Диастолическая дисфункция левого желудочка
Под диастолической дисфункцией подразумевают патологию, которая сопровождается нарушением кровообращения во время расслабления сердца. Подобная проблема диагностируется преимущественно среди женщин престарелого возраста. И чаще встречается именно диастолическая дисфункция левого желудочка.
Что это такое?
 Сердце осуществляет свою работу в режиме систолы (сокращения) и диастолы (расслабления). О дисфункции говорят, если существуют сбои функционирования органа.
Сердце осуществляет свою работу в режиме систолы (сокращения) и диастолы (расслабления). О дисфункции говорят, если существуют сбои функционирования органа.
Когда нарушена диастолическая функция левого желудочка, мышечные ткани миокарда утрачивают способность расслабляться в момент диастолы. В результате этого желудочек не получает необходимое количество крови. Чтобы компенсировать ее недостаток, левое предсердие вынуждено усиливать свою работу, пытаясь вобрать в себя больше крови.
Все это негативно сказывается на состоянии предсердия, постепенно приводит к перегрузке, его увеличению в размерах. На фоне систолической дисфункции может произойти застой в венозной системе и легких, что влечет за собой сбои кровоснабжения всех органов человеческого организма. Переход данного патологического состояния в более тяжелую форму способен привести к возникновению сердечной недостаточности хронического характера.
Диастола имеет важное значение, потому что благодаря ей сердечная мышца получает необходимый кислород, который разносится по кровеносной системе через коронарные артерии.
Если она не способна в полной мере выполнять свои задачи, левый желудочек страдает от дефицита кислорода. Это ведет к нарушению обмена в тканях миокарда и ишемии.
Затяжная ишемия губительна по отношению к клеткам, вместо которых образуется соединительная ткань. Такой процесс называют склерозом или фиброзом. Измененная структура тканей становится причиной затрудненного сокращения левого желудочка. В конечном итоге происходит и сбой систолы.
Классификация

Первый вид заболевания – самый распространенный. Он таит в себе серьезную опасность, поскольку на начальной стадии развития протекает практически без каких-либо симптомов. Для него характерно снижение способности перегонять кровь в желудочек из парного кровеносного сосуда легочного ствола. Причиной тому становится недостаточная эластичность стенок миокарда.
Второй вид недуга проявляется на фоне увеличения давления со стороны левого предсердия, что ведет к нарушению функции диастолы. Также его называют псевдонормальным.
Самым тяжелым считается рестриктивный вид патологии, когда существует угроза жизни человека, в связи с серьезными нарушениями в сердце. В подобных ситуациях обычно проводится трансплантация сердца.
Если у человека имеется диастолическая дисфункция левого желудочка по 1 типу, об этом могут свидетельствовать отеки, которые наблюдаются преимущественно вечером. Подобное состояние обусловлено застоем жидкости в организме. Отечность обычно отмечается на нижних конечностях.
При этом пациент может жаловаться на боли в сердце, вызванные ишемией миокарда. Нередко после физической активности появляется одышка. Диастолическая дисфункция левого желудочка 1 типа не должна оставаться без внимания, она требует медикаментозной коррекции.
На начальном этапе развития болезнь может даже не проявляться. При отсутствии должного лечения она будет прогрессировать, в результате чего могут появиться следующие признаки диастолической дисфункции левого желудочка:
 одышка в состоянии покоя или после незначительных физических нагрузок;
одышка в состоянии покоя или после незначительных физических нагрузок;- учащение сердечного ритма;
- чувство сдавленности в области грудной клетки и нехватки кислорода;
- отечность нижних конечностей;
- синюшный окрас кожных покровов;
- быстрая утомляемость;
- сердечная боль.
Крайне редко у пациентов может отмечаться кашель, который возникает вечером. Его появление указывает на наличие застойных явлений в легких.
Кровоток в сердце проходит 3 этапа:
- мышечное расслабление (диастола);
- медленное наполнение левого желудочка кровью, обеспеченное разницей давления внутри предсердий;
- заполнение левого желудочка оставшейся кровью после сокращения сердца.
Речь идет о диастолической дисфункции, когда происходит какой-либо сбой в такой отлаженной системе. Патология данного типа может возникать по причине наличия следующих факторов:
- престарелый возраст;
- перенесенный инфаркт миокарда;
- нарушение кровотока в сердечно-сосудистой системе;
- избыточная масса тела;
- гипертония;
- дисфункция миокарда.
Отклонения в работе сердца провоцируют пагубные привычки в виде курения и употребления алкоголя. Не лучшим образом на состоянии сердечной мышцы сказывается любовь к кофеиносодержащим напиткам.
Как утверждают специалисты в области медицины, основным провоцирующим фактором данного заболевания является ухудшение сокращающей и расслабляющей способности миокарда. Это обычно обусловлено плохой эластичностью его мышечных тканей. Подобное состояние может привести к возникновению ряда болезней, включая инфаркт, гипертрофию миокарда и артериальную гипертонию.
Диастолическая дисфункция также может поражать новорожденных детей. Если у ребенка отмечается усиленное кровоснабжение легких, это может стать причиной того, что:
- увеличится размер сердца;
- случится перегрузка предсердий;
- появится тахикардия;
- ухудшится сокращение сердца.
Такое состояние не считается патологическим, поэтому не требует особого лечения, если возникает у детей сразу после появления на свет. Но если ребенок перенес гипоксию, либо был рожден раньше положенного срока, такая проблема может сохраняться в течение двух недель.
Лечение
Поставить диагноз «диастолическая дисфункция левого желудочка» по 1 типу, 2 или 3, можно только после прохождения пациентом ряда обследований. Для этого необходимо будет сдать общий анализ мочи, биохимию крови. Также может потребоваться проверка работы щитовидной железы, почек, печени.
Самый информативный способ исследования при наличии аномалии сердца – это ЭКГ.
Продолжительность процедуры составляет всего 10 минут. Во время ее проведения на область грудной клетки больного крепятся электроды, которые считывают необходимую информацию. При этом важно, чтобы тело было расслабленным, а дыхание – спокойным. Исследование рекомендуется проводить по прошествии 2-3 часов после еды.
 Дополнительно может быть назначено проведение УЗИ сердца. Этот метод диагностики позволяет определить состояние органа, а также проверить кровоток. Никакой подготовки ультразвуковое исследование не требует.
Дополнительно может быть назначено проведение УЗИ сердца. Этот метод диагностики позволяет определить состояние органа, а также проверить кровоток. Никакой подготовки ультразвуковое исследование не требует.
Только после получения результатов комплексного обследования доктор ставит диагноз и определяет дальнейшую тактику лечения. Основные задачи терапии заключаются в следующем:
- нормализовать сердечный ритм;
- не допустить возникновение аритмии;
- вылечить ишемическую болезнь сердца;
- стабилизировать давление.
Для нормализации сердечного ритма используются бета-блокаторы, представленные такими препаратами, как «Конкор» и «Атенололл». Ишемия сердца лечится нитратами. Артериальное давление позволяют привести в норму диуретики типа «Гипотиазида» или «Спиронолактона».
При диастолической дисфункции также показан прием ингибиторов АПФ. Их действие направлено на нормализацию давления. Они обычно назначаются гипертоникам. Ингибиторы, помимо снижения давления, защищают сердце и способствуют расслаблению стенок миокарда. К препаратам этой группы относятся «Каптоприл» и «Фозиноприл».
В профилактических целях врачом может быть рекомендован прием «Аспирина Кардио». С его помощью разжижается кровь, благодаря чему сводятся к минимуму риски закупорки сосудов.
Прогноз
Диастолическая дисфункция левого желудочка по 1 типу, в подавляющем большинстве случаев, имеет благоприятный прогноз, чего нельзя сказать о переходе болезни в рестриктивную форму. Она сопровождается высоким давлением в предсердии и осложняется сопутствующей сердечной недостаточностью. Прогноз в этом случае не всегда утешителен. Чтобы справиться с патологией, может потребоваться трансплантация сердца.
Случаи повторной госпитализации пациентов с диагнозом диастолическая дисфункция составляют 50%. Смертность при такой патологии – 3-7% в год.
Чтобы не допустить развития необратимых процессов, следует повышенное внимание уделять профилактическим мероприятиям. Очень важно правильно питаться, ограничить потребление соли, контролировать прием воды. В рационе должны преобладать свежие овощи, мясо нежирных сортов, крупы и кисломолочные продукты. Блюда будут полезнее, если их готовить на пару или запекать в духовке. Также необходимо полностью отказаться от жареной и острой пищи, алкоголя, курения.
Для подготовки материала использовались следующие источники информации.
Что такое диастолическая дисфункция левого желудочка 1 типа?
Причины и механизм развития болезни
Диастолическая дисфункция левого желудочка – это процесс, когда сердечные мышцы не могут полностью расслабиться, из-за чего орган получает недостаточное количество необходимой ему крови. При нормальной работе сердца существуют такие этапы:
- расслабление сердечной мышцы;
- перемещение крови по определенному маршруту;
- насыщение кровью всех необходимых компонентов сердца.
При диастолической функции левого желудочка нарушается процесс заполнения кровью в момент его расслабления. Организм хочет исправить такое положение и для того, чтобы восполнить дефицит крови, левое предсердие работает по максимуму, чтобы восполнить пробел в сложившейся ситуации.
В результате такой напряженной работы оно увеличивается, и такая ситуация ведет к его перегрузке. Постоянное повышенное артериальное давление и ишемия миокарда – это самые распространенные причины этого заболевания.
Диастолическая дисфункция левого желудочка 1 типа наблюдается в большей степени у пожилых людей, в частности у женщин. Основные причины диастолической дисфункции левого желудочка это:
- Ишемия миокарда.
- Артериальная гипертензия.
- Преклонный возраст.
- Избыточный вес.
- Аортальный стеноз.
Недостаточная эластичность мышечной ткани сердца, которая ведет к нарушению функции сжиматься и расслабляться, является главным фактором болезни. Диастолическая дисфункция левого желудочка может проявляться как у взрослых, так и у новорожденных.
Специальное лечение тут не нужно, большой опасности такое состояние не представляет, исключением является недоношенность младенца или в том случае, когда ребенок перенес кислородное голодание.

Нужно сделать четкое разграничение между диастолической дисфункцией и диастолической сердечной недостаточностью. Если второй термин включает в себя первый, то диастолическая дисфункция не всегда говорит о сердечной недостаточности.
Вероятные причины возникновения
Наиболее частой причиной диастолической дисфункции является естественное влияние старения на сердце. С увеличением возраста сердечная мышца становится жёстче, нарушая наполнение левого желудочка кровью. Кроме того, существует много заболеваний, которые могут привести к этой патологии.
Заболевания, провоцирующие диастолическую дисфункцию — таблица
| Заболевание | Что это? | Как вызывает диастолическую дисфункцию? |
| Ишемическая болезнь сердца | Заболевание, вызванное закупоркой коронарных артерий, которые снабжают кровью сердце. | Ухудшенное кровоснабжение сердца (ишемия) может нарушить его расслабление и заполнение кровью. |
| Артериальная гипертензия | Повышенное артериальное давление. | Для преодоления повышенного давления сердечная мышца и стенка левого желудочка утолщаются. Это ограничивает их способность расслабляться и заполняться кровью. |
| Аортальный стеноз | Сужение отверстия аортального клапана. | Стенки левого желудочка утолщаются, что нарушает его способность к заполнению кровью. |
| Гипертрофическая кардиомиопатия | Наследственная патология миокарда, приводящая к значительному утолщению стенок сердца. | Утолщённая сердечная мышца нарушает заполнение кровью левого желудочка. |
| Заболевания перикарда | Патология оболочки, которая окружает сердце (перикард). | Жидкость в полости перикарда (тампонада сердца) или его утолщение (констриктивный перикардит) может ограничить способность левого желудочка к заполнению кровью. |
| Тахиаритмии | Нарушения сердечного ритма с очень большой частотой сокращений. | Сокращается время диастолы, что отрицательно сказывается на степени заполнения левого желудочка кровью. |
Почему может развиться диастолическая дисфункция левого желудочка 1 типа? Причины данного явления кроются в следующем:
- гипертонические патологии;
- гипертрофическая кардиомиопатия ;
- инфильтративные (периодические) поражения сердца (то есть, инфаркты, ИБС, хроническая гипертензия (артериальная), а также гипертрофия отдельных сердечных сегментов, которые находятся вне зоны дилатации и истончения).
Отличительные черты нарушения
Симптоматические проявления аномального состояния представлены:
- постоянно присутствующим кашлем — в отдельных случаях отмечаются приступы;
- пароксизмальным типом диспноэ – кратковременной остановкой дыхания в моменты сна;
- периодической одышкой.
Дополнительными признаками заболевания являются:
- болезненными ощущениями в загрудинном пространстве – приступы напоминают ишемическое поражения сердечной мышцы;
- выраженной отечностью тканей нижних конечностей;
- резкими спазмами;
- чувством недостаточного поступления кислорода.
Типы патологии
Гипертрофического происхождения – относится к первичной стадии поражения, часто регистрируется у больных с ранними стадиями артериальной гипертензии. У пациентов наблюдается поверхностное изменение в мышечном расслаблении левостороннего желудочка.
Псевдонормального – фиксируется у больных с серьезными отклонениями в работоспособности сердечной мышцы. На фоне аномалии происходит снижение уровня мышечного расслабления, повышение показателей давления в левостороннем предсердии. Заполнение одноименного желудочка проходит за счет разницы в отметках давления.
Рестриктивного – терминальная стадия дисфункциональности относится к наиболее опасным. Заполнение желудочка минимальное – на фоне снижения уровня эластичности его стенок и повышения их жесткости.
Причины и механизм развития болезни
Нарушение функциональности в фазе диастолы в левостороннем желудочке относится к возрастным аномальным процессам, большинство пациентов – женский пол. Заболевание провоцирует нарушения процессов кровообращения и атрофические поражения структурных элементов миокарда.

Процесс кровенаполнения сердечной камеры включает несколько шагов:
- полное расслабление мышечных тканей органа;
- пассивный переход крови в желудочек – под влиянием разницы в показателях давления;
- сокращение предсердий провоцирует выброс оставшейся крови в желудочек.
Если происходят патологические изменения в одном из вышеуказанных этапов, то сердечный выброс проходит не в полной мере. Аномалия провоцирует формирование недостаточной функциональности левостороннего желудочка.
Симптомы и виды болезни
Симптомы, которые беспокоят людей с диастолической дисфункцией, такие же, как и у пациентов с любой формой сердечной недостаточности.
При диастолической СН на первый план выходят признаки застоя в лёгких:
Пациенты с таким диагнозом часто страдают от этих симптомов в виде внезапных приступов, которые появляются без любых предупреждений. Этим диастолическая СН отличается от других форм сердечной недостаточности, при которых одышка, как правило, развивается постепенно в течение нескольких часов или дней.
Внезапные и тяжёлые затруднения дыхания, часто встречающиеся при диастолической СН, называются эпизодами «вспышек отёка лёгких».
Хотя отличительной чертой диастолической СН являются именно вспышки отёка лёгких, пациенты с этим заболеванием также могут испытывать менее тяжёлые эпизоды затруднения дыхания с более постепенным развитием.
Диагностика дисфункции
Обнаружить наличие диастолической дисфункции можно с помощью ультразвукового исследования сердца — эхокардиографии. Этот метод обследования позволяет оценить характеристики расслабления миокарда во время диастолы и степень жёсткости стенок левого желудочка.
Эхокардиография также иногда может помочь обнаружить причину диастолической дисфункции. Например, с её помощью можно выявить:
.
- утолщение стенок левого желудочка при гипертонической болезни и гипертрофической кардиомиопатии;
- аортальный стеноз;
- некоторые виды рестриктивных кардиомиопатий.
Тем не менее многие пациенты с признаками диастолической дисфункции на эхокардиографии не имеют других патологий, которые могли бы объяснить её наличие. У таких людей невозможно определить специфическую причину заболевания.
Следует отметить, что для каждой из степеней диастолической дисфункции существуют специфические критерии при проведении эхокардиографии, поэтому определить их можно только с помощью этого исследования.
При обращении за профессиональной помощью пациент проходит ряд лабораторных и инструментальных обследований:
- клинические и биохимические анализы крови;
- ЭКГ;
- холтеровское мониторирование;
- УЗИ по методике Доплера;
- эхокардиографию.
Дополнительными диагностическими мероприятиями являются:
- определение показателей гормонального фона;
- рентгенологические снимки;
- коронарография и пр.
Лечение
Чтобы убедиться в наличии приведенных заболеваний, требуется сдать следующие анализы и пройти обследования:
- Анализ крови и мочи (общий, на содержание гормонов).
- ЭКГ.
- Электрокардиографию.
- Рентгенографию грудной клетки.
- МРТ.
- Коронарографию.
Лечение дисфункции проводится медикаментами и направлено, в том числе, на нивелирование осложнений. Если болезнь протекает бессимптомно, лечение на ранней стадии заключается в приеме ингибиторов АПФ. Это препараты, которые защищают остальные органы от воздействия повышенного давления и благотворно влияют на миокард, препятствуя его видоизменению. Среди них:
Если симптомы ярко выражены, назначаются:
- мочегонные лекарства (препятствуют застою в органах): Верошпирон, Диувер, Лазикс, Фуросемид;
- блокаторы кальциевых каналов и бета-блокаторы (расслабляют сосуды, заставляют сердце реже сокращаться, что снижает нагрузку на орган);
- гликозиды (улучшают силу сокращений сердца);
- статины (нормализуют уровень холестерина, что важно при атеросклерозе);
- разжижающий кровь Аспирин.
При дисфункции левого желудочка назначается диета, состоящая в ограничении потребления соли до 1 г в сутки и жидкости — до 1,5 л. Требуется ограничить потребление жареных, острых, соленых продуктов и увеличить в меню количество фруктов, овощей и кисломолочной продукции.
При соблюдении указанных требований и своевременно назначенной терапии прогноз заболевания может быть благоприятным.
Лучшая стратегия терапии диастолической дисфункции и диастолической СН состоит в попытке обнаружения и лечения причины. Таким образом, необходимо преодолеть следующие проблемы:
- Артериальная гипертензия. У людей с диастолической дисфункцией часто присутствует повышенное артериальное давление, которое сложно выявить. Более того, очень часто такую гипертонию лечат неадекватно. Однако пациентам с диастолической дисфункцией очень важно контролировать своё артериальное давление в границах нормы.
- Ишемическая болезнь сердца. Людей с диастолической дисфункцией следует обследовать на предмет наличия у них ишемической болезни сердца. Это заболевание является частой причиной диастолической дисфункции.
- Фибрилляция предсердий. Быстрое сердцебиение, вызванное этим нарушением ритма, может быть причиной значительного ухудшения функционирования сердца у людей с диастолической дисфункцией. Поэтому контролирование ритма — очень важный аспект в лечении пациента с фибрилляцией предсердий и диастолической дисфункцией.
- Сахарный диабет и избыточный вес. Снижение массы тела и контроль уровня глюкозы помогают остановить ухудшение состояния при диастолической дисфункции.
- Сидячий образ жизни. Многие люди с диастолической дисфункцией ведут преимущественно сидячий образ жизни. Программа аэробных физических упражнений может улучшить диастолическую функцию сердца.
Кроме мероприятий, направленных на выявление и лечение причин диастолической дисфункции, врач может назначить препараты, влияющие на её симптомы. С этой целью чаще всего используются диуретики (Фуросемид), которые выводят избыток воды и натрия из организма, уменьшая выраженность симптомов застоя в лёгких.
Терапия зависит от стадии и тяжести болезни, самому себе назначить тот или иной препарат категорически противопоказано, ведь сердце – жизненно важный орган, поэтому лучше не вредить своему здоровью неправильными действиями.
Если симптомов недостаточности нет, доктор может посоветовать принимать ингибиторы ангиотензинпревращающего фермента (АПФ). Он является регулятором кровяного давления и оберегает органы-мишени при данном заболевании.
Органы-мишени – это те, которые страдают в первую очередь при дисфункции сердечно-сосудистой-системы, то есть они являются первыми «мишенями», находящимися на пути кровяной недостаточности. К ним относятся почки, головной и спинной мозг, сердце, сосуды и сетчатка глаза.
Принимая ингибиторы АПФ ежедневно в дозе, назначенной врачом, можно снизить риск развития осложнений в органах-мишенях и предотвратить развитие хронической сердечной недостаточности. К таким лекарственным средствам относятся Эналаприл, Квадроприл, Лизиноприл.
Сложно сказать, какой лучше, все обговаривается на приеме у терапевта или кардиолога и назначается, исходя из симптомов и прошлого опыта приема лекарств.
Если у вас непереносимость ингибиторов АПФ или по каким-то объективным причинам врач решил, что они вам не помогут, назначаются АРА II (антагонисты рецепторов к ангиотензину). Обладают точно такими же свойствами. К ним относятся Лозартан, Валсартан и другие.
При выраженных признаках болезни назначается еще больше препаратов, нужных для снятия симптомов:
- диуретики (мочегонные) – уменьшают объем циркулирующей крови за счет вывода лишней жидкости;
- бета-адреноблокаторы – делают частоту сердечных сокращений реже, уменьшая нагрузку на орган;
- сердечные гликозиды – увеличивают силу сокращений сердца;
- Аспирин – назначается для снижения риска тромбов и, следовательно, ишемии;
- статины – осуществляют липидный контроль в крови за счет нормализации холестериновых фракций, вредных для сосудов.
В настоящее время единой схемы терапии, которая была бы признана большинством специалистов, не существует. Отчасти это связано с тем, что данное заболевание довольное плохо поддается диагностике. Как было сказано выше, такое отклонение протекает очень долгое время бессимптомно, в результате чего больной обращается за медицинской помощью слишком поздно.
Так что делать, если у вас обнаружилась диастолическая дисфункция левого желудочка 1 типа? Лечение такого заболевания сводится к устранению причин, которые провоцируют негативные тенденции. Таким образом, больным необходимо:
- вылечить имеющуюся ишемию;
- заняться нормализацией сердечного ритма;
- понизить артериальное давление.
Помимо всего прочего, при обнаружении такого патологического состояния пациенту назначаются препараты группы блокаторов АПФ. Чаще всего выбор специалистов падает на «Лизоноприл». Его прописывают в виде таблеток по 20-40 миллиграмм в сутки (в два приема).
Неплохих результатов в лечении этого отклонения удается достичь и путем использования кальциевых блокаторов. Таким образом, обе лекарственные группы понижают артериальное давление, значительно уменьшают потребности сердечных тканей в кислороде, а также останавливают и уменьшают гипертрофию левого желудочка.
Кстати, вследствие приема данных препаратов улучшается работа диастолы сердца, что в дальнейшем приводит к нормализации гемодинамики.
Самые лучшие результаты лечения такого заболевания отмечались при сочетании калийсберегающих диуретиков с кардиологическими лекарственными средствами. При острой необходимости могут использоваться и другие гипотензивные медикаменты.
Профилактика недуга
Предотвратить развитие диастолической дисфункции можно с помощью мероприятий, направленных на профилактику сердечно-сосудистых заболеваний:
- рациональное и сбалансированное питание с невысоким содержанием жиров и соли;
- регулярные физические упражнения;
- контроль сахарного диабета и артериального давления;
- поддержание нормального веса;
- минимизация стресса.
Прогноз
У пациентов с диастолической дисфункцией прогноз выздоровления благоприятный, но только в том случае, если больной будет беспрекословно соблюдать все рекомендации специалиста.
При диастолической СН шансов на выздоровление больше, нежели при систолической СН, однако меньше, чем у людей с диастолической дисфункцией без сердечной недостаточности. Своевременная диагностика и грамотная терапия могут улучшить прогноз заболевания.
Диастолическая дисфункция встречается намного чаще, чем думали раньше. Это заболевание наблюдается у 15% пациентов в возрасте моложе 50 лет, и у 50% людей старше 70 лет. Поэтому можно с уверенностью сказать, что роль этой болезни в развитии сердечной недостаточности явно недооценена.
Полного излечения диастолической дисфункции левостороннего желудочка достичь не удается. Для продления жизни пациента кардиологи рекомендуют:
- своевременно обращаться за профессиональной помощью;
- не прерывать назначенной медикаментозной терапии (назначенной для коррекции проблем системы кровообращения);
- проходить полное лечение основного патологического процесса;
- перейти на рекомендованный рацион;
- соблюдать требования к труду и отдыху.
При выполнении вышеуказанных условий прогноз становится благоприятным – больные возвращаются к привычному для них образу жизни на долгие годы.
Диастолическая дисфункция левого желудочка
«Кто не умеет отдыхать, тот не может хорошо работать», гласит известная пословица. И это так. Отдых помогает человеку восстановить физические силы, психологическое состояние, настроиться на полноценную работу.
Мало кто знает, что сердцу также необходим полноценный отдых для его продуктивной работы. Если не происходит должного расслабления сердечных камер, к примеру, левого желудочка, развивается диастолическая дисфункция левого желудочка, а это может грозить более серьёзными нарушениями в его работе. Но когда сердце отдыхает, ведь его работа происходит в режиме «нон-стоп»? Что за патология диастолическая дисфункция левого желудочка, каковы её признаки? В чем опасность? Подлежит ли это нарушение в работе сердца лечению? Ответы на эти вопросы будут изложены в нашей статье.
Как отдыхает сердце?

Цикл работы сердца
Сердце — это уникальный орган, хотя бы потому, что оно работает и отдыхает одновременно. Всё дело в том, что камеры сердца предсердия и желудочки сокращаются поочередно. В момент сокращения (систолы) предсердий происходит расслабление (диастола) желудочков, и наоборот, когда приходит черед систолы желудочков, предсердия расслабляются.
Итак, диастола левого желудочка — это момент, когда он находится в расслабленном состоянии и заполняются кровью, которая при дальнейшем сердечном сокращении миокарда изгоняется в сосуды и разносится по организму. От того, насколько полноценно произойдёт релаксация или диастола зависит работа сердца (величина объёма крови, поступающая в камеры сердца, объём крови, выбрасываемой из сердца в сосуды).
Что такое диастолическая дисфункция?
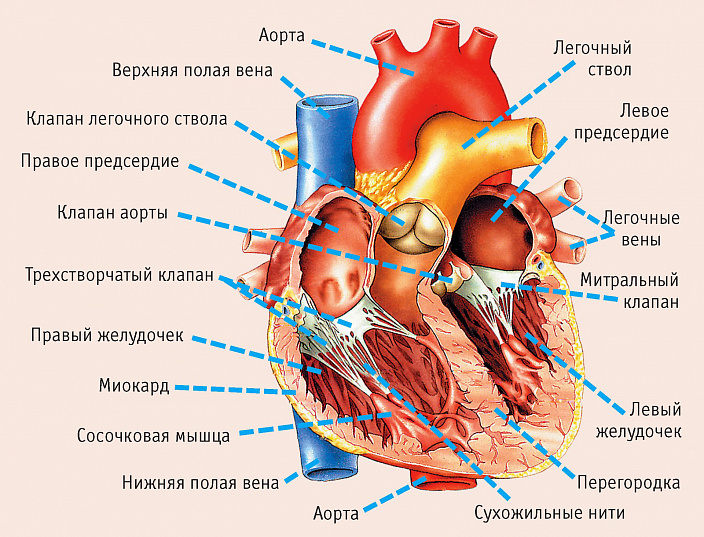
Диастолическая дисфункция левого желудочка на первый взгляд сложный витиеватый медицинский термин. Но разобраться в нём просто, понимая анатомию и работу сердца. По латыни dis — нарушение, functio — деятельность, функция. Итак, дисфункция — это нарушение функции. Диастолическая дисфункция — нарушение функции левого желудочка в фазу диастолы, а поскольку в диастолу происходит расслабление, то нарушение диастолической дисфункции левого желудочка связано именно с нарушением расслабления миокарда этой сердечной камеры. При данной патологии не происходит должного расслабления миокарда желудочка, его наполнение кровью замедляется или происходит не в полном объёме.
Дисфункция или недостаточность?

Нарушение диастолической функции
Объём крови, поступающей в нижние камеры сердца снижается, из-за чего возрастает нагрузка на предсердия, компенсаторно в них повышается давление наполнения, развивается легочный или системный застой. Нарушение диастолической функции приводит к развитию к диастолической недостаточности, но часто диастолическая сердечная недостаточность встречается при сохранённой систолической функции левого желудочка.
Говоря простыми словами, самое раннее патологическое проявление работы желудочков — это дисфункция их в диастолу, более серьёзная проблема на фоне дисфункции — диастолическая недостаточность. Последняя всегда включает в себя диастолическую дисфункцию, но далеко не всегда при диастолической дисфункции имеются симптомы и клиника сердечной недостаточности.
Причины нарушения расслабления левого желудочка

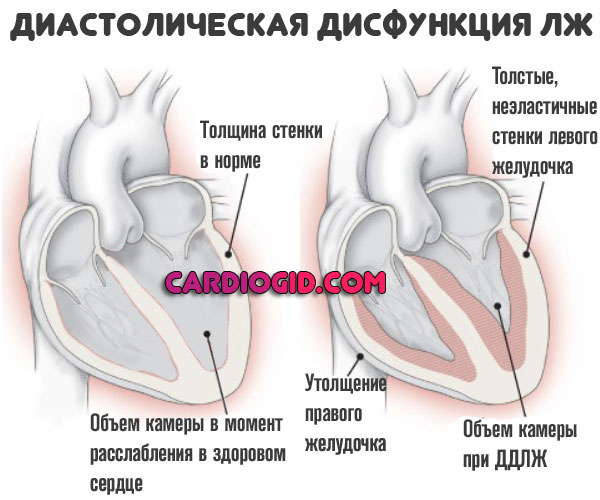
Нарушение диастолической функции миокарда желудочков может происходить из-за увеличения его массы — гипертрофии, либо уменьшения эластичности, податливости миокарда. Следует отметить, что практически все заболевания сердца в той или иной степени влияют на функции левого желудочка. Наиболее часто диастолическая дисфункция левого желудочка встречается при таких заболеваниях как АГ, кардиомиопатии, ишемическая болезнь, аортальный стеноз, аритмии различного вида и происхождения, болезни перикарда.
Следует отметить, что потеря эластичности и увеличение ригидности мышечной стенки желудочков наблюдается в ходе естественного процесса старения. Женщины старше шестидесяти в большей степени подвержены такому нарушению. Высокое кровяное давление приводит к увеличению нагрузки на левый желудочек, из-за чего он увеличивается в размерах, миокард гипертрофируется. А изменённый миокард теряет способность к нормальному расслаблению, такие нарушения вначале приводят к дисфункции, а затем и к недостаточности.
Классификация нарушения

Увелечение левого предсердия
Выделяют три типа дисфункции левого желудочка.
I тип — диастолическая дисфункция левого желудочка 1 типа классифицируется как легкая по степени тяжести. Это начальная ступень патологических изменений в миокарде, другое её название — гипертрофическая. На ранних этапах она протекает бессимптомно, и в этом её коварство, поскольку пациент не предполагает о нарушениях в работе сердца и не обращается за медицинской помощью. При 1 типе дисфункции сердечной недостаточности не бывает, и диагностируется этот тип только при помощи ЭхоКГ.
II тип — дисфункция второго типа характеризуется как средней степени тяжести. При II типе из-за недостаточного расслабления левого желудочка и сниженного объема выбрасываемой из него крови, левое предсердие берет на себя компенсаторную роль и начинает работать «за двоих», из-за чего происходит повышение давление в левом предсердии, а впоследствии его увеличение. Второй тип дисфункции может характеризоваться клиническими симптомами сердечной недостаточности и признаками легочного застоя.
III тип — или дисфункция по рестриктивному типу. Это тяжелое нарушение, для которого характерно резкое снижение податливости стенок желудочка, высокое давление в левом предсердии, яркая клиническая картина застойной недостаточности сердца. Нередки при III типе резкие ухудшения состояния с выходом на отек легких, сердечную астму. А это тяжелые жизнеугрожающие состояния, которые без должного неотложного лечения нередко приводят к летальному исходу.
Симптоматика

Отдышка при физической активности
На ранних, начальных этапах развития диастолической дисфункции, у пациента может не быть жалоб. Не редки случаи, когда диастолическая дисфункция выявляется как случайная находка при проведении ЭхоКГ. На более поздних стадиях пациента беспокоят следующие жалобы:
- Одышка. Вначале этот симптом беспокоит лишь при физической активности, с прогрессированием заболевания одышка может появляться при незначительной нагрузке, а после и вовсе беспокоить в покое.
- Сердцебиение. Учащение ЧСС не редко встречается при данном нарушении работы сердца. У многих пациентов ЧСС достигает субмаксимальных значений даже в покое и значительно возрастает при работе, ходьбе, волнении.

При появлении подобных симптомов и жалоб пациент обязательно должен пройти комплексное обследование сердечно-сосудистой системы.
Диагностика

Диастолическая дисфункция выявляется главным образом при проведении такого инструментального метода обследования как эхокардиография. С внедрением этого метода в практику клинических врачей диагноз диастолической дисфункции стал выставляться в разы чаще. ЭхоКГ, а также допплер-ЭхоКГ позволяет выявить основные нарушения, происходящие во время расслабления миокарда, толщину его стенок, оценить фракцию выброса, жесткость и другие важные критерии, позволяющие установить наличие и тип дисфункции. В диагностике применяют также рентген органов грудной клетки, могут применяться высокоспецифичные инвазивные методы диагностики по определённым показаниям — вентрикулография.
Лечение

Стоит ли лечить диастолическую дисфункцию, если нет никаких симптомов заболевания и клиники? Задаются вопросом многие пациенты. Кардиологи едины во мнении: да. Несмотря на то, что на ранних стадиях нет клинических проявлений, дисфункция способна к прогрессированию и формированию сердечной недостаточности, особенно если в анамнезе пациента имеются еще другие заболевания сердца и сосудов (АГ, ИБС). Медикаментозная терапия включает в себя те группы препаратов, которые в кардиологической практике приводят к замедлению гипертрофии миокарда, улучшают расслабление и повышают эластичность стенок желудочков. К таким препаратам относят:
- иАПФ — эта группа препаратов эффективна как на ранних, так и на поздних стадиях заболевания. Представители группы: эналаприл, периндоприл, диротон;
- АК — группа, помогающая расслаблять мышечную стенку сердца, вызывает уменьшение гипертрофии, расширяет сосуды сердца. К антагонистам кальция относят амлодипин;
- b-блокаторы, позволяют замедлить ЧСС, из-за чего происходит удлинение диастолы, что благоприятно сказывается на расслаблении сердца. К этой группе препаратов относят бисопролол, небиволол, небилет.
Обзор диастолической дисфункции левого желудочка: симптомы и лечение
Из этой статьи вы узнаете: все важное о диастолической дисфункции левого желудочка. Причины, у каких людей возникает такое нарушение работы сердца, какие симптомы дает этот недуг. Необходимое лечение, как долго его нужно проводить, можно ли полностью вылечиться.
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Дата публикации статьи: 05.04.2017
Дата обновления статьи: 29.05.2019
Диастолическая дисфункция левого желудочка (сокращенно ДДЛЖ) – это недостаточное наполнение кровью желудочка во время диастолы, т. е. периода расслабления мышцы сердца.

Эта патология чаще диагностируется у женщин пенсионного возраста, страдающих артериальной гипертензией, хронической сердечной недостаточностью (сокращенно ХСН) либо другими сердечными болезнями. У мужчин дисфункцию левого желудочка выявляют значительно реже.
При подобном нарушении функций сердечная мышца неспособна полностью расслабиться. От этого наполняемость кровью желудочка снижается. Такое нарушение функции левого желудочка влияет на весь период цикла сердечного сокращения: если при диастоле желудочек был недостаточно наполнен кровью, то при систоле (сокращении миокарда) в аорту будет вытолкнуто ее тоже мало. Это влияет на функционирование правого желудочка, приводит к формированию застоя крови, в дальнейшем к развитию систолических нарушений, перегрузке предсердий, ХСН.
Данную патологию лечит кардиолог. Возможно привлечение к лечебному процессу других узких специалистов: ревматолога, невролога, реабилитолога.
Полностью избавиться от подобного нарушения не получится, т. к. оно часто провоцируется основным заболеванием сердца или сосудов либо их возрастным износом. Прогноз зависит от типа дисфункции, наличия сопутствующих заболеваний, правильности и своевременности лечения.
Виды левожелудочковой диастолической дисфункции
| Типы | Краткое определение |
| Гипертрофический тип (диастолическая дисфункция левого желудочка 1 типа) | Начальная стадия, часто выявляемая у пациентов на ранних стадиях гипертонии. Характерно незначительное нарушение расслабления мышц левого желудочка. |
| Псевдонормальный тип | Выявляют у больных с более серьезными нарушениями работы сердца. Расслабление мышц ухудшается, давление в левом предсердии нарастает, левый желудочек наполняется кровью за счет разницы давления. |
| Рестриктивный тип | Самая тяжелая (терминальная) стадия диастолической дисфункции. Наполняемость левого желудочка плохая из-за избыточной жесткости и снижения эластичности его стенок. |




Классификация нарушения
В своем развитии дисфункция диастолы левого желудочка проходит несколько стадий. Каждая из них имеет свои отличительные особенности и характеризуется различной степенью опасности.
Это начальная стадия патологии. Диастолическая дисфункция камеры левого желудочка по 1-му типу соотносится с незначительно замедленной фазой релаксации. Большая часть крови попадает в полость в процессе расслабления при сокращении левого предсердия. Проявление нарушений человек не ощущает, явные признаки можно выявить только на ЭхоКг. Эта стадия также получила название гипертрофической, так как возникает она на фоне гипертрофии миокарда.
- Средняя по тяжести псевдонормальная стадия (2-й тип).
Способность левого желудочка к расслаблению еще больше ухудшается. Это отражается на сердечном выбросе. Чтобы компенсировать недостаточность кровотока, левое предсердие работает в усиленном режиме. Это явление сопровождается повышенным давлением в этой полости и увеличением размера мышечной стенки. Теперь насыщение левого желудочка кровью обеспечивается разницей давления внутри камер. Человек ощущает симптомы, которые указывают на легочный застой и недостаточность сердца.
- Стадия рестриктивная, с тяжелой степенью нарушений (3-й тип).
Давление в предсердии, расположенном слева, значительно возрастает, стенки левого желудочка уплотняются, теряют гибкость. Нарушения сопровождаются выраженными симптомами опасного для жизни состояния (застойная сердечная недостаточность). Возможен отек легких, приступ сердечной астмы.
Причины развития
Чаще в качестве причин выступает совокупность нескольких факторов:
- пожилой возраст;
- артериальная гипертензия;
- избыточный вес;
- хронические патологии сердца: аритмии или другие нарушения ритма, фиброз миокарда (замещение мышечной ткани на фиброзную, которая неспособна сокращаться и проводить электрические импульсы), аортальный стеноз;
- острые нарушения сердечной деятельности, например инфаркт.

Причины патологии
Нарушение кровотока (гемодинамики) могут вызвать:
- патологии системы кровообращения и коронарных сосудов: тромбофлебит, ишемия сосудов сердца;
- констриктивный перикардит с утолщением наружной оболочки сердца и сдавлением сердечных камер;
- амилоидоз первичный, при котором снижается эластичность миокарда из-за отложения особых веществ, вызывающих атрофию мышечных волокон;
- постинфарктный кардиосклероз.
Симптомы
ДДЛЖ примерно в 45% случаев протекает бессимптомно длительное время, особенно при гипертрофическом и псевдонормальном типе патологии. Со временем и при самом тяжелом, рестриктивном, типе характерны следующие проявления:
- Одышка. Появляется сначала только при интенсивной физической активности, позже в покое.
- Слабость, быстрая утомляемость, снижение переносимости физических нагрузок.
- Нарушение сердечного ритма, чаще его учащение либо мерцательная аритмия.
- Нехватка воздуха, сдавление в области груди.
- Сердечный кашель, усиливающийся в лежачем положении.
- Отечность лодыжек.

На начальных стадиях диастолической дисфункции пациент не подозревает о начавшемся нарушении работы сердца, а слабость и одышку списывает на банальную усталость. Продолжительность этого бессимптомного периода у каждого человека разная. Обращение к врачу происходит только тогда, когда появляются ощутимые клинические признаки, например, одышка в покое, отек ног, влияющие на качество жизни человека.
Диагностика диастолической сердечной недостаточности
Диагностирование болезни на раннем этапе позволит избежать необратимых изменений.
Чтобы установить диагноз, как правило, необходимо три условия:
- проявление симптомов и признаков СН;
- систолическая функция ЛВ нормальная или слегка понижена;
- при инструментальных методах диагностики выявляются нарушения работы ЛЖ, повышение его жёсткости.
Диагностика на ранних этапах позволяет предотвратить необратимые изменения в работе сердца
К основным инструментальным способам диагностирования относят:
- двухмерную эхокардиографию с допплерографией – одна из самых эффективных методик определения диагноза;
- радионуклидную вентрикулографию позволит определить сбой функции сократимости миокарда;
- ЭхоКГ выявляет признаки ишемии миокарда;
- рентген грудной клетки позволит определить лёгочную гипертензию.
Диагностика на ранних этапах позволяет предотвратить необратимые изменения. С целью выявления развития патологии применяют следующие методы диагностики:
- двухмерная эхокардиография с допплерографией ― относится к доступным и информативным методам верификации диагноза;
- радионуклидная вентрикулография ― высокоинформативный метод диагностики нарушений сократимости миокарда, показан при неудовлетворительных результатах эхокардиографии;
- электрокардиография – является вспомогательным методом диагностики, позволяет выявить признаки ишемии миокарда, наличие гипертрофированного миокарда;
- рентгенологическое исследование органов грудной клетки – используется для выявления признаков лёгочной гипертензии.
Основные методы диагностики
| Лабораторные исследования | Инструментальные исследования |
| Общий, клинический анализ крови | ЭКГ |
| Биохимический анализ | Холтеровское мониторирование ЭКГ – ЭКГ на протяжении суток |
| УЗИ сердца с допплерографией сосудов |

Среди дополнительных мер не исключено исследование функции щитовидной железы (определение уровня гормонов), рентген грудной клетки, коронарография и т. д.
Какое обследование необходимо?
Если пациент обнаружил у себя симптомы, похожие на признаки нарушения функции миокарда желудочков, ему следует обратиться к врачу кардиологу или терапевту. Врач проведет осмотр и назначит какие либо из дополнительных методов обследования:
- Рутинные методы – анализы крови и мочи, биохимическое исследование крови для оценки уровня гемоглобина, показателей работы внутренних органов (печени, почек),
- Определение в крови калия, натрия, натрий – уретического пептида,
- Исследование крови на содержание гормонов (определение уровня гормонов щитовидной железы, надпочечников) при подозрении на избыток гормонов в организме, оказывающих токсическое влияние на сердце,
- ЭКГ – обязательный метод исследования, позволяющий определить, есть ли гипертрофия миокарда, признаки артериальной гипертонии и ишемии миокарда,
- Модификации ЭКГ – тредмил тест, велоэргометрия – это регистрация ЭКГ после физической нагрузки, позволяющая оценить изменения кровоснабжения миокарда в связи с нагрузкой, а также оценить толерантность к нагрузке в случае возникновения одышки при ХСН,
- Эхокардиография – второе обязательное инструментальное исследование, «золотой стандарт» в диагностике дисфункции желудочков сердца, позволяет оценить фракцию выброса (в норме более 50%), оценить размеры желудочков, визуализировать пороки сердца, гипертрофическую или дилатационную кардиомиопатию. Для диагностики нарушения функции правого желудочка измеряется его конечный диастолический объем (в норме 15 – 20 мм, при дисфункции правого желудочка значительно увеличивается),
- Рентгенография грудной полости – вспомогательный метод при гипертрофии миокарда, позволяющий определить степень расширения сердца в поперечнике, если гипертрофия имеется, увидеть обеднение (при систолической дисфункции) или усиление (при диастолической) легочного рисунка, обусловленного его сосудистым компонентом,
- Коронарография – введение рентгеноконтрастного вещества в коронарные артерии для оценки их проходимости, нарушение которой сопровождает ишемическую болезнь сердца и инфаркт миокарда,
- МРТ сердца не является рутинным методом обследования, однако в связи с большей информативностью, нежели УЗИ сердца, иногда назначается в диагностически спорных случаях.
Лечение
Справиться с нарушением левожелудочковой диастолической функции возможно, только если оно вызвано кардиохирургической патологией, которую можно полностью устранить хирургическим путем. В остальных случаях проблемы с диастолой сердца корректируются медикаментозно.
Терапия в первую очередь направлена на коррекцию нарушений кровообращения. От своевременности, правильности лечения и четкого выполнения больным врачебных рекомендаций зависит качество его дальнейшей жизни.
Цели лечебных мероприятий:
- устранение нарушений ритма сердца (нормализация пульса);
- стабилизация артериального давления;
- коррекция водно-солевого обмена;
- устранение гипертрофии левого желудочка.
| Основные группы препаратов | Действие |
| Бета-адреноблокаторы | Нормализуют артериальное давление, урежают сердечные сокращения, предотвращают прогрессирование гипертрофии миокарда, улучшают питание сердечной ткани. |
| Антагонисты кальция | Положительно влияют на диастолу: уменьшение кальция в клетках сердечной мышцы облегчает расслабление миокарда. |
| Ингибиторы АПФ | Снижают А/Д, расслабляют стенки сосудов сердца, улучшают эластичность миокарда, благоприятно влияют на прогноз, качество и продолжительность жизни пациентов. |
| Сартаны | Схожие действия с иАПФ. |
| Диуретики | Корректируют водный баланс за счет выведения излишков жидкости, устраняют отеки, уменьшают одышку. Вкупе с антигипертензивными средствами нормализуют А/Д, облегчают все проявления сердечной недостаточности. |
| Нитраты | Используют в качестве вспомогательной терапии при ИБС, стенокардии. |
| Сердечные гликозиды | Серьезные препараты, применяемые под контролем врача. Уменьшают количество и увеличивают силу сокращений сердца. |

В чем опасность патологии?
Если пациент с установленным диагнозом пренебрегает рекомендациями врача и не считает нужным принимать назначенные препараты, это способствует прогрессированию дисфункции миокарда и появлению симптомов хронической сердечной недостаточности. У каждого такое прогрессирование протекает по-разному – у кого – то медленно, в течение десятилетий. А у кого – то быстро, на протяжении первого года от установления диагноза. В этом и заключается опасность дисфункции – в развитии выраженной ХСН.
Кроме этого, возможно развитие осложнений, особенно в случае тяжелой дисфункции с фракцией выброса менее 30%. К ним относятся острая сердечная недостаточность, в том числе и левожелудочковая (отек легких), тромбоэмболия легочной артерии, фатальные нарушения ритма (фибрилляция желудочков) и др.
Прогноз
Нарушение диастолической функции левого желудочка полностью остановить не удается, но при адекватной медикаментозной коррекции нарушений кровообращения, лечении основной болезни, правильном питании, режиме труда и отдыха пациенты с таким нарушением живут полноценной жизнью долгие годы.
Несмотря на это, стоит знать, что такое нарушение сердечного цикла – опасная патология, которую нельзя игнорировать. При плохом течении она может привести к инфаркту, застою крови в сердце и легких, отеку последних. Возможны осложнения, особенно при тяжелой степени дисфункции: это тромбоз, тромбоэмболия легочной артерии, фибрилляция желудочков.
При отсутствии должного лечения, выраженной дисфункции с тяжелой ХСН прогноз на выздоровление неблагоприятный. В большинстве таких случаев все заканчивается смертью пациента.
При регулярном правильном лечении, корректировке питания с ограничением соли, контроле над состоянием и уровнем артериального давления и холестерина больной может рассчитывать на благоприятный исход, продление жизни, причем активной.
Дисфункция правого желудочка
Причины
В качестве причин, вызывающих дисфункцию правого желудочка, остаются актуальными вышеперечисленные заболевания. Кроме них, изолированную правожелудочковую недостаточность могут вызывать заболевания бронхолегочной системы (тяжелая бронхиальная астма, эмфизема и др), врожденные пороки сердца и пороки трикуспидального клапана и клапана легочной артерии.

Симптомы
Для нарушения функции правого желудочка характерны симптомы, сопровождающие застой крови в органах большого круга кровообращения (печень, кожа и мышцы, почки, головной мозг):
- Выраженный цианоз (синяя окраска) кожи носа, губ, ногтевых фаланг пальцев, кончиков ушей, а в тяжелых случаях всего лица, рук и ног,
- Отеки нижних конечностей, появляющиеся в вечернее время и исчезающие утром, в тяжелых случаях – отеки всего тела (анасарка),
- Нарушения функции печени, вплоть до кардиального цирроза печени на поздних стадиях, и обусловленное этим увеличение печени, болезненность в правом подреберье, увеличение живота, желтушность кожных покровов и склер, изменения в анализах крови.
Диастолическая дисфункция обоих желудочков сердца играет решающую роль в развитии хронической сердечной недостаточности, причем нарушения систолы и диастолы являются звеньями одного процесса.
Диастолическая дисфункция левого желудочка 1, 2, 3 типа: причины и симптомы, лечение и прогноз жизни
Диастолическая дисфункция левого желудочка — это нарушение выброса крови в большой круг из соответствующей камеры по причине недостаточной наполняемости в момент расслабления мышечного органа.
Заболевание несет огромную опасность здоровью по причине нарастающей ишемии всех тканей, в том числе и сердца.
Развивается хроническая сердечная недостаточность (ХСН), возникают выраженные симптомы патологического процесса. Качество жизни существенно снижается.
Действовать нужно быстро, поскольку состояние приводит к летальному исходу или тяжелой инвалидности в перспективе нескольких лет.
Суть лечения — устранение первопричины патологического процесса. На начальном этапе проводится в стационарных условиях, затем показано амбулаторное наблюдение и поддерживающая медикаментозная терапия. Возможно пожизненно.
Механизм развития
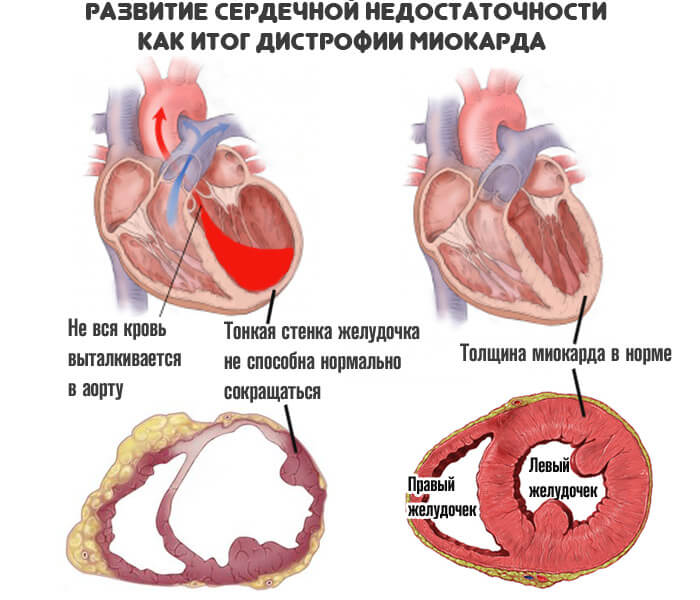
Нарушение диастолической функции левого желудочка — итог врожденного или приобретенного порока сердца, артериальной гипертензии, общей слабости миокарда, развившейся в результате вегетативных факторов или перенесенного воспалительного процесса.
Суть заболевания заключается в нарушении кровяного выброса в аорту, а из нее в большой круг.
В момент расслабления жидкая соединительная ткань в недостаточном количестве поступает в левый желудочек, поскольку его стенки либо утолщены, либо неэластичны.
Соответственно, в систолу, когда кардиальные структуры сокращаются, объем крови оказывается недостаточным для обеспечения адекватного питания.
Страдают не только удаленные системы. Проблемы начинаются и с самим сердцем. По коронарным артериям поступает малое количество жидкой ткани. Отсюда нарушение питания, ишемия, постепенное отмирание функциональных клеток.
Процесс движется по кругу, постоянно. Без квалифицированной помощи вероятность восстановления нулевая. Инвалидность или смерть наступят в перспективе нескольких лет.
Классификация
Типизация процесса проводится по формам, то есть превалирующему органическому отклонению в тканях сердца. Также можно сказать, что указанны ниже способ разграничить состояние, основывается на тяжести и степени нарушений.
- Диастолическая дисфункция левого желудочка 1 типа. Или гипертрофическая разновидность.
Развивается у пациентов с относительно мягкими формами сердечнососудистых патологий. Например, артериальной гипертензией, пролапсом митрального клапана , начальными фазами кардиомиопатии .
Процесс первого типа характеризуется нарушением тонуса миокарда. Сердечная мышца не способна расслабиться в диастолу. Мускулатура напряжена, это не дает крови нормально двигаться по камерам.
Рано или поздно дисфункция приобретает более опасные черты, становится стабильной. Первый тип дает минимальные риски в плане летального исхода, без лечения прогрессирует в течение 1-2 лет.
Симптоматика смазанная, может полностью отсутствовать или маскироваться под основной патологический процесс.
- Псевдонормальный вид. Если ДДЛЖ 1 типа характеризуется отсутствием органических дефектов в сердечной мышце, этот определяется слабостью миокарда в результате распада тканей.
Обычно становлению диастолической дисфункции 2 типа предшествует перенесенный инфаркт или текущая стенокардия (коронарная недостаточность).
Симптоматика присутствует, она выраженная, но неспецифичная. Сопровождает пациента постоянно, приступообразное течение нехарактерно, поскольку нет периодов обострения.
Начиная с этой стадии, кардинальным образом помочь пациенту уже невозможно. Потому как основной диагноз обычно тяжелый. Это кардиосклероз , миопатия и прочие.
- Рестриктивная форма третий тип нарушения. Характеризуется нарушением эластичности, растяжимости левого желудочка.
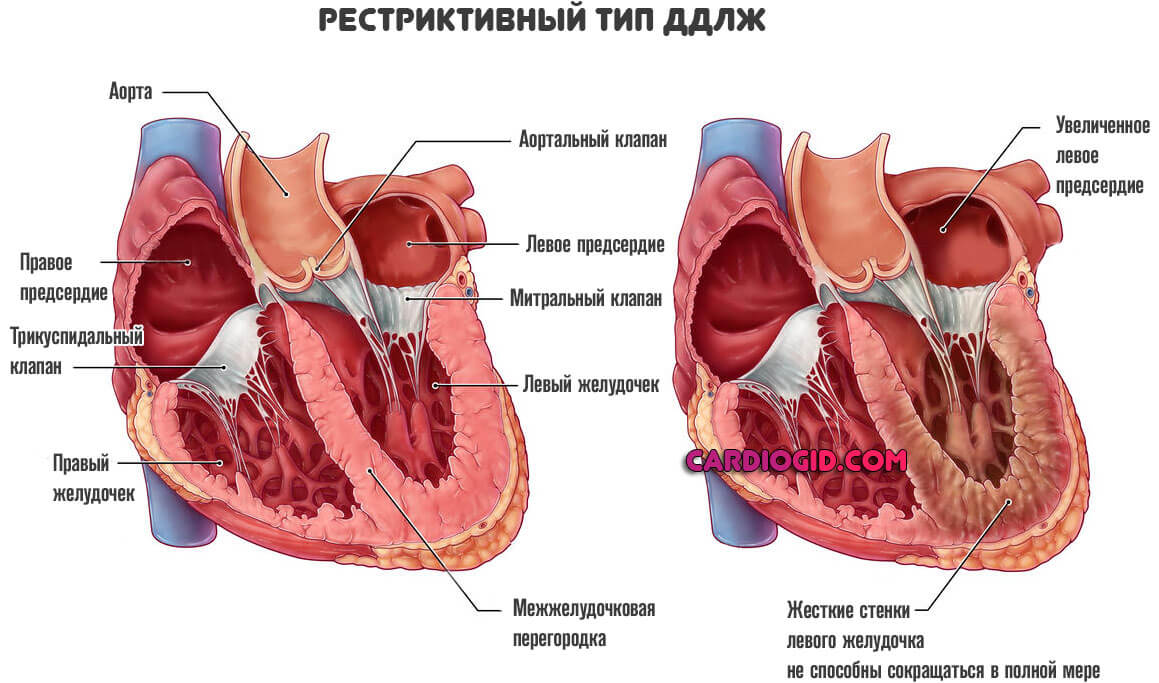
Поскольку миокард не способен сокращаться как следовало бы, возникает выраженная сердечная недостаточность.
На развитие этого типа дисфункции уходит от 4 до 6 лет, бывает меньше.
Терминальная фаза не поддается коррекции. Максимум, на что можно рассчитывать, незначительное продление жизни.
Все три описанных типа диастолической дисфункции левого желудочка вторичны. Болезнь никогда не бывает первичной, потому необходимо тщательно купировать основной диагноз. Это единственный способ предотвратить ДДЛЖ.
Физиологические причины
Факторы не всегда патологические. Во многих случаях состояние развивается в результате естественных моментов. Каких именно?
Возраст
В группе повышенного риска пациента 60+. По мере затухания функциональной активности организма происходят опасные деструктивные перестройки.
Гормональный фон падает, поскольку начинается климактерический период, снижается эластичность кардиальных структур, развивается атеросклероз.
Груз соматических заболеваний давит сильнее, возможность сохранения физической активности минимальна, начинаются застойные явления. Отсюда недостаточность работы сердечных структур в результате их естественного изнашивания.
Восстановлению подобные моменты не подлежат. Единственное, что можно сделать — принимать поддерживающие препараты.
К счастью, возрастная диастолическая дисфункция не несет столь большой опасности, поскольку не имеет тенденции стремительно прогрессировать.
Занятия спортом в течение длительного времени
Неадекватная нагрузки приводят к постепенному разрастанию сердца. Наблюдается перестройка всего тела на новый лад, чтобы обеспечивать организм необходимым количеством питания.
Утолщенный миокард не способен нормально сокращаться отсюда и ДДЛЖ по 1 типу.
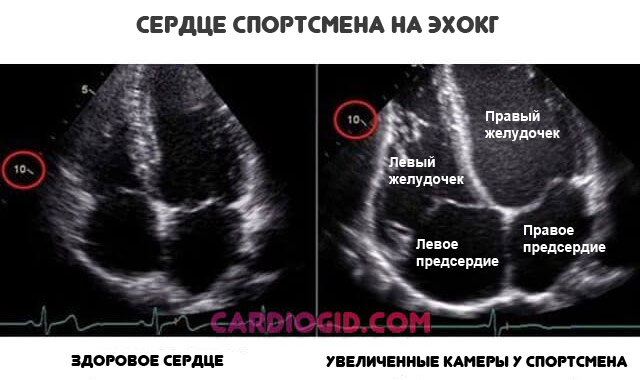
С течением времени состояние только усугубляется. Если кардиальные структуры не получают должной нагрузки, стремительно нарастают явления дистрофии тканей. Потому профессиональные спортсмены и увлеченные любители — отнюдь не здоровые люди.
Патологические факторы
Их намного больше и провоцируют дисфункцию они в 70% клинических ситуаций.
Повышенная масса тела
Строго говоря, это всего лишь симптом основной проблемы. Лица с ожирением в 100% случаев страдают нарушениями метаболического плана. Обычно под ударом липидный обмен.
Избыточное депонирование жиров на стенках сосудов формируется на фоне генетической предрасположенности или гормонального дисбаланса.
Почти всегда возникает атеросклероз, который повышает вероятность диастолической дисфункции левого желудочка втрое.
Снижение массы тела не поможет. Это воздействие на следствие, а не на причину. Необходимо длительное поддерживающее лечение. Оно направлено на коррекцию эндокринного статуса больного.
Подобный фактор относительно просто привести в норму. Но на его обнаружение может уйти не один год.
Стеноз митрального клапана
Возникает в результате перенесенных воспалительных процессов, инфаркта или врожденных нарушений органического плана. Суть заключается в недостаточной проходимости указанной анатомической структуры.
Митральный клапан выступает перегородкой между левым предсердием и желудочком. Обеспечивает стабильный ток крови в одном направлении.
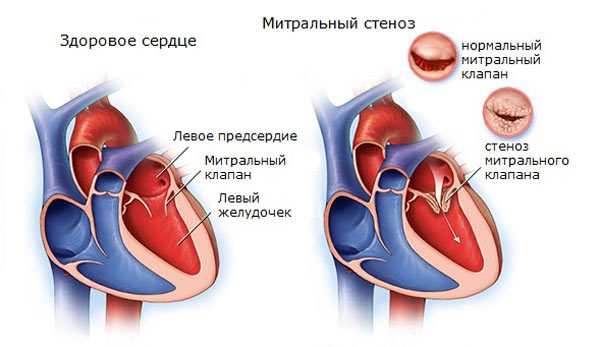
Однако, в результате стеноза МК или его заращения жидкая соединительная ткань поступает в недостаточном количестве. Значит и выброс будет сниженным.
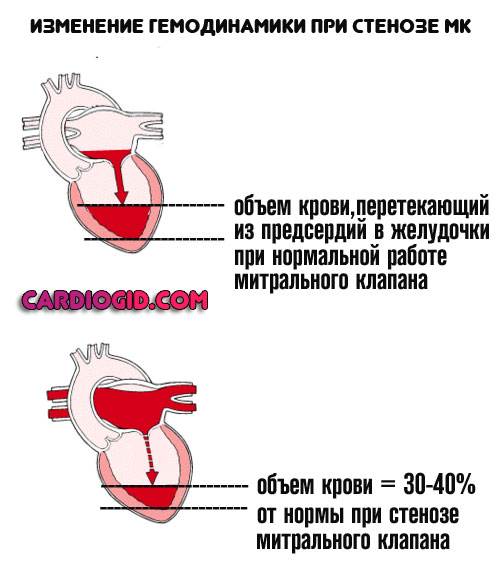
Без хирургического лечения порочный круг разорвать не удастся. Пороки митрального клапана предполагают протезирование. Пластика эффекта не дает.
Перенесенный инфаркт
Острое нарушение питания миокарда и некроз функционально активных тканей сердца. Развивается стремительно, клетки-кардиомиоциты отмирают за считанные минуты, реже часы.
Без срочной госпитализации шансы на выживание минимальны. Даже если повезет, останется грубый дефект в форме ИБС.
Неприятным последствием перенесенного инфаркта выступает кардиосклероз. Замещение активных тканей на рубцовые.
Они не сокращаются, не могут растягиваться. Отсюда рестрикция (потеря эластичности) желудочков, и неспособность вместить достаточное количество крови.
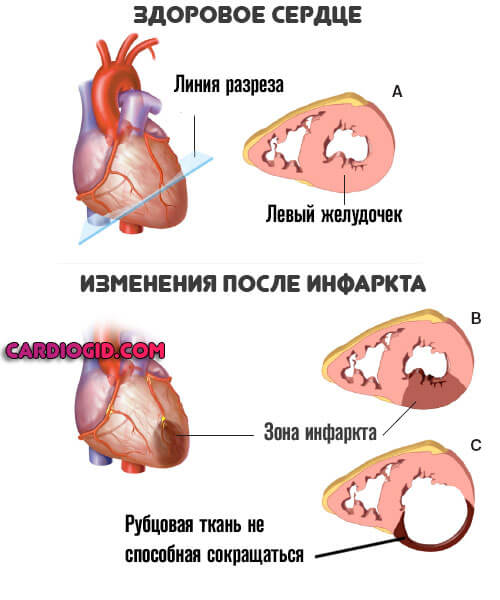
Артериальная гипертензия
Безотносительно одноименного заболевания. Любое стабильное симптоматическое повышение давления дает чрезмерную нагрузку на кардиальные структуры.
Есть прямая связь между уровнем АД и риском описанного состояния. Рост показателя тонометра на 10 мм ртутного столба увеличивает вероятность нарушения релаксации левого желудочка на 15% в среднем.
Поскольку на развитых стадиях кардинальным образом купировать гипертензию невозможно, шансы на излечение от ДДЛЖ также весьма туманны.
Воспалительные патологии миокарда
Имеют инфекционное происхождение или аутоиммунный генез, но несколько реже. Характеризуются агрессивным течением. В перспективе короткого времени могут привести к тотальной деструкции предсердий.
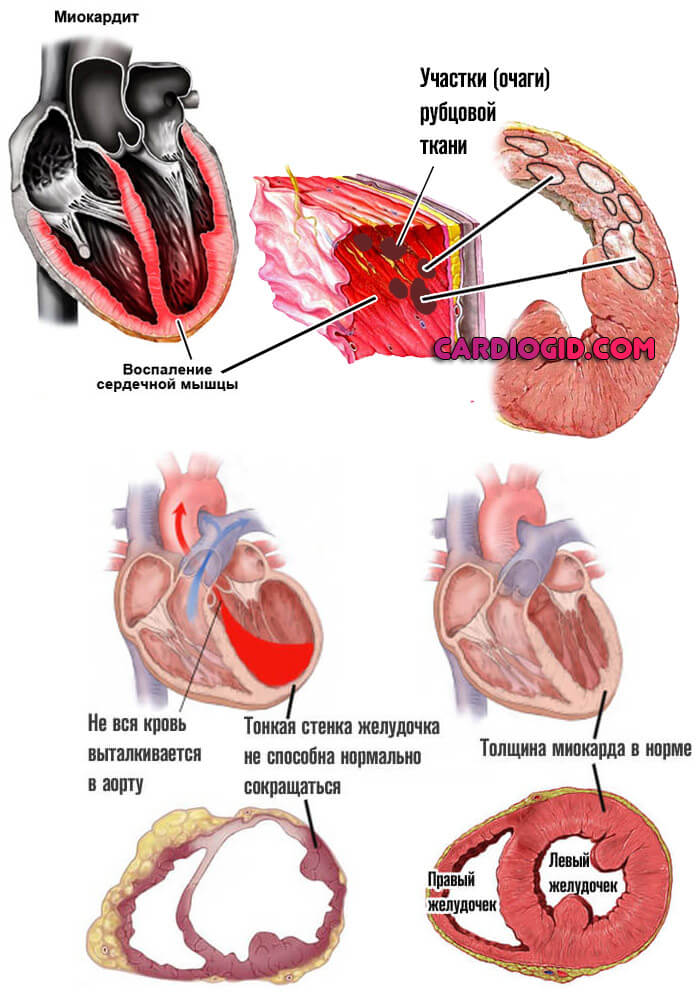
Объемы столь большие, что замещение рубцовой тканью невозможно. Требуется протезирование. Операция также считается факторов риска.
Потому при подозрениях на миокардит стоит обращаться к врачу или вызывать скорую помощь. Терапия стационарная.
Воспаление перикарда
Оболочки сердца, которая держит орган в одном положении. Поражение структур приводит к тампонаде . То есть компрессии в результате скопления выпота.
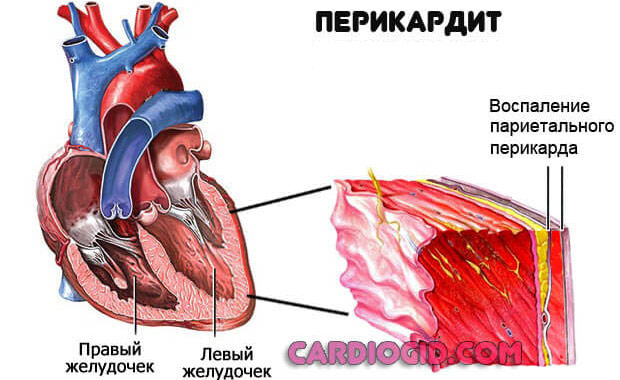
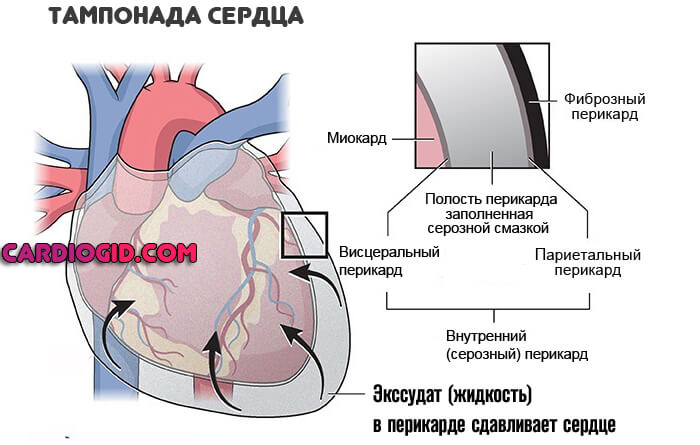
Лечение срочное, под контролем профильного специалиста. На ранних этапах медикаментозное, на поздних, при обнаружении осложнений — хирургическое.
Перечень причин неполный, но описанные особенно распространены. Состояние никогда не обуславливается внесердечными моментами. Это облегчает диагностику, с другой стороны, дает изначально сложный прогноз для восстановления и жизни.
Симптомы
Признаки дисфункции ЛЖ кардиальные и неврогенные. Говорят о таких проявлениях патологического процесса:
- Выраженные отеки нижних конечностей. В утреннее время, также вечером, после длительного нахождения в вертикальном положении. Симптом сходит на нет, затем снова возвращается и так на протяжении долгого периода.
- Интенсивный кашель. Непродуктивный, мокрота не выделяется. В положении лежа проявление усиливается. Вероятно наступление дыхательной недостаточности, которая опасная для жизни.
- Аритмия. На ранних стадиях по типу простой тахикардии. Затем возникает фибрилляция или экстрасистолия. Указанные признаки требуют срочной коррекции. Возможна остановка работы органа.
- Одышка. На раннем этапе после интенсивной физической нагрузки. Затем возникает нарушение в состоянии покоя, что говорит о развитом процессе.
- Слабость, сонливость, падение работоспособности практически до нуля.
- Головная боль.
- Обморочные состояния. Как правило, проявления со стороны центральной нервной системы возникают относительно поздно. Свидетельствуют в пользу генерализованного процесса, затронувшего церебральные структуры. Риск инсульта резко повышается. Особенно неблагоприятны в плане прогноза множественные синкопальные состояния на протяжении одного дня.
- Цианоз носогубного треугольника.
- Бледность кожных покровов.
- Ощущение давления в грудной клетке, тяжести, дискомфорта.
- Время от времени наблюдаются приступы беспричинного страха. Панические атаки как клинически допустимый вариант.
Указанные признаки неспецифичны только для диастолическая дисфункции ЛЖ, поскольку возникают на фоне всех возможных проблем с сердечнососудистой системой. Однако длятся они постоянно, не проходят вообще. Приступообразное течение не характерно.
Диагностика
Проводится под контролем кардиолога, по мере необходимости привлекается профильный хирург, но обычно на стадии планирования оперативного лечения. Схема обследования зависит от предполагаемой причины.
Преимущественный перечень мероприятий таков:
- Устный опрос больного на предмет жалоб. Для объективизации симптомов. На этой стадии сказать что-либо конкретное невозможно, не считая констатации факта сердечного происхождения патологии.
- Сбор анамнеза. Образ жизни, перенесенные состояния, возраст, семейная история.
- Измерение артериального давления, частоты сердечных сокращений. Есть прямая связь между этапом диастолической дисфункции левого желудочка и показателями. На фоне запущенного явления они изменены в сторону увеличения. Это не аксиома. Возможны варианты с нестабильными цифрами.
- Суточное мониторирование. Проводится регистрация АД и ЧСС на протяжении 254 часов, в динамике.
- Электрокардиография. Оценка функционального состояния кардиальных структур. Используется для раннего выявления аритмий.
- Эхокардиография . Визуализация тканей сердца.
- МРТ или КТ по мере необходимости.
Также практикуется аускультация — выслушивание сердечных тонов.
Лечение
Преимущественно этиотропное, то есть направленное на устранение первопричины патологического состояния. Практикуется как медикаментозная, так и хирургическая терапия.
В рамках консервативной методики решается группа вопросов, какие препараты назначают:
- Антиаритмические. Хинидин или Амиодарон, в зависимости от переносимости. Корректируют частоту сердечных сокращений, предотвращают развитие опасной фибрилляции или экстрасистолии.
- Бета-блокаторы. Для тех же целей, плюс коррекции повышенного артериального давления. Карведилол,
- Метопролол в качестве основных.
- Гипотензивные. Периндоприл, Моксонидин, Дилтиазем, Верапамил. Вариантов множество.
- Нитроглицерин для купирования болевого синдрома, если таковой возникает.
- Сердечные гликозиды. Улучшают сократимость миокарда. Настойка ландыша или Дигоксин в качестве основных.
- Диуретики. Выводят избыточную жидкость из организма. Лучше использовать щадящие препараты вроде Верошпирона.
Хирургические методики направлены на устранение дефектов, пороков. Практикуется протезирование пораженных тканей и структур. Назначается подобный метод строго по показаниям, если другого выхода нет.
Изменение образа жизни, кроме исключения курения и спиртного большого смысла не имеет. Процесс уже запущен.
В то же время, настоятельно рекомендуется сократить интенсивность физических нагрузок. Велика вероятность осложнений.
Прогноз
Вероятный исход зависит от массы факторов. Сама по себе диастолическая дисфункция не сулит пациенту ничего хорошего, поскольку она не первична и зависит от течения основного заболевания.
Какие моменты должны учитываться при определении прогноза:
- Возраст.
- Пол. Мужчины умирают от кардиальных патологий чаще.
- Семейная история.
- Индивидуальный анамнез. Какие болезни были и есть, что от них пациент принимает.
- Общее состояние здоровья.
- Образ жизни.
- Масса тела, степень ожирения, если таковое имеется.
- Характер получаемого лечения.
- Профессиональная деятельность, присутствуют ли физические нагрузки.
В общем и целом, на фоне текущих патологий вероятность смерти составляет 60% на протяжении 3-5 лет.
Если факторов риска нет вообще, риск летального исхода определяется в 7-12%. Восстановление имеет хорошие перспективы. Сказать что-либо конкретное может врач, после периода наблюдения.
Возможные осложнения
- Остановка сердца в результате недостаточного питания и падения сократительной способности миокарда.
- Инфаркт. Некроз активных, функциональных тканей. Обычно обширный, ассоциирован с почти безусловным летальным исходом.
- Кардиогенный шок. В результате катастрофического падения основных жизненных показателей. Выбраться из этого состояния почти невозможно. Риски максимальны.
- Инсульт. Ослабление трофики нервных тканей. Сопровождается неврологическим дефицитом той или иной степени тяжести. Возможно нарушение мышления, речи, зрения, слуха, мнестических, когнитивных способностей, поведения и прочих моментов.
- Сосудистая деменция. По симптоматике похожа на болезнь Альцгеймера. С учетом стойкости нарушений работы сердечнососудистой системы имеет плохие прогнозы и трудно поддается обратному развитию.
- Дыхательная недостаточность, отек легких.
- Тромбоэмболия.
Летальный исход или инвалидность, как итоги всех описанных выше последствий.
Осложнения наступают в результате недостаточно качественного или отсутствующего лечения. Особенно резистентные формы, к сожалению, не поддаются терапии вообще либо итоги не имеют клинической значимости. Таких ситуаций минимум, но они есть.
В заключение
Диастолическая дисфункция ЛЖ — нарушение кровяного выброса в результате недостаточного поступления жидкой соединительной ткани в левый желудочек при расслаблении мышечного органа (в диастолу).
Перспективы лечения зависят от основного диагноза. Методики разнятся. Терапия эффективна только на первых стадиях.
Диастолическая дисфункция левого желудочка
Диастолическая дисфункция и диастолическая сердечная недостаточность

Понятия «диастолическая дисфункция» и «диастолическая сердечная недостаточность» в современной кардиологии не являются синонимами, т. е. означают различные формы нарушения насосной функции сердца: диастолическая сердечная недостаточность всегда включает диастолическую дисфункцию, но ее наличие еще не свидетельствует о сердечной недостаточности. Представленный ниже анализ сердечной недостаточности сфокусирован на кардиогенной (в основном, «метаболически детерминированной») аномалии миокарда, приводящей к неадекватной насосной функции желудочков, т. е. к желудочковой дисфункции.
Желудочковая дисфункция может быть результатом слабости сокращения желудочков (систолическая дисфункция), их патологического расслабления (диастолическая дисфункция) или ненормального утолщения стенок желудочка, приводящего к затруднению оттока крови.
Одной из основных проблем современной кардиологии является хроническая сердечная недостаточность (ХСН).
В традиционной кардиологии главной причиной возникновения и развития ХСН считали снижение сократительной способности миокарда. Однако в последние годы принято говорить о различном «вкладе» систолической и диастолической дисфункции в патогенез хронической сердечной недостаточности, а также о систоло-диастолических взаимоотношениях при сердечной недостаточности. При этом нарушение диастолического наполнения сердца играет не меньшую, а может быть, даже большую роль, чем систолические расстройства.
Диастолическая дисфункция левого желудочка
К настоящему времени накопилось большое количество фактов, ставящих под сомнение «монопольную» роль систолической дисфункции как главной и единственной гемодинамической причины, ответственной за возникновение ХСН, ее клинические проявления и прогноз больных с этой формой патологии. Современные исследования свидетельствуют о слабой связи систолической дисфункции с клиническими проявлениями и прогнозом больных хронической сердечной недостаточностью. Недостаточная сократимость и низкая фракция выброса левого желудочка не всегда однозначно предопределяют тяжесть декомпенсации, толерантность к нагрузкам и даже прогноз больных ХСН. Вместе с тем, получены весомые доказательства того, что показатели диастолической дисфункции в большей степени, чем сократимость миокарда, коррелируют с клиническими и инструментальными маркерами декомпенсации и даже с качеством жизни больных ХСН. Одновременно установлена прямая причинно-следственная связь диастолических расстройств с прогнозом больных хронической сердечной недостаточностью.
Все это заставило переоценить значение систолической дисфункции левого желудочка как единственного и облигатного фактора ХСН, и по-новому взглянуть на роль диастолических нарушений в патогенезе данной формы патологии.
Разумеется, в настоящее время систолической функции, которую оценивают главным образом по фракции выброса левого желудочка, по-прежнему отводят роль независимого предиктора прогноза больных ХСН. Низкая фракция выброса левого желудочка остается надежным маркером повреждения миокарда, а оценка сократимости обязательна для определения риска оперативного вмешательства на сердце и может быть использована при определении эффективности лечения.
Пока оценка диастолической функции еще не стала обязательной процедурой, что во многом обусловлено отсутствием проверенных и точных методов ее анализа. Тем не менее уже сейчас не вызывает сомнения, что именно диастолические расстройства ответственны за тяжесть декомпенсации сердечной деятельности и выраженность клинических проявлений хронической сердечной недостаточности. Как оказалось, диастолические маркеры точнее систолических отражают функциональное состояние миокарда и его резерв (способность к выполнению дополнительной нагрузки), а также надежнее других гемодинамических параметров могут быть использованы для оценки качества жизни и эффективности лечебных мероприятий.
Кроме того, существуют все предпосылки к использованию диастолических индексов в качестве предикторов прогноза при сердечной недостаточности. Наблюдающаяся тенденция в смещении акцента с систолической дисфункции на диастолическую не удивительна, если взглянуть на этот вопрос с эволюционной точки зрения. В самом деле, если сравнить взаимоотношения процессов сократимости и расслабляемости миокарда с другими аналогичными т.н. антагонистическими процессами в организме (например, прессорная и депрессорная системы регуляции уровня АД, процесс возбуждения и торможения в ЦНС, свертывающая и антисвертывающая системы крови и т. п.), то можно обнаружить неравенство потенциала таких «антагонистов»: в самом деле прессорная система мощнее депрессорной, процесс возбуждения сильнее процесса торможения, свертывающий потенциал превышает противосвертывающий.
В продолжение такого сравнения сократительность миокарда «мощнее» его расслаблямости и иначе быть не может: сердце прежде всего «обязано» сокращаться, а потом уже расслабляться («диастола без систолы бессмысленна, а систола без диастолы немыслима»). Эти и другие подобного рода «неравенства» эволюционно выработаны, а превосходство одного явления над другим имеет защитно-приспособительное значение. Естественно, при повышенных требованиях организма к названным и другим «антагонистам», диктуемых условиями жизнедеятельности организма, в первую очередь «выбывает из игры слабое звено», что и наблюдают в сердце. Диастолическая дисфункция левого желудочка зачастую возникает раньше его систолической дисфункции.
Рассмотрим подробнее патогенетическую сущность понятий “систолическая дисфункция” и «диастолическая дисфункция» с учетом того, что данные понятия в отечественных медицинских учебных и учебно-методических материалах встречаются не очень часто (во всяком случае, несравненно реже, чем в зарубежной аналогичной литературе).
Чаше всего сердечную недостаточность ассоциируют с уменьшением сократительной функции сердца. Вместе с тем, примерно у трети пациентов симптомы сердечной недостаточности развиваются при фактически нормальной функции левого желудочка в результате аномального его наполнения, которое принято называть диастолической дисфункцией (в данном случае левожелудочковая).
Основным критерием диастолической дисфункции левого желудочка является его неспособность заполняться объемом крови, достаточным для поддержания адекватного сердечного выброса при нормальном среднем давлении в легочных венах (ниже 12 мм рт. ст.). Согласно этому определению, диастолическая дисфункция является следствием такого повреждения сердца, при котором для адекватного заполнения полости левого желудочка требуется повышенное давление в легочных венах и левом предсердии.
Что же может препятствовать полноценному наполнению левого желудочка?
Установлены 2 основные причины уменьшения его заполнения кровью при диастолической дисфункции: 1) нарушение активного расслабления («расслабляемости») миокарда левого желудочка и 2) снижение податливости («растяжимости») его стенок.
Вероятно, диастолическая дисфункция является чрезвычайно распространенной формой патологии. По данным Фремингемского исследования (заметим в скобках: все что известно в медицинском мире о факторах риска любой формы патологии сердца и сосудов было получено именно в данном исследовании), такой косвенный маркер диастолической дисфункции, как гипертрофия левого желудочка, наблюдается у 16—19% населения и не менее чем у 60% пациентов с гипертонической болезнью.
Чаще диастолическую дисфункцию обнаруживают у пожилых людей, которые менее резистентны к данному заболеванию и ишемической болезни сердца, обусловливающим диастолические расстройства. Кроме того, с возрастом увеличивается масса миокарда и ухудшаются его эластические свойства. Таким образом, в перспективе в связи с обшим старением населения очевидно повысится роль диастолической дисфункции как предшественника хронической сердечной недостаточности.
“Расслабляемость” миокарда
Сокращение кардиомиоцитов – это активный процесс, который невозможен без потребления энергии макроэргичсских соединений. В равной мере данное положение относится к процессу расслабления кардиомиоцитов. По аналогии с понятием «сократимость» эту способность следовало бы назвать «расслабляемостью» миокарда. Однако в медицинском лексиконе такое понятие отсутствует, что не способствует его научно обоснованному анализу и использованию. Тем не менее, в рамках обсуждаемой проблемы термин представляется адекватным для обозначения способности кардиомиоцитов к расслаблению.
Сократимость и расслабляемость миокарда — это две стороны одной медали, т.е. сердечного цикла. Как уже отмечено, диастолическое наполнение камер сердца в норме и при его повреждении определяется двумя основными факторами — расслабляемостыо миокарда и податливостью (жесткостью, растяжимостью) стенки камеры.
Расслабление миокарда зависит не только от энергообеспеченности кардиомиоцитов, но и от целого ряда других факторов:
а) нагрузки на миокард во время его сокращения;
б) нагрузки на миокард во время его расслабления;
в) полноты разъединения актиномиозиновых мостиков во время диастолы, детерминируемого обратным захватом Са2+ саркоплазматическим ретикулумом;
г) равномерности распределения нагрузки на миокард и разъединения актиномиозиновых мостиков в пространстве и во времени.
О способности миокарда желудочков к расслаблению прежде всего можно судить по максимальной скорости падения внутрижелудочкового давления в фазу изометрического расслабления (-dp/dt макс) или по средней скорости падения давления (-dp/dt среднее), т.е. индексу изоволюмической рассла-бляемости (ИР).
Этот индекс, например, можно рассчитать по формуле:
где ДЦ аорт. — диастолическое давление в аорте; ФИР — длительность фазы изометрического расслабления желудочка.
Диастолическая дисфункция может сочетаться с сохраненной или незначительно сниженной систолической функцией. В таких случаях принято говорить о «первичной» диастолической дисфункции, которую очень часто в отечественной медицине ассоциируют исключительно с гипертрофической кардиомиопатией, констриктивным перикардитом или рестриктивными (от англ, restrict — ограничивать) формами патологии миокарда — миокардиодистрофией, кардиосклерозом, инфильтративной кардиомиопатией. Хотя в подавляющем большинстве случаев диастолическая дисфункция с сохраненной систолической функцией свойственна самым распространенным заболеваниям сердечно-сосудистой системы — гипертонической и ишемической болезни сердца.
Причины и механизмы развития диастолической дисфункции
Прежде всего необходимо, иметь в виду, что «диастолическую дисфункцию» не наблюдают у пациентов с митральным стенозом, у которых, как и у пациентов с диастолической дисфункцией, повышено давление в левом предсердии и нарушено заполнение левого желудочка, но не вследствие повреждения миокарда, а из-за механического препятствия току крови на уровне атриовентрикулярного отверстия.
Артериальная гипертензия
Артериальная гипертензия — увеличение постнагрузки. При постоянной системной артериальной гипертензии увеличивается постнагрузка на левый желудочек. Длительная постнагрузка может вызывать т.н. параллельную репликацию саркомеров с последующим утолщением кардиомиоцитов и стенки желудочка, т. е. концентрическую гипертрофию, без сопутствующего увеличения объема его полости. Развитие такой гипертрофии может быть объяснено на основе одного из положений закона Лапласа: при заданном объеме желудочка увеличение внутрижелудочкового давления повышает напряжение отдельных кардиомиоцитов сердечной стенки.
Общее напряжение стенки зависит не только от внугриполостного давления, но и от внутреннего радиуса желудочка и толщины стенки желудочка. В условиях продолжительного повышенного внугриполостного давления под держание постоянного напряжения стенок обеспечивается увеличением их толщины без сопутствующего повышения внутрижелудочкового объема. Утолщение стенки уменьшает растяжимость и податливость левого желудочка. Отдельные кардиомиоциты начинают разделяться обширной разветвленной сетью коллагеновых волокон. Кроме того, в разных экспериментальных моделях было доказано, что содержание макроэргических фосфатов в перегруженном давлением сердце уменьшается.
В гипертрофированном сердце диастолическая дисфункция предшествует систолической. Во время систолы Са2+ быстро высвобождается из саркоплазматического ретикулума по электрохимическому градиенту, а во время диастолы, наоборот,происходит экструзия (от лат. extrusio — выталкивание) Са++ через сарколемму и обратное его поступление в саркоплазматический ретикулум. Это перемещение (по сути, депонирование) Са++ является энергопотребляющим и, следовательно, лимитированным процессом. Данный факт свидетельствует о том, что возможности для релаксации кардиомиоцитов меньше, чем для процесса их сокращения.
Первичная гипертрофия желудочка
Гипертрофия желудочка может быть генетически детерминированной формой патологии, называемой гипертрофической кардиомиопатией. Некоторые формы гипертрофической кардиомиопатии связаны с дефектом межжелудочковой перегородки, приводящей к нарушению внутрисердечной гемодинамики и аномальному наполнению левого желудочка.
Абсолютная коронарная недостаточность (ишемия миокарда)
Другой важной причиной диастолической дисфункции является абсолютная коронарная недостаточность (ишемия миокарда). В связи с тем что релаксация кардиомиоцитов является энерготребовательным процессом, снижение в них содержания макроэргов приводит к уменьшению депонирования Са++ и его накоплению в саркоплазме, нарушая взаимосвязь между актином и миозином миофиламентов. Таким образом, ишемия детерминирует уменьшение не только растяжимости желудочка, но и соответственно, объема его наполнения.
Инфильтративная кардиомиопатия
Наиболее распространенными из данной формы патологии являются саркоидоз, амилоидоз, гемохроматоз, для которых характерна инфильтрация межклеточного пространства миокарда веществами некардиогенного генеза, что приводит к увеличению его жесткости и развитию диастолической дисфункции.
Анализ диастолической дисфункции с помощью петли «давление-объем»
Как правило, патогенетической основой таких расстройств являются ненормальные растяжимость левого желудочка и его кровенаполнение. В большинстве клинических случаев диастолическая дисфункция связана со снижением растяжимости, т.е. эластичности стенки желудочка, и уменьшением комплаенса, т. е. зависимости между внутрижелудочковым давлением и объемом полости желудочка. Механизмы такой дисфункции могут быть объективизированы с помощью ее графического изображения, т. е. путем построения и анализа петли «давление-объем».
Анализ диастолической дисфункции левого желудочка с помощью петли «давление-объем»
На I фрагменте — снижение комплаенса левого желудочка детерминирует более крутой начальный подъем кривой его диастолического наполнения [сравнить уклоны отрезков а—b и А — В); степень уклона обратна пропорциональна комплаенсу; на II фрагменте — уменьшение растяжимости также характеризуется сдвигом вверх кривой диастолического давления в желудочке [сравнить положения а — b и А – В].Снижения комплаенса или растяжимости не обусловливают уменьшение ударного объема [с—d = С – D], но при этом оба этих фактора детерминируют повышение конечного диастолического давления [точки В]. В большинстве клинических случаев диастолическая дисфункция связана с уменьшением растяжимости и снижением комплаенса желудочка сердца
В норме диастолическое наполнение левого желудочка вызывает весьма незначительное повышение внутриполостного давления, хотя объем желудочка при этом увеличивается. Другими словами, кривая диастолического давления обычно достаточно «пологая». Однако при понижении комплаенса желудочка графически, в координатах петли «давление-объем», наклон кри-вой диастолического давления становится круче.
Петля «давление-объем» для нормального желудочка представлена циклом a-b-c-d. Если желудочек становится менее податливым, то его диастолическое наполнение начнется в точке А, а завершится в точке В. При этом повышенное конечное диастолическое давление в точке В вызовет увеличение давления в левом предсердии. Анализируя петлю «давление — объем», можно также понять разницу между комплаенсом желудочка и его растяжимостью. При уменьшении растяжимости желудочка для его заполнения до заданного объема требуется более высокое давление, что приводит к сдвигу вверх кривой диастолического давления, однако ее наклон остается неизменным, т. е. соответствие между AV и АР не изменяется. Повышение конечного диастолического давления является патофизиологической основой клинических проявлений сердечной недостаточности, развившейся в результате диастолической и систолической дисфункций.
Итак, наиболее распространен в клинической практике сочетанный вариант дисфункций. При этом сниженная сократимость всегда сопровождается нарушениями диастолического наполнения сердца, т. е. систолическая дисфункция всегда (!) возникает на фоне нарушенной диастолической функции. Не случайно поэтому снижение систолической функции является самым частым маркером диастолических расстройств. Диастолическая дисфункция может развиваться первично в отсутствие систолической дисфункции.