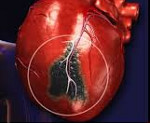
Отек легких, возникающий при инфарктах миокарда, симптомы, диагностика, лечение
Отек легких при инфаркте миокарда – одно из острых осложнений, которое часто приводит к летальному исходу. Этот процесс опасен для жизни, так как возникают проблемы с дыханием. Отек лёгких при инфаркте миокарда сильно снижает шансы на полноценное восстановление, особенно если помощь больному предоставлена с опозданием.

Почему так происходит?
В клинической кардиологии причины формирования отека легкого при приступе инфаркта миокарда объясняются так:
- Закупоривание артериального просвета тромбом на фоне атеросклероза.
- Увеличение давления в левом желудочке вместе с дисфункцией миокарда.
- «Жесткость» желудочков – они неспособны нормально работать в диастоле.
- Возникновение декомпенсированной сердечной недостаточности.
Важно! Отеком легких называют состояние, когда при инфаркте миокарда происходит критический застой крови в малом круге кровообращения и в легочных капиллярах. Последствием становится повышение гидростатического давления в капиллярах легких и выход жидкой составляющей крови в межклеточное пространство легочной ткани, что очень опасно для жизни пациента, ведь возникает дыхательная недостаточность.
Механика развития отека
Когда сердце поражает инфаркт, происходит закупорка сердечных сосудов, а значит, нарушается циркуляция крови. Альвеолы наполняются ею, так как она просачивается из сосудов, ухудшается дыхание.
Худший вариант – закупорка сосудов тромбом – у пациента развивается эмболия. В таком случае шансы выжить минимальны, ведь отмирает участок не только сердца, но и легких. В результате этого организм испытывает шок. Происходит удушье, наступает смерть.
Отек развивается при острой декомпенсированной сердечной недостаточности. В результате влияния отдельных факторов происходит утрата подвижности желудочков, они не расслабляются полностью. Как следствие, после сокращения не могут протолкнуть кровь. Такое состояние возникает по причине отмирания некоторого количества мышечных волокон. Как результат, кровь застаивается в малом круге и из-за возрастания артериального давления плазма попадает в альвеолы.
Симптомы
От того, как быстро пациенту будет оказана медицинская помощь при инфаркте с подобным осложнением, зависит не только его здоровье, но и жизнь, ведь смертельный исход очень вероятен. Среди самых распространенных симптомов:
- Сильная, острая боль в груди, сердце.
- Общее недомогание, ощущение бессилия.
- Тахикардия и повышение сердцебиения до 180-200 уд/мин.
- Увеличение артериального давления.
- Ощущение недостатка воздуха, одышка.
- Появление холодного пота.
- Возникновение синевы кожи.
- Хрипы, кашель с пенной мокротой.
- Постепенный рост температуры до +38 градусов.
Когда развивается отек легких у инфарктника, быстро появляется одышка, она может трансформироваться в удушье. После этого появляются хрипы, идет пенная розоватая жидкость изо рта. Такая ситуация критична, без медицинской помощи человек умирает.
Диагностика состояния
Чтобы помочь пациенту, необходимо определить, что инфаркт сопровождается отеком легких. Подобное состояние важно вовремя диагностировать, для этого используются следующие методики:
- Осмотр больного. По указанным выше симптомам довольно легко можно понять, что развился отек.
- Прослушивание ЧСС.
- ЭКГ.
- После поступления в стационар проводится УЗИ сердца/легких.
- Рентгенограмма.
После первой помощи и необходимых зачастую реанимационных мероприятий берут биоматериал для исследования:
- Общий и биохимический анализы крови с определением содержания специфичных белков и ферментов.
- Общий анализ мочи.
Последствия
Инфаркт миокарда сам по себе сложное испытание для организма, а если он сопровождается отеком легких, то осложнения могут быть очень серьезными. В этом случае важнее всего не допустить шокового состояния и своевременно получить медицинскую помощь. Если этого не произойдет, развивается фибрилляция желудочков сердца и асфиксия что ведет к летальному исходу.
Важно! Вследствие перенесенного инфаркта с симптомами отека легких у пациента могут развиться аритмии, хроническая сердечная недостаточность, постинфарктный кардиосклероз.
Кроме того, подобное состояние может вызвать такие последствия:
- Кардиогенный шок, который сопровождается падением артериального давления. При этом пульс становиться нитевидным, происходит остановка сердца.
- Острый фиброзный перикардит. При таком состоянии происходит поражение фиброзно-серозного слоя органа. Возможно прогрессирование до просачивания внетканевой жидкости в полость перикарда. Все это приводит к тампонаде органа – скоплению значительных объемов жидкости внутри перикарда.
- Нарушение/абсолютное прекращение проводимости внутрисердечных электроимпульсов.
- Аневризма (выпячивание) пораженного участка стенки левого желудочка. Такое происходит на протяжении нескольких месяцев после приступа. Количество пациентов, которые страдают от подобного последствия – 15%.
- Тромбоэмболия легочной артерии, инфаркт легкого. Происходит обструкция легочной артерии. Как результат, нарушается кровоснабжение, ткани отмирают. Если участок некроза небольшой, то он со временем заменяется рубцовой тканью.
- Ишемический инсульт.
Прогноз инфаркта, который сопровождается отеком легкого и шоком для организма неблагоприятен. Смертность составляет около 30%. Летальный исход провоцируют:
- Внешние/внутренние разрывы сердца.
- Слишком сильное повышение артериального давления.
- Неправильная и несвоевременная медпомощь.
В группе риска при инфаркте с отеком легких люди старшего возраста, так как их организм просто не имеет ресурсов для восстановления после такого шока.
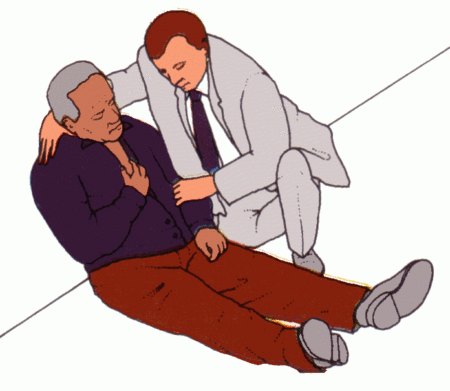
Первая помощь
От того, как быстро оказана квалифицированная помощь, зависит жизнь человека. Часто такое состояние развивается вне стен медицинского учреждения, в этом случае нужно действовать четко и быстро. Конечно, первым делом вызвать скорую, после этого оказывать посильную неотложную помощь:
- Укладывать больного нельзя, нужно помочь принять полусидячую позицию. Это поможет облегчить дыхание и уменьшит давление на органы.
- Открыть окна и двери для доступа свежего воздуха. Вывести из помещения всех людей.
- Дать таблетку нитроглицерина, ее следует положить под язык. Если нужно, то через каждые 2 минуты давать еще, но не более 5 штук.
- Контролировать давление, не давать ему опускаться меньше чем на 30%.
- Чтобы защитить ткани сердца, дать разжевать (сразу не запивать!) 160 мг аспирина.
Методики лечения
Стоит заметить, что лечение инфаркта с отеком легких требуется экстренное. Оно сочетается с интенсивной терапией с единовременным использованием медикаментов, которые помогают улучшить функционирование сердца, нормализовать циркуляцию крови и восстановить нормальное дыхание.
Первая помощь со стороны врачей – это введение нитроглицерина внутривенно. Этот препарат оказывает воздействие на сосуды, расширяя их, усиливает сокращения сердца.
Для облегчения состояния и уменьшения боли вводится нейролептик с противошоковым, антиаритмическим и андренолитическим воздействием. Комбинируют такой препарат с сильным анальгетиком. Для снятия боли не используют морфин и промедол – они угнетают дыхание, что при отеке органов дыхания только ухудшит стояние.
Чтобы остановить развитие отека, кроме нитроглицерина, используют кислородные маски, проводят интубацию. Такое увлажнение дыхательных путей кислородом имеет ключевое значение.
Так как в процессе развития отека может образовываться пенная мокрота, при введении кислорода используются марлевые повязки, смоченные медицинским спиртом. Параллельно внутривенно вводится мочегонный препарат. Это поможет сократить количество жидкости, которое содержится в организме. Такая мера используется только при повышенном артериальном давлении.
Реанимационные мероприятия
В условиях реанимации используются такие меры помощи:
- Антикоагулянты – они помогают уменьшить свертываемость крови, тромб растворяется, нормализуется кровоток по сердечным сосудам.
- Гангиоблокаторы – уменьшают нагрузку на малый круг циркуляции крови.
- Антиаритмические средства – снижают ЧСС.
- Бета-блокаторы помогают стабилизировать сердечный ритм, снизить повышенное АД.
- Глюкокортикостероиды – стабилизируют клеточные и лизосомные мембраны.
- Ингибиторы АПФ – способствуют улучшению поступлению крови в миокард, снижают нагрузку на него.
- Антиагреганты – исключают повторное тромбообразование.
Если результат введение этих препаратов не дало, применяется методика дефибрилляции – воздействие на сердечную мышцу электроимпульсом.
Операция
Суть операции – открытие перекрытого сосуда при помощи баллонной коронарной ангиопластики. Процедура довольно сложная, поэтому решение об такого рода экстренной помощи принимается на основании полученных диагностических данных.
Вывод
Отек легких при инфаркте миокарда – одно из самых серьезных осложнений, которое часто приводит к летальному исходу. Важнее всего в этом случае экстренное обращение к врачу, иначе спасти человека не получится – его организм испытает слишком сильный шок.
Инфаркт миокарда с отеком легких

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Инфаркт миокарда с отеком легких – гибель клеток участка сердечной мышцы в результате их некроза, развивающегося из-за резкого нарушения внутриклеточного метаболизма при критическом снижении или полном прекращении циркуляции крови по коронарным артериям (ишемии), которая сопровождается скоплением в альвеолах и тканях легких вышедшей из сосудов плазмы крови. То есть острая сердечная недостаточность у пациентов осложняется снижением дыхательных функций легких.
Острый инфаркт имеет код по МКБ 10 (последней версии Международной классификации болезней) – 121; его текущим осложнениям присвоен код I23. Острый отек легкого при левожелудочковой недостаточности (сердечная астма) кодируется 150.1.
 [1], [2], [3], [4], [5], [6], [7], [8], [9]
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Код по МКБ-10
Причины инфаркта миокарда с отеком легких
В клинической кардиологии патогенез инфаркта миокарда с отеком легких (кардиогенным отеком легких) связывают не только с внезапной закупоркой или сужением просвета коронарной артерии вследствие прогрессирующего атеросклероза, но и с повышенным давлением в левом желудочке сердца при наличии диастолической дисфункции.
Сердце качает кровь циклами путем поочередных ритмичных сокращений и расслаблений сердечной мышцы (миокарда) «насосных камер» – желудочков. Во время расслабления (диастолы) желудочек должен снова наполниться кровью, чтобы во время следующего сокращения (систолы) выбросить ее в кровоток.
При инфаркте, а также при ишемической болезни сердца, высоком кровяном (артериальном) давлении, стенозе аорты, гипертрофических кардиомиопатиях желудочки становятся «жесткими», то есть не могут полностью расслабиться во время диастолы. Это происходит из-за патологических изменений, а в случае инфаркта миокарда – частичного очагового некроза клеток мышечных волокон, которые вследствие ишемии теряют гликоген, магний, калий, фосфор и одновременно накапливают липиды, натрий, кальций и воду.
Кардиогенный отек легких, как результат острой декомпенсированной сердечной недостаточности, выражается в застое крови в малом круге кровообращения и легочных капиллярах, усилении в них гидростатического давления, а также в проникновении и накоплении в ткани и межтканевом пространстве легких «выдавленной» из сосудов плазмы крови. Это потенциально смертельная причина острой дыхательной недостаточности вообще и при инфаркте миокарда в частности.
 [10], [11], [12], [13]
[10], [11], [12], [13]
Симптомы инфаркта миокарда с отеком легких
Отмечаемые медиками первые признаки инфаркта миокарда с отеком легких проявляются в виде:
- сильных болей за грудиной, в области сердца и под ложечкой;
- нарушения частоты сердечных сокращений до пароксизмальной желудочковой тахикардии (180-200 и более сокращений в минуту);
- усиливающейся общей слабости;
- повышения артериального давления;
- затруднения дыхания (ощущение нехватки воздуха) в лежачем положении;
- инспираторной одышке (при вдыхании воздуха);
- сухих, а затем влажных хрипов в легких;
- кашля с выделением мокроты;
- появления холодного пота;
- посинения слизистых и кожи (цианоз).
Через несколько часов или спустя сутки у пациента повышается температура тела (не выше +38°С).
Когда экстравазация клеток крови и последующий отек затрагивает все легочные ткани, что часто происходит при левожелудочковой острой сердечной недостаточности и инфаркте миокарда, одышка стремительно усиливается и нарушение альвеолярного газообмена перерастает в удушье.
Затем из интерстициальных тканей транссудат может проникнуть непосредственно в альвеолярные и бронхиальные полости. При этом происходит слипание альвеол, и у пациентов отмечаются сильные влажные хрипы в легких; при выдохе изо рта появляется розоватая пенистая мокрота, которая способна заблокировать работу бронхов и вызвать гипоксию с летальным исходом. И чем больше образуется пены, тем эта угроза сильнее.
Последствия
Если помощь пришла своевременно и была оказана правильно, можно избежать внезапного летального исхода, который наступает из-за мерцательной аритмии (фибрилляции) желудочков сердца или асфиксии. И часто последствия инфаркта миокарда с отеком легких проявляются возвращением сильных загрудинных болей, острой сердечной недостаточностью и перебоями в работе сердца с тахикардией.
В результате данного типа инфаркта миокарда могут развиваться:
- кардиогенный шок с падением АД, нитевидным пульсом и последующей остановкой сердца;
- постинфарктный кардиосклероз – замещение отмершей ткани миокарда рубцовой;
- острый фибринозный перикардит – воспаление фиброзно-серозной оболочки сердца, которое может прогрессировать до экссудативного перикардита (просачивания внетканевой жидкости в полость перикарда) и в конечном итоге привести к тампонаде сердца – накоплению чрезмерного объема жидкости внутри перикарда;
- частичное нарушение или полное прекращение проведения внутрисердечных электрических импульсов (атриовентрикулярная блокада 2-3 степеней);
- выпирание поврежденного участка стенки левого желудочка (постинфарктная аневризма) – возникает через несколько месяцев примерно в 15% случаев;
- тромбоэмболия легочной артерии или инфаркт легких – обструкция одной из артерий легких, в результате чего прекращается нормальное кровоснабжение тканей легкого и происходит их некроз (при незначительных зонах поражения со временем отмершая ткань заменяются рубцовой);
- эмболический инфаркт головного мозга (кардиоэмболический инсульт).
Прогноз инфаркта миокарда с отеком легких, учитывая его летальные последствия в 25-30% случаев, нельзя считать благоприятным. Смерть наступает в результате различных по локализации внешних и внутренних разрывов мышечной ткани сердца, которые случаются при обширных зонах некроза миокарда, очень высоком АД, несвоевременной (или малоэффективной) медицинской помощи, а также у пациентов старшей возрастной категории.
 [14], [15], [16], [17], [18], [19], [20]
[14], [15], [16], [17], [18], [19], [20]
Диагностика
В большинстве случаев первичная диагностика инфаркта миокарда с отеком легких проводится врачами неотложной помощи на основании достаточно выраженной клинической картины данного заболевания (симптомы описаны выше).
Аппаратная или инструментальная диагностика инфаркта миокарда с отеком легких осуществляется с помощью прослушивания ритма сердца стетоскопом и снятия показаний ЭКГ – электрокардиограммы.
После поступления пациента в стационар (часто это отделение кардиологической реанимации) может быть проведена эхокардиография (УЗИ сердца и легких) или рентгеноскопия легких.
Анализы при инфаркте миокарда с отеком легких позволяют определить масштаб некротического очага в миокарде и включают биохимический анализ крови, по результатам которого врачи определяют уровень лейкоцитов, тромбоцитов, фибриногена в крови, СОЭ и pH. Определяется содержание специфичных белков: альбумина, А2-, У- и Г-глобулинов, миоглобина и тропонинов. Также определяется уровень содержания сывороточного фермента креатинфосфокиназы-МВ (МВ-КФК) и трансминаз: аспартатаминотрансферазы (АСТ) и лактатдегидрогеназы (ЛДГ).
Дифференциальная диагностика инфаркта миокарда с отеком легких должна проводиться с учетом сходства некоторых симптомов при сильном внутреннем кровотечении, эмболии легочной артерии, расслоении аорты, пневмотораксе, остром перикардите, остром приступе панкреатита, прободении язвы желудка или двенадцатиперстной кишки.
 [21], [22], [23], [24], [25], [26]
[21], [22], [23], [24], [25], [26]
К кому обратиться?
Лечение инфаркта миокарда с отеком легких
Следует учитывать, что лечение инфаркта миокарда с отеком легких носит неотложный характер, сочетая интенсивную терапию по жизненным показаниям (indicatio vitalis) с одновременным применением фармакологических препаратов, способствующих улучшению функционирования сердечной мышцы и систем кровообращения и дыхания.
Каждый должен знать, что до приезда скорой медицинской помощи при первых признаках инфаркта человека следует не укладывать, а устроить полусидя, а для расширения коронарных сосудов под язык положить 1-2 таблетки Нитроглицерина, делая это через каждые 10-15 минут. Также необходимо принять внутрь (обязательно разжевать!) не менее 150-160 мг Аспирина (ацетилсалициловой кислоты).
С внутривенного (струйного) введения Нитроглицерина (1% раствор, до 20 мкг в минуту) начинают оказание помощи и врачи. Нитрогицерин действует не только как сосудорасширяющее, но и способствует снижению возврата венозной крови в сердце и потребности сердечной мышцы в кислороде, а также усиливает ее сокращения. Для купирования болевого синдрома внутривенно вводят нейролептик с противошоковым, антиаритмическим и адренолитическим эффектами Дегидробензперидол (Дроперидол, Инапсин) в сочетании с мощным анальгетиком Фентанилом (или их готовую смесь – Таламонал). Применяемые для снятия боли Морфин и Промедол действуют на дыхание угнетающе.
Купирование отека легких при инфаркте миокарда (после внутривенного введения Нитроглицерина и наркотических обезболивающих) продолжают с помощью подачи в дыхательные пути пациента (с помощью маски, носовой канюли или путем интубации) увлажненного кислорода. Для подавления образования пены при отеке легких кислород подается через смоченную медицинским спиртом (60-70%) марлю, с этой же целью применяют жидкий препарат Антифомсилан. А внутривенное введение мочегонных препаратов – Фуросемида (Лазикса), Буметанида, Пиретамида или Урегита – позволяет сократить объем циркулирующей в организме жидкости, но их используют только при повышенном артериальном давлении.
При явной угрозе или начале развития кардиогенного шока неотложная терапия включает инъекции: Допамина или Добутамина (стимулирует сокращение миокарда, поддерживая коронарное и общее кровообращение), а также Метопролола, Изопротеренола, Эналаприла, Амринона – для поддержания ритма и проводимости сердца.
В реанимационной кардиологии применяются такие лекарства при инфаркте миокарда с отеком легких:
- Антикоагулянты (Гепарин, Неодикумарин, Синкумар) и тромболитики (Стрептокиназа, Анистреплаза, Алтеплаза, Урокиназа) – для снижения свертываемости крови, растворения тромба и возобновления кровотока по коронарным сосудам.
- Ганглиоблокаторы (Нитроглицерин, Нитропруссид натрия, Пентамин, Бензогексоний) – для снижения нагрузки на малый круг кровообращения.
- Антиаритмические препараты (снижают частоту сердечных сокращений) – Пропафенон, Мекситил, Прокаинамид, а также анестетик Лидокаин.
Бета-блокаторы (Метопролол, Пропранадол, Амиодарон, Атенолол, Солатол) – также имеют антиаритмическое действие.
- Глюкокортикостероиды (Преднизолон, Гидрокортизон) – для стабилизации клеточных и лизосомных альвеолярно-капиллярных мембран.
- АПФ (ингибиторы ангиотензин-превращающего фермента) – Эналаприл, Каптоприл, Лизиноприл, Рамиприл – улучшают поступление крови в миокард и уменьшают кардиологическую нагрузку.
- Антиагреганты (Аспирин, Варфарин) – для снижения агрегации тромбоцитов и тромбообразования.
При отсутствии эффекта вышеперечисленных медикаментозных средств проводится дефибрилляция – сердечно-легочная реанимация с помощью электроимпульсного воздействия на сердце.
Оперативное лечение
На сегодняшний день оперативное лечение инфаркта миокарда с отеком легких и недостаточностью левого желудочка заключается в открытии закупоренного кровеносного сосуда с помощью установки внутриаортального баллонного контрпульсатора (баллонной коронарной ангиопластики).
Через бедренную (или лучевую) артерию пациенту в аорту, в зону атеросклеротического сужения просвета, вводится специальный катетер, снабженный изготовленным из полиуретана баллоном. С помощью насоса (настраиваемого компьютером по показаниям ЭКГ) в баллон нагнетается гелий (на диастолической фазе сократительного цикла сердца), баллон раздувается, и в аорте повышается диастолическое давление. Это увеличивает коронарный кровоток, сердце продолжает работать, но с гораздо меньшей нагрузкой.
Когда баллон сдувается, диастолическое и систолическое давление, а также сопротивление току крови снижаются. В итоге нагрузка на левый желудочек и поврежденный миокард значительно уменьшается, как и его потребность в кислороде.
Чтобы после удаления баллона просвет сосуда повторно не сузился, на поврежденный участок сосудистой стенки проводится установка стента – металлического сетчатого «протеза», который изнутри держит сосуд, не давая ему сужаться.
Для создания вместо закупоренного тромбом нового сосуда и восстановления коронарного кровотока проводится аортокоронарное шунтирование (не позднее 6-10 часов с момента инфаркта, до появления необратимых изменений миокарда). При этой операции в обход поврежденного сосуда вживляется аутоимплантат – отрезок подкожной вены из ноги пациента. Другой подход – маммаро-коронарное шунтирование, при котором в качестве шунта используется внутренняя грудная артерия (с левой стороны). Как отмечают кардиохирурги, при полной окклюзии сосуда установка стента бывает невозможной и тогда поводится только шунтирование.
Решение о проведении срочного оперативного вмешательства принимается на основании клинической картины инфаркта миокарда, данных ЭКГ и рентгенологического исследовании пульсации сердца (электрокимографии), а также с учетом показателей биохимического анализа крови на сывороточные ферменты. Но решающим фактором кардиологи считают результаты рентгеноконтрастного обследования сердца (коронарографии), дающего возможность оценить состояние всех внутрисердечных сосудов.
Являясь методом выбора, аортокоронарное шунтирование не может выполняться при облитерирующем коронароэндартериите (атеросклерозе нескольких коронарных артерий), сахарном диабете, острых воспалительных и онкологических заболеваниях.
Народное лечение
В чем может заключаться народное лечение инфаркта миокарда с отеком легких?
Когда человек находится в реанимации, часто на грани жизни и смерти, никакое лечение травами инфаркта миокарда с отеком легких просто невозможно…
Со временем, в постинфарктный период – но только по рекомендации врача – это допустимо. Как правило, в фитотерапии при кардиологических проблемах используются отвары травы пустырника сердечного, крапивы жгучей, сушеницы топяной, донника лекарственного, плодов и цветов боярышника колючего, корней девясила высокого. Народные лекари советуют пить морковный сок, есть орехи с медом,
Как показывает практика, гомеопатия при инфаркте миокарда с отеком легких не применяется.
Хотя в качестве вспомогательного метода она может быть использована – опять же, по рекомендации опытного врача – в ходе традиционного медикаментозного лечения нарушений работы сердца, к примеру, аритмии.
 [27], [28], [29], [30], [31]
[27], [28], [29], [30], [31]
Профилактика
Если вы спросите у любого кардиолога, в чем заключается профилактика инфаркта миокарда с отеком легких, то ответ специалиста будет состоять из нескольких простых пунктов:
- регулярная физическая нагрузка,
- нормализация массы тела (то есть пересмотр системы питания и ассотримента употребляемых пищевых продуктов),
- отказ от курения и употребления алкоголя,
- своевременное выявление и лечение атеросклероза, артериальной гипертензии, стенокардии, почечной недостаточности и др. заболеваний.
К примеру, пожилые американцы, чтобы избежать инфаркта, пьют аспирин, и заокеанские врачи утверждают, что это снижает риск инфаркта почти на четверть.
Они же считают, что основным фактором сердечно-сосудистого риска является положительный семейный анамнез инфаркта миокарда (в том числе сопровождаемого отеком легких). Хотя определить гены, отвечающие за наследственный компонент инфаркта, на сегодняшний день не удалось. И многие исследователи сосредоточили внимание на поиске новых подходов к профилактике и терапии инфаркта миокарда с отеком легких на основе имеющейся генетической информации.
Чем опасен отек легких при инфаркте миокарда, лечение и прогноз
 Отек легких при инфаркте миокарда относится к сопутствующим сердечную недостаточность патологиям. Состояние крайне опасное, поскольку достаточно быстро наступают проблемы с дыханием, которые могут привести к летальному исходу. Действовать требуется как можно быстро.
Отек легких при инфаркте миокарда относится к сопутствующим сердечную недостаточность патологиям. Состояние крайне опасное, поскольку достаточно быстро наступают проблемы с дыханием, которые могут привести к летальному исходу. Действовать требуется как можно быстро.
Инфаркт миокарда (ИМ) является острым патологическим состоянием, которое характеризуется стремительным развитием ишемии участка сердечной мышцы и, как результат, омертвением кардиомиоцитов.
Некроз мышечных клеток сердца развивается вследствие острого и резко выраженного несоответствия потребности миокарда в O2 (кислород) и способностью венечных сосудов снабдить сердечную мышцу необходимым объемом крови, насыщенной кислородом, для обеспечения минимальных метаболических потребностей клеток миокарда.
Особенности инфаркта миокарда
Дисбаланс в снабжении кислородом клеток сердечной мышцы приводит к невозможности жизнедеятельности кардиомиоцитов и их омертвению.
Выделяют 3 зоны, в зависимости от повреждения миокарда при инфаркте:
- Зона ишемии. Характеризуется живыми миокардиоцитами, подвергающимися недостаточному кровотоку и обеспечению кислородом.
- Зона повреждения. Здесь также располагаются еще живые кардиомиоциты, однако, из-за прогрессирующих и интенсивных ишемических процессов, в них уже появились изменения, нарушающие нормальную физиологическую жизнедеятельность. При своевременных и адекватных лечебных мероприятиях клетки этой области способны выжить и нормально функционировать в дальнейшем. В ином случае возможна их гибель.Зона повреждения окружена зоной трансмуральной ишемии.
- Зона некроза. В этой области присутствуют уже погибшие клетки миокарда, восстановление жизнедеятельности которых нельзя добиться лечебными мероприятиями.Эта зона окружена областью трансмурального повреждения сердечной мышцы.
В зависимости от площади ишемического и некротического поражения сердца, а также глубины повреждения, инфаркт миокарда классифицируют на:
- Мелкоочаговый;
- Крупноочаговый;
- Интрамуральный – поражение распространяется только на один слой;
- Трансмуральный или «сквозной», при котором некротическое поражение затрагивает все слои сердца.
Одним из наиболее опасных осложнений является отек легких.
Отек легких при инфаркте миокарда
Кардиогенный отек легких – синоним отека легких при инфаркте миокарда, поскольку точней отражает суть процесса.
Термин «отек легких» или, правильнее «сердечная астма», характеризует процесс транссудации жидкости из легочных сосудов в интерстициальное пространство, а затем в альвеолы.
Развитие этого патологического состояния наблюдается при крупноочаговом трансмуральном инфаркте миокарда левого желудочка, т.к. сопровождается снижением насосной функции сердца и застойными явлениями в малом кругу кровообращения.
Прослеживается тенденция осложнения инфаркта миокарда отеком легких у лиц пожилого и старческого возраста. Это объясняется тем, что деятельность сердца у людей этой возрастной категории зачастую нарушена и ослаблена, систолическая и диастолическая активность снижена. Даже мелкоочаговые инфаркты миокарда способны привести к развитию сердечной астмы.
Код по МКБ-10
Согласно международной статистической классификации болезней 2010 года (МКБ-10) инфаркт миокарда обозначается следующим образом: I21
Не следует путать самостоятельный отек легких с сердечной астмой, т.к. второе явление представляет собой осложнение инфаркта миокарда в виде отека легких.
Сердечная астма (отек легких при инфаркте миокарда): I50.1.
Причины отека легких при инфаркте миокарда
 Главной и основополагающей причиной развития острого инфаркта миокарда является дисбаланс между потребностью миокардиоцитов в кислороде и их кровеобеспечением (т.к. эритроциты – форменные элементы крови, содержащие транспортный белок гемоглобин , доставляют мышечным клеткам сердца кислород, необходимый для поддержания адекватной жизнедеятельности).
Главной и основополагающей причиной развития острого инфаркта миокарда является дисбаланс между потребностью миокардиоцитов в кислороде и их кровеобеспечением (т.к. эритроциты – форменные элементы крови, содержащие транспортный белок гемоглобин , доставляют мышечным клеткам сердца кислород, необходимый для поддержания адекватной жизнедеятельности).
К такому несоответствию потребности и обеспечению О2 приводят многие факторы.
Наиболее распространенным является атеросклероз коронарных артерий. Развивается вследствие увеличения в крови содержания липопротеидов низкой и очень низкой плотности.
Другими причинами развития инфаркта миокарда являются:
- Сдавление приносящих коронарных артерий опухолями, что также снижает объем притока крови;
- Тромбоз, эмболия, тромбоэмболия венечных артерий;
- Продолжительный ангиоспазм коронарных артерий на фоне тромбоза или выраженного атеросклероза.
Спровоцировать развитие инфаркта миокарда могут физические нагрузки, особенно у людей с повышенной массой тела или у лиц пожилого и старческого возраста.
Этот патологический процесс приводит к снижению систолической и диастолической активности миокарда, уменьшению насосной функции сердца.
Отек легких при инфаркте миокарда является осложнением 3 группы (тяжелые) и представляет собой острое чрезвычайно опасное для жизни состояние.
Читайте также по теме
К факторам риска развития отека легких при инфаркте миокарда относятся:
- Повторный инфаркт миокарда;
- Резкое повышение артериального давления;
- Хронические заболевания легких;
- Сопутствующие острые заболевания легких;
- Гипертоническая болезнь;
- Наличие пороков сердца (митральный и/или аортальный стеноз).
Все эти факторы увеличивают риск развития кардиогенного отека легких.
Патогенез
 Инфаркт миокарда зачастую развивается вследствие распространенного патологического процесса – атеросклероза. Это заболевание характеризуется высоким содержанием липопротеидов низкой и очень низкой плотности (в частности холестерина) в периферической крови.
Инфаркт миокарда зачастую развивается вследствие распространенного патологического процесса – атеросклероза. Это заболевание характеризуется высоким содержанием липопротеидов низкой и очень низкой плотности (в частности холестерина) в периферической крови.
При этом происходит постепенное повреждение интимы сосудов (в частности коронарных), формирование и постепенное увеличение бляшек, которые облитерируют (закрывают) просвет приносящих сосудов сердца.
Возникает дефицит кислорода, что приводит к ишемии . При полной окклюзии приносящих коронарных сосудов кардиомиоциты погибают из-за недостатка О2, и формируется зона некроза.
Это состояние характеризуется недостаточностью насосной функции сердца, а также уменьшением систолической и диастолической функции. При этом происходят нарушения гемодинамики в левом желудочке, левом предсердии и в сосудах малого круга кровообращения, развиваются застойные явления.
Объясняется это повышением гидростатического давления в легочной артерии, и соответственно в капиллярах легких. Происходит вследствие уменьшения оттока крови из малого круга в результате острой недостаточности левого желудочка.
Это приводит к транссудации (пропотеванию) интерстиция, а в последующем альвеол плазмой крови. Т.е. в ткани легких задерживается жидкость, что вызывает дыхательную недостаточность.
Симптомы отека легких
 Отек легких, сопровождающий ИМ, способен развиваться как постепенно, так и стремительно. Зачастую проявляется как приступ удушья с акроцианозом.
Отек легких, сопровождающий ИМ, способен развиваться как постепенно, так и стремительно. Зачастую проявляется как приступ удушья с акроцианозом.
В начале, наблюдается легкое покашливание, сопровождающееся симптомами инфаркта (сжимающая боль за грудиной ангинального характера, чувство страха смерти и т.д.). При этом кашель сухой.
Дыхание становится более тяжелым, больной принимает вынужденное положение — ортопноэ для облегчения процесса дыхания, нарастает общая слабость, наблюдается повышение давления, тахикардия (учащение сердцебиения).
Далее при дыхании прослушиваются мелко- и крупнокалиберные хрипы, которые нередко сочетаются со свистящими хрипами (выслушивается при аускультации ), кожа приобретает цианотичный оттенок (как следствие дыхательной недостаточности). Присоединяется пенистая мокрота сначала белого, а затем розового цвета с примесью крови, дыхание становится клокочущим.
Симптомы дыхательной недостаточности нарастают, и без своевременно оказанной медицинской помощи наступает летальный исход.
Диагностика
 Диагностика клинического синдрома, сопровождающегося отеком легочной ткани на фоне инфаркта миокарда должна носить комплексный характер.
Диагностика клинического синдрома, сопровождающегося отеком легочной ткани на фоне инфаркта миокарда должна носить комплексный характер.
Предварительный диагноз выставляется на основе результатов общего осмотра, опроса, анализа жалоб, сбора анамнеза больного. Окончательный диагноз выставляется после проведения лабораторных и инструментальных обследований.
Инфаркт миокарда устанавливается после исследования полученных данных после опроса, осмотра больного и проведения ряда диагностик:
- ЭКГ. Снятие электрокардиограммы при симптоматике ИМ является обязательной процедурой. Признаки инфаркта проявляются на ЭКГ-пленке и свидетельствуют о локализации, стадии и интенсивности процесса.
- Анализ крови на специфические ферменты (лактатдегидрогеназа, креатинфосфокиназа), тропонины I, T. Результаты этих лабораторных исследований с высокой точностью укажут на присутствие инфаркта.
- Возможно проведение эхокардиографии.
Общие клинические проявлений дыхательной недостаточности, такие как:
- одышка,
- удушье,
- тахикардия,
- разнокалиберные хрипы при аускультации,
- акроцианоз,
- вынужденное положение,
- слабость,
- холодный пот,
вызовут подозрения у лечащего врача.
Для уточнения диагноза потребуются дополнительные методы исследования:
- Рентгенография органов грудной полости. На рентгенограмме отмечается увеличение размеров легких, определяется транссудат, резко визуализируется отечность прикорневых и базальных зон.
- Возможно проведение лабораторных исследований, например, анализ мокроты, для уточнения этиологии отека легочной ткани и исключения бактериального генеза, однако решающего значения в постановке диагноза они не несут.
Диагностические мероприятия при ИМ, особенно осложненного клиническим синдромом отечности легочной ткани, должны проводиться быстро.
Лечение
Так как отек легких при инфаркте миокарда является крайне тяжелым и опасным для жизни состоянием, лечебные манипуляции должны оказываться специалистами быстро и своевременно.
Общие принципы лечебных мероприятий
Лечебные процедуры при таком патологическом состоянии должны проводиться еще на догоспитальном этапе. До приезда бригады скорой медицинской помощи необходимо предоставить больному такое положение, при котором дыхательный акт будет производиться легче. Это положение называется ортопноэ (положение человека сидя или стоя, при котором тело незначительно согнуто и наклонено вперед).
Также целесообразно дать больному таблетку аспирина. Это уменьшит вязкость крови и увеличит шансы адекватного лечения ИМ и предотвратит расширение зоны некроза.
Читайте также по теме
Для уменьшения расширения также можно употребить 1-2 таблетки нитроглицерина сублингвально (под язык). Так препарат быстрее всосется, поступит в кровоток и быстрее начнет действовать. Нитроглицерин обладает сосудорасширяющим действием. Таким образом, происходит расширение приносящих коронарных сосудов, и кровоток восстанавливается, однако не в полном объеме.
Симптомы отека легких купируются уже в карете скорой помощи.
Принципы лечения отека легких
К основным принципам лечения отека легочной ткани относятся: 
- Снижение кровяного давления в малом круге кровообращения для уменьшения транссудации жидкости из сосудов в легкие. Этого эффекта добиваются за счет введения 1% раствора морфина (данный препарат оказывает седативное влияние и снижает возбудимость дыхательного центра в головном мозге). Также расширяет периферические сосуды, снижает болевой синдром при ИМ.Далее вводят препараты из группы ганглиоблокаторов (пентамин 5%, гексоний 1%). Также необходимо внутривенное введение 1% нитроглицерина и 2,4% эуфиллина.
- Необходимо снизить объем циркулирующей крови (ОЦК) в кровеносном русле, также для уменьшения пропотевания плазмы крови в ткань легких. Для этого вводят лекарственные средства из группы диуретиков (лазикс, фуросемид, торасемид и др.) быстрого действия в больших дозировках.
- Использование пеногасителей для облегчения и восстановления физиологически-адекватного дыхания. Применяют ингаляционное введение 30% паров спирта и кислород. Также хорошо зарекомендовал себя в качестве пеногасителя такой препарат, как антифомсилан. Вводится ингаляционно через маску.
- При обильном пенообразовании пену отсасывают при помощи носового катетера. При неэффективности этих мероприятий по жизненным показателям проводят трахеостомию для восстановления акта дыхания.
- Также вводят 30-60 мг преднизолона для снижения проницаемости альвеолярно-клеточных мембран.
Далее каретой скорой медицинской помощи пациент доставляется в отделение кардиореанимации, где занимаются лечением непосредственно ИМ. Используются консервативные методы лечения (тромболизис, антикоагулянты, статины и др.).
Инфаркт и отек легких, прогноз и последствия
 Инфаркт миокарда, сопровождающийся отеком легких – крайне тяжелое состояние. При этом риск летального исхода довольно велик. При своевременно оказанной первой помощи, а также проведенной адекватной интенсивной терапии и отсутствии резистентности к лечебным мероприятиям прогноз положительный.
Инфаркт миокарда, сопровождающийся отеком легких – крайне тяжелое состояние. При этом риск летального исхода довольно велик. При своевременно оказанной первой помощи, а также проведенной адекватной интенсивной терапии и отсутствии резистентности к лечебным мероприятиям прогноз положительный.
Симптомы сердечной и дыхательной недостаточности постепенно нивелируют, однако поддержание такого эффекта должно быть непрерывным. Пациент должен находиться под постоянным наблюдением специалистов в палате интенсивной терапии до восстановления стабильного состояния.
При благоприятном течении назначается ряд рекомендаций, которые включают в себя фармакотерапию (для стабилизации адекватной работы сердца, поддержания нормальных гемодинамических показателей, снижения количества липопротеидов низкой и очень низкой плотности в плазме крови, и др. группы препаратов (в зависимости от индивидуальных особенностей пациента)), комплекс умеренных силовых, гимнастических, дыхательных упражнений.
Также необходимо придерживаться особого распорядка дня и изменить повседневный образ жизни (отказ от вредных привычек, смена работы (если присутствует фактор напряжения, истощения, эмоционального выгорания)). Все это будет способствовать постепенному восстановлению как поврежденных структур, так и организма в целом.
Профилактические мероприятия
Профилактические мероприятия при ИМ, осложненном отеком легких, направлены на предотвращение появления заболевания (первичная профилактика), а также предупреждение развития осложнений (вторичная профилактика).
Методы профилактики предусматривают предотвращение развития ИМ посредством:
- соблюдения диет с низким содержанием липидов,
- соблюдения регулярной и умеренной физической активности,
- своевременного лечения инфекционных заболеваний, способных вызвать осложнения со стороны сердца и легких (напр. грипп, ангина и др.), патологий сердечно-сосудистой и дыхательной систем,
- прохождения проф. осмотров,
- регулярного проведения обследований (ЭКГ, анализ крови и др.),
- снижения стрессовых ситуаций в повседневной жизни,
- снижения потребления или отказ от алкоголя, курения (статистические данные четко показывают зависимость развития ИМ у курящих и пьющих лиц).
Отек легких при инфаркте миокарда
Что такое обширный инфаркт
Под инфарктом миокарда понимают ухудшение работы сердца после отмирания его мышечного слоя вследствие частичного или полного прекращения кровоснабжения. По зоне поражения врачи различают две формы состояния – мелко- и крупноочаговый, а также обширный инфаркт.
Последний вид является самым опасным, так как поражаются все слои сердечной мышцы. Прогнозы при таком диагнозе самые пессимистичные – подавляющее количество пациентов умирает. При своевременно оказанной помощи и интенсивном лечении шанс на выздоровление также невелик. Полная реабилитация невозможна — сердце после обширного инфаркта остается уязвимым перед малейшими нагрузками.
Развитие острого состояния обычно случается у людей с сердечно-сосудистыми заболеваниями (атеросклерозом, гипертонией, ишемической болезнью и др.). Спровоцировать обширный инфаркт может также сахарный диабет, курение, ожирение, почечная недостаточность – причиной может стать любая нагрузка на сердце, ведущая к нарушениям кровообращения.
Понять, что развивается инфаркт миокарда, можно по:
- Возникновению боли в груди, чувству жжения или рези
- Учащению сердцебиения, перемежающиеся с замедлением
- Диспноэ (одышка), приступы удушья
- Развитию панического настроения, страха смерти
- Боли в животе (при поражении задней стенки сердца).
Такое состояние требует незамедлительной медицинской помощи и лечения.
Как возникает отек легких
Во время инфаркта происходит закупорка коронарных сосудов и вследствие этого – нарушение нормального кровообращения. Альвеолы заполняются кровью, просочившейся из сосудов, быстро развивается ухудшение дыхания.
Самый неблагоприятный сценарий – образование тромбов, и как следствие – развитие эмболии. У больного шансов выжить практически нет. Происходит отмирание участков легких, после чего стремительно развивается дыхательная недостаточность, заканчивающаяся гипоксией и смертью больного.
Отек легких может развиваться и в результате острой декомпенсированной сердечной недостаточности. Работа здорового сердца происходит ритмичными поочередными сокращениями миокарда и желудочков. В результате инфаркта, высокого давления или ишемической болезни желудочки утрачивают подвижность, перестают полностью расслабляться, чтобы затем при сокращении вытолкнуть кровь. Это происходит при инфаркте из-за отмирания части мышечных волокон.
В итоге происходит застой крови в капиллярах, малом круге кровообращения, в них растет давление, кровь проникает в альвеолы. Развившееся в результате этого острое нарушение дыхания несет угрозу жизни.
Симптомы
Отек легких у человека с инфарктом развивается в первые несколько дней после приступа либо возникает на фоне поражения сердечной мышцы. Кроме того, он может быть разовым или повторяться. В последнем случае прогноз неутешителен.
Если отек возникает стремительно на фоне инфаркта, надо знать, как действовать в критической ситуации.
Во время развития приступа человек чувствует сильную боль, и поэтому не всегда может адекватно оценивать свое состояние. Поэтому окружающим необходимо внимательно следить за проявлениями состояния, чтобы быть готовым вовремя оказать помощь при развитии отека легких. Помимо острой боли в области сердца, за грудиной или под ложечкой, об этом можно судить по симптомам:
- Внезапная слабость
- Сильная тахикардия (свыше 180-200 ударов в минуту)
- Затрудненный вдох
- В лежачем положении – острая нехватка воздуха
- Сильная одышка, переходящая в приступ удушья
- Набухание вен на шее
- Сухие хрипы с переходом во влажные
- Мокрый кашель (может быть с кровью)
- Холодный пот
- Синюшный цвет слизистых оболочек и кожи
- Возбужденное состояние.
После нескольких часов или в течение суток у больного может подняться температура тела до 38 °С.
Во время инфаркта кровь проникает в ткани органов дыхания, появляются сухие хрипы, а затем, по мере накопления в них экссудата, — становятся влажными. Большое количество скопившейся крови вызывает возникновение розовой (красной) пенистой мокроты, которая может заблокировать проходимость дыхательных путей. Чем сильнее пена, тем она опаснее.
Учитывая, что отек легких в большинстве случаев развивается стремительно, ухудшение дыхания может вызвать удушье и затем – гибель больного.
Последствия отека легких
При своевременно оказанной помощи можно предотвратить летальный исход после инфаркта миокарда и отека легких. Но перенесенное состояние, изменения в тканях и клетках сердца являются необратимыми, лечение не дает ее полного восстановления. В дальнейшем у человека будут возникать периодические боли в груди, тахикардия, сердечная недостаточность.
У людей, перенесших инфаркт с отеком легких, наблюдается:
- Образование рубцовой ткани на месте отмершей
- Постинфарктная аневризма
- Нарушение или прекращение проведения внутрисердечных электрических импульсов
- Тромбоэмболия легочной артерии
- Эмболический инфаркт головного мозга.
Прогноз для больных с отеком мозга после инфаркта миокарда крайне неутешительный – смертельный исход в 20-30 % случаев. На это влияет тяжесть состояния, степень поражения, оказание или отсутствие медпомощи, качество лечения, возраст пациента.
Оказание помощи и лечение
 Если инфаркт миокарда случился вне стен медучреждения, и внешние признаки говорят о развитии опасного состояния, надо незамедлительно вызывать неотложку, а до ее приезда – оказать первую помощь.
Если инфаркт миокарда случился вне стен медучреждения, и внешние признаки говорят о развитии опасного состояния, надо незамедлительно вызывать неотложку, а до ее приезда – оказать первую помощь.
Категорически нельзя укладывать больного. Наоборот, чтобы облегчить дыхание, ему надо придать полусидячее положение.
Обеспечить доступ воздуха: открыть окна или форточку, освободить помещение от людей.
Положить под язык таблетку нитроглицерина, при необходимости давать 3-5 раз через 2 минуты.
Следить за давлением, не допуская его снижения более чем на 30 %.
Для защиты тканей сердца дать разжевать 150-160 мг аспирина (ацетилсалициловой кислоты). Именно разжевать, а не пить сразу!
Эти меры позволят облегчить состояние больного с инфарктом миокарда, предупредить развитие отека легких. Чем раньше оказать доврачебную помощь, тем больше будет шансов выжить больному.
Врачи на основе внешних симптомов, аускультации и данных электрокардиограммы подтверждают диагноз. В условиях госпитализации назначается лечение – применяются нейролептики, обезболивающие средства.
Дальнейшие мероприятия направлены на снабжение кислородом сердечной мышцы и недопущение дальнейшего ухудшения: накладывают кислородную маску или вводят в трахею эндотрахеальную трубку.
Для вывода лишней жидкости назначаются мочегонные препараты, которые могут вводиться внутривенно. Процедура помогает и быстрому снижению артериального давления. Дальнейшее лечение проводится по показаниям состояния больного.
Если у человека развивается обширный инфаркт миокарда, тянуть с оказанием помощи нельзя. Вовремя оказанная поддержка поможет не только облегчить опасное состояние, предупредит отек легких, но и спасти человеческую жизнь.
Осложнения инфаркта миокарда отек легких
Почему при инфаркте миокарда отекают легкие?
Отёчность легочной системы является осложнением инфаркта миокарда и сопутствующим заболеванием сердечной недостаточности. В этом случае происходит омертвение кардиомиоцитов и некроз клеток сердечной мышцы. Основная причина – несоответствие потребностям сердца в кислороде. При этом венечные сосуды не способны полноценно наполнить миокард необходимым объемом крови для нормального обмена веществ.
Отёчность легких является следствием закупорки коронарных артерий сердечной мышцы, на фоне чего скапливается плазменная часть крови в альвеолах, после чего перекрывается просвет в артериях легких, так как образуется тромб и эмболия. Это же приводит к нехватке кислорода (гипоксии) и отмиранию легочных тканей, что является причиной дыхательной недостаточности.
Есть еще причины дыхательной дисфункции – недостаточность митрального клапана слева, что приводит к завышенному давлению. Если же стремительно развивается сердечная недостаточность, особенно в декомпенсированной форме, то возникают застойные явления, из-за чего в легких скапливается чрезмерно много жидкости. Это способствует нарастанию давления в капиллярах дыхательной системы, высвобождению плазмы через стенки сосудов.
Выявление и лечение осложнений инфаркта миокарда: рецидив ИМ и отек легких
Диагностикой и лечением отёка легких при инфаркте миокарда занимаются кардиолог, пульмонолог, реаниматолог. В дальнейшем подключается диетолог, реабилитолог и прочие специалисты.
После приезда скорой помощи врачи вводят следующие препараты:
- Нитроглицерин внутривенно способствует расширению кровеносных сосудов, снижению возврата венозной кровяной жидкости.
- Для купирования болевого синдрома вводят Инапсин или Дроперидол. Данные препараты обладают противошоковыми, антиаритмическими и адренолитическими свойствами. Для ускорения процесса обезболивания инъекционный раствор разбавляют препаратом Фентанил. Категорически запрещено использовать Морфин и Промедол, так как средства угнетают дыхательные способности.
- Для купирования отёчности легких целесообразно введение увлажненного кислорода посредством интубации, канюли или маски. Чаще всего в таких случаях образуется пена, поэтому для исключения побочной реакции кислород вводят через марлевую маску, которую смачивают в спиртосодержащем растворе или препарате Антифомсилан. Это необходимо для предупреждения инфицирования.
- Для выведения излишней жидкости из организма и снижения уровня артериального давления пациенту дают одно из лекарств: Урегит, Лазикс, Пиретанид, Буметанид.
- При подозрении на возникновение кардиогенного шока вводится Допамин или Добутамин.
- Чтобы нормализовать сердечный ритм и поддержать проводимость сердца, больной должен принять Амринон, Метопролол, Изопротеренол, Эналаприл.
По приезде в реанимационное отделение пациенту назначают следующие группы препаратов:
- Антикоагулянтные средства снижают свертываемость крови, разжижают биологическую жидкость, восстанавливают кровоток.
- Бета-блокаторы уменьшают артериальное давление.
- Ганглиоблокаторы снижают нагрузку на сердце.
- Антиаритмические препараты.
- Ингибиторы АПФ ускоряют кровоснабжение миокарда.
- Глюкокортикостероиды нормализуют мембраны клеток и лизосом.
- Антиагрегантные медикаменты предупреждают образование тромбов.
Хирургия
При высоком риске летального исхода назначается хирургическое вмешательство. Оно предполагает вскрытие кровеносного сосуда, в котором образовалась закупорка (тромб) с обязательной установкой баллонного пульсатора (коронарного). Во время операции осуществляются следующие манипуляции:
- В бедренной артерии хирург делает прокол, через который вводит специальный катетер с полиуретановым баллоном. Он содержит гелий, который закачивается насосом. При раздутии увеличивается давление в аорте, благодаря чему ускоряется кровообращение. Это приводит к снижению нагрузок на миокард и улучшению работы сердца.
- Далее баллон сдувают, поэтому уменьшается сопротивляемость и давление к потоку крови. Благодаря этому сердце не нуждается в повышенном поступлении кислорода.
- В поврежденный сосуд устанавливается стент или шунт в зависимости от ситуации. Стентирование используется для того, чтобы артерия не сужалась в дальнейшем. Шунтирование нужно в том случае, когда сосуд слишком поврежден. Стент представляет собой протезную накладку сетчатого типа, которая устанавливается внутрь сосуда. Шунт – своеобразный имплантат, который изымают из подкожных вен нижней конечности. Этот отрезок вживляют в поврежденный участок.
- При полной окклюзии используется коронарное шунтирование, которое предполагает удаление закупоренной части и установку артерии из левой стороны грудной клетки.
Выбор метода хирургического вмешательства основывается на таких показателях:
- клиническое течение приступа;
- результаты обследования;
- степень запущенности;
- наличие сопутствующих патологий и осложнений;
- общее состояние пациента.
Народные средства
Методы народной терапии не применяются при стационарном лечении, но их рекомендовано использовать в реабилитационный период и в дальнейшем. Каждый рецепт основан на компонентах природного происхождения, которые оказывают всесторонне действие на организм.
Что можно делать:
- Ешьте больше орехов, смешанных с мёдом, что значительно укрепит иммунитет и миокард, а также стенки кровеносных сосудов.
- Заваривайте стандартным способом шиповник и боярышник.
- Пейте настойку пустырника аптечную.
- Готовьте в домашних условиях свежие соки из моркови, граната, свеклы, тыквы.
- Устранить отёки сердечного происхождения можно при помощи такого отвара: взять 2 ст. л. полевого хвоща, залить стаканом кипящей воды (в термосе) и дать настояться 40-60 минут. Принять полученную дозу за сутки. Продолжительность терапии – 21 день.
- Залейте стаканом кипятка 4 ч. л. семенной части петрушки, проварите 5-7 минут, дайте остыть. Пить до 6-ти раз в день по 1 ст. л.
- Используйте кукурузные рыльца. На 200 мл воды нужно взять 30 грамм травы. Настаивать в термосе или под теплым одеялом 2-3 часа. Употреблять за полчаса до принятия пищи по 1 ст. л. трижды в день.
- Есть отличная трава от отёчности – грыжник. На стакан кипятка надо взять 1 ст. л., дать настояться в тепле пару часов, после чего выпить на протяжении дня за полчаса до еды.
- Используйте свежую калину. Разотрите ягоды. Добавьте мёд по вкусу. Получившуюся массу можно есть по 1 ст. л. 4-5 раз в сутки или залить кипятком и пить в качестве чайного напитка.
Другие методики
После того как больной пройдет основной курс лечения, его направляют в реабилитационное отделение, где осуществляются следующие мероприятия:
- Постельный режим на протяжении 3-х суток.
- Если отсутствуют осложнения, пациент должен дважды в день подниматься с кровати, приняв сидячее положение. Изначально разрешено сидеть 15 минут, после чего время постепенно увеличивается до часа.
- Процесс дефекации и мочеиспускания производится в судно, кормление больного осуществляется медработниками или родственниками.
- Примерно через 5 дней (если нет серьезных осложнений) пациента поднимают на ноги и водят по коридору для разработки двигательных способностей. Расстояние определяется лечащим доктором.
- Выписывают больного через 10-12 суток, после чего ему рекомендовано посетить санаторно-лечебное учреждение для реабилитации.
- Во время восстановления с больным занимаются специалисты – проводят физиотерапевтические процедуры, массажи. В программу обязательно включается комплекс лечебной физкультуры.
Особое внимание уделяется рациону питания, поэтому придется придерживаться таких правил:
- Диета – низкокалорийная, подбирается на индивидуальном уровне диетологом.
- Пища в первую неделю должна перетираться, иметь структуру супа-пюре.
- Дневная норма делится на 6 приемов, порции небольшие.
- Исключается потребление соли, продуктов, которые богаты холестерином, жирами животного происхождения, клетчаткой, азотистыми веществами.
- Блюда готовятся исключительно на воде или пару.
- Запрещено жареное, копченое, маринованное, консервированное, жирное, фаст-фуд.
- вместо хлеба – сухарики;
- каши из овсянки, манки, риса, гречки;
- мясо – телятина, курица;
- рыба нежирных сортов;
- яйца в виде омлета, приготовленного на пару;
- обезжиренные сыры, творог, кисломолочные изделия;
- масло сливочное (небольшими порциями);
- соки, морсы, компоты, чистая негазированная вода, травяные отвары;
- фрукты, овощи;
- мёд;
- легкие супы.
- колбаса, ветчина, балык и подобное;
- консервы;
- сдобная выпечка, свежий хлеб;
- мясные, грибные, рыбные бульоны;
- икра и морепродукты;
- сок томатный, виноград, щавель;
- макаронные изделия;
- шоколад и прочие сладости;
- кофе, крепкий чай;
- острые специи;
- грибы.
Отек легких при инфаркте миокарда считается одним из самых опасных для жизни состояний. Согласно статистическим данным, отек органов дыхания развивается примерно в 30 % случаев наступления инфаркта миокарда. Это состояние является острым и требует неотложной медицинской помощи.
При развитии такого осложнения, как отек органов дыхания, в короткие сроки может наступить летальный исход вследствие прекращения дыхательной функции.
Следует учитывать, что развитие отека при инфаркте миокарда значительно снижает шансы больного на полное восстановление здоровья, особенно если лечение было начато с запозданием.

Отек легких при инфаркте миокарда развивается вследствие закупорки коронарных артерий и прекращения движения по ним крови, что сопровождается ишемическим процессом и скоплением в альвеолах вышедшей из кровеносных сосудов плазмы крови.
В некоторых случаях может образоваться тромб, который закупоривает легочную артерию, вызывая эмболию. В этом случае выживаемость больных крайне низкая, так как в крайне быстрый срок наблюдается развитие гипоксии вследствие некроза легкого и острой дыхательной недостаточности.
Появление отека не всегда связано с закупоркой или резким сужением просвета коронарных артерий, в некоторых случаях подобное нарушение дыхательной функции у больных с инфарктом миокарда может обуславливаться недостаточностью левого митрального клапана, из-за чего в этой области наблюдается повышение давления.
Схема инфаркта миокарда.
Таким образом, в легочных капиллярах начинает повышаться давление и через стенки кровеносных сосудов просачиваться плазма крови. Патологический процесс в этом случае протекает крайне стремительно и может в самые короткие сроки вызвать тяжелую дыхательную недостаточность.
При развитии инфаркта миокарда на фоне декомпенсированной сердечной недостаточности отек легких в большинстве случаев ведет к гибели больного даже при направленной терапии.
На фоне интенсивного болевого синдрома, вызванного инфарктом миокарда, больной не всегда может трезво оценить свое состояние и имеющиеся у него признаки возникающих осложнений.
Отек легких, как правило, начинает развиваться уже после начала приступа инфаркта миокарда, и его симптомы стремительно нарастают, поэтому окружающие могут заметить их и правильно оказать первую помощь больному.
Выявление и лечение осложнений инфаркта миокарда: рецидив ИМ и отек легких
Рецидив ИМ диагностируют на основании клинической картины, динамики ЭКГ и повторного повышения показателей маркёров повреждения миокарда. Следует отметить, что на ЭКГ могут отсутствовать признаки ишемии в случае той же локализации рецидива, что при основном ИМ.
Для лабораторной диагностики используют маркёры с коротким периодом нормализации: МВ-КФК, миоглобин.
Рецидив ИМ и постинфарктную стенокардию считают симптомами выраженной нестабильности коронарного русла, и в этих случаях необходимо экстренное восстановление кровотока с помощью наиболее приемлемого метода (тромболитическая терапия, ТБКА или коронарное шунтирование). Консервативная терапия в данной ситуации ассоциируется с худшим прогнозом.
При постинфарктной стенокардии назначают антиангинальную терапию: β-адреноблокаторы, нитраты, антагонисты кальция [следует избегать назначения дигидропиридиновых производных короткого действия (нифедипин)]. Важно помнить, что повторное введение стрептокиназы противопоказано.
Для раннего выявления отёка лёгких следует внимательно контролировать общее состояние больного, частоту дыхания, АД, диурез, проводить аускультацию лёгких. При обширном переднем ИМ оправдано превентивное введение фуросемида (лазикса) в дозе 40 мг. У всех больных необходимо провести рентгенографию лёгких, при которой отмечают признаки венозного застоя в лёгких на ранних стадиях.
Клиническая картина отёка лёгких включает следующие симптомы:
- Одышку.
- Ортопноэ.
- Диффузный цианоз и акроцианоз.
- Холодный, липкий пот.
- Кашель, иногда с мокротой.
- Жесткое дыхание с рассеянными хрипами (интерстициальный отёк).
- Разнокалиберные влажные хрипы.
- Пену изо рта, иногда розового цвета.
- Ритм галопа (S3 галоп) – патологический (не встречающийся в норме) 3-й тон, выслушиваемый при аускультации сердца.
- Акцент II тона на легочной артерии.
- Тахикардию.
Рентгенологические признаки: усиление легочного рисунка, особенно прикорневое, понижение прозрачности легких мозаичного характера, с преобладанием в базальных отделах легких, линии Керли (отечность междольковых перегородок), субплевральный отек в виде уплотнений по ходу междолевых щелей.

Для оценки степени левожелудочковой недостаточности используют классификацию Killip:
- I класс – хрипов и S3 нет.
- II класс – хрипы выслушивают на менее 50% поверхности лёгких, S3.
- III класс — хрипы выслушивают на более 50% поверхности легких.
- IV класс — хрипы в лёгких в сочетании с артериальной гипотензией и шоком.
- Ортопноэ.
- Жгуты на конечности.
- Дыхание с положительным давлением на выдохе.
- Баллон в нижней полой вене (редко используют).
- При отсутствии реакции на терапию и артериальной гипотензии показана внутриаортальная баллонная контрпульсация.
- При некупируемом отёке лёгких проводят экстренную КАГ и пытаются восстановить кровоток.
- Искусственная вентиляция лёгких при наличии следующих показателей.
– Прогрессирующей дыхательной недостаточности.
– Сатурации кислородом артериальной крови (SаО2;) менее 85%, парциальном давлении кислорода в артериальной крови (РаО2) менее 60 мм рт.ст.
- Ингаляция кислорода через носовой катетер или маску.
- Фуросемид внутривенно болюсно в дозе 0,5-1 мг/кг массы тела.
- Морфин внутривенно медленно по 2-4 мг.
- Нитроглицерин внутривенно при АД 100 мм рт.ст. и более.
- Нитропруссид натрия внутривенно по 0,1-0,3 мкг/кг массы тела в минуту, но не более 5-10 мкг/кг массы тела.
- Допамин в/в в дозе 5-15 мкг/кг массы тела в минуту при АД 70-100 мм рт.ст. и признаках развивающегося шока.
- Добутамин по 2-20 мкг/кг массы тела в минуту при АД 70-100 мм рт.ст. и отсутствии признаков шока.
- Ингибиторы АПФ короткого действия (каптоприл в дозе 12,5-25 мг под язык) при АД 100 мм рт.ст. и более.
Шахнович Р.М.
Острый коронарный синдром
Механизм развития отека легких при инфаркте миокарда
Когда погибает значительная часть сердечной мышцы, сердце приостанавливает свою работу, из-за чего прекращается снабжение кровью. Следовательно, в клетки и ткани не поступает кислород и питательные вещества. Миокард пытается самостоятельно справиться с проблемой, поэтому усиленно сокращается. Но кровяной жидкости поступает настолько мало, что её хватает только на желудочки, а аорта остается ненаполненной.

На этом фоне ретроградно повышается давление в сосудах легких, предсердии и желудочке слева, поэтому легочная система перегружается. В ответ на повышенное давление происходит спазмирование сосудов, из-за чего они резко сужаются, что приводит к сердечной недостаточности, при которой жидкие элементы крови проникают в интерстиции (соединительные ткани) и альвеолы. Далее развивается сердечная астма и альвеолярная отёчность.
Отек легких при инфаркте миокарда
 Одно из самых опасных состояний, угрожающих жизни во время инфаркта, — отёк лёгких. По статистике, такое состояние сопровождает примерно 30% случаев сердечных приступов.
Одно из самых опасных состояний, угрожающих жизни во время инфаркта, — отёк лёгких. По статистике, такое состояние сопровождает примерно 30% случаев сердечных приступов.
Действовать нужно незамедлительно, поскольку, чем быстрее прибудет помощь, тем больше шансов выжить у больного.
Отек легких при инфаркте миокарда — следствие закупорки сердечных артерий, в результате чего кровь по ним не поступает, развивается ишемия и скопление плазмы крови в альвеолах. Иногда образуется тромб, перекрывающий просвет легочной артерии, вызывая эмболию. При таком развитии событий прогноз крайне неблагоприятный, поскольку скоротечно развивается гипоксия по причине отмирания ткани лёгкого и дыхательной недостаточности.
Не всегда отёку предшествует закупорка коронарной артерии или сужение её просвета. Иногда дыхательная функция при инфаркте миокарда нарушается по причине недостаточности левого митрального клапана, вследствие чего в этой области растет давление.
Если причиной инфаркта стала острая сердечная недостаточность декомпенсированной формы, то жидкость в лёгких может скапливаться из-за застойных процессов, происходящих в малом круге кровотока. Из-за указанного состояния в легочных капиллярах нарастает давление, сквозь стенки кровеносных сосудов сочится плазма крови. Критическое состояние развивается стремительно, тяжелая дыхательная недостаточность проявляется в любой момент. К сожалению, инфаркт с отеком легких приводит к гибели пациента в большинстве случаев, даже если терапия проведена верно.
Признаки отека легких
На фоне мучительной боли, сопровождающей инфаркт, больной не может адекватно оценить другие симптомы, которые могут сигнализировать об осложнениях. Как правило, при легочном отеке признаки быстро нарастают, и окружающие могут заметить это быстрее даже, чем больной с инфарктом. Отёк может сопровождать сердечный приступ или появиться спустя несколько дней после него, бывает разовым и многократным. Последний вариант – неутешительный. Симптомами отека легких становятся:
- внезапно проявившаяся слабость;
- тахикардия – сердце бьется с частотой более 180 ударов в минуту;
- сложно сделать вдох;
- если принять горизонтальное положение, кажется, что не хватает воздуха;
- одышка, переходящая в удушье;
- набухшие вены на шее;
- мокрый кашель, иногда с кровью;
- холодный пот;
- нервозность;
- кожа приобретает синюшный оттенок.
При инфаркте с отеком легких кровь попадает в ткани дыхательных органов, вызывая появление сухих хрипов. По мере скопления экссудата хрипы из сухих становятся влажными. Скопление крови в органах дыхания провоцирует появление красно-розовой мокроты с пеной, которая может перекрыть дыхательные пути. Чем обильнее будет пена, тем хуже и опаснее состояние больного.
Обычно легкие отекают при инфаркте стремительно, что может привести к удушью и гибели человека. Тяжесть состояния объясняет, почему в большинстве случаев прогноз неблагоприятный, даже если в результате реанимации удается стабилизировать состояние пациента после инфаркта.
После большого количества экссудата в легких и сбоя циркуляция крови в органах дыхания могут появиться большие участки отмерших тканей, что требует дополнительного лечения.
Диагностика
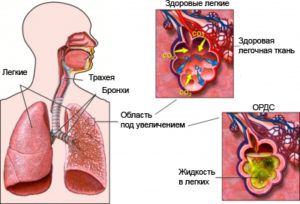 В большинстве случаев врачам неотложки удается выявить инфаркт с отеком легких, опираясь на яркую картину симптомов, о которых говорилось выше. Тем не менее, для уточнения диагноза требуется инструментальная, аппаратная диагностика. Врач прослушает ритм сердца, снимет электрокардиограмму. Оказав первичную помощь, врачи доставят пациента в кардиологию, где есть возможность провести УЗИ легких и сердца, рентген лёгких и другие мероприятия, позволяющие дифференцировать болезнь.
В большинстве случаев врачам неотложки удается выявить инфаркт с отеком легких, опираясь на яркую картину симптомов, о которых говорилось выше. Тем не менее, для уточнения диагноза требуется инструментальная, аппаратная диагностика. Врач прослушает ритм сердца, снимет электрокардиограмму. Оказав первичную помощь, врачи доставят пациента в кардиологию, где есть возможность провести УЗИ легких и сердца, рентген лёгких и другие мероприятия, позволяющие дифференцировать болезнь.
Благодаря результатам лабораторных анализов можно оценить масштаб поражения тканей сердца. Для этого назначают анализ биохимических показателей в крови, где выявляют число тромбоцитов, лейкоцитов, фибриногена, рН и СОЭ. Анализ выявит специфичные белки – миоглобин, альбумин, тропонин, Г-глобулин и т.п. Также необходимо получить результаты на содержание в крови сывороточного фермента МВ-КФК, АСТ и ЛДГ.
Обязательно проводится дифференциальная диагностика с состояниями, имеющими схожую клиническую картину, — это эмболия легочной артерии, внутренне кровотечение, расслоение аорты, пневмоторакс, острый панкреатит, перикардит, прободение двенадцатиперстной кишки, язвы желудка.
Лечение инфаркта с отеком легких
Как говорилось выше, в случае инфаркта миокарда, сопровождающегося отеком легких, действовать нужно незамедлительно. Лечение включает интенсивную терапию с параллельным применением медикаментов, улучшающих работу сердца, циркуляцию крови и дыхание.
Оказывать первую медицинскую помощь при инфаркте нередко приходится близким людям, соседям. Нужно знать, что человека с инфарктом не укладывают горизонтально, а располагают в положении полусидя. Нитроглицерин дают больному через каждые 15 минут, он держит таблетку под языком, пока она не растает. Лекарство расширяет сердечные артерии. Обязательно нужно разжевать около 150 мг аспирина.
Врачи неотложки начинают помощь с введения нитроглицерина, он не только расширяет сосуды, но снижает возврат венозной крови в сердце, благодаря чему потребность сердечной мышцы в кислороде чуть снижается. Чтобы унять боль внутривенно вводят препарат, обладающий противошоковым, адренолитическим, антиаритмическим действием – дегидробензперидол (инапсин, дроперидол). Этот препарат смешивают с сильным обезболивающим — фантанилом. Могут использовать готовую смесь веществ в препарате таламонал. Если для обезболивания принимать промедол или морфин, это угнетает дыхание, а при таком диагнозе лучше обойтись без такого эффекта.
После того, как нитроглицерин и обезболивающие средства введены, врачи продолжают купировать отек легких с помощью подачи увлажненного кислорода в дыхательные пути через маску, канюлю или интубацией. Чтобы предотвратить образование пены кислород вводят через марлю, которую предварительно смочили в 70% спирте или жидкости под названием антифомсилан. Если артериальное давление повышено и при этом нужно избавиться от лишней жидкости в организме, назначают внутривенно мочегонные лекарства – лазикс, буметанид, урегит, пиретамид.
Если врачи подозревают, что может развиться кардиогенный шок, то выполняются уколы добутамина или допамина, что поможет поддержать сердечное и общее кровообращение, стимулировать сокращение мышцы сердца. Также для поддержки проводимости сердца и ритма назначают изопротеренол, метопролол, ампринон, эналаприл.
Профилактика сердечных заболеваний
 До или после инфаркта можно получить рекомендации кардиолога о том, что делать, чтобы не столкнуться с сердечным приступом. Ответ будет простым и давно известным, это следующие рекомендации:
До или после инфаркта можно получить рекомендации кардиолога о том, что делать, чтобы не столкнуться с сердечным приступом. Ответ будет простым и давно известным, это следующие рекомендации:
- обеспечить организму регулярные физические нагрузки. Важно не перегружаться, а выбрать тот вид физической активности, который по силам и возрасту, вызывает приятные эмоции. Сердце – мышца, и подлежит тренировке, как и мускулатура корпуса. Поэтому обязательно нужно включить в режим дня прогулки пешком каждый день, а пару раз в неделю – кардионагрузки. Узнать, какие упражнения самые эффективные, можно у врача. Обычно самым безопасным видом спорта считают плавание, ходьба пешком занимает второе место. Только ходить нужно в темпе, не задыхаясь, но и не прогулочным шагом;
- привести в порядок массу тела. Если есть избыточный вес, это плохо влияет на сердце и сосуды, провоцирует болезни. Нужно пересмотреть рацион питания, обогатить его полезными продуктами, а опасные удалить. Со временем привычка здорового питания станет нормой, и это прекрасно скажется на самочувствии, внешнем виде и настроении;
- навсегда нужно забыть о курении. Это действительно опасно, вызывает ряд осложнений, не дает вылечиться. Учитывая, что никотин и смолы портят сосуды и губительно влияют на органы дыхательной системы, и речи не идет о том, чтобы лечиться от инфаркта, осложненного отеком легких, не бросив при этом пагубную привычку. Злоупотребление спиртными напитками также не лучшим образом влияет на сердце и сосуды, поэтому можно остановить свой выбор на паре бокалов хорошего вина в неделю, или не пить вовсе;
- регулярные профилактические осмотры спасли не одну тысячу жизней. Они позволяют выявить атеросклероз, гипертензию, стенокардию, почечную недостаточность и прочие недуги, вовремя приступить к лечению, не допуская осложнений.
За рубежом пожилые люди регулярно пьют аспирин, который, по мнению врачей, снижает риск сердечно-сосудистых болезней, включая инфаркт. О целесообразности приема аспирина в каждом отдельном случае можно проконсультироваться у своего кардиолога.
Особенно внимательными к своему здоровью должны быть люди, в семье которых уже были случаи инфаркта с отеком лёгких. Им обязательно нужно раз в год проходить диагностику, предпринимать все необходимые меры профилактики, чтобы поддерживать свое здоровье в отличном состоянии.