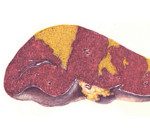
Ишемический инфаркт

Ишемический инфаркт развивается вследствие нарушения проходимости магистральных артерий, когда в сосудистом русле наблюдается дефицит крови. Изменение гемодинамических показателей способствует тканевой гипоксии, активации процессов распада клеток и накоплению токсинов в пораженном органе, в результате чего происходит отмирание структурных единиц. Согласно статистике, наиболее часто отмечается инфаркт головного мозга, сердца, почек, селезенки.
Характеристика патологии
Ишемический инфаркт – состояние, которое развивается вследствие недостаточного кровоснабжения тканей, органов или участков тела. Дефицит притока крови приводит к сосудистому некрозу, который обусловлен формированием тромба в просвете артерий или сосудистым спазмом. Дефицит кислорода и питательных веществ вызывает функциональные изменения в органах, в результате чего развивается ишемия.
Ишемический инфаркт классифицируется на два вида:
- Белый формируется при закупорке магистральных артерий, поражает селезенку и головной мозг.
- Белый с геморрагическим венчиком образуется при спазме периферических сосудов, поражает сердце и почки.
Продолжительность развития инфаркта в различных органах неодинакова, поскольку она зависит от функциональных способностей и метаболизма данного органа, который имеет свои потребности в получении кислорода. Патологический процесс продолжительностью 5 минут приводит к гибели структурных клеток мышечных волокон. Так, для формирования инфаркта миокарда требуется более продолжительное время, так как в области ишемии частично сохраняется микроциркуляция, однако ее недостаточно для полного предупреждения некроза.
Причины развития
Главная причина гибели тканей – это закупорка сосудистого просвета, возникающая в результате атеросклеротического процесса. Тромбоз формируется вследствие изменений в структуре сосудистой стенки и изменения гемодинамических показателей крови, что проявляется повышением свертывающий системы.
Причинами ишемического инфаркта чаще выступают следующие состояния:
- Разрушение атеросклеротических образований как в самом органе, так и в других анатомических участках.
- Тромбы, сформировавшиеся в предсердии в период расстройства ритма.
- Эмболия вследствие перелома больших костей.
- Элементы, образовавшиеся при распаде новообразований.
- Отрыв тромба или его части при тромбофлебите ног.
- Эмболии, спровоцированные травмами грудной клетки и шейного отдела.
Патология также может возникать на фоне длительного спазма артерий. Нарушение гемодинамики приводит к дефициту поступления питательных веществ, что выявляется невосполнением потребностей рабочего органа, приводя к необратимым ишемическим изменениям. Как правило, состояние наблюдается при длительном сосудистом спазме на фоне артериальной гипертензии.
Факторы риска, провоцирующие развитие ишемического поражения:
- Атеросклеротические процессы с локализацией в головном мозге, почках и сердце.
- Хроническая артериальная гипертензия.
- Болезни сердца и сосудов (расстройства ритма, ишемическая болезнь, дефекты клапанов).
- Злоупотребление алкоголем и никотином.
- Нарушения эндокринной системы (гипотиреоз, сахарный диабет, дисфункция надпочечников).
- Системные болезни соединительной ткани (волчанка, ревматизм, ревматоидный артрит).
Мозговой инфаркт
Ишемический инфаркт головного мозга развивается вследствие полного перекрытия сосудистого просвета сгустком или формируется в результате мозговой недостаточности, проявляющейся системными гемодинамическими нарушениями.

В зависимости от очага поражения выделяют следующую классификацию патологии:
- Территориальный (обусловлен тромбоэмболической закупоркой крупных артерий, неврологические проявления соответствуют поражению сосудистого бассейна).
- Пограничный (поражение дистальных сосудов мелкого диаметра вследствие расстройства гемодинамических показателей).
- Лакунарный. Изменения обусловлены локальными нарушениями гемодинамики на фоне гипертонической болезни (локализуется в области таламуса, стволе мозга, мозжечке, внутренней капсуле и белом веществе головного мозга).

Ишемический инфаркт мозга возникает в пожилом возрасте, однако он может наблюдаться и в молодом. Заболевание может проявиться в любое время суток, но чаще всего нарушения происходят во время сна или сразу после пробуждения. В некоторых случаях патологическое состояние развивается после физических нагрузок, психического и эмоционального перенапряжения, приёма спиртных напитков.
Отличительной чертой ишемического инсульта является постепенное нарастание клинической картины на протяжении двух-трех часов, а иногда до трёх суток. У пациентов могут наблюдаться неврологические проявления мерцающего типа, когда степень их выраженности постоянно изменяется.
В клинической картине характерным признаком является преобладание очаговой неврологической симптоматики над общемозговой, которая может отсутствовать. Очаговые симптомы зависят от зоны локализации ишемического процесса, в котором произошло расстройство мозгового кровообращения. На начальной стадии патологического процесса вегетативные и менингиальные симптомы могут отсутствовать. Как правило, они возникают в период развития отека головного мозга.
Клинические проявления закупорки мозговых артерий:
- снижение или отсутствие чувствительности участков тела;
- парез лицевых нервов;
- выпадение полей зрения;
- расстройство речевой функции;
- снижение зрительной функции;
- головная боль, головокружение;
- рвота;
- психомоторное возбуждение;
- нарушение сознания.
Во время приступа инсульта у больных возникают признаки нарушения сердечной деятельности, которые проявляются расстройством ритма. В большинстве случаев на пике приступа регистрируется артериальная гипертензия.
Исход ишемического инфаркта мозга зависит от размеров и степени поражения органа. Так, наиболее распространенными последствиями болезни являются:
- Расстройство психической сферы (депрессивные состояния, агрессия, резкая смена настроения).
- Снижение чувствительности (процесс восстановления нервных окончаний более длительный).
- Расстройство двигательной функции (у некоторых пациентов мышечная сила может не восстановиться).
- Нарушение речевой функции (при повреждении речевого центра больные не могут полноценно и внятно изъясняться).
- Когнитивное расстройство (нарушения мыслительных процессов, при которых человек забывает привычные для него вещи).
- Изменение координации (шаткость походки при ходьбе, приступы головокружения, падения при резкой смене положения тела в пространстве).
Ишемия миокарда
Инфаркт сердечной мышцы – это одна из разновидностей ишемической болезни сердца, которая представляет собой некроз участка миокарда, обусловленный острой остановкой коронарного кровообращения в результате поражения венечных сосудов.

В развитии болезни немаловажную роль играет атеросклероз, обуславливающий возникновение ишемического поражения сердечной мышцы, который прогрессирует в инфаркт миокарда. Как правило, у пациентов происходит одновременное повреждение нескольких артерий, обеспечивающих приток крови к сердцу, при этом величина спазма может достигать порога в 75%. В данной ситуации существует риск возникновения обширного поражения сердечной мышцы, захватывающего сразу несколько структурных элементов.
При инфаркте в патологический процесс вовлекаются средние мышечные слои, а в некоторых случаях перикард и эндокард. Области ишемии возникают при закрытии просвета левой и правой коронарных артерий, когда кровотоку требуются дополнительные пути, которые не всегда хорошо сформированы.
Наиболее частая локализация некроза – это передняя стенка левого желудочка, что связано с повышенной функциональной нагрузкой и высоким давлением, необходимым для выталкивания большого объема крови. При стенозе коронарной артерии значительная площадь миокарда остается обескровленной, что приводит к гибели кардиомиоцитов.
Проявления патологии легко дифференцировать даже на начальном этапе развития болезни, так, у пациентов наблюдают следующие симптомы ишемического инфаркта:
- Продолжительный и интенсивный болевой синдром в области грудины, который плохо купируется нитроглицерином.
- Иррадиация боли в левую руку, плечо, лопатку, нижнюю челюсть.
- Плохая переносимость любой физической активности.
- Нарушения ритмичных сокращений миокарда.
- У больного возникает панический страх и боязнь смерти.
В дальнейшем в области некроза формируется рубец из соединительной ткани, сердце начинает функционировать в новых условиях. Постинфарктный кардиосклероз свидетельствует о начале следующего периода течения болезни, который проявляется хронической сердечной недостаточностью. После периода реабилитации самочувствие больных нормализуется, однако может наблюдаться рецидив болевого синдрома или стенокардия.
Почечный инфаркт
При перекрытии почечной артерии возникает ишемический инфаркт почки, вследствие которого некротизируются и отмирают клетки органа, приобретая белую окраску. Поскольку орган обладает некоторыми особенностями в кровотоке, то возможно возникновение периферического некроза, когда патологический процесс имеет четкие очертания, приобретая вид «венчика».
В зависимости от локализации очагов некроза патология может ограничиваться корковым слоем или вовлечь в процесс мозговое вещество по направлению к центру органа.
Выраженность проявлений зависит от объема поражение паренхимы. Если некротическая зона небольшая, то клинические симптомы могут отсутствовать.
В случае если развивается обширный инфаркт почки, то клинические признаки характеризуются выраженными нарушениями в деятельности парных органов:
- приступ боли в поясничной области;
- критическое повышение температуры;
- колебание уровня артериального давления;
- расстройство фильтрационной функции;
- уменьшение образования урины;
- преобладание эритроцитов в моче.
Повышение температуры происходит вследствие воспалительной реакции, которая наступает на 2–3 день после отмирания клеток. При отсутствии адекватного лечения усиливаются симптомы в результате развития интоксикационного синдрома.
Инфаркт в легком
Патология ишемического характера в легком наблюдается довольно редко. Основной причиной выступает нарушение капиллярной гемодинамики в бронхиальных артериях, что может спровоцировать пневмонию.
Первые проявления болезни начинаются спустя несколько дней после окклюзии сосудов легкого. У пациентов диагностируют следующие симптомы:
- Острый приступ боли в груди (болезненность усиливается при незначительных физических нагрузках).
- Появление прожилок крови в мокроте (открытие легочного кровотечения).
- Нарушение сердечного ритма (фибрилляция или мерцание желудочков, появление экстрасистол).
- Гипертермия (повышение показателей достигает 38–39 градусов).
- Артериальная гипотония (резкое снижение уровня кровяного давления может спровоцировать коллапс).
- Нарушения работы пищеварительного тракта (сильные боли в животе, тошнота, рвота).
Патология протекает достаточно тяжело, вызывая множество осложнений со стороны различных систем организма. Наиболее опасные последствия ишемического инфаркта в легочной системе:
- Постинфарктная пневмония. При проведении микробиологического анализа мокроты выявляют атипичные возбудители болезни.
- Абсцесс легочной ткани. Появление некротических участков приводит к инфильтратам в зоне поражения, которые в дальнейшем образуют полость в тканях легкого.
- Гнойный плеврит. Присоединение вторичной инфекции вызывает интоксикацию организма. Состояние может грозить летальным исходом.
- Кровотечение. Появление массивного кровотечения провоцирует асфиксию, после которой возможна смерть.
- Разрыв аневризмы аорты. Проявляется кардиогенным шоком, сопровождающимся сильной болезненностью в груди и снижением давления.
Эффективное лечение патологии приводит к восстановлению кровотока в ишемизированном участке и рассасыванию тромбических сгустков.
Ишемический некроз – тяжелая патология, поскольку в органе образуется участок, не принимающий участие в его деятельности. Так, степень выраженности осложнений зависит от количества пораженной площади и своевременности терапевтических мероприятий. Количество летальных исходов и инвалидизации увеличивается при формировании некротических зон в жизненно важных органах, таких как сердце и головной мозг.
Стволовые клетки восстанавливают функции сердца после инфаркта
В Лос-Анжелесе (США, Калифорния) исследователи из университета Луисвиля (University of Louisville) и женской больницы Бригхэма (Brigham and Women’s Hospital) представили успешные результаты лечения инфаркта миокарда аутологическими стволовыми клетками.
Ученые показали, что у всех пациентов, получивших инъекции стволовых клеток, в течение двух лет наблюдений отмечено улучшение функции сердца, на 12,9 % возросли показатели фракции выброса левого желудочка (ФВ ЛЖ) – стандартного критерия работы сердца, который показывает количество крови, выбрасываемой из левого желудочка во время сердцебиения. Никаких неблагоприятных последствий в результате терапии отмечено не было. Кроме того, у девяти исследуемых пациентов МРТ (магнитно-резонансная томография) выявила признаки регенерации миокарда – новая ткань заменила собой клетки, отмершие в результате инфаркта.
«Наша работа продемонстрировала возможность получения и выращивания собственных стволовых клеток практически у каждого пациента», — говорит Роберто Болли (Roberto Bolli), директор Института молекулярной кардиологии Луисвилля (Institute for Molecular Cardiology). «Результаты показывают благотворное влияние на сердечную функцию, терапия очень перспективна и требует дальнейшего изучения».
Исследование, получившее название SCIPIO (Stem Cell Infusion in Patients with Ischemic CardiOmyopathy), проводилось на случайным образом отобранных добровольцах с сердечной недостаточностью после инфаркта миокарда. Показания ФВ ЛЖ пациентов было 40% и ниже, при норме 50% и выше.
Ученые отобрали выращенные стволовые клетки сердца (СКС) положительные по c-kit — комплексу белков на поверхности клеток, который характеризует гемопоэтические стволовые клетки. Материал был получен от 33 пациентов во время проведения операции коронарного шунтирования. Клетки были очищены и размножены в лаборатории Пьеро Анвенса (Piero Anversa) в Бостон (США, Массачусетс). Как только было получено их необходимое количество (примерно по одному миллиону для каждого пациента), команда Болли в Луисвилле трансплантировала их область сердца, которая была повреждена после инфаркта.
Исследователи сообщили, что у 20 пациентов, получивших инъекции СКС, фракция выброса левого желудочка увеличилась с 29% до 36% в течение четырёх месяцев после инфузии. В контрольной группе из 13 пациентов, не получавших стволовых клеток сердца, не наблюдалось улучшений.
Положительный эффект СКС сохранялся и постепенно увеличивался в течение двух лет после трансплантации. Так, через год ФВ ЛЖ увеличилась на 8,1%, а через два года — на 12,9%.
У девяти пациентов, исследованных с помощью МРТ, показано существенное уменьшение повреждённой в результате инфаркта области.
МРТ показала, что объем омертвевшей после инфаркта ткани был в среднем 33,9 грамма до лечения и 18,2 граммов спустя два года после начала терапии стволовыми клетками. Также обнаружено, что жизнеспособная ткань левого желудочка увеличилась в среднем с 146,3 до 164,2 грамма. Остальные пациенты, принимавшие участие в исследовании, не смогли пройти магнитно-резонансную томографию из-за имплантированных устройств, не позволяющих проводить подобную процедуру.
У одного из пациентов, Джима Диринга (Jeam Dearing), не было обнаружено никаких признаков инфаркта, перенесенного перед началом терапии. Эхокардиограммы, сделанные до лечения и спустя 2 года, показывают увеличение ФВ ЛЖ с 38% до 58%, а работа сердца в норме.
«Ни один кардиолог, исследующий его сердце сейчас, не догадается, что у этого пациента ранее была сердечная недостаточность и инфаркт», — говорит Болли.
«Потрясающе то, что мы наблюдаем долгосрочные улучшения» , — отмечает Пьеро Анвенса.
Ученые планируют продолжить изучение в ближайшие два года с увеличением финансирования и расширением исследований.
«Полученные результаты требуют большего изучения, второй фазы», сказал доктор Болли. «Если более масштабные исследования подтвердят полученные нами данные, то мы получим потенциальное средство от сердечной недостаточности, которое способно восстанавливать отмершие ткани».
Стволовой инфаркт сердца
Клиника стволовых клеток – Heart.su – 2012
В наш наполненный стрессами и постоянными физическими нагрузками век, каждая третья женщина и каждый второй мужчина сталкиваются с ишемической болезнью сердца в одном из наиболее сложных ее проявлений – инфарктом миокарда.
Конечно же, любому человеку, перенесшему инфаркт миокарда, жизненно необходимо восстановить нормальную, здоровую сердечную деятельность, избавиться от образовавшегося рубца и обеспечить сосудам нормальную проходимость, ведь именно по ним к сердцу поступает кровь, снабжая миокард кислородом.
Клеточная терапия успешно применяется в лечении и реабилитации инфаркта миокарда уже на протяжении многих лет. Излечение инфаркта миокарда с помощью стволовых клеток, обеспечивает организму человека восстановление поврежденной сердечной мышцы до ее первозданного, здорового вида. Перенесенный человеком инфаркт миокарда – это довольно весомый аргумент в пользу решительных действий для восстановления нормального функционирования сердца и сосудов.
Инфаркт миокарда – это некроз сердечной мышцы, вследствие, относительной или абсолютной недостаточностью ее кровоснабжения. Миокард – это мышца сердца, к которой по коронарным артериям поступает кровь, несущая кислород. При закупоривании какой либо артерии кровяным сгустком (тромбом), участок миокарда, который она питает, не получает необходимой порции крови, а значит и кислорода. Клетки миокарда могут прожить без кровоснабжения около 20-30 минут, а затем начинают погибать. Именно это и называется инфарктом, то есть в ткани сердца образовывается участок омертвения, на котором в дальнейшем остается рубец.
Причинами инфаркта практически всегда является обтюрация просвета коронарной артерии, которая развивается вследствие атеросклероза, хирургического вмешательства (при ангиопластике), эмболизации и спазме. Инфаркт, связанный с пороками развития сердца, встречается редко, только в случае аномальных отхождений от легочного ствола коронарных артерий.
 Различают четыре стадии развития инфаркта – ишемия, некробиоз (повреждения), некроз и стадия рубцевания. Ишемия практически всегда является предиктором инфаркта и может длиться достаточно долго. После того, как компенсаторные механизмы организма себя исчерпают, и будет нарушена функция миокарда, вследствие недостаточного метаболизма, наступает стадия повреждения, которая длится от 4 до 8 часов. На этих стадиях инфаркта, изменения в миокарде еще носят обратимый характер. При некрозе, повреждения миокарда уже необратимы, а через две-три недели, некротический участок замещается рубцовой тканью. Рубец окончательно формируется через один-два месяца.
Различают четыре стадии развития инфаркта – ишемия, некробиоз (повреждения), некроз и стадия рубцевания. Ишемия практически всегда является предиктором инфаркта и может длиться достаточно долго. После того, как компенсаторные механизмы организма себя исчерпают, и будет нарушена функция миокарда, вследствие недостаточного метаболизма, наступает стадия повреждения, которая длится от 4 до 8 часов. На этих стадиях инфаркта, изменения в миокарде еще носят обратимый характер. При некрозе, повреждения миокарда уже необратимы, а через две-три недели, некротический участок замещается рубцовой тканью. Рубец окончательно формируется через один-два месяца.
Первым признаком, который позволяет заподозрить развитие инфаркта миокарда, а не просто недомогания, является боль за грудиной, носящая интенсивный характер. Боль начинается чаще всего в состоянии покоя, пациент испытывает сильное жжение, давление, сжатие, которое может отдавать в левую руку, шею, плечо, челюсть или спину. Такая боль длится в течение длительного времени и не снимается путем принятия сердечных лекарственных препаратов.
При подозрении на инфаркт, больного отправляют в реанимационное отделение, ведь только в первые несколько часов, можно с применением специальных препаратов, растворить свежий, образовавшийся тромб, для восстановления кровотока в коронарной артерии.
ИБС и инфаркт миокарда, среди всех причин смертности во всех странах занимают лидирующее, первое место. Сегодня, существует немало эффективных методов врачевания инфаркта миокарда, от медикаментозной терапии и трансплантации органа, до регенерационной клеточной терапии.
Все методы современного лечения сердечнососудистых заболеваний и в частности инфаркта миокарда, можно объединить в различные четыре группы:
- Профилактика атеросклероза и тромбоза.
- Подключение искусственного механического левого желудочка или трансплантация сердца.
- Ангиопластика и аортокоронарное шунтирование.
- Терапия с помощью стволовых клеток.
Лечение инфаркта миокарда человеческими стволовыми клетками, полностью обновляет на клеточном уровне мышцу сердца и коронарные сосуды. Восстановление миокарда происходит при помощи собственных стволовых клеток пациента, которые выращиваются в специальных условиях до необходимого количества, дифференцируются в кардиомиобласты, а затем трансплантируются в организм. Введенные кардиомиобласты полностью восполняют собой все поврежденные клетки миокарда.
Процедуры введения стволовых клеток при инфаркте миокарда, проводятся дважды, с промежутком между курсами в 6 месяцев.
Перенесенный человеком инфаркт миокарда, приводит к значительной потере клеток сердца, вместо которых начинает разрастаться соединительная ткань, не имеющая сократительной способности. Трансплантируемые стволовые клетки, током крови попадают к сердцу, где прикрепляются к неповрежденным участкам миокарда и начинают замену поврежденных клеток на здоровые. Результатами лечения инфаркта с помощью клеточной терапии, становится полностью восстановленная мышца сердца, свободная от рубца и способная сокращаться самостоятельно, поддерживая правильный сердечный ритм. Каждый спазмированный коронарный сосуд, в результате клеточной терапии, расслабляется, его стенки изнутри укрепляются, увеличивается их эластичность, атеросклеротические бляшки, которые закупоривают сосуд, рассасываются.
Стволовые клетки, являются первоисточником для выращивания новой сети коллатеральных сосудов, в обход пораженных. Регенерация миокарда и коронарных сосудов происходит в течение 9-10 месяцев. Результаты применения клеточной терапии, клинически показали эффективность в использовании для предупреждения дальнейшего развития постинфарктной аневризмы, значительном улучшении сократительной способности сердца, предотвращении необратимых процессов деформирования левого желудочка.
Перенесенный инфаркт заставляет человека переосмыслить все жизненные ценности и понять, что нет ничего важнее собственной жизни и здоровья. Реабилитация после инфаркта занимает достаточно длительный период времени, в течение которого, пациенту необходимо строго следовать всем врачебным предписаниям. Но для того, чтобы реабилитация не превратилась в привычный образ жизни и не заменила человеку саму жизнь, лучше после выхода из опасного, кризисного состояния, в самые кратчайшие сроки начать терапию стволовыми клетками. В результате, менее чем через год после перенесенного инфаркта, человек получит новое, здоровое сердце и вернется к активной, полноценной жизни. Наиболее значительных результатов, достигается при лечении стволовыми клетками в течение первой недели после перенесенного инфаркта. В данном случае, время реабилитации просто заменяется естественным восстановлением сердца, то есть его активной регенерацией.
А доступность применения аутентичных стволовых клеток самого пациента, эффективность и безопасность их использования, делает метод клеточной терапии высокоперспективным и наиболее эффективным среди всех современных методик лечения.
Справки по телефонам:
+7 495 545 17 44 – где и у кого оперировать сердце
Что такое инфаркт ствола головного мозга
По сути дела ствол является не чем иным, как «мостом», соединяющим спинной мозг с головным. Именно он отвечает за передачу всех «распоряжений» головного мозга по всему организму.
Стволовой инфаркт сопровождается повреждением мозжечка, таламической области, продолговатого и среднего мозга, и варолиева моста.
В этой области располагаются и ядра черепных нервов, «руководящие» сокращением мышц глаз, лица, а также мышц, помогающих совершать глотательные движения. Ствол располагает в себе и важнейшие для жизни человека центры, отвечающие за дыхательную функцию, терморегуляцию, кровообращение.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Инфаркт в головном мозге представляет собой кровоизлияние в мозг с последующим образованием гематомы, перекрывающей поступление кислорода к поврежденной области.
В результате развития гипоксии, то есть недостатка кислорода, происходит атрофия стволового мозга, что приводит к нарушению работы всех внутренних органов.
В зависимости от того, по какому механизму развивается поражение, различают ишемический и геморрагический инфаркт. В настоящее время первый, согласно статистике смертности, занимает второе место. Также его именуют инфарктом мозга.
Ишемический инфаркт представляет собой обширное поражение мозговых тканей, возникшее из-за серьезного сбоя в кровообращении. Кровь просто не доходит до определенных областей мозга, что приводит к размягчению, а также отмиранию тканей в них.
Причины инфаркта ствола головного мозга разнообразны, но главной является атеросклероз. Также он может развиваться из-за сахарного диабета, а в некоторых случаях и из-за ревматизма и гипертонической болезни.

Когда у пациента наблюдается ослабление двигательной активности, головокружение, проблемы с координацией, тошнота, то все это свидетельствует о развитии ишемического инфаркта
Симптомы
Кровоизлияние, или же так называемый инфаркт стволовой области мозга, происходит внезапно. Как правило, это сопровождается головокружением, нечеткостью речи, возникновением вегетативных нарушений, таких как понижение, а потом увеличение температуры тела, покраснение или бледность лица, потливость.
Также наблюдается напряженность пульса, увеличение артериального давления. Далее к этому перечню симптомов добавляется нарушение кровообращения и дыхания. Заподозрить инфаркт мозга можно по возникновению учащенного, редкого, осложненного выдохом и вдохом дыхания.
Иногда на фоне инфаркта головного мозга у некоторых больных возникает синдром «запертого человека» — из-за нарушения распределения электрических импульсов от мозга по телу у пациента возникает паралич конечностей.
В то же время остается интеллектуальная способность и возможность оценивать и понимать происходящее вокруг. Такие пациенты могут активно помогать во время своего восстановления.
При возникновении инфаркта мозга, 2/3 из всех случаев заканчиваются летальным исходом в первые два дня из-за повреждения наиболее основных для организма жизненных функций. В случае своевременного оказания медицинской помощи, смерти можно избежать. Также благоприятный исход может произойти, если стволовой инфаркт происходит у молодых людей.
При проявлении первых признаках инфаркта, даже незначительных, следует немедленно вызвать скорую или обратиться к врачу.
Прогноз при нарушении функций
Прогноз при инфаркте ствола головного мозга весьма неутешителен. У 30% пациентов возникают нарушения с речью. Она становится нечленораздельной, тихой и непонятной. Тем не менее, эту проблему можно слегка решить, воспользовавшись услугами логопеда. В случае развития синдрома «запертого человека» такое решение проблемы невозможно, поскольку больные только двигать веками.
| Глотание |
|
| Движение конечностей |
|
| Дыхание |
|
| Координация |
|
| Стабильность гемодинамики |
|
| Терморегуляции |
|
| Движение глаз |
|
О последствиях и реабилитации после крупноочагового инфаркта миокарда читайте в другой публикации.
Стволовой инфаркт нуждается в профессиональном и длительном лечении. При тяжелых состояниях он может требовать и операционного похода.
Лечение инфаркта ствола головного
Как было сказано выше, даже при подозрении на инфаркт мозга, больного необходимо срочно доставить в больницу. Самая первая задача, которую нужно решить – это остановить кровообращение в головном мозге, в том числе и пораженной его части, а также привести в норму работу легких и сердца.
При тяжелых состояниях инфаркта мозга проводится оперативное вмешательство. Как правило, его проводят в первые часы после возникновения приступа.
К сожалению, довольно часто инфаркт ствола имеет настолько тяжелую форму течения, что не позволяет использовать ангиографическое обследование и даже провести операцию. В таком случае врачи проводят необходимые реанимационные меры.
Пациенты со стволовым инфарктом даже после проведения операционного вмешательства нуждаются в длительном лечении и восстановительной терапии с целью уменьшения и устранения возможных последствий.
Для предотвращения повторного приступа необходимо своевременно проводить лечение хронических заболевания сердца и сосудов, а также регулировать атеросклеротические процессы, изменяя рацион питания.
Для лечения, инфаркта ствола, как правило, назначают:
- физиотерапию;
- медицинские препараты, не допускающие возникновения тромбов в сосудах;
- лекарственные средства, приводящие к разжижению крови, а, следовательно, и тромбов;
- лекарственные препараты, направленные на уменьшение артериального давления;
- медикаменты, понижающие уровень холестерина в крови;
- лекарственные средства, помогающие контролировать сердечный ритм.
Инфаркт ствола принадлежит к заболеваниям, которые очень тяжело поддаются лечению. В последнее время довольно часто одним из способов лечения данного заболевания является вливание тромбоцитов в поврежденную инфарктом область мозга.

Восстановительная терапия может проводиться как дома, так и в реабилитационных центрах или же специализированных санаториях
Также лечение включает в себя реанимационные мероприятия, стационарную терапию и физиотерапевтические методы.
Вот тут читайте про интрамуральный инфаркт миокарда.
Описание очагового инфаркта вы найдете в этой статье.
В период лечения очень важно свести на нет все физические и эмоциональные нагрузки на организм, а также поддерживать все его важные функции жизнеобеспечения. Такой подход позволяет очень быстро восстановить кровообращение в пораженной области мозга.
Следующий этап лечения – восстановительная терапия. Не стоит переносить ее на долгий срок, поскольку это приводит к потере определенных мозговых функций, восстановить которые, к сожалению, потом будет невозможно.
Что такое инфаркт головного мозга и какие шансы выжить?
Из статьи вы узнаете особенности инфаркта мозга, причины, симптомы и лечение, осложнения, отличия патологии от инсульта.

Общая информация
Инфаркт мозга (I63 по классификации МКБ-10) – тяжелое патологическое состояние, характеризующееся некрозом (омертвлением) тканей мозга. Он возникает вследствие ишемического инсульта – нарушения кровоснабжения в мозговых артериях, которое приводит к кислородному голоданию мозга, вызывает повреждение тканей определенного участка мозга и нарушение их функций.
По этой причине сам ишемический инсульт иногда называют мозговым инфарктом. Это заболевание является одной из основных причин смертности. При поражении передней мозговой артерии наблюдаются непроизвольные хватательные рефлексы, парез ноги, нарушения движений глаз, моторная афазия.
Причины патологии
Выделяют следующие причины инфаркта головного мозга:
- Атеросклероз. Он развивается у мужчин раньше, чем у женщин, так как в молодом возрасте женские сосуды от атеросклеротических поражений оберегаются половыми гормонами. Раньше всего поражаются коронарные артерии, затем каротидные, а впоследствии и система кровоснабжения головного мозга;
- Гипертония. Усиливает атеросклероз и нарушает адаптационные реакции артерий мягкая гипертония (давление до 150/100 мм рт. ст.), которая является наиболее опасной;
- Болезни сердца. Так, люди, перенесшие инфаркт миокарда имеют высокие риски развития инфаркта мозга. У 8% пациентов после инфаркта миокарда ишемический инсульт разовьется в течение первого месяца, а у 25% пациентов – в течение полугода. Опасность также представляет ишемическая болезнь сердца, сердечная недостаточность;
- Высокая вязкость крови;
- Предсердные мерцательные аритмии. Они являются причиной того, что в ушке левого предсердия формируются тромбы, которые впоследствии переносятся в головной мозг;
- Нарушения в работе эндокринной системы, в первую очередь, это сахарный диабет;
- Заболевания сосудов (патологии их развития, болезнь Такаясу, анемии, лейкозы, злокачественные опухоли).
Кроме того, не стоит забывать о факторах риска, которые повышают вероятность возникновения инфаркта головного мозга, среди них:
- Возраст (каждые десять лет жизни повышает риск развития инфаркта мозга в 5-8 раз);
- Наследственная предрасположенность;
- Гиподинамия;
- Лишний вес;
- Курение (если эта вредная привычка дополняется приемом пероральных контрацептивов, то курение становится ведущим фактором риска развития инфаркта головного мозга);
- Злоупотребление алкоголем;
- Острый стресс, либо продолжительное психоэмоциональное напряжение.
Классификация

В зависимости от патогенетических особенностей различают следующие виды мозгового инфаркта:
- тромбоэмболический – инфаркт, вызванный тромбозом мозговых артерий, т. е. связан с окклюзией внутричерепного сосуда тромботической массой или атеросклеротическим образованием;
- реологический – вызван изменениями в системе свертывания крови. Закупорка сосудов сгустками крови в этом случае обусловлена увеличением вязкости и повышением свертываемости крови по причине полицитемии или эритроцитоза;
- лакунарный – формируется при закупорке мелких внутричерепных артерий, возникает обычно в результате артериальной гипертензии. Характерно развитие мелких очагов инфаркта.
Тромбоэмболический инфаркт включает атеротромботический и кардиоэмболический. При атеротромботическом инфаркте тромбоз или эмболия артериального сосуда возникают из очагов атеросклероза внутримозговых артерий.
Кардиоэмболический инфаркт мозга развивается вследствие кардиоцеребральной эмболии при заболеваниях сердца. В этом случае в артериальную систему головного мозга с током крови заносятся эмболы, образованные в полостях сердца. При нарушении кровообращения в задней мозговой артерии возникают зрительные нарушения, проблемы с пониманием речи и памятью.
К тромбоэмболическому типу также относят гемодинамический мозговой инфаркт, который возникает при резком падении артериального давления на фоне грубого стеноза сосудов головного мозга или шеи.
Категории риска
Повышенным артериальным давлением, согласно статистике, подвержена часть населения возрастной категории 40-50 лет. Большинство людей не обращают внимания на периодические тревожные сигналы организма. В будущем эти признаки первоначальной стадии болезни могут спровоцировать инфаркт, симптомы которого из-за необратимости и тяжести последствий нельзя игнорировать. Иногда больные даже не подозревают, что болезнь уже бессимптомно прогрессирует и производит необратимые ишемические изменения в ранее целостной структуре артериальных сосудов.
Первоначально от них страдает головной мозг человека. Повышение давления провоцирует утолщение его артериол и артерий, происходит пропитка белками плазмы с изменениями в структуре, что может привести к омертвению некоторых участков стенок сосудов. Через время, поражённые сосуды становятся хрупкими и локально расширяются и резкий подъем артериального давления способен привести разрыву артерий, в результате которого кровь проникает в ткани мозга. Также повреждение стенок сосудов зачастую повышает их проницаемость. В этом случае кровь может выходить через них и проникать в нервную ткань или в пространство между волокнами сосудов и клетками.
Риск развития инсульта намного выше у части людей, у которых в анамнезе присутствуют факторы:
- гипертоническая болезнь II или III стадии;
- атеросклероз сосудов, поражающий сосуды мозга, почек и сердца;
- заболевания соединительной ткани – ревматоидные артриты, ревматизм, волчанка;
- болезни, связанные с сердечно-сосудистой системой: ишемическая болезнь, патология клапанов сердца, тяжелые нарушения его ритма;
- заболевания эндокринной системы – гипертиреоз, сахарный диабет или заболевания надпочечников;
- длительное курение или злоупотребление алкоголем.
Симптомы и клинические проявления
Инфаркт головного мозга имеет характерные симптомы. Поэтому заболевание врачи могут довольно быстро дифференцировать от других схожих расстройств и диагностировать. Наиболее частой симптоматикой являются следующие признаки:
- Онемение конечностей (либо одной из половин тела). Подобный симптом обычно наблюдается в первые часы после инфаркта. У пациента отмечается сильная слабость, быстрая утомляемость даже после незначительных физических и умственных нагрузок. Хроническая слабость и утомляемость может наблюдаться даже через несколько месяцев после инфаркта.
- Потеря чувствительности в конечностях. Симптом также временный, зачастую наблюдается в первые дни и недели после инфаркта. Утрата чувствительности может наблюдаться как в пальцах (обычно на руках), так и по всей длине конечности.
- Сильные головные боли сдавливающего характера. Болевой синдром схож с мигренью, развивается обычно во время сна (ночью) и под утро перед завтраком сразу после просыпания. Бывает, что боль не отступает и в течение всего дня (на поздних стадиях развития заболевания). Традиционные препараты не помогают справиться с болевыми ощущениями, поэтому необходим прием сильнодействующих лекарств.
- Проблемы с речью. Сразу после инфаркта головного мозга начинается формирование отека, который оказывает сдавливающее воздействие на соседние системы, ткани и центры. Отечность возникает в зоне закупорки артерий. Речь человека затруднена, бессвязна, понять, что он говорит, весьма проблематично. Вместе с речевыми нарушениями у пациента наблюдается состояние оглушения (больному кажется, что всё вокруг «в тумане»).
- Потеря ориентации и пространстве и времени. Из-за сдавления тканей мозга отеком у пациентов могут наблюдаться серьезные проблемы с ориентацией в пространстве и времени. Они зачастую не способны понять, что находятся в больнице, не могут дойти до туалета, путают день с ночью и т.д. На фоне этого развиваются различные неврозы и психоэмоциональные расстройства.
- Рвота, тошнота. В период заболевания у мужчин, так же как и у женщин обязательно возникает сильная тошнота и рвота. Они могут быть внезапными. Иными словами, никакие внешние факторы (прием пищи, неприятные запахи и т.п.) их не провоцируют.
- Повышение артериального давления. Этот симптом будет отмечаться только в тех ситуациях, когда закупорка артерий и сосудов, формирование отека произошли в области ствола головного мозга. В этом случае показатели температуры тела изменяться не будут, но будет происходить учащение пульса.
При инфаркте головного мозга визуально будет наблюдаться побледнение кожных покровов, произойдет существенное снижение артериального давления. Вкупе с другими симптомами это позволяет сравнительно быстро поставить диагноз.
Обычно у людей, вне зависимости от возраста, наблюдается сразу несколько перечисленных выше признаков патологии. Прогноз выживаемости во многом будет зависеть от выраженности проявившихся симптомов и причин, которые вызвали инфаркт головного мозга. Очень часто данное патологическое расстройство является лишь последствием другого заболевания.
Предвестники инсульта
Как правило, ишемический инсульт происходит ночью. Утром больной ощущает явные изменения состояния, сознания и сталкивается с неврологическими расстройствами. Инфаркт мозга возникает и в дневное время суток, однако в этом случае отмечается постепенное прогрессирование неврологической симптоматики. Признаки инсульта варьируются в зависимости от области поражения. Проявляются следующие симптомы заболевания:
- проблемы со зрением (слепота на один глаз или двоение в глазах и другие);
- диплопия;
- нистагм;
- онемение или паралич конечностей;
- атаксия;
- головокружение;
- сильная головная боль;
- ухудшение координации;
- нарушения речи (дизартрия, афазия и другие);
- трудности с восприятием чужой речи;
- парез;
- трудности с приемом пищи и питьем;
- опущение уголков рта;
- смещение языка в парализованную сторону;
- гемипарез;
- инфекции выделительной и дыхательной систем;
- дисфункция органов;
- отек мозга (на третий день после инсульта);
- высокая температура;
- повышенная чувствительность.
Чем отличается инфаркт мозга от инсульта?
При инфаркте головного мозга происходит нарушение его кровоснабжения, в результате чего ткани пораженного участка начинают отмирать. Недостаточное поступление крови к головному мозгу происходит из-за атеросклеротических бляшек, препятствующих ее нормальному току, из-за нарушений ритма сердца или из-за проблем со свертывающей системой крови.
При геморрагическом инсульте головного мозга, напротив, усиливается приток крови к нему, из-за чего происходит разрыв артерии. Причиной становятся сосудистые патологии или гипертонический криз.
Есть отличия и в течении заболевания. Так, инфаркт головного мозга развивается постепенно, за несколько часов или даже суток, а геморрагический инсульт происходит практически мгновенно.
Диагностика
При подозрении на инфаркт головного мозга необходимо срочно дифференцировать патологию от геморрагического инсульта и ишемической транзиторной атаки (они имеют схожую симптоматику, проявления и осложнения). Также необходимо уточнить область очага поражения (правое или левое полушарие, средний или продолговатый мозг, ствол, мозжечок и т.д.). Основными диагностическими методами являются:
- МРТ.
- Анализ ликвора (спинномозговой жидкости).
- Допплерография.
- КТ (компьютерная томография).
- Ангиография.
В процессе диагностики врачами также должны быть обнаружены сопутствующие заболевания, которые могли привести к развитию ишемического инсульта.
Осложнения
Негативные последствия особенно характерны для пожилых пациентов и заключаются в развитии следующих заболеваний:
- пневмония;
- развитие кровоточащей язвы желудка;
- проблемы с сердцем (сердечные приступы, нерегулярное сердцебиение и другие);
- паралич или снижение подвижности мышц;
- дизартрия;
- дисфагия;
- моторная, сенсорная или амнестическая афазия;
- ухудшение памяти;
- проблемы с мышлением;
- недержание;
- отек мозга;
- потеря или ухудшение зрения;
- эпилепсия;
- повторный инсульт;
- пролежни;
- депрессия;
- тромбоз;
- депрессия.
Особенности лечения
Можно смело разделить терапевтические мероприятия на две группы: оказание первой помощи и основную терапию.
Первая помощь
Первые меры по предупреждению необратимых последствий и летального исхода должны начинаться в первые же минуты после приступа. Именно первые 180 минут являются решающими в жизни больного, этот промежуток времени носит название «терапевтическое окно».
- Помочь больному лечь на кровать или любую другую плоскость так, чтобы голова и плечи оказались немного выше уровня тела. Крайне важно не слишком сильно теребить пострадавшего от удара человека.
- Избавить от всех сдавливающих тело предметов одежды.
- Обеспечить максимальное количество кислорода, открыть окна.
- Сделать холодный компресс на голову.
- При помощи грелок или горчичников поддержать кровообращение в конечностях.
- Избавлять ротовую полость от лишней слюны и рвотных масс.
- Если конечности парализовало, то следует растирать их растворами на основе масля и спирта
Дальнейшее лечение
Инфаркт мозга — это неотложное состояние, которое требует немедленной госпитализации. В условиях стационара главной целью лечения является восстановление кровообращения в головном мозге, а также предупреждение возможных повреждений клеток.
В первые часы после начала развития патологии, пациенту назначают особые препараты-тромболитики, действие которых направлено на растворение тромбов. С целью торможения процесса роста уже имеющихся тромбов и предотвращения появления новых, применяются антикоагулянты, которые снижает степень свертываемости крови.
Еще одна группа препаратов, которые эффективны при лечении инсульта — антиагреганты. Их действие направлено на склеивание тромбоцитов. Эти же медикаменты применяются и для предотвращения повторных приступов. В некоторых случаях требуется хирургическое вмешательство, во время которого устраняется внутренняя стенка пораженной бляшкой сонной артерии.
Последствия
Последствия инфаркта головного могут быть очень серьезными и зачастую несут прямую угрозу жизни человека, среди них выделяют:
Отек головного мозга — именно это осложнение развивается чаще остальных и является самой распространенной причиной гибели пациента в первую неделю после ишемического инсульта;
Застойная пневмония является результатом того, что больной длительное время находится в горизонтальном положении. Развивается она чаще всего на 3-4 неделю после перенесенного инфаркта головного мозга;
- Тромбоэмболия легочной артерии;
- Острая сердечная недостаточность;
- Пролежни из-за долгого неподвижного лежания больного в постели.
Кроме перечисленных последствий инфаркта головного мозга, которые развиваются в ранние сроки, можно выделить и отдаленные осложнения, среди которых:
- Нарушение двигательной функции конечностей;
- Снижение чувствительности в руках, ногах и лице;
- Проблемы с речью;
- Ухудшение умственных способностей;
- Психические расстройства;
- Затрудненное глотание пищи;
- Нарушения координации при ходьбе, во время поворотов;
- Эпилептические припадки (им подвержены до 10% людей, перенесших инфаркт головного мозга);
- Сбои в работе тазовых органов (страдают мочевой пузырь, почки, кишечник, репродуктивные органы).
Прогноз
Люди, которые перенесли инфаркт мозга, имеют хороший шанс на то, чтобы выздороветь и даже полностью восстановиться. Если в течении 60-ти дней после приступа состояние больного остается стабильным, то это говорит о том, что он сможет вернуться к нормальной жизни уже через год.
Естественно, в этом вопросе играет роль и возраст пациента, и наличие у него других заболеваний, в том числе хронических. Главное – верить в положительную перспективу!
Для того чтобы это заболевание не коснулось вас, необходимо придерживаться правильного образа жизни, питания, заниматься физическими упражнениями, избегать стрессовых ситуаций, следить за массой тела, отказать от вредных привычек.
Ишемический инфаркт головного мозга
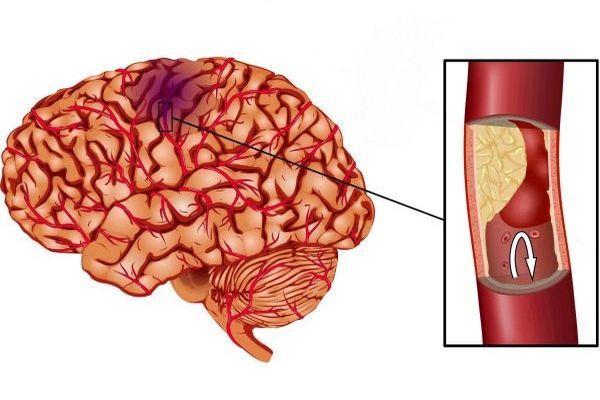
Инфаркт – некроз (отмирание тканей) участка головного мозга вследствие недостаточности кровоснабжения, это такое состояние, которое часто называют инсульт ишемического типа, что обусловлено идентичными механизмами развития. Мозговое вещество чувствительно к кислородному голоданию. В нервных клетках не содержатся запасы энергетических ресурсов, что обуславливает их скорую гибель без поступления питательных веществ и кислорода с током крови. Размеры очага поражения определяют характер и степень выраженности нарушений.
Общая информация
Инфаркт мозга – это такое состояние, которое отражает повреждение нервной ткани на фоне нарушения кровотока, что определяет последствия (дисфункция мозга, неврологический дефицит). Инфаркт – это патологический процесс. Ишемический инсульт – комплекс симптомов, возникающих вследствие нарушения мозгового кровотока, протекающего в острой форме.
Механизм развития в обоих случаях одинаковый. Инсульт развивается при критическом снижении объема поступающей крови к определенному отделу мозга. Обычно нарушения затрагивают отдельный бассейн мозговых артерий. Реже происходит обширный инфаркт, когда в патологический процесс вовлекаются артерии нескольких бассейнов головного мозга.
Вследствие прекращения кровотока возникает инфаркт мозга – образование очага некроза мозгового вещества. Инфаркт мозга – это болезнь, которая сопровождается нарушением функций мозга, что обуславливает развитие неврологической симптоматики. Распространенность патологии составляет 1-4 случая на 1 тысячу населения ежегодно. Более 50% инфарктов с локализацией в тканях мозга диагностируется у пациентов старше 70 лет.
Классификация патологии
Инфаркт, затронувший ткань головного мозга – это такой патологический процесс, который различается по характеру течения и обратимости неврологических симптомов, что позволяет выделять формы (малый, обширный). При малой форме, доля которой в общей структуре инсультов составляет около 15%, симптоматика полностью регрессирует на протяжении 2-20 дней. По степени завершенности патологического процесса выделяют формы: прогрессирующая, завершенная.
В первом случае интенсивность симптомов нарастает, во втором – наблюдается стабилизация или регресс проявлений патологии. Инфаркт мозгового вещества – это такое состояние, которое всегда обусловлено нарушением проходимости сосудов, пролегающих в головном мозге, что предполагает выделение форм с учетом этиологических факторов:
- Атеротромботическая. Чаще развивается на фоне атеросклероза, поразившего экстракраниальные или интракраниальные артерии большого диаметра. Коррелирует с повреждением целостности, разрушением атеросклеротической бляшки, от которой отрываются частицы – эмболы, впоследствии закупоривающие артериальное русло. Встречается с частотой около 55% случаев.
- Кардиоэмболическая. Развивается вследствие эмболии (закупорки артериального просвета) кардиоцеребрального генеза, когда нарушения возникают из-за патологий сердца. В роли эмболов выступает тромболитический субстрат (кровяные сгустки), образовавшийся в клапанных отделах сердца и его полостях. Встречается с частотой около 20% случаев.
- Гемодинамическая. Развивается как результат стенозирующих процессов, протекающих в тяжелой форме. Грубое поражение артерий выражается в стойком сужении просвета с уменьшением площади сечения больше, чем на 70% от нормы. Встречается с частотой около 15% случаев. В патологический процесс обычно вовлечены артерии, пролегающие в зоне шеи и головы. Стеноз чаще ассоциируется с атеросклеротическим поражением сосудистой стенки. Провоцирующий фактор – резкое снижение показателей артериального давления.
- Реологическая. Развивается по принципу гемореологической микроокклюзии (множественное нарушение проходимости артерий мелкого калибра). Нарушения чаще спровоцированы тромбозом, поразившим мозговые артерии. Причины возникновения коррелируют с болезнями крови и расстройством функций системы гемостаза (регуляция состояния крови), что приводит к гиперкоагуляции (повышенная склонность к свертыванию с образованием сгустков) и увеличению вязкости крови. Встречается с частотой около 9% случаев.
- Лакунарная. Ассоциируется с множественной окклюзией (нарушение проходимости) мелких церебральных артерий. Обычно очаги инфаркта локализуются в зоне подкорковых ядер. Клинические проявления идентичны признакам лакунарного синдрома (наличие артериальной гипертензии в анамнезе, развитие симптоматики преимущественно в ночное время, отсутствие боли в зоне головы, проблемы с речью не выявляются). Патогенез схож с механизмом развития атеротромботической формы, но клиническая картина различается. Встречается с частотой около 30% случаев.
Формы инфаркта выделяют с учетом локализации патологического очага – в каротидном (артерии внутренняя сонная, передняя и средняя мозговые) или вертебробазилярном (артерии позвоночная, базилярная, задняя мозговая) бассейне. Очаги, образующиеся в вертебробазилярном бассейне, могут затрагивать зону мозжечка и таламуса.
Причины возникновения
Распространенная причина инфаркта, протекающего в головном мозге – атеросклеротическое поражение мозговых артерий (около 95% случаев), что приводит к тромбозу или эмболии (закупорка сосудистого просвета эмболом – частицей, в норме не свойственной крови) сосудистого русла. Кардиогенная (спровоцированная нарушением деятельности сердечно-сосудистой системы) эмболия нередко становится причиной развития ишемических процессов.
В патогенезе образования очага инфаркта участвуют стенозирующие (провоцирующие сужение сосудистого просвета) процессы и нарушение нейрогуморальной регуляции тонуса артериальной стенки. ТИА (ишемическая атака преходящего типа) является маркером, указывающим на высокий риск образования очага инфаркта. Статистика показывает, у 40% пациентов с ТИА в анамнезе инсульт развивается в 5-летний период. Провоцирующие факторы:
- Артериальная гипертензия.
- Гиперлипидемия (повышение концентрации липидных фракций в крови).
- Сахарный диабет.
- Мерцательная аритмия.
Факторы риска: перенесенный малый инфаркт, возраст старше 50 лет, мигренозный статус, недостаток двигательной активности, избыточный вес. В группе риска пациенты с заболеваниями системы кроветворения, сердечной недостаточностью, другими патологиями сердца и элементов кровеносной системы, злоупотребляющие алкогольными напитками, курящие.
Ухудшение, ослабление мозгового кровотока коррелирует с патологиями сосудов, в числе которых атеросклероз, варикозное расширение участков вен, расположенных в области нижних конечностей, васкулиты (системное поражение стенок сосудов воспалительного характера), сосудистые мальформации и другие заболевания элементов кровеносной системы.
Основные симптомы
Инфаркт головного мозгового вещества клинически проявляется неврологической симптоматикой очагового типа в зависимости от бассейна, в котором находятся пораженные артерии. Основные признаки:
- Параличи, парезы преимущественно односторонние с локализацией в зоне конечностей, лица.
- Зрительная дисфункция (выпадение полей зрения, появление посторонних предметов в зоне обзора).
- Расстройство речи.
- Парестезия (расстройство чувствительности, проявляется ощущением покалывания, ползания мурашек).
- Апраксия (нарушение двигательной активности, сложности при выполнении согласованных, произвольных движений).
- Пространственное игнорирование одностороннего типа (отсутствие рефлекторных реакций на внешние раздражающие стимулы в одной половине туловища).
- Нарушение двигательной координации.
- Головокружение, неустойчивость в вертикальном положении, сложности при удержании равновесия.

Инфаркт с локализацией в головном мозге нередко проявляется симптомами общемозгового типа с такими последствиями, как боль в зоне головы, тошнота, сопровождающаяся рвотой, помрачение сознания. Чаще очаговые симптомы доминируют в клинической картине. Если преобладает общемозговая симптоматика (боль в зоне головы, помрачение сознания), это свидетельствует о тяжелом течении, обусловленном обширными поражениями зоны ствола и мозжечка.
При инсульте в 60% случаев достаточно несколько минут, чтобы сформировалась клиническая картина. Инфаркт мозга может протекать скрыто без выраженных симптомов, присущих ишемическому инсульту, что указывает на различие патологических состояний и их последствий. Инфаркт – патоморфологические изменения, происходящие в тканях мозга, инсульт – симптомокомплекс (синдром).
Диагностика
Достоверный диагноз ишемический инфаркта ставят по результатам нейровизуализации (КТ, МРТ) головного мозга. Если невозможно сделать КТ, МРТ, назначают люмбальную пункцию. Анализ цереброспинальной жидкости позволяет выявлять геморрагическую природу инсульта, исключать патологии – менингит, кровоизлияние в мозговое вещество или субарахноидальное (под паутинной оболочкой) пространство. Заподозрить развитие инсульта ишемического типа можно по признакам:
- Потеря чувствительности в зоне лица.
- Внезапная мышечная слабость (чаще в одной половине тела).
- Неожиданное расстройство зрения.
- Нарушение речи (сложности при произношении слов и понимании обращенных к больному фраз).
- Головокружение, невозможность удерживать туловище в вертикальном положении.
При внезапном развитии и остром течении возможно грубое нарушение сознания, вплоть до развития комы. Анализ крови (общий, биохимический) показывает концентрацию глюкозы, липидов, тромбоцитов, скорость свертываемости и другие реологические свойства. Инструментальные методы исследования (электрокардиография, УЗ-допплерография, ангиография, электроэнцефалография) дают представление о состоянии и функциональности органов и систем.

Методы лечения
Лечение инфаркта мозга направлено на нормализацию функций дыхательной и сердечно-сосудистой системы, поддержание нормальных значений артериального давления и гомеостаза (естественная саморегуляция организма), устранение судорожного синдрома и отека мозгового вещества.
При благоприятном течении происходит резорбция (рассасывание) некротизированной, отмершей ткани. На месте очага инфаркта формируется рубец, состоящий из глиальных нервных клеток. В некоторых случаях очаг некроза трансформируется в кистозную полость. В острую фазу патологического процесса больные нередко нуждаются в экстренных мерах медицинской реабилитации.
Для восстановления функций дыхания пациентов подключают к аппарату ИВЛ (вентиляция легких искусственным способом), выполняется очистка дыхательных путей с последующей установкой воздуховода. Эндотрахеальная интубация (помещение дыхательной трубки в трахею) выполняется по показаниям (дыхательная недостаточность, брадипноэ – редкое дыхание, тахипноэ – учащенное, поверхностное дыхание).
Назначают препараты, регулирующие показатели артериального давления. Для снижения АД применяют Каптоприл, Эналаприл. Проводится тромболизис (внутривенное введение лекарств, растворяющих тромбы), показана антиагрегантная терапия (препятствует аккумуляции тромбоцитов и образованию тромбов). Иногда показаны терапевтические мероприятия:
- Терапия вазоактивными (сосудорасширяющими) средствами.
- Гиперволемическая гемодилюция (повышенное содержание водной фракции в крови) – введение препаратов для коррекции вязкости циркулирующей крови.
- Хирургическое лечение. Методы: декомпрессивная краниотомия (удаление части черепной кости для предотвращения сдавливания мозгового вещества, расширенного вследствие отека), хирургическое удаление тромба, расположенного внутри магистральной артерии.
Параллельно назначают нейропротекторы (препятствуют повреждению нейронов, стимулируют процессы метаболизма в нервной ткани), лечение статинами (для снижения концентрации липидов). После перенесенного инфаркта с локализацией в веществе головного мозга проводится восстанавливающее лечение и реабилитация.
Восстановление двигательной активности наиболее заметно в начальные 3 месяца реабилитационного лечения. Неблагоприятным прогностическим критерием является сохранившаяся гемиплегия (утрата способности совершать произвольные движения рукой и ногой в половине тела) к концу 1 месяца терапии. В период позднего восстановления применяются методы: пассивная, активная лечебная гимнастика, физиотерапия, массаж.

Возможные последствия и прогноз
Сколько живут после образования очага инфаркта в веществе головного мозга, зависит от локализации и размеров участка пораженной ткани. На продолжительность жизни влияют другие факторы – возраст и общее состояние здоровья пациента, наличие сопутствующих патологий, характер течения и реакция на терапию.
Последствия появления очага инфаркта в тканях головного мозга связаны с высоким риском летального исхода, причем среди пожилых людей уровень смертности выше, чем в других возрастных группах. Статистика показывает, около 25% пациентов, перенесших острый, обширный мозговой инфаркт, погибают в течение следующего месяца, около 40% больных – на протяжении следующего года. Основные причины летального исхода при мозговом инфаркте:
- Геморрагическая трансформация с повторным кровоизлиянием в вещество мозга.
- Отек мозгового вещества.
- Дислокация (смещение) структур мозга.
- Повторная ишемия в зоне ствола с формированием новых очагов инфаркта.
- Пневмония и тромбоэмболия элементов кровеносной системы легких.
- Эпилептический статус.
- Прогрессирующая гидроцефалия.
Статистика показывает, уровень летального исхода спустя 5 лет после перенесенного эпизода мозгового инфаркта составляет 50% случаев. К неблагоприятным прогностическим критериям относят пожилой возраст, сердечную недостаточность и инфаркт миокарда в анамнезе, диагностированную мерцательную аритмию.
Если после успешного реабилитационного лечения, нарушения мозгового кровотока не дают о себе знать, прогноз относительно благоприятный. Продолжительность жизни после перенесенного эпизода инсульта в 25% случаев превышает 10 лет.
Инфаркт мозга – патологический процесс, характеризующийся формированием очага некроза в мозговой ткани. Обычно состояние спровоцировано нарушением проходимости кровеносных сосудов, питающих мозг, что приводит к ухудшению кровоснабжения нервной ткани. Своевременная диагностика и корректная терапия увеличивают шансы больного на выздоровление.