Почечное и сердечное давление
При измерении показателей тонометра говорят о диастолическом и систолическом давлении, которое еще называют почечным и сердечным. Повышение уровня свидетельствует о серьезных нарушениях. Однако причины, вызывающие колебания верхней и нижней границы, а также симптомы отличаются. Определение этих факторов, выступает ключом к подбору правильного лечения и назначения профилактических мероприятий.

Что это за показатели?
Одним из главных жизненных показателей здоровья организма считается уровень артериального давления (АД). В медицине выделяется несколько его разновидностей, а именно систолическое и диастолическое. Первое называют сердечным и указывает на работу миокарда. В этот момент прослеживается изменения, которые происходят в момент прокачки крови через сердце в аорту. Повышенное значение сигнализирует о быстром износе сосудистой системы.
Второй показатель отвечает за нижнее или почечное давление. Оно характеризует состояние кровотока и сосудистый тонус. Процесс фиксируется в момент выталкивания крови из миокарда в кровеносные проходы, когда происходит давление на их стенки. Это действие регулируется почками, поэтому также называется нижним. Если существуют патологии парного органа выделительной системы, у человека начинают меняться показатели.
Что означает норма АД?
Артериальное давление у человека средней комплекции (около 75—80 кг) определено, как 120/80. В зависимости от индивидуальных особенностей организма гранично допустимые показания могут колебаться. Однако верхнее значение нормы не должно превышать 140/90 мм рт. ст. В разных ситуациях оба показателя изменяются синхронно, в противном случае можно говорить о скрытых патологических процессах. Если значительно повышается верхняя цифра, это сигнализирует о проблемах с сердечной мышцей. Изменение нижнего давления показывает нарушения в функционировании сосудистой системы.
Чем отличается?
Причины, провоцирующие повышение уровня АД
Норма систолического и диастолического давления медицински утверждена. Однако она может повышаться под действием различных провокаторов:
- дисбаланс гормонального фона;
- образование тромбов;
- нарушения в головном мозге;
- патологии аорты;
- недостаточность клапанов;
- малоактивный жизненный образ;
- чрезмерная масса тела;
- губительные пристрастия;
- аневризма кровеносных путей;
- отклонения в развитии аорты;
- гипоплазия и дисплазия артерии;
- васкулит;
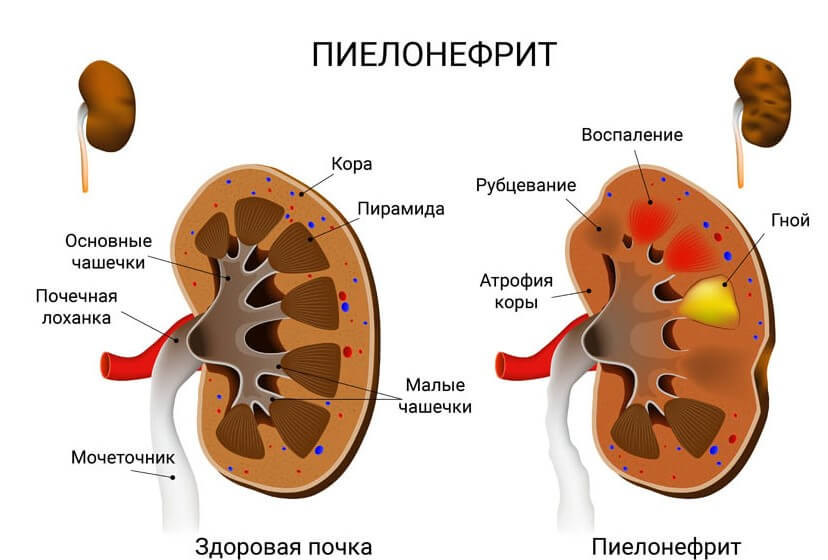
- пиелонефрит;
- чрезмерное потребление соленой и жирной пищи.
Вернуться к оглавлению
Симптомы, указывающие на развитие патологии
Проявления нарушений верхнего давления
Клиническая картина, указывающая на сердечные патологии, отличается от заболеваний парного органа мочеполовой системы. К главным признакам систолического АД относятся:
- пульсация в лобных и височных долях;
- дурнота со рвотными позывами;
- блики перед глазами;
- тахикардия;
- боли в грудине;
- понижение слуховой деятельности;
- увеличение пульса.
Вернуться к оглавлению
Как проявляется почечная гипертония?
Повышенное сердечное давление сильно отличается от почечного не только за счет показаний на тонометре, но и самочувствия человека. Когда уровень АД начинает колебаться, то фиксируются такие проявления:
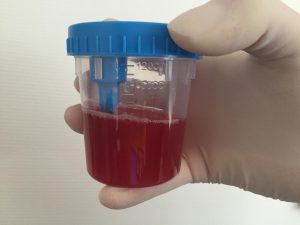 При проблеме с выделительными органами у человека может появиться кровь в моче.
При проблеме с выделительными органами у человека может появиться кровь в моче.
- урина с кровяными примесями;
- белок в моче;
- смена оттенка;
- отечность;
- болезненные ощущения тянущего характера;
- повышенный сердечный ритм;
- пятна черного цвета перед глазами;
- шум в артериях парного органа мочеполовой системы.
Показателем, требующим внимания, считается разрыв между верхним и нижним АД в 5—10 мм рт. ст.
Краткие выводы
Лечение напрямую зависит от первопричины, спровоцировавшей рост уровня АД. Показатели артериального давления обеспечивают медицинского работника достаточной базой информации для определения диагноза. Повышение сердечного или почечного показателя, помогают врачам понять, на какие патологические процессы стоит обратить внимание. Это поможет подобрать правильное лечение, а также предотвратить серьезные осложнения.
Почечное давление — что это такое и как лечить?
 Почечное давление или диастолическое, указывает на состояние стенок сосудов.
Почечное давление или диастолическое, указывает на состояние стенок сосудов.
Чрезмерное его повышение или снижение указывает на развитие патологий в почках и почечных сосудах. Причину высокого артериального давления традиционно связывают с сердечно-сосудистыми заболеваниями. Однако, не все так однозначно. Примерно у каждого 7 пациента высокое АД обусловлено сужением почечных кровеносных сосудов.
Такое явление носит название повышенное почечное давление или почечная гипертензия.
Что это такое?
Почечное давление – это диастолический показатель АД, значение которого отклоняется от норматива в результате сбоев в работе системы почек. Диагностируется болезнь у 20-30% гипертоников.
Почки осуществляют фильтрацию крови, выводят избыточное количество жидкости, продукты распада и вредные вещества, случайно попавшие в кровоток. При нарушении водно-электролитного баланса и угнетения депрессорной системы орган начинает функционировать неправильно: приток плазмы снижается, вода и натрий задерживаются, провоцируя отечность. Из-за избытка ионов натрия разбухают стенки артерий. Сосуды становятся более чувствительными. Почечные рецепторы начинают синтезировать избыточное количество фермента ренин, который трансформируется в ангиотениз, а потом – в альдостерон. Эти элементы отвечают за сосудистый тонус, уменьшают просвет артерий и приводят к росту давления.
В норме нижнее (почечное) давление находится в пределах 60-90 мм рт. ст. Верхний показатель тонометра при этом не должен превышать отметку 140 мм рт. ст. При гипертензии почечного генеза АД может повышаться до 250/150-170 мм рт. ст. Разница между систолическим и диастолическим показателем составляет от 100 до 120 единиц.
Некоторые нарушения фильтрующего органа могут провоцировать уменьшение цифр тонометра. Но такой симптом встречается крайне редко.
Связь почек и давления
Нефрогенная артериальная гипертензия (почечное давление) – заболевание, которое чаще всего поражает людей старшей возрастной категории. Справиться с ним можно только следуя всем рекомендациям специалиста. Почки и давление имеют тесную взаимосвязь. Именно поэтому у людей с нарушениями в работе органа выделительной системы часто присутствуют увеличенные показатели АД.
Почки – парный орган выделительной системы, который отвечает за:
- фильтрацию крови для очищения ее от вредных химических компонентов;
- выведение лишней жидкости из тела.
При плохом функционировании органа и присутствии чрезмерного количества жидкости в крови, увеличиваются показатели АД. Также может возникать гипотония. Это может быть обусловлено наоборот, недостаточным количеством жидкости в крови.
Людям с некоторыми заболеваниями сердечно-сосудистой системы часто назначают диуретики (мочегонные средства). Их прием крайне необходим для нормализации работы почек. Благодаря таким препаратам осуществляется очищение кровеносных сосудов от чрезмерной жидкости.
Уровень АД может быть повышен из-за наличия различных заболеваний. Это также возможно из-за врожденных аномалий тканей почек. Возникновение гипертонии может быть обусловлено невозможностью почек полноценно выводить солевые отложения. Тесная связь парного органа выделительной системы и артериального давления очевидна. Увеличенные показатели АД способствуют поражению тканей почек, и это только усугубляет ситуацию. Артериальная гипертония встречается почти у всех людей с нарушениями в работе выделительного внутреннего органа.
Причины развития и возможные заболевания
Диастолическое давление считают низким при его уровне до 60 мм рт. ст. Такое явление возникает как вследствие нормальных процессов в организме (молодой или пожилой возраст, беременность), так и при патологиях. Вызывают его снижение следующие заболевания:
- болезни почек (гломерулонефрит, пиелонефрит);
- сердечно-сосудистые;
- язва желудочно-кишечного тракта;
- интоксикация при воспалении;
- аллергическая реакция;
- обострение аутоиммунных патологий;
- онкология;
- сильное обезвоживание;
- гормональные сбои.
Данные факторы провоцируют ухудшение проходимости сосудов, их наполнения кровью и, как следствие, падение почечного давления. Однако данный показатель способен и повышаться при разнообразных патологических состояниях. Так, высоким его называют при уровне свыше 90 мм рт. ст. Рост давления происходит вследствие:
- почечная недостаточность;
- гиперфункция щитовидной железы;
- сердечно-сосудистые болезни;
- сахарный диабет;
- длительный прием стимуляторов нервной системы (лекарства и кофеин);
- стрессы.
Указанные причины влияют не только на показатель диастолического давления, но и на состояние организма в целом. Это объясняет изменения в самочувствии человека при нарушениях нижнего давления.

Классификация
Реализуются описанные выше механизмы вследствие самых разных заболеваний и патологий. Классифицируется недуг в зависимости от формы. Сосудистая ишемия почки обусловлена врожденными или приобретенными патологиями.
- К врожденным заболеваниям – вазоренальная форма, относятся следующие:
- фибромускулярная дисплазия артерии – стеноз стенки сосуда;
- аневризма почечной артерии;
- гипоплазия артерии – врожденное недоразвитие;
- аномалия аорты;
- фистула почки – артериовенозная.
- К приобретенным недугам, вызывающим ишемию паренхимы, относят:
- стеноз почечной артерии – закупорка атеросклеротической бляшкой или тромбом;
- тромбоз и эмболия артерии органа – закупорка тромбом или несвойственными крови частицами;
- периартериит;
- сжатие артерии извне – смещение органов, опухоли;
- следствие травмы почки.
- Паренхиматозная форма возникает при повреждении собственно почечной ткани. Сюда относятся:
- киста;
- гломерулонефрит;
- поликистоз;
- нефротуберкулез;
- нефролитиаз – мочекаменная болезнь;
- гидронефроз;
- посттравматическая дистрофия почечной ткани или возрастная атрофия;
- другие виды аномалий паренхимы.
Симптомы и первые признаки
У взрослых патология проявляется двумя группами признаков: симптомами повышенного давления и проявлениями болезней почек.
Медленнотекущую форму почечного давления можно распознать по таким симптомам:
- стойкое повышенное давление (как верхнее, так и нижнее);
- головная боль;
- головокружение;
- сниженная работоспособность;
- слабость в мышцах;
- одышка;
- чувство сильного сердцебиения и дискомфорт в грудной клетке.
При быстротекущей форме появляются следующие признаки:
- сильно повышенное нижнее давление (120 мм рт. ст. и выше);
- снижение остроты зрения;
- постоянная головная боль, особенно в области затылка;
- головокружение;
- тошнота и рвота.
При любой форме нефрогенной артериальной гипертензии, кроме перечисленных симптомов, больной жалуется еще и на боли в области поясницы (тупые, тянущие или острые).
Диагностика
Диагностика проводится комплексно, так как характерные жалобы со стороны больного отсутствуют. Для постановки правильного диагноза врач должен внимательно оценить клиническую картину, давность появления симптомов, результаты лабораторных и инструментальных исследований.
- Анализ мочи. Дает возможность оценить работу почек, выявить функциональные нарушения.
- УЗИ почек. Необходимо для выявления структурных нарушений органа.
- Контрастная рентгенография. Наглядно показывает структуру почки, наличие патологических включений.
- Ангиография. Дает широкую информацию о состоянии сосудов, ширине их просвета, наличии тромбов, атеросклеротических бляшек и других включений позволяет оценить размеры и функциональность артерий.
- МРТ. Назначается для детального обследования структуры и работы органа.
Параллельно доктор может дать направление к кардиологу, чтобы исключить сердечные причины повышения АД. Вылечить гипертонию без детальной диагностики не получится. Понизить давление помогут только препараты, механизм действия которых направлен на устранение главной проблемы.
Как лечить почечное давление?
Лечение направлено на терапию основной почечной патологии и купирование симптомов. Снизить почечное давление можно только медикаментами:
- Ингибиторы АПФ – эналаприл, лизиноприл, каптоприл. Подавляют действие фермента, который превращает ангиотензин I в ангиотензин II. Таким образом устраняется постоянная поддержка сосудов в тонусе;
- α-адреноблокаторы – празозин, бутироксан. Таблетки препятствуют действию адреналина и норадреналина, стимулирующих повышение давления;
антагонисты кальция – нормодипин, амлодипин. Снижают уровень всасываемости кальция и тем самым избавляют мышечные волокна, в частности мышц сердца, от избыточного напряжения; - Антагонисты рецепторов ангиотензина II – лозартан, кандесартан. Препараты снижают чувствительность рецепторов, которые при появлении ангиотензина подают сигнал о синтезе альдостерона;
- Диуретики – спиронолактон, фуросемид. Облегчают вывод жидкости и избыточного количества ионов натрия.
Терапевтический курс подбирается индивидуально и в соответствии с характером основного заболевания. Ответ на вопрос как лечить повышение почечного давления в обязательном порядке включает диету, ограничивающую количество соли.
Важно восстановить нормальную гемодинамику, водный баланс в организме, вывести избыток жидкости, нормализовать сердечную деятельность, характер клубочковой фильтрации. Среди способов кардинального устранения почечных проявлений можно выделить консервативные и хирургические методики. Подбор конкретной схемы производит врач. Перечень препаратов широк: противовоспалительные нестероидного происхождения, глюкокортикоиды в разных дозировках, антибактериальные средства и антисептики для внутреннего приема и т.д.
- Пиелонефрит лечится противовоспалительными и антибиотиками.
- При гломерулонефрите подключаются иммуносупрессоры, но с осторожностью.
- Нефрит устраняется тем же способом, как и пиелонефрит, но возможно хирургическое вмешательство.
Оперативное лечение показано в строго ограниченном числе случаев, если другого выхода нет.
Применяют такие основные методы:
- ангиопластика – через артерию в суженый сосуд вводят катетер, сквозь последний пропускают сжатый воздух с тем, чтобы он раздвинул стенки сосудов, вернув их к первоначальному состоянию;
- стентирование – вместо потока воздуха сосуд расширяет стент;
- шунтирование – в этом случае сильно поврежденные участки вен и артерий иссекаются, а кровь перенаправляют по здоровым сосудам.

Народные средства
Народные средства в совокупности с другими методами лечения помогают быстрее избавиться от проблем с давлением. Для нормализации АД используют следующие средства:
- Самый популярный сбор включает чабрец, медвежьи ушки, девясил, листья березы, ноготки, укропное семя и бессмертник. Смесь, состоящую из 3 столовых ложек, каждой травы заливают 2 л кипятка и настаивают 5–6 часов. Настой предназначен для употребления в течение 1 дня.
- Кефир. Данный кисломолочный продукт врачи советуют пить людям с гипертонией, так как он способен уменьшить АД. При этом его можно не просто принимать внутрь, но и использовать для создания лечебных масок. Для этого кефир ежедневно втирают в кожу лица и головы.
- Лекарственные травы. Средства из травяных сборов считаются наиболее эффективными и безопасными. Для создания лечебных смесей используют овес, ромашку, зверобой и землянику.
- Вкусный и полезный чай получают из брусничного листа: заливают 3 столовые ложки листьев стаканом кипятка и выдерживают 2 часа. Пить следует перед едой по полстакана.
Чтобы быстро избавиться от почечной гипертензии дома, рекомендуется воспользоваться домашними средствами. Для этого придется взять салфетку или махровое полотенце и смочить его остуженной водой. Затем влажное полотенце на 35-40 минут кладется на лоб. Такой остужающий компресс приведет к временному уменьшению нижнего и верхнего АД.
Питание и диета
При лечении почечного давления пациентам назначается особенный рацион питания. Им рекомендуют исключить некоторые пищевые продукты. К ним относятся:
- соль;
- жареная и жирная еда;
- острые продукты;
- продукты с большим содержанием различных приправ.
Все эти продукты способствуют ухудшению нефрогенной артериальной гипертензии. После их употребления увеличивается уровень артериального давления, которое в свою очередь разрушает ткани почек. Работоспособность выделительного парного органа существенно ухудшается. Специалисты также рекомендуют отказаться от употребления чая, кофе и иных напитков, которые содержат в своем составе кофеин. Запрещено также пить алкоголь.
Пациенту рекомендуют отдавать предпочтение только умеренным физическим нагрузкам. Заболевший должен включить в свой рацион питания следующие пищевые продукты:
- Морская капуста. Такой пищевой компонент насыщает организм полезными микроэлементами. Морская капуста содержит в себе огромное количество витаминов.
- Лук и чеснок. Такие пищевые продукты не только положительно воздействуют на работу почек, но избавляют человека от микробов. Они нормализуют артериальное давление и восстанавливают защитные функции организма.
- Свежие соки из овощей. Они препятствуют образованию камней в почках и включают в себя большое количество витаминов. Приготовить их можно из сельдерея, петрушки и кориандра.
- Клюква и брусника. Такие ягоды положительно воздействуют не только на почки, но и на весь организм в целом.
- Рыба и рыбий жир. Такие продукты содержат в себе необходимый для организма фосфор. Присутствует и множество полезных микроэлементов.
Отказаться от употребления соли необходимо неслучайно. Такая пищевая добавка задерживает лишнюю жидкость в организме. Это негативно воздействует на здоровье не только людей с почечным давлением, но и тех, которые не имеют никаких патологий. Можно употреблять не более 4-5 грамм соли, а лучше и вовсе от нее отказаться.
Пациент должен отказаться от употребления консервированных продуктов и различных мясных деликатесов. Как правило, они содержат в себе огромное разнообразие приправ. Нельзя употреблять и соленую рыбу. В ней присутствует чрезмерное количество соли.
Профилактика
С целью профилактики развития нефрогенной гипертензии и ее осложнений рекомендуется коррекция избыточного веса, диета с ограничением употребления поваренной соли, отказ от вредных привычек. В отсутствие противопоказаний пациенту следует повысить физическую активность.
Прогноз
При своевременном и правильно подобранном лечении прогноз благоприятный.
Он ухудшается в случае быстрого прогрессирования вазоренальной формы заболевания и в отсутствие адекватного лечения любых форм, так как в почечной ткани происходят необратимые изменения.
При запущенной паренхиматозной форме и двустороннем поражении почек прогноз неблагоприятный, который становится условно благоприятным после пересадки почки.
Как распознать почечную гипертонию?
Как распознать почечную (нефрогенную) гипертензию, читателям «ВВ» рассказывает кандидат медицинских наук, известный владимирский врач-кардиолог Павел Новосельский.

– Павел Альбертович, почему сбой в работе почек влияет на артериальное давление?
– Высокое давление редко возникает без причины. В большинстве случаев артериальная гипертензия выступает следствием прогрессирующего поражения какого-либо органа, в том числе и почек. Необходимо определить этот орган и разобраться, почему он перестал правильно работать, и принять меры.
Все сложнее, когда причинно-следственные связи не очевидны. Болезни почек – классический пример того, как давление может нарушать работу почек, а те, в свою очередь, – повышать давление.
Как только АД падает, головной мозг посылает сигнал к сужению просвета сосудов, в том числе сосудов почек. Те в ответ выбрасывают в кровь ренин – специфическое вещество, которое затем превращается в ангиотензин. Ангиотензин, сужая сосуды, стимулирует секрецию альдостерона – гормона надпочечников, задерживающего в организме натрий и воду. Именно каскад «ренин-ангиотензин-альдостерон» запускает стойкий подъем АД.
Воспалительный процесс в почках – тоже сигнал головному мозгу. Он предупреждает о том, что почки перестают справляться. Защитной реакцией организма также будет сужение сосудов почек и сниженное поступление питательных веществ к ним. Если инфекция надолго поселяется в мочевыводящей системе, головной мозг раз за разом повторяет однотипные действия, что приводит к устойчивому сосудистому спазму. Возникшее повышение АД ухудшает функцию почек. В итоге гипертензия является и причиной, и следствием болезней почек. В таких случаях определить, что первично, бывает сложно.
– По цифрам АД можно понять, что причиной гипертонии стали проблемы с почками?
– В случае почечной гипертонии в первую очередь повышается нижнее (диастолическое) давление (90/100 мм рт. ст. и выше). Верхнее (систолическое) при этом либо возрастает (170 мм рт. ст. и выше), либо не изменяется вовсе. Разница между их значениями порой составляет всего 20-30 мм рт. ст.
– На что еще стоит обратить внимание, если есть подозрения на почечную гипертензию?
– Единожды поднявшись, высокое давление держится постоянно: днем и ночью, при нагрузках и в спокойном состоянии. Даже яркими эмоциями их не сдвинуть.
На мысль о больных почках должны также навести боль или ощущение зябкости в области поясницы; болезненное или учащенное мочеиспускание и жажда (особенно ночью); кратковременное повышение температуры тела; плохие анализы мочи (белок, лейкоциты, эритроциты, бактерии в моче).
– К какому специалисту обращаться?
– В первую очередь надо определиться, что привело к повышению давления. В течение недели проводим ежедневный двукратный (утром и вечером) замер давления, аккуратно вносим данные в дневник самоконтроля. Прислушиваемся к ощущениям, записываем жалобы. С дневником самоконтроля обращаемся к терапевту.
Уточнить диагноз по почкам помогут УЗИ почек (для выявления врожденных и приобретенных аномалий почек, опущения почек) и анализ мочи: общий анализ (берется обычная моча в течение дня), анализ по Нечипоренко (средняя порция утренней мочи), анализ на микроальбуминурию (обнаруживает белок на ранней стадии поражения почек).
Такое обследование лучше проводить ежегодно, чтобы держать артериальную гипертензию под контролем и не пропустить поражение почек, даже если его не обнаружили первично.
– Кто в группе риска?
– Основные жертвы почечной гипертензии – мужчины в возрасте до 40 лет с избыточным весом, а также женщины с артериальной гипертензией при беременности и во время родов.
– Чем опасна почечная гипертония?
– Длительное повышение диастолического давления быстро приводит к почечной недостаточности (как результат – уменьшение почек в размерах, их сморщивание), а та в свою очередь, создавая задержку жидкости в организме, запускает сердечную недостаточность.
Кроме того, не поддающееся лечению высокое АД чревато кровоизлияниями в сетчатку глаза – вплоть до ее отслоения.
Также стоит отметить, что в суженных сосудах кровь становится более вязкой, на стенках артерий, потерявших былую эластичность, быстрее оседают бляшки, закупоривают просвет. Это повышает в разы вероятность развития инфаркта/инсульта в молодом возрасте.
– Что спасать: сосуды или почки?
– И сосуды, и почки. В случае если вина почек в повышении АД доказана, их нужно лечить, одновременно принимая лекарства от давления. Часто бывает: воспалительный процесс в мочевыводящей системе остановили (в начальной стадии болезни), и давление значительно снижается, даже приходит в норму.
Если изменения в почках хронические, препараты принимают постоянно – даже при нормализации давления. Их прием направлен на то, чтобы сберечь сосуды от чрезмерной нагрузки и вернуть им былую эластичность.
Снижение веса в такой ситуации архиважно, это снижает нагрузку на почки и сосуды. И обязательно ограничьте потребление соли как причину задержки жидкости в организме и повышения тонуса сосудистой стенки, а с ними и повышения АД.
Думаю, не лишним будет напомнить: таблетки назначает врач. Именно он подбирает группы препаратов, которые учитывают работу почек и связанные с ними механизмы повышения АД.
Какое почечное и сердечное давление?
Нужно рассматривать давление почечное и сердечное единым блоком. Сокращаясь и проталкивая кровь по артериям и мелким капиллярам, сердце наполняет каждую клеточку кислородом. Так создается сердечное давление. Почки, фильтруя кровяной поток, очищая его от токсинов, прочих вредных веществ, наполняя сосуды жидкостью, участвуют в циркуляции этого потока. Это почечное давление.

Артериальное давление: как создается?
Перепад между давлением крови на стенки аорты и атмосферным давлением — давление крови. Обеспечивает кровообращение артериальное давление (АД). Давление, с которым давит кровяной поток на сердце в период сжатия будет называться верхнее и систолическое. Кроме того, это давление называют сердечным. Миокард расслабился, а то как кровь воздействует на его мышечную ткань, называют нижним АД, диастолическим. Последнее именуют как почечное давление, потому что именно почки отвечают за этот параметр, возвращая кровь в общий круг обращения после чистки.
Что есть норма?
Первая цифра при измерении АД тонометром показывает сердечное давление, а вторая означает нижнее или почечное. Каждый организм индивидуален, поэтому цифры прибора от 140/90 до 110/70 мм рт. ст. считается вариантами нормы, а не патологией, если у человека не возникает дискомфорта. В норме между первым и вторым числом разница 40―60 мм рт. ст. Для достоверности данные тонометра фиксируются ежедневно в одно время. Показания зависят:
- от времени суток — низкие утром, повышаются к вечеру;
- от возраста человека — чем старше, тем показатели выше;
- от пола — цифры у мужчины будут выше.
Отклонение показаний сердечного и почечного АД от нормы в сторону увеличения называют гипертензией, в сторону уменьшения — гипотонией.
Сравнение повышенного сердечного и почечного давления
| Гипертензия | Сердечная | Почечная | ||
| Паренхиматозная гипертензия | Вазоренальная врожденная гипертензия | Приобретенная | ||
| Недуги, вызывающие повышение АД |
|
|
|
|
| Образ жизни, влияющий на АД |
|
Обильная, жирная пища с избытком соли. | ||
| Симптоматика |
|
|
||
| Профилактика |
|
|
||
Вернуться к оглавлению
Сердечное АД
Порядок работы сердца можно представить так: сжалось — наполнило аорту кровью, а расслабилось — само наполнилось кровью. На этот показатель, в первую очередь, влияет здоровье сердечной мышцы. Важны сила сжатия миокарда, количество времени, необходимое для расслабления стенок органа. Такие факторы как напряженность сосудов, объем крови, здоровье сердца влияют на данные тонометра. Повышенное показание — результат потери эластичности стенок сосудов, постоянного напряжения сердечной мышцы, нарушений функции почек.
Почечное АД
Если лечение сердечной гипертензии не дает результата, следует обратить внимание на здоровье почек.
Наследственные или приобретенные болезни почек способны вызвать почечную гипертензию. Дисфункции почек сопровождается накоплением жидкости в крови, быстрее образуется ангиотензин, ответственный за АД. Работая постоянно в повышенном тонусе, стенки сосудов быстрее изнашиваются, становятся менее эластичными, что в дальнейшем приводит к ишемической болезни, увеличивает риск аритмии, инфаркта миокарда. Поэтому следует уделять больше внимания показаниям нижнего давления и не забывать о верхнем.
Верхнее и нижнее артериальное давление

Чтобы оценить состояние организма пациента, медики используют различные методы.
Оценку деятельности сердечно-сосудистой системы производят путем измерения верхнего и нижнего давления.
Эти показатели позволяют вовремя выявить патологические процессы в организме и предупредить необратимые осложнения.
Письма от наших читателей

Гипертония у моей бабушки наследственная – скорее всего и меня с возрастом ждут такие же проблемы.
Случайно нашла статью в интернете, которая буквально спасла бабулю. Ее мучали головные боли и был повторный криз. Я купила курс и проконтролировала правильное лечение.
Через 6 недель она даже разговаривать начала по-другому. Сказала, что голова уже не болит, но таблетки от давления все равно еще пьет. Скидываю ссылку на статью
Понятие артериального давления
Артериальное давление – давление, которое испытывают стенки сосудов под воздействием крови. Этот показатель является основным при определении гемодинамической функции организма. Его изменение выше или ниже нормы является важным признаком серьезных нарушений в работе сердца.

Показатели зависят от многих факторов. К основным из них относят:
- возраст пациента;
- пол;
- образ жизни, наличие или отсутствие вредных привычек.
- сопутствующая соматическая патология;
- характер выполняемой работы и условия труда.
Изменение давления бывает физиологическим и патологическим. При стрессе, эмоциональном напряжении, физической нагрузке оно может подниматься на несколько единиц. Подобное повышение может проходить быстро или сохраняться длительное время.
Для определения степени патологического повышения или понижения давления используются специальные критерии. Также существует классификация в зависимости от возраста и пола человека.
Сейчас гипертонию можно вылечить, восстановив сосуды.
Виды давления
Для характеристики артериального давления существует несколько классификаций. Выделяют:
- Верхнее (систолическое). Показатель, характеризующий давление во время систолы (сердечного сокращения).
- Нижнее (диастолическое). Определяется при снижении давления во время диастолы (расширения полостей сердца).

По определяемым значениям выделяют такие виды давления:
- повышенное (гипертония) – определяется при значении артериального давления выше 140/90 мм рт. ст.
- пониженное (гипотония) – показатели артериального давления находятся ниже 90/60 мм рт. ст.
Сердечное давление
Верхнее — это сердечное давление. Другое его название систолическое, оно характеризует работу сердца. Нормальными значениями сердечного давления считаются показатели 110-140 мм рт. ст. В среднем это значение составляет 120 мм рт. ст.

Причинами, приводящими к его повышению, являются:
- Ожирение. Чрезмерная масса тела провоцирует нарушения сердечно-сосудистой системы, а также способствует отложению холестерина на стенках сосудов, что опасно развитием атеросклероза.
- Эмоциональное перенапряжение. Стрессовые ситуации вызывают резкое повышение верхнего сердечного давления. Оно может быть кратковременным или длительным.
- Вредные привычки. Курение и злоупотребление алкоголем приводят к снижению тонуса капилляров.
- Поражение сосудов. Сужение просвета капилляров, закупорка сосудов вызывают повышение давления и требуют немедленного лечения.
- Соматическая патология. Поражение эндокринной, нервной, а также мочевыделительной системы является причиной развития артериальной гипертензии.
Клиническая картина изменения сердечного давления зависит от степени его повышения или понижения. При понижении верхнего давления пациенты наблюдают такие признаки:
- слабость, быстрая утомляемость;
- одышка;
- апатия;
- сонливость;
- головная боль, головокружения.
Артериальная гипертензия проявляется следующей клинической симптоматикой:
- ощущение тепла в голове;
- гиперемия кожи;
- боль в области затылка, распространяющаяся в дальнейшем на всю голову;
- неустойчивость походки;
- головокружения.
Почечное давление
Почечное — это нижнее давление или диастолическое. Нарушения функции почек приводят к его повышению. Оптимальным значением считается показатель в пределах 60-90 мм рт. ст.

- воспалительные заболевания почек;
- поражения сосудов почек (васкулит, аномалии развития, тромбоэмболия, атеросклероз);
- осложнения сахарного диабета, проявляющиеся в диабетической нефропатии;
- камни в почках.
Симптоматика заболевания делится на 2 вида. Одни пациенты жалуются на клиническую картину, характерную для высокого давления, другие страдают от почечной симптоматики.
В первом случае ведущими клиническими проявлениями считаются:
- головная боль, частые головокружения;
- ощущение тяжести в голове;
- нарушения походки;
- слабость в мышцах, быстрая утомляемость, синдром «хронической усталости»;
- тошнота, рвота.

При появлении почечной симптоматики основные жалобы приходятся на:
- боли в поясничной области: выраженность болевого синдрома колеблется от острой до ноющей тянущей;
- учащенное и болезненное мочеиспускание;
- изменение качества мочи: потемнение, появление примесей в виде белых хлопьев или крови, резкий запах;
- отечность нижних конечностей, лица, возможны отеки в поясничной области.
Профилактика и рекомендации
Чтобы минимизировать риск развития гипертонии, необходимо придерживаться следующих профилактических мер:
- Сбалансированное, рациональное и полноценное питание. Еда должна быть обогащена витаминами, минералами и микроэлементами. Рекомендуется ограничить потребление поваренной соли.
- Активный образ жизни. Регулярные физические нагрузки, а также прогулки на свежем воздухе способствуют обогащению крови кислородом. Это благоприятно влияет на сердечно-сосудистую систему.
- Спокойствие. Важно избегать стрессовых ситуаций, нервного перенапряжения. Эмоциональные переживания являются мощным провокатором повышения давления.
- Отказ от вредных привычек. Рекомендуется отказаться от курения и употребления алкогольных напитков.
- Регулярное наблюдение у врача. Комплексное обследование, включающее проведение электрокардиограммы и сдачу анализов, позволит своевременно диагностировать изменения со стороны сердечно-сосудистой системы.
Лекарственные препараты
При установлении артериальной гипертензии рекомендуется систематический прием лекарственных средств.
Препараты для лечения гипертензии подразделяются на следующие группы:
- ингибиторы АПФ: Эналаприл, Периндоприл, Рамиприл;
- блокаторы рецепторов к ангиотензину: Валсартан, Лозартан, Кандесартан;
- антагонисты кальция: Амлодипин, Лерканидипин, Нифедипин;
- адреноблокаторы: Бисопролол, Метопролол;
- седативные средства: препараты на растительной основе, содержащие в своем составе пустырник, валериану, хмель, мяту.

Придерживаясь вышеперечисленных методов профилактики и рекомендаций, можно контролировать артериальное давление и улучшить свое самочувствие.
Особенности измерения давления
Важной рекомендацией является мониторинг давления. Важно освоить правильную методику его измерения. Процедуру производят в спокойной обстановке 2-3 раза в день с учетом рекомендаций врача. Измерение осуществляется сидя.
Для определения давления понадобится тонометр (механический, полумеханический и автоматический). В домашних условиях пациенты предпочитают использовать автоматические и полумеханические модели. Полученные результаты рекомендуется записывать в дневник самоконтроля. Такой мониторинг очень важен при постоянных скачках АД, он позволит лечащему врачу подобрать максимально эффективную терапию.

При изменении нормальных показателей давления необходимо принять таблетки, прописанные доктором. При систематическом изменении показателей рекомендуется обратиться к врачу.

Гипертония, к сожалению, всегда приводит к инфаркту или инсульту и смерти. Только постоянный прием гипотензивных лекарств мог позволить человеку жить.
Сейчас же есть шанс восстановления сосудов.
В чем разница между почечным и сердечным давлением
Существует несколько важных, базовых показателей состояния человеческого здоровья и среди них кровяное давление. Этим термином называют показатель, определяющий силу, с которой кровь давит на стенки крупных и малых кровеносных сосудов. Как правило, когда говорят о кровяном давлении, подразумевают артериальное. Различают давление почечное и сердечное, хотя чаще пользуются такими названиями, как диастолическое и систолическое, или же нижнее и верхнее.
Откуда берутся эти показатели
Как известно, сердце при сокращении выбрасывает кровь в сосудистую систему, этот процесс называют систолой. Соответственно, давление в сосудах в это время называется систолическим (верхним).
Расслабление сердца после сокращения называют диастолой. Когда сердце расслабляется, давление в сосудистой системе меняется, и этот показатель называют диастолическим (нижним).
Верхнее АД называют сердечным, так как оно показывает, с какой силой сокращается сердце. То есть, по показателям верхнего давления можно понять, есть ли нарушения в работе сердца или его сосудов. При этом частота сокращений не всегда зависит от их силы. Какое давление медики считают нормальным? От 120 до 135 мм рт.ст.

Диастолическое АД получило название почечного, так как оно отображает давление крови, так сказать, в чистом виде, а за него отвечают как раз почки. Ведь именно они регулируют количество жидкости в организме и крови в том числе. И если работа органов нарушена, это всегда отражается на нижнем давлении. Впрочем, на него влияет и состояние кровеносных сосудов, однако при проблемах с ними диастолическое давление ниже нормы. А вот заболевания почек его повышают. Нормальным считается диастолическое давление от 80 до 89 мм рт.ст.
Виды нарушений сердечного и почечного давления
Как правило, уровни систолического и диастолического АД связаны между собой, и если они меняются, то пропорционально. Медики различают артериальную гипертензию и гипотензию, то есть повышение и понижение АД, соответственно.
Однако существует немало состояний, при которых может меняться только одно значение. В таких случаях говорят об изменении пульсового давления. Оно представляет собой разницу между верхним и нижним АД.
Оно понижается при снижении систолического или при повышении диастолического давления и в основном такое отклонение связано с тяжелыми патологиями со стороны сердца или почек, с шоковыми состояниями, серьезной потерей крови.
Причины изменения давления
Если говорить о гипертензии, то при различных сердечно-сосудистых заболеваниях или состояниях, влияющих на эту систему, как правило, повышается не только верхнее, но и нижнее давление. Существует множество причин такого явления:
- гипертоническая болезнь;
- пороки сердца;
- недостаточность аортального клапана;
- аритмии;
- гипертиреоз, тиреотоксикоз;
- опухоли надпочечников, синдром Кушинга;
- курение;
- злоупотребление алкоголем;
- чрезмерная любовь к кофе, крепкому чаю, другим стимулирующим напиткам;
- ожирение;
- неправильная диета;
- недостаток жидкости.
Все эти состояния, так или иначе, вызывают сужение кровеносных сосудов, поэтому сердцу приходится сокращаться сильнее, чтобы протолкнуть привычный объем крови в систему. Естественно, верхнее АД повышается.

Если же высокие цифры показывает преимущественно нижнее давление, то это говорит о серьезной проблеме с почками:
- ишемия;
- гломерулонефрит;
- почечная недостаточность;
- избыточное потребление соли.
Общей причиной для гипертензии любого типа является бесконтрольный прием некоторых лекарственных препаратов, в том числе диуретиков.
Причина повышения почечного давления лежит в нарушении фильтрующей способности почечной ткани. При этом увеличивается количество жидкости в организме, возникает общий отек, сосуды сужаются.
В тех случаях, когда верхнее АД понижено, можно подозревать ВСД, гипотиреоз, сниженную функцию надпочечников, заболевания нервной системы, патологии ЖКТ, анемию, тяжелые состояния. Снижение давления может быть и результатом гормональных изменений, например, у беременных женщин в первых двух триместрах наблюдается гипотония, вызванная гормональной перестройкой. Во всех этих случаях понижается и систолическое, и диастолическое давление.
Есть случаи, при которых изолированно уменьшается нижнее давление. В основном это происходит у пожилых людей, и такое явление связано с ухудшением состояния сосудов. Атеросклероз, хрупкость, снижение эластичности сосудистых стенок могут приводить к пониженному диастолическому АД. При этом систолическое АД может быть относительно нормальным, а вот частота сердечных сокращений повышается.
Признаки повышенного сердечного давления
Симптомы высокого систолического АД в целом мало отличаются от проявлений гипертонии. Больные жалуются на сильную головную боль, пульсирующую, ощущают сердцебиение (тахикардия), может болеть сердце. Возникают нарушения со стороны зрения – мелькают «мушки» перед глазами или белые пятна. Есть и проблемы со слухом: уши закладывает или возникает шум.

Признаки повышенного почечного давления
Если повышается преимущественно нижнее АД, это легко понять по симптоматике. Прежде всего, такое давление очень сложно снизить обычными лекарствами, зачастую пациентам помогает только неотложная помощь. При этом больные жалуются на боли в пояснице, отечность ног и рук, сильную головную боль, учащение сердцебиения.
Симптоматика говорит о нарушениях со стороны мочевыделительной системы, и это подтверждается анализами мочи: обнаруживается кровь и белок, меняется ее цвет и плотность. На УЗИ регистрируется шум в почечных артериях.
Как нормализовать АД
Прежде всего необходимо выяснить причину изменений и лечить основное заболевание. Однако терапия должна формироваться только врачом после тщательного обследования. Самостоятельное лечение категорически не рекомендуется, так как оно приведет только к ухудшению состояния.
Кроме того, каждому, кто страдает нарушениями давления, систолического или диастолического, необходимо придерживаться диеты с малым количеством соли, избегать острых, копченых, других продуктов, вызывающих задержку жидкости.
При этом потребление жидкости должно быть нормальным, но за счет чистой виды, а не каких-либо напитков. Исключение – гипотония, при которой рекомендуется умеренное потребление кофе или чая.
Следует избегать продуктов, повышающих уровень холестерина в крови, особенно людям после 25-30 лет. Это не значит, что следует полностью отказаться от жиров животного происхождения, яиц или мяса, но нужно делать уклон в пользу растительных масел, курятины, индейки, нежирных сортов красного мяса, рыбы и так далее.
Кроме того, необходимо вести умеренно активный образ жизни – это всегда положительно влияет на тонус организма в целом и сосудов в частности.