Эритропения
Эритропения – это болезнь крови при снижении числа эритроцитов. Также её называют малокровием либо анемией. При заболевании снижается уровень гемоглобина, хотя в редких случаях при анемии число эритроцитов остаётся прежним. При эритропении снижаются оба биохимических параметра.
Эритроциты, или красные кровяные тельца (RBC, red blood cells), транспортируют кислород из альвеол лёгких в ткани, а в обратном направлении выводят углекислый газ. Недостаток RBC определяется отклонением от нормы, различающейся в половозрастных группах (в миллионах клеток на микролитр):
- Мужчины 4.3-5.7 млн.кл./мкл.
- Женщины 3.8-5.1 млн.кл./мкл.
- Дети до года 3.1-6.6 млн.кл./мкл.
- Дети от 1 до 12 лет 3.5-5.0 млн.кл./мкл.
Различия нормы RBC в зависимости от пола проявляются после 12 лет.
RBC связаны со всеми органами и функциями организма. Отсюда причины эритропении: кровотечения, дисфункции либо болезни органов.
Особенности заболевания
Клетка эритроцита представляет собой вогнутый с двух сторон диск диаметром в сотую долю миллиметра. При движении по сосудам эластичные диски скручиваются в «трубочку» и проскальзывают через тонкие капилляры, которые тоньше человеческого волоса.
Жизненный цикл клетки красного кровяного тельца составляет 100-120 суток. Рождаясь в костном мозге, новые клетки RBC называются ретикулоцитами. При попадании в кровяное русло, они взрослеют за сутки и становятся взрослыми клетками – нормоцитами. Далее RBC стареют, становятся сферическими и не проходят через узкие кровотоки. Нормоциты погибают в печени и селезёнке в процессе гемолиза.
В нормальном режиме за одни сутки в кровь поступает до 15 мл (столовая ложка) ретикулоцитов и такое же количество старых нормоцитов погибает.
При увеличении RBC в крови возникает эритроцитоз: болезнь, обратная эритропении. Поэтому условия, при которых развивается эритроцитоз, не повлияют на малокровие. Эритропения не наблюдается при указанных состояниях:
- пересадка почек;
- отравление угарным газом, хлором и фосфором;
- пребывание на горной высоте;
- лёгочные болезни и другие случаи, характерные для эритроцитоза.
Причины болезни
- Кровопотеря. В результате травмы, несчастного случая или после тяжёлой операции теряется много крови в острой форме. При обильных менструациях у женщин, геморроидальном кровотечении, язве желудка и других хронических расстройствах возникает дефицит крови в организме.
- Снижение производства ретикулоцитов. Эта причина связана с недостатком в питании элементов железа и фолиевой кислоты. Снижение количества этих компонентов возникает при нарушении пищеварительного цикла.
- Ускоренное старение и разрушение RBC. Понятие здоровой клетки подразумевает прохождение полного жизненного цикла. Когда RBC подвергаются действию токсинов, то жизненный ресурс вырабатывается раньше установленного срока. Если говорить об эритроцитозе, то болезнь способна принять скрытую форму при одновременном увеличении рождения и разрушения красных кровяных клеток.
- Сильное действие лекарств. Антибиотики нарушают функционирование костного мозга, а также влияют непосредственно на эритроцит. Анемия наступает в виде реакции на резкое воздействие антибиотиков, ломающих прежнее равновесие.
- Болезни костного мозга. Дисфункция или злокачественные опухоли в костном мозге нарушают работу стволовых клеток, и ретикулоциты в кровь не поступают.
- Отравление гемотропными ядами. К указанной группе относятся змеиные и грибные яды. Воздействие выражается в изменении свойств RBC, приводящее к коме и летальному исходу.
Разновидности
Относительная анемия. При гипергидратации либо поступлении избыточной воды в организм увеличивается её процент в крови. Кровоток увеличивается в объёме и становится жидким. Происходит уменьшение количества красных клеток на единицу объёма крови, хотя полное число клеток RBC остаётся неизменным. Появляются признаки малокровия. Ситуация возникает при обильном употреблении жидкости после употреблении алкоголя или соленой, острой пищи, при восстановлении после рвоты. При беременности женщины накапливают избыток воды при прежнем количестве собственных RBC. Относительная анемия наступает при задержках крови в депо печени, селезёнки или почек. Анестезия становится причиной скапливания крови в отдельных органах и тканях и повышает водное содержание крови.
Истинная анемия. Качество и количество костного мозга, производящего ретикулоциты, меняется со временем и в силу разных причин. Если изменения незначительны, то вырабатывается достаточное количество ретикулоцитов и кровь функционирует нормально. Если уменьшается (или увеличивается) абсолютный уровень количества новых RBC, возникает болезнь. При анемии красный цвет крови становится светлее и бледнее, а при эритроцитозе – ярче и темнее.
Истинная анемия проявляется в скрытой форме при обезвоживании. Пониженный уровень RBC компенсируется резервной выработкой недостающих клеток. Внешние признаки анемии сохраняются, но диагностика и регистрация болезни затруднены.
Симптомы
Главный признак болезни – постоянное либо периодическое снижение количества RBC в период времени от нескольких дней до месяцев. Кровопотеря, как явная и характерная причина проявления эритропении, резко и в короткое время снижает количество эритроцитов и гемоглобина в организме.
Не менее опасно изменение формы и размеров красных кровяных клеток. Одновременно наступает разрушение структуры клетки, приводящее к её гибели. Нарушение конфигурации клеток приводит к разным видам болезней. Сферическая форма вызывает сфероцитоз, овальная – овалоцитоз, звездообразная – акантоцитоз.
Патологическим случаем для красных кровяных телец становится изменение окраски. При болезни полихроматофилии клетка меняет нормальный красный цвет на синий, фиолетовый и розовый.
Внешние признаки
На теле у больных наблюдаются участки бледной кожи. Появляется желтизна кожи (включая язык), расширение зрачков, ломкость ногтей, выпадение волос. Возможны потеря сознания и обмороки. Появляются необычные желания съесть мел, зубную пасту. Моча приобретает жёлтый цвет.
Жалобы
Больные жалуются на сонливость, головокружение, усиленный шум в ушах, потерю аппетита, появление мушек перед глазами, высокую утомляемость, потерю концентрации внимания, одышку, покалывание в конечностях, повышение частоты пульса.
Диагностика
При подозрении на эритропению проводится общий анализ крови. Определяются гемоглобин, количество, конфигурация и размер клеток RBC. Образование нетипичных клеток указывает на начало болезни. Сдается специальный анализ на общую железосвязывающую способность сыворотки (ОЖСС), чтобы определить уровень железа в гемоглобине.
По результатам анализов врач устанавливает вид и состояние эритроцитов в крови. Назначаются лекарственные препараты.

Иногда заболевание протекает в скрытой форме при нормальных биохимических показателях. Тогда дополнительно назначаются анализы на эритроцитарные индексы:
- средний объём эритроцитов (MCV);
- среднее содержание гемоглобина в эритроците (МСН);
- среднее содержание гемоглобина в эритроцитарной массе (МСНС);
- коэффициент среднего объёма эритроцита (RDW).
Разбор и анализ главных и вспомогательных показателей болезни уточняет и детализирует первичный диагноз. Главная цель медицинских процедур – количественная норма эритроцитов. Когда лечение достигает поставленной цели, физиология организма также приходит в равновесие.
Лечение
Эритропения, протекающая в лёгкой форме, не требует лечения и ограничивается коррекцией питания. В тяжёлых формах болезнь требует приёма лекарств и лечебных (до нескольких месяцев) процедур.
Недостаток железа
Типовой и распространённый метод лечения эритропении связан в первую очередь с железодефицитом. Для повышения железа в гемоглобине, в RBC и в крови применяют препараты:
При выборе правильной дозировки и курса лечения биохимический анализ приходит в норму. Самочувствие улучшается, появляется аппетит.

Принимают продукты с большим количеством железа:
- говяжьи и свиные печень и почки;
мясо (говядина, баранина, крольчатина);
- сушёные фрукты (яблоки, шиповник, курага, изюм, чернослив);
- орехи (миндаль, фундук, арахис).
Восполнение витамина В12
Цианокобаламин, или витамин В12, принимается в капсулах или в комплексном составе с другими витаминами. Для лечения питаются продуктами, содержащими В12:
- телячья печень;
- мясо (говядина, баранина);
- рыба (треска, сардины, лосось);
- морепродукты (гребешки, креветки, сине-зелёные водоросли);
- сыр тофу;
- пивные дрожжи.
Относительный дефицит фолиевой кислоты
Витамин В9, или фолиевая кислота, изготавливается в виде биоактивных препаратов и применяется в таблетках. В естественном виде В9 содержится в моркови, чёрной смородине, фруктах, гречке.
Кровопотеря
Больному либо пострадавшему оказывается первая помощь, останавливается кровотечение. Причины потери крови определяют лечение. При хронических кровотечениях лечение проводится при помощи специалиста. К примеру, при маточных кровопотерях консультируются с гинекологом. В ряде случаев используется переливание крови.
При задержке лечения развивается патофизиология болезни. Появляются злокачественные опухоли костного мозга, лейкемия и другие хронические болезни, которых можно избежать при нормальном лечении. Поэтому при низком гемоглобине требуется сразу установить причину, и в высшей степени важно начать лечение на первичном этапе болезни.
Эритроцитоз и эритропения
В организме существует равновесие между процессами эритропоэза и процессами гемолиза. Динамическое равновесие этих процессов отражается термином эритрокинез.
Повышение содержания эритроцитов в крови называется эритроцитозом или эритремия.
Количество эритроцитов увеличивается при низком атмосферном давлении, подъеме на высоту, мышечной работе, эмоциональном возбуждении, при большой потере организмом воды. Увеличение в крови числа эритроцитов может длиться различное время и не всегда свидетельствует об увеличении общего количества их в организме. Так, при большой потере воды, вызванной, например, обильным потением, происходит кратковременное сгущение крови, вследствие чего число эритроцитов в единице объема увеличивается, хотя их абсолютное количество в организме не изменяется – ложный эритроцитоз. При эмоциональном возбуждении и тяжелой мышечной работе число эритроцитов в крови возрастает вследствие сокращения селезенки и поступления из ее депо в общее кровяное русло крови, богатой эритроцитами.
Увеличение числа эритроцитов в крови в условиях пребывания при пониженном атмосферном давлении обусловлено пониженным поступлением кислорода в кровь. У людей, живущих в высокогорных местностях, число эритроцитов возрастает за счет их усиленной продукции костным мозгом – органом кроветворения. В этом случае увеличивается не только число эритроцитов в единице объема крови, но и общее их количество в организме – истинный эритроцитоз.
Уменьшение количества эритроцитов в крови – эритропения, что часто сопутствует малокровию, или анемии. Наблюдается после кровопотери и вследствие усиленного разрушения эритроцитов или пониженного их образования – истинная анемия. Ложная анемияобусловлена наличием избыточного количества воды в кровяном русле.
Гемоглобин
Основная функция эритроцитов – транспорт кислорода из альвеол легких к тканям и частично углекислого газа от тканей к альвеолам. Эта функция реализуется за счет гемоглобина и фермента карбоангидразы. Кроме того, гемоглобин обладает буферными свойствами, поддерживая рН крови. Эритроциты участвуют в транспорте воды из тканей к легким, где она выделяется с выдыхаемым воздухом. Поверхность эритроцитов адсорбирует (связывает) некоторые токсические вещества. Молекулярная масса гемоглобина 68 800.
Гемоглобин – это белок хромопротеида, состоящий из белка глобина (96%) и небелковой части – простетической группы в виде 4 молекул гемма (4%). Гем состоит из молекулы порфирина, в центре которой расположен ион двухвалентного железа, способного присоединять кислород. Глобин состоит из 4 пептидных цепей. Структура белковой части гемоглобина человека неоднородна, благодаря чему белковая часть разделяется на ряд фракций. Большая часть гемоглобина взрослого человека (95-98%) состоит из фракции А (от лат. Adultus – взрослый) – состоит из двух α-цепей и двух β-цепей, каждая из которых имеет одну гемогруппу, содержащую атом железа.
αβ-половинки образуют функциональные субъединицы гемоглобина. В переносе кислорода принимает участие гемогруппа. От 2 до 3% всего гемоглобина приходится на фракцию А2 – состоит из двух α-цепей и двух σ-цепей; наконец, в эритроцитах взрослого человека находится так называемый фетальный гемоглобин (от лат. Fetus – плод), или гемоглобин F – состоит из двух α-цепей и двух γ-цепей, содержание которого не превышает 1-2 %. Каждая цепь отличается друг от друга количеством аминокислотных остатков. Всего молекула глобина содержит 574 аминокислотных остатка. Гемоглобин А и А2 присутствует во всех эритроцитах, тогда как гемоглобин F присутствует не всегда, он содержится преимущественно у плода. Гемоглобин F (появляется на 9-той неделе развития. В первые 7-12 недель внутриутробного развития в крови зародыша присутствует примитивный гемоглобин – НbР) имеет большее сродство к кислороду, чем гемоглобин А, что позволяет тканям плода не испытывать гипоксии, несмотря на относительно низкое напряжение кислорода в его крови. Он может насыщаться на 60% при таком напряжении О2 , когда организм матери насыщается всего на 30%.
Для всех форм гемоглобина характерно наличие следующих физиологических соединений:
· Оксигемоглобин (ННbO2) – это гемоглобин, присоединивший кислород, соединение непрочное. В капиллярах легких кислород обратимо присоединяется к железу гемогрупп полипептидных цепей, образуя гемоглобин. Оксигенация крови не бывает полной и около 4% гемоглобина остается в неокисленной форме. Молекула оксигемоглобина имеет несколько иную четвертичную структуру по сравнению с молекулами восстановленного гемоглобина. Присоединение первой молекулы кислорода к одной из четырех гемогрупп вызывает комформационные изменения этой цепи, последовательно передающиеся к другим полипептидным цепям. В результате размеры молекулы гемоглобина уменьшаются, а при диссоциации оксигемоглобина ее размеры вновь увеличиваются. Молекула гемоглобина «дышит». Эти комформационные изменения лежат в основе повышения сродства гемоглобина к кислороду. Каждая молекула гемоглобина связывает четыре молекулы кислорода.
· Дезоксигемоглобин (ННb) – это гемоглобин, отдавший кислород. Он еще называется восстановленным или редуцированным.
· Карбогемоглобин (ННbCO2)– это гемоглобин, связанный с углекислым газом, соединение непрочное.
В скелетных и сердечной мышцах находится миоглобин. Его простетическая группа – гемм – идентична этой же группе молекулы гемоглобина, а белковая часть – глобин – обладает меньшей молекулярной массой. Миоглобин способен связать до 14% общего количества кислорода в организме. Это его свойство играет важную роль в снабжении кислородом работающих мышц. Если при сокращении мышцы ее кровеносные капилляры сжимаются и кровоток в некоторых участках мышцы прекращается, то благодаря наличию кислорода, связанного с миоглобином, в течение некоторого времени сохраняется снабжение мышечных волокон кислородом.
Существуют также патологические соединения гемоглобина:
· Карбоксигемоглобин (ННbСО) – прочная связь гемоглобина с угарным газом (СО). Сродство гемоглобина к СО выше, чем к О2. При этом СО вступает в соединение непосредственно с атомом железа и поэтому гемоглобин, присоединивший СО, неспособен связываться с О2. При этом отмечается гипоксемия (недостаток кислорода в крови). Соответственно в тканях – гипоксия (недостаток кислорода в тканях). Однако при вдыхании чистым кислородом резко возрастает скорость распада карбоксигемоглобина, чем пользуются на практике для лечения отравлений СО.
· Метгемоглобин– соединение гемоглобина с сильными окислителями (ферроцианид, бертолетова соль, перекись водорода, анилин, марганцовокислого калия, фанацетин и др.). У метгемоглобина двухвалентное железо под влиянием сильных окислителей отдает электрон и окисляется, то есть становится трехвалентным. Образуется окисленный гемоглобин – прочное соединение гемоглобина с кислородом. При этом циркулирует кровь с большим содержанием кислорода, который, однако, не переходит в ткани, что может привести к смерти от удушья. В этом случае не наблюдается гипоксемия, хотя имеется гипоксия.
Существует наследственная патология гемоглобина. Наиболее известной считается серповидноклеточная анемия (известно около 20 видов). При этом в молекуле глобина одна или несколько аминокислот заменены другими или отсутствуют. В отдельных случаях это приводит к существенному нарушению функции гемоглобина. Эритроциты при этом имеет форму серпа.
Железо гемоглобина
1 г гемоглобина содержит 3,5 мг железа. Таким образом, во всех эритроцитах содержится около 250 00 мг железа. Следует сказать, что железо входит в состав и некоторых тканевых ферментов (например, субциндегидрогеназы, цитохромов, дыхательных пигментов мышц).
Железо в организм поступает с пищей. При повышенном содержании железа в организме, а, следовательно, и в кишечной стенке, всасывание его снижается. При пониженной – наоборот повышается. В слизистой кишечника содержится вещество, с помощью которого идет превращение трехвалентного железа пищи в двухвалентное железо, которое включается в молекулу гемоглобина.
Цветовой показатель
ЦП или фарб-индекс– Fi (Fi, от farb –цвет, index – показатель) – это условная величина, характеризующая степень насыщения гемоглобином каждого эритроцита. Fi – процентное соотношение гемоглобина и эритроцитов, при этом за 100% (или единиц) гемоглобина условно принимают величину, равную 166,7 г/л, а за 100% эритроцитов – 5 х 10 12 /л. Если у человека содержание гемоглобина и эритроцитов равно 100%, то цветовой показатель равен 1.
Таблица 25.ЦП
| ЦП или Fi | Название эритроцитов |
| 0,75-1,0 | Нормохромные |
| Менее 0,7 | Гипохромные |
| Более 1,1 | Гиперхромные |
Гипо- и гиперхромия встречаются лишь при анемиях различной этиологии.
Гемолиз
Гемолиз – это разрушение оболочки эритроцита, сопровождающееся выходом гемоглобина в плазму крови, которая окрашивается при этом в красный цвет и становится прозрачной – «лаковая кровь».
Разрушение эритроцитов может происходить в организме и вне его (в пробирке).
Причины гемолиза.
1. В искусственных условиях чаще возникает осмотический гемолиз при помещении эритроцитов в гипотонический раствор. При этом осмотическое давление внутри них оказывается выше, чем в окружающем растворе, и вода начинает поступать из раствора внутрь эритроцитов, вызывая увеличение их объема и разрыв оболочки. Частичный осмотический гемолиз наступает при концентрации хлористого натрия 0,42-0,48 %. При этом эритроциты не разрушаются, а лишь набухают и несколько увеличиваются в размерах. Полный осмотичекий гемолиз происходит при концентрации NaCl – 0,30-0,34 % (может возникнуть при анемии, когда повышается концентрация гипотонического раствора).
2. Гемолиз может быть вызван химическими агентами, например воздействием растворителей липидов – эфир, хлороформ, бензол, алкоголь. В больших концентрациях они разрушают мембрану эритроцитов. Гемолиз вызывают также желчные кислоты, сапонин, пирогаллол, уксусная кислота.
3. Гемолизирующими свойствами обладают яды некоторых змей – это биологический гемолиз. Этот вид гемолиза происходит при действии биологически активных веществ типа токсинов, выделяемых бактериями, глистами при нахождении их в кишечнике.
4. Гемолиз также возникает под влиянием сильных механических воздействий. Например, при сильном встряхивании ампулы с кровью наблюдается разрушение мембраны эритроцита – это механический гемолиз. Он может также возникнуть у больных с протезом клапанного аппарата сердца и сосудов, или при длительной ходьбе из-за травмирования эритроцитов в капиллярах стоп.
5. Гемолиз наблюдается при повторном замораживании или оттаивании крови, так как оболочка повреждается частицами кристаллизующейся в лед воды – это термический гемолиз.
6. Иммунный гемолиз – возникает при переливании несовместимой крови и наличии аутоантител (гемолизинов) к эритроцитам других групп крови. Последний является причиной возникновения анемий, что сопровождается выделением гемоглобина и его производных с мочой (гемоглобинурия).
Строение и функции эритроцитов
Помимо того, что красные кровяные тельца придают крови ее цвет, функции эритроцитов гораздо шире.
В чем они заключаются и каковы особенности красных клеток крови – основные темы статьи. Вы узнаете, каковы строение и функции эритроцитов у различных живых существ.
Основная информация
В дословном переводе с древнегреческого эритроциты – это красные клетки, их русскоязычное определение в качестве красных кровяных телец достаточно близко к первоисточнику. Цитоплазма клеток пигментирована гемоглобином, что обеспечивает окраску.
Атом железа в составе гемоглобина способен соединяться с кислородом, что позволяет эритроцитам выполнять основную функцию – обеспечивать дыхание клеток.
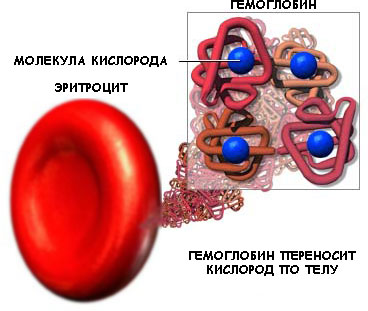
Клетки насыщаются кислородом в легких и разносят его во все уголки тела, чему способствует незначительный размер. Повышенная гибкость позволяет им передвигаться по мельчайшим капиллярам.
Строение эритроцитов (вогнутый с двух сторон диск) увеличивает площадь их поверхности и повышает эффективность газообмена.
Особенности строения эритроцитов включают отсутствие клеточных ядер для увеличения количества гемоглобина и, следовательно, кислородной емкости клетки.
Ежесекундно костный мозг производит 2,4 миллиона эритроцитов, которые живут 100 – 120 дней.
После смерти их поглощают макрофаги – лейкоциты, выполняющие в организме санитарную роль. 25 % всех клеток в человеческом теле – это эритроциты.
Процесс развития новых эритроцитов называется термином эритропоэз, а смерть или разрушение – гемолиз.
Рождаются красные тельца в костном мозге, причем не только в позвоночнике, но и в черепе и ребрах, а у детей также в длинных костях конечностей. Кладбищем эритроцитов становятся печень и селезенка.
При формировании строение эритроцитов несколько раз изменяется, что похоже на прохождение нескольких этапов.
В процессе созревания красные тельца уменьшаются в размерах, ядра сначала становятся меньше, а затем исчезают (равно как и другие компоненты клетки, например рибосомы), увеличивается концентрация гемоглобина.
По мере развития и, соответственно, накопления гемоглобина, меняется и цвет эритроцитов. Так, эритробласты – начальная форма клеток – имеют синий цвет, затем они сереют, а красными становятся к окончанию формирования.
Сначала в кровоток попадают «дети» эритроцитов – ретикулоциты. Для окончательного созревания и трансформации в зрелые клетки (нормоциты) им требуется всего несколько часов, после чего начинается их миссия длиной в несколько месяцев.
Красные кровяные тельца живых существ
Эритроциты – неотъемлемая часть крови не только человека, но и всех позвоночных и ряда беспозвоночных существ.
Безъядерная конструкция делает эритроциты млекопитающих рекордсменами малых размеров, но и у птиц, несмотря на сохранившиеся ядра, красные кровяные тельца совсем ненамного больше.
У прочих позвоночных красные клетки крови более крупные за счет наличия ядра и других составляющих элементов клетки.
Папуанский пингвин – единственный представитель класса птиц, в крови которых встречаются безъядерные эритроциты, правда, в небольших количествах.
Нормоциты (полностью сформированные красные клетки млекопитающих) не имеют ядер, внутриклеточных мембран и большей части органоидов. После того как ядра в зачатках клеток выполняют свою роль, они вытесняются за их пределы.
Основной составляющих элемент эритроцитов всех живых существ – это гемоглобин. Природа сделала все возможное, чтобы красные кровяные тельца могли переносить максимальное количество кислорода.
У большинства живых существ эритроциты подобны круглым дискам, но из каждого правила есть исключения. У верблюдов и некоторых других животных красные тельца крови овальны.
Особая роль и у клеточных мембран эритроцитов – они отлично пропускают ионы натрия и калия, воду и, само собой, газы – кислород и углекислый газ.
Своей пропускной способностью эритроцитовые мембраны обязаны трансмембранным белкам гликофоринам, которые отрицательно заряжают их поверхность.
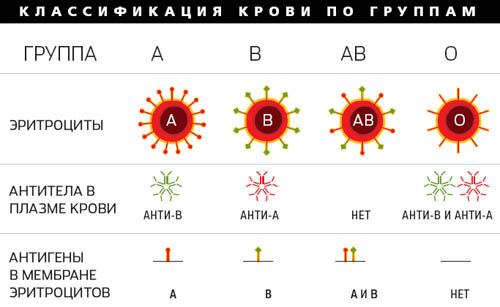
Снаружи мембраны находятся и так называемые агглютиногены – факторы групп крови, которых на сегодняшний день известно свыше 15. Наиболее известный из них – резус-фактор.
Выполнение функций эритроцитов зависит от их количества, а оно зависит от возраста. Сниженное число красных телец называется эритропенией, а повышенное – эритроцитозом.
Нормы эритроцитов крови в зависимости от возраста:
| Категория | Количество (млн штук в 1 мм³) |
| Мужчины | 4,5 — 5,5 |
| Женщины | 3,9 — 4,7 |
| Новорожденные | До 6-х |
| Пожилые люди | До 4-х |
Коэффициент полезного действия гемоглобина напрямую зависит от площади соприкосновения эритроцита.
Чем меньше красные кровяные тельца в кровотоке, тем больше общая площадь всех эритроцитов в организме. Эритроциты низших позвоночных достаточно крупные по сравнению с высшими.
Например, диаметр красных кровяных телец у амфиум (разновидность земноводных) составляет 70 мкм, а у коз, которые относятся к млекопитающим, он равняется 4 мкм.
Эритроциты и донорство
Еще в XVII столетии английские и французские врачи начали эксперименты по переливанию крови – сначала от одной собаки другой, а затем от ягненка человеку, страдающему от лихорадки.
Пациент выжил, однако затем переливание крови привело к нескольким смертям подряд, и переливание людям крови животных было официально запрещено во Франции.
В XIX столетии переливания крови возобновились, на этот раз от человека человеку, реципиентами в основном становились женщины, потерявшие кровь во время родов.
Одни из них благополучно поправлялись, зато другие умирали по неизвестной в то время причине, которой была агглютинация и гемолиз эритроцитов – склеивание и разрушение красных клеток при контакте разных групп крови.
После того как на заре XX века были открыты группы крови, врачи заполучили мощный инструмент помощи своим пациентам.
В ряде ситуаций переливание – единственное условие выживания пациента. В современной медицине переливание цельной крови выходит из обихода – переливаются в основном компоненты и препараты крови.
Ученые постоянно разрабатывают искусственную кровь, чтобы выживание пациентов перестало зависеть от донорства крови, однако искусственная кровь, во-первых, все еще слишком дорога, а, во-вторых, токсична – ее переливание приводит к ряду серьезных побочных действий.
Другое направление в трансфузиологии – выращивание компонентов крови из стволовых клеток в пробирках. В 2011 году случилось первое успешное внедрение пациенту таких эритроцитов.
Основная функция эритроцитов, выращенных искусственно, выполняется, однако их выращивание по-прежнему слишком дорого для широкого использования.
За один раз у донора можно взять до 450 мл крови. 40 мл необходимо для основных анализов, чтобы исключить заражение реципиентов, а остальной объем на специальных центрифугах разделяется на составляющие компоненты: плазму и компоненты крови. Обычно пациентам нужна не вся кровь, а плазма (чаще всего), эритроциты или тромбоциты (относительно редкий тип вливаний).
Эритропения и эритроцитоз
Обычный клинический (общий) анализ крови выявляет количество красных кровяных телец в кровотоке.
Этот же анализ выявляет, сколько в среднем содержится гемоглобина в одной клетке крови, обеспечивающей дыхание клеток, за что отвечают эритроциты. Для этого количество гемоглобина в литре крови делят на число эритроцитов в этом же объеме.
Эритроцитоз – состояние, при котором количество красных телец крови и гемоглобин крови существенно превышает нормальный уровень. Эритроцитоз может быть относительным (т. е. относительно количества плазмы крови) и истинным.
При относительном эритроцитозе количество клеток на единицу объема крови возрастает, но само число красных кровяных телец остается неизменным.
Такое случается при обезвоживании, стрессах, гипертонических кризах, ожирении и других проблемах.
Истинная форма эритроцитоза отличается повышенным производством красных кровяных телец в костном мозге.
К этому состоянию ведут заболевания, приводящие к кислородному голоданию тканей – нарушения работы системы дыхания, при воздействии угарного газа (например, у курильщиков), болезни сердечно-сосудистой системы (порок сердца) и так далее.
В клинической картине ряда онкологических заболеваний и при некоторых болезнях почек присутствует усиленная выработка гормона почек, эритропоэтина, который необходим для образования эритроцитов.
Эритроцитоз дает основания для обследования с целью исключить эти заболевания.
Как и эритроцитоз, эритропения может быть относительной или истинной. Примером относительной служит беременность, когда число красных кровяных телец остается неизменным, но увеличивается общий объем крови за счет увеличения количества плазмы.
Может быть много причин истинной эритропении. При онкологических заболеваниях костного мозга поражаются его стволовые клетки, и новые кровяные тельца перестают создаваться.
Еще одна причина – недостаток минералов и аминокислот из-за длительного неполноценного питания или долгосрочного голодания.
Дефицит эритроцитов может развиться из-за их повышенного разрушения. Это происходит при некоторых аутоиммунных состояниях (вырабатываются антитела к собственным клеткам, включая эритроциты), гемолитической анемии и других заболеваниях.
Среди них инфекционные болезни – коклюш и дифтерия, при которых кровь насыщается токсинами, поражающими эритроциты.
Эритропения развивается при массивных кровотечениях и вследствие генетических патологий. Последние могут менять форму и размер красных кровяных телец, снижать срок их жизни, что приводит к возникновению эритропении и анемии.
Ответ на вопрос, какую функцию выполняют эритроциты, не может быть слишком высокопарным, ведь без красных кровяных телец невозможно дыхание клеток.
Любые настораживающие результаты анализов, равно как и ухудшившееся самочувствие, – повод для дополнительного обследования.
Эритремия (истинная полицитемия)
Эритремия (болезнь Вакеза, полицитемия истинная) — гемобластоз, характеризующийся гиперплазией костного мозга (преимущественно эритроидного ростка) и сопровождающийся эритроцитозом, лейкоцитозом и тромбоцитозом. Распространенность составляет 29:100000. Заболевание выявляют в различных возрастных группах — от 15 до 80 лет, описаны случаи семейной эритремии. С одинаковой частотой болеют и мужчины, и женщины, хотя существуют данные о более частой заболеваемости мужчин.
Этиология
Этиология заболевания неизвестна. Костный мозг функционирует вне зависимости от уровня эритропоэтина. Эритремия представляет собой новообразование стволовых клеток костного мозга, в котором резко увеличено число клеток. Происходит гиперплазия всех элементов костного мозга, которые вытесняют жировую ткань. Выявляются ускоренное обновление и избыточное образование эритроцитов, гранулоцитов и тромбоцитов.
Доказана клональная природа эритремии по результатам исследования гетерозиготных по локусу глюкозо-6-фосфатдегидрогеназы (Г-6-ФД) больных женщин, у которых обнаружена только одна изоформа Г-6-ФД в эритроцитах, гранулоцитах и тромбоцитах. Опухолевые клетки, принадлежащие клону, подавляют пролиферацию нормальных клеток. Эритропоэз постепенно уменьшается, что приводит к анемии и остеомиелофиброзу.
В последнее время на основе эпидемиологических наблюдений выдвигаются предположения о связи болезни с трансформацией стволовых клеток. Наблюдается мутация тирозинкиназы JAK2, где в позиции 617 валин заменён фенилаланином. Хотя эта мутация наблюдается и при других гематологических заболеваниях, при эритремии она встречается наиболее часто.
Патогенез
Патогенез эритремии связан с нарушением процесса кроветворения (гемопоэза) на уровне клетки-предшественницы. Гемопоэз приобретает характерную для опухоли неограниченную пролиферацию клетки-предшественницы, потомки которой образуют специализированный фенотип во всех ростках кроветворения.
Эритремия характеризуется образованием эритроидных колоний при отсутствии экзогенного эритропоэтина (возникновение эндогенных эритропоэтин-независимых колоний – признак, позволяющий отличить эритремию от вторичного эритроцитоза).
Образование эритроидных колоний свидетельствует о нарушении процесса реализации регуляторных сигналов, которые миелоидная клетка получает из внешней среды. Основой патогенеза эритремии являются дефекты генов, кодирующих белки, которые отвечают за поддержание миелопоэза в рамках нормы.
Симптомы
Заболевание характеризуется длительным течением. Начальными проявлениями заболевания могут быть нарастающая слабость, головная боль, головокружение, шум в ушах, ухудшение зрения, бессонница, обусловленные гиперволемией и повышенной вязкостью крови. Многие больные жалуются на кожный зуд и онемение в пальцах. Кожа лица, кончик носа, кистей рук и стоп может быть гиперемирована.
Иногда развивается эритромелалгия — синдром, характеризующийся яркой гиперемией и жгучей болью в дистальных отделах ног и у некоторых больных гангреной кончиков пальцев. У 80% больных увеличена селезенка, часто выявляется гепатомегалия.
Нередко развиваются осложнения: параличи, эпилептоидные припадки, трофические язвы, тромбозы, синдром Бадда-Киари (тромбоз печеночных вен), кровоточивость (внутрикожные кровоизлияния, кровотечения из носа, десен и желудочно-кишечные кровотечения), вторичная артериальная гипертония.
На поздних стадиях болезни при снижении эритропоэтической активности костного мозга развивается анемический синдром. У некоторых больных выявляют нефролитиаз и подагру, обусловленные гиперурикемией.
Стадии болезни
Первая стадия (начальная). Длится около 5 лет (возможен и более длительный срок). Характеризуется умеренными проявлениями плеторического синдрома, размер селезенки не превышает норму. Общий анализ крови выявляет умеренное повышение количества эритроцитов, в костном мозге наблюдается усиленное образование эритроцитов (также возможно увеличение количества всех клеток крови, за исключением лимфоцитов). На данной стадии осложнения практически не возникают.
Вторая стадия. Эта стадия может протекать в двух формах: полицитемической (II A) и полицитемической с миелоидной метаплазией селезенки (II Б).
- Форма II A, длящаяся от 5 до 15 лет, сопровождается выраженным плеторическим синдромом, увеличением печени и селезенки, наличием тромбоза, кровотечениями. Опухолевый рост в селезенке не выявляется. Возможен дефицит железа, возникающий из-за частых кровотечений. Общий анализ крови выявляет нарастание количества эритроцитов, тромбоцитов и лейкоцитов. В костном мозге наблюдаются рубцовые изменения.
- Для формы II Б характерны прогрессирующее увеличение печени и селезенки, наличие в селезенке опухолевого роста, тромбозы, общее истощение, наличие кровотечений. Общий анализ крови позволяет обнаружить увеличение количества всех клеток крови, за исключением лимфоцитов. Эритроциты приобретают разные размеры и форму, появляются незрелые клетки крови. Рубцовые изменения в костном мозге постепенно нарастают.
Третья стадия (анемическая). Развивается спустя 15-20 лет после начала заболевания и сопровождается выраженным увеличением печени и селезенки, обширными рубцовыми изменениями в костном мозге, циркуляторными нарушениями, снижением количества эритроцитов, тромбоцитов и лейкоцитов. Возможна трансформация в острый или хронический лейкоз.
Осложнения
Осложнения болезни возникают из-за тромбозов и эмболий артериальных и венозных сосудов головного мозга, селезёнки, печени, нижних конечностей, реже других областей тела. Развиваются инфаркт селезёнки, ишемический инсульт, инфаркт сердца, цирроз печени, тромбоз глубоких вен бедра. Наряду с тромбозами отмечаются кровотечения, анемии, эрозии и язвы желудка и двенадцатиперстной кишки. Часто развиваются желчнокаменная и мочекаменная болезнь из-за повышения концентрации мочевой кислоты, нефросклероз.
Диагностика
При установлении диагноза истинной полицитемии большое значение имеет:
- Оценка клинических, гематологических и биохимических показателей (изменение гематокрита, количества эритроцитов, лейкоцитов, тромбоцитов, повышение вязкости крови, снижение СОЭ, увеличение содержания щелочной фосфатазы, сывороточного витамина В12);
- Характерный внешний вид больного: специфическая окраска кожи и слизистых оболочек, увеличение селёзенки, печени;
- Склонность больного к тромбозам.
Необходимо исключить заболевания, где есть гипоксия и неадекватное лечение витамином В12. Для уточнения диагноза возможно проведение трепанобиопсии и гистологическое исследование костного мозга.
Лабораторные исследования
Лабораторные данные: количество эритроцитов более 6,0х10 9 /л, гематокрит у мужчин выше 54%, а у женщин — выше 49%.
Гематокрит отражает число эритроцитов в единице объема крови. Он может повышаться при уменьшении объема плазмы. Поэтому для определения истинного эритроцитоза необходимо измерение массы эритроцитов. Ее измеряют с помощью 51 Сr. У мужчин масса эритроцитов составляет 28,3±2,8 мл/кг, у женщин — 25,4±2,6 мл/кг. Истинная полицитемия диагностируется при массе эритроцитов больше 36 мл/кг у мужчин и больше 32 мл/кг у женщин.
При прогрессировании заболевания в крови выявляют умеренно выраженный тромбоцитоз и лейкоцитоз с единичными метамиелоцитами и миелоцитами. При развитии анемии в периферической крови обнаруживают незрелые предшественники эритроцитов, анизо- и пойкилоцитоз, микроциты и овалоциты. В костном мозге характерна гиперплазия трех ростков миелопоэза, может быть увеличено количество эритро- и нормобластов.
Насыщение гемоглобина кислородом в артериальной крови (SaO2) нормальное, активность щелочной фосфатазы в лейкоцитах повышена у большинства больных. Уровень сывороточного эритропоэтина низкий или неопределим. Уровень витамина В12 и В12-связывающая способность сыворотки крови повышены.
Диагностические критерии
Согласно рекомендации Комитета исследования истинной полицитемии диагноз может быть поставлен при наличии всех трех основных или сочетания двух основных и двух дополнительных критериев.
- Основные критерии — увеличение массы эритроцитов (у мужчин больше 36 мл/кг, у женщин больше 32 мл/кг), SaO2 больше 92%, спленомегалия.
- Дополнительные критерии — лейкоцитоз, тромбоцитоз, повышенная активность щелочной фосфатазы лейкоцитов, повышение уровня витамина В12 в сыворотке больше 900 пг/мл.
Дифференциальная диагностика
Дифференциальный диагноз эритремии проводят с вторичным эритроцитозом и относительным (ложным) эритроцитозом.
Вторичный эритроцитоз (вторичные полицитемии) развиваются при тканевой гипоксии, обусловленной образованием карбоксигемоглобина, не способного транспортировать О2. Главной причиной его образования является курение. Эритроцитоз развивается при хронической обструктивной болезни легких и врожденных пороках сердца со сбросом крови справа налево, сопровождающихся гипоксемией.
Вторичный эритроцитоз выявляется при длительном пребывании на больших высотах и при гиповентиляции, связанной с поражением дыхательного центра, и апноэ во время сна. Эритроцитоз может быть при семейных гемоглобинопатиях с высоким сродством гемоглобина к О2.
Вторичные эритроцитозы нередко развиваются при опухолях и кистах почек, способных секретировать эритропоэтин, печеночноклеточном раке, феохромоцитоме, гемангиобластоме мозжечка, миоме матки.
Дифференциальный диагноз между первичным и вторичным эритроцитозами основывается на различии клинических проявлений и определении концентрации эритропоэтина — гликопротеидного гормона, вырабатываемого главным образом почками и частично печенью. При вторичных эритроцитозах его концентрация в плазме резко повышена. Но при хронической обструктивной болезни легких и пороках сердца концентрация эритропоэтина в плазме может быть нормальной.
Для дифференциального диагноза эритремии и вторичных эритроцитозов большое значение имеет активность щелочной фосфатазы лейкоцитов, которая при вторичных эритроцитозах обычно нормальная. Высокое сродство гемоглобина к О2 определяется по показателю Р50 — парциальное давление кислорода, при котором гемоглобин насыщается им на 50%.
Относительный (ложный) эритроцитоз характеризуется нормальной массой эритроцитов и уменьшенным объемом плазмы. Это состояние развивается при длительном приеме мочегонных средств, обширных ожогах или поносе, и называется стрессовой полицитемией или синдромом Гайсбека.
Лечение
Целью лечения является уменьшение вязкости крови и борьба с тромбогеморрагическими осложнениями. Вязкость крови напрямую связана с количеством эритроцитов, поэтому применяются методы лечения, уменьшающие массу эритроцитов: кровопускание и химиотерапия (циторедуктивная терапия). Дополнительно применяют средства симптоматического действия. Лечение больного и его наблюдение должно осуществляться гематологом.
Основным методом элиминации эритроцитов является кровопускание. Кровопускание уменьшает объём крови и нормализует гематокрит. В начальной стадии заболевания удаляются 300–500 мл крови через день. При высоком АД, атеросклерозе сосудов мозга, ИБС и у пожилых — 250 мл крови 2 раза в неделю. После снижения гематокрита до нормальных величин (ниже 45%) его контролируют ежемесячно и, если он повышается, проводят кровопускание. При необходимости после кровопусканий объем внутрисосудистой плазмы восполняют введением реополиглюкина или изотонического раствора.
Кровопускание с успехом можно заменить эритроцитаферезом. Эритроцитаферез — метод экстракорпоральной гемокоррекции, который позволяет удалять избыток эритроцитов и тромбоцитов. Процедура проводится с интервалами в 5-7 дней.
Химиотерапия показана в развернутой стадии заболевания. Алкилирующие средства (хлорамбуцил, циклофосфамид, бусульфан) назначают при тромбоцитозе более 1 млн/мкл, тромбозах, спленомегалии, не поддающемуся лечению зуде, пожилым больным и больным с сердечно-сосудистыми заболеваниями, плохо переносящим кровопускание. Но миелосупрессоры обладают лейкозогенным эффектом.
В настоящее время для уменьшения числа тромбоцитов и при спленомегалии применяют гидроксимочевину внутрь в дозе 10–15 мг/кг/сут или интерферон альфа-2а в/в или в/м, начиная с дозы 3 млн МЕ/сут с последующим постепенным увеличением до 6–9 млн МЕ/сут. При снижении числа лейкоцитов ниже 4000/мкл или числа тромбоцитов ниже 100000/мкл прием препаратов приостанавливают. Повторное их назначение возможно после нормализации показателей крови. Оба препарата обладают выраженными побочными действиями.
Радиоактивный фосфор ( 32 P) эффективно используют для регуляции костно-мозгового кроветворения, особенно у больных старших возрастных групп. После в/в введения 32 P ремиссия наблюдается у 80% больных в течение 6 мес. Но радиоактивный фосфор способствует трансформации истинной полицитемии в острый лейкоз, при котором обычно выявляется резистентность к химиотерапии.
Для профилактики тромбирования и эмболий применяют дезагрегационную терапию: ацетилсалициловая кислота в малых дозах (50—100 мг/сут), клопидогрел («Плавикс»), дипиридамол («Курантил»), тиклопидин, пентоксифиллин («Трентал»). Одновременно назначают гепарин или надропарин («Фраксипарин»). Применение пиявок малоэффективно.
При гиперурикемии назначают аллопуринол внутрь в дозе 300 мг/сут. Генерализованный зуд на поздних стадиях заболевания устраняется антигистаминными средствами, холестирамином, циметидином и гидроксимочевиной. При повышенном АД назначают гипотензивные препараты (обычно ингибиторы АПФ). Салицилаты назначают только при эритромелалгии.
Питание при эритремии должно соответствовать требованиям лечебного стола по Певзнеру №6 (уменьшают количество белковых продуктов, исключают фрукты и овощи красного цвета и продукты с содержанием красителей).
Пересадка костного мозга при полицитемии применяется редко, так как пересадка костного мозга сама по себе может привести к неблагоприятным исходам. Спленэктомия возможна только в случае выраженного гиперспленизма. При предположении развития острого лейкоза операция противопоказана.
Прогноз
Общая продолжительность заболевания составляет 8—10 лет, но 50% больных с выраженными клиническими проявлениями полицитемии умирает в течение 2-х лет после установления диагноза. Основная причина смерти — сосудистые осложнения, реже — кровотечения, трансформация заболевания в миелофиброз и развитие острого лейкоза. Острый лейкоз чаще развивается у больных, при лечении которых применяется радиоактивный фосфор ( 32 P) или алкилирующие средства.
Эритроцитоз и эритропения
Периферическая кровь является чрезвычайно реактогенной системой, для которой характерны динамические изменения количественного и качественного состава форменных элементов в ответ на действие физиологических и патологических раздражителей.
Самой многочисленной популяцией клеток периферической крови являются эритроциты, суммарный объем которых превышает во много раз объем лейкоцитов и тромбоцитов.
В цикле лекций даны классификация, патогенезе и гематологическая характеристика типовых нарушений со стороны красной крови различной этиологии.
Общая характеристика эритроцитозов и анемий
В условиях патологии возможны количественные и качественные изменения со стороны элементов красной крови, что приводит к выраженному нарушению их функциональной активности.
Среднее содержание эритроцитов в норме в крови у женщин варьирует в диапазоне от 3,7 до 4,7·1012/л, а у мужчин – от 4,5 до 5,5·1012/л. Количественные изменения эритроцитов могут проявляться в виде увеличения их содержания – эритроцитоза или уменьшения – эритропении (анемии). Изменение количества эритроцитов в периферической крови, как правило, является следствием комплексного воздействия ряда патогенетических факторов: нарушения нервной, гормональной, гуморальной регуляции эритропоэза, усиления распада эритроцитов в периферической крови или в мононуклеарно-фагоцитирующей системе, усиления процессов физиологического или патологического депонирования крови, а также следствием кровопотери.
Качественные изменения состава эр итроцитов периферической крови могут проявляться в виде изменения формы эритроцитов, их размеров, появлением незрелых, малодифференцированных форм эритроцитарного ряда. Как известно, в условиях нормы у человека преобладают в периферической кров и, двояковогнутые, или дисковидные (дискоциты), эритроциты, имеющие в среднем размер 7,2–7,5 мкм (нормоциты).
Качественные изменения эритроцитов периферической крови, подобно количественным сдвигам, могут явиться отражением дегенеративных изменений со стороны крови на фоне действия различных патогенных факторов или нарушений регенераторной активности костного мозга, могут быть признаками нарушений проце ссов кроветворения в костном мозге, кровопотери, гемолиза эритроцитов врожденной или приобретенной пр ироды.
Патологическое состояние, характеризующееся выраженными изменениями размеров эритроцитов периферической крови, получило название анизоцитоза. Различают микроцитоз, когда размеры эритроцитов становятся менее 7–6 мкм, макроцитоз – при увеличении размеров свыше 8–9 мкм, мегалоцитоз, когда в периферической крови появляются гигантские эритроциты размерами 14–16 мкм и более. Одной из разновидностей анизоцитоза являются карликовые эритроциты, имеющие диаметр размером 2–2,2 мкм. Размеры эрит роцит ов являют ся одним из вспомогательных признаков, п озволяю щих дать дифференциальную диагностику заболеваний.
Состояние, характе ризующееся изменением формы эритроцитов, – пойкилоцитоз. Подобно анизоцитозу, пойкилоцитоз отражает характер и интенсивность дегенеративных сдвигов со стороны элементов периферической крови. Изменения формы эр итроцитов при различных видах патологии весьма разнообразны. Различают сфероцитоз, овалоцитоз акантоцитоз, стоматоцитоз, шизоци тоз, аннулоцитоз. В ряде случаев патологии в периферической крови появляются мишеневидные эритроциты, серповидноклеточные эритроциты, что неред ко является признаком врожденных аномалий структуры гемоглобина.
В ответ на действие разнообразных патогенных факторов инфекционной и неинфекционной природы костный мозг может реагировать угнетением костномозгового кроветворения, когда в периферической крови снижается содержание ретикулоцитов и становится резко выраженным преобладание дегенеративных форм эритроцитов. В случае активации костномо згового кроветворения как одной из реакций адаптации, компенсации в ответ на действие альтерирующего фактора в периферический кровоток начинают в избытке поступать из костного мозга регенераторные, недостаточно зрелые элементы эритроцитарного ряда – ретикулоциты, а также нормоциты различной степен и зрелости. Лишь при тяжелых формах патологии красной крови опухолевой природы в системный кровоток поступают малодифференцированные клетки костного мозга эритробласты.
Разнообразн ые сдвиги со стороны красной крови симптоматического характера, отражающие развитие патологических процессов или заболеваний, можно объединить в две основные группы:
Группа анемий нередко включает в себя и эритропении.
Эритроцитозы: классификация, этиология, механизмы развития
Эритроцитозы – состояния, характеризующиеся увеличением количества эритроцитов в единице объема крови свыше 4,7 ·1012 /л у женщин и 5,5·1012 /л – у мужчин.
В зависимости от этиологических факторов различают пер вичные эритроцитозы наследственной и приобретенной природы, включающие в себя, в частности, истинную полицитемию, или болезнь Вакеза, а также вторичные эритроцитозы, являющиеся симптомами разнообразных заболеваний или патологических состояний.
В зависимости от механизмов развития выделяют абсолютные эритроцитозы – состояния, характеризующиеся увеличением содержания эритроцитов в периферической крови в связи с активацией эритропоэза в костном мозге, а также относительные эритроцитозы, в основе которых лежит феномен сгущения крови при обычной интенсивности эритропоэза.
Первичные эритроцитозы. Наследственный семейный эритроцитоз – генетически обусловленная форма патологии, характеризующаяся увелич ением содержания в периферической крови гемоглобина, эритроцитов, повышением вязкости крови, расстройствами микроциркуляции. Наследственный эритроцитоз включает группу заболеваний, в осно ве которых могут лежать различные патогенетические механизмы:
1. Образование аномальных гемоглобинов с повыш енным сродством к кислороду; в настоящее время оп исано около 30 таких гемоглобинов.
2. Дефицит фермента дифосфоглицератмутазы и, соответственно, 2,3-дифосфоглицерата, что приводит к повышению сродства гемоглобина к кислороду, уменьшению отдачи его тканям, развитию гипоксии.
Аномальные гемоглобины с повышенным сродством к кислороду наследуются по аутосомно-доминантному типу. Повышенное сродство гемоглобина к кислороду связывают с заменой лишь одного аминокислотного остатка в молекуле гемоглобина.
При всех разновидностях наследственного эритроцитоза возникает выраженная гипоксия тканей, стимулирующая увеличение продукции эритропоэтина и активацию эритропоэза.
Выраженность клинических симптомов наследственного эритроцитоза варьирует и зависит от типа наследования. При аутосомно-доминантном типе наследования, характеризующемся повышением концентрации АТФ в эритроцитах, заболевание, как правило, протекает бессимптомно. Клинические проявления наиболее выражены при аутосомно-рецессивном типе наследования дефицита фермента дифосфоглицератмутазы, приводящего к дефициту 2,3-ДФГ и резкому увеличению степени сродства гемоглобина к кислороду. Симптоматика заболевания обусловлена развитием гипоксии, повышением вязкости крови, нарушением свертываемости крови. Наиболее частыми осложнениями являются тромбозы сосудов головного мозга и капиллярная кровоточивость. Больные жалуются на головную боль, утомляемость, боль в нижних конечностях, области сердца. В периферической крови выявляются эритроцитоз, увеличение содержания эритроцитов, повышение гематокрита, резкое замедление СОЭ.
Эритремия (истинная полицитемия, болезнь Вакеза) относится к числу хронических лейкозов, самостоятельная нозологическая форма патологии, не исключается возможность наследственной предрасположенности к данному заболеванию, поскольку описаны случаи болезни у родственников. Причинами эритремий, как и других заболеваний опухолевой природы, могут быть патогенные факторы физического, химического, биологического происхождения. В основе развития эритреми й лежат неограниченная пролиферация клеток-предшественниц миелопоэза, усиление миелопролиферативного процесса в костном мозге, селезенке, а также в других органах и тканях. При этом име ет место активация эритропоэза, лейкопоэза, тромбоцитопоэза, что приводит к развитию полицитемии. Характерной особенностью эритреми й является снижение уровня эритропоэтина в крови.
В периферической крови отмечаются эритроцитоз, ретикулоцитоз, нейтрофильный лейкоцитоз со сдвигом влево, базофилия, моноцитоз, тромбоцитоз, увеличение содержания гемоглобина до 200 г/л, снижение цветового показателя в связи с отставанием процессов синтеза гемоглобина от интенсивности эритропоэза. В терминальной стадии патологии возникает подавление костномозгового кроветворения, что приводит к развитию панцитопении.
Клинические проявления эритреми й обусловлены в основном увеличением вязкости крови, объема циркулирующей крови, расстройствами коагуляционного гемостаза. У больных отмечаются развитие гипертензии, переполнение кровью внутренних органов (плетора), нарушения микроциркуляции в виде замедления кровотока, стаза, турбулентного кровотока, тромбоза сосудов, геморрагий.
Вторичные эритроцитозы. Вторичные эритроцитозы не являются самостоятельными нозологическими формами патологии, это сим птомы различных патологических процессов и заболеваний.
Как указывалось выше, различают абсолютные и относительные вторичные эритроцитозы.
Абсолютные эритроцитозы связаны с активацией эритропоэза в костном мозге под влиянием различных гормональных и гуморальных стимулирующих воздействий. Важнейшим стимулятором эритропоэза является эритропоэтин – гормон гликопротеиновой природы, стимулирующий пролиферацию и дифференцировку эритропоэтинчувствительной клетки в морфологически распознаваемые элементы.
Впервые эритропоэтин был обнаружен в 1906 г. Карно и Дефландром. В настоящее время получен в чистом виде, ММ около 36000, существует в форме мономера, димера или комплекса обеих форм. Стимулирующим фактором избыточного освобождения эритропоэтина и соответственно развития абсолютного эритроцитоза является гипоксия. Синтез гормона в основном происходит в почках. Высказывается точка зрения, что в почках образуется неактивный предшественник эритропоэтина – эритрогенин, преэритропоэтин, который активируется при контакте с плазменным факт ором α2 – глобулиновой природы. Тем не менее, активная форма гормона может образовываться и в самих почках, в мозговом и корковом веществе при участии циклического 3 -,5-АМФ, циклического ГМФ, почечных простагландинов.
Считают, что в норме печень не является местом синтеза эритропоэтина, однако в условиях патологии почек (при удалении почки, нарушении ее эндокринной функции) печень становится эритропоэтинсинтезирующим органом.
Следует отметить и возможность синтеза эритропоэтина в тканевых макрофагах, моноцитах крови.
Данные литературы убедительно свидетельствуют о возможности интенсификации синтеза эритропоэтина не только при разнообразных гипоксических состояниях, но и при опухолевом поражении печени и почек, что, естественно, может сопровождаться развитием симптоматического эритроцитоза.
Касаясь механизмов развития вторичных эритроцитозов, необходимо остановиться и на других гормональных стимуляторах эритропоэза, которыми являются гормоны аденогипофиза (АКТГ, ТТГ, ГТГ, СТТ).
Стимулирующим воздействием на эритропоэз обладают гипофизарный и плацентарный пролактин, тиреоидные гормоны, андрогены, причем усиление эритропоэза под влиянием указанных гормонов возникает опосредованно за счет стимуляции продукции эритропоэтина. Тем не менее, очевидна возможность развития эритроцитоза при разнообразных эндокринопатиях, особенно при опухолевом поражении эндокринных желез, сопровождающемся усилением продукции гормонов – стимуляторов образования эритропоэтина почками.
Вторичные абсолютные эритроцитозы в зависимости от их значимости и патогенетических механизмов развития могут быть представлены как гипоксемические, или компенсаторные, и негипоксемические.
Гипоксемические эритроцитозы могут возникать при экзогенных гипоксических состояниях, а также при эндогенной гипоксии циркуляторного, гемического, тканевого характера. Компенсаторные гипоксемические эритроцитозы отмечаются при длительном пребывании в высокогорной местности, при хронической сердечной, легочной недостаточности, при метгемоглобинемии, карбоксигемоглобинемии. Эритроцитоз при гипоксических состояниях обеспечивает адаптацию организма к действию патогенного фактора, поэтому он и получил название компенсаторного.
Абсолютный негипоксемический эритроцитоз не имеет компенсаторной функции, обусловлен повышенной продукцией эритропоэтина при поражении почек: раке, поликистозе, стенозе почечной артерии, гидронефрозе, после операции пересадки почки. Вторичные негипоксемические эритроцитозы могут иметь место при опухолевом поражении печени, селезенки, болезни и синдроме Иценко – Кушинга, когда возникает стабильная гиперпродукция гормонов АКТГ и глюкокортикоидов.
Клинические проявления вторичных абсолютных эритроцитозов разнообразны, в значительной мере обусловлены особенностями этиологических ф акторов и основного заболевания. Тем не менее, общими признак ами эритроцитозов являются умеренная полицитемическая гиперволемия, увеличение вязкости крови и гематокрита, повышение артериального давления, развитие гипертрофии миокарда, расстройства микроциркуляции, наличие микротромбоза.
В периферической крови отмечаются эритроцитоз, ретикулоцитоз, в отличие от эритремии отсутствуют тромбоцитоз и лейкоцитоз.
Вторичные относительные эритроцитозы не связаны с активацией эритропоэза, возникают вследствие двух основных патогенетических факторов:
1. Сгущения крови (гемоконцентрации) при потере организмом жидкости (диарея, рвота, плазмопотеря при ожогах).
2. Выброса депонированной крови при стресс-реакциях, острой гипоксии.
В ряде случаев относительные эритроцитозы наблюдаются при артериальной гипертензии у лиц, злоупотребляющих алкоголем, у курильщиков.
Клинические проявления относительных эритроцитозов также в значительной мере определяются характером основного заболевания, особенностями этиологического фактора. При любых формах патологии не исключена возможность увеличения гематокрита в связи с нормо- или гиповолемической полицитемией, а также развитием гипертензивных состояний.
Эритроциты в крови: функции, содержание в норме и причины отклонения от референтных величин
Каждую секунду в человеческом теле разрушается несколько миллионов эритроцитов. И столько же синтезируются в костном мозге, чтобы восполнить запасы красных кровяных телец в сосудах. Эти маленькие, но очень важные клетки не только жизненно необходимы каждому из нас, но и способны многое рассказать о состоянии здоровья. Поэтому анализ крови на эритроциты — важная диагностическая процедура, которую стоит регулярно проходить и взрослым, и детям.
Функции эритроцитов
Эритроциты — самая многочисленная разновидность клеток крови человека. Главная функция эритроцитов — перенос кислорода и оксида углерода. Помимо этого, красные кровяные тельца участвуют в транспорте питательных веществ, иммунных реакциях и помогают поддерживать кислотно-щелочного равновесие.
По размеру эритроциты очень малы — одна сотая миллиметра в диаметре. Эти клетки похожи на эластичные диски с углублением посередине, благодаря чему они способны скручиваться, легко проникая даже в самые тонкие — тоньше человеческого волоса — сосуды тела. Количество же эритроцитов в крови столь велико, что каждая четвертая клетка человеческого организма — эритроцит.
Эритроциты образуются в красном костном мозге человека, который расположен внутри костей черепа, позвоночника и в ребрах. Прежде чем выйти в сосудистое русло, клетки проходят несколько стадий развития, в ходе которых они изменяют форму, размер и состав. В норме в анализе крови, взятой из пальца или из вены, не встречается никаких разновидностей эритроцитов кроме зрелых клеток (их называют нормоцитами) и молодых форм (ретикулоцитов). Содержание последних в организме здоровых людей — около 1%.
Уровень содержания эритроцитов в крови здоровых людей
В норме содержание красных телец в крови у взрослых мужчин составляет 3.9•10 12 –5,5•10 12 клеток/л. У женщин этот показатель чуть меньше: 3,9•10 12 –4,7•10 12 клеток/л. Что касается детей, то нормы эритроцитов отличаются в зависимости от возраста ребенка.
В анализе пуповинной крови красных кровяных телец должно быть 3,9•10 12 –5,5•10 12 клеток/л. В возрасте 1–3 дня — 4,0•10 12 –6,6•10 12 клеток/л (из них 3–51% ретикулоцитов). К окончанию первой недели жизни — 3,9•10 12 –6,3•10 12 клеток/л. В 2 недели — 3,6•10 12 –6,2•10 12 клеток/л. Норма эритроцитов у месячного малыша — 3,0•10 12 –5,4•10 12 клеток/л. В 2 месяца — 2,7•10 12 –4,9•10 12 клеток/л. В полгода — 3,1•10 12 –4,5•10 12 клеток/л (до этого возраста норма по ретикулоцитам — 3–15%). Нормальное количество эритроцитов в крови у детей до 12 лет составляет примерно 3,5•10 12 –5,0•10 12 клеток/л (3–12% ретикулоцитов) вне зависимости от пола ребенка.
По мере взросления ребенка нормы эритроцитов в крови начинают различаться в зависимости от его пола. Так, у девочек-подростков 13–19 лет здоровый показатель составляет 3,5•10 12 –5,0•10 12 клеток/л. У мальчиков 13–16 лет — 4,1•10 12 –5,5•10 12 клеток/л, а с 16 до 19 лет — 3,9•10 12 –5,6•10 12 клеток/л. Это объясняется особенностями роста и развития юношей и девушек. Норма ретикулоцитов для подростков составляет 2–11%.
По сравнению с людьми среднего возраста, у пожилых количество эритроцитов в крови постепенно снижается. Нормальным считается показатель 4,0•10 12 клеток/л.
Еще одна категория, для которой существует отдельный норматив, — беременные. Дело в том, что в процессе внутриутробного развития ребенка объем циркулирующей крови у будущей мамы увеличивается за счет жидкой части, в то время как количество форменных элементов растет медленнее. Поэтому нормой содержания эритроцитов в крови у беременных женщин считается показатель 3,5•10 12 –5,6∙10 12 клеток/л. Количество ретикулоцитов в этот период не должно отличаться от нормальных значений для взрослого человека (около 1%).
Повышенные эритроциты в крови: причины отклонения
Казалось бы, чем больше эритроцитов содержится у нас в крови — тем лучше. Однако такое суждение ошибочно, ведь избыток клеток сгущает кровь и нарушает ее свойства. Кроме того, эритроцитоз (так в медицине называют повышенное содержание красных кровяных телец) является признаком некоторых серьезных заболеваний.
Основные симптомы эритроцитоза — частые головные боли, головокружение, носовые кровотечения и в некоторых случаях — появление румянца на лице и покраснение кожи на теле.
Почему могут быть повышены эритроциты в анализе крови? Самое простое и распространенное объяснение — обезвоживание организма, которое провоцируется не только жарой, но и лихорадкой, рвотой, диареей (то есть, именно теми симптомами, которые нередко становятся причиной для обращения в больницу и сдачи общего анализа крови).
К другим, менее вероятным причинам эритроцитоза, относят опухоли почек или желез внутренней секреции, а также избыток стероидных гормонов в организме (они назначаются при некоторых заболеваниях). Содержание эритроцитов в крови повышается также в ситуациях, связанных с нехваткой кислорода: например, если человек недавно вернулся из похода в горы либо если он страдает заболеваниями легких и сердца, при которых нарушается процесс транспорта кислорода. К таким патологиям относятся хронический бронхит, бронхиальная астма и пороки сердца.
У повышения ретикулоцитов много возможных причин. Если анализу крови предшествовало кровотечение или лечение анемии, то ретикулоцитоз — хороший признак, который свидетельствует о восстановлении запасов эритроцитов в сосудистом русле. Если же никаких очевидных причин для роста ретикулоцитов нет, нужно обязательно проконсультироваться с врачом-гематологом: такая ситуация может говорить о наследственном заболевании крови или об опухоли.
Низкий уровень красных кровяных телец: причины
Эритропения — это пониженное содержание эритроцитов в крови. Она проявляется слабостью, быстрой утомляемостью, шумом в ушах и выраженной бледностью кожных покровов. Вот возможные причины эритропении:
- острая кровопотеря (при травме или во время операции);
- хроническая кровопотеря (обильные менструации у женщин или скрытое кровотечение – при язве желудка или двенадцатиперстной кишки, геморрое, раке кишечника и других болезнях);
- недостаточное поступление в организм с пищей железа (оно необходимо для синтеза гемоглобина);
- плохое усвоение или дефицит в пище витамина В12 и фолиевой кислоты;
- избыточное употребление жидкости или введение избыточного количества физраствора внутривенно, посредством капельницы;
- слишком быстрое разрушение красных кровяных телец вследствие ошибки при переливании крови, из-за наследственных заболеваний (таких как серповидно-клеточная анемия), при отравлении тяжелыми металлами или другими ядами, а также у больных с искусственным клапаном сердца.
Содержание ретикулоцитов в крови часто снижается в результате злоупотребления алкоголем (он ухудшает работу почек и костного мозга), при анемии и наличии метастазов злокачественных опухолей в костном мозге.
Другие патологии эритроцитов
Помимо количественного содержания эритроцитов и ретикулоцитов в крови, важно обращать внимание и на другие параметры развернутого анализа крови, относящиеся к состоянию красных кровяных телец. Вот основные из них:
- Форма эритроцитов . При некоторых патологиях врачи замечают изменение внешнего вида клеток. Например, из-за болезни Минковского-Шоффара, овалоцитоза или серповидно-клеточной анемии, эритроциты вместо приплюснутых становятся круглыми (сфероцитоз), овальными (эллиптоцитоз) или приобретают форму серпа. В редких случаях на поверхности клеток обнаруживаются маленькие выросты одинаковых (акантоцитоз) или различных (эхиоцитоз) размеров — причиной таких изменений являются патология печени, желудка или генетические нарушения. Наследственные заболевания лежат в основе и другого необычного отклонения эритроцитов от нормы — кодоцитоза, при котором внутри красной клетки появляется белое кольцо.
- Уровень гемоглобина . Гемоглобин — это пигмент, входящий в состав эритроцитов, благодаря которому происходит газообмен в организме. Повышение и понижение его содержания в крови чаще всего взаимосвязано с количеством эритроцитов, но иногда эти показатели изменяются независимо друг от друга. Нормальные показатели концентрации гемоглобина составляют 130 до 160 г/л для мужчин, 120 до 140 г/л для женщин, 180–240 г/л у новорожденных, 115–175 г/л у месячных младенцев. Нормой гемоглобина в крови у детей от полугода до 12 лет считается 110–140 г/л, а к совершеннолетию эти значения приближаются к «взрослым» показателям. У беременных женщин уровень гемоглобина в крови должен составлять не менее 110–140 г/л. Недостаток гемоглобина называют анемией — это заболевание обусловлено дефицитом железа или витаминов в организме, а также острой или хронической кровопотерей. А причины повышения гемоглобина в крови, как правило, совпадают с причинами эритропении.
- Скорость оседания эритроцитов (СОЭ) часто повышается при воспалительных процессах в организме, а снижается при хроническом нарушении кровообращения. В норме СОЭ у мужчин составляет 1–10 мм/ч, у женщин 2–15 мм/ч. У новорожденных СОЭ должна соответствовать значению 2–4 мм/ч, у малышей до года — 2–4 мм/ч, до 5 лет — 5–11 мм/ч, до 14 лет — 4–13 мм/ч. После этого возраста СОЭ у детей приближается к «взрослым» показателям с учетом пола. Норма СОЭ у беременных повышается с каждым месяцем, начиная с четвертого. В первом триместре она составляет 15 мм/ч, во втором — 25 мм/ч, в третьем — 40 мм/ч, а спустя три месяца после родов ее значения возвращаются к исходным.
Эритроцитарные индексы . Другие параметры состояния эритроцитов отражаются в показателях, обозначенных в анализе как эритроцитарные индексы. Наиболее информативные из них — это MCV (средний объем эритроцита), MCH (среднее содержание гемоглобина в эритроците), MCHC (средняя концентрация гемоглобина в эритроцитарной массе) и RDW (коэффициент среднего объема эритроцита). Отклонения от нормальных значений этих показателей помогают врачу уточнить причину анемии при наличии отклонений в стандартных параметрах анализа крови.
- Норма MCV для женщин и пожилых людей составляет 81–100 фемтолитров (фл), для мужчин — 80–99 фл. У детей от 4 месяцев до 4 лет — 72–115 фл, от 5 до 7 лет — 77–108 фл, от 8 до 14 лет 76–96 фл, от 15 до 18 лет 78–98 фл.
- Норма MCH у взрослых женщин и мужчин — 27–34 пикограммов (пг), у младенцев до 2 недель — 30–37 пг, до 4 недель — 29–36 пг, до 9 недель —27–34 пг, до 4 месяцев — 25–32 пг, до 3 лет — 22–30 пг, до 12 лет 25–31 пг, до 15 лет 26–32 пг, до 18 лет 26–34 пг.
- Норма MCHC у людей старше 12 лет составляет 320–360 г/л, у младенцев до 2 недель —280–350 г/л, до 9 недель — 280–360 г/л, до 4 месяцев — 290–370 г/л, до 3 лет — 320–380 г/л, до 12 лет 320–370 г/л.
- Норма RDW у взрослых составляет 11,5–14,5%, у детей до полугода — 14,9–18,7%, у детей старше полугода — 11,6–14,8%.
Несмотря на разнообразие параметров крови, характеризующих эритроциты, нет смысла запоминать значение каждого из них и чрезвычайно переживать из-за возможных отклонений при отсутствии каких-либо симптомов. Существует много физиологических состояний, объясняющих изменения в эритроцитарных показателях, которые грамотный врач сумеет отличить от патологии — при условии, что вы откровенно расскажете ему обо всех обстоятельствах, предшествовавших анализу крови, включая недавние путешествия, новую диету для похудения, злоупотребление алкоголем или пристрастие к табаку.


 и патологии самой сыворотки. Гемоглобин (HGB) – это протеин, в основу которого входит феррум (железо), придающий алый цвет основным клеткам плазмы эритроцитам. Нарушенные параметры гемоглобина в крови объясняются патологиями, развивающимися в теле человека. HGB анализ крови – это первое и основное исследование, назначаемое всеми докторами пациенту при первичном обращении. По его результатам становится понятно, нужны ли дополнительные анализы и диагностики, и в какой области стоит искать причину плохого самочувствия. Назначают анализ на HGB и для контроля проводимого лечения. Почему же исследование крови столь показательно? Кроме HGB, являющегося основой эритроцитов, в сыворотке находятся такие микроэлементы, как:</p>
<p><ul>
<li>лейкоциты, или белые кровяные тельца (WBC);</li>
<li>эритроциты, красные кровяные тельца (RBC);</li>
<li>тромбоциты, отвечающие за свертываемость крови (PLT);</li>
<li>гематокрит (HCT).</li>
</ul>
</p>
<p>Все составляющие имеют допустимые пределы. Как только в организме начинаются воспалительные процессы или возникает недуг, такое ухудшение здоровья сразу же отражается на составе крови, что и выявляет анализ.</p>
<p style=)