Коронарное шунтирование сердца после инфаркта — что это такое и как выполняется
Что это такое — шунтирование коронарных сосудов сердца после инфаркта? Эту операцию также называют реваскуляризация, она заключается в создании анастомозов (дополнительных сообщений между сосудами) для возобновления нормального питания сердца кислородом.
Необходимость в данном методе возникает вследствие коронарной болезни сердца — состоянии, которое обусловлено снижением просвета сосудов сердца.
Основной причиной возникновения данной болезни является формирование атеросклероза, при котором наблюдается развитие атеросклеротических бляшек.
Назначение
Инфаркт является следствием ишемической болезни сердца. В данных условиях сердце не получает полный объем кислорода и питательных веществ из сосудов. Для восстановления нормального кровоснабжения применяются различные хирургические методы, в том числе и коронарное шунтирование.
Показания
Шунтирование сердца может применяться как при наличии основных показаний, так и в случае некоторых состояний, при которых рекомендуется данный метод. Выделяют три основных показания:
- Непроходимость левой коронарной артерии превышает 50%;
- Диаметр всех коронарных сосудов меньше 30%;
- Сильное сужение передней межжелудочковой артерии в области ее начала в совокупности со стенозами двух других венечных артерий.
Если пациент страдает стенокардией, коронарное шунтирование способно снизить риск рецидивов в отличие от симптоматического медикаментозного или народного лечения. При инфаркте этот метод ликвидирует ишемию сердца, в результате чего восстанавливается кровоснабжение и снижается риск возникновения повторных инцидентов.
Суть метода
При коронарном шунтировании создается шунт (соединение) между пострадавшим участком и здоровой артерией. Чаще всего в роли трансплантата выступают части внутренней грудной артерии, подкожной вены бедра. Эти сосуды не являются жизненно необходимыми, поэтому могут использоваться в данной операции.
Шунтирование может проводиться как при бьющемся сердце, так и при использовании аппарата искусственного кровообращения (ИК), хотя чаще используется последний способ. Решение о том, какой из них выбрать, зависит от присутствия у пациента различных осложнений, а также от необходимости в проведении сопутствующих операций.
Подготовка к проведению
Подготовка к проведению шунтирования содержит следующие аспекты:

- Последний раз пациент должен принять пищу не позднее чем за день до операции, после чего запрещается и прием воды.
- В месте проведения операции (грудь, а также места изъятия трансплантатов) кожа должна быть лишена волос.
- Вечером предыдущего дня и утром необходимо освободить кишечник. Утром в день операцией надлежит принять душ.
- Последний акт приема лекарств допускается не позже, чем накануне после приема пищи.
- За сутки до проведения шунтирования проходит осмотр с участием оперирующего врача и сопутствующего персонала, с целью составления плана действий.
- Подпись всех необходимых документов.

Какой должен быть пульс человека: норма по возрасту, частота и ритм сердечных сокращений рассмотрены в наших материалах.
Полезен ли пульсометр для бега с нагрудным ремнем и как правильно подобрать устройство? Узнайте об этом тут.
Стоит ли приобретать пульсометр на запястье, насколько он точен и эффективен и подходит ли для бега? Все детали читайте в следующей статье.
Техника выполнения на сосудах
Как делается шунтирование сердца? За час до начала операции больному дают успокаивающие медикаменты. Пациент доставляется в оперблок, его размещают на операционном столе. Здесь устанавливаются устройства наблюдения за параметрами жизненных функций (электрокардиограмма, определение артериального давления, частоты дыхательных движений и сатурации крови), ставится мочевой катетер.
Затем вводятся препараты, обеспечивающие общий наркоз, выполняется трахеостомия, и операция начинается.

Этапы проведения коронарного шунтирования:
- Обеспечивается доступ в грудную полость с помощью рассечения середины грудины;
- Выделение внутренней грудной артерии (если применяется маммарокоронарное шунтирование);
- Забор трансплантата;
- Подключается (ИК) с гипотермической остановкой сердца, а если операция проводится на рабочем сердце, то осуществляется наложение устройств, которые стабилизируют определенный участок сердечной мышцы в месте, где происходит шунтирование;
- Накладываются шунты;
- Возобновление работы сердца и отключение аппарата «искусственное сердце — лёгкие»;
- Наложение швов на разрез и установка дренажа.
Не для слабонервных и несовершеннолетних! На это видео показано, как делают операцию по коронарному шунтированию сосудов сердца.
Реабилитация в послеоперационный период
Непосредственно после операции пациента транспортируют в отделение реанимации, где он находится несколько дней, в зависимости от степени тяжести операции и особенностей организма. Первые сутки ему необходим аппарат искусственной вентиляции легких.
Когда больной вновь сможет самостоятельно дышать, ему предлагают резиновую игрушку, которую он время от времени надувает. Это необходимо для того, чтобы обеспечить нормальную вентиляцию легких и предупредить застойные явления. Обеспечивается постоянная перевязка и обработка ран пациента.
При данном методе оперативного вмешательства рассекается грудина, которую потом скрепляют методом металлоостеосинтоза. Эта кость довольно массивна, и если кожа в этой области заживает сравнительно быстро, то для восстановления грудины требуется время от нескольких месяцев до полугода. Поэтому пациентам рекомендуют использовать медицинские корсеты для укрепления и стабилизации места рассечения.
Также в связи с кровопотерей во время операции, у больного наблюдается анемия, которая не требует особенного лечения, но для ее устранения рекомендуется более насыщенное питание, включающее калорийные продукты животного происхождения.
 Обычный уровень гемоглобина возвращается примерно через 30 дней.
Обычный уровень гемоглобина возвращается примерно через 30 дней.
Следующий этап реабилитации после аортокоронарного шунтирования сердца — постепенное увеличение физической нагрузки. Начинается все с прогулки по коридору до тысячи метров в день, с постепенным увеличением нагрузки.
По выписке из лечебного учреждения больному рекомендуется пребывание в санатории для полного восстановления.
Преимущества данного метода
Основным вопросом, который касается преимуществ коронарного шунтирования, является его сравнение со стентированием сосудов сердца. Не существует единого мнения насчет того, когда следует предпочесть один метод другому, однако имеется ряд условий, при которых коронарное шунтирование является более эффективным:
- В случае, если имеются противопоказания к стентированию, и пациент страдает тяжелой стенокардией, которая мешает реализации бытовых потребностей.
- Произошло поражение нескольких коронарных артерий (в количестве от трех и более).
- Если вследствие наличия атеросклеротических бляшек наблюдается аневризма сердца.

Повышенный холестерин в крови — что это значит и когда необходима врачебная помощь? Мы расскажем все нюансы!
Стоит ли беспокоиться из-за понижения холестерина в крови, хорошо это или плохо? Прочтите все об этом у нас на сайте.
О том, какой должен быть нормальный уровень холестерина в крови у взрослых, читайте здесь.
Противопоказания
К ним относят: разностороннее поражение большинства венечных артерий, быстрое снижение функции выброса левого желудочка до уровня ниже 30% вследствие очагово-рубцового поражения, неспособность сердца перекачивать необходимое для питания тканей количество крови.
Помимо частных, выделяют общие противопоказания, к которым относятся сопутствующие заболевания, например, хронические неспецифические заболеваний легких (ХНЗЛ), онкология. Но данные противопоказания относительны по своему характеру.
Возможные последствия и осложнения после операции
Выделяют специфические и неспецифические осложнения после проведения реваскуляризации сердечной мышцы. Специфические осложнения связаны с сердцем венечными артериями. Среди них выделяют:

- Возникновение у некоторых больных сердечных приступов и, в итоге, увеличение риска смертельного исхода.
- Поражение наружного листка околосердечной сумки в результате воспаления.
- Нарушение работы сердца и, вследствие этого, недостаточное питание органов и тканей.
- Различного вида аритмии.
- Воспаление плевры в результате инфекции или травмы.
- Риск возникновения инсульта.
К неспецифическим осложнениям относятся проблемы, которые сопутствуют любой операции.
Что такое шунтирование сердца после инфаркта миокарда
Аортокоронарное шунтирование при инфаркте, ишемической болезни сердца – единственный надежный способ лечения финальных стадий болезни и ее острых проявлений. С помощью современных технологий такая операция продолжает жизнь пациента на десятки лет.
Показания
Холестерин, накапливаясь в тканях организма, откладывается в сердечных сосудах и закупоривает их. Это является причиной атеросклероза коронарных артерий, что приводит к ишемической болезни сердца.
Сердечные ткани обеспечиваются питанием и кислородом коронарными сосудами. Именно внутри их откладывается холестерин в виде бляшек, которые образовывают тромбы. С развитием болезни пропускная способность снижается, просвет внутри сосудов стает тоньше.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Запущенная болезнь, несвоевременное принятие необходимых лечебных мер грозят тяжелыми последствиями вплоть до инфаркта миокарда и летального исхода. Наиболее серьезные последствия причиняет инфаркт передней стенки сердца.
Если кровоток и питание мышцы сердца нарушено, к ней поступает недостаточный объем крови, возникают аномалии в ее функционировании, а при значительном сужении сосудов – отмирание клеток сердца.
При тромбозе сосудов у больного с легкой формой болезни и на начальных ее стадиях возникает боль в грудном сегменте – симптомы стенокардии. Она особенно проявляется во время физического напряжения.
Худший случай — инфаркт — отмирание скопления клеток миокарда, грозит больному смертью. Ситуацию исправит шунтирование при инфаркте.
Лечебная терапия при ишемии направлена на исключения указанных последствий.
При этом используют следующие методы:
| Физиотерапия | На начальных стадиях |
| Медикаментозная терапия | На стадиях, прямо не угрожающих жизни пациента |
| Применение хирургии – коронарного шунтирования сердца (АКШ) |
|
Показания к осуществлению операции:
- критическое сужение левой артерии;
- тромбоз всех или части коронарных артерий;
- инфаркт миокарда.
АКШ способно полностью устранить симптомы заболевания. Это наиболее действенный, хотя и радикальный, метод лечения.

Как делают
Шунтирование сердца действенное в подавляющем большинстве случаев: при неправильной работе одного или всех сосудов.
Вкратце, что такое шунтирование сердца после инфаркта: подшивание сосудов, взятых из тела пациента, исполняющих роль новых путей питания тканей сердца, параллельно артериям с нарушенной функциональностью. Новые каналы питания сердечных тканей называются «шунтами».
Принцип операции в том, чтобы направить кровоток по новым путям-сосудам, которые обходят заблокированные сегменты или участки стеноза. Это достигается путем пришивания одного конца вены к аортному, а другого – к артериальному отверстию.
Шунты создаются из сегментов функциональных сосудов тела больного. Обычно они берутся из конечностей, так как там находятся вены и артерии со значительной длиной. Также используется артерия, расположенная в груди. Ее особенность в том, что она уже имеет соединение с аортой, хирургу нужно лишь подсоединить ее конец к сердечной артерии.
Задачи АКШ: возобновление нормального кровотока, налаживание здорового питания миокарда.
В зависимости от сложности патологии, от того, во скольких сосудах пациента образовались закупорки, различают операции нескольких видов.
Шунтирование при инфаркте имеет такие виды в зависимости от количества обрабатываемых сосудов:
Каждый пораженный сосуд дублируется своим отдельным шунтом. Состояние организма не является определяющим количества вживляемых шунтов: при выраженных формах ИБС можно сделать одиночное шунтирование, а для невыраженной степени болезни иногда требуется тройная манипуляция.
Разновидности АКШ, в зависимости от работы сердца в его процессе:
| Остановленное | Вмешательство осуществляется при подключенной аппаратуре для искусственного кровообращения. |
| Работающее | Преимущество:
|
| Миниинвазивный метод доступа |
|
Подготовка
Перед операцией проводят полное исследование организма пациента:
- Все стандартные анализы, исследования (полное исследование крови, мочи и пр.), а также дополнительные, назначенные врачом.
- Полное обследование сердечной (УЗИ, ЭКГ), кровеносной системы.
- Подробная оценка состояния больного.
- Ангиография (коронография). Ее задача — определить, какие именно сосуды закупорены, размеры бляшек. Процедура проводится с помощью рентгенаппарата, в артерии вводится контрастное вещество, видимое при рентгене.
Часть исследований делается амбулаторно, часть – стационарно. Больной поступает в стационарные условия за 7 дней до процедуры, там осуществляются основные подготовительные действия к ней. Пациента обучают специальным дыхательным методикам, их нужно применить в послеоперационный период.
Реабилитация
Оперируемому, кроме того, что такое шунтирование сердца после инфаркта, нужно знать и о важности реабилитационной терапии. Это первоочередное задание после АКШ.
Непосредственно после хирургии прооперированного переводят в реанимацию. Там восстанавливаются функции легких, миокарда. Перенесшему операцию необходимо возобновить правильное дыхание. Период нахождения в реанимации — до 10 суток.
После окончания первичной реабилитации в больничном стационаре восстановительная терапия продолжается в специальных условиях центра для реабилитации.
Пациенту в реабилитационный период заживления ран предписывают одевать на конечности эластичные повязки или чулки. Это поможет исключить венозные застои, тромбирование сосудов. На область груди накладывается бандаж или корсет. В восстановительный период запрещают сильные физические напряжения.
Смена положений тела в правильной интенсивности позволяет ускорить реабилитационный процесс. Врач должен ознакомить пациента, как правильно лежать, переносить тяжесть тела на бок.
Реабилитационные меры считаются завершенными при успешном прохождении нагрузочного теста-проверки. Его проводят спустя 2–3 месяца после хирургии, на его основании оценивают функциональность пересаженных обходных путей, качество кровотока, уровень питания сердечных тканей кислородом. Тест считается пройденным успешно, если нет болевых ощущений, изменений на ЭКГ.
Затягивание швов
На теле пациента остаются швы в двух местах:
- там, где был взят для пересадки шунтовый материал (на конечностях);
- на груди, в месте проведения шунтирования.
Для затягивания швов применяют обычные в таких случаях процедуры:
- перевязки;
- регулярное промывание антисептиками.
Задача процедур – избежать нагноения.
При обычном, нормальном заживлении ран, швы снимают через неделю. Жжение, а также умеренные болевые ощущения в местах разрезов свидетельствуют о нормальном процессе заживления, они проходят через некоторое время. Обычно через 7-14 дней, когда раны заживут сильнее, пациент может принимать душ.
Кости грудины
Срок заживления костей грудины – 4-6 месяцев. Эта область для восстановления требует покоя: резкие движения, физические нагрузки на область груди мешают заживлению.
Необходимые условия помогают обеспечить специальные грудные бандажи, которые накладываются особым способом. Врач также может посчитать необходимым назначить ношение специального корсета.
Стабилизация дыхания
Дыханию уделяют особое внимание, так как оно связано с работой сердца. После операции эта функция требует восстановления, поскольку организм «забывает» как правильно дышать.
Особо следует беречься пневмонии, воспалительных процессов дыхательных путей, болезней легких.
Почти сразу же после операции пациенту следует применить дыхательные упражнения, которым его обучили в подготовительный период.
Кашель – обычное явление после операции, это нормально и пациенту не нужно бояться этого симптома. Чтобы облегчить откашливание рекомендуют прижимать к груди ладони или мяч.
Физические нагрузки
Реабилитационный период сопровождается поэтапно увеличивающимися физическими нагрузками. Симптомы стенокардии, болевые ощущения в грудном отделе, нарушения процесса дыхания должны исчезнуть со временем.
По мере полного выздоровления пациенту предписывается постепенно возрастающая двигательная деятельность, а со временем увеличивают физические упражнения до полного восстановления организма.
Восстановление физической активности начинают с прогулок по коридорам больницы или близлежащей территории на дистанции до 1 км в день с небольшим ритмом шагов.
Последствия мочекислого инфаркта мозга у новорожденных мы опишем в этой статье.
Нагрузки постепенно набирают интенсивности, а через некоторый период ограничения, наложенные на режим физической деятельности, снимаются в полной мере.
Санатории
Направление в санаторий – обычная рекомендация после выписки из больницы. Прохождение профилактических процедур в санатории закрепит результаты лечения, поможет больному окончательно избавиться от послеоперационных последствий.
Полноценной трудовой деятельностью прооперированный сможет заняться через полтора — два месяца после хирургического вмешательства.
Возможные осложнения
Инфаркт передней стенки сердца или задней его стенки вместе с последующим АКШ сильно ослабляет организм.
Вследствие кровопотери во время операции может возникнуть кратковременная анемия. Она исчезает со временем — достаточно обеспечить выздоравливающего питанием с необходимым количеством железа и витаминов.
Осложнения возникают нечасто, это, в большинстве, отечности или воспаления. Реже – кровотечения из раны, инфекционные осложнения.

Симптомы воспаления: повышенная температура, суставная ломота, боль в грудном сегменте, слабость, ненормальный сердечный ритм. Провоцирующим фактором воспалительных явлений выступают аутоиммунные реакции организма на приживление собственных тканей.
В единичных случаях наблюдаются следующие осложнения: инсульт, тромбоз, неправильное сращение костных тканей грудины, инфаркт, амнезия, келлоидная рубцовая ткань, болезни почек, постперфузионный синдром, болевые эффекты в месте проведения хирургии.
Их возникновение зависит от дооперационного состояния оперируемого. Важным для хирурга является анализ общего состояния его организма, чтобы определить и предугадать возможные последствия вмешательства.
Риск возникновения осложнений увеличивается следующими факторами:
- курение;
- лишний вес;
- гиподинамия;
- высокое артериальное давление;
- заболевания почек;
- диабет;
- склонность организма к накоплению холестерина.
Поведение пациента – несоблюдение предписаний, прекращение рекомендованных процедур, нарушение диеты, большие нагрузки и пр. — может само стать причиной негативных явлений.
Отдельно следует сказать о рецидивах. В организме, склонном к накоплению холестерина, продолжается возникновение новых бляшек, создаются закупорки уже новых обходных сосудов (рестеноз), тогда делается стентирование этих сосудов – новой операции не требуется. Для исключения рецидивов важно соблюдать диету, ограничить в питании соль, жиры, сахар.
Результаты шунтирования сердца после инфаркта
Успешно проведенное шунтирование после инфаркта предполагает такие следствия:
- нормализация сердечного кровотока и питания миокарда;
- исчезновения приступов стенокардии;
- снижения риска инфаркта миокарда;
- восстанавливается трудоспособность;
- улучшается самочувствие;
- степень допустимых физических нагрузок повышается;
- повышается продолжительность жизни, риск внезапной смерти уменьшается;
- прекращается медикаментозная терапия, кроме профилактического минимума препаратов.
После АКШ пациент ведет обычную, полноценную деятельность, за исключением, того, что нужно придерживаться диеты и здорового способа жизни во избежание рецидивов. Первые требования для исключения повтора ишемической болезни – забыть о курении и чрезмерном употреблении алкоголя.
У 70% прооперированных исчезают практически все симптомы болезни, в 85% случаев у перенесших операцию повторная закупорка сосудов не возникает, состояние трети пациентов улучшается сразу. Средний срок службы шунта – 10 лет (у молодых пациентов больше), после его истечения требуется повторная операция.
Про обширный инфаркт мозга читайте подробную информацию вот тут.
Последствия инфаркта кишечника мы опишем в следующий раз.
Стоимость
Стоимость аортокоронарного шунтирования, учитывая сложность операции, достаточно высокая.
Цена определяется несколькими факторами: сложностью, количеством шунтов, применением качественных медикаментов и оборудования, состоянием пациента, реабилитационными мерами, необходимыми дополнительными подготовительными действиями, условиями клиники, уровнем ее престижности.
В московских клиниках цена операции составляет от 150 тыс. до 500 тыс. руб. Чем выше цена, тем престижнее клиника. В Израиле, ФРГ за такую операцию придется выложить от 800 тыс. до полутора миллиона руб.
Шунтирование сосудов сердца: что это, показания и противопоказания, виды и ход операции, реабилитация и возможные осложнения
Ш унтирование сердца — это радикальная методика восстановления нормального кровотока в миокарде, в процессе операции врачи создают обходные пути, чтобы обеспечить трофику тканей и предотвратить смертельно опасные осложнения.
Процедура трудная, в среднем у команды врачей и персонала в 8-10 человек уходит около 3-4 часов.
Есть и другое название этой методики — коронарное шунтирование сосудов сердца. Это равнозначные наименования.
Выбор способа, определение тактики хирургического лечения, вообще целесообразность такой терапии. Все эти вопросы решает кардиохирург после полного обследования.
При правильной подготовке, нормальном состоянии здоровья и достаточной квалификации врачей-специалистов риски минимальные.
Суть и виды операции
Чтобы понять, что собой представляет коронарное шунтирование, нужно разобраться в анатомии.
Сердце, его мышечный слой или миокард требует огромного количества ресурсов. Это понятно, учитывая, какая нагрузка ложится на орган. Питание и клеточное дыхание обеспечивается через две крупных ветви, отходящие от аорты. Они называются коронарными артериями.
В свою очередь, правый и левый стволы разделяются на еще более мелкие структуры, а те в свою очередь на дополнительную сеть. Так происходит трофика всего сердца.
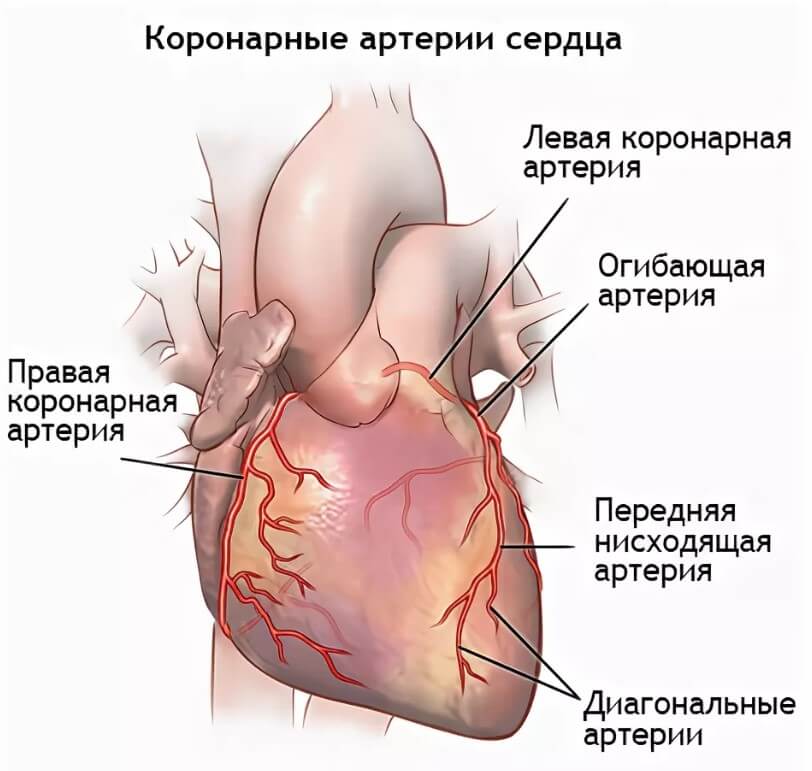
При некоторых заболеваниях, например, атеросклерозе, сосуды уже не могут выполнять свою работу и перегонять кровь к нужному месту. В описанном случае причина в том, что на стенках артерий откладываются холестериновые бляшки. Это механические препятствия.
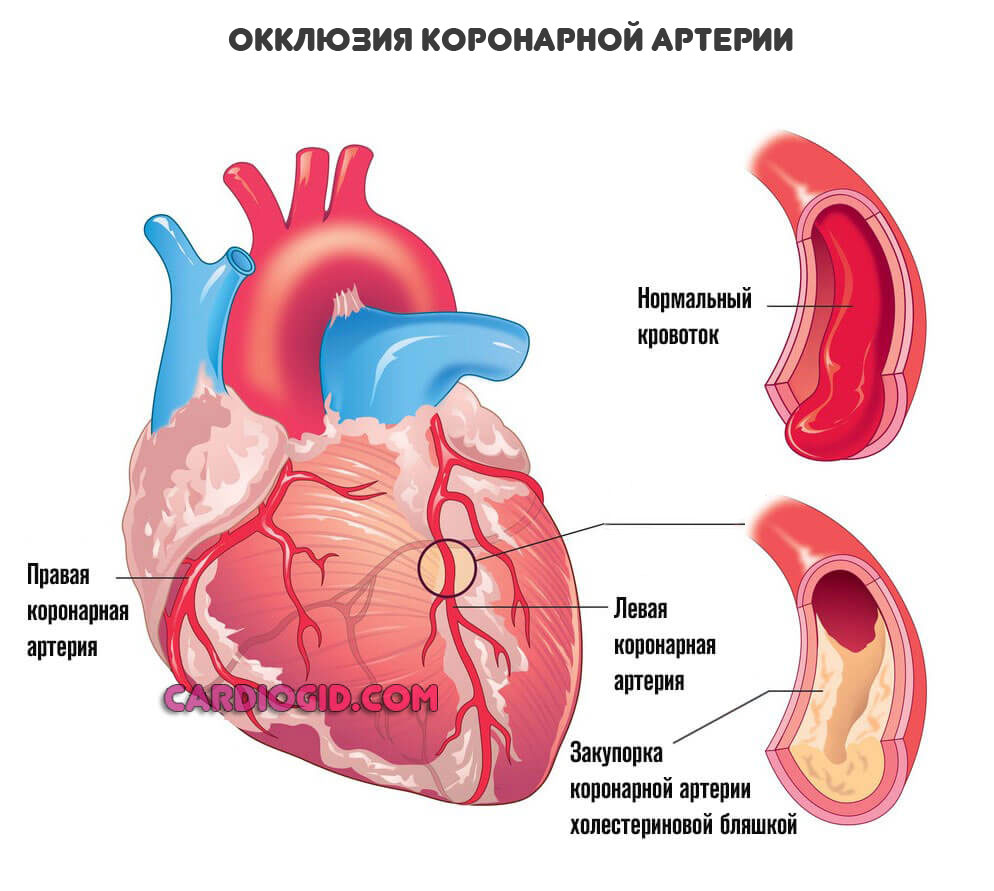
Чем больше образование, наслоение жиров — тем меньшее количество полезных веществ и кислорода в единицу времени получит орган.
Конечный итог — ишемическая болезнь сердца . Также возможна стенокардия . Процессы разные, а суть примерно одна: недостаточный кровоток, нарушение питания и дыхания, постепенное отмирание функциональных тканей самого мышечного слоя, который как раз и обладает сократимостью, перекачивает кровь.
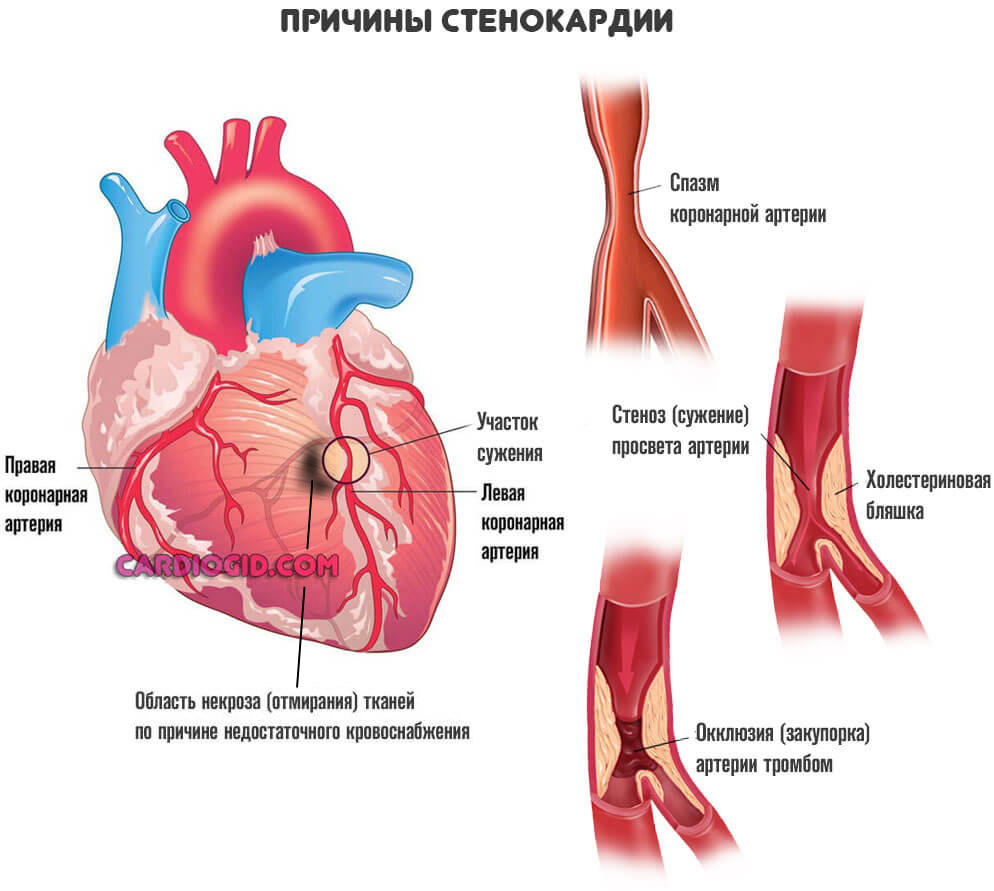
Возможны и другие виновники ишемии. Например, врожденные аномалии развития или тромбы. При условии, что нельзя устранить механические препятствия другими методами (стентированием, баллонированием, то есть расширить участок), прибегают к шунтированию сердца.
Суть можно описать несколькими пунктами:
- Определиться, какой путь может быть основным для обхода. Предстоит соединять коронарную артерию и здоровый сосуд.
- Выбрать вену или другую структуру, которая по размерам, калибру и свойствам могла бы стать шунтом.
- Найти область, которая перекрыта механически или иным образом изменена.
- Создать обходной путь от сосуда-донора до места, куда кровь из-за механического препятствия уже не поступает. Ключевых варианта, какая область может стать источником всего два (см. ниже).
Тем самым, врачи создают искусственную коллатераль. Обходной путь для нормального кровотока.
Существует 3 вида кардиошунтирования. Классификацию проводят по сосуду, который становится донором. Это довольно сильно влияет и на эффективность в разных случаях, и на технику самой операции.
Всего можно назвать три ключевых подхода:
- Аортокоронарное шунтирование (АКШ). Классическая методика. В этом случае кровоток к миокарду поступает напрямую из аорты. Чтобы создать такой обходной путь, нужен довольно крупный фрагмент сосуда. Например, участок вены ноги.
- Маммарокоронарное шунтирование (МКШ). Его используют реже. В основном к методики прибегают, если неэффективной оказалась предыдущая. Также такая операция возможна, когда есть противопоказания: тромбозы, аномалии сосудов.
Суть процедуры заключается в соединении внутренних грудных артерий и собственно миокарда, чтобы обеспечить обходной путь. Если поражены сразу обе коронарные структуры, можно создать двойной шунт.
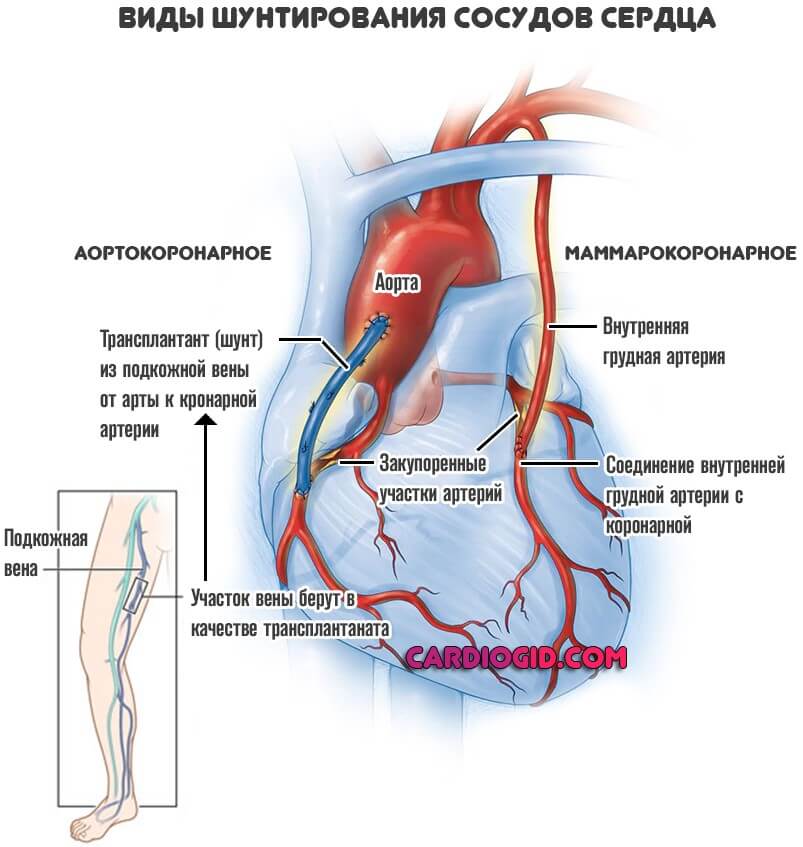
- При незначительных объемах поражения сердца, врачи прибегают к микроинвазивному шунтированию. Это не самый лучший выбор, если имеются атеросклеротические изменения.
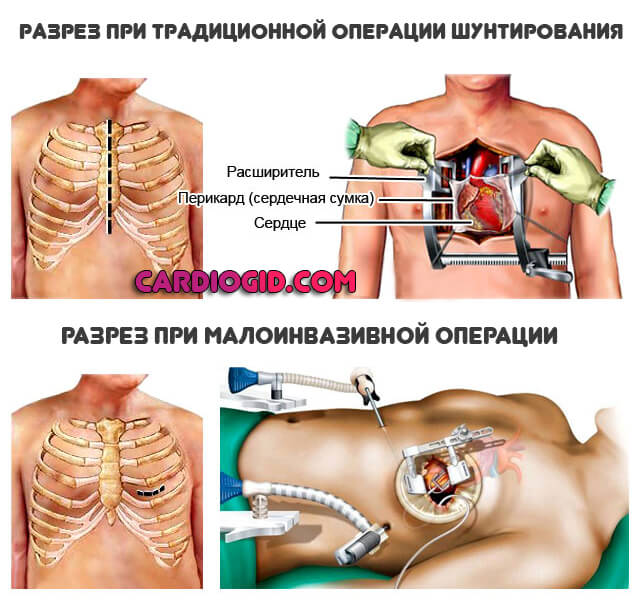
Классифицировать операцию можно и по другому основанию — состояние сердца в момент процедуры. Соответственно, выделяют еще два вида:
- Вмешательство на работающем сердце. Считается куда более трудной методикой терапии, поскольку во время процедуры орган бьется, сокращается. Однако снижаются риски послеоперационных осложнений, реабилитационный период становится куда короче.
- Вмешательство на неработающем сердце. В этом случае пациента приходится подключать к аппарату искусственного кровообращения. В целом, остановка кардиальной деятельности не нормальна и не сулит пациенту ничего хорошего.
После процедуры выше вероятность осложнений, в том числе вторичной ишемии, внезапной остановки сердца. Также возможен отек легких, острые тяжелые воспалительные процессы, которые разрушают миокард.
Тромбозы, в том числе отдаленные, локализованные в сосудах головного мозга — еще один неприятный сюрприз. Вариантов много и все они опасные.
Поэтому долгое время пациент находится в стационаре, а затем под присмотром кардиолога.
Срок восстановления больше в 1.5-2 раза.
Аортокоронарное шунтирование (АКШ) считается золотым стандартом хирургического лечения. Отступать от него или нет, насколько, в какую сторону — зависит от случая. Решение остается за кардиохирургом.
Показания к операции
Оснований для такого лечения довольно мало. Они жесткие, поскольку и сама операция несет огромные риски. Просто так, без четкого понимания, никто не назначает шунтирование. Среди основных показаний:
Развитая стенокардия
Речь идет о процессе, при котором сосуды сужаются резко в ответ на напряжение. Изменение температуры среды, погодных условий. Также при физических нагрузках. Это патологическое состояние называется стенокардией напряжения .
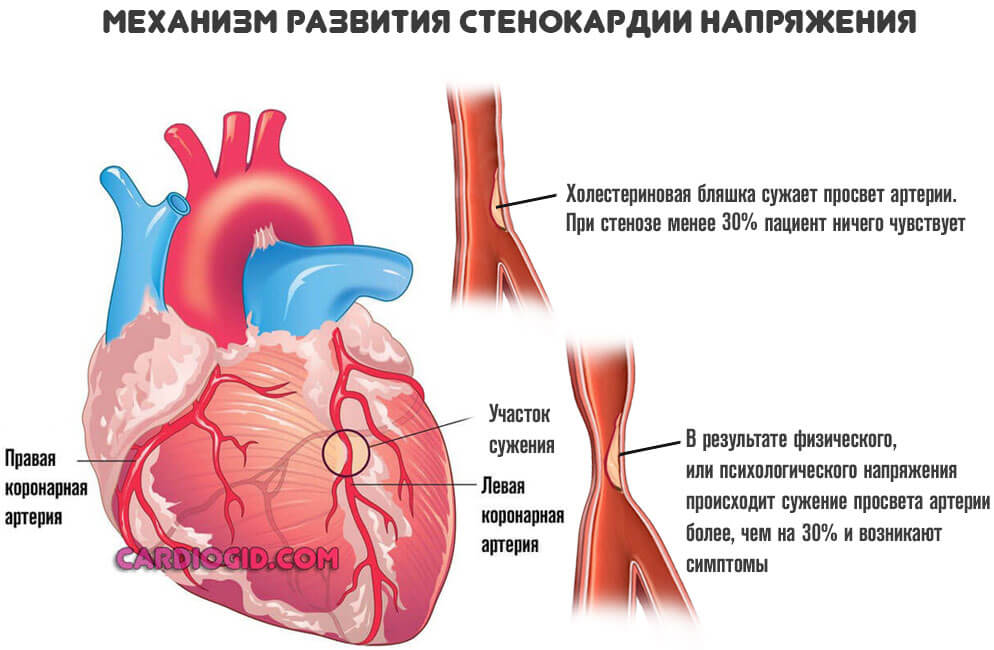
Процесс нестабилен. Его справедливо считают предвестником инфаркта . Как быстро разовьется неотложное состояние, никто заранее не скажет. Поэтому врачи работают в превентивном порядке.
Ишемическая болезнь сердца
Обобщенное наименование для процесса, сопряженного с нарушением местного кровотока. Мышечный орган недополучает кислорода, также полезных соединений.
Поскольку трофика ослабевает, начинаются дистрофические процессы. Ткани сердца отмирают. Но не как при инфаркте — резко, а постепенно.
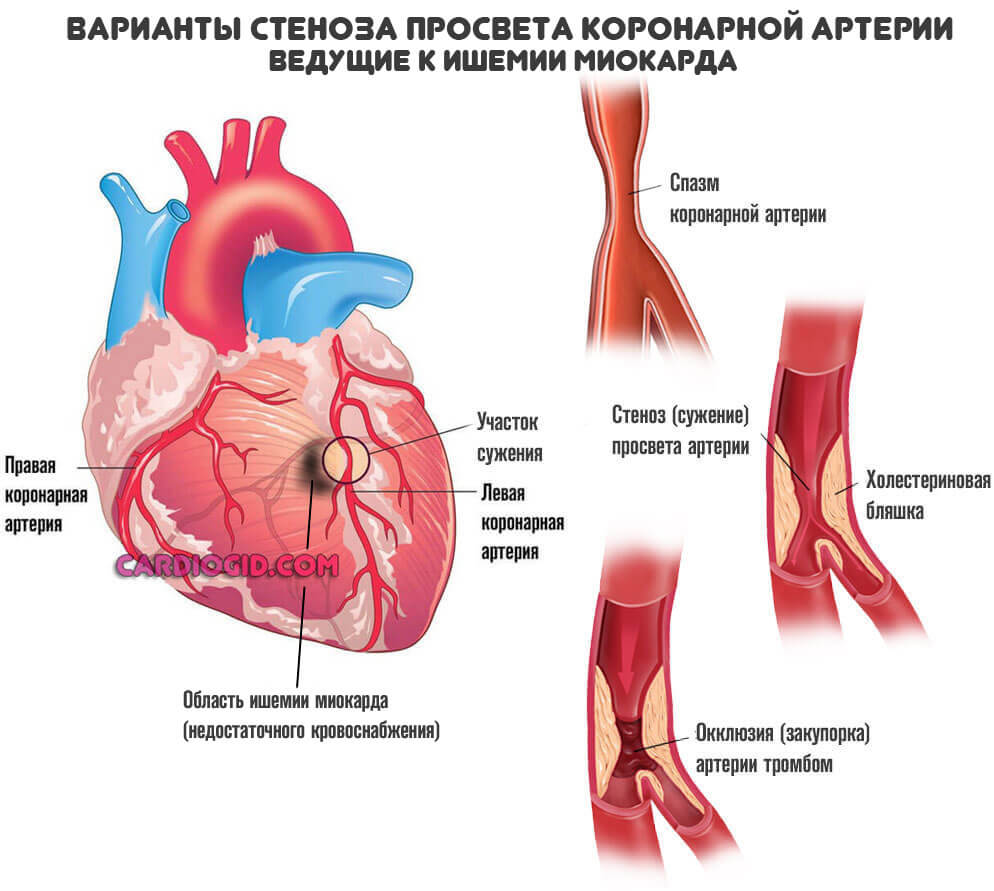
Результат примерно тот же. Снижение выносливости, сократительная способность миокарда падает, начинаются критически опасные осложнений со стороны внутренних органов, мозга.
В конечном итоге наступает инфаркт или инсульт. Чтобы этого не допустить назначают коронарное шунтирование.
Невозможность стентирования или баллонирования
Эти операции тоже направлены не то, чтобы восстановить кровоток в мышечном органе. В то же время, суть совсем иная. Заключается в механическом расширении просвета пораженной артерии. Например, при стентировании используется специальный металлический сетчатый каркас (подробнее об операции читайте в этой статье ).
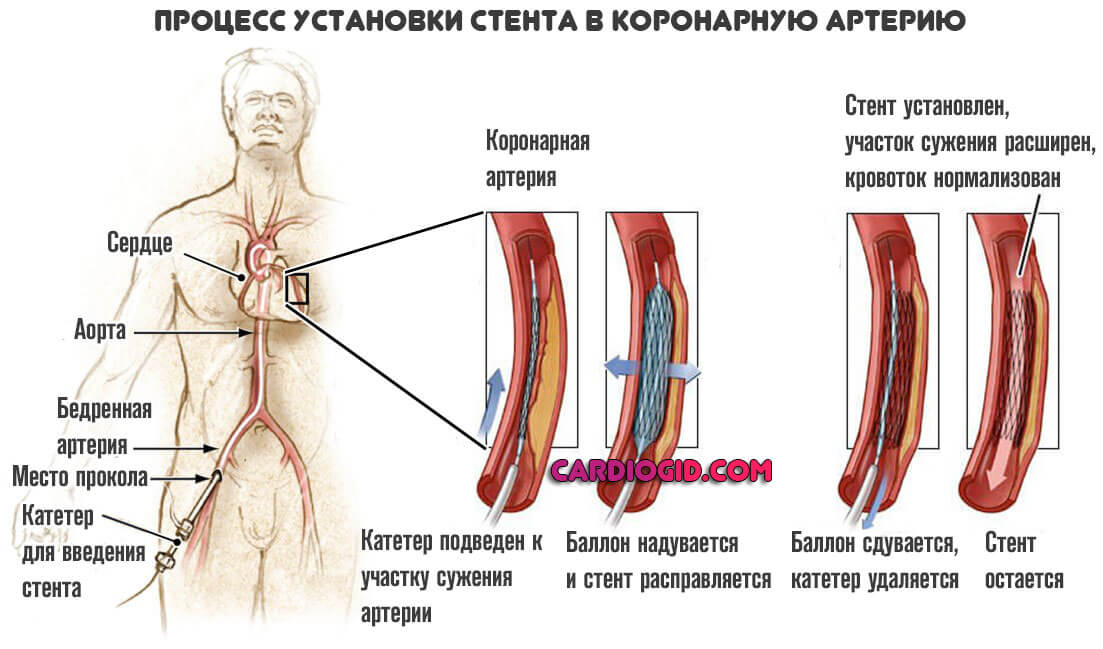
В некоторых случаях смысла в таких мерах нет. Например, если имеет место приобретенный или врожденный порок артерий. Аномальное развитие. В этих случаях необходимо только шунтирование.
Аневризма сосудов сердца
Представляет собой стеночное выпячивание. С одной (мешкоообразное) или сразу двух сторон. Как правило, пораженная артерия уже не способна работать как прежде.
Аневризму нужно удалить, но структура сосуда не позволяет выполнять функции. Потому создают вспомогательный путь. Коллатераль.
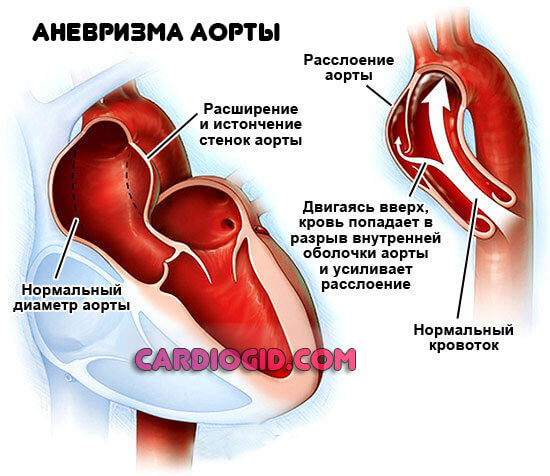
Показаний к шунтированию сосудов сердца не много. На свое усмотрение, врач может назначить операцию в других случаях. Например, при врожденных пороках и прочих состояниях.
Ожидаемые эффекты
Эффективность процедуры разнится, зависит от исходных данных. Как правило, после оперативного лечения пациент может рассчитывать на значительное улучшение состояния.
- Количество приступов стенокардии после шунтирования коронарных артерий падает до нуля. Нет не болевых ощущений, ни прочих симптомов. Это серьезно сказывается на уровне жизни. В положительном ключе.
- Вероятность инфаркта также становится существенно меньше. По разным оценкам, успешное шунтирование сосудов сердца снижает вероятность острого нарушения кровообращения в миокарде в 3-4 раза. Риски выравниваются и становятся примерно такими же, как у здоровых людей.
- Повышается физическая выносливость, переносимость нагрузок. Это результат адекватного питания самого миокарда, мышечной, нервной ткани. Пациент может самостоятельно ходить, в том числе без проблем поднимается по лестницам.
Однако, больным с шунтом все же не рекомендуется превышать допустимую, рекомендуемую норму. Как часто, с какой интенсивностью можно заниматься физической активностью, лучше уточнить у своего кардиохирурга.
- Количество препаратов постепенно уменьшается. Нет необходимости принимать лекарства в прежнем объеме. Хотя определенный минимум все-таки сохраняется. Это поддерживающая мера.
- Риск внезапной смерти также становится ниже.
- Пациент может работать. Выполнять обязанности по дому.
Операция устраняет все возможные риски. Позволяет вернуться к здоровой жизни.
Противопоказания
Оснований для отказа довольно много. Это связано с общей травматичностью и тяжестью операции. Среди них можно назвать:
- Декомпенсированный сахарный диабет. Вызывает генерализованные нарушения работы всех органов и систем. Сосуды страдают чуть ли не в первую очередь. Отсюда повышенная вероятность тромбозов и осложнений. В том числе встречаются и обратные явления. Коагулопатии. Когда свертываемость крови падает.
- Острые инфекционные процессы. Относительное противопоказание. Операцию нельзя делать до тех пор, пока состояние не минует. После лечения и полного восстановления можно прибегнуть к вмешательству. Контролируют динамику по результатам клинических, лабораторных тестов.
- Заболевания легких с декомпенсированой дыхательной недостаточностью. То же самое, пока процесс не отойдет на второй план. Делать операцию пациентам с пульмонологическими болезнями опасно, поскольку резко возрастает вероятность отека легких. Также возможна пневмония после проведенного вмешательства.
- Опухоли, рак. Злокачественные процессы в принципе исключают хирургическое лечение не по профилю. Это большие и совершенно напрасные риски. Поэтому ограничиваются менее радикальными методами. По крайней мере, до тех пор, пока онкологию не устранят или не переведут в стойкую полноценную ремиссию.
- Поражения почек и печени. Суб- и декомпенсированные формы дисфункций. Например, на фоне запущенного нефрита, цирроза.
- Сужение конечных участков коронарных артерий. В этом случае большого смысла от лечения не будет. Нужны другие пути. Хотя формально противопоказаний к шунтированию нет.
- Обширный инфаркт . Опасно вмешиваться, поскольку можно спровоцировать остановку сердца. Или как минимум рецидив неотложного состояния.
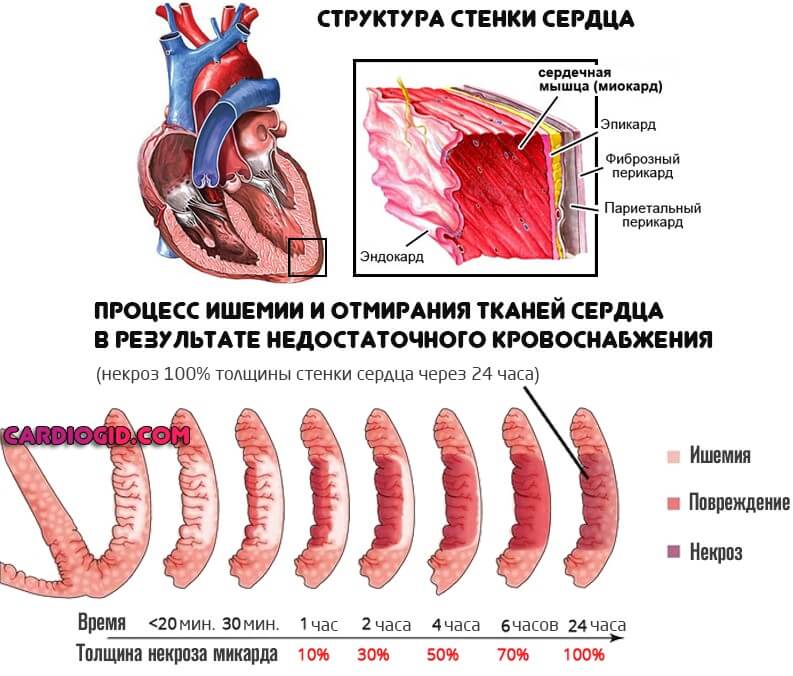
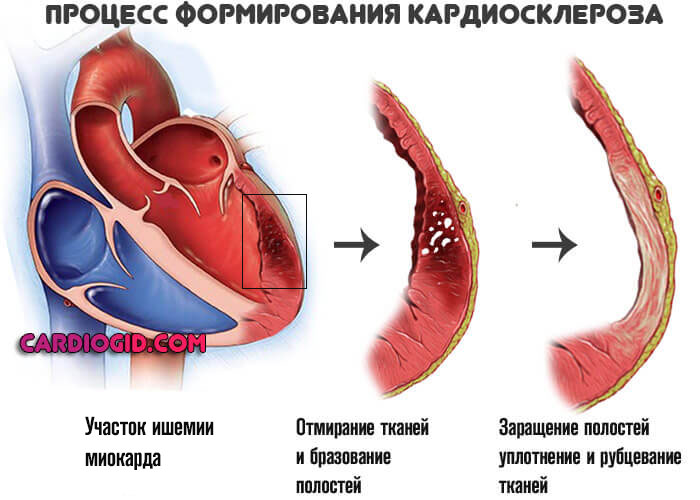
- Выраженный кардиосклероз . Замещение функциональной активной ткани, миоцитов, на рубцовую. Она не способна сокращаться. Операция в этом случае бесполезна, поскольку восстановить кровоток невозможно из-за органических изменений миокарда.
- Декомпенсированная сердечная недостаточность. На запущенных стадиях операция несет слишком большие риски. Потенциальная польза куда меньше вероятных осложнений.
Противопоказания к шунтированию коронарных артерий в основном связаны с общим тяжелым состоянием пациента. Риском, что он не выдержит вмешательство. Потому перед началом проводят полную всестороннюю диагностику.
Подготовка
Обследование — это основа. Правильные мероприятия снижают риск опасных осложнений после операции.
Какие процедуры назначают:
- ЭХО. УЗИ-методика, задача — оценить органическое состояние сердца, миокарда.
- ЭКГ. По результатам строит график, на основании которого можно сделать выводы о функциональных нарушениях со стороны мышечного органа. Назначается в паре с эхокардиографией.
- Коронарография . Обязательная методика. По своей сути — это рентген с контрастным усилением. Позволяет подробно рассмотреть сосуды сердца, исследовать участки сужения и прочие аномалии. Используется в первоочередном порядке.
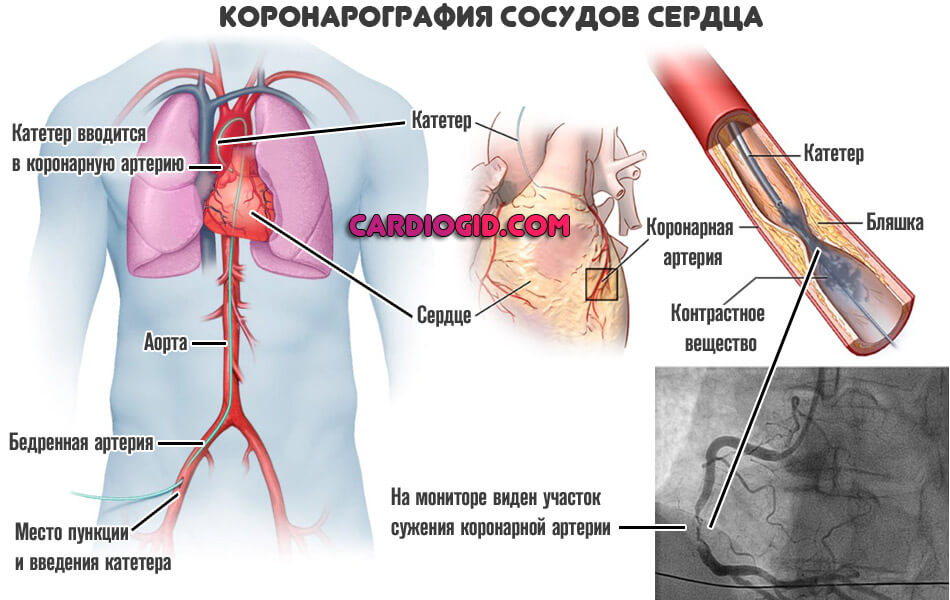
- ФВД. Функция внешнего дыхания. Ее проводят, чтобы оценить качество работы легких. В том числе при повышенной нагрузке. Это важно, чтоб представлять в каком состоянии дыхательная система.
- Анализ крови общий, биохимия. Чтобы исключить воспалительные процессы.
Исследование мочи. С той же самой целью. - Специальные тесты на инфекционных возбудителей. Реакция Вассермана, анализы на ВИЧ и прочие.
- Консультация анестезиолога. Поскольку предстоит длительный наркоз, нужно ответить на вопросы специалиста. Желательно подробно, не упуская ничего. От этого зависит безопасность.
За сутки до операции пациент отказывается от пищи. Также за несколько дней до начала лечения или даже больше отменяют препараты. Антикоагулянты , прочие опасные. Но строго по усмотрению специалиста. Это нужно, чтобы свести к минимуму риски кровотечений, аритмий.
Выполнение коронарного шунтирования
Операцию по коронарному шунтированию сосудов сердца делают в кардиохирургическом стационаре. Алгоритм процедуры отработан и хорошо известен:
- Пациента вводят наркоз.
- Далее нужно взять участок неповрежденного сосуда, который и будет тем необходимым обходным путем (шунтом). Для этих целей годятся грудная, лучевая артерии или вена ноги. Вопрос решает врач еще до начала мероприятия.
- Следующий шаг — вскрытие грудной клетки, мобилизация тканей, сердца. Создают собственно сам шунт. Если участков сужения или прочего поражения несколько, то больше одной искусственной коллатерали. Как правило, в качестве нового «донора» используют аорту или грудные артерии.
- Шунт проверяют, рану ушивают. Процедуру можно считать оконченной.
Операция длится 3-4 часа. Редко больше. Далее начинается сложный восстановительный период.
Реабилитация
На раннем этапе восстановления пациент находится в реанимации от 2-х до 10 суток. Плюс-минус по потребности. Все это время врачи обрабатывают швы.
- На период до полугода пациенту запрещены тяжелые физические нагрузки. Максимум 3-4 кг без наклона, распределяя вес на обе руки. Поскольку кости грудины только срастаются. Не стоит создавать себе дополнительные проблемы. Чтобы облегчить состояние можно надевать специальные бандажи.
- Ходить нужно, но перетруждаться — запрещено. Медленный шаг. При этом, чтобы избежать венозно-лимфатического застоя рекомендуется надевать специальные компрессионные чулки.
- В течение пары месяцев нужна диета с высоким содержанием железа, витаминов и белка, но переедание исключено, это повышенная нагрузка на сердце.
Внимание:
Пока человек находится в больнице, не может нормально передвигаться, рекомендована дыхательная гимнастика. Так пациент предотвратит воспаление легких.
- После выписки физические нагрузки повышают постепенно. Как только кости грудины срастутся, можно заниматься ЛФК.
Реабилитация продолжается после выписки в специальном центре. Раз в год пациенту рекомендуется посещать санаторий.
Риски и возможные осложнения
Последствия операции, если она сделана правильно, встречаются довольно редко, в среднем, в 5-7% случаев. Зависит от конкретной проблемы.
- Инсульт или инфаркт. Расстройство питания головного мозга и самого сердца соответственно.
- Нарушение процесса сращения грудных костей. Потребует дополнительной медицинской помощи.
- Тромбозы.
- Кровотечения. Обычно на начальной стадии реабилитации. Сразу после операции.
- Болевые ощущения. От них никуда не деться.
- Проблемы с почками.
- Остановка сердца. В результате острого нарушения питания миокарда.
К счастью, действительно серьезные проблемы встречаются редко и польза операции значительно превышает вероятные риски.
Прогнозы и сроки службы шунтов
Перспективы в целом благоприятные. Вероятность инфаркта снижаются в 2-4 раза, то же касается внезапной смерти.
Если сердце не изменено, можно вернуться к полноценной жизни с небольшими ограничениями в физических нагрузках. Операция никак не влияет на ее продолжительность, а уменьшает риски неотложных состояний.
Шунт в идеальных условиях служит около 10-15 лет. Но существуют погрешности. Поэтому стоит рассчитывать на сроки в 7-8 лет или около того.
После ― вновь возникают показания к операции по шунтированию сосудов сердца и нужна вспомогательная терапия.
Шунтирование сердца после инфаркта — как происходит операция
По данным медиков, кардиологические болезни поражают все более молодых людей. Шунтирование сердца после инфаркта — это надежный шанс для больного на излечение от финальной стадии инфаркта или ишемической болезни. Своевременное шунтирование при и после приступа продлит жизнь пациента на годы. Суть операции — создать дополнительное сообщение между сосудами, чтобы восстановился нормальный кровоток в сердце, нарушения в котором и являются причиной сердечных патологий.
Кому показана и противопоказана процедура?
Шунтирование после инфаркта миокарда показано:
- при экстренной ситуации;
- когда длительная терапия медицинскими препаратами не принесла ожидаемых результатов.
Врач рассматривает каждого пациента индивидуально, как и причины, которые привели к такой необходимости. Ведь шунтирование после инфаркта миокарда призвано наладить общий кровоток, обходя зону некроза. Для этого используют шунт, который и сформирует это ответвление. Аортокоронарный кровоток нормализуется, что снижает риск повторного возникновения патологии.
Важно! Оптимальное время для экстренного шунтирования при инфаркте — 6 часов после него, но в жизни так получается не всегда, поэтому медики считают допустимым ее проведение в течение 15 часов после приступа.
Коронарное шунтирование после инфаркта миокарда противопоказано в следующих случаях:
- при наличии сопутствующих патологий, таких как рак, сильное воспаление, конечная стадия цирроза, анемия, нестабильный сахарный диабет;
- несколько артерий или дистальное русло тотально поражены склерозом;
- кардинальные изменения мышцы сердца, как множественное рубцевание, аневризмы, сердечная недостаточность 3–4 степени.
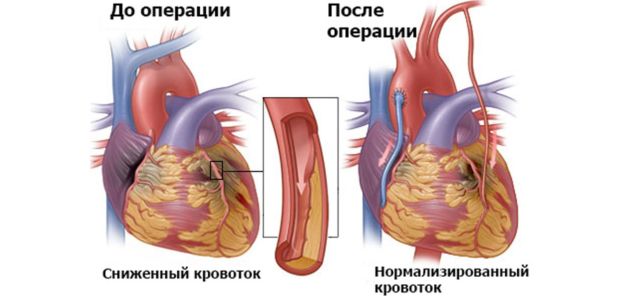
Если все указанные патологии будут устранены, и состояние больного придет в норму, то допускается проведение шунтирования. Некоторые патологии излечить невозможно.
Важно! Возраст больного не считается противопоказанием, т. к. главное – его физическое состояние. Но младенцы и пожилые люди в возрасте от 62 лет входят в группу риска.
АКШ: виды
Чаще всего для создания аортокоронарного шунта используют артерию грудины, которая способна долгое время выполнять возложенные на нее функции, не поражаясь атеросклерозом. Иногда шунты делают из лучевой артерии или большой бедренной вены.
Операцию проводят под общим наркозом, т. к. сердце в это время открыто, а процедура может длиться от 4 до 6 часов. Аортальное шунтирование бывает одиночным, двойным, тройным, и зависит это от количества артерий, подлежащих восстановлению. У врачей в распоряжении несколько видов процедуры:
- С остановкой сердца и подключением аппарата искусственного кровообращения.
- С работающим сердцем, но на это способны единицы врачей, ведь тут нужен невероятный опыт, умения и выдержка.
- Малоинвазивный способ, самый часто используемый, т. к. время процедуры меньше, как и негативные последствия.
Подготовка
Случается экстренное, срочное и плановое шунтирование. В первых двух случаях как таковая подготовка отсутствует. А вот для плановой операции от больного необходимо соблюдение следующих врачебных требований:
- За пару суток до процедуры отказаться от алкоголя, питаться умеренно, не перезагружая организм.
- За 6–8 часов сделать клизму и не принимать пищу.
- Область разреза стоит побрить, смазать обеззараживающим средством.
- Не волноваться, если это невозможно, то выпить успокоительное, прописанное врачом.
Помимо этого, пациент проходит полное обследование коронарографии, УЗИ и ЭКГ, со сдачей крови и мочи на анализы.
Операция
Сколько будет длиться процедура зависит и от общего состояния больного, и от его переживаний. Поэтому врачи дают седативный препарат как минимум за час до процедуры. В операционном блоке больной ложится на стол и ему делают общий наркоз.
 Во время всей процедуры персонал и врач строго следят за жизненно важными показателями: давлением, работой сердца (при шунтировании без его остановки), дыханием, газообменом. После того как наркоз подействует, врач вскроет грудину и остановит работу сердца с одновременным подключением пациента к аппарату искусственной перекачки крови.
Во время всей процедуры персонал и врач строго следят за жизненно важными показателями: давлением, работой сердца (при шунтировании без его остановки), дыханием, газообменом. После того как наркоз подействует, врач вскроет грудину и остановит работу сердца с одновременным подключением пациента к аппарату искусственной перекачки крови.
В положенное место устанавливается шунт, а при необходимости могут сразу провести и стентирование. Врач восстановит работу сердца, наложит швы и установит дренаж.
Для малоинвазивного вида шунтирования после инфаркта аппарат искусственного дыхания могут и не использовать. Но с ним кровопотеря меньше, а также снижается риск инфекционного заражения. В стационаре пациент после него будет не более 10 дней.
Восстановление максимально быстрое. Проводят процедуру в основном на передних сосудах, не затрагивая задние, т. к. к ним сложнее добраться через ключевой разрез.
Реабилитация
В зависимости от того как прошла операция, больного отправляют либо в реанимационное отделение, либо в интенсивную терапию. Это старт первичного реабилитационного периода, длящегося от недели до 10 дней. В это время сердце и легкие начинают нормально функционировать после вмешательства.
Переведя пациента в общую палату, ему назначают постепенное увеличение физической нагрузки от легких прогулок по палате до подъема по ступенькам.
Важно! Первичный реабилитационный период заканчивается после прохождения теста больным, который назначают через 60–90 дней после операции. Если пациент не имеет изменений на ЭКГ, и у него ничего не болит, то тест сдан.
Затягивание швов
Обширный инфаркт оставляет много последствий. После шунтирования грудную клетку пациента будет «украшать» огромный шов. Но это низкая цена за то, что сосудистая система сердца придет в норму. Чтобы шов быстрее зажил, больному делают ежедневные перевязки, обработку антисептическими препаратами. Снимут их на 10–12 день, и еще пару суток посещение душа будет под запретом.
Кости грудины
Костные ткани всегда заживают дольше мягких, поэтому после шунтирования на это может понадобиться до полугода. Для ускорения процесса зону заживления нужно не тревожить, обеспечивая ей покой. Даже резкое движение или рывок, разорвут шов, поэтому врачи настаивают на ношении больным специального корсета.
Стабилизация дыхания
Восстановление нормального дыхания после операции важно, поэтому пациенту необходимо делать специальную зарядку.
 Контроль за здоровьем должен быть отменным, чтобы не простудиться и не подвергнуть нагрузке всю дыхательную систему. Питание требуется своевременное и полноценное.
Контроль за здоровьем должен быть отменным, чтобы не простудиться и не подвергнуть нагрузке всю дыхательную систему. Питание требуется своевременное и полноценное.
Иногда возникает беспричинный кашель, который нормален для проведенной процедуры. Облегчить его можно легким нажатием на грудную клетку.
Физические нагрузки
Они должны быть постепенными и возрастающими. Постепенно вся симптоматика инфаркта пройдет. Организм восстановится, и больной будет не только лучше себя чувствовать, но и его физические возможности изменятся. Начинать нужно с прогулки по коридору, постепенно доводя нагрузки до обычного состояния. В конце реабилитации пациенту стоит заняться спортивной ходьбой или легким бегом трусцой.
Санатории
На выписке из больницы реабилитационные мероприятия не заканчиваются. Дальше пациенту нужно продолжить их в специальном санатории. Там будут проведены восстановительные и терапевтические процедуры, которые усилят эффективность шунтирования и полностью ликвидируют последствия инфаркта, укрепят сосуды, улучшат самочувствие. Обычно вернуться к полноценной жизни можно через 3 месяца после шунтирования.
Возможные осложнения
Обычно такие процедуры выполняют высококвалифицированные специалисты, поэтому глобальных осложнений не бывает. Но если уход за раной будет плохим, то она может воспалиться или даже открыться, что приведет к кровотечению.
 Оно вызывает жар, слабость, боли в грудине, ломоту в суставах, аритмию. После операции организм сильно ослаблен.
Оно вызывает жар, слабость, боли в грудине, ломоту в суставах, аритмию. После операции организм сильно ослаблен.
Кровопотеря в процессе процедуры способствует развитию анемии, поэтому кровотечение после операции может быть опасным. Врачи прописывают железосодержащие препараты.
Крайне редко шунтирование сердца приводит к таким осложнениям:
- инсульту;
- тромбозу;
- неправильному сращиванию костей грудной клетки;
- почечной недостаточности;
- повторному инфаркту;
- остаточным болям в зоне шва;
- постперфузионному легочному осложнению.
Все эти последствия чаще возникают как результат дооперационного здоровья больного. Также в группе риска люди с избыточным весом, курящие, злоупотребляющие алкоголем, страдающие повышенным артериальным давлением, сахарным диабетом, атеросклерозом. Немаловажно и отношение больного к реабилитации.
Безответственное поведение приводит к осложнениям. Игнорирование врачебных рекомендаций, избыток физических нагрузок или их отсутствие, отказ от медикаментов провоцируют серьезные осложнения и повторный инфаркт.
Эффективность операции
Правильно проведенная процедура приводит к:
- нормализации сердечного кровотока и питания миокарда;
- устранению приступов стенокардии;
- уменьшению риска повторного инфаркта;
- восстановлению трудоспособности;
- улучшению самочувствия;
- увеличению физической нагрузки;
- повышению продолжительности жизни;
- уменьшению риска внезапного летального исхода;
- укреплению стенок сосудов;
- прекращению лекарственной терапии, кроме необходимых для реабилитации препаратов.
АКШ позволяет вернуться пациенту к обычной, полноценной жизни. Важно будет все время соблюдать определенный рацион и вести здоровый образ жизни, чтобы исключить рецидив. Нужно полностью отказаться от табака, алкоголь пить крайне ограниченно и в малых количествах.
Интересно! У 70% пациентов после шунтирования патология полностью проходит, у 85% исключена повторная закупорка сосудов, даже по задней стенке. Каждый третий пациент чувствует себя лучше после шунтирования. Средний срок службы шунта — 10 лет.
Сколько стоит?
Стоить такая операция дешево не может, т. к. это сложная процедура, которую в силах выполнить только высококвалифицированный кардиохирург с бригадой опытных помощников. На цену влияет:
- сложность процедуры;
- ее вид;
- количество шунтов;
- стоимостью препаратов и оборудования;
- длительность и качество реабилитации;
- условия клиники, ее престиж.
 В среднем московские клиники проводят шунтирование за 150 000—500 000 рублей. Заграницей стоимость процедуры дороже, например, в Израиле или ФРГ цена стартует от 800 000 рублей и выше. Услуги обычного кардиологического центра стоят дешевле, чем частной клиники.
В среднем московские клиники проводят шунтирование за 150 000—500 000 рублей. Заграницей стоимость процедуры дороже, например, в Израиле или ФРГ цена стартует от 800 000 рублей и выше. Услуги обычного кардиологического центра стоят дешевле, чем частной клиники.
Провести шунтирование могут и полностью бесплатно для пациента, по квоте. За нее платит Фонд социального страхования, а проводит областной кардиолог, городской хирург или специалист кардиоцентра по месту жительства.
Если подходящих специалистов в городе нет, пациенту нужно обратиться в больницу за справкой о том, что в ней не могут провести эту операцию.
Документ подписывает главврач. Если пациент попадает в льготную категорию и не подписывал отказ от услуг ФСС, то дорогу до места проведения процедуры и назад также оплачивает фонд. После рассмотрения документов больного на комиссии субъекта РФ, ему оформляют талон ВМП. Материалы рассмотрения направляют в столицу, где будет проведен отбор больных для высокотехнологичной медицинской помощи. О дате его уведомят письменно.
Процесс шунтирования сердца после инфаркта: схема проведения операции
Кардиохирурги проводят плановое шунтирование сердца после инфаркта на третий — седьмой день. Восстановление кровоснабжения миокарда устраняет или снижает риск рецидива. Экстренную операцию желательно успеть сделать в первые 5–6 часов после острого инфаркта миокарда. Шунтирование выполняется разными способами, но с хорошими результатами.
Для чего нужна операция АКШ
Аортокоронарное шунтирование (АКШ) необходимо как для избавления от острого инфаркта, так и для его предупреждения. Восстановление кровотока миокарда производится с помощью шунта. Операция заключается в создании анастомозов – дополнительных путей кровоснабжения сердца в обход закупоренных венечных сосудов.
Ведь причина инфаркта – критическое сужение коронарных сосудов атеросклеротической бляшкой или закупорка тромбом. Следствием является гибель участка миокарда, что может закончиться благополучно с образованием рубца, но иногда становится причиной летального исхода.

После инфаркта сердечная мышца ослабевает, так как рубец не принимает участия в сокращении – насосной функции органа. Это означает, что миокард вынужден работать в напряжённом ритме. К тому же атеросклероз продолжает поражать артерии. Эти факторы повышают риск рецидива инфаркта. Единственный путь поддержать сердце в рабочем состоянии – создать обходной путь кровоснабжения.
Показания для шунтирования венечных сосудов
Операция проводится только по строгим показаниям, что позволяет предупредить осложнения в периоде восстановления. Экстренное коронарное шунтирование сердца выполняется, если во время ангиографии обнаружено поражение нескольких сосудов или главной коронарной артерии. Противопоказанием является только инфаркт правого желудочка.
Кстати! Срочное шунтирование необходимо также после осложнения баллонной ангиопластики венечных артерий.
Плановое шунтирование, проведённое через 3–7 дней после инфаркта, безопасно для больных.
Показания для проведения АКШ:
- Непроходимость левой венечной артерии на 50% и больше.
- Сужение нескольких коронарных ветвей более чем на 70%.
- Стеноз верхней части межжелудочковой артерии и других сосудов.
- Невозможность установки стента.
- Аневризма сердца в сочетании с коронарным атеросклерозом.

Показанием для операции является также стенокардия высокого класса, если лекарственная терапия неэффетивна. Шунтирование рекомендовано пациентам с пониженной насосной функцией сердца или ишемической кардиомиопатией.
Для проведения АКШ нет возрастных противопоказаний. Значение имеют сопутствующие заболевания, препятствующие проведению полостных операций.

Методики шунтирования
Каким бы способом ни была рекомендована операция, перед её проведением все пациенты проходят через контрастное рентгенологическое исследование венечных сосудов. Именно коронарография определяет степень и локализацию нарушенного кровотока, позволяет врачам сделать правильный выбор оперативного вмешательства.
Кардиошунтирование в настоящее время выполняется на работающем сердце или в условиях искусственного кровообращения. У каждого способа свои достоинства и недостатки.

Современная операция АКШ на бьющемся сердце более сложная. Для её проведения требуется специальное оборудование, способное уменьшить колебания сердца.
Но она имеет преимущества:
- риск послеоперационных осложнений гораздо ниже,
- меньше кровопотеря,
- сокращается срок восстановления пациента.
Традиционная методика шунтирования проводится на отключённом сердце. Операция проходит под общим наркозом. Вскрывается грудная клетка. Пациент временно присоединяется к аппарату искусственного кровообращения и дыхания АИК.

Хирург выделяет подкожную вену на ноге. Один конец сосуда пришивается к аорте, а другой – к венечной артерии выше места закупорки. Как только закончится сшивание, больного отключают от аппарата, запускают в работу сердце. Грудную клетку закрывают послойными швами.
Аортокоронарное шунтирование длится 3–6 часов. После операции пациента переводят на сутки в отделение реанимации. Ещё 3–4 дня он находится в общей палате под наблюдением медперсонала.
В качестве шунта применяют собственную грудную (маммарную) артерию или подкожную вену ноги (голени, бедра). Иногда прибегают к имплантации пластиковых протезов.
Интересный факт! Согласно статистике, анастомозы из артерий долговечные и надёжные – служат до 15 лет, в то время как 30% венозных шунтов закрывается через 6–7 лет, а то и раньше. Грудная артерия более устойчива к развитию атеросклероза. Это означает, что в отдалённом периоде маммарно-коронарное шунтирование (МКШ) более перспективно.
Последствия после шунтирования
Риск осложнений после операции возрастает при повторном АКШ. В этих случаях предпочтительно выполнять маммарно-коронарное шунтирование (МКШ).
Тем не менее, у некоторых пациентов не исключаются последствия:
- кровотечение может возникнуть через несколько часов или дней после шунтирования,
- повышение температуры,
- присоединение бактериальной инфекции,
- накопление жидкости на месте воспаления,
- боли в грудной клетке,
- учащённое сердцебиение,
- тромбоз вен конечностей после взятия трансплантата,
- нарушение ритма сердца.
Осложнения в ближайшем времени после шунтирования возникают в основном у ослабленных пациентов с пониженным иммунитетом. В позднем периоде иногда развивается сужение шунтов.
Вероятность его развития зависит от того, насколько пациент соблюдает диету и график приёма препаратов, останавливающих прогрессирование атеросклероза и препятствующих образованию тромбом.

Восстановительный период
Реабилитация после аортокоронарного шунтирования продолжается 6 месяцев и включает комплекс мероприятий для возвращения в прежнюю колею жизни. Лучше всего программу восстановления проходить в специализированном санатории.
Чтобы в послеоперационном периоде избежать осложнений, жизненно важно соблюдать рекомендации врача:
- После возвращения домой для предупреждения застоя в лёгких необходимо делать дыхательные упражнения. Для этого проще всего делать выдохи через трубочку в стакан с водой. В день выполняется 20 заходов. Это упражнение расправляет лёгкие, насыщает кровь кислородом.
- Важно вовремя принимать препараты, назначенные врачом. Чтобы облегчить их приём на протяжении дня, удобно использовать специальные таблетницы.
- Необходимо следить за состоянием здоровья – измерять давление автоматическим прибором с манжетой на предплечье, считать пульс. При физической нагрузке он не должен быть выше 110 ударов в минуту. Если произошли изменения параметров, нельзя тянуть с посещением доктора.
- Пациентам после шунтирования важно перейти на лечебное питание – соблюдать рацион стола №12 или 15. Диета предусматривает ограниченное употребление соли, калорийной пищи. В меню включается мясо и рыба нежирных сортов, растительная пища, свежая зелень, содержащая минералы и витамины. Рекомендуются бананы и киви для сердца, а также гранаты, очищающие сосуды. Полезны кисломолочные продукты, снижающие риск сосудистых заболеваний.
- На первом этапе для людей, переживших шунтирование, существует множество ограничений. Нельзя посещать сауну и баню. Не рекомендуется совершать дальние пешие прогулки. Дома необходимо соблюдать оптимальный температурный режим 20–22 °C и влажность воздуха 50–70%.
Важный совет! От алкоголя и сигарет необходимо отказаться навсегда. Некоторые пациенты думают, что можно употреблять в небольшом количестве. Нет, нельзя! Спиртные напитки и никотин разрушают сосуды изнутри. Рано или поздно изменившиеся коронарные сосуды вновь приведут к необходимости операции.
Шунтирование помогает людям переоценить ресурсы организма, отказаться от вредных привычек, укорачивающих жизнь. Если рекомендации врача соблюдаются, постепенно расширяется физическая активность, уменьшается количество принятых таблеток. Остаётся только использовать лекарства для разжижения крови и поддержания нормального уровня холестерина.

Прогноз после шунтирования
Летальность составляет 2–3% от всех случаев оперированных больных. Продолжительность жизни после шунтирования связана не только с мастерством хирурга и специалистов реабилитационного центра. Много зависит от самого пациента, резервных возможностей сердца.
Важно принимать лекарства, укрепляющие сердечную мышцу, разжижающие кровь, останавливающие прогрессирование атеросклероза. Необходимо следить за параметрами давления и сердцебиения.
Те пациенты, которые выполняют рекомендации врача, ведут правильный образ жизни, отказались от вредных привычек, живут долгие годы. У стариков и людей с сопутствующими заболеваниями, а также людей, не заботящихся о своём здоровье, этот срок ограничен.
Внимание! Очень важно применять адекватные физические нагрузки по рекомендации врача-реабилитолога. Ведь жизнь в биологическом смысле слова – это насыщение крови кислородом и питательными веществами. Этот процесс ускоряется во время движений.
Последние десятилетия совершенствуются технологии шунтирования сердца после инфаркта. Вполне возможно, что в скором времени вместо собственных шунтов скоро будут изобретены заменители, не поддающиеся атеросклерозу или тромбированию.

АКШ не только спасает от инфаркта, но и продлевает жизнь больного на долгие годы при условии, если человек откажется от тех привычек, которые привели его к операции. Однако шунтирование не избавляет от атеросклероза. Чтобы дольше прожить, придётся очень постараться – перейти на сбалансированное питание, принимать регулярно лекарства, выполнять адекватные физические нагрузки для поддержания сердца в тонусе.
Как проводится шунтирование после перенесенного инфаркта и кому оно противопоказано?
Шунтирование после инфаркта является надежным способом увеличения продолжительности жизни больного на много лет. Суть аортокоронарного шунтирования – нужно создать в обход закупоренных артерий дополнительные пути для кровообращения. Для этого используются кровеносные сосуды человека – артерии грудины, вены конечностей.
Показания к шунтированию после инфаркта
Общие показания для проведения операции:
- непроходимость левосторонней коронарной артерии минимум на 51%;
- снижение диаметра артерий более чем на 30%;
- сужение межжелудочковой и венечной артерии в истоке русла;
- трехсосудистая непроходимость.
Шунтирование после инфаркта проводится в двух порядках – плановом и экстренном.

Экстренное шунтирование
Экстренный порядок оперирования применяется при обнаружении поражения главной коронарной артерии. Также могут быть поражены несколько обычных сосудов: в этом случае хирургическое вмешательство используется после терапевтических мероприятий, которые оказались неэффективными. Суть такого шунтирования заключается в профилактике развития инфаркта обширного характера.
Существуют противопоказания: если был инфаркт в правом желудочке сердца, наличие искусственного аппарата.
Плановое шунтирование
Плановая операция назначается через определенное время после инфаркта – от 3 до 7 дней. Именно в этот период оперирование считается наиболее безопасным.
Особенности и виды шунтирования
Шунтированный способ хирургического вмешательства проводится при открытии сердца, максимальная продолжительность операции составляет 5-6 часов. В ходе процедуры может быть создан одиночный, двойной, тройной (и больше) путь. Это зависит от количества пораженных артерий.
Виды шунтирования после инфаркта в зависимости от использования аппарата для искусственного кровообращения и функционирования сердца:
- При остановке сердца после инфаркта используется аппарат искусственного кровоснабжения. Такое хирургическое вмешательство несет в себе много рисков.
- При рабочем сердце аппарат не подключается, прогноз благоприятный.
- Миниинвазивная операция. В этом случае хирургическое вмешательство применяется при остановке и работе сердца. Метод предполагает минимум кровопотерь и осложнений. Реабилитационный период составляет 7-10 суток.

Положительные стороны, ожидаемые результаты
После инфаркта может использоваться не только шунтированный метод хирургии, но и стентированный. Оба способа направлены на одну цель, но именно шунтирование считается лучшим.
Методика обладает такими преимуществами:
- высокая степень эффективности;
- возможность проводить операцию при одновременном поражении нескольких сосудов;
- минимальный реабилитационный период;
- редкость случаев возникновения серьезных осложнений;
- минимальный список противопоказаний.
- восстановление кровообращения, в результате чего сердце получит достаточное количество питательных веществ и кислорода;
- предупреждение обширного и повторного инфаркта;
- отсутствие стенокардии;
- улучшение общего самочувствия;
- восстановление работоспособности;
- возможность увеличивать физические нагрузки;
- снижение риска летального исхода;
- увеличение продолжительности жизни больного;
- отмена медикаментозной терапии, после операции применяется лишь лечение профилактическими препаратами;
- возвращение к привычному образу жизни.

Подготовка к операции
Перед шунтированием нужно провести следующие манипуляции:
- Обязательно сделать диагностику: сдать анализы мочи и крови на общие показатели, исследовать сердечно-сосудистую систему посредством ультразвукового обследования, ангиографии сосудов и электрокардиографии.
- За 3-7 суток до хирургического вмешательства больной человек помещается в стационар (в случае планового шунтирования).
- За 12-14 часов до операции нужно отказаться от пищи и любой жидкости.
- Очистка кишечника клизмой осуществляется дважды – в вечернее и утреннее время.
- Непосредственно перед шунтированием пациент должен принять душ.
- Категорически запрещено употреблять спиртные напитки и курить накануне операции.
- Прием любых препаратов прекращается за сутки до процедуры.
- Полноценное бритье участков тела, откуда будет взят шунт, а также области расположения сердца.
- Незадолго до шунтирования больному дают седативные средства, так как излишнее волнение может оказать негативное воздействие на ход операции. Но это не обязательное условие, а только для тех, кто чрезмерно нервничает.
Проведение шунтирования после инфаркта
Поэтапность процедуры такова:
- Больного привозят в операционную комнату и укладывают на стол.
- Хирург подключает специальный прибор для контроля состояния больного.
- Если есть необходимость подключения аппарата искусственного кровообращения, врач подключает и его.
- Оперируемые зоны обрабатывают дезинфицирующими растворами.
- Пациенту вводят анестезирующий состав. Наркоз применяется общий.
- Путем рассечения извлекаются шунты (сосуды) для трансплантации.
- Хирург рассекает грудную полость для обеспечения доступа к сердцу.
- Стабилизируется сердечная мышца.
- Устанавливается обходной путь (шунт).
- Врач возобновляет функциональность сердца и накладывает швы.
- После операции больного доставляют в реанимацию для восстановления функциональности сердца и легких, а также полноценного контроля над состоянием.
- Больной переводится в палату для прохождения реабилитационных этапов.
После шунтирования необходимо строго следить за процессом заживления шва и костей грудины. Шов ежедневно обрабатывается антисептическими средствами, после чего заново накладывается повязка. Снимают его примерно через 7-12 суток, но принимать душ разрешено только через пару дней после снятия швов. Кости заживают гораздо дольше – от 4 месяцев до полугода. В этот период больной должен носить специальный корсет, меньше двигаться и напрягаться физически.
Если вы хотите наглядно увидеть весь процесс хирургического вмешательства при шунтировании, посмотрите наше видео:
Реабилитационный период
Реабилитационный период начинается с реанимационного отделения, где больной должен находиться минимум 10 суток. Врачи пристально следят за процессом дыхания пациента. Первое время больной будет испытывать дискомфортные ощущения и болевые синдромы в области рассечений. Если болевой порог слишком сильный, пациенту могут назначить анальгетики. Их выбор основан на общем состоянии больного, работе сердца и наличия осложнений.
Пока не снимут швы, нельзя подниматься с постели, но уже через 2-3 дня после этого начинается настоящая восстановительная работа. Она заключается в следующем:
- Пациенту назначают особую диету. Если во время хирургического вмешательства была большая потеря крови, то больной обязательно должен употреблять в пищу железосодержащие продукты питания.
- Физическими нагрузками с пациентом занимаются специалисты. Обязательно нужно делать дыхательные упражнения, которые будут применяться еще длительное время в домашних условиях. Врач научит больного правильно кашлять, чтобы не разошлись швы и шунтированные сосуды.
- Физические нагрузки включают и двигательные упражнения. Но сначала больной должен научиться ходить спокойным шагом в пределах больничного коридора. Исходя из истории болезни, врач назначает индивидуальное расстояние ходьбы.
- Пациенту нужно научиться правильно спать и переворачиваться. Это ускорит процесс заживления швов.
- После выписки больному желательно отправиться в лечебно-оздоровительное учреждение по типу санатория. Там специалисты разработают для него комплекс физических упражнений, которые придется делать на протяжении длительного периода времени. Эти упражнения обладают минимальной нагрузкой. Умеренные физические занятия можно начинать делать только через 5-7 месяцев.
- Очень важно полностью отказаться от курения и употребления алкогольных напитков даже в малых дозах.
Возможные осложнения, последствия
Неприятные последствия после шунтирования возникают по нескольким причинам. В первую очередь, это неправильный уход за пациентом, индивидуальные особенности организма, степень тяжести перенесенного инфаркта и наличие сопутствующих патологий.
Среди этих причин можно выделить такие последствия, носящие временный характер:
- если своевременно не ухаживать за швами, возникают воспалительные процессы, которые сопровождаются высокой температурой тела и участка воспаления, ослабленностью организма, зудом и жжением, гнойными выделениями и кровоточивостью из швов;
- возможны приступы аритмии и тахикардии;
- болевой синдром может локализоваться в области грудины и участков, откуда изымался шунт;
- в суставах может ощущаться ломота.

Серьезные осложнения, возникающие в редких случаях:
- анемия считается самым часто возникающим осложнением, так как во время операции может открыться кровотечение;
- тромбозы и тромбофлебиты;
- инсульт и почечная недостаточность;
- неправильное срастание грудинных костей;
- вторичный инфаркт;
- осложнения легких постперфузионного характера.
Противопоказания
Запрещено проведение операции в таких случаях:
- цирроз печени в стадии обострения и в запущенной форме;
- наличие воспалительных процессов в организме и инфицирование;
- инсулинозависимый сахарный диабет;
- онкологические новообразования;
- анемия;
- поражение артерий в дистальной и склеротической форме;
- наличие множественных рубцов на мышцах сердца;
- сердечная недостаточность (3 и 4 степень тяжести);
- аневризма.
Стоимость процедуры
Аортокоронарное шунтирование после инфаркта относится к очень дорогостоящему хирургическому вмешательству. Позволить себе такую операцию может не каждый больной. Однако в Российском законодательстве предусмотрен пункт о проведении шунтирования по квоте, которую выделяет федеральный, а также региональный бюджет. То есть операция проводится совершенно бесплатно. Есть в этом один огромный минус – порядок очереди, а ведь после инфаркта не всегда есть время для ожидания.
В таких случаях операцию можно провести в частной клинике. Стоимость процедуры зависит от сложности оперирования. В среднем, цена по России составляет от 100 000 до 500 000 рублей. За границей стоимость варьируется, в зависимости от страны. Например, в Израиле шунтирование можно сделать за 16 000-40 000 долларов вместе с вытекающим обслуживанием (оплата палаты и прочее). В Германии немного дороже.
Шунтирование необходимо для гарантированного продления жизни перенесшего инфаркт человека. Операция имеет массу преимуществ и минимальный риск осложнений, однако ввиду высокой стоимости и срочности доступна в нашей стране далеко не каждому больному.


