Симптомы и причины очагов глиоза в белом веществе
Очаги в белом веществе головного мозга – это зоны поражения мозговой ткани, сопровождающиеся нарушением психических и неврологических функций высшей нервной деятельности. Очаговые области вызываются инфекциями, атрофией, нарушением кровоснабжения и травмами. Чаще всего зоны поражения вызываются воспалительными заболеваниями. Однако области изменений могут иметь и дистрофическую природу. Это наблюдается преимущественно по мере старения человека.
Очаговые изменения белового вещества головного мозга бывают локальными, одноочаговыми, и диффузными, то есть умеренно поражается все белое вещество. Клиническая картина определяется локализацией органических изменений и их степенью. Единичный очаг в белом веществе может и не повлиять на расстройство функций, однако массовое поражение нейронов вызывает нарушение работы нервных центров.
Симптомы
Набор симптомов зависит от расположения очагов и глубины поражения мозговой ткани. Симптомы:
- Болевой синдром. Характеризуется хроническими головными болями. Неприятные ощущения усиливаются по мере углубления патологического процесса.
- Быстрая утомляемость и истощение психических процессов. Ухудшается концентрация внимания, уменьшается объем оперативной и долговременной памяти. С трудом осваивается новый материал.
- Уплощение эмоций. Чувства теряют остроту. Больные безучастны к миру, теряют к нему интерес. Прежние источники удовольствия уже не приносят радости и желание ими заниматься.
- Нарушение сна.
- В лобных долях очаги глиоза нарушают контроль за собственным поведением больного. При глубоких нарушениях может утратиться понятие о социальных нормах. Поведение становится вызывающим, необычным и странным.
- Эпилептические проявления. Чаще это малые судорожные припадки. Непроизвольно сокращаются отдельные группы мышц без угрозы для жизни.
Глиоз белого вещества может проявится у детей как врожденная патология. Очаги вызывают дисфункцию центральной нервной системы: нарушается рефлекторная деятельность, ухудшается зрение и слух. Дети медленно развиваются: поздно становятся на ноги и начинают говорить.

Причины
Зоны поражения в белом веществе вызываются такими заболеваниями и состояниями:
- Группа сосудистых заболеваний: атеросклероз, амилоидная ангиопатия, диабетическая микроангиопатия, гипергомоцистеинемия.
- Воспалительные заболевания: менингит, энцефалит, рассеянный склероз, системная красная волчанка, болезнь Шегрена.
- Инфекции: болезнь Лайма, СПИД и ВИЧ, мультифокальная лейкоэнцефалопатия.
- Отравление веществами и тяжелыми металлами: угарный газ, свинец, ртуть.
- Дефицит витаминов, особенно витаминов группы B.
- Черепно-мозговые травмы: ушиб, сотрясение.
- Острая и хроническая лучевая болезнь.
- Врожденные патологии центральной нервной системы.
- Острое нарушение мозгового кровообращения: ишемический и геморрагический инсульт, инфаркт мозга.
Группы риска
В группы риска входят люди, подвержены таким факторам:
- Артериальная гипертензия. У них повышается риск развития сосудистых очагов в белом веществе.
- Неправильное питание. Люди переедающие, избыточно употребляющие лишние углеводы. У них нарушается обмен веществ, вследствие чего на внутренних стенках сосудов откладываются жировые бляшки.
- Очаги демиелинизации в белом веществе появляются у пожилых людей.
- Курение и алкоголь.
- Сахарный диабет.
- Малоподвижный образ жизни.
- Генетическая предрасположенность к сосудистым заболеваниям и опухолям.
- Постоянный тяжелый физический труд.
- Отсутствие занятий интеллектуальным трудом.
- Проживание в условиях загрязнения воздуха.
Лечение и диагностика
Основной способ найти множественные очаги – визуализировать мозговое вещество на магнитно-резонансной томографии. На послойных
изображениях наблюдаются пятна и точечные изменения тканей. На МРТ видно не только очаги. Этим методом также выявляется причина поражения:
- Единичный очаг в правой лобной доли. Изменение указывает на хроническую гипертензию или перенесенный гипертонический криз.
- Диффузные очаги по всей коре появляются при нарушении кровоснабжения вследствие атеросклероза сосудов головного мозга или.
- Очаги демиелинизации теменных долей. Говорит о нарушении поступления крови через позвоночные артерии.
- Массовые очаговые изменения в белом веществе больших полушарий. Такая картина появляется вследствие атрофии коры, которая формируется в старости, от болезни Альцгеймера или болезни Пика.
- Гиперинтенсивные очаги в белом веществе головного мозга появляются вследствие острого нарушения кровоснабжения.
- Мелкие очаги глиоза наблюдаются при эпилепсии.
- В белом веществе лобных долей единичные субкортикальные очаги преимущественно формируются после инфаркта и размягчения мозговой ткани.
- Единичный очаг глиоза правой лобной доли проявляется чаще всего как признак старения мозга у пожилых людей.
Магнитно-резонансная томография также проводится для спинного мозга, в частности для шейного и грудного его отдела.
Смежные методы исследования:
Вызванные зрительные и слуховые потенциалы . Проверяется способность затылочной и височной области генерировать электрические сигналы.
Люмбальная пункция . Исследуются изменения в цереброспинальной жидкости. Отклонение от нормы указывает на органические изменения или воспалительные процессы в ликворопроводящих путях.
Показана консультация у невролога и психиатра. Первый изучает работу сухожильных рефлексов, координацию, движения глаз, мышечную силу и синхронность мышц-разгибателей и сгибателей. Психиатр исследует психическую сферу больного: восприятие, когнитивные способности.
Очаги в белом веществе лечатся несколькими ветвями: этиотропной, патогенетической и симптоматической терапией.
Этиотропная терапия направлена устранение причины заболевания. Например, если вазогенные очаги белового вещества головного мозга вызваны артериальной гипертензией, пациенту назначается антигипертензивная терапия: набор препаратов, направленных на понижение давления. Например, мочегонные, блокаторы кальциевых каналов, бета-адреноблокаторы.
Патогенетическая терапия направлена на восстановление нормальных процессов в головном мозгу и устранение патологический явлений. Назначаются препараты, улучшающие кровоснабжение мозга, улучшающие реологические свойства крови, понижающие потребность мозговой ткани к кислороду. Применяются витамины. Для восстановления работы нервной системы необходимо принимать витамины группы B.
Симптоматическое лечение устраняет симптомы. Например, при судорогах назначаются противоэпилептические препараты, устраняющие очаги возбуждения. При пониженном настроении и отсутствии мотивации больному дают антидепрессанты. Если очаги в белом веществе сопровождаются тревожным расстройством, пациенту назначаются анксиолитики и успокаивающие. При ухудшении когнитивных способностей показан курс ноотропных средств – веществ, улучшающих метаболизм нейронов.
Что такое очаговые изменения белого вещества головного мозга
Головной мозг является центром, которой регулирует работу всего организма и напрямую связан с вегетативной нервной системой. Очаговые изменения белого вещества головного мозга – это такой необратимый процесс гибели чувствительных нейронов даже при небольшом кислородном голодании.
Причины и признаки патологии
Нервная ткань обеспечивается интенсивным кровоснабжением, особенностью перфузии в головном мозге, являются перемычки между сосудами. При экстренном кислородном голодании, циркуляция крови восстанавливается за счет другого сосуда.
Нейроны уязвимы даже к кратковременному отсутствию питания, гибель клеток приводит к необратимым процессам головного мозга – нарушаются двигательные возможности и интеллект.
С возрастом сосуды становятся менее эластичные и хрупкие. Частой причиной поражения коры головного мозга, являются сопутствующие заболевания сосудистой системы.
Причины ведущие к поражению:
- Артериальная гипертензия;
- Атеросклероз сосудов;
- Гипергомоцистеинемия (высокие показатели гомоцистеина в крови);
- Нарушения обмена веществ;
- Воспалительные заболевания оболочек мозга (лептоменингит, пахименингит, арахноидит);
- Амлоидная ангиопатия (в артериях откладывается амлоид);
- Рассеянный склероз;
- Повреждение коры головного мозга (травмы);
- ВИЧ – инфекция;
- Нарушение кровообращения (инсульт, инфаркт, дистрофические изменения);
- Дисциркуляторные изменения (нарушение циркуляции крови в сосудах черепа, а так же в спинномозговом отделе);
- Последствия ишемии.
Ткани мозга получают питание из каротидных и вертебробазилярных бассейнов, соединенных между собой в велизиев круг. При нарушениях или анатомически не развитых сосудах, нет возможности компенсировать гипоксию, восстановив ток крови через анастомоз (соединение с другим сосудом), что приводит к очаговому поражению мозга сосудистого характера.
Симптомы при поражениях клеток мозга в начальной стадии не имеют яркой клинической картины, что приводит к дальнейшему разрушению пучков аксонов (белое вещество).
- Спазмы мышц;
- Повышенное АД;
- Головокружение;
- Психические расстройства;
- Эпилептические приступы;
- Мигрени;
- Нарушение речи;
- Снижение памяти;
- Паралич.
Формы патологического процесса
В зависимости от повреждений, вызванные нарушениями в работе сосудов и доставке питательных веществ к мозговым тканям, выделяют:
- Дисциркуляторный характер повреждений;
- Очаговые изменения вещества головного мозга дистрофического характера.
К группе риска относятся не только возрастные пациенты. Патологический процесс в мозговых структурах встречается и при сопутствующих заболеваниях не связанных с сосудистой системой:
- Возраст старше 50 лет;
- Нарушение обмена веществ (ожирение);
- Гипертензия;
- Малоподвижный образ жизни (явления застоя в сосудистом русле);
- Злоупотребление алкоголем и табаком;
- Атеросклероз;
- Сахарный диабет;
- Вегетососудистая дистония;
- Остеохондроз;
- Нарушение сердечного ритма (брадикардия, тахикардия);
- Ревматоидный артрит.
Дисциркуляторные нарушения
Дисциркуляторная форма патологического процесса — медленное развитие поражения сосудистого генеза, имеет хроническое течение. Начальная стадия не приводит к значительным сбоям в нервной системе и ощущается как переутомление или депрессия, диагностировать развивающуюся патологию крайне сложно.
Разрастание вазогенных очагов поражения приводит к отмиранию ткани и выражается неустойчивостью психики и появлению головных болей. Обширный некроз тканей приводит к необратимым изменениям, человек становится недееспособен (нарушена двигательная активность и интеллектуальные способности).
Дистрофические изменения
Нехватка клеточного питания приводит к очаговым изменениям головного мозга дистрофического характера, зона повреждения может быть единичной или иметь обширную площадь.
Некротические участки могут быть в виде единичных вкраплений или иметь множественные очаги с мертвой тканью. Патологические изменения имеют генетическую предрасположенность и проявляют себя при наличии неблагоприятных факторов.
- Черепно-мозговые травмы;
- Новообразования (опухоли, кисты);
- Последствия дегенеративных изменений (рубцы на мозговой ткани после травмы);
- Остеохондроз шейного отдела;
- Аневризма сосудов.
Проявление симптомов происходит уже при тяжелой форме болезни и обширном очаге некроза. Начальная стадия выражается депрессивным состоянием, которое не купируется антидепрессантами.
Поражение лобной и височной доли мозга выражается в снижении памяти и концентрации внимания. Прогрессирующий процесс приводит к дегенеративным изменениям (не узнает предметы, нарушена речь).
Присоединяются демиелинизирующие нарушения, выражающиеся в нарушении опорно-двигательной системы (шатающаяся походка, нарушение координации). Развитие парезов различной интенсивности (тремор рук, головы, отсутствие мимики на лице), приводят к дисфагии (невозможность приема пища из-за нарушения глотания).
Человек становится, не способен контролировать эмоции (смех или плач без причины), изменения затрагивают и голосовые связки (гнусавый голос).
Диагностика
Очаговые изменения головного мозга сложно поддаются диагностике в начальной стадии. Выявление патологии затрудняет достаточно скудная симптоматика.
УЗ — диагностика с допплерографией выявляет нарушения в сосудах головного мозга (асимметрия, повышение венозного тока крови, стеноз, атеросклероз). КТ (компьютерная томография), определяет перенесенные инфаркты, скопление жидкости в полостях и истончение тканей (атрофия мозговых структур).

Наиболее достоверные и точные результаты возможны, получить только при исследовании с помощью магнитно — резонансной томографии (МРТ) черепа. Изображение получают путем взаимодействия электромагнитного поля с атомами водорода.
Данная диагностика позволяет оценить функционирование нейронов и обнаружить изменение плотности тканей мозга. Выявив бессимптомные стадии очагового поражения, возможно, начать своевременную терапию.
МРТ позволяет получить снимки в трех плоскостях (поперечная, продольная и фронтальная) и выявить причину нарушения питания мозговых структур:
- Некротический единичный очаг в коре больших полушарий мозга, возникший вследствие сужения или закрытия тромбом артерии позвоночного отдела (врожденные патологии, результат атеросклероза или грыжи позвоночного отдела);
- Множественные очаговые поражения – предынсультное состояние (диагностика позволяет начать своевременное лечение и предотвратить развитие необратимых процессов);
- Изменения в лобной или теменной доле – небольшие поражения, возникающие при гипертензии и кризах;
- Микроочаговое поражение – диагностируются путем введения контрастного вещества, характерно для возрастных пациентов, либо наличие врожденных аномалий.
Выявленная патология при помощи МРТ, позволяет оценить скорость прогрессирования заболевания и выбрать правильную тактику лечения.
Методы борьбы с патологией
Необратимые последствия при поражениях головного мозга, требуют комплексного подхода в лечении и кардинальных перемен в привычном образе жизни:
- Отказ от вредных привычек;
- Физическая активность – пешие прогулки и бассейн, для укрепления сердечной мышцы;
- Соблюдение диеты — стол № 10 – ограничение соли, жирной и острой еды. Преимущественно отварная или приготовленная на пару пища;
- Соблюдение режима отдыха – при патологиях мозга, необходимо увеличить сон на несколько часов;
- Избегание стрессов – не стабильное эмоциональное состояние напрямую влияет на причины многих заболеваний.

Медикаментозная терапия направлена на устранение когнитивных расстройств и лечение основного заболевания, которое является причиной изменения мозговых тканей:
- Препараты для улучшения кровоснабжения (помогают восполнить дефицит кислорода в тканях);
- Анальгетики (купирование болей);
- Противоэпилептические препараты (снятие судорожного синдрома);
- Бета-адреноблокаторы (контроль АД, для исключения гипертонических кризов);
- Нестероидные противовоспалительные препараты;
- Витамины группы В (восстановление работы нервной системы);
- Антидепрессанты (при тревожных расстройствах);
- Ноотропные препараты (восстановление когнитивных способностей).
При незначительных очагах поражения, возможно, замедлить прогрессирующий процесс, выполняя предписания невролога и проходя ежегодное повторное обследование сосудов головного мозга.
Профилактические меры, направленные на ведение здорового образа жизни и ежегодные плановые обследования у невропатолога, позволяют свести риск к минимуму для людей предрасположенных к сосудистым патологиям.
Дисфункциональные нарушения головного мозга влияют на качество жизни и течение болезни, приводящее к летальному исходу при обширных поражениях мозговой ткани. Своевременное лечение не избавляет от патологии, но возможно замедлить атрофические процессы и наладить угасающие жизненные функции.
Очаговые изменения в белом веществе головного мозга
Организм человека не вечен и с возрастом в нем развиваются различные патологические процессы. Наиболее опасными среди них являются очаговые изменения вещества мозга дисциркуляторного характера. Возникают они вследствие нарушения мозгового кровотока. Такой патологический процесс проявляется целым рядом неврологических симптомов и ему свойственно прогрессирующие течение. Вернуть к жизни утраченные нервные клетки уже не получится, но можно замедлить течение болезни или вовсе предотвратить ее развитие.
Причины и признаки патологии

Что делать при очаговом изменении вещества головного мозга должен рассказать врач, но заподозрить наличие патологии может и сам больной. Болезнь нередко имеет постишемическое происхождение. Для нее свойственно нарушение кровотока в одном из участков гемисферы (полушария). Некоторым людям сложно понять, что это такое, поэтому для удобства развитие изменений вещества мозга было поделено на 3 этапа:
- Первый этап. На этой стадии признаки очаговых поражений в веществе мозга не проявляются. Больной может ощущать лишь легкую слабость, головокружение и апатию. Изредка нарушается сон и беспокоят головные боли. Очаги сосудистого генеза только зарождаются и присутствуют небольшие сбои в кровотоке;
- Второй этап. По мере развития патология течение недуга усугубляется. Проявляется это в виде мигрени, снижения умственных способностей, звона в ушах, всплесков эмоций и в расстройстве координации движений;
- Третий этап. Если болезнь достигла этой стадии, то очаговые изменения белого вещества головного мозга имеют необратимые последствия. Большинство нейронов погибает и у больного стремительно снижается тонус мышечной ткани. Со временем возникают симптомы слабоумия (деменции), перестают выполнять свои функции органы чувств и человек полностью теряет контроль над своими движениями.
Субкортикальные очаги в белом веществе, локализованные под корой головного мозга, могут и вовсе не проявляться длительное время. Диагностируют такие сбои преимущественно случайно.
Изменения в белом веществе лобных долей проявляются заметно активней и в основном в виде снижения умственных способностей.
Группы риска
Если признаки болезни отсутствуют, желательно узнать какие есть группы риска у этой болезни. По статистике, очаговое поражение чаще возникает при наличии таких патологий:
- Атеросклероз;
- Высокое давление;
- ВСД (вегетососудистая дистония);
- Диабет;
- Патологии сердечной мышцы;
- Постоянный стресс;
- Сидячая работа;
- Злоупотребление вредными привычками;
- Лишние килограммы.
Повреждение белого вещества головного мозга сосудистого генеза может появиться вследствие возрастных изменений. Обычно наблюдаются небольшие единичные очаги у людей после 60 лет.
Дистрофический характер повреждений

Кроме повреждений, вызванных сосудистым генезом, существуют и другие виды болезни, например, единичные очаговые изменения вещества мозга дистрофического характера. Такой тип патологии возникает из-за нехватки питания. Причины у этого явления выглядят следующим образом:
- Ослабленное кровоснабжение;
- Остеохондроз шейного отдела в острой стадии;
- Онкологические болезни;
- Травмы головы.
Повреждение вещества головного мозга дистрофического характера проявляется обычно из-за отсутствия питания мозговых тканей. У больного при этом возникают симптомы:
- Уменьшение мозговой активности;
- Деменция;
- Головные боли;
- Ослабление мышечной ткани (парез);
- Паралич определенных мышечных групп;
- Головокружение.
Диагностика

У большинства людей с возрастом появляются очаговые изменения вещества, возникшие из-за дистрофии тканей или вследствие сбоев в кровотоке. Увидеть их можно с помощью магнитно-резонансной томографии (МРТ):
- Изменения в коре больших полушарий мозга. Возникает такой очаг преимущественно из-за закупорки или зажатия позвоночной артерии. Обычно это связано с врожденными аномалиями или развитием атеросклероза. В редких случаях вместе с появлением очага в коре больших полушарий мозга возникает позвоночная грыжа;
- Множественные очаговые изменения. Их наличие обычно указывает на предынсультное состояние. В некоторых случаях по ним можно предупредить деменцию, эпилепсию и другие патологические процессы, связанные с атрофией сосудов. При обнаружении таких изменений следует срочно начать курс терапии, чтобы предотвратить необратимые последствия;
- Микроочаговые изменения. Такие повреждения обнаруживаются фактически у каждого человека после 50-55 лет. Увидеть их с применением контрастного вещества можно только в том случае, если они имеют патологическую природу возникновения. Мелкоочаговые изменения особо не проявляются, но по мере развития могут вызвать инсульт;
- Изменения в белом веществе лобной и теменной доли субкортикально и перивентрикулярно. Такой тип повреждений возникает из-за постоянно повышенного давления, особенно если у человека был гипертонический криз. Иногда мелкие единичные очаги бывают врожденными. Опасность возникает из-за разрастания повреждений в белом веществе лобных и теменных долей субкортикально. В такой ситуации симптоматика постепенно прогрессирует.
Если человек находится в группе риска, то МРТ ГМ (головного мозга) следует проходить раз в год. В ином случае такое обследование желательно делать раз в 2-3 года для профилактики. Если МРТ покажет высокую эхогенность очага дискуляторного генеза, то это может говорить о наличии онкологического заболевания в головном мозге.
Методы борьбы с патологией

Постепенно поражая мозговые ткани человека, болезнь может вызвать необратимые последствия. Для предотвращения изменений в белом веществе головного мозга сосудистого характера придется купировать возникающую симптоматику и улучшать кровоток с помощью медикаментов и физиотерапии. Лечение должно быть комплексным, а значит придется изменить свой образ жизни. Для этого придется следовать таким правилам:
- Активный образ жизни. Больной должен больше двигаться и заниматься спортом. После еды желательно выйти на прогулку и то же самое не помешает сделать перед сном. Хорошо влияют водные процедуры, катание на лыжах и бег. Лечение активным образом жизни улучшает общее состояние, а также укрепляет сердечно-сосудистую систему;
- Правильно составленный рацион. Для успешного лечения придется отказаться от спиртных напитков и сократить потребление сладостей, консервации, а также копченых и жареных блюд. Заменить их можно вареной пищей или готовкой на пару. Вместо покупных сладостей, можно приготовить домашний пирог или поесть фруктов;
- Избегания стрессов. Постоянное психическое напряжение является одной из причин многих болезней, поэтому желательно больше расслабляться и не переутомляться;
- Здоровый сон. Спать человек должен не менее 6-8 часов в день. При наличии патологии время сна желательно увеличить на 1-2 часа;
- Ежегодное обследование. Если диагностировано изменение в белом веществе головного мозга, то больной должен 2 раза в год проходить МРТ. Обязательно необходимо следовать всем рекомендациям врача и вовремя сдавать необходимые анализы.
Лечение очаговых изменений обычно заключается в изменении образа жизни и устранении причины их развития. Желательно обнаружить проблему сразу, чтобы иметь возможность замедлить ее течение. Для этого следует ежегодно проходить полное обследование.
Очаговые изменения мозга: развитие, виды, симптомы, опасны или нет, как лечить

© Автор: А. Олеся Валерьевна, к.м.н., практикующий врач, преподаватель медицинского ВУЗа, специально для СосудИнфо.ру (об авторах)
Очаговые изменения вещества мозга — это участки атрофических, дистрофических, некротических изменений, возникшие на фоне нарушенного кровотока, гипоксии, интоксикации и других патологических состояний. Они фиксируются на МРТ, вызывают беспокойство и страх у пациентов, однако далеко не всегда дают какую бы то ни было симптоматику или угрожают жизни.
Структурные изменения в веществе головного мозга чаще диагностируются у пожилых и стариков и служат отражением естественного старения. По некоторым данным, более половины людей старше 60 лет имеют признаки очаговых изменений в мозге. Если пациент страдает гипертонией, атеросклерозом, диабетом, то выраженность и распространенность дистрофии будут больше.
Очаговые изменения вещества мозга возможны и в детском возрасте. Так, у новорожденных и грудничков они служат признаком тяжелой гипоксии во время внутриутробного периода или в родах, когда недостаток кислорода провоцирует гибель незрелой и очень чувствительной нервной ткани вокруг желудочков мозга, в белом веществе полушарий и в коре.
Наличие очаговых изменений нервной ткани, установленное посредством МРТ, – это еще не диагноз. Очаговые процессы не считаются самостоятельным заболеванием, поэтому перед врачом стоит задача выяснить их причину, установить связь с симптоматикой и определить тактику ведения пациента.
Во многих случаях очаговые изменения в мозге выявляются случайно, однако пациенты склонны связывать их наличие с разнообразными симптомами. На самом деле, не всегда эти процессы нарушают работу мозга, провоцируют боль или что-то еще, поэтому часто не требуется и лечение, однако, скорее всего, врач порекомендует динамическое наблюдение и МРТ ежегодно.
Причины появления очаговых изменений в мозге
Пожалуй, главной причиной очаговых изменений вещества мозга у взрослых людей можно считать возрастной фактор, а также сопутствующие ему заболевания. С годами происходит естественное старение всех тканей организма, в том числе, и мозга, который несколько уменьшается в размерах, клетки его атрофируются, местами заметны структурные изменения нейронов вследствие недостаточного питания.

Возрастное ослабление кровотока, замедление метаболических процессов способствуют появлению микроскопических признаков дегенерации в ткани мозга — очаговые изменения вещества мозга дистрофического характера. Появление так называемых гематоксилиновых шаров (амилоидных телец) напрямую связывают с дегенеративными изменениями, а сами образования представляют собой некогда активные нейроны, потерявшие ядро и накопившие в себе продукты белкового обмена.
Амилоидные тельца не рассасываются, они существуют много лет и обнаруживаются после смерти диффузно по всему мозгу, но преимущественно — вокруг боковых желудочков и сосудов. Их считают одним из проявлений старческой энцефалопатии, и особенно много их при деменции.
Гематоксилиновые шары могут образовываться также в очагах некроза, то есть после перенесенных инфарктов мозга любой этиологии, или травм. В этом случае изменение носит локальный характер и выявляется там, где ткань мозга была наиболее повреждена.

амилоидные бляшки в мозге при естественном старении или болезни Альцгеймера
Помимо естественной дегенерации, у возрастных пациентов заметный отпечаток на структуру мозга накладывает сопутствующая патология в виде артериальной гипертензии и атеросклеротического поражения сосудов. Эти заболевания ведут к диффузной ишемии, дистрофии и гибели как отдельных нейронов, так и целых их групп, подчас весьма обширных. В основе очаговых изменений сосудистого генеза лежит тотальное или частичное нарушение кровотока в отдельных участках мозга.
На фоне гипертонии страдает прежде всего артериальное русло. Мелкие артерии и артериолы испытывают постоянное напряжение, спазмируются, стенки их утолщаются и уплотняются, а результатом становятся гипоксия и атрофия нервной ткани. При атеросклерозе также возможно диффузное поражение мозга с формированием рассеянных очагов атрофии, а в тяжелых случаях происходит инсульт по типу инфаркта, и очаговые изменения носят локальный характер.
Очаговые изменения вещества мозга дисциркуляторного характера как раз и связывают с гипертонией и атеросклерозом, которыми страдает едва ли не каждый пожилой житель планеты. Они выявляются на МРТ в виде рассеянных участков разрежения мозговой ткани в белом веществе.
Очаговые изменения постишемического характера вызваны предшествующей тяжелой ишемией с некрозом мозговой ткани. Такие изменения свойственны для инфарктов мозга и кровоизлияний на фоне гипертонии, атеросклероза, тромбоза или эмболии сосудистого русла мозга. Они носят локальный характер в зависимости от расположения участка гибели нейронов, могут быть едва заметными или довольно крупными.

Атеросклероз – причина снижения поступления крови в мозг. При хроническом процессе развиваются мелкоочаговые/диффузные изменения мозговой ткани. При острой закупорке может развивается ишемический инсульт с последующим формированием у выжившего пациента некротического очага
Помимо естественного старения и сосудистых изменений, к очаговому повреждению мозговой ткани могут приводить и другие причины:
-
Сахарный диабет и амилоидоз — вызывают дегенерацию преимущественно сосудистого генеза вследствие гипоксии и метаболических расстройств;

примеры очагов демиелинизации при рассеянном склерозе
Воспалительные процессы и иммунопатология — рассеянный склероз, саркоидоз, васкулиты при ревматических болезнях (системная красная волчанка, например) — возникает как демиелинизация (потеря оболочек отростками клеток), так и расстройство микроциркуляции с ишемией;

примеры очагов лейкоареоза мозга
Острые и хронические интоксикации наркотическими веществами, алкоголем, угарным газом — происходит диффузная необратимая дистрофия и гибель нейронов;
Особенности МР-диагностики очаговых изменений вещества мозга
Как правило, о наличии очаговых изменений в веществе мозга становится известно после того, как пациент прошел МРТ. Для уточнения характера поражения и дифференциальной диагностики исследование может быть проведено с контрастированием.
Множественные очаговые изменения более характерны для инфекций, врожденной патологии, сосудистых расстройств и дисметаболических процессов, рассеянного склероза, тогда как единичные очаговые изменения возникают после перенесенных инсультов, перинатальных поражений, отдельных видов травм, метастазировании опухолей.
Естественная дистрофия при старении

Очаговые изменения вещества мозга дистрофического характера на фоне возрастной инволюции представлены МР-признаками:
- Перивентрикулярные (вокруг сосудов) «шапочки» и «полосы» – обнаруживаются снаружи от боковых желудочков, возникают из-за распада миелина и расширения околососудистых пространств, разрастания клеток глии под эпендимой желудочков;
- Атрофические изменения полушарий с расширением борозд и желудочковой системы;
- Единичные очаговые изменения в глубоких отделах белого вещества.
Множественные очаговые изменения дисциркуляторного характера имеют характерное глубокое расположение в белом веществе мозга. Описанные изменения будут более выражены, а симптоматика энцефалопатии прогрессирующей при сопутствующей возрасту гипертонии.

изменения в мозге с возрастом (моложе → старше): лейкоареоз вокруг желудочков мозга, атрофия, очаговые изменения
В зависимости от распространенности возрастных изменений выделяют:
- Легкую степень — единичные очаговые изменения белого вещества точечных размеров в глубоких отделах мозга;
- Среднюю — сливные очаги;
- Тяжелую — крупные сливные рассеянные очаги поражения нервной ткани, преимущественно в глубоких отделах на фоне сосудистых расстройств.
Изменения дисциркуляторного характера
Очаговые изменения белого вещества мозга вследствие нарушения сосудистой трофики — наиболее частое явление при анализе МР-томограмм у возрастных пациентов. Причиной их считают хроническую гипоксию и дистрофию на фоне поражения мелких артерий и артериол.

снижение кровотока – одна из основных причин возрастных изменений в мозге
МР-признаки поражения сосудистого генеза:
- Множественные очаговые изменения белого вещества, преимущественно в глубоких структурах мозга, не вовлекающие желудочки и серое вещество;
- Лакунарные или пограничные участки некроза;
- Диффузные очаги поражения глубоких отделов.

Описанная картина может напоминать таковую при возрастной атрофии, поэтому связывать ее с дисциркуляторной энцефалопатией можно только при наличии соответствующей симптоматики. Лакунарные инфаркты обычно возникают на фоне атеросклеротического поражения сосудов мозга. Как атеросклероз, так и гипертония дают сходные изменения на МРТ при хроническом течении, могут сочетаться и характерны для людей после 50-летия.
Заболевания, сопровождающиеся демиелинизацией и диффузным дистрофическим процессом, нередко требуют тщательной дифференциальной диагностики с учетом симптоматики и анамнеза. Так, саркоидоз может симулировать самую разную патологию, включая рассеянный склероз, и требует проведения МРТ с контрастированием, которая показывает характерные очаговые изменения в базальных ядрах и оболочках мозга.
При лайм-боррелиозе важнейшими фактами считаются укус клеща незадолго до появления неврологической симптоматики и кожная сыпь. Очаговые изменения в мозге похожи на таковые при рассеянном склерозе, имеют размеры не более 3 мм и сочетаются с изменениями в спинном мозге.
Проявления очаговых изменений вещества мозга
Головной мозг снабжается кровью из двух сосудистых бассейнов — сонных и позвоночных артерий, которые уже в полости черепа имеют анастомозы и образуют Виллизиев круг. Возможность перетока крови из одной половины мозга в другую считается важнейшим физиологическим механизмом, позволяющим компенсировать сосудистые расстройства, поэтому клиника диффузных мелкоочаговых изменений появляется далеко не сразу и не у всех.

Вместе с тем, мозг очень чувствителен к гипоксии, поэтому длительная гипертония с поражением артериальной сети, атеросклероз, затрудняющий кровоток, воспалительные изменения сосудов и даже остеохондроз могут привести к необратимым последствиям и гибели клеток.
Поскольку очаговые изменения мозговой ткани возникают в связи с самыми разными причинами, то и симптоматика может быть различной. Дисциркуляторные и старческие изменения имеют сходные черты, но стоит помнить, что очаги у относительно здоровых людей вряд ли будут иметь какие-либо проявления.
Часто изменения в ткани мозга вообще никак не проявляются, а у пожилых пациентов и вовсе расцениваются как возрастная норма, поэтому при любом заключении МРТ трактовать его результат должен опытный врач-невролог в соответствии с симптоматикой и возрастом пациента.
Если в заключении указаны очаговые изменения, но при этом нет никаких признаков неблагополучия, то и лечить их не нужно, однако показаться врачу и периодически контролировать МР-картину в мозге все же придется.
Нередко пациенты с очаговыми изменениями жалуются на упорные головные боли, которые тоже совершенно необязательно связаны с выявленными изменениями. Всегда следует исключать другие причины, прежде чем начинать «бороться» с МР-картиной.
В случаях, когда у пациента уже диагностирована артериальная гипертензия, атеросклероз сосудов мозга или шеи, диабет или их сочетания, весьма вероятно, что МРТ покажет соответствующие очаговые изменения. Симптоматика при этом может складываться из:
- Расстройств эмоциональной сферы — раздражительность, переменчивость настроения, склонность к апатии и депрессии;
- Бессонницы ночью, сонливости днем, нарушения суточных ритмов;
- Снижения умственной работоспособности, памяти, внимания, интеллекта;
- Частых головных болей, головокружения;
- Расстройств двигательной сферы (парезы, параличи) и чувствительности.

Начальные признаки дисциркуляторных и гипоксических изменений не всегда вызывают беспокойство у пациентов. Слабость, чувство усталости, плохое настроение и головную боль нередко связывают со стрессами, переутомлением на работе и даже плохой погодой.
По мере прогрессирования диффузных изменений мозга отчетливее становятся поведенческие неадекватные реакции, изменяется психика, страдает общение с близкими. В тяжелых случаях сосудистой деменции становится невозможным самообслуживание и самостоятельное существование, нарушается работа тазовых органов, возможны парезы отдельных групп мышц.
Когнитивные нарушения практически всегда сопутствуют возрастным дегенеративным процессам с дистрофией мозга. Тяжелая деменция сосудистого генеза с множественными глубокими очагами разрежения нервной ткани и атрофией коры сопровождается нарушением памяти, снижением мыслительной активности, дезориентацией во времени и пространстве, невозможностью решения не только интеллектуальных, но и простых бытовых задач. Пациент перестает узнавать близких, теряет способность воспроизводить членораздельную и осмысленную речь, впадает в депрессию, но может быть агрессивным.
На фоне когнитивных и эмоциональных расстройств прогрессирует патология двигательной сферы: походка становится неустойчивой, появляется дрожание конечностей, нарушается глотание, усиливаются парезы вплоть до паралича.
Очаговые изменения постишемического характера обычно связаны с инсультами, перенесенными в прошлом, поэтому среди симптомов — парезы и параличи, расстройства зрения, речи, мелкой моторики, интеллекта.
В некоторых источниках очаговые изменения делят на постишемические, дисциркуляторные и дистрофические. Нужно понимать, что это деление весьма условно и далеко не всегда отражает симптоматику и прогноз для больного. Во многих случаях дистрофические возрастные изменения сопутствуют дисциркуляторным из-за гипертонии или атеросклероза, а постишемические очаги вполне могут возникнуть при уже имеющихся рассеянных сосудистого генеза. Появление новых участков разрушения нейронов будет усугублять проявления уже имеющейся патологии.
Что делать, если на МРТ есть признаки очаговых поражений?
Вопрос, что делать при наличии очаговых изменений вещества мозга на МРТ, больше всего беспокоит тех людей, у которых никаких значимых неврологических симптомов вообще нет. Оно и понятно: при гипертензии или атеросклерозе лечение уже, скорее всего, назначено, а если симптомов нет, то что и как лечить?

Сами по себе очаги изменений не лечатся, тактика врачей направлена на основную причину патологии — повышенное давление, атеросклеротические изменения, метаболические расстройства, инфекция, опухоль и т. д.
При возрастных дистрофических и дисциркуляторных изменениях специалисты рекомендуют прием препаратов, назначенных неврологом или терапевтом (гипотензивные, статины, антиагреганты, антидепрессанты, ноотропы и др.), а также изменение образа жизни:
- Полноценный отдых и ночной сон;
- Рациональное питание с ограничением сладостей, жирных, соленых, острых блюд, кофе;
- Исключение вредных привычек;
- Двигательная активность, прогулки, посильные занятия спортом.
Важно понимать, что уже имеющиеся очаговые изменения никуда не исчезнут, однако посредством образа жизни, контроля показателей крови и давления можно существенно снизить риск ишемии и некроза, прогрессирования дистрофических и атрофических процессов, продлевая при этом активную жизнедеятельность и работоспособность на годы.
Видео: о диагностике очаговых изменений
Трудности дифференциальной диагностики многоочаговых изменений головного мозга (клиническое наблюдение)

Саркоидоз. Описание клинического случая.
Марина Юрьевна Максимова профессор, главный научный сотрудник II неврологического отделения. Научный центр неврологии РАМН, Москва.
Инна Анатольевна Загребина канд. мед. наук, врач II неврологического отделения. Научный центр неврологии РАМН, Москва.
В последние годы значительный прогресс в области нейронаук, обусловленный созданием и широким внедрением ряда новейших высокоинформативных нейровизуализационных технологий, расширил исследовательский арсенал неврологии, в том числе при изучении неврологических проявлений, связанных с многоочаговыми изменениями головного мозга. Дифференциальная диагностика многоочаговых изменений головного мозга представляет значительные трудности. Клинические проявления при многоочаговых изменениях головного мозга часто носят разнообразный характер, отличаются динамичностью симптомов и зависят в значительной мере от размеров и локализации очагов. Ряд сосудистых, воспалительных, инфекционных и наследственных заболеваний могут иметь схожие МРТ-признаки. Одним из заболеваний, с которым приходится дифференцировать рассеянный склероз (РС) как наиболее часто встречающееся заболевание с множественными изменениями головного и спинного мозга, является нейросаркоидоз.
Саркоидоз относится к гранулематозам, при которых в органах и тканях отмечается образование гранулем. При саркоидозе могут вовлекаться многие органы, но чаще всего (более 90% случаев) изменения возникают в легких и интраторакальных лимфатических узлах, реже поражаются глаза, нервная система, кожа и гиподерма, костный мозг, а также другие органы и системы. Клинические симптомы заболевания возникают лишь тогда, когда проявляются нарушения функций органов.
Нервная система, по данным многих авторов, изменяется при саркоидозе, точнее сказать, вовлекается в общую картину заболевания значительно реже, чем другие органы и системы, и ее поражение протекает тяжело практически во всех случаях [10]. Однако поражение головного и спинного мозга, а также периферической нервной системы при саркоидозе в настоящее время не является казуистикой [2].
Решающими для диагноза нейросаркоидоза являются известные органные проявления, такие как увеличение интраторакальных лимфатических узлов, глазные симптомы, увеличение околоушных желез, изменения кожи, отрицательная проба с туберкулином, типичные саркоидозные гранулемы в биоптатах лимфатических узлов, легких, кожи, мышц. Саркоидоз нервной системы протекает или медленно, прогредиентно, или с периодическими эпизодами ухудшения и ремиссий [6]. Симптомы изменения нервной системы наблюдаются приблизительно в 1% случаев, но при аутопсии гранулемы в различных отделах центральной нервной системы (ЦНС) обнаруживаются значительно чаще [12]. По мнению Б.и. Но е! а1. [4], саркоидоз протекает с вовлечением нервной системы примерно в 5% случаев и его клиническая диагностика проста в случае одновременного изменения других органов, но при изолированном вовлечении центральной нервной системы, особенно если заболевание протекает без четкой неврологической симптоматики, диагноз связан со значительными трудностями.
Поражение ЦНС клинически проявляется чаще всего как изменения головного мозга и его оболочек. Гранулемы локализуются в лептоменинксе, в области нижней поверхности мозга, в промежуточном мозге, лимбической доле [11]. В ряде случаев очаговые скопления гранулем с поражением черепных нервов могут имитировать рассеянный склероз [6]. В некоторых случаях наблюдаются ухудшение памяти, экстрапирамидные нарушения [1].
Саркоидные гранулемы обнаруживались также в лептоменинксе ствола мозга, в коре головного мозга, в гипоталамусе, в шейном отделе спинного мозга [5]. Таким образом, саркоидозные гранулемы локализуются в ЦНС в самых различных ее отделах и, по мнению некоторых авторов, преимущественно периваскулярно.
Сведения о многоочаговом изменении головного мозга встречаются в единичных работах зарубежных исследователей и основываются на единичных наблюдениях [6-9]. Возникновение подобных множественных гранулем головного мозга при саркоидозе связывают с мультицентрическим ростом и распространением гранулем и их скоплений в различные отделы головного мозга. Особо следует отметить “немые” очаги нейросаркоидоза. Эти очаги длительное время бессимптомны не только по причине их локализации в “немых” областях мозга и их малого объема, но и, по-видимому, в связи с высокой функциональной пластичностью нервной системы. Клиническая картина множественных гранулем головного мозга отличается разнообразием течения, полиморфизмом неврологической симптоматики, ранним появлением признаков внутричерепной гипертензии и быстрым развитием симптомов “выпадения”. Диагностика многоочагового изменения головного мозга при саркоидозе основана на данных тщательного неврологического обследования с учетом течения заболевания и результатов дополнительных методов исследования. Большинство исследователей отдают предпочтение рентгеновской компьютерной и магнитно-резонансной томографии (КТ и МРТ) головного мозга с контрастным усилением.
Магнитно-резонансная томография является одним из наиболее информативных методов диагностики нейросаркоидоза, который позволяет также контролировать эффективность проводимой терапии. Этот метод нередко оказывается высокоспецифичным в проведении дифференциальной диагностики между отдельными нозологическими формами заболеваний и изменений белого вещества.
Диагноз PC в типичных случаях не вызывает больших сложностей. Основные классические критерии диагноза PC могут быть установлены даже при неврологическом осмотре. Тем не менее большинство неврологов предпочитают получить результаты дополнительных исследований, обычно МРТ и вызванных потенциалов. Специфическим клиническим проявлением PC являются признаки хронического, вначале, как правило, волнообразного патологического процесса с накапливающимися симптомами изменения нескольких проводящих систем ЦНС, т.е. “диссеминация в месте и времени”. При этом обязательным считается исключение всех остальных причин, т.е. сосудистых, инфекционных, неопластических и других заболеваний ЦНС, которые могут вызывать сходное хроническое многоочаговое изменение белого вещества полушарий большого мозга. Однако, как показывает приведенное ниже наблюдение, на этом этапе могут возникнуть значительные трудности при диагностике заболевания.
Больная Г., 51 год, бухгалтер. Поступила в НЦН РАМН с жалобами на неустойчивость при ходьбе, онемение в правой руке, общую слабость, повышенную утомляемость. Из анамнеза известно, что около 10 лет назад, в 2000 г., появились кожные изменения на ногах по типу узловатой эритемы. При рентгенографическом исследовании органов грудной клетки выявлены признаки саркоидоза органов дыхания. При проведении биопсии интраторакальных лимфатических узлов также были получены типичные признаки саркоидоза. После курса глюкокортикостероидной терапии (преднизолон начиная с 60 мг/сут) был достигнут положительный эффект. Через 3 года (в 2003 г.) у пациентки появились головокружение, неустойчивость при ходьбе, двоение. При МРТ головного мозга были выявлены множественные Т2гиперинтенсивные очаги в белом веществе полушарий большого мозга и стволе мозга, которые были расценены как очаги демиелинизации. Был проведен повторный курс терапии преднизолоном. В результате лечения все симптомы регрессировали. В 2005 г. у больной остро возникла потеря зрения на правый глаз, сопровождавшаяся болью в глазном яблоке, диагностирован ретробульбарный неврит. Через 2 нед на фоне проводимой терапии зрение полностью восстановилось. Еще через полтора года, в 2006 г., развились слабость и онемение в левой стопе, которые спустя 10 дней полностью исчезли. При МРТ головного мозга, проведенной в этот период, отмечалась отрицательная динамика в виде увеличения количества очаговых изменений. Проводилась дифференциальная диагностика между нейросаркоидозом и рассеянным склерозом. В начале 2007 г. пациентку стали беспокоить слабость, недомогание, летом отмечался однократный эпизод утраты сознания по типу обморока. Чуть позже появились неустойчивость при ходьбе, онемение в правой руке и в области темени и затылка справа. На МРТ головного мозга были выявлены Т2-гиперинтенсивные очаги в проекции мозолистого тела, субкортикальных отделах височной доли, глубоких отделах белого вещества теменных долей, мосту. Для уточнения диагноза пациентка поступила в НЦН РАМН.
При поступлении: состояние удовлетворительное. Кожные покровы и видимые слизистые обычной окраски. Периферических отеков нет. В легких дыхание везикулярное, хрипы не выслушиваются. Тоны сердца ясные, ритмичные. Артериальное давление 110/80 мм рт. ст., частота сердечных сокращений 70 в 1 мин. Печень и селезенка не увеличены.
Неврологический статус: менингеальных симптомов нет. Горизонтальный нистагм при взгляде в стороны, больше вправо. Лицо в покое и при выполнении мимических проб симметричное. Дизартрии, дисфагии нет. Мышечный тонус не изменен. Сухожильные и периостальные рефлексы высокие, клонус правой коленной чашечки. Брюшные рефлексы не вызываются. Симптом Бабинского с двух сторон. Легкий интенционный тремор при выполнении пальценосовой пробы. Неустойчивость в пробе Ромберга, пошатывание при ходьбе. Болевая гипестезия на правой руке. Тазовых нарушений нет.
Общие анализы крови и мочи, биохимический анализ крови, коагулограмма, ЭКГ в пределах нормы.
Консультация окулиста: миопия слабой степени, начальная катаракта.
Эзофагогастродуоденоскопия: хронический гастродуоденит.
КТ органов грудной клетки: данных в пользу рецидива саркоидоза органов дыхания нет.
Зрительные вызванные потенциалы: нарушение функции зрительных путей (зрительных нервов) с акцентом в макулярной области.
Соматосенсорные вызванные потенциалы: нарушение функции быстропроводящих путей на стволовокорковом уровне.
Слуховые вызванные потенциалы: нарушение функции слуховых структур на медулло-понто-мезенцефальном уровне слева.
При МРТ головного мозга с внутривенным контрастированием (рисунок) выявлены множественные очаги демиелинизации в белом веществе полушарий большого мозга, в мозолистом теле, стволе мозга, мозжечке, накапливающие контрастное вещество.
При МРТ шейного отдела позвоночника и спинного мозга интрамедуллярно на уровне зубовидного отростка, на уровне позвонка СЗ, межпозвоночного диска Т5-Т6, на уровне позвонка Т7 определяются очаги без четких контуров слабо повышенного MP-сигнала в режиме Т2. После введения контрастного вещества получено слабое неоднородное накопление контрастного вещества очагом на уровне зубовидного отростка позвонка С2. На уровне межпозвоночного диска С5-С6 выявляется правосторонняя парамедиальная грыжа размером 0,5 см, компримирующая правый нервный корешок.
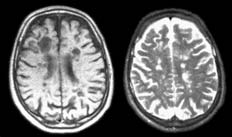
МРТ головного мозга обследованной больной (пояснения в тексте).
Проведена пульс-терапия солу-медролом внутривенно капельно в суммарной дозе 3 г. Кроме того, пациентка получала кавинтон, тиоктацид. В результате лечения уменьшилась атаксия при ходьбе, онемение в правой руке и правой половине головы.
Обсуждение
Таким образом, у больной, перенесшей 10 лет назад саркоидоз легких, верифицированный гистологическим исследованием биоптата интраторакальных лимфатических узлов, после проведенной глюкокортикостероидной терапии отмечалась ремиссия в течение нескольких лет. Однако спустя 3 года у пациентки появились вестибулярные и глазодвигательные нарушения в виде головокружения, шаткости при ходьбе и двоения. При МРТ головного мозга были выявлены множественные очаги в белом веществе полушарий большого мозга и стволе мозга, имеющие повышенный сигнал в режиме Т2. После очередного курса лечения преднизолоном все симптомы регрессировали. В последующем имели место еще два обострения в виде ретробульбарного неврита и преходящей слабости в левой стопе. Повторные МРТ головного мозга свидетельствовали о появлении новых Т2_гиперинтенсивных очагов и расценивались как очаги демиелинизации. За несколько месяцев до поступления в стационар вновь возникло нарушение походки, а также онемение в правой руке и в области волосистой части головы справа. Клинический симптомокомплекс складывался из изменений пирамидной, мозжечковой систем, ствола мозга, нарушений чувствительности. При этом на всем протяжении болезни не выявлялось расстройств функций тазовых органов, отсутствовали симптомы Лермитта (ощущение прохождения “электрического тока” по позвоночнику, иррадиирующего в руки и ноги при наклоне головы вперед) и Утхоффа (нарастание неврологических нарушений или появление новой симптоматики при повышении температуры), нарушения вибрационной чувствительности. Данные неврологического обследования свидетельствовали о многоочаговом церебральном процессе, наиболее вероятно о рассеянном склерозе. Учитывая данные анамнеза, необходимо было исключить и возможность нейросаркоидоза.
Известно, что поражение ЦНС при нейросаркоидозе обусловлено развитием единичных или множественных гранулем в головном и спинном мозге, саркоидным ангиитом, вызывающим транзиторные ишемические атаки, интрацеребральные кровоизлияния, инфаркты мозга. Эти изменения приводят к вариабельной очаговой неврологической симптоматике, эпиприпадкам. Часто наблюдается краниальная невропатия, связанная в большинстве случаев с асептическим лимфоцитарным лептоменингитом, который по клинической картине и течению напоминает туберкулезный и нередко приводит к развитию гидроцефалии. Невропатия лицевого нерва наиболее частая форма нейросаркоидоза (50% случаев). Зрительный нерв вовлекается относительно редко, притом что воспалительные изменения глаз (увеит, хориоретинит, васкулит сетчатки) отмечаются часто. Нередко страдает зрачковая иннервация, что проявляется симптомом Аргайла Робертсона или пупиллотонией. Одна из особенностей саркоидоза головного мозга частое вовлечение гипоталамо-гипофизарной области, проявляющееся нейроэндокринными расстройствами (гиперпролактинемия, несахарный диабет, ожирение), нарушением сна и терморегуляции, вегетативной дисфункцией. В 1% случаев наблюдается экспансивный рост гранулем с типичной клинической картиной объемного процесса. Поражение спинного мозга чаще всего происходит на среднешейном и грудном уровне. Оно может быть связано с вовлечением мозговых оболочек или ограниченным и диффузным интрамедуллярным процессом. У части больных развивается хроническая сенсорная или сенсомоторная полиневропатия, а также миопатия или полимиозит.
Таким образом, диагноз нейросаркоидоза должен основываться как на системных проявлениях (увеличение ин-траторакальных лимфатических узлов при рентгенографическом исследовании, поражение глаз, кожи, костей, слюнных желез, неспецифические воспалительные изменениях в крови), так и на симптомах многоочагового изменения головного мозга. Кроме того, следует учитывать и другие проявления: у 50-70% больных в цереброспинальной жидкости определяется лимфоцитарный плеоцитоз, умеренное повышение уровня белка. При МРТ обычно выявляются диффузные изменения в перивентрикулярных областях, утолщение зрительных нервов и зрительного перекреста, очаговые или диффузные изменения спинного мозга, сопровождающиеся его утолщением или атрофией, а также утолщением корешков конского хвоста. При исследовании вызванных потенциалов обнаруживают признаки как аксональной дегенерации, так и демиелинизации. Важным, хотя и неспецифическим диагностическим критерием является уменьшение симптоматики после лечения глюкокортикостероидами.
Клиническая картина заболевания у нашей пациентки позволяет с убедительной достоверностью предполагать РС. В пользу этого диагноза свидетельствуют следующие факты: дебют болезни в возрасте 44 лет на фоне продолжительной и стойкой ремиссии саркоидоза легких; преходящий характер клинических симптомов, которые регрессировали как на фоне глюкокортикостероидной терапии, так и без нее; отсутствие признаков системного заболевания; типичные проявления рассеянного склероза при МРТ. Согласно МРТкритериям для подтверждения диагноза РС необходимо присутствие не менее трех из четырех следующих признаков: 1) выявление не менее одного очага с накоплением контраста или девяти Т2-гиперинтенсивных очагов; 2) выявление не менее одного инфратенториального очага; 3) выявление не менее одного очага вблизи коры головного мозга; 4) выявление трех перивентрикулярных очагов. При этом один спинальный очаг может заменять один церебральный. Типичные области локализации бляшек РС нижняя часть мозолистого тела, участки, прилегающие к верхнелатеральному углу боковых желудочков, контралатеральному треугольнику, полуовальные центры. Несколько реже очаги демиелинизации локализуются в мозжечке, стволе мозга и спинном мозге. Типичные признаки МРТ-очагов при РС в спинном мозге следующие: 1) располагаются на протяжении одного или двух сегментов; 2) диаметр очага не менее 3 мм, при этом очаг не занимает весь поперечник спинного мозга (обычно в области задних и боковых столбов); 3) в меньшей степени очаги контрастируются гадолинием; 4) отсутствуют признаки отека спинного мозга. По мере прогрессирования заболевания МРТ выявляет атрофию головного и спинного мозга, что, вероятно, отражает потерю аксонов. Все вышеописанные МРТкритерии имели место в данном случае.
Таким образом, особенности течения заболевания и неврологической симптоматики, а также МРТ-признаки демиелинизирующего процесса у нашей пациентки позволили нам сформулировать диагноз: рассеянный склероз, ремиттирующее течение.
Вопросы этиологии и патогенеза как PC, так и саркоидоза окончательно не выяснены. В настоящее время PCсчитают мультифакторным заболеванием, развивающимся при воздействии вируса (вирусов?) и факторов внешней среды, при наличии генетической предрасположенности. Ведущими патогенетическими механизмами развития PCявляются аутоиммунные и другие иммунопатологические процессы. В качестве предполагаемых причин развития саркоидоза рассматривают многие инфекционные и неинфекционные агенты. Эти гипотезы не противоречат гипотезам о том, что болезнь возникает вследствие усиленного клеточного иммунного ответа (приобретенного, наследственного или их сочетания) на ограниченный класс антигенов или на собственные антигены.
В настоящее время в мире сформировался единый подход к лечению обострений при ремиттирующем течении PC. Основными препаратами, применяющимися для лечения и предупреждения обострений, являются глюкокортикостероиды. Наиболее оптимально проведение пульс-терапии с внутривенным введением метилпреднизолона: 3-7 г на курс. Установление диагноза нейросаркоидоза также служит основанием для начала глюкокортикостероидной терапии. Схемы назначения преднизолона зависят от выраженности симптоматики и тяжести изменений в ЦНС.
Следует отметить, что при отсутствии анамнестических данных о перенесенном саркоидозе легких диагноз PCвряд ли вызвал бы затруднения. Однако наличие этих сведений существенно усложнило проведение дифференциальной диагностики. Проведенный анализ клинической картины заболевания и осуществление дополнительных методов обследования позволили остановиться в представленном случае на диагнозе “рассеянный склероз” с относительно доброкачественным течением.
Очаговое изменение вещества мозга дисциркуляторного характера

Нервная ткань чрезвычайно уязвима: даже при непродолжительном недостатке снабжения кислородом и питательными веществами ее структуры гибнут, к сожалению, безвозвратно, — нейроны не формируются вновь. Проблемы с микроциркуляцией влекут за собой очаговые изменения вещества мозга дисциркуляторного характера.
Это опасные нарушения, которые не только ухудшают здоровье, но и могут полностью изменить жизненный уклад. Они могут спровоцировать потерю тех физиологических функций, которые осуществлялись под контролем погибших нейронов. Что это такое, и излечимо ли такое состояние?
Суть проблемы
Природа позаботилась о том, чтобы каждая клетка нервной системы получала крови в достатке: интенсивность кровоснабжения здесь очень высока. Кроме того, в голове существуют специальные перемычки между участками сосудистого русла, которые, при дефиците кровообращения в одном участке, могут обеспечить его кровью из другого сосуда.
Но даже такие меры предосторожности не сделали нервную ткань неуязвимой, и она все равно у многих людей страдает от нехватки кровоснабжения.
В тех участках, где доступ к газообмену и обмену питательными компонентами был затруднен даже временно, нейроны гибнут чрезвычайно быстро, а вместе с ними пациент теряет двигательные возможности, чувствительность, речь и даже интеллект.
В зависимости от того, насколько многочисленны и обширны разрушения, различают единичные очаговые изменения вещества мозга дисциркуляторного характера либо множественные очаговые изменения вещества мозга.
Та или иная степень очаговых разрушений головного мозга сосудистого характера встречается, по некоторым данным, у 4 из 5 людей зрелого или преклонного возраста.
Причины патологии могут быть различными:
- Дистрофические очаговые изменения головного мозга, сопряженные с дефицитом клеточного питания.
- Постишемические изменения, спровоцированные проблемами доставки крови по артериям.
- Очаговые изменения дисциркуляторного характера, обусловленные несовершенной микроциркуляцией из-за дефектов кровотока, в том числе спинномозгового.
- Изменения дисциркуляторно-дистрофического характера.
Немаловажен тот факт, что единичные очаговые изменения вещества мозга дистрофического характера, так же, как и многоочаговое поражение головного мозга, на первоначальных своих стадиях не выражены клинически. Внешние признаки, которые могут сопровождать начало патологических процессов, похожи на симптомы многих других недугов.
Эта коварная особенность неблагоприятна для человека, ведь при отсутствии диагноза, соответственно, не назначается и лечение, а тем временем продолжаются дальнейшие повреждения нейронов и белого вещества головного мозга.
Возможные причины патологии
Среди причин патологии можно указать отдельные факторы, а также заболевания и состояния:
- травмы черепа;
- ВСД;
- обострение шейного остеохондроза;
- онкологические новообразования;
- ожирение;
- атеросклероз;
- диабет;
- проблемы с сердцем;
- длительные и частые стрессы;
- недостаток двигательной активности;
- пагубные привычки;
- патологические процессы, сопряженные со старением.
Симптоматика

Клинически очаговое поражение головного мозга может проявиться такими признаками:
- повышенное давление;
- приступы эпилепсии;
- отклонения в психике;
- головокружения;
- застойные явления в сосудистом русле глазного дна;
- частые боли в голове;
- внезапные мускульные сокращения;
- параличи.
Можно выделить основные этапы прогрессирования нарушений сосудов головного мозга:
- На первоначальной стадии человек и окружающие его люди практически не замечают отклонений. Возможны лишь приступы головных болей, которые обычно связывают с перегрузкой, усталостью. У некоторых пациентов развивается апатия. В это время очаги только зарождаются, не приводя к серьезным проблемам нервной регуляции.
- На втором этапе все более заметными становятся отклонения в психике и движениях, учащаются боли. Окружающие могут замечать всплески эмоций у больного.
- Третий этап характеризуется массовой гибелью нейронов, потерей контроля нервной системы над движениями. Такие патологии уже необратимы, они очень сильно меняют жизненный уклад больного и его личность. Лечение уже не может восстановить утраченные функции.
Нередки ситуации, когда изменения сосудов головного мозга выявляются абсолютно случайно, при диагностике, назначенной по другому поводу. Некоторые участки ткани гибнут бессимптомно, без выраженных сбоев в нервной регуляции.
Диагностика
Самое информативное, исчерпывающее обследование, которое может объективно оценить функционирование нейронов и сосудов головного мозга, их разрушение – это МРТ.
В зависимости от того, где на МРТ были обнаружены очаги разрушений вещества головного мозга дистрофического характера, можно предположить такие особенности заболевания:
- Патологии в больших полушариях могут сопутствовать блокировке позвоночных артерий (из-за врожденных дефектов или атеросклероза). Бывает такое отклонение и при межпозвоночной грыже.
- Очаговые изменения в белом веществе головного мозга в области лба сопряжены с гипертензией и пережитыми гипертоническими кризами. Мелкоочаговые изменения, обнаруженные здесь, могут быть и врожденными, они неопасны для жизни, если с течением времени не увеличиваются.
- Множественные очаги, обнаруженные на МРТ-снимке, указывают на серьезную патологию. Такие результаты бывают, если развивается дистрофия в веществе головного мозга, что характерно для прединсультных состояний, эпилепсии, прогрессирования старческого слабоумия.
Если при проведении МРТ выявлена такая мозговая патология, человеку придется в будущем регулярно повторять обследование, примерно раз в год. Так можно установить скорость прогрессирования деструктивных изменений, оптимальный план действий для предотвращения скоротечного ухудшения состояния пациента. Другие методы, в частности, КТ, могут дать сведения лишь о следах пережитых инфарктов, истончении коры или накоплении жидкости (ликвора).
Методы лечения

Выявив на МРТ очаговые изменения вещества головного мозга, следует сразу начинать лечить их проявления, чтобы заболевание не прогрессировало быстро. Лечение таких патологий всегда должно включать не только прием лекарств, но и коррекцию жизненного уклада, ведь многие факторы повседневной жизни осложняют деятельность сосудов головного мозга.
А значит, больному нужно:
- Меньше курить, а лучше вообще избавиться от зависимости.
- Не употреблять алкоголь, а тем более – наркотические средства.
- Больше двигаться, выполнять упражнения, рекомендованные врачом при данном заболевании.
- Спать достаточное количество времени: при выявлении таких болезней доктора рекомендуют немного увеличить продолжительность сна.
- Питаться сбалансированно, желательно разработать диету вместе с доктором, чтобы учесть все необходимые компоненты питания – при дистрофических процессах очень важно полноценное снабжение нейронов витаминами и микроэлементами.
- Пересмотреть отношение к некоторым нюансам в своей жизни, которые вызывают стресс. Если работа слишком напряженная, возможно, ее нужно сменить.
- Определить для себя оптимальные способы релаксации.
- Не игнорировать регулярные обследования – они помогут своевременно улавливать те или иные сдвиги в патологическом процессе и вовремя на них реагировать.
Медикаментозное лечение необходимо для:
- Снижения вязкости крови – чрезмерная ее густота препятствует кровотоку в полостях сосудов головного мозга.
- Оптимизации газообмена между нейронами и кровеносной системой.
- Пополнения запасов организма жизненно важными элементами и витаминами.
- Уменьшения болевых ощущений.
- Снижения артериального давления.
- Снижения раздражительности больного, устранения его депрессивных состояний.
- Стимуляции кровообращения.
- Поддержки жизнедеятельности нейронов и их стрессоустойчивости.
- Уменьшения уровня холестерина.
- Контроля над уровнем сахара (при диабете).
- Реабилитации пациентов после травм головы (при необходимости).

Таким образом, лечение должно включать все необходимые меры для устранения любых факторов, способствующих прогрессированию недуга в будущем и препятствующих нормальной умственной деятельности и нервной регуляции.
Естественно, полноценная терапия невозможна при игнорировании назначений доктора.
Пациент должен быть готов к длительной и, возможно, сложной борьбе с дальнейшим разрушением мозговых структур.
Но своевременные терапевтические меры могут отодвинуть во времени негативные необратимые процессы, которые осложняют жизнь человека и его близких.
Со своей стороны, окружающие должны с пониманием отнестись к некоторым неприятным переменам в личности пациента, ведь они полностью обусловлены недугом.
Благоприятная обстановка и минимум стрессов тормозят разрушение психики, а иногда и дают возможность наладить осуществление угасающих жизненных функций.