Частота дыхания у детей: норма по возрастам

О состоянии ребенка многое могут поведать не только пульс, температура и артериальное давление. Очень информативным показателем считается и частота дыхательных движений. О том, как научиться ее измерять, и какая частота считается нормой, мы расскажем в этой статье.

Что это такое?
Такой биомаркер, как частота дыхательных движений, известен с самых древних времен. Врачеватели античного мира заметили, что у больного человека этот показатель изменяется. Сегодня ЧДД (частота дыхательных движений) не теряет своей актуальности в диагностике самых разнообразных детских и взрослых заболеваний. За одно движение принято считать одну серию «вдох-выдох». Оценивается количество таких движений за конкретный промежуток времени — обычно это 1 минута.
Следует отметить, что ЧДД у детей совсем не похожа на аналогичный показатель у взрослых. Дети в силу анатомических особенностей дышат несколько иначе — их дыхание неглубокое, поверхностное, частота вдохов и выдохов значительно выше. Потребности в кислороде у растущего детского организма чрезвычайно велики, а объем легких и размеры грудной клетки маленькие. Именно поэтому малышу необходимо интенсивное дыхание.
Однако есть определенные нормы для разного возраста. И превышение частоты дыхания сверх этих норм может свидетельствовать о том, что у ребенка имеется кислородное голодание (гипоксия). Учащенное дыхание сопровождает самые разнообразные патологии у детей.

Зачем измерять?
Частота дыхательных движений вкупе с определением частоты сердечных сокращений и типа дыхания имеет важнейшее диагностическое значение при осмотре новорожденного и грудного ребенка. Такие дети не могут рассказать родителям, что именно их беспокоит, и только по показателям ЧДД можно понять, что с крохой что-то не так. Большинство заболеваний, которые сопровождаются учащенным дыханием у детей, успешно лечатся при своевременном обращении и оказании правильной медицинской помощи. Педиатр, конечно, будет обращать внимание на ЧДД ребенка при каждом плановом посещении поликлиники.
В остальное время на страже детского здоровья находятся родители, именно им нужно уметь отличить нормальное дыхание от ненормального.
Сделать это несложно, частота дыхательных движений — это параметр, который может определить самостоятельно любая мама, любой отец и бабушка малыша. Главное, все сделать грамотно и правильно оценить полученные результаты.

Как измерять?
Если родителям кажется, что ребенок дышит слишком часто, следует измерить частоту дыхания. Лучше всего делать это тогда, когда ребенок спокоен, например, во сне. Когда кроха бодрствует, играет, переживает что-то, испытывает эмоции, дыхание становится более частым, и это вполне естественно.
Маме следует положить руку на грудь или живот ребенка. Выбор места замера очень важен, поскольку он определяет тип дыхания малыша. У грудничков и деток до 4-5 лет преобладает диафрагмальное дыхание (ребенок дышит животом, брюшина на вдохе методично поднимается, а на выходе — опускается).

В 4 года начинается освоение нового для малыша способа дышать — грудного дыхания (когда при совершении вдоха и выдоха поднимается и опускается грудная клетка). К 10 годам у ребенка формируется тот тип, который более свойственен ему по половому признаку. У мальчиков обычно наблюдается брюшное дыхание, а у девочек — диафрагмальное. Таким образом, определить место, куда положить руку, очень просто – надо отталкиваться от возраста ребенка.

Алгоритм подсчета довольно прост. В течение 1 минуты считают эпизоды «вдох-выдох». Одна серия таких движений считается за одно дыхательное движение. Большая ошибка измерять дыхание в течение 30 секунд, чтобы потом умножить полученное число на два. Дыхание не настолько ритмично, как, например, пульс, а потому такой упрощенный способ для измерения ЧДД не подходит. Еще одну минуту родители потратят на измерение частоты сердечных сокращений (пульса) и можно будет оценить состояние ребенка, отталкиваясь от возрастных норм.
Для измерения пригодятся электронные часы, секундомер или часы со стрелкой.


Нормы
В интернете существует масса таблиц, по которым предлагается сопоставить данные, полученные в результате измерения частоты дыхания ребенка с нормами. Сложно оценивать правдивость каждой. Педиатры стараются придерживаться данных, которые опубликованы в Berkowitz s Pediatrics: A Primary Care Approach. Они признаны официально:
- Новорожденные. Частота дыхания — 30-60 раз в минуту. Пульс – от 100 до 160.
- Дети в 6 месяцев. Частота дыхания — 25-40 раз в минуту. Пульс — от 90 до 120.
- Дети в 1 год. Частота дыхания 20-40 раз в минуту. Пульс — от 90 до 120.
- Дети в 3 года. Частота дыхания 20-30 раз в минуту. Пульс — от 80 до 120.
- Дети в 6 лет. Частота дыхания 12-25 раз в минуту. Пульс — от 70 до 110.
- Дети в 10 лет. Частота дыхания — 12-20 раз в минуту. Пульс — от 60 до 90.

Внимательные родители смогут заметить любое отклонение от индивидуальной детской нормы. Речь идет о той частоте, на которой ребенок обычно дышит, ведь у одного грудничка насчитывается 40 вдохов-выдохов за 60 секунд, а у другого малыша в том же возрасте — только 25. Понятно, что во втором случае повышение частоты до 40-45 будет считаться нарушением, а в первом, у крохи с частым от рождения дыханием такие же показатели будут нормой. Родителям не стоит игнорировать собственные наблюдения. Ведь мамы и папы лучше знают индивидуальные особенности своего младенца, чем любой, даже очень хороший доктор, который видит ребенка в первый раз.

Причины отклонения
Превышение частоты дыхательных движений в медицине носит название «тахипноэ». Это – не заболевание, а всего лишь симптом, который может говорить о развитии определенной патологии. Говорить о тахипноэ можно в том случае, если ЧДД отличается от нормы в большую сторону не менее, чем на 20%. У частого детского дыхания есть вполне объяснимые физиологические и психологические причины. Когда дети волнуются, переживают, находятся в состоянии стресса, испуга, в нервной ситуации, они очень часто реагируют на стресс именно учащением дыхательных движений.
Такое тахипноэ не требует коррекции, лечения и обычно проходит самостоятельно по мере укрепления нежной детской нервной системы. Если стресс очень сильный, то родителям можно проконсультироваться с неврологом и детским психологом.

Патологическое тахипноэ — это всегда довольно серьезные диагнозы:
- острое или хроническое инфекционное респираторное заболевание;
- бронхиальная астма;
- высокая температура, жар;
- черепно-мозговые травмы, отеки мозга и кровоизлияния в мозг;
- пневмония;
- туберкулез;
- опухоли в некоторых отделах дыхательной системы;
- механические травмы грудной клетки (переломы ребер, трещины и смещения);
- патологии сердечно-сосудистой системы, врожденные пороки сердца.

При одышке поверхностное неглубокое дыхание у ребенка наблюдается только в периоды повышенной физической активности, в моменты, когда ребенок устал и пытается отдышаться. Одышка временная и преходящая. Тахипноэ носит постоянный характер. Если превышение нормальной частоты дыхания не исчезает у ребенка даже во сне, это, безусловно, основание для того, чтобы вызвать врача и обследовать малыша на предмет возможного заболевания.

Что делать?
При обнаружении повышения ЧДД у новорожденных, лучше всего вызвать врача. Если у малыша имеются и другие симптомы — насморк, кашель, жар, вдох или выход стали затрудненными, оптимальное решение — позвонить в «Скорую помощь». Ребенку постарше можно попытаться оказать помощь самостоятельно. Обязательное условие — отсутствие каких-либо дополнительных болезненных признаков.
Для купирования приступа тахипноэ достаточно взять бумажный пакет, прорезать в нем небольшое отверстие и предложить ребенку в игровой форме подышать через пакет. Это поможет восстановить газовый обмен в клетках, и дыхание стабилизируется.
Вдох и выдох должны делаться только через пакет, воздух извне вдыхать нельзя.
Внезапное учащение дыхания без видимых причин (волнения, стресса, испуга) — всегда тревожный симптом, игнорировать который родители не должны. Важно быстро взять себя в руки, успокоить малыша, подышать через пакет, удостовериться, что кожные покровы ребенка имеют нормальный окрас, не изменились, не побледнели и не появилось синюшности. Лечение всегда подразумевает терапию основного заболевания, вызвавшего учащенное дыхание.

Чего делать нельзя?
Родители не должны пытаться дать ребенку с участившимся дыханием медикаменты. Никакие таблетки и капли в этот момент не могут повлиять на отдельный симптом вероятного скрытого заболевания. Но вот ухудшить состояние малыша самовольно данными препаратами вполне возможно. Не стоит пытаться сделать ребенку с нарушениями частоты дыхания ингаляции. Помочь они не в состоянии, а вот ожог дыхательных путей, который кроха может получить при ингаляции паром, – вполне реальная угроза.
Родителям важно научиться отличать тахипноэ от самой обыкновенной одышки.

О том, какая частота дыхания у ребенка считается правильной, смотрите в следующем видео.
медицинский обозреватель, специалист по психосоматике, мама 4х детей
Нормальная частота дыхания у новорожденных детей
Дыхание – важнейшая функция организма, нарушение которой может привести к смерти человека. Новорожденные в особенности подвержены данной опасности, поскольку дыхательная система младенца не является совершенной и только-только проходит этапы окончательного формирования. Не удивительно, почему родители часто прислушиваются к дыханию ребенка. Важно понимать, что процесс этот у малышей происходит не так, как у взрослых.

Дыхание младенца – важнейший жизненный показатель
Специфика дыхательной системы у новорожденных
Частотой дыхания называют число дыхательных движений (за одно такое движение принимается цикл вдох-выдох) за минуту (или другую единицу времени). Данный показатель является одним из главных биомаркеров.
В первые дни и недели жизни организм крохи только начинает приспосабливаться к внешним условиям. Дыхательная система не является исключением. При рождении сердечно-легочные функции претерпевают существенные изменения в виде такого алгоритма:
- жидкость уходит из легких, и последние наполняются воздухом, увеличиваются в объеме;
- происходит раздувание легких, в результате чего сопротивление в сосудах падает;
- кровоток в легких усиливается;
- закрываются артериальный и венозный протоки;
- легкие начинают выполнять дыхательную функцию, которую ранее осуществляла плацента.
На заметку. Как показывает статистика, частота дыхания у новорожденных превышает тот же показатель у взрослых примерно в три раза. Нерегулярное дыхание у детей раннего возраста считается вариантом нормы. Однако проконсультироваться с врачом все-таки лишним не будет.
Важная особенность новорожденных заключается в том, что они не способны дышать ртом, не умеют сморкаться, а также сознательно задерживать дыхание. Названные свойства во многом определяют тип прерывистого дыхания у новорожденных.
ЧДД (частота дыхательных движений) у новорожденных может меняться в зависимости от того, спит младенец или бодрствует. Кроме того, смена фаз сна также влияет на дыхание (частота дыхания у маленького ребенка обычно меняется в сторону понижения – до 32-43 раз в минуту).
Недоношенные детки имеют свои особенности дыхания:
- Дыхание неравномерное, учащенное;
- Вдох и выдох могут разделяться довольно продолжительной паузой;
- В минуту ЧДД новорожденного варьируется от 36 до 82.
Кратковременная остановка дыхания, а также его замедление для новорожденных малышей является нормой.
Зачем измерять частоту дыхания
Определение данного показателя помогает установить, насколько хорошо работает вентиляция легких.
Рекомендация. Врачи советуют измерять частоту дыхания в течение нескольких дней подряд, а полученные данные фиксировать на бумаге. Подобные исследования позволят обнаружить вероятные отклонения от нормы. Если таковые были найдены, данные необходимо показать педиатру.
Данный вопрос требует особого внимания, поскольку отклонения от нормы могут свидетельствовать о внутренних нарушениях, инфекционных заболеваниях. Например, остановка дыхания во сне может быть признаком апноэ (данное состояние обуславливает временное кислородное голодание мозга, что, в свою очередь, угрожает здоровью ребенка). Учащенное дыхание нередко является симптомом внутренних патологий инфекционного характера.
Важно! Умеренный контроль за дыханием требуется не только недоношенному младенцу, но также абсолютно здоровому ребенку.
Если врач пришел к выводу, что новорожденному требуется постоянное наблюдение за его дыханием, чаще всего прибегают к помощи специальных дыхательных мониторов. Функционирование последних заключается в следующем: если у младенца (независимо от того, спит он или бодрствует) происходят перебои с дыханием (замедлится до 10 и менее дыхательных циклов в минуту, или продолжительность его остановки составит более 12 секунд), прозвучит громкий сигнал, и включится красный индикатор. В этом случае ребенку необходимо оказать экстренную помощь для восстановления дыхательной функции.
Как измерить частоту дыхания
Чтобы понять, сколько раз в минуту ребенок дышит, осуществляют замер дыхания. Процедуру следует проводить только в тех случаях, когда кроха полностью спокоен. Для этого достаточно просто понаблюдать за ритмичными движениями диафрагмы. Другой вариант – положить руку на грудь малыша и подсчитать количество циклов за одну минуту. Чтобы кроха не испугался и не помешал процессу, его можно отвлечь ласковыми словами или игрушками.
На заметку. В больницах измерение частоты дыхание осуществляется с помощью фонендоскопа.

Измерение частоты дыхания у грудничка
Нормы частоты дыхания для новорожденных
Первый раз малыш должен вдохнуть воздух по прошествии 30-90 секунд после рождения. Следующий за этим выдох происходит вместе с первым криком.
ЧДД у новорожденных деток в норме составляет 40-60 раз в минуту. В год ЧДД у ребенка уменьшается и составляет в среднем 33 дыхательных движения за 60 секунд. Более взрослые дети (5-7 лет) совершают около 20-25 дыхательных движений в минуту, а к 10 годам эти цифры уменьшаются до 18-20 циклов в единицу времени.
Итак, количество вдохов и выдохов в минуту у ребенка зависит от его возраста и составляет:
- 40-45 – до 3 месяцев;
- 35-40 – в 4-6 месяцев;
- 30-35 – в 7-12 месяцев;
- 25-30 – к 3 годам;
- 23-25 – к 7 годам;
- 18-20 – к 10 годам.
Очевидно, что по мере взросления происходит постепенное замедление дыхания и фиксация его на одном уровне (примерно 16-20 циклов в минуту).
Возможные причины отклонения от норм
Одна из самых распространенных и безобидных причин затрудненного дыхания у грудного ребенка – это заложенность носа. Она может быть вызвана обычным загрязнением или насморком. И в том, и в другом случае нос младенца необходимо прочистить или промыть. Чистку не следует проводить ватной палочкой, лучше сделать это с помощью фитилька, скрученного из ваты.
К другим причинам отклонения от нормы можно отнести такие:
- Аллергическая реакция. Отек, возникший в области носоглотки, препятствует нормальному дыханию.
- Особое строение носоглотки – врожденный дефект носовой перегородки или неба. В таких случаях кроха испытывает затруднение при попытке сделать вдох, отчего может похрапывать и сопеть. Сон малыша нарушается, ребенок просыпается и плачет.
- Аденоиды. Патология бывает врожденной либо приобретенной. В последнем случае разрастание миндалин в носоглотке может происходить на фоне простуды. Лечение осуществляет отоларинголог.
- Инфекция дыхательных органов. Чаще всего характеризуется учащенным дыханием. Симптоматика также включает и другие характерные проявления: хрипы, кашель.
- Высокая температура тела. Обычно приводит к учащению дыхания и ускорению ритма сердца.
- Задержка дыхания во сне на короткое время. Подобные нарушения ЧДД новорожденного являются нормой. Если признак возникает часто, а также сопровождается другими негативными симптомами (синюшность носогубного треугольника, потеря сознания, асфиксия), то необходимо вызвать скорую помощь.
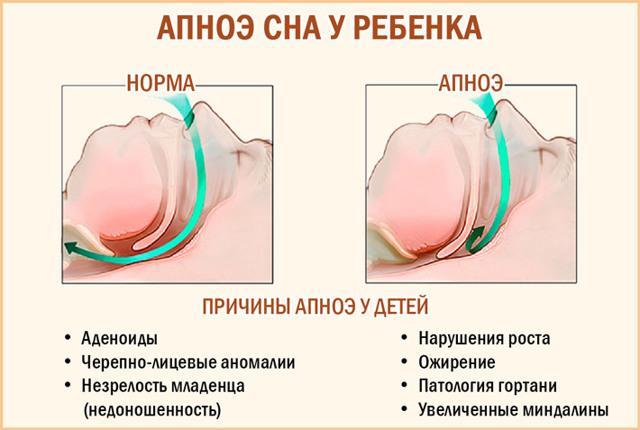
Апноэ у младенца
Что делать при повышении частоты дыхания
Если дыхание новорожденного участилось (то есть стало поверхностным), причина может заключаться в заболевании бактериального или вирусного характера (например, пневмонии). Поэтому, если у ребенка наблюдаются подобные проявления, необходимо проверить малыша на наличие у него инфекционного заболевания. Если диагноз подтвердится, крохе назначается должное лечение.
Подобное состояние имеет официальное название – тахипноэ. Оно бывает двух типов:
- Транзиторное. Состояние переходное, непродолжительное. Возникает вследствие того, что при рождении жидкость из легких не удаляется. Дыхание становится поверхностным, наблюдаются хрипы, шум, кожа ребенка может приобретать синюшный оттенок. В большинстве случаев предпринимать какие-либо действия для устранения транзиторного тахипноэ не нужно. Данное состояние проходит самостоятельно через пару дней. Рекомендуется ограничить потребление жидкости ребенком. Если проявления осложняются легочной и сердечной недостаточностью либо другими серьезными нарушениями, необходимо срочно обратиться к врачу.
- Преходящее. Подобное состояние не является патологическим, характеризуется легким течением и всегда завершается выздоровлением. Нарушение дыхания продолжается не более 12 часов. Лечения в данном случае не требуется. В качестве поддерживающей меры можно прибегнуть к применению концентрированного кислорода.
Тахипноэ нередко возникает у здоровых малышей вследствие стресса, сильного эмоционального напряжения (испуг, радость, волнение). К учащению дыхания также приводят физическая нагрузка, высокая температура воздуха. Чтобы устранить данное состояние, необходимо оградить ребенка от влияния перечисленных факторов, успокоить малыша.
Чего делать нельзя
Если у крохи наблюдается учащенное дыхание, лучше воздержаться от каких-либо действий и просто понаблюдать за состоянием ребенка в течение 1-2 дня. Если дыхание не нормализуется, лучше обратиться к педиатру.
Чтобы не усугубить ситуацию, не следует:
- подвергать младенца стрессам и беспокойствам;
- допускать дискомфортные условия в детской (в частности, высокую температуру воздуха);
- допускать излишнюю физическую активность крохи;
- заниматься самолечением.
Дыхательная система у грудничков имеет определенные особенности, которые определяют частоту дыхания ребенка. Несовершенство дыхательной функции нередко становится причиной развития различных патологий и нарушений в работе органов. Поэтому важно знать, сколько вдохов в минуту у ребенка является нормой, и стараться обращать особое внимание на частоту дыхания крохи в первые месяцы его жизни.
Видео
Как измерить частоту дыхания у ребенка
 Частота дыхательных движении (ЧДД) — один из способов ведения контроля над работой внутренних органов у детей. В случае стабильного функционирования дыхательной системы новорожденных, можно говорить об общем состоянии организма.
Частота дыхательных движении (ЧДД) — один из способов ведения контроля над работой внутренних органов у детей. В случае стабильного функционирования дыхательной системы новорожденных, можно говорить об общем состоянии организма.
ЧДД — медицинский показатель, который исчисляется путем подсчёта цикличных дыхательных движении за определенный временной отрезок, обычно, за одну минуту. Благодаря этому методу, врачи отмечают дееспособность грудной клетки и брюшной стенки ребенка, тип дыхания — грудной, брюшной или смешанный, а так же глубину, ритмичность и отклонение от норм.
Существует таблица частоты дыхания у детей, по которой равняются все врачи и родители. Ведь произвести подсчет можно и самостоятельно, в домашних условиях.
Главное, помните, что дыхательный процесс новорожденных отличается от взрослых из-за недоразвитых органов, участвующих в дыхании и, соответственно, их неполной функциональности. В связи с этим, у детей младшего возраста наблюдается такая патология, как аритмия, тем не менее, это не опасно для жизни. К первому месяцу жизни дыхание становится спокойнее, а с возрастом полностью выравнивается.
Таблица с нормами частоты дыхания у детей
Как измерить частоту дыхания у детей?
Необычный способ потребления кислорода младенцами может вызвать у вас беспокойство. Но не стоит тревожиться, поверхностное дыхание для малыша, с отрывистыми вдохами и нестабильным ритмом — является нормой. Данный процесс ничем не отличается у недоношенных и рожденных в срок детей, при отклонениях учитываются отклонения от нормы или неестественные хрипы в грудной клетке ребенка и при дыхании.
Измерить частоту дыхания ребенку дома можно несколькими способами.
Существует специальное приспособление, которое используется обычно врачами и дает более точные результаты, это фоноскоп. Но если у вас не “завалялся” в аптечке такой медицинский инвентарь, можете вычислить показатели в ручную.
Проводить процедуру стоит, когда малыш находится в состоянии покоя: у грудничков это можно сделать даже визуально, неотрывно следя за движениями грудной клетки. Можно также положить руку на грудную клетку малыша и подсчитать количество ее подъемов, преждевременно зафиксировав на часах минуту. Отвлекайте ребенка разговорами, чтобы он не мешал подсчету и не пугался. Если количество вдохов выше нормы, то это свидетельствует о том, что имеются нарушения и стоит в срочном порядке обратиться к педиатру для более тщательного осмотра.
Причины нарушения дыхания
Иногда, сбивчивое дыхание ребенок может сопровождаться булькающими, свистящими или хрипящими звуками. Такие симптомы требуют немедленного обращения к врачу – частота дыхательных движений увеличивается при инфекционных заболеваниях. Увеличение данного показателя является одним из инструментов при диагностике пневмонии, которая зачастую у детей протекает практически бессимптомно.
Ритм дыхания учащается и при повышении температуры, если при этом у ребенка отмечается одышка, то можно заподозрить наличие легочной или сердечной патологии, что требует немедленной госпитализации малыша. Дыхание изменяется при ложном крупе – ребенок кашляет, шумно и часто дышит. Приступы обструкции при бронхите также сопровождаются частым дыханием и одышкой. Уменьшение частоты дыхательных движений (брадипноэ) у детей бывает значительно реже, чем у взрослых, и может быть признаком тяжелого поражения мозга (менингит).
Не стоит волноваться, если дыхательный процесс изменяется при физической нагрузке, проявлении различных эмоций – ребенок часто дышит, когда он возбужден, чем-то заинтересован.
Дыхательные движения у детей старшего возраста ускоряются в соответствии с нагрузкой – при беге, прыжках, быстрой ходьбе, во время подвижных игр. Если этого не происходит, то есть повод обратиться к врачу для обследования.
Периодический подсчет количества вдохов у детей необходим. Особенно важно наблюдать за новорожденными и детьми до года, так как многие патологические состояния протекают без явно выраженных симптомов, а частота дыхания поможет обратить внимание на нарушения на ранней стадии заболевания.
Норма частоты дыхательных движений (ЧДД) у детей по возрастам
Работа сердца малыша — это очень важный критерий работы его организма. Частота пульса, частота дыхания и артериальное давление — основные медицинские показатели сердечной работы.
Врачи советуют при болезнях ребенка вместе с температурой подсчитывать 1 раз в день пульс ребенка и частоту дыхания.Чтобы правильно измерить пульс и дыхание очень важно чтобы ребенок находился в спокойном состоянии.
Какие должны быть нормы и какие возможны отклонения, вы можете прочитать в этой статье.
Что такое ЧСС и ЧДД?
Частота сердечных сокращений — подсчет числа ударов, которые делает сердце за минуту. Частота дыхательных движений — количество вдохов и выдохов за минуту.

Эти показатели дают возможность определить насколько дыхание глубокое и ритмичное, а также возможность анализа работоспособности грудной клетки. Характеристики сердцебиения в разные периоды роста отличаются.
Важно! Такой биомаркер, как частота дыхательных движений, известен с самых древних времен. Врачеватели античного мира заметили, что у больного человека этот показатель изменяется.
Сегодня ЧДД (частота дыхательных движений) не теряет своей актуальности в диагностике самых разнообразных детских и взрослых заболеваний. За одно движение принято считать одну серию «вдох-выдох». Оценивается количество таких движений за конкретный промежуток времени — обычно это 1 минута.
Следует отметить, что ЧДД у детей совсем не похожа на аналогичный показатель у взрослых. Дети в силу анатомических особенностей дышат несколько иначе — их дыхание неглубокое, поверхностное, частота вдохов и выдохов значительно выше.
Важно! Потребности в кислороде у растущего детского организма чрезвычайно велики, а объем легких и размеры грудной клетки маленькие. Именно поэтому малышу необходимо интенсивное дыхание.
Однако есть определенные нормы для разного возраста. И превышение частоты дыхания сверх этих норм может свидетельствовать о том, что у ребенка имеется кислородное голодание (гипоксия). Учащенное дыхание сопровождает самые разнообразные патологии у детей.
Ученые провели ряд исследований и выяснили, что чем моложе человек, тем пульсация выше. Врачи вывели примерные требования к цифрам по возрастам.
У родившегося малыша сердцебиение может доходить до показателей 140 ударов в минуту, а уже ближе к году становится меньше — до 110 биений.
В подростковом возрасте пульс уже находится в области нормы пульса взрослого человека. Норма частоты дыхания — главный критерий в оценивании состояния работоспособности кровообращения.
В грудном возрасте эти показатели находятся в норме, если соотношение ЧДД к ЧСС 1:2. Дыхательно-пульсовой коэффициент примерный и может иметь разного рода колебания. У детей старше 1 года соотношение ЧДД и ЧСС — 1:3.
Таблица по возрастам у детей: нормы
Исследования пульса показали, что у новорожденных он составляет 140 ударов за минуту. Частота пульса у детей в первые 12 месяцев жизни уменьшается до 110—130, а старше 12 лет — частота пульса доходит примерно до нормы взрослого.

Норма ЧДД у детей важна для оценки состояния дыхательных путей, сердца, кровеносной системы и здоровья в целом. Соотношение ЧДД к ЧСС — дыхательно-пульсовый коэффициент у грудничков 1:2,5, у детей до 12-ти месяцев — 1:3, старше — 1:4. Следующая таблица представляет нормы ЧДД и ЧСС у детей по возрастам.
| Возраст | ЧСС | ЧДД |
| Младенец | 100—160 | 40—60 |
| До 1 месяца | 140—160 | 40—50 |
| До 6-ти месяцев | 130—135 | 35—40 |
| 1 год | 110—130 | 30—40 |
| 2 года | 110—115 | 30—35 |
| 3 года | 105—110 | 20—35 |
| 4 года | 100—105 | 20—30 |
| 5—6 лет | 80—100 | 20—25 |
| 7—8 лет | 80—85 | 18—25 |
| 10—12 лет | 75—80 | 18—20 |
| Старше 12-ти лет | 70—75 | 16—20 |
Измеряем ЧСС и ЧДД
С помощью различных вариантов контроля можно наблюдать за состоянием ЧСС и частоты дыхания у ребенка. Исследование пульса и определение результатов биения сердца происходит следующими способами:
- Пульсовой браслет. Измерение этим способом неточное, ведь качественные браслеты найти сложно.
- Обследование у врача. При проведении процедуры по замеру биения сердца у детей, медицинские работники используют стетоскоп, для более старшего возраста тонометр.
- Самостоятельно с помощью секундомера. Освоить технику измерения вручную несложно. Для ее выполнения нужно:
- приложить без применения силы большой палец противоположной руки к запястной артерии;
- определить, где лучше всего ощущается биение, это, может быть запястье, область шеи;
- посчитать сколько ударов за 1 минуту. Если результат берется за 30 секунд, тогда умножить на 2.

Для точного результата дыхания у детей проводят замеры, используя следующую технику:
- В состоянии полного спокойствия, лучше всего, когда ребенок спит.
- Положить без применения силы ладонь на живот.
- Следить за секундомером.
- Подсчет ЧДД происходит на протяжении 60 секунд.
Как мерить пульс:
- Взяться за запястье в области определения пульса.
- Включить секундомер.
- Подсчитать количество сердцебиений в минуту.
Техника подсчета дыхания у детей (вдох-выдох):
- Отвлечь ребенка.
- Положить руку на живот или взять за руку.
- Считать количество циклов за 1 минуту.
- Оценить результат.
Для подсчета ЧСС, малыш должен принять неподвижное положение. Нельзя проводить измерение после различных нагрузок физических или эмоциональных, т. к. пульс учащается.
После этого стоит определить соответствие результатов с показателями нормы. В норме пульсация ритмичная и четкая. Технику подсчета применяют для разного возраста. Частота дыхания измеряется на протяжении минуты. У малышей подсчет дыхательных движений лучше проводить во сне.
Отклонения от нормы
Не стоит волноваться, если ЧСС и ЧДД у малыша несколько разнятся с показаниями взрослого человека. И только при получении данных, значительно отличающихся от нормы, указанной в таблице, стоит обследоваться у врача для выяснения главной причины отклонений.
Учащенное поверхностное дыхание называется тахипноэ. Превышение частоты пульса называется тахикардией, понижение — брадикардией.

Частое дыхание
Учащенное ЧДД у новорожденных, особенно, у тех, которые родились в неназначенный срок или путем кесарева сечения, считается нормальным, ведь строение дыхательной системы еще небезукоризненное. Медики называют это отклонение тахипноэ.
В период до года учащенная частота дыхания является признаком заболеваний:
- Дыхательных органов, которые проявляются рядом болезней:
- простудных, сопровождаются температурой, насморком, кашлем, слабостью организма;
- аллергических реакций;
- астма;
- бронхит, проявляется не только частым дыханием, но и влажным кашлем;
- туберкулез;
- Сердечные заболевания.
- Нарушения работы нервной системы.
Когда возникают подозрения что биение частое, нужно прийти на консультацию к педиатру, а он, в свою очередь, даст направление к профильным специалистам: кардиологу, пульмонологу, невропатологу.
А также следует срочным образом обратиться к медику, если у малыша не только учащенное ЧДД, но и присутствуют боли в области груди, сухость во рту. Возможно, не допустить развитие заболеваний при первых симптомах тахипноэ. лучше провести разные профилактические упражнения.
Быстрый пульс
Частота пульса у детей бывает повышенной или пониженной. Существует специальная таблица, в которой указаны примерные критерии для каждого возраста. Повышение ЧСС может быть вызвано патологическими и непатологическими происхождением.
Ко вторым относятся следующие факторы, которые считаются допустимыми и не нуждаются в обращении к врачу:
- перевозбуждение;
- сильная утомленность;
- перегрев;
- разных физические упражнения.
Патологические изменения требуют срочного обращения к медицинскому работнику, ведь не имеют явных причин:
- повышенная кислотность;
- инфекционные заболевания;
- нарушения в работе нервной системы;
- болезни сердца.

Медленный пульс
Если медленный пульс связан с патологиями и сопровождается неприятной симптоматикой, т. е. головокружение, слабость, упадок сил, повышенное или пониженное артериальное давление, то с высокой вероятностью диагностируют брадикардию.
При отсутствии патологий и хорошем самочувствии, это говорит о хорошей натренированности организма, так как у спортсменов ЧСС ниже, чем у других людей. Пульсовой режим для рациональной физической нагрузки можно просчитать для разных возрастов, а именно: ЧСС (максимальная) = 220 — возраст (количество полных лет).
Важно! Если ритм сердца падает до 40 уд. в мин., нужно незамедлительно вызвать врача. В случаи неоказании помощи малыш может упасть в коматоз.
Частота дыхания у детей
Дыхание является одним из естественных процессов. На нём обычно не принято как-либо заострять внимание, если каких-либо проблем при этом не появляется. Однако молодые мамы довольно часто озабочены вопросом о том, каким должно быть носовое дыхание у крох, и это правильно. Но от того, как вдыхает воздух малыш, напрямую зависит его рост и физическое и умственное развитие. К примеру, дыхание принимает активное участие в обучении ребёнка говорить, а потом и в развитие речи в дошкольном возрасте. От того, как вдыхает и выдыхает ваш малыш будет зависеть, с какой частотой он будет страдать от болезней в дальнейшем, взрослея. Так какой же должна быть частота дыхания у детей? Так что же является в этом деле нормой, а что отклонением?
Почему детская дыхательная система является особенной
Каждая мама с счастливым замиранием сердца вспоминает момент, когда её малыш закричал, впервые увидев этот мир. Тогда же он сделал свой первый в этом мире вдох. Но не все родители знают, что на момент рождения дыхательная система младенца развита ещё не до конца. И когда сам организм начинает расти, дыхательная система начинает функционально «дозревать».
Что же отличает «недозревшую» дыхательную систему малыша:
- Недостаточно развиты верхние дыхательные пути, которые принято называть носовыми ходами.
- Внутренняя поверхность носовых ходов очень нежная, она перенасыщена кровеносными и лимфатическими сосудами.
- Носовые ходы младенца довольно короткие.
- Верхние дыхательные пути малыша относительно узкие.
Из-за узких носовых ходов в носике малыша часто скапливается слизь, пыль частички ворса. Чтобы избавиться от этого, прочищайте носик и старайтесь увлажнять специализированными растворами на основе морской соли (продаются в аптеках).
 Все эти физиологические особенности сказываются на дыхательном процессе. Малыш часто дышит со своеобразными хрипами, особенно по ночам. Даже малозначительные катаральные явления сразу же вызывают отёк слизистой носа ребёнка. Дыхание постепенно затрудняется, начинается одышка. При этом ребёнок испытывает сильные трудности при дыхании, так он попросту ещё не умеет дышать носиком. При этом, чем младше малыш, тем тяжелее могут оказаться последствия любых катаральных явлений. Нужно быстрее устранять последствия.
Все эти физиологические особенности сказываются на дыхательном процессе. Малыш часто дышит со своеобразными хрипами, особенно по ночам. Даже малозначительные катаральные явления сразу же вызывают отёк слизистой носа ребёнка. Дыхание постепенно затрудняется, начинается одышка. При этом ребёнок испытывает сильные трудности при дыхании, так он попросту ещё не умеет дышать носиком. При этом, чем младше малыш, тем тяжелее могут оказаться последствия любых катаральных явлений. Нужно быстрее устранять последствия.
Лёгкие новорождённых также имеют свои особенности. Сами они имеют малый объем и изобилуют кровеносными сосудами. Лёгочная ткань развита очень слабо, по сравнению с лёгочной тканью любого взрослого человека.
Немного о типах дыхания
Всего существует три различных типа дыхания. Они свойственны и малышам, и взрослым:
- При брюшном типе дыхания активное участие в процессе принимает диафрагма. При таком типе дыхания видно, как движется передняя брюшная стенка. Верхние отделы лёгких при грудном типе дыхания могут испытывать недостаточную вентиляцию. Данный дыхательный тип обычно встречается у мужчин.
- При грудном типе дыхания, который свойственен женской половине человечества, процесс осуществляется за счёт движения грудной клетки. Для данного типа дыхания характерен недостаток вентиляции нижних лёгочных отделов.
- Смешанный дыхательный тип равномерно задействует при дыхании и грудную клетку, и диафрагму. Данный тип дыхания является наиболее правильным.
Любой здоровый взрослый человек имеет среднюю дыхательную частоту от 16 до 21 в минуту. У только что родившихся малышей норма – 60 в минуту. По мере взросления крохи частота дыхания понижается.
Таблица с нормами дыхания у детей по возрасту:
| Возраст | Частота дыхания в 1 минуту |
|---|---|
| Новорождённые | 40-60 |
| от 2 недель до 3 месяцев | 40-45 |
| 4-6 месяцев | 35-40 |
| 7-12 месяцев | 30-35 |
| 2-3 года | 25-30 |
| 5-6 лет | около 25 |
| 10-12 лет | 20-22 |
| 14-15 лет | 18-20 |
Как произвести измерения
 Замерять частоту дыхания нужно только тогда, когда младенец находится в состоянии покоя. У маленьких детей измерения можно производить, просто глядя на движение грудной клетки. Врачи же делают это с помощью фонендоскопа. Как вариант, вы можете положить ладно на грудную клетку и произвести подсчёт. Отвлеките малыша ласковыми разговорами либо игрушками, тогда он не испугается и не помешает подсчёту. Ребёнок обязательно должен находиться в положении без движения.
Замерять частоту дыхания нужно только тогда, когда младенец находится в состоянии покоя. У маленьких детей измерения можно производить, просто глядя на движение грудной клетки. Врачи же делают это с помощью фонендоскопа. Как вариант, вы можете положить ладно на грудную клетку и произвести подсчёт. Отвлеките малыша ласковыми разговорами либо игрушками, тогда он не испугается и не помешает подсчёту. Ребёнок обязательно должен находиться в положении без движения.
Для чего нужно измерять частоту дыхания
Измерение частоты дыхания у крохи требуется для того, чтобы узнать, насколько налажена вентиляция лёгких. Если частота дыхания оказалась хотя бы немного выше указанного значения, то речь идёт уже о поверхностном дыхании, что провоцирует появление болезнетворной микрофлоры. Желательно проводить замер частоты дыхания несколько дней подряд, записывая полученный результат на листок бумаги. Так вы сможете увидеть в динамике вероятные отклонения от нормы и, если это потребуется, показать данные врачу для последующей диагностики.
Об отклонениях от нормы
Когда дыхание учащённое, то оно является одним из первейших признаков инфекции. Такому явлению сопутствуют и иные признаки наличия заболевания: кашель, хрипы. Возрастание частоты дыхания, как и увеличение пульса, может быть вызвано высокой температурой.
У крошечных малышей часто встречается такое явление, как задержка дыхания во сне. Происходит это на короткое время. Не стоит паниковать, ведь это физиологическая норма. Но когда это наблюдается слишком часто и сопровождается такими явлениями, как посинение треугольника между губами и носом, потерей сознания, то нужно срочно вызывать «03».
Органы дыхания у грудничков имеют свои особенности, что влияет на их частое поражение и дальнейшей декомпенсацией общего состояния. Все это вызвано тем, что дыхательная система детей на момент рождения развита недостаточно полно. Этому же способствуют незаконченной дифференциацией отдельных структур нервной системы, которая оказывает непосредственное влияние на работу дыхательной системы. Чем меньше возраст грудничка, тем меньший он имеет объем лёгких. Поэтому он делает намного больше дыхательных движений нежели взрослый.
3. Техника подсчёта частоты дыхания у детей разного возраста
Оснащение:Секундомер или часы с секундной стрелкой, температурный лист, ручка.
Подготовка к манипуляции:
1. Объяснить маме ход манипуляции, получить информированное согласие.
2. Провести санитарную обработку рук. осушить.
3. Раздеть ребёнка до пояса.
1. Отвлечь ребёнка.
2. Положить руку исследователя на живот или грудную клетку ребёнка (в зависимости от возраста).
3. Считать количество экскурсий живота или грудной клетки во время вдоха в течение 1 минуты.
4. Оценить частоту дыхания у ребенка.
5. Одеть ребёнка.
1. Вымыть и осушить руки.
2. Записать результат в температурный лист.
Примечание:у новорождённых и грудных детей ЧДД подсчитывают с помощью стетоскоп, раструб которого держат около носа ребёнка.
4. Техника подсчёта частоты пульса у детей разного возраста
Оснащение:Секундомер или часы с секундной стрелкой, температурный лист, ручка.
Подготовка к манипуляции:
1. Объяснить маме или ребёнку ход предстоящей манипуляции.
2. Получить согласие мамы или пациента.
3. Провести санитарную обработку рук.
|4. Придать положение пациенту «сидя» или «лёжа».
1. Положить 11, III, IV пальцы на область лучевой артерии, 1 палец должен находиться со стороны тыла кисти.
2. Прижать слегка артерию и почувствовать пульсацию артерии.
3. Взять часы или секундомер.
4. Подсчитать количество сокращений за 1 минуту в покое.
1. Вымыть и осушить руки.
2. Записать результат в температурный лист.
1. У детей до 1 года пульс определяют на височной, сонной артерии, у детей старше 2-х лет – на лучевой.
2. Кисть и предплечье при подсчёте пульса не должны быть «на весу».
5. Техника постановки горчичников детям
Обязательные условия:Горчичники ставить при Т тела не более 38°С и на неповреждённую кожу.
Оснащение:Горчичники, лоток с водой Т 40-45°С. широкий бинт. подсолнечное масло, полотенце, одеяло.
Подготовка к манипуляции:
1. Сообщить маме о ходе манипуляции, получить информированное согласие.
2. Проверить пригодность горчичников (горчичники должны иметь резкий специфический запах и не должна осыпаться).
3. Провести обработку рук.
4. Раздеть ребёнка по пояс, уложить ребёнка в кроватку, осмотреть кожные покровы.
1. Смочить широкий бинт, сложенный в 1-2 слоя, в тёплом подсолнечном масле (Т 37-38°С) отжать и приложить к телу ребёнка, не захватывая область сердца и позвоночника.
2. Поверх бинта положить горчичник, смоченный в воде (Т 40-45°С).
3. Укрыть ребёнка пелёнкой и одеялом.
4. Зафиксировать время и следить за состоянием кожи. Держать горчичники до появления стойкой гиперемии (5-10 минут).
5. Снять горчичники, протереть кожу пелёнкой насухо.
6. Укрыть ребёнка тёплым одеялом.
1. Тепло укрыть ребёнка и уложить в постель.
2. Вымыть, осушить руки.
6. Техника соскоба на энтеробиоз
Примечание:процедура проводиться утром, ребёнка не подмывать.
Оснащение:Глицерин 50 % раствор или изотонический раствор хлорида натрия,деревянная палочка с ватным тампоном на конце, чистая сухая пробирка, I пара стерильных перчаток, контейнер для отходов класса «В», бланк – направление.
Подготовка к манипуляции:
1. Объяснить маме ход манипуляции, получить информированное согласие.
2. Выписать направление на исследование.
3. Провести гигиеническую обработку рук.
4. Надеть перчатки.
5. Палочку с ватой смочить в глицерине или изотоническом растворе натрия хлорида.
1. Уложить ребёнка на бок или маме на колени.
2. Раздвинуть ягодицы пациента 1 и 2 пальцами левой руки и произвести соскоб с поверхности прианальных складок деревянной палочкой с ватным тампоном на конце.
3. Поместить палочку в пробирку.
1. Снять перчатки, положить в контейнер для отходов класса В
2. Вымыть и осушить руки.
3. Провести дезинфекцию и утилизацию медицинских отходов в соответствии с Сан.ПиН 2.1.3. 2630 -10«Правила сбора, хранения и удаления отходов лечебно
4. Доставить материал в клиническую лабораторию с сопроводительной документацией.


