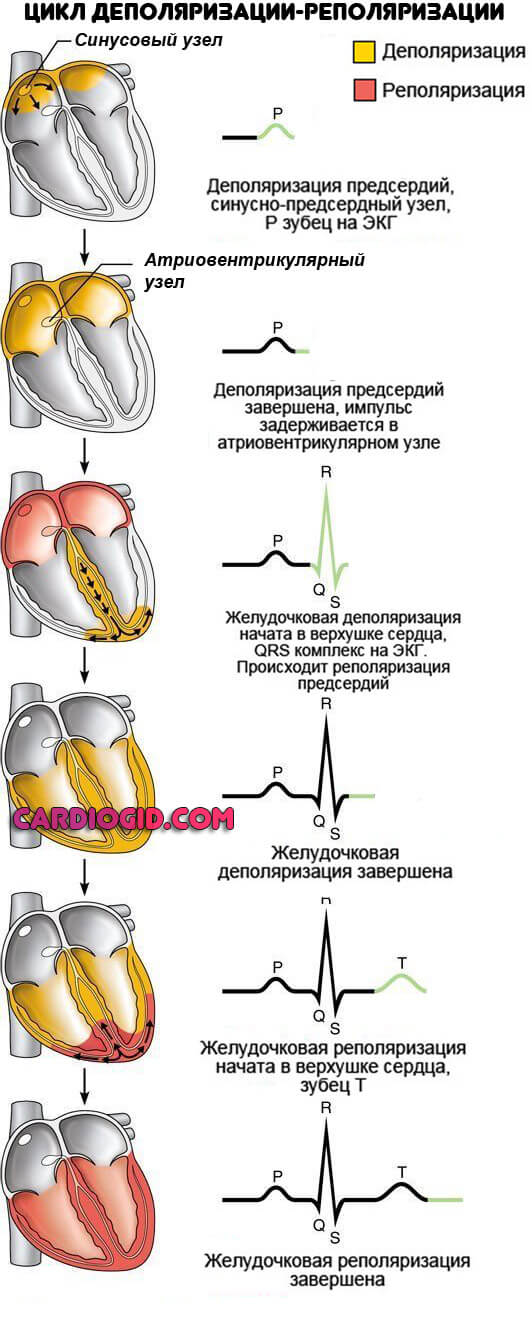
Тахикардия типа пируэт причины
Тахикардией типа «пируэт» называется такая полиморфная ЖТ, возникновению которой предшествует удлинение интервала QT. Распознавание этого типа тахикардии является крайне важной задачей, поскольку в таких случаях требуется коррекция интервала QT и/или устранение причины его удлинения, а не применение антиаритмических препаратов, которые могут только усугубить тяжесть течения тахикардии.
Как правило, аритмия имеет неустойчивый и рецидивирующий характер, однако она может трансформироваться в ФЖ. Обычно тахикардия начинается после паузы в ритме сердца, обусловленной брадикардией или возникающей после экстрасистолы.
Тахикардия типа «пируэт» может быть вызвана патологическими состояниями, приводящими к нарушению реполяризации желудочков, брадикардией или приемом ряда лекарств.
Психотропные средства как причина тахикардии типа пируэт
Психотропные средства являются важной причиной удлинения интервала QT и тахикардии типа «пируэт». В крупном исследовании было показано, что хлорпромазин, галоперидол, пимозид и тиоридазин в 3 раза увеличивают риск внезапной сердечной смерти.
Риск наиболее высок среди женщин, а также тех пациентов, которые начали прием препарата относительно недавно. Рекомендуется контролировать продолжительность интервала QT путем регистрации исходной ЭКГ (до начала психотропной терапии) и повторных регистрации ЭКГ через несколько дней после начала терапии и каждые 1-3 месяца лечения высокими дозами препаратов на ранних стадиях их применения.
Недавно дозозависимое увеличение продолжительности интервала QT было показано для циталопрама и эсциталопрама. Назначения этих препаратов следует избегать при наличии исходно удлиненного интервала QT или в случае врожденного синдрома удлиненного интервала QT, а также если пациент получает другие препараты, способные вызвать удлинение интервала QT.
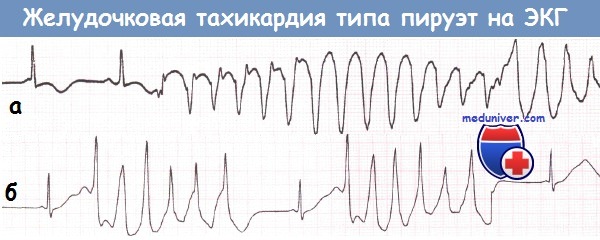 а – желудочковая тахикардия (ЖТ) типа «пируэт», которой предшествует удлинение интервала QT.
а – желудочковая тахикардия (ЖТ) типа «пируэт», которой предшествует удлинение интервала QT.
б – Два коротких эпизода тахикардии типа «пируэт» на фоне синусовой брадикардии.
Имеется значительное увеличение продолжительности интервала QT, предшествующее возникновению аритмии.
Взаимодействия лекарственных средств как причина тахикардии типа пируэт
Риск тахикардии типа «пируэт» может увеличиться, если взаимодействие между лекарственными средствами приводит к повышению содержания в крови потенциально аритмогенного препарата. Например, эритромицин метаболизируется в печени при помощи системы цитохрома Р450 3А.
Часто используемые препараты (такие как дилтиазем и верапамил, а также ряд антигрибковых средств) подавляют активность данной ферментной системы и, как было показано, увеличивают риск внезапной смерти при совместном использовании с эритромицином или кларитромицином.
Тактика лечения пациентов с желудочковой тахикардией типа «пируэт»
Лечение заключается в устранении причины аритмии (если это возможно) и ЭКС. Может оказаться эффективным внутривенное введение сульфата магния, даже при нормальном содержании магния в сыворотке крови (8 ммоль струйно, затем в виде инфузии со скоростью 2,5 ммоль/ч). Прием антиаритмических средств следует прекратить.
Часто рецидивирование тахикардии можно предотвратить путем временной ЭКС с частотой 100 уд./мин, которая проводится до тех пор, пока лекарственные средства не будут выведены из организма или не подвергнутся метаболизму.
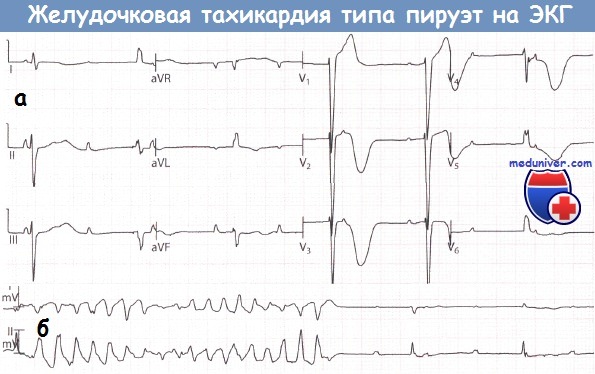 Полная АВ-блокада, приводящая к значительному увеличению продолжительности интервала QT (а) и возникновению эпизода тахикардии типа «пируэт» (б).
Полная АВ-блокада, приводящая к значительному увеличению продолжительности интервала QT (а) и возникновению эпизода тахикардии типа «пируэт» (б).
Причины удлинения интервала QT и тахикардии типа пируэт:
– Врожденные синдромы удлиненного интервала QT
– Брадикардия вследствие дисфункции синусового узла или АВ-блокады
– Гипокальциемия, гипомагниемия, гипотиреоз
– Антиаритмические средства (хинидин, дизопирамид, прокаинамид, соталол, амиодарон, ибутилид, дофетилид, дронедарон)
– Антибактериальные средства (эритромицин, кларитромицин, ципрофлоксацин, флуконазол, кетоконазол, хлорохин, пентамидин)
– Психотропные средства (тиоридазин, хлорпромазин, пимозид, галоперидол, дроперидол, трициклические антидепрессанты, метадон, циталопрам)
– Лекарственные средства других групп (фениламин, бепридил, цизаприд, терфенадин, пробукол, домперидон, тамоксифен, ондансетрон)
– Нервная анорексия
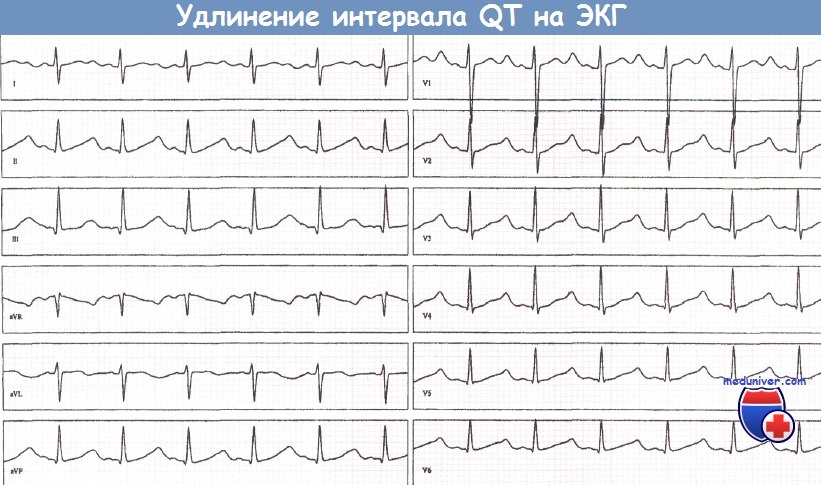 Случай передозировки психотропного средства амисульприд, ставшей причиной удлинения интервала QT.
Случай передозировки психотропного средства амисульприд, ставшей причиной удлинения интервала QT. 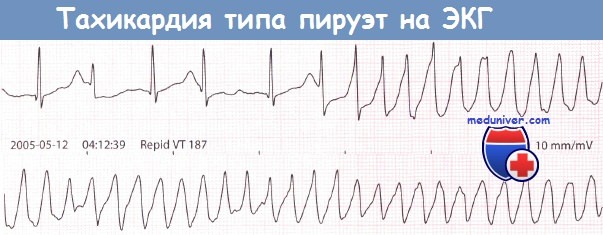 Случай передозировки психотропного средства амисульприд, ставшей причиной удлинения интервала QT и возникновения тахикардии типа «пируэт».
Случай передозировки психотропного средства амисульприд, ставшей причиной удлинения интервала QT и возникновения тахикардии типа «пируэт».
Непосредственно перед началом аритмии наблюдается альтернация зубцов Т.
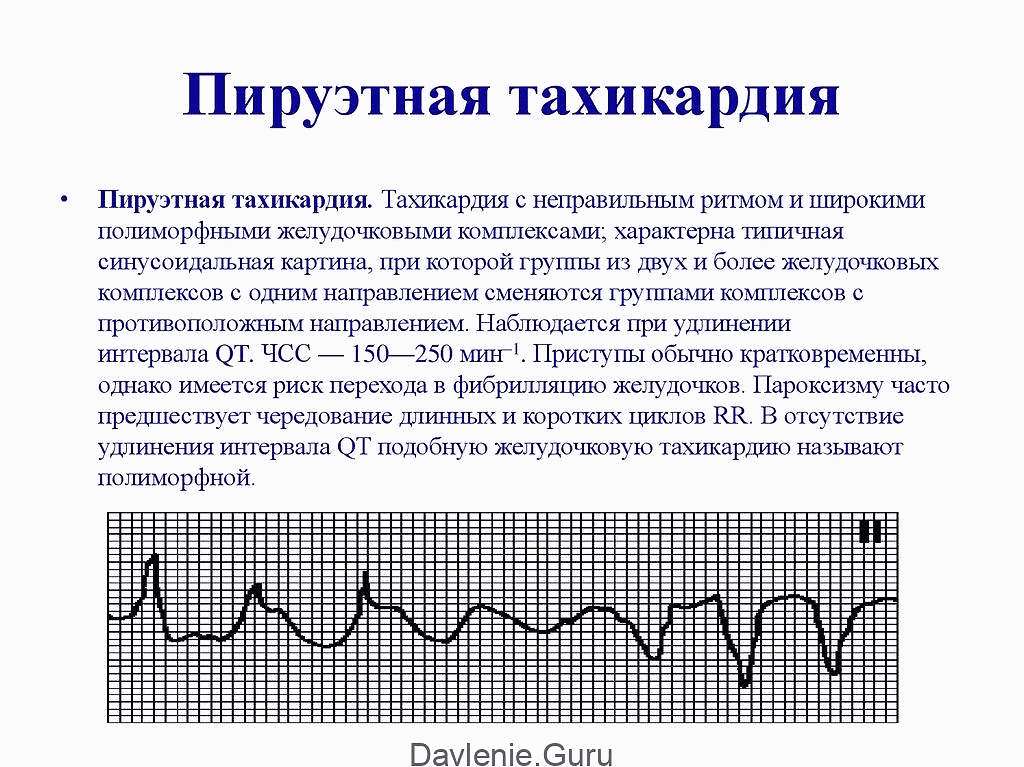
Пируэтная тахикардия

Тахикардия типа пируэт чаще всего является приобретенной патологией. Опасность ее заключается в том, что пароксизмы могут перейти в фибрилляцию желудочков – угрожающее жизни состояние, требующее оказания неотложной помощи.
Общая характеристика патологии
Пируэтная тахикардия относится к желудочковому нарушению ритма, при котором частота их сокращения достигает 250-300 уд/мин, а приступ учащенного сердцебиения (пароксизм) обычно не превышает минуты.
Такая желудочковая тахикардия является полиморфной. Это означает, что ее возникновению способствуют несколько эктопических очагов, которые продуцируют электроимпульсы, учащающие сокращение желудочков.
Несколько источников подачи импульсов изменяют амплитуду и форму желудочковых комплексов, в результате чего на ЭКГ-пленке отображается волнообразная и неравномерная относительно изолинии кривая.
Причины
Аритмия типа пируэт имеет основной диагностический признак – удлинение интервала Q-T. Такую патологию могут провоцировать врожденные аномалии, приобретенные заболевания, а также внешние факторы.
Среди врожденных аномалий, являющихся причиной тахикардии, выделяют следующие:
- Мутация генов – в настоящее время выделяют 6 генетических аномалий, приводящих к удлинению интервала Q-T;
- Врожденные патологии – синдром Романо-Уорда и Джервелла-Ланге-Нильсена, которые наследуются по аутосомно-доминантному и аутосомно-рецессивному признаку соответственно.

В основе приобретенной форме тахикардии лежит асинхронная деполяризация желудочков. Этому способствуют следующие патологии:
- Болезни сердца и сосудов – острый миокардит, кардиомиопатии, пороки сердца, пролапс митрального клапана, стенокардия Принцметала;
- Патологии эндокринной системы – феохромоцитома, сахарный диабет в стадии декомпенсации;
- Заболевания центральной нервной системы – опухоли головного мозга, инсульты, кровоизлияния в субарохноидальное пространство;
- Оперативные вмешательства на блуждающем нерве;
- Нарушения водно-электролитного баланса – нехватка в организме калия, магния, натрия, кальция;
- Нейрогенная анореския – расстройство пищевого поведения, при котором человек сознательно отказывается от приема пищи.
К внешним факторам развития тахикардии относят:
- Частые эмоциональные перегрузки, хронический стресс;
- Употребление наркотических средств (особенно кокаина), спиртных напитков;
- Сильное переохлаждение с развитием общей гипотермии;
- Интоксикация химическими веществами (ФОС, ртутью).
Аритмия «пируэт» может быть спровоцирована приемом следующих медикаментов:
- Противоаритмических средств (Прокаинамид, Амиодарон);
- Антибактериальных средств из группы макролидов (Эритромицин);
- Психотропных медикаментов (нейролептики, антидепрессанты);
- Противогрибковых лекарств (Кетоконазол, Флуконазол);
- Бета-адреномиметиков (Сальбутамол, Фенотерол);
- Диуретиков (Индапамид, Фуросемид);
- Прокинетиков («Церукал», Метоклопрамид);
- Противоаллергических средств (Астемизол, Торфенадин).

При употреблении лекарственных средств важно обращать внимание на побочные эффекты. При возникновении сердцебиения, одышки, головокружения необходимо прекратить их прием и обратиться к специалисту.
Клиническая картина
В начале симптомы аритмии типа пируэт достаточно скудны. Заподозрить развитие тахикардии можно по периодически мучающему чувства нехватки воздуха, которое возникает вследствие постепенно нарастающей гипоксии.
В дальнейшем признаки начинают проявляться ярче. Возникающие пароксизмы нарушают гемодинамические процессы – снижается тонус артерий и сердечный выброс. Это способствует возникновению следующих признаков:
- Ощущение сердцебиения;
- Снижение периферического АД;
- Резкая слабость;
- Слабое наполнение пульса;
- Вегетативные расстройства: потливость, тремор рук, чувство страха.

Поздняя диагностика и лечение способствуют прогрессированию заболевания. При часто возникающих пароксизмах, когда частота сердечных сокращений достигает 300 уд/мин, наблюдаются потери сознания.
Затяжной приступ, сопровождающийся сердечными болями и одышкой, зачастую переходит в фибрилляцию желудочков, которая может закончиться летальным исходом.
Синдром Романо-Уорда сопровождаются тяжелыми пароксизмами с частыми потерями сознания.
Синкопальные атаки сопровождаются бледностью, учащенным дыханием с последующей его остановкой, судорожными припадками. Детям, страдающим этим синдромом, показан охранительный режим: их освобождают от занятий спортом, предупреждают эмоциональные перегрузки.
Синдром Джервелла-Ланге-Нильсена сопровождается той же клинической картиной, что и предыдущий. Однако пируэтная тахикардия переносятся детьми тяжелее – обмороки возникают часто и относительно долго (до 10 минут), после прихода в сознание наблюдается временная дезориентация. Генетическая патология сопровождается двухсторонней нейросенсорной глухотой.
Диагностика
Желудочковая тахикардия типа пируэт редко диагностируется на ранних стадиях в связи со скудностью клинической картины. Обычно человек обращается за медицинской помощью при прогрессировании аритмии, когда начинает замечать приступы учащенного сердцебиения.
Диагностика пируэтной тахикардии носит комплексный характер. Она включает в себя клинические и дополнительные методы.
Клиническая
К клинической диагностике относят следующие методы:
- Сбор жалоб – специалист выявляет беспокоящие симптомы заболевания.
- Сбор анамнеза – собирается информация о наследственной предрасположенности, факторах риска, наличии органических заболеваний, приеме каких-либо лекарственных средств.
- Общий осмотр – проводится оценка работы основных систем организма – сердечно-сосудистой (измерение АД, частоты пульса), дыхательной (определение числа дыхательных движений); проводится аускультация сердца.
После сбора основной информации специалист назначает лабораторные и инструментальные исследования.
Дополнительная
Дополнительная диагностика включает следующие исследования:
- Общий анализ крови – проводится оценка общего состояния организма (наличие воспалительного процесса, анемии и т.д.).
- Анализ крови на уровень тиреоидных гормонов – оценивается работа щитовидной железы (вероятность развития тиреотоксикоза).
- Эхокардиография – ультразвуковое исследование, позволяющее оценить функциональные и морфологические особенности сердца.
- Электрофизиологическое исследование (ЭФИ) сердца – инвазивное исследование, оценивающее проводящую систему сердца.
- Холтеровское мониторирование – суточная регистрация ЭКГ с фиксированием АД, ЧСС и нарушений ритма.

Главным диагностическим методом тахикардии типа пируэт является электрокардиограмма (ЭКГ) – регистрация на пленке электрических полей, образующихся при работе сердечной мышцы. При данном исследовании во время пароксизма наблюдаются следующие показатели:
- Различная амплитуда желудочковых комплексов, их направление относительно изолинии периодически меняется, как бы «танцуя пируэт»;
- Длительность комплексов QRS составляет более 0,12 секунд;
- АВ диссоциация – разобщение ритма предсердий и желудочков (диагностируется в случае определения зубца P);
- Интервалы R-R различны.
Так как кардиограмму редко удается снять в момент пароксизма, основным диагностическим ЭКГ признаком пируэтной тахикардии является удлинение интервала Q-T вне пароксизма.
Лечение
Терапия тахикардии типа пируэт носит комплексный характер и состоит из коррекции образа жизни, приема медикаментозных средств; по показаниям проводится хирургическое вмешательство.
Образ жизни
Коррекция образа жизни – основной немедикаментозный метод тахикардии. Он включает в себя:
Рациональное питание – в первую очередь, отказ от жареной, соленой, острой еды; приемы пищи должны быть частыми, содержать малые порции.
- Отказ от пагубных привычек – табакокурение, спиртные и кофеинсодержащие напитки нарушают работу сердечно-сосудистой системы, ухудшают течение заболевания.
- Избегание эмоциональных перегрузок – постоянный стресс приводит к учащенному возникновению пароксизмов, декомпенсации сопутствующих патологий.
- Регулярные физические нагрузки – утренняя зарядка, пешие прогулки, кардиотренировки предупреждают развитие гипоксии, улучшают общий тонус (при возникновении пароксизма любые занятия следует прекратить).

Изменять пищевые привычки, осуществлять любые физические нагрузки рекомендуется совместно с лечащим врачом.
Зачастую на ранних стадиях тахикардия хорошо корректируется нормализацией образа жизни.
Медикаментозная терапия
При неэффективности немедикаментозных средств и частом возникновении пароксизмов показано назначение лекарственных средств.
В лечении пируэтной тахикардии применяются следующие медикаменты:
- Магния сульфат. Препарат разводится в дозировке 80 мл 25% раствора в разведении на 400 мл изотонического раствора натрия хлорида. Вводится внутривенно капельно со скоростью 10-30 кап/сек.
- Калия хлорид. Применяется для восстановления сердечного ритма на фоне гипокалиемии. Препарат вводят по 1-1,5 г внутривенно несколько раз в день, разведя в глюкозе (5%) или физ.растворе.
- Поляризующая смесь. Такая смесь содержит калий, глюкозу и инсулин. Готовится она следующим образом: в 250 мл глюкозы вводится 4 г хлорида калия и 8 ЕД инсулина короткого действия. Вводится внутривенно капельно 1 р/день. Магния сульфат добавляется в смесь по показаниям в индивидуальных дозировках.

Для коррекции частоты пульса используются препараты из группы бета-адреноблокаторов для внутривенного введения (Эсмолол). Таблетированные формы используются реже.
Операция
Помимо консервативных методов в качестве лечения пируэтной тахикардии может использоваться хирургическое вмешательство. Показаниями к проведению операции является:
- Неэффективность медикаментозной терапии;
- Часто рецидивирующие пароксизмы;
- Тяжелая переносимость приступов;
- Органические изменения миокарда или сердечных клапанов;
- Высокий риск развития осложнений.
В современной хирургии используются два основных метода:
- Абляция сердца. Операция проводится под местным обезболиванием. Суть метода заключается в проведении доступа к сердцу через крупные сосуды путем установки катетера и введения специальных трубок. Процесс контролируется рентгенологической аппаратурой. После нахождения патологического очага его поддают абляции – разрушению радиочастотной энергией. Малоинвазивность процедуры и использование местного обезболивания значительно сокращает риск послеоперационных осложнений.
- Имплантация кардиостимулятора. Установка электрокардиостимулятора (ЭКС) предполагает создание искусственного водителя ритма. Суть ЭКС заключается в предотвращении пароксизмов подачей электрического импульса, который угнетает возникновение преждевременной депорялизации. Имплантация аппарата производится через вену на руке.

При органических поражениях сердца проводится открытая операция с иссечением патологических участков, задающих неправильный ритм. Она осуществляется под общим наркозом с переводом пациента на искусственное кровообращение.
Неотложная помощь при приступе
При возникновении приступа пароксизма необходимо выполнить следующие действия:
- Перевести больного в положение лежа, при отсутствии сознания повернуть голову на бок;
- Обеспечить доступ свежего воздуха;
- Измерить периферическое АД и ЧСС.
На догоспитальном этапе вводятся следующие препараты:
- Магния сульфат 25% – 50 мг/кг в разведении 10 мл 0,9% натрия хлорида или 5% глюкозы в/в медленно.
- Лидокаин 2% – 2 мг/кг в разведении 10 мл изотонического раствора NaCl в/в медленно.
- Верапамил или «Изоптин» в начальной дозе 5 мг (одна ампула) в разведении на 10 мл натрия хлорида (0,9%) или глюкозы (5%) внутривенно; при неэффективности дозу повторяют.
- Эсмолол («Бревиблок») в начальной дозе 500 мкг/кг в разведении на 10 мл физ.раствора.
Все препараты вводятся под контролем артериального давления и частоты пульса.
При развитии фибрилляции желудочков проводится электродефибрилляция (ЭДС) сердца.
Дальнейшее лечение проводится в палате интенсивной терапии (ПИТ) с непрерывным мониторированием жизненно-важных показателей.
Осложнения и прогноз
Пируэтная тахикардия может осложниться следующими состояниями:
- Обморок – потеря сознания вследствие кратковременного нарушения кровообращения головного мозга.
- Острая левожелудочковая недостаточность – состояние, при котором происходит венозный застой в малом круге кровообращения. Сопровождается бледностью кожных покровов, цианозом губ, кашлем. Аускультативно отмечаются влажные хрипы в нижних отделах легких.
- Фибрилляция желудочков – нарушение ритма, при котором происходят диссоциативные сокращения различных участков мышечных волокон миокарда.
При возникновении на фоне тахикардии инфаркта миокарда возможно развитие кардиогенного шока, который сопровождается резким снижением сократительной способности миокарда и падением АД.
Прогноз заболевания различный. Если тахикардия сопровождается редкими пароксизмами без гемодинамических нарушений, то она является малоопасной.
Если же приступы имеют рецидивирующий характер, возникают обмороки и снижение АД, то прогноз для жизни является неблагоприятным. Ухудшают прогностические данные и наличие органических заболеваний, врожденных патологий.
Желудочковая тахикардия типа пируэт
Слово «пируэт» как балетный термин на слуху у многих. Это поворот вокруг своей оси по кругу на одной ноге. Но может ли сердце «выписывать пируэты»? Оказывается, да.

Этот термин употребляется при описании одной из форм желудочковых тахикардий, которая называется пируэтная тахикардия или тахикардия желудочков типа пируэт.
1 Когда «пляшет» сердце?
Напомним, что тахикардия желудочков — это вариант нарушения ритма сердца, при котором частота сокращений желудочков достигает высоких цифр до 150-250 в минуту, и даже выше. Эта аритмия может быть пароксизмальной (если тахикардия остро начинается и резко заканчивается) и хронической (длительно протекающей месяцами, годами).

Torsades de pointes
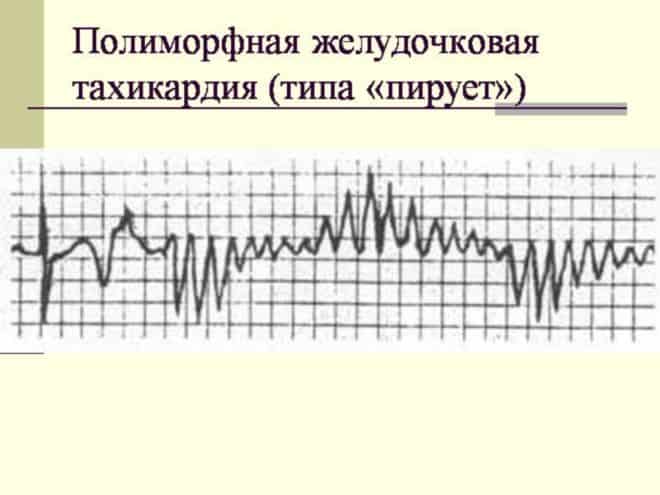
Патологические импульсы, заставляющие желудочки так ускоренно сокращаться, может продуцировать один источник, тогда такая разновидность тахикардии желудочков называется мономорфной. А может быть несколько источников импульсации, в этом случае имеет место полиморфная аритмия. В классификации аритмий есть форма полиморфной пароксизмальной тахикардии — пируэтная тахикардия или желудочковая тахикардия типа Torsades de pointes.
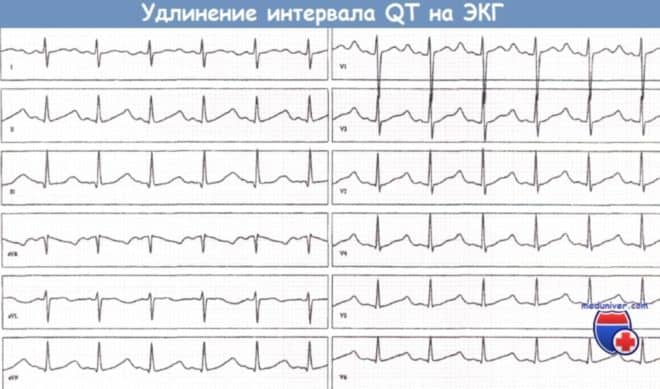
Это приступообразные эпизоды частого биения желудочков от 200 до 300 в минуту, которые длятся от 30 сек до 1 мин. Источников, задающих такую импульсацию, всегда несколько, поэтому желудочковые комплексы на кардиограмме имеют различную форму и амплитуду. Особенностью желудочковой тахикардии типа пируэт является то, что она развивается на фоне удлинённого интервала Q-T на ЭКГ. В норме этот интервал отражает процесс возбуждения и восстановления желудочков.
2 Причины тахикардии типа Torsades de pointes

Синдром удлиненного интервала Q-T
Все причины можно разделить на врожденные и приобретенные. Врожденная желудочковая тахикардия пируэт развивается при синдроме удлиненного интервала Q-T, который обусловлен мутацией определенных генов. Существует несколько форм врожденного синдрома удлиненного Q-T: синдром Романа-Уорда, синдром Джервелла-Ланге-Нильсена. Эти синдромы, и тахикардия по типу пируэт, как их следствие, передаются по наследству.
Но гораздо чаще встречаются приобретенные причины развития этой аритмии. Все эти причины обуславливают развитие вторичного (приобретенного) удлинения интервала Q-T. К приобретенным причинам относят:
- Лечение следующими препаратами с назначением больших доз:
- антиаритмическими средствами, способными удлинять интервал Q-T: хинидин, прокаинамид, соталол, дизопирамид, амиодарон;
- психотропными средствами (антидепрессантами, френолоном);
- b-адреностимуляторами: сальбутамол, тербуталин, фенотерол и др;
- антибиотиками: эритромицин и др.макролиды;
- антигистаминными препаратами: астемизол, терфенадин;
- диуретиками: фуросемид, индапамид;
- прокинетиками: метоклопрамид, цизапид;
- противогрибковыми средствами: кетоконазол, флуконазол.

Пролапс митрального клапана
3 Клиническая картина

Симптомы при пароксизме пируэтной тахикардии: сердцебиение, выраженное головокружение, обмороки, длительный приступ может осложняться переходом в фибрилляцию желудочков, которая может приводить к летальному исходу. Вне пароксизма симптомы будут определяться основным заболеванием пациента. На фоне приступа у пациента определяется частый ритмичный пульс, слабого наполнения, низкое артериальное давление, усиление I тона при аускультации сердца.
Приступ может прекратиться самостоятельно, а может перейти в желудочковую фибрилляцию. Если у пациента случился обморок, необходимо при имеющейся возможности, снять у пациента в обморочном состоянии кардиограмму, и обязательно проанализировать её с точки зрения наличия синдрома удлинённого Q-T. Сбор жалоб, симптомов, тщательная диагностика позволит врачу установить диагноз и приступить к лечению.
Желудочковая тахикардия «пируэт» — опасная аритмия, способная приводить к фибрилляции и летальному исходу. Прогноз при этой форме аритмии зачастую неблагоприятный.
4 Диагностика

В диагностике успешно применяют ЭКГ, холтеровское мониторирование ЭКГ, ЭхоКГ. Но наиболее распространённым, простым и доступным методом остаётся снятие электрокардиограммы на фоне приступа.
Признаками пируэтной тахикардии желудочков на ЭКГ будут:
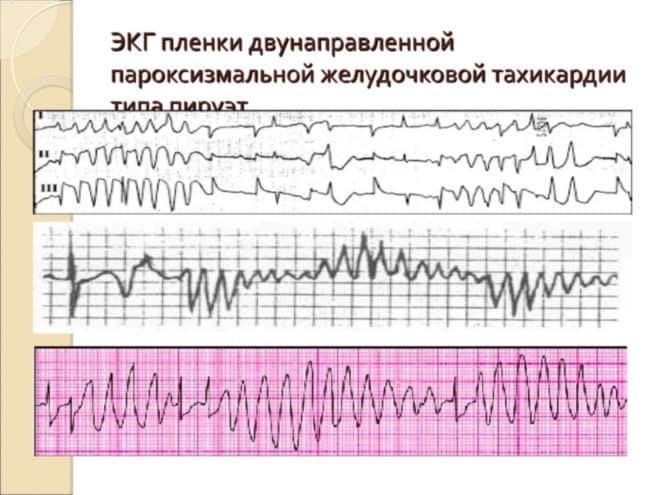
- Частота желудочкового ритма от 200 до 300 в минуту и выше, амплитуда комплексов различная, направление их чередуется: они то выше, то ниже изолинии, словно вращаются, «танцуют пируэт» вокруг неё. Комплексы QRS расширены 0,12 с;
- интервалы R-R неодинаковы, колебания в пределах 0,2-0,3 сек;
- вне приступа длина интервала Q-T больше нормы.
Поскольку продолжительность приступа не так велика, редко когда удаётся зафиксировать ЭКГ непосредственно в момент приступа. Приступ может прекратиться самостоятельно, а может перейти в желудочковую фибрилляцию. Поэтому чаще диагноз ставят путём расшифровки данных суточного мониторирования ЭКГ по Холтеру и при анализе интервала Q-T на кардиограмме вне приступа.
5 Лечение

При пароксизме желудочковой тахикардии типа пируэт, сопровождающимся нарушениями гемодинамики, потерей сознания, применяют кардиоверсию. Начинают электрическую дефибрилляцию с разряда 75-100 кДж. Если необходимо продолжают дефибрилляцию разрядом 200 кДж, и если желудочковая тахикардия сохраняется — применяют 360 кДж. Если пароксизм вызван приёмом какого-либо из препаратов, способного влиять на длину интервала Q-T, необходимо отмена этого препарата.
Если у пациента наблюдается гипокалиемия, проводят внутривенное инъекции калия хлорида. Также в лечении применяют 20% раствор магния сульфата 10-20 мл в 20 мл 5% раствора глюкозы, вводится препарат внутривенно за 1-2 минуты. При этом тщательно необходимо контролировать ритм дыхания и уровень кровяного давления, поскольку возможно падение артериального давления и угнетение дыхания.

Ввод внутривенно капельно 100 мл 20% раствора магния сульфата вместе с 400 мл изотонического натрия хлорида
Если тахикардии повторяющиеся, склонны к рецидивированию — внутривенно капельно вводят 100 мл 20% раствора магния сульфата вместе с 400 мл изотонического натрия хлорида со скоростью 10-35 капель в минуту. Эффективно при пируэтной желудочковой тахикардии назначать лидокаин или B-адреноблокаторы. Если консервативное лечение не оказало должного эффекта, имеет место врождённая форма заболевания.
При часто возникающих пароксизмах, применяют имплантацию кардиовертера-дефибриллятора — специального прибора, который может распознавать возникающие нарушения сердечного ритма и устранять их специальным электрическим сигналом. Тахикардия желудочков по типу пируэт — тяжёлая форма аритмии, прогноз для жизни при этой форме аритмии всегда серьёзен. Высока вероятность перехода этой тахикардии в желудочковую фибрилляцию, которая может вызывать летальный исход.
Также велик риск внезапной сердечной смерти. Для борьбы с этими осложнениями пациентам, страдающим желудочковыми аритмии, проводят профилактическую поддерживающую антиаритмическую терапию, имплантируют кардиовертер-дефибриллятор, либо хирургическим путём проводят абляцию источников патологических импульсаций.
Желудочковая тахикардия типа «пируэт»: диагностика и лечение
Аритмия – это сбой в работе сердца, при котором фиксируется учащение ритма или нарушение проводимости. Нарушение насчитывает несколько видов разного характера. Особой формой считается патология типа пируэт, принадлежащая к желудочковой тахикардии. Бывает приступообразной с самоликвидацией, но в любой момент может перейти в опасную для жизни фибрилляцию желудочков (ФЖ). Чаще всего возникает после перерыва в ритме сердца вследствие брадикардии или длительной компенсаторной паузы после экстрасистолы.
Причины
«Пируэтная» тахикардия, характеризующаяся удлиненным интервалом QT, может быть врожденной или приобретенной в результате действия лекарственных препаратов. Генетические варианты включают:
- наследственные синдромы, которые могут сопровождаться глухотой;
- патологию генов – сегодня ученые открыли еще шесть наследственных дефектов, связанных с удлинением интервала PQ. Эти гены кодируют трансмембранные К и/или Naканалы.
Наследственные факторы встречаются редко, чаще на возникновение патологии влияет применение лекарств. К ним относят:
- антиаритмические медикаменты;
- фенотиазины, бутирофеноны;
- противогрибковые препараты;
- антигистаминные;
- некоторые из противовирусных;
- антибиотики, особенно макролиды;
- антидепрессанты;
- фосфорорганические соединения (ФОС);
- кокаин.
Провоцирующими факторами могут быть неполноценное питание или голодание, алкоголизм, эндокринные и сердечно-сосудистые болезни, субарахноидальное кровоизлияние. Имеющиеся генетические патологии, врожденные пороки сердца, сопутствующие соматические дефекты могут вызывать приступ. Выше перечислены наиболее распространенные причины, но каждый случай должен рассматриваться лечащим врачом индивидуально.
Патофизиология: механизм возникновения нарушений
Аритмия «пируэт» развивается за счет продления фазы реполяризации. На электрокардиограмме, кроме удлинения интервала QT, отмечается наличие заметных волн U в покое. Эти изменения ЭКГ отражают длительную реполяризацию с развитием ранней последующей деполяризации.
Патология может приводить к кровоизлияниям в ткань желудочка, вызывая инфаркт миокарда.
В миокарде происходит реполяризация, когда количество положительных ионов (в основном калия) превышает численность ионов натрия и кальция, концентрация которых должна снижаться. Дисфункция калиевого канала вызывает внутриклеточный избыток положительного заряда, что задерживает реполяризацию желудочков. Такое состояние миокарда приводит к возникновению специфического типа рецидивирующей аритмии. Это и есть «пируэтная» тахикардия.
Симптомы
Пациенты часто жалуются на обмороки. Потеря сознания объясняется тем, что сердце сокращается с частотой 200-250 ударов в минуту и не обеспечивает достаточного кровоснабжения головного мозга. Больные, которые остаются в сознании, ощущают сильное сердцебиение. Также может быть боль в груди, чувство нехватки воздуха. Иногда продление интервала QT диагностируется после восстановления ритма. Следует немедленно вызвать «Скорую помощь», а до приезда медиков проводить непрямой массаж сердца.
Если Вы хотите знать о тахикардии все, советуем посмотреть видео ниже по ссылке. Причины, симптомы, диагностика и признаки того, что пора к врачу — обо всем этом за 7 минут. Приятного просмотра!
Диагностика
Диагноз ставят на основании ЭКГ. На пленке хорошо видны волнообразные вершины комплексов QRS. Сами комплексы меняют свою ориентацию вокруг изолинии. На электрокардиограмме вне приступа присутствует увеличенный интервал QT. В норме его значение составляет в пределах 0,44 с. Следует обратить внимание на семейный анамнез: если у кого-то из родственников этот интервал увеличен, то риск развития пируэтной тахикардии возрастает.
- Пример тахикардии, связанной с токсичностью дигоксина
Такая тахикардия часто длится недолго и проходит самостоятельно, но иногда приводит к дестабилизации гемодинамики с последующим коллапсом. Также она может перерасти в фибрилляцию желудочков. В таком случае потребуется незамедлительная помощь: непрямой массаж сердца и стимуляция деятельности миокарда разрядом электрического тока.

- Пируэтная аритмия, возникающая в результате гипокалиемии
ЭКГ пациента с гипокалиемией показан на фото ниже: у больного произошел краткий самозавершающийся пароксизм пируэтной тахикардии с эффектом наслоения «R на T».

- Torsades de Pointes

Клинический случай
Пациентка 56 лет вызвала кардиобригаду СМП. Жалобы: головная боль и дискомфорт в грудной клетке. Данное состояние длится несколько часов до вызова. В анамнезе гипертоническая болезнь, но регулярного лечения больная не проводит. Иногда, при скачках АД выше 200/120, принимает Каптоприл в дозе 25-50 мг. Перед возникшими жалобами употребила около 1 литра вина. Со слов, периодически злоупотребляет спиртными напитками.
На момент осмотра продуктивному контакту доступна. Кожные покровы, дыхание, живот – без особенностей. Сердечная деятельность ритмичная, тоны приглушены. АД 160/90, ЧСС=Ps 90 в минуту. Живот мягкий, безболезненный. Симптом «поколачивания» отрицательный с обеих сторон. Физиологические отправления в норме. ЭКГ больной представлено ниже:

Во время записи пленки пациентка заявила, что стала очень плохо себя чувствовать и кружится голова. На ЭКГ – пируэтная тахикардия, перешедшая тут же в крупноволновую фибрилляцию предсердий.
Состояние пациентки крайне тяжелое: диагностирована клиническая смерть. Пульс и давление не определяются. Незамедлительно больная нашей бригадой была перемещена на твердую поверхность (пол) с проведением реанимационных мероприятий: ИВЛ, непрямой массаж сердца, введение Атропина, Адреналина, магнезии; выполнены две дефибрилляции. Обеспечена катетеризация периферической вены и госпитализация в кардиореанимацию напрямую, минуя приемный покой. На момент поступления в стационар пациентка в сознании, жалоб нет. АД 130/90, ЧСС=Ps 90 ударов в минуту. Дыхание самостоятельное.
Лечение
Как уже рассмотрено в примере выше, острый приступ сопровождается незамедлительным нарушением гемодинамики и быстро переходит в клиническую смерть. Устраняется несинхронизированной кардиоверсией, начиная с 100 Дж. Но повторная атака происходит практически мгновенно, поэтому необходимо внутривенное медленное введение 2 г сульфата магния. Если эти меры не помогли, то нужно повторить болюсное (быстрое) введение магнезии в вену через 5-10 минут. Также можно использовать лидокаин при лекарственном генезе тахикардии типа «пируэт». Помните, что антиаритмики I, II и III классов запрещены.
Современная доказательная медицина дает рекомендации по сокращению интервала QT и изменениям процессов реполяризации и деполяризации. Такие протоколы подтверждены экспериментально клиническими испытаниями.
Для восстановления ритма используют препараты:
Магнезия — это препарат выбора при тахикардии типа «пируэт». Рекомендован даже при изначально достаточном уровне магния в плазме. Лекарство в дозе 2 г взрослым и 25-50 мг/кг детям вводится внутривенно в течение одной-двух минут при внезапном приступе, влекущем опасные для жизни нарушения гемодинамики. Исследования in vitro показали, что магний снижает амплитуду ранней деполяризации до подпороговых уровней путем блокирования кальция в организме. Поэтому введение препарата должно сопровождаться коррекцией гипокалиемии до концентрации К в сыворотке более 4,5 ммоль/л. Применяется внутривенное вливание поляризующей смеси, содержащей магний и калий.
Эсмолол – это кардиоселективный β-адреноблокатор, вводится внутривенно. Особенность препарата – быстро действует и стремительно покидает организм. Пропранолол обладает аналогичными свойствами, но его эффект более стойкий и не проходит за короткое время. Поэтому в клинической практике чаще используют Эсмолол.
Лидокаин – это блокатор натриевых каналов. Нагрузочная доза – 2 мг/кг, далее вводят по необходимости. Считается, что препарат косвенно подавляет развитие аритмии путем сокращения продолжительности потенциала действия. Тем не менее исследования показывают успех применения лекарства только в 50% зарегистрированных случаев.
Последующая терапия и профилактика
Последующая терапия направлена на профилактику возобновления фибрилляции желудочков. Ведь итог может быть без своевременной помощи летальным. Международные организации здоровья сердца рекомендуют регулярный прием β-адреноблокаторов. Результативность их применения составляет 68–90 %. Также хороший эффект дают блокаторы натриевых каналов, например, Мекситилен.
При сохранении синкопальных состояний на фоне терапии β-блокаторами показана имплантация кардиостимулятора-дефибриллятора. Необходимо помнить, что эта операция не означает отмену медикаментозного лечения.
Основной совет пациентам и их родственникам: следует знать список лекарств, удлиняющих интервал QT, и избегать их приема.
Крайняя мера лечения – это левосторонняя симпатэктомия на уровне шейно-грудного отдела.
Для подготовки материала использовались следующие источники информации.
Аритмия типа пируэт
Сбои в функционировании сердца с повышенным сердцебиением именуют аритмией. Заболевание насчитывает несколько разновидностей и имеет различный характер, который зависит от многих причин. Особой формой болезни считается аритмия типа «пируэт», относящаяся к желудочковой тахикардии. О том, как проявляется заболевание и какие существуют методы для его лечения, мы расскажем в данной статье.
Что такое тахикардия по типу «пируэт»
Данный вид аритмии является пароксизмальной желудочковой тахикардией, которая выражается удлиненным интервалом QT и полиморфизмом. Такая тахикардия носит своеобразное название в связи с особым рисунком на ЭКГ, на котором отображаются учащенные и неравномерные сбои амплитуды сердечных комплексов. Также патологию часто именуют сердечным балетом.
Приступы заболевания проявляются внезапно и могут быстро прекращаться, однако также имеют свойство перерастать в фибрилляции, которые очень опасны для здоровья и нередко заканчиваются летальным исходом. Тахикардия по типу «пируэт» по большей части возникает по причине нехватки калия и магния, которые необходимы для нормальной работы сердца.
На этом фоне появляется сердцебиение, в связи с затрагиванием сердечной мышцы миокарда левого желудочка, что вызывает сбои при снабжении предсердия кислородом. Такие нарушения проявляются учащенным сердцебиением, которое может достигать 350 ударов.
Причины развития патологии
Есть немало причин, вызывающих развитие указанной патологии. К их числу относятся такие физиологические факторы, как регулярные стрессы, злоупотребление спиртными напитками и крепким кофе, курение, употребление наркотиков, интоксикация химическими веществами. Также данный тип болезни может носить наследственный характер, и если близкие родственники страдали патологией, есть немалый риск ее возникновения. Часто пируэтная аритмия может быть результатом приема таких медикаментов, в особенности в больших дозах:
- антиаритмичных (хинидин, соталол, амиодарон);
- диуретиков (индапамид, фуросемид);
- антигистаминных (трипликс, терфенадин);
- антибиотиков (эритромицин, макролидные средства);
- бета-адреноблокаторов (метопролол, атенолол);
- антидепрессантов.

Более того, повлиять на повышенный сердечный ритм может длительное употребление определенных антигрибковых и противовирусных лекарств, к их числу относятся флузамед, флуконазол, кетоконазол и некоторые другие. Также проявления тахикардии возможны после приема некоторых антигипертензивных лекарств: нормопрекса, метопролола и др.). Нередко становятся причиной, провоцирующей рост патологии, и такие заболевания:
- нарушения со стороны эндокринной системы;
- болезни центральной нервной системы (инсульты, различного рода опухоли, инфекционные недуги);
- сердечно-сосудистые заболевания (миокардиты, брадикардия, стенокардия, пролапс клапана сердца и др.);
- нейрогенная анорексия;
- ваготомия.
У детей заболевание может быть связано с врожденными патологиями, например, часто расстройства сердцебиения формируются по причине различного рода врожденных пороков сердца.
Симптомы
Нарушения в начальной стадии могут практически не ощущаться. Усиление патологического состояния приводит к нехватке кислорода, что и становится причиной появления таких симптомов аритмии по типу «пируэт»:
- ощущение недостатка воздуха;
- частые головокружения;
- обморочные состояния;
- сердечные перебои;
- общая слабость;
- тревожное состояние.
В период вспышек тахикардии учащается сердечный ритм, он достигает от 200 до 300 ударов в минуту, это нередко приводит к потере сознания, поскольку организм не способен обеспечить необходимую подачу крови. Если больной в сознании, он чувствует сильное биение сердца, иногда болезненность в груди.
Важно! В случае возбуждения желудочков возможна остановка сердца. Такое состояние несет прямую угрозу жизни больного, поэтому ему необходима срочная медицинская помощь.

Диагностика
Основным методом установления диагноза является стандартная процедура — электрокардиограмма. Характерной особенностью заболевания считается удлиненный интервал QT, который фиксируется в промежутках между приступами. В определенных случаях аппарат может не показать развитие тахикардии, тогда больному назначается УЗИ сердца. Благодаря такой методике проводится анализ функционирования органа и обнаруживается локализация появления аритмии. В качестве дополнительной диагностики возможно использование таких методов:
- эхокардиография;
- магнитно-резонансная томография сердца;
- электрофизиологическое исследование;
- общий анализ крови и мочи;
- обследование на гормоны щитовидки.
Лечение аритмии данного типа
Тахикардия типа «пируэт» — серьезное заболевание, лечением которого должен заниматься квалифицированный специалист.
Важно! Поскольку тахикардия данного типа часто возникает после приема лекарственных препаратов, в обязательном порядке необходимо сообщить врачу об использовании каких-либо лекарств.
Терапия заболевания подразделяется на срочную и постоянную. При появлении приступов патологии необходима немедленная реанимационная помощь. В случае резкого падения АД используется кардиоверсия, также вводятся такие лекарства для купирования приступа, как магния сульфат, адреноблокаторные средства, лидокаин, укорачивающий интервалы.
В случаях, когда появление пароксизма связано с приемом медикаментозных препаратов, их использование срочно прекращается и назначается дополнительное лечение для вывода из организма вредных веществ. При диагностировании устойчивой пируэтной аритмии с измененными участками в желудочках сердца пациентам показано оперативное вмешательство. Для этого проводится имплантация автоматического дефибриллятора-кардиовертера.
В качестве постоянного лечения прописываются антиаритмические средства под строгим присмотром врача и контролем ЭКГ, также возможно назначение витаминных средств («Нервиплекс-Н», «Аскорутин», «Направит» и пр.).
Кроме медикаментозной терапии для больного очень важно придерживаться правильного образа жизни, желательно не переутомляться, как физически, так и умственно, избегать нервных перенапряжений. Также немаловажную роль играет и правильное питание, специалисты рекомендуют:
- не употреблять жареного, острого и соленого;
- не злоупотреблять мучным, сладостями и кофе;
- отказаться от алкоголя;
- использовать для приготовления блюд нежирное мясо, молочные продукты, каши;
- есть овощи и фрукты;
- пить около 2 литров воды в сутки.
Осложнения
Наиболее частыми осложнениями пируэтной аритмии выступают:
Все указанные осложнения крайне опасны для жизни, и если вовремя не принять должные меры, могут привести к смертельному исходу.
Внимание! Поэтому при незначительных сбоях в работе сердца нужно обращаться к специалистам, чтобы предупредить формирование такой опасной болезни, как желудочковая тахикардия.
Профилактика
Для предупреждения развития тахикардии данного типа существуют определенные правила, которых необходимо придерживаться, чтобы избежать проявлений заболевания:
- Соблюдать правильный режим питания.
- Не употреблять мучное и сладкое, жирные блюда, крепкий кофе.
- Включать в рацион побольше овощей и фруктов.
- Отказаться от приема алкоголя и табака.
- Заниматься посильными видами спорта.
- Регулярно проводить время на свежем воздухе.
- Не принимать медикаментов без назначения врача.
- Проводить лечение сопутствующих патологий.
- Воздерживаться от стрессов и умственного переутомления.
Чтобы избежать проявлений заболевания, поскольку оно несет немалую опасность для жизни человека, рекомендуется вовремя посещать врача. При выявлении болезни обязательно следует строго соблюдать все предписания, которые помогут побороть недуг.
Особенности тахикардии по типу пируэт
Желудочковая тахикардия типа пируэт получила свое название из-за рисунка кардиограммы, на котором наблюдается частая и волнообразная амплитуда комплексов QRS. Приступ этого вида аритмии спрогнозировать сложно. Он может резко закончиться или вызывает фибрилляцию желудочков.
Особенности состояния
Тахикардией желудочков называют нарушение ритма, сопровождающееся учащением сокращений, достигающих показателей до двухсот ударов в минуту и выше. Приступы могут внезапно начинаться и заканчиваться или протекают на протяжении многих лет, превращаясь в хроническое заболевание.
Ускоренное сокращение желудочков происходит под воздействием патологических импульсов. Источников, которые их генерируют, может быть несколько или один. Тахикардия по типу пируэт вызывается несколькими источниками импульсов.
Подобные эпизоды характеризуются сокращением сердца до 300 ударов в минуту. Разная форма и амплитуда желудочковых комплексов на кардиограмме обусловлена разными источниками, задающими усиленную пульсацию.
Причины возникновения
Пируэтная тахикардия провоцируется множеством факторов. Ее могут вызвать чрезмерные нагрузки и переживания или тяжелые патологии сердца. Чаще всего нарушение ритма происходит под влиянием:
- Стрессов. В таких ситуациях в организме происходит выброс адреналина, который приводит к учащению ритма сердца.
- Злоупотребления энергетическими напитками, чаем, кофе.
- Недостаточного количества жидкости в организме. Сердце начинает быстрее перегонять кровь, пытаясь таким образом компенсировать недостаток кислорода и питательных веществ.
- Переедания. Ритм сердца учащается, потому что большее количество крови сосредотачивается в органах пищеварительного тракта.
- Физических нагрузок. Усиленные обменные процессы в мышцах, требуют достаточного поступления кислорода и питательных веществ.
Если устранить влияние этих факторов, то работа сердца нормализуется. Но это действует только в случае со здоровыми людьми.
Развитие тахикардии по типу пируэт наблюдается, когда в крови не хватает магния и калия.
Эта форма биения сердца характеризуется тем, что во время сокращения миокард задевает левый желудочек и вызывает недостаточное поступление кислорода в область предсердия. Происходит одновременное, но неправильное сокращение, так как пульс очень высокий — до 350 ударов.
В результате этого развивается патология синхронности функций сердечной мышцы, и уменьшаются сократительные способности желудочков. Это опасно внезапной остановкой органа.
Развитие этого вида аритмии происходит под влиянием психических расстройств вроде ваготонии. К ней приводят недосыпания, постоянные стрессы, курение, употребление спиртного и кофе в больших количествах.
Нарушение ритма провоцируют лекарственные препараты, такие как сердечные гликозиды, транквилизаторы, антидепрессанты.
Риск развития проблемы повышается при наследственной предрасположенности.
Симптомы тахикардии по типу пируэт
На ранних этапах развития больной даже не подозревает об имеющихся у него проблемах. В организме при этом наблюдаются незначительные изменения, которые никак не влияют на самочувствие пациента.
О том, что развивается желудочковая тахикардия по типу пируэт, можно узнать по:
- одышке и головокружениям;
- перебоям в работе сердца;
- уменьшению частоты ритма органа.
При этом происходят нарушения в гемодинамике, вследствие которого больной часто теряет сознание.
 Приступ аритмии характеризуется увеличением частоты сокращений сердца до 300 ударов. Из-за этого все органы, а особенно головной мозг, страдают от недостатка кислорода. Это очень опасные симптомы, которые могут стать причиной серьезных последствий.
Приступ аритмии характеризуется увеличением частоты сокращений сердца до 300 ударов. Из-за этого все органы, а особенно головной мозг, страдают от недостатка кислорода. Это очень опасные симптомы, которые могут стать причиной серьезных последствий.
Колебания сердца и внезапное возбуждение желудочков вызывают остановку органа.
Диагностика
Для определения проблемы используют стандартные процедуры. Человек приходит к кардиологу и описывает ему свои симптомы. Врач направляет на электрокардиографию. В ходе этого исследования оценивают ритм сердца. По результатам ЭКГ могут обнаружить патологию. В некоторых случаях тахикардию нельзя увидеть с помощью кардиограммы.
Чтобы получить больше информации о состоянии органа, назначают УЗИ. Этот метод позволяет оценить все особенности работы и обнаружить патологический очаг, вырабатывающий неправильные импульсы.
Для выявления сопутствующих патологий назначают общее и биохимическое исследование крови.
Терапия
Тахикардия по типу пируэт на начальных стадиях развития не нуждается в особом лечении. Пациентам рекомендуют избегать стрессовых ситуаций и чрезмерных физических нагрузок.
При тяжелом течении заболевания, когда человек жалуется на регулярное ухудшение самочувствия и приступы сильного сердцебиения, ему назначают внутривенное введение сульфата магния.
При постоянных приступах тахикардии необходимо применение дефибриллятора. Это позволяет избежать развития тромбоэмболии. Если ритм сокращений сердца резко меняется, то больной должен принимать бета-адреноблокаторы.
Вызывать приступы пируэтной тахикардии могут определенные группы лекарственных средств. В этом случаи их применение отменяют и подбирают другие варианты лечения.
Чтобы организм быстрее очистился от препаратов, пациенту рекомендуют сорбенты и усиленный питьевой режим. Нельзя заниматься самолечением, так как некоторые медикаменты при аритмии могут оказывать неблагоприятное воздействие. Определенные лекарства увеличивают интервал сокращений между предсердиями. Если это произошло, то приостанавливают прием или уменьшают дозировку.
 Проходить лечение аритмии можно только под присмотром врача, регулярно делая электрокардиограмму для оценки эффективности назначенной терапии.
Проходить лечение аритмии можно только под присмотром врача, регулярно делая электрокардиограмму для оценки эффективности назначенной терапии.
Противоаритмические препараты имеют множество противопоказаний и могут вызывать побочные реакции. Их нельзя назначать людям, у которых был инфаркт миокарда, а также при наличии желудочковой аритмии.
Употребление этих средств на фоне таких заболеваний повышает риск внезапной остановки сердца.
Кроме назначения медикаментозных средств, врачи рекомендуют соблюдать диету. Пациенты должны полностью исключить из рациона хлебобулочные изделия, пищу с высоким уровнем холестерина, кофеин и спиртные напитки.
Полезно есть больше морепродуктов, кисломолочных с низким процентом жирности, каши, мясо нежирных сортов.
Хороший эффект дает применение настойки боярышника и шиповника.
Возможные осложнения и профилактика
Тахикардия типа пируэт — это опасное состояние, которое при отсутствии лечения может стать причиной летального исхода. Среди осложнений, которые способна вызвать аритмия, сердечная недостаточность и тромбоэмболия. Также проблема повышает риск внезапной остановки органа, особенно у людей пожилого возраста.
Необходимо соблюдать меры профилактики, чтобы избежать развития нарушений. К ним относят:
- Наличие в рационе продуктов, содержащих магний и калий. Этих элементов много в клюкве, смородине, сельдерее, кураге, изюме.
- Употребление коктейля из яблочного уксуса и меда для предупреждения дефицита калия.
- Активный образ жизни. Полезно делать регулярно зарядку, гулять на свежем воздухе.
- Отказаться от употребления спиртных напитков и курения.
Нарушение ритма часто является следствием патологий сердца. Поэтому при любых неприятных симптомах следует обратиться к врачу и пройти обследование.