Желудочковая тахикардия неотложная помощь
Неотложная помощь при желудочковых тахикардиях
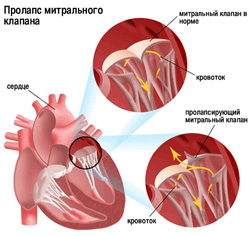
Около 80% случаев желудочковых тахикардии возникают у больных, страдающих ИБС, преимущественно у тех, кто имеет постинфарктную аневризму. На долю миокардитов и кардиомиопатий приходится приблизительно 10%, ревматических и врожденных пороков сердца — около 6 %, пролапса створок митрального клапана — 2,5 %, дигиталисной интоксикации — 1,5 — 2% от всех случаев желудочковых тахикардии.
Изредка желудочковые тахикардии регистрируются у молодых людей, не имеющих органических изменений сердца.
Рецидивирующая желудочковая тахикардия при ИБС (вне инфаркта миокарда) встречается в двух вариантах. Первый из них представлен «экстрасистолической» тахикардией Галавердена. Лучше ее называть постоянно-возвратной желудочковой тахикардией. Разряды («залпы») из 3 — 10 желудочковых комплексов систематически повторяются, отделяясь друг от друга одним или несколькими синусовыми комплексами. Частота эктопического ритма у разных больных от 140 до 250 в 1 мин. Отмечаются также одиночные или парные экстрасистолы, имеющие ту же форму, что и желудочковые комплексы в цепях тахикардии.
Второй вариант желудочковой тахикардии характеризуется спорадическими приступами, короткими или затяжными; они возникают с различной частотой: несколько раз в году или по нескольку раз в течение недели. Частота ритма от 160 до 240 в 1 мин.
При нижнезадних инфарктах миокарда, а также первичных мышечных заболеваниях и пороках сердца тахикардия бывает как лево-, так и право-желудочковой.
Большое практическое значение имеет вопрос о так называемых префибрилляторных формах желудочковой тахикардии.
У больного с ИБС любой приступ желудочковой тахикардии может дегенерировать в фибрилляцию желудочков. Однако есть формы желудочковой тахикардии, при которых вероятность развития фибрилляции желудочков выше. Это многообразные полиморфные и альтернирующие желудочковые тахикардии.
Крайним проявлением альтернации является двунаправленность комплексов QRS; двунаправленная желудочковая тахикардия встречается у больных с распространенными рубцово-ишемическими изменениями миокарда и особенно часто — при дигиталисной интоксикации.
При лечении желудочковых тахикардии не следует прибегать к вагусным приемам и к введению сердечных гликозидов. Лицам, нуждающимся в срочной помощи, производят электрическую кардиоверсию (только не у больных с дигиталисно-токсическими желудочковыми тахикарднями!). В менее тяжелых случаях лечение начинают с противоаритмических препаратов. Лидокаин по-прежнему остается препаратом первой линии: 6 мл 2 % раствора в 14 мл изотонического раствора натрия хлорида вводят в вену за 2 мин. В большинстве случаев приступ прекращается. Резистентные к лидокаину формы желудочковой тахикардии (об этом нередко знают сами больные) могут быть подавлены: 1) дизапирамидом (ритмиленом) — за 5 — 10 мин внутривенно вводят 3 ампулы по 5 мл (всего 150 мг препарата); действие начинается через 3 — 5 мин; 2) этмозином — за 4 — 5 мин внутривенно вводят 6 мл 2,5 % раствора (150 мг) в 14 мл изотонического раствора натрия хлорида; действие начинается через l 1/2 мин.
При выборе этих препаратов следует расспросить больного, вводились ли они прежде, какова их эффективность и не было ли побочных реакций. Неудача с лекарственным лечением вновь возвращает врача к использованию электрической кардиоверсии. Затягивание приступа желудочковой тахикардии — показание к госпитализации больного в кардиологическое отделение. Дигиталисно-токсические желудочковые тахикардии устраняют внутривенным капельным вливанием калия хлорида вместе с инъекцией лидокаина (120 мг внутривенно).
Своеобразную клинико-электрокардиографическую форму желудочковой тахикардии можно наблюдать у некоторых больных с «синдромом длинного интервала Q -Т». Такое увеличение продолжительности электрической систолы бывает наследственным (синдромы Ланге — Нильсена и Романо — Уорда) либо приобретенным отклонением (выраженная гипокалиемия или гипокальциемия; воздействие хинидина, дизопирамида, кордарона, новокаинамида; субарахноидальное кровотечение, ИБС). В литературе эту форму желудочковой тахикардии называют torsade de pointes (вращение вокруг точки, пируэт).
Более подходит термин «двунаправленная веретенообразная желудочковая тахикардия».
Наиболее эффективный метод подавления двунаправленной веретенообразной желудочковой тахикардии — искусственная электрическая стимуляция желудочков с частотой от 100 до 140 в 1 мин. Лидокаин и другие антиаритмические средства не показаны.
Под ред. В. Михайловича
«Неотложная помощь при желудочковых тахикардиях» и другие статьи из раздела Неотложная помощь в кардиологии

120 мс) важно дифференцировать наджелудочковую тахикардию от желудочковой тахикардии. Для отличия наджелудочковых тахикардий от желудочковых стойкие симптомы тахикардии непоказательны. Если диагноз наджелудочковой тахикардии невозможно подтвердить или установить, то тахиаритмию следует расценивать как желудочковую тахикардию и лечить соответственно. Тахикардия с
Методы инкрементной стимуляции и экстрастимуляции используются и при оценке наджелудочковой тахикардии. Если замкнутый проводящий путь проходит через желудочек, этими методами можно непосредственно вызывать и прекращать аритмию. Желудочковая стимуляция способна инициировать наджелудочковую тахикардию даже в случае неучастия желудочков в развитии аритмии. Если ретроградное проведение интактно,
Для этой разновидности нарушения ритма сердца характерны два признака: 1. Тахикардия, т.е. возбуждение (и последующее сокращение) сердца с частотой 130—250 в мин. 2. Пароксизм, т. е. внезапное начало и внезапное окончание приступа тахикардии, которые, как правило, уловить клинически и зарегистрировать электрокардиографически удается крайне редко. Суть пароксизмальной тахикардии —
Таблица 5.8 Рекомендации по проведению ЭФИ у пациентов с желудочковыми экстрасистолами, парными экстрасистолами и нестойкой желудочковой тахикардией
Синусовая тахикардия. 2. Наджелудочковые тахикардии а. Пароксизмальная реципрокная (ре-энтери) узловая тахикардия. б. Пароксизмальная реципрокная (ре-энтери) узловая тахикардия при наличии дополнительных проводящих путей.(синдром WPW и CLC). в.Пароксизмальная очаговая предсердная тахикардия. г.Пароксизмальная (ре-энтери) синусовая тахикардия. 3.
Атриовентрикулярная блокада: основные концепции; Клинические концепции спонтанной и вызванной атриовентрикулярной блокады; Атриовентрикулярная блокада: неинвазивный подход; Блокада ножек и другие формы аберрантного внутрижелудочкового проведения: клинические аспекты; Электрофизиологические механизмы ишемических нарушений ритма желудочков: корреляция экспериментальных и клинических данных;
Неотложная помощь при ПТ
Желудочковая пароксизмальная тахикардия
Желудочковая пароксизмальная тахикардия – в большинстве случаев это внезапно начинающийся и также внезапно заканчивающийся приступ учащения желудочковых сокращений с ЧСС от 150-до 180 ударов в минуту, обычно при сохранении правильного регулярного сердечного ритма.
На электрокардиограмме определяются характерные для желудочковой пароксизмальной тахикардии комплексы.
Признаки на ЭКГ:
· расширение и деформация комплекса QRS
· характерна атриовентрикулярная диссоциация, т. е. отсутствие связи между зубцами Р и комплексами QRS. Этот признак помогает отличить желудочковую тахикардию от аберрантной (отклоняющейся от нормы) наджелудочковой.
#image.jpg
ЭКГ при желудочковой пароксизмальной тахикардии
Знать. Желудочковая пароксизмальная тахикардия может, переходить в фибрилляцию желудочков.
Аритмии, субъективно не ощущаемые, нередко не нуждаются в неотложной терапии. Отсутствие ощущений, напротив, затрудняет определение давности аритмии. Уточнение характера сердцебиения позволяет до проведения ЭКГ ориентировочно оценить вид нарушений ритма – экстрасистолия, мерцательная аритмия и т.д. Нередко больные сами знают, какой из антиаритмиков помогает им эффективнее. Кроме того, иногда по эффективности антиаритмика можно определить вид нарушений ритма – например, аденозин (АТФ) эффективен только при суправентрикулярной тахикардии, лидокаин – при желудочковой тахикардии.
Действия при наджелудочковой пароксизмальной тахикардии (НЖПТ)
Любопытно, что наджелудочковая пароксизмальная тахикардия – одна из немногих аритмий, при которой пациент может помочь себе самостоятельно, используя так называемые вагусные пробы. Вагусные пробы – это действия, направленные на рефлекторное раздражение блуждающего нерва (nervus vagus).
При наджелудочковой пароксизмальной тахикардии (НЖПТ) используются следующие вагусные пробы :
· проба Вальсальвы: резкое натуживание после глубокого вдоха
· погружение лица в ледяную воду
· искусственное вызывание рвотного рефлекса путем надавливания 2 пальцами на корень языка или раздражения задней стенки глотки
Массаж каротидного синуса и надавливание на глазные яблоки сейчас не рекомендуются.
При отсутствии эффекта от применения механических приемов используют лекарственные средства:
· аденозинтрифосфат (АТФ) в/в струйно в количестве 1-2 мл
· верапамил (изоптин, финоптин) в/в струйно в количестве 4 мл 0,25 % р-р (10 мг).
· новокаинамид в/в струйно (медленно) в количестве 10 % р-р
10 мл на 10 мл физ. р-ра. Этот препарат может снижать артериальное давление, поэтому при приступах тахикардии, сопровождающихся артериальной гипотонией, лучше применять новокаинамид в указанной дозе в сочетании с 0,3 мл 1 % р-ра мезатона.
· амиодарон (кордарон) — 6 мл 5 % р-р (300 мг)
· дигоксин — 1 мл 0,025 % р-р (0,25 мг)
· Все препараты необходимо использовать с учетом противопоказаний и возможных побочных действий. Некоторые разновидности наджелудочковой тахикардии имеют особенности при выборе тактики лечения. Так, при тахикардиях, связанных с дигиталисной интоксикацией, применение сердечных гликозидов категорически противопоказано.
· На догоспитальном этапе применение более двух антиаритмических препаратов не рекомендуется
· При неэффективности лекарственной терапии для купирования приступа можно использовать электроимпульсную терапию — ЭИТ (кардиоверсия).
Желудочковая тахикардия – протокол оказания помощи на этапе СМП
I47.2 Желудочковая тахикардия
Основные клинические симптомы
Пароксизмальная желудочковая тахикардия (ЖТ)
Чаще на фоне грубых хронических изменений в миокарде (постинфарктный кардиосклероз, ревматизм и др.) или как осложнение острого инфаркта миокарда. Может встречаться на фоне интоксикации сердечными гликозидами, синдроме удлиненного интервала QT (двунаправленная веретенообразная желудочковая тахикардия).
- Как правило — артериальная гипотензия;
- При аускультации сердца – пушечный тон;
- ЭКГ: ритмичные, расширенные (> 0,12 сек.) и деформированные желудочковые комплексы с частотой 120-180 в минуту, сцепленные или комбинированные сокращения, предсердно-желудочковая диссоциация;
Для дифференциальной диагностики с суправентрикулярными тахикардиями с абберантными комплексами QRS – медикаментозные пробы (АТФ или Лидокаин).
Диагностические мероприятия
- Сбор анамнеза (одновременно с проведением диагностических и лечебных мероприятий);
- Осмотр врачом (фельдшером) скорой медицинской помощи или врачом специалистом выездной бригады скорой медицинской помощи соответствующего профиля;
- Регистрация электрокардиограммы, расшифровка, описание и интерпретация электрокардиографических данных;
- Мониторирование электрокардиографических данных;
- Пульсоксиметрия;
- Термометрия общая.
При нестабильной гемодинамике:
Для врачей анестезиологов- реаниматологов:
- Контроль ЦВД (при наличии центрального венозного доступа).
Лечебные мероприятия
Пароксизмальная желудочковая тахикардия со стабильной гемодинамикой и отсутствием клинических проявлений отека легких:
- Обеспечение лечебно-охранительного режима;
- Горизонтальное положение;
- Ингаляторное введение 100% О2 на постоянном потоке ч/з маску или носовые катетеры;
- Катетеризация кубитальной или, и других периферических вен или установка внутрикостного доступа;
- I вариант:
- Амиодарон (Кордарон) — 5 мг/кг в/в (внутрикостно) болюсом медленно за 3 минуты, (максимально 300 мг);
При купировании ЖТ:
- Амиодарон (Кордарон) — 150 мг, в/в (внутрикостно) капельно или инфузоматом, со скоростью 1 мг/мин., на месте и во время медицинской эвакуации;
II вариант:
- Лидокаин – 1,5 мг/кг в/в (внутрикостно) болюсом медленно (до 120 мг) +
- Лидокаин – 1,5 мг/кг, в/в (внутрикостно) капельно или инфузоматом, со скоростью 2 мг/мин., на месте и во время медицинской эвакуации;
При отсутствии эффекта:
Для врачей кардиологов и врачей реаниматологов:
- ЭИТ: энергия начального разряда – 200 Дж (монофазный разряд), 120-150 Дж (бифазный разряд), с предварительной анальгезией и седацией (Наркотический анальгетик в/в (внутрикостно) или Кетамин в/в (внутрикостно) + Диазепам в/в (внутрикостно);
- При полиморфной желудочковой тахикардии (по типу пируэт):
- Магния сульфат — 2500 мг в/в (внутрикостно) болюсом медленно;
При отсутствии эффекта через 10 минут:
- Магния сульфат — 2500 мг в/в (внутрикостно) болюсом медленно;
При отсутствии эффекта:
Для врачей кардиологов и врачей реаниматологов:
- ЭИТ: энергия начального разряда – 200 Дж (монофазный разряд), 120-150 Дж (бифазный разряд), с предварительной анальгезией и седацией (Наркотический анальгетик в/в (внутрикостно) или Кетамин в/в (внутрикостно) + Диазепам в/в (внутрикостно);
- Дополнительный объем лечебных мероприятий по основному заболеванию;
- Медицинская эвакуация (см. «Объем тактических мероприятий»).
Пароксизмальная желудочковая тахикардия с нестабильной гемодинамикой или при наличии клинических проявлений отека легких:
- Обеспечение лечебно-охранительного режима;
- Горизонтальное или противошоковое положение;
- Ингаляторное введение 100% О2 на постоянном потоке ч/з маску или носовые катетеры, при наличии влажных хрипов в легких: с парами спирта;
- Катетеризация кубитальной или, и других периферических вен или установка внутрикостного доступа;
- При отсутствии клинических проявлений отека легких:
- Натрия хлорид 0,9% — в/в (внутрикостно), капельно, со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
- Для врачей кардиологов и врачей реаниматологов:
- ЭИТ: энергия начального разряда – 200 Дж (монофазный разряд), 120-150 Дж (бифазный разряд), с предварительной анальгезией и седацией (Наркотический анальгетик в/в (внутрикостно) или, при отсутствии клинических проявлений отека легких Кетамин в/в (внутрикостно) + Диазепам в/в (внутрикостно);
При отсутствии эффекта:
- ЭИТ – 360 Дж (монофазный разряд), 200 Дж (бифазный разряд);
При отсутствии эффекта:
- ЭИТ – 360 Дж (монофазный разряд), 200 Дж (бифазный разряд);
При отсутствии эффекта от трехкратной ЭИТ:
- Медикаментозная дефибрилляция + ЭИТ,
I вариант:
- Амиодарон (Кордарон) – 300 мг в/в (внутрикостно) (внутрикостно) болюсом медленно + ЭИТ – 360 Дж (монофазный разряд), 200 Дж (бифазный разряд) + каждые 2 минуты: ЭИТ — 360 Дж (монофазный разряд), 200 Дж (бифазныйразряд);
ч/з 15 минут повторно:
- Амиодарон (Кордарон) — 150 мг в/в (внутрикостно) болюсом медленно + ЭИТ – 360 Дж (монофазный разряд), 200 Дж (бифазный разряд), + каждые 2 минуты – ЭИТ – 360 Дж (монофазный разряд), 200 Дж (бифазный разряд);
При купировании ЖТ:
- Амиодарон (Кордарон) — 150 мг, в/в (внутрикостно) капельно или инфузоматом, со скоростью 1 мг/мин., на месте и во время медицинской эвакуации;
II вариант:
- Лидокаин — 1,5 мг/кг в/в (внутрикостно) болюсом медленно + ЭИТ — 360 Дж (монофазный разряд), 200 Дж (бифазный разряд) +
- Лидокаин -1,5 мг/кг, в/в (внутрикостно) капельно или инфузоматом, со скоростью 2 мг/мин. + ЭИТ – 360 Дж (монофазный разряд), 200 Дж (бифазный разряд) – каждые 2 минуты до эффекта,
При купировании ЖТ:
- Лидокаин -1,5 мг/кг, в/в (внутрикостно) капельно или инфузоматом, со скоростью 2 мг/мин., на месте и во время медицинской эвакуации;
При невозможности проведения ЭИТ:
Для бригад всех профилей:
- Дофамин — 200 мг в/в (внутрикостно) капельно или инфузоматом, со скоростью от 5 до 20 мкг/кг/мин., на месте и во время медицинской эвакуации или, и
- Норадреналин — 4 мг в/в (внутрикостно) капельно или инфузоматом, со скоростью 2 мкг/мин., на месте и во время медицинской эвакуации или, и
- Адреналин — 1 — 3 мг в/в (внутрикостно) капельно или инфузоматом, со скоростью от 2 до 10 мкг/мин., на месте и во время медицинской эвакуации;
При повышении АД >100 мм рт.ст.: —
- Медикаментозная дефибрилляция без ЭИТ;
- При наличии клинических проявлений отека легких:
- Дополнительный объем лечебных мероприятий по протоколу «Левожелудочковая недостаточность»;
- Дополнительный объем лечебных мероприятий по основному заболеванию;
- Медицинская эвакуация (см. «Объем тактических мероприятий»).
Общие тактические мероприятия
Для бригад всех профилей, кроме кардиологических и реанимационных:
- Вызвать кардиологическую (реанимационную) бригаду;
- Проводить терапию до передачи пациента кардиологической (реанимационной) бригаде.
Для кардиологических и реанимационных бригад:
- Проводить терапию;
- Выполнить медицинскую эвакуацию.
Желудочковая тахикардия неотложная помощь алгоритм
• Прекордиальный удар (резкий удар по нижней трети грудины кулаком, занесенным примерно на 20 см над грудной клеткой (на догоспитальном этапе). При возможности – электроимпульсная терапия.
• Провести премедикацию.
• ЭИТ – 100 ДЖ при мономорфной и 200 ДЖ при полиморфной тахикардии.
• При отсутствии эффекта через 1 мин. повторить ЭИТ, увеличив энергию разряда (200 и 300 Дж соответственно).
• При отсутствии эффекта через 1 мин. повторить ЭИТ разрядом максимальной энергии (360 Дж). Интервал между разрядами должен составлять не менее 1 мин.
• При отсутствии эффекта ввести лидокаин 80-120 мг в/в струйно с последующим капельным введением 1-4 мг/мин. После болюсного введения при сохранении фибрилляции показана повторная электрическая дефибрилляция разрядом в 360 Дж.
У больных инфарктом миокарда с аритмической остановкой сердца (фибрилляция желудочков или желудочковая тахикардия с низким выбросом) рефрактерных к электрической дефибрилляции, показано болюсное введение амиодарона в дозе 300 мг (можно вводить по 150 мг каждые 10 мин. до достижения максимальной дозы 24 г). При устойчивости к введению амиодарона- лидокаин. В дальнейшем повторная ЭИТ.
При неосложненной форме желудочковой тахикардии
Наиболее часто применяемым препаратом является лидокаин. Его достоинством является высокая эффективность (при механизме ри-энтри) и меньше, чем у других антиаритмиков гипотензивное и кардиодепрессивное действие. Отрицательным моментом является нередко наблюдаемое учащение тахикардии в процессе купирования, так как препарат воздействует на ри-энтри через улучшение проведения в Йетле с односторонним блоком, а при микрори-энтри – возможно за счет укорочения рефрактерного периода. В некоторых случаях это свойство, видимо, может послужить причиной фибрилляции желудочков на введение препарата.
Лидокаин применяют в дозе 80-120 мг в/в струйно за 30 сек. Поддерживающая терапия – капельное введение 1-4 мг/мин., или 150-200 мг в/м 3-4 раза в сутки.
Если через 2-3 мин. нет эффекта, то:
Новокаинамид 100 мг в течение 2 мин. в/в с повторным введением каждые 5 мин. до достижения эффекта или общей дозы 1000 мг.
Если аритмия развилась в острый период инфаркта миокарда, то вместо новокаинамида предпочтительнее введение амиодарона 300 мг в/в капельно за 30 мин. При эффективности кордарона последующая его инфузия – 900 мг за 24 часа.
При отсутствии эффекта после 2-х препаратов следует применить ЭИТ.
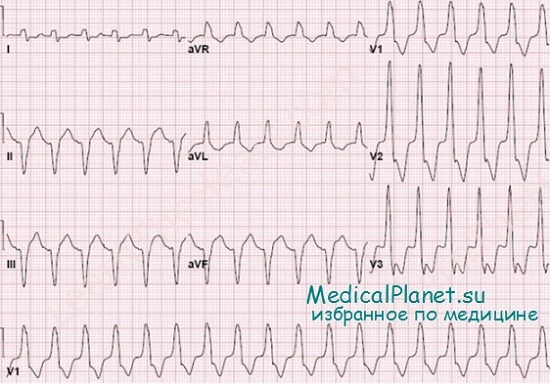 Желудочковая тахикардия на ЭКГ
Желудочковая тахикардия на ЭКГ
Все препараты вводятся под контролем ЭКГ и АД.
При желудочковой тахикардии на фоне дигиталисной интоксикации применяется терапия препаратами калия, лидокаином, дифенином. Возможно применение небольших доз b-блокаторов с внутренней симпатомиметической активностью (вискен, корданум и т.п.), а также малых доз аймалина.
При желудочковой тахикардии на фоне синдрома удлиненного QT, в том числе типа «пируэт», препаратами выбора будут лидокаин, мекситил, дифенин (IB группа, укорачивают QT) и соли магния («магнезия»).
Применение сернокислой магнезии в/в виде болюса 2,5-5 г за 1-2 мин. (25%, 10-20 мл) с последующей инфузией 3-20 мг/мин. в течение 2-5 часов эффективно у многих больных с тяжелыми желудочковыми тахиаритмиями, в том числе рефрактерными к лидокаину, бретилию, кордарону и ЭИТ (1). При желудочковой тахикардии типа «пируэт» сернокислая магнезия считается препаратом выбора. Имеются сообщения о высокой эффективности ее при купировании пароксизмальных наджелудочковых тахикардии, полиморфной предсердной тахикардии и пароксизмальной мерцательной аритмии. Кроме того, гипокалиемия часто сочетается с гипомагниемией.
Препараты, удлиняющие QT (IA, некоторые препараты 1С, кордарон), противопоказаны.
Что делать не следует:
При желудочковой тахикардии неэффективны вагусные пробы.
Применение сердечных гликозидов недопустимо!
Не следует применять изоптин, который редко помогает, и оказывает заметное гипотензивное действие.
С большой осторожностью следует отнестись к назначению блокаторов, которые могут быть эффективны, но часто оказывают кардиодепрессивное действие, и могут вызвать падение АД или развитие отека легких.
Во всех случаях желудочковой тахикардии, сопровождающихся нарастанием гемодинамических нарушений, показана экстренная кардиоверсия. В западной литературе экстренная электроимпульсная терапия нередко рекомендуется в каждом случае желудочковой тахикардии.
В последнее время для купирования желудочковой тахикардии стали использовать имплантируемые дефибрилляторы (ИДФ). Их применяют у тех больных, у которых источник желудочковой тахикардии не может быть выявлен и удален хирургически, или у которых желудочковая тахикардия быстро переходит в фибрилляцию желудочков. ИДФ эффективен независимо от механизма развития желудочковой тахикардии. Недостаток ИДФ в том, что они не могут предотвращать развития желудочковой тахикардии, а могут лишь купировать ее. Поэтому их лучше использовать в комбинации с антиаритмическими препаратами. Установлено, что применение ИДФ существенно снижает риск внезапной смерти у больных ИБС с кардиомиопатиями.
Желудочковая тахикардия неотложная помощь алгоритм

Наджелудочковая пароксизмальная тахикардия (НПТ)
Что это такое?
Вообще пароксизмальная тахикардия — внезапно начинающийся и так же внезапно заканчивающийся приступ регулярных сердечных сокращений с частотой 140-250 в минуту.
Когда возникает пароксизмальная тахикардия, сердце внезапно начинает биться с бешеной частотой, как будто вы убегали от трех разъяренных бегемотов (это условно). И так же резко приступ обрывается, причем пациент четко ощущает начало и окончание пароксизма. При этом ЧСС во время приступа имеет постоянное значение и не изменяется от физической нагрузки, фаз дыхания или после введения атропина.

Формирование наджелудочковой пароксизмальной тахикардии.
Какие бывают?
По источнику возникновения патологической импульсации пароксизмальные тахикардии делятся на предсердные, из предсердно-желудочкового узла и желудочковые.
Поскольку две первые тахикардии отличаются лишь формой и расположением зубца P на ЭКГ, их объединяют в одну группу и называют наджелудочковыми, или суправентрикулярными (сУпра — сверху, вентрИкулюс — желудочек).
Это возможно, потому что разные виды наджелудочковых тахикардий лечатся одинаково.
Таким образом, все пароксизмальные тахикардии делятся на желудочковые и наджелудочковые.
Насколько опасно?
Наджелудочковая пароксизмальная тахикардия встречается примерно у 1-3 человека из 1 000, преимущественно у детей и молодежи. В период между приступами сердце работает нормально. Данная аритмия нередко обусловлена некоторыми врожденными особенностями строения сердца (например, наличием дополнительных проводящих путей, создающих условия для механизма «повторного входа волны возбуждения» — re-entry).
Для справки. Желудочковые пароксизмальные тахикардии встречаются, к счастью, реже, но протекают крайне тяжело, с резким падением АД и без экстренной помощи нередко заканчиваются смертью больного. Желудочковая ПТ свидетельствует о тяжелом поражении сердца и у здоровых не встречается.

Желудочковая тахикардия .
На ЭКГ расширенные комплексы QRS.

Признаки пароксизмальной наджелудочковой тахикардии на ЭКГ:
- Внезапное начало и внезапное окончание пароксизма.
- ЧСС от 140 ударов в минуту.
- Правильный (регулярный) ритм.
- Обычно комплексы QRS нормальные.
- Зубцы P могут иметь разный вид. При предсердной ПТ они находятся перед комплексами QRS, но снижены или деформированы. При ПТ из AV-узла зубцы P находятся после комплексов QRS или наслаиваются на них.

Пример пароксизмальной наджелудочковой тахикардии на ЭКГ.
Как лечится?
Любопытно, что наджелудочковая пароксизмальная тахикардия — одна из немногих аритмий, при которой пациент может помочь себе самостоятельно, используя так называемые вагусные пробы.
Вагусные пробы — это действия, направленные на рефлекторное раздражение блуждающего нерва (nervus vagus — нЭрвус вАгус), который является 10-й парой черепно-мозговых нервов (всего их 12) и иннервирует, грубо говоря, внутренние органы верхней половины тела.
При наджелудочковой пароксизмальной тахикардии используются следующие вагусные пробы:
- проба Вальсальвы: резкое натуживание после глубокого вдоха,
- погружение лица в ледяную воду,
- искусственное вызывание рвоты путем надавливания 2 пальцами на корень языка.
Массаж каротидного синуса и надавливание на глазные яблоки сейчас не рекомендуются.
Именно из-за возможности купировать (снять) пароксизм НПТ самим пациентом число вызовов скорой помощи не так уж велико по сравнению с распространенностью этой аритмии (0.1-0.3%). Вызывают те, у кого снять приступ самостоятельно не получилось.
На этапе скорой помощи обычно вводится верапамил. При неэффективности потом добавляют новокаинамид или кордарон.
Общие закономерности
Особенности лечения и диагностики аритмий:
- впервые возникшую (пароксизмальную) аритмию дома не купируют, а в целях безопасности отвозят в больницу. Невозможно предугадать реакцию конкретного больного на конкретный антиаритмический препарат, поэтому в случае развития осложнений больше шансов выжить в стационаре.
- если аритмия уже возникала ранее и была успешно купирована, пациент должен помнить название препарата , который ему помог. Если же он не помнит, и нет его медицинской документации (например, выписки из больницы), безопаснее отвезти его в стационар снова. Вывод: название препарата нужно выучить. Не можете выучить — напишите на несколько бумажек, которые держите дома на видной месте и носите с собой.
- крайне желательно иметь под рукой несколько последних ЭКГ , снятые как во время нарушения ритма, так и в нормальном состоянии. Врачу будет легче сориентироваться. Это в интересах пациента, ведь причиной любой аритмии может быть патологический процесс в сердце (напр., инфаркт миокарда).
- все антиаритмические препараты способны сами изредка вызывать разные виды аритмий , поэтому любое медикаментозное восстановление ритма — это «фармакологический эксперимент», который периодически заканчивается плохо. Это печально, но как кому повезет. В некоторых случаях больного удается спасти.
- в условиях дефицита времени аритмии следует дифференцировать ровно настолько, насколько отличается лечение при них.
- насколько мне известно, в США пароксизмы мерцательной аритмии в домашних условиях не купируют, а доставляют пациента в стационар (на скорой там в основном парамедики). Поскольку медпомощь дорогая, после нескольких таких приступов пациента просто переводят на постоянную форму мерцательной аритмии. У нас же к таким пациентам ездят годами, иногда по 2 раза в день, купируя пароксизм дома.
Желудочковая тахикардия: неотложная помощь
При желудочковой тахикардии больному должна быть незамедлительно оказана грамотная помощь во избежание летального исхода. Ниже описана последовательность действий, а также необходимые препараты, которые облегчат самочувствие человека.
Сердечно-легочная реанимация (СЛР) до подключения ЭКГ монитора.
- При наличии фибрилляции желудочков/желудочковой тахикардии (ФЖ/ЖТ) на мониторе — три последовательных разряда дефибриллятора с постепенно увеличивающейся силой.
- В случае сохранения или рецидива ФЖ/ЖТ — продолжение СЛР, интубация трахеи, доступ к вене.
- Адреналин 1 мг каждые 3—5 минут.
- Повторные разряды дефибриллятора.
- Кордарон 5 мг/кг внутривенно струйно (или лидокаин 1,5 мг/кг) в течение 3—5 мин при отсутствии эффекта после 3 го разряда дефибриллятора.
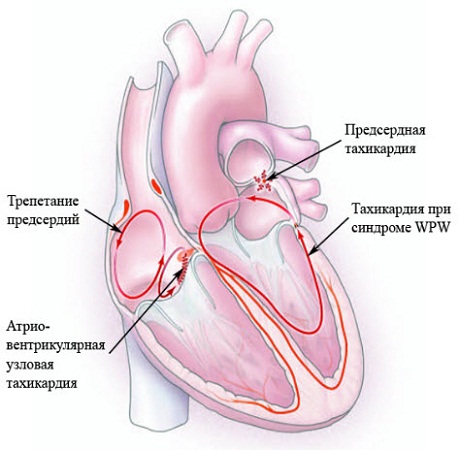
Тахикардия с широким комплексом QRS
При пароксизме с широким комплексом QRS (более 0,12 с) и невозможности регистрации чреспищеводной ЭКГ нельзя исключить:
• пароксизм наджелудочковой тахикардии с блокадой ножек предсердно-желудочкового пучка (постоянной или преходящей-частотозависимой);
• пароксизм наджелудочковой тахикардии, фибрилляцию и трепетание предсердий с проведением импульса по дополнительным путям.
В сомнительных случаях тахикардию с широким комплексом следует расценивать как желудочковую.
Лечение
Лечение следует начинать с пробного введения лидокаина 1 мг/кг (80—120 мг) в 20 мл изотонического раствора натрия хлорида в течение 4—5 мин, повторить введение через 5—10 мин в дозе 0,5 мг/кг до достижения дозы 3 мг/кг. Эффект от введения лидокаина обычно свидетельствует в пользу желудочкового происхождения тахикардии.
При отсутствии эффекта, а также с учетом возможного наджелудочкового характера тахикардии рекомендуется введение АТФ — 10 мг внутривенно струйно с повторным введением 10—20 мг. Если тахикардия не купирована, необходимо введение либо прокаинамида 10 % — 10 мл в 10 мл изотонического раствора натрия хлорида, либо амиодарона 5 мг/кг внутривенно струйно в 5 % растворе глюкозы в течение 10 мин.
Начинать купирование тахикардии с широким комплексом можно с парентерального введения прокаинамида или амиодарона (последний показан у пациентов с выраженными структурными изменениями миокарда и сердечной недостаточностью).
В случае, если пароксизм тахикардии сопровождается гемодинамическими нарушениями или отсутствует эффект от медикаментозной терапии, необходимо проведение электрической кардиоверсии.
После успешного купирования тахикардии с широким комплексом QRS неизвестной этиологии больного следует госпитализировать для уточнения диагноза и выбора тактики дальнейшего лечения.
Синдром преждевременного возбуждения желудочков, или синдром преэкситации, заключается в том, что часть миокарда по дополнительным проводящим путям (ДПП) возбуждается раньше, чем при проведении импульса по нормально функционирующей проводящей системе.
У некоторых больных, имеющих ДПП, нет пароксизмальных нарушений ритма, что обусловлено особенностями электрофизиологических свойств этих путей, а также благоприятным соотношением показателей, характеризующих проводимость и рефрактерность нормальных и дополнительных путей проведения.
Феномены WPW и P-Q
В таких случаях речь идет о феномене WPW (пучок Кента) или о феномене укороченного интервала P-Q (пучок Джеймса).
Основные ЭКГ-критерии феномена WPW:
- укорочение интервала Р—Л (менее 0,12 с);
- наличие дельта-волны на начальном подъеме комплекса QRS;
- расширение комплекса QRS, обусловленное наличием дельта-волны;
- изменение конечной части желудочкового комплекса.
Необходимо отметить, что незнание врачом ЭКГ-признаков феномена WPW является причиной неправильной интерпретации этих изменений как признаков:
- острого инфаркта миокарда,
- гипертрофии обоих желудочков
- или блокады ножек предсердно-желудочкового пучка.
Феномен же WPW, как правило, не требует лечения.
ЭКГ-признаки синдрома преэкситации на фоне синусового ритма широко варьируют, что связано со степенью преэкситации и постоянством проведения по ДПП. Возможны следующие варианты:
1) на ЭКГ постоянно имеются признаки преэкситации (манифестный синдром преэкситации);
2) на ЭКГ признаки преэкситации имеют преходящий характер (интермиттирующий или преходящий синдром преэкситации);
3) ЭКГ в обычных условиях нормальная, признаки преэкситации появляются только в период пароксизма (скрытый синдром преэкситации).
Диагноз синдрома WPW устанавливают при наличии сочетания ЭКГ-признаков предвозбуждения желудочков с пароксизмами тахиаритмии.
У большинства пациентов (90 % ) врачи фиксируют такой тип предсердно-желудочковой реципрокной тахикардии, при котором волна возбуждения распространяется антероградно через предсердно-желудочковый узел на желудочки и ретроградно через ДПП к предсердию. Такая тахикардия носит название ортодромной.
Значительно реже (5—10 %) можно наблюдать вариант предсердно-желудочковой реципрокной тахикардии, при котором волна возбуждения совершает круговое движение по той же петле, но в обратном направлении: антероградно по ДПП на желудочки и ретроградно через предсердно-желудочковый узел к предсердию — эта тахикардия называется антидромной.
На ЭКГ регистрируется пароксизм с расширенными ф.й8-комплексами, более 0,1с (по типу максимально выраженной преэкситации, «желудочкового вида») с частотой 150—200 в 1 мин.
Риск фибриллялии и трепетания предсердий
Особую опасность представляет возникновение фибриллялии и трепетания предсердий у пациентов с ДПП и проведением импульсов по аномальным путям антероградно с предсердий на желудочки.
Риск возникновения фибрилляции желудочков может повысить, в том числе, применение препаратов, ускоряющих проведение по ДПП. Прежде всего, это касается вераламила и дигоксина, что исключает их использование при антидромном варианте пароксизмальных тахикардий. В то же время препаратами выбора при лечении пациентов с пароксизмальными тахикардия ми и расширенным комплексом QRS при синдроме WPW являются препараты I класса (прокаинамид, дизопирамид, пропафенон) и III класса (амиодарон).
Нередко приходится дифференцировать тахикардию с широким комплексом QRS при синдроме WPW и пароксизм желудочковой тахикардии, что бывает крайне сложно сделать по наружной ЭКГ и требует проведения чреспищеводной ЭКГ-диагностики.
Очень большая частота желудочкового ритма (более 200 в 1 мин), возникновение пароксизмов тахикардии в детском и юношеском возрасте (часто у пациентов без структурных изменений миокарда), наличие приступов тахикардии у близких родственников могут указывать врачу на возможность существования ДПП.
Неотложная доврачебная помощь при приступе тахикардии
Тахикардия – это внезапный приступ, который обусловлен повышением частоты сердечных сокращений (120-200 ударов в минуту) и так же внезапно он прекращается, но при этом пульс ритмичный. Приступ может иметь достаточно большую продолжительность и состояние больного резко ухудшатся.
Такое заболевание часто встречается как отдельное, но может быть и нехорошим предвестником других серьезных заболеваний (пневмонии, хронического заболевания легких, сердечных патологий и т.д.).
Читай: Пароксизм наджелудочковой тахикардии
Обязательным мероприятием является неотложная помощь при пароксизмальной тахикардии. Чтобы выбрать адекватный объем неотложной помощи следует определить:
· разновидность пароксизмальной тахикардии: желудочковая или наджелудочковая;
· наличие или отсутствие сердечной недостаточности, если есть возможность, то при помощи ЭКГ уточнить диагноз.
Пароксизмальная тахикардия – приступы увеличения частоты сердечных сокращений более 130–150 ударов в минуту. Часто ЧСС при пароксизмах достигает 250 ударов в минуту. Пароксизм возникает внезапно. Иногда ему предшествуют неприятные ощущения в области сердца – чувство «замирания» сердца, резких неожиданных толчков. Видимо, так ощущаются больными предшественники пароксизмов – экстрасистолы.
Пароксизм тахикардии вызывает существенные изменения в системе кровообращения. Ведь частые сердечные сокращения значительно укорачивают период диастолы, период расслабления сердца, а именно в этот период желудочки сердца наполняются кровью. Следовательно, во время сердечного сокращения организм, и прежде всего мозг, получит недостаточно артериальной крови и кислорода. В этом кроется причина возникновения симптомов со стороны головного мозга – обморочные состояния, потеря сознания.
Сократительная способность миокарда снижается, возникает сердечная недостаточность, проявляющаяся сердечной астмой (выраженная одышка и приступы удушья).
Причины пароксизмальной тахикардии
· Пароксизмальная тахикардия может возникнуть у больных ишемической болезнью сердца как проявление острого инфаркта миокарда, его аритмической формы.
· Нарушения ритма сопровождают поражения миокарда при воспалительном поражении – миокардитах.
· Кардиосклероз (атеросклеротический, постинфарктный, постмиокардитический) может проявляться единственным симптомом – пароксизмами аритмии.
· Наблюдаются случаи пароксизмов тахикардии у молодых людей, самое тщательное обследование которых не выявляет сердечной патологии.
Симптомы пароксизмальной тахикардии
– при наджелудочковой тахикардии: начало внезапное, «неожиданное» для больного. Отмечается сердцебиение, перебои в работе сердца. Сознание сохранено. Тоны сердца частые, ритмичные. АД не изменено либо отмечается наклонность к его снижению. Пульс частый до 160 уд./мин, ослабленного наполнения. На ЭКГ признаки суправентрикулярной тахикардии.
– при желудочковой тахикардии: субъективные ощущения те же. Может возникнуть боль в загрудинной области, одышка, помрачение сознания вплоть до его полной утраты. Артериальная гипотензия. Пульс слабого наполнения, чаще ритмичный. Кожные покровы бледные, влажные. На ЭКГ признаки желудочковой тахикардии.
– затрудненное дыхание; слабый и частый пульс;
– ощущение собственного сердца (сердцебиение).
Доврачебная помощь
Предложить больному произвести глубокий вдох, а затем с закрытым ртом и зажатым носом сильно натужиться. Ингаляция увлажненного кислорода. Внутрь феназепам 0,0005 г (1 табл.).
–Предложить больному произвести глубокий вдох, а затем с закрытым ртом и зажатым носом сильно натужиться. Ингаляция увлажненного кислорода. Внутрь феназепам 0,0005 г (1 табл.).
1. Больного необходимо уложить, при невозможности принять положение лежа – посадить в кресло.
2. Немедленно вызвать скорую помощь!
3. Учитывая, что пароксизм может быть первым симптомом инфаркта, – принять нитроглицерин.
4. Если больной принимает антиаритмические препараты – принять выписанное врачом лекарство.
5. Попытаться прервать приступ с помощью воздействия на блуждающий нерв посредством:
· натуживания при глубоком вдохе;
· легкого массажа сонных артерий с обеих сторон (массаж сино-каротидных зон);
· аккуратного надавливания на глазные яблоки.
Первым делом следует создать больному максимальные условия покоя (полусидя или лежа), расстегнуть его одежду для обеспечения притока свежего воздуха. Следует отметить, что лица окружающие больного должны выражать спокойствие и не сеять панику. Человеку, у которого случился приступ, следует сделать глубокий вдох и задержать дыхание, а затем сделать медленный выдох. Выполняя такие дыхательные упражнения, приступ можно купировать.
Неотложная помощь при тахикардии может быть и такой: изменение положения тела больного из горизонтального в вертикальное и наоборот, натуживание на протяжении 50 секунд, вызывание рвотного рефлекса, проба Ашера (надавливание на глазные яблоки). Следует отметить, что надавливание на глазные яблоки не рекомендуется, если осуществляется неотложная помощь при пароксизмальной тахикардии у детей, в результате такого действия может быть отслоение сетчатки. Если первая неотложная помощь при приступе тахикардии не подействовала, следует использовать медикаментозные методы. Принять успокаивающие средства: 40-50 капель валокардина, препараты пустырника или валерианы и прочие (таким образом, может быть оказана неотложная помощь при синусовой тахикардии). Когда оказывается неотложная помощь при тахикардии, необходимо сразу же вызывать скорую помощь.
Неотложная помощь при желудочковой тахикардии должна быть оказана квалифицированными специалистами, так как заключается она во введении инъекций внутривенно. Делают инъекции антиаритмическими препаратами, сердечными гликозидами и иногда может быть применена электроимпульсная терапия. Неотложная помощь при наджелудочковой тахикардии при врачебном подходе очень быстро устраняется путем применения антиаритмических препаратов (как правило, больной может сам знать, какой именно препарат ему поможет), но можно постараться справится собственными силами, не применяя серьезных медикаментозных препаратов.