Причины и лечение экссудативного перикардита: что делать с жидкостью в сердце
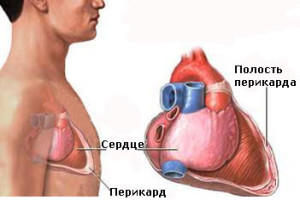
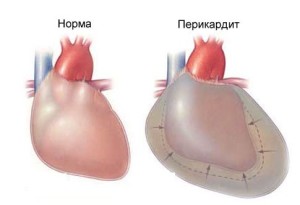
Экссудативный, или выпотный, перикардит – это заболевание, при котором в полость между двумя листками внешней воспаленной оболочки сердца выделяется чрезмерное количество жидкости. В норме ее объем не должен превышать 20 – 30 мл, но при данной патологии он увеличивается в десятки раз. Быстрое наполнение полости приводит к сдавлению миокарда (тампонаде) и требует неотложной помощи. Медленное скопление заканчивается застойными явлениями и недостаточностью кровообращения.
Причины экссудативного перикардита
Небольшое количество смазочного вещества между висцеральным и париетальным листком наружной оболочки сердца выполняет защитную роль и осуществляет скольжение во время сокращения органа. Перикардиальный выпот развивается при воспалении и увеличении проницаемости сосудов. В этом состоянии серозные листки не всасывают избыток жидкости, в дополнение к этому происходит пропотевание ее из крови, и уровень секрета нарастает.
Экссудативный перикардит чаще всего возникает как вторичный процесс, в виде осложнения основной патологии. Причинами его развития могут выступать:
- тяжелые инфекции;
- аутоиммунные нарушения;
- аллергические реакции;
- травмы (удары, проникающие ранения);
- радиоактивное облучение;
- болезни крови;
- опухоли;
- инфаркт миокарда;
- нарушения обмена;
- хирургическое вмешательство на сердце (одновременно может возникать экссудативный плеврит после операции);
- почечная недостаточность.

Если жидкость в серозных оболочках появляется по неизвестной причине, то заболевание считают идиопатическим.
Признаки наличия жидкости в перикарде
Когда выпот начинает скапливаться, то происходит сдавливание сердечной мышцы и верхних отделов дыхательных путей. Распространенные симптомы экссудативного перикардита:
- боль в грудной клетке;
- неудержимая икота;
- страх смерти;
- упорный кашель;
- осиплость голоса;
- нехватка воздуха;
- приступы удушья в горизонтальном положении;
- периодические обмороки.
Характер боли
Дискомфорт в груди может походить на стенокардию, инфаркт и воспаление органов дыхания.
Боли имеют такие особенности:
- усиливаются при глотании, перемещении тела, на вдохе, лежа;
- облегчаются в положении сидя при наклоне вперед;
- чаще всего начинаются внезапно, но могут иметь нарастающий характер;
- имеют продолжительность от нескольких часов до суток и более;
- варьируются по интенсивности (симптом зависит не только от запущенности патологии, но и от болевого порога пациента, а также состояния его нервной системы);
- могут быть тупыми, острыми, давящими и жгучими;
- локализуются в области проекции перикарда или иррадиируют в левое плечо, руку, шею.
Как выглядит пациент с экссудативным перикардитом
У пациентов наблюдаются следующие признаки экссудативного перикардита:
- бледность кожного покрова, акроцианоз;
- отечность верхней части туловища и набухание шейных вен, которые не спадаются на вдохе;
- сердечный толчок при пальпации резко ослаблен или не определяется;
- учащение сердцебиения и аритмия;
- ослабление пульса на вдохе;
- ослабление тонов сердца при аускультации;
- увеличение печени;
- быстрое нарастание жидкости в полости брюшины (асцит);
Как диагностировать болезнь
Для подтверждения диагноза выполняются следующие методы исследования:
- Самым информативным и доступным способом в данном случае считается проведение УЗИ сердца. На ЭхоКГ обнаруживаются скопление избыточного объема жидкости, атония межреберных мышц в области поражения и отечность тканей. Также могут быть заметными спайки и утолщения серозной оболочки.

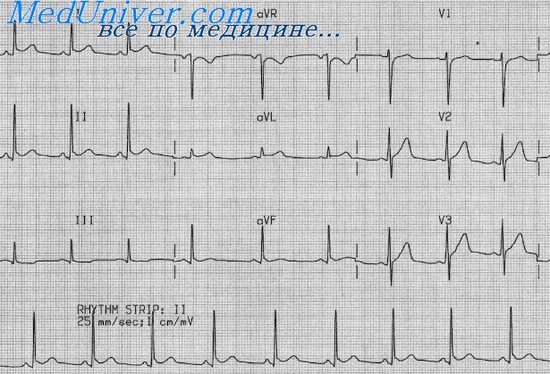
- На кардиограмме наблюдается значительное снижение вольтажа, иногда можно встретить нарушение работы проводящей системы.
- Компьютерная томография помогает уточнить степень запущенности заболевания, состояние легких и органов средостения.
- На МРТ сердца можно увидеть самые ранние признаки перикардита, точечные участки поражения, спаечный процесс и выпот даже при его незначительном количестве.
- Жидкость в сердечной сумке эвакуируется путем проведения пункции. Процедура позволяет уточнить состав выпота – он бывает серозным, геморрагическим, гнойным, холестериновым.
Особенности экссудативного перикардита у детей
В детском возрасте заболевание встречается крайне редко, но протекает очень тяжело. Жидкость в сердце у ребенка образуется в результате воздействия инфекции. Виной этому обычно становятся вирусы Эпштейна-Барра или гриппа. У взрослого человека причин гораздо больше, но многие из них выявляются только после пункции сердечной сумки.
Экссудативный плеврит у ребенка сопровождается высокой температурой, болями в сердце и повышением артериального давления. Протокол оказания помощи не зависит от возрастной категории человека, лечение осуществляется путем назначения медикаментов, пункции с откачиванием содержимого или проведения операции.
Алгоритмы лечения
В острой стадии заболевания требуется стационарное лечение и постельный режим. Терапия заключается в использовании следующих групп препаратов:
- Если причиной экссудативного перикардита является бактериальная инфекция, то пациенту рекомендуется применение антибиотиков широкого спектра действия. К ним относятся полусинтетические пенициллины, аминогликозиды, цефалоспорины. При наличии гнойного выпота применяется введение препаратов прямо в полость после откачки экссудата и промывания антисептиками.
- При аутоиммунном поражении и заболеваниях соединительной ткани используются глюкокортикоиды (Преднизолон, Гидрокортизон). Эти же лекарства применяются для устранения сильного воспаления при любом виде перикардита.
- Купирование боли в остром периоде осуществляется за счет НПВС и анальгетиков. С этой целью принимают Диклофенак, Мелоксикам, Аспирин. Длительность приема составляет от 2 – 3 дней до нескольких недель.
- Выраженный застой в большом круге кровообращения и значительный объем выпота требуют применения диуретиков. Для выведения избытка жидкости назначают Фуросемид в сочетании со Спиронолактоном.
Хирургические методы
Оперативное лечение экссудативного перикардита включает перикардиоцентез и перикардиоэктомию:
- При перикардиоцентезе игла вводится в грудь со стороны мечевидного отростка и после определения места наибольшего накопления жидкости заменяется катетером, через который она вытекает. Это позволяет удалить большую часть выпота, взять его для исследования и облегчить состояние человека.Манипуляция может проводится под контролем рентгена, ЭКГ или УЗИ сердца. Дренирование продолжается от нескольких часов до суток.
- Перикардиоэктомия заключается в удалении части наружной оболочки сердца. Это позволяет восстановить гемодинамику у большинства пациентов при сильном сдавлении органа. В тяжелых и запущенных случаях даже такой подход не в состоянии устранить проблему, летальность после операции составляет от 6 до 12 %.
Реабилитация
При правильном лечении выпотного перикардита и отсутствии осложнений через три месяца наступает выздоровление. Постепенно человек сможет вернуться к привычной жизни. Более длительная реабилитация необходима в случае рецидивирующей формы заболевания, когда время от времени выпот в полости перикарда накапливается снова.
Восстановление после операции требует более длительного срока: на протяжении 5 дней пациента держат в стационаре. Если жизни человека ничего не угрожает, он выписывается под наблюдение кардиолога по месту жительства. Обычно самочувствие улучшается спустя 3 – 4 месяца, а полное восстановление функционирования сосудов и сердца происходит через полгода.
Для ускорения процесса реабилитации рекомендуется:
- регулярно посещать врача и выполнять все его указания;
- следить за питанием: оно должно быть полноценным и полезным;
- постепенно увеличивать физическую активность, но при этом не перегружаться;
- полностью исключить курение и прием алкоголя;
- следить за своим здоровьем и сразу обращаться за помощью при возникновении проблем;
- проводить санацию очагов воспаления.
Осложнения
При экссудативном перикардите возможно развитие ряда осложнений. Наиболее часто наблюдаются:
- сердечная недостаточность;
- нарушения ритма (тахикардия, мерцательная аритмия);
- образование спаек;
- переход болезни в хроническую форму;
- тампонада (возникает в 40 % случаев).
Прогноз: как экссудативный перикардит влияет на длительность жизни
Своевременное лечение при отсутствии осложнений позволяет говорить о благоприятном прогнозе. Полноценная терапия или операция помогают восстановить работу сердца, и человек будет считаться практически здоровым. Длительность жизни значительно сокращается при появлении множественных спаек даже после хирургического вмешательства.
Для подготовки материала использовались следующие источники информации.
Жидкость в сердце: причины и лечение
Воспалительное поражение околосердечной сумки сопровождается повышенной выработкой секрета между листками перикарда. Накапливается жидкость в сердце, сдавливая и перегружая его. Это вызывает сбои в работе органа, которые могут привести к тяжелым осложнениям, а в некоторых случаях к смертельному исходу.

Жидкость в сердце – что это такое
Перикард, состоящий из серозного и фиброзного листка, обеспечивает не только внешнюю защиту сердца, но и движение без трения при сокращении. Его эластичность способствует растяжению при наполнении органа кровью. Считают, что в этом слое вырабатываются биологически активные вещества, регулирующие работу сердца.
В норме орган свободно прикрывает околосердечная сумка (перикард), а также между ее листками в наличие выпот (до 30 мл) серозной жидкости (эксудата), которая создает скольжение на этапе сокращения. Увеличение ее объема является признаком развития воспалительного процесса в перикарде.
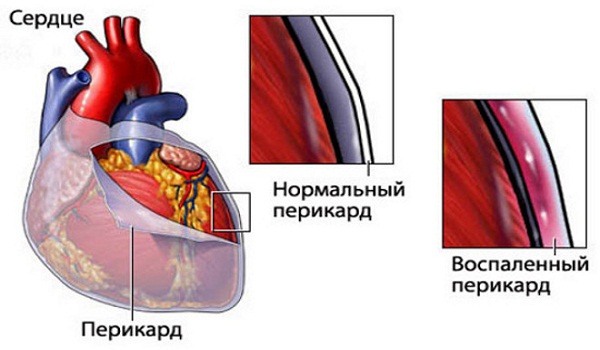
Накопление жидкости в сердце сдавливает его и препятствует нормальному выбросу крови при сокращении. При этом сердечная мышца не расслабляется. Появляются другие признаки перикардита.
Чаще всего это вторичное заболевание, проявление или осложнение других патологий в организме человека. При воспалении происходят структурные и функциональные изменения в листках оболочки. Патологический процесс способствует отложению между ними фибрина – белка, скопление которого приводит к образованию спаек.
Стремительное скопление экссудата вызывает угрожающее жизни человека состояние. Хроническое развитие воспалительного процесса в некоторых случаях приводит к проявлению и развитию сердечной недостаточности.
Причины перикардита и накопления жидкости в сердце
Выбор направления лечения перикардитов и скопления жидкости в сердце определяют причины, вызвавшие их. В соответствии с этиологией различают следующие виды заболеваний:
- Инфекционные.
- Асептические (неинфекционные).
- Идиопатические.
К третьему виду воспалительных заболеваний перикарда относят патологии с невыясненной этиологией. Такой диагноз ставят только после исключения всех возможных причин. Чаще – это вирусы, которые редко выявляют и недостаточно изучены.
Инфекционные перикардиты вызывают патогенные микроорганизмы. Асептическое воспаление околосердечной сумки провоцируют другие причины – не микробного происхождения. К инфекционной этиологии перикардита относят:
- туберкулез (основной источник инфекции – легкие, редко переносится током крови из других очагов);
- бактерии (микроорганизмы из очага инфекции поступают в перикард через кровь и лимфу, при травме – прямо в грудную полость);
- вирусы (переносятся током крови от основного поражения);
- грибковые и паразитарные (грибковые встречаются чаще).
Асептическое поражение перикарда развивается в следствие:
- аутоиммунных заболеваний (красная волчанка, ревматоидный артрит, гранулематоз, склеродермия), на которые вырабатываются антитела, воспринимающие клетки собственного организма как чужеродный белок, атакующие и повреждающие их;
- болезней сердца (инфаркт миокард – омертвение части сердечной мышцы, операция на сердце);
- заболеваний, связанных с нарушение метаболических процессов и накоплением токсинов (падагра, гипотериоз при заболеваниях щитовидной железы, почечная недостаточность);
- травм перикарда (удар, сдавливание грудной клетки, переломы ребер);
- лучевого повреждения оболочки, которое случается в процессе лечения опухолей;
- опухолевых болезней сердца.
Известно, что воспаление миокарда чаще развивается параллельно с перикардитом, а 25% больных после инфаркта страдают от постинфарктного воспаления околосердечной сумки. В некоторых случаях инфаркт миокарда в первые сутки развития осложняется воспалением околосердечной сумки.
Опасность и осложнения
Несвоевременное диагностирование воспалительного заболевания перикарда (скопление жидкости) сердца, некачественное лечение, тяжелое развитие патологии приводит к осложнениям, опасным для здоровья и жизни пациента.
Скопление жидкости в полости перикарда
Незначительное увеличение количества жидкости в перикардиальной полости не вызывает ухудшения состояния больного. С увеличением ее количества проявляются другие симптомы воспаления.
Изменение звучности сердечных тонов, понижение артериального давления, возникновение одышки свидетельствует о том, что накопилась жидкость вокруг сердца. Это первые признаки появления тампонады.
Тампонада сердца
Такое состояние возникает при стремительном нарастании количества жидкости (экссудата) в околосердечной сумке. Давление на сердце оказывается все больше, оно не может перекачивать необходимое количество крови.
Наполняемость сосудов уменьшается, образуется застой в большом круге кровообращения, органы и ткани начинают страдать от недостатка кислорода. Развитие тампонады сердца подтверждается тремя основными проявлениями – значительное падение артериального давления, глухие тоны сердца, набухание шейных (яремных) вен.

У больного появляется паника, учащается пульс. Поэтому причиной сердцебиения при жидкости в сердце является сильный страх. Пациент теряет сознание, у него может остановиться сердце. Тяжесть осложнения тампонады тесно связана с основным заболеванием и видом перикардита.
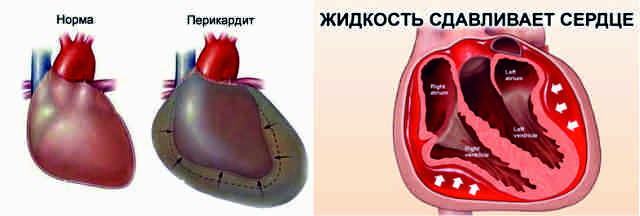
Панцирное сердце
Хронизация воспалительного процесса в перикарде приводит к развитию спаечного процесса, утолщению оболочки, утрате эластичности. Отложение солей кальция формирует кальцификаты, которые превращают околосердечную сумку в жесткое образование, оболочка не может растягиваться.
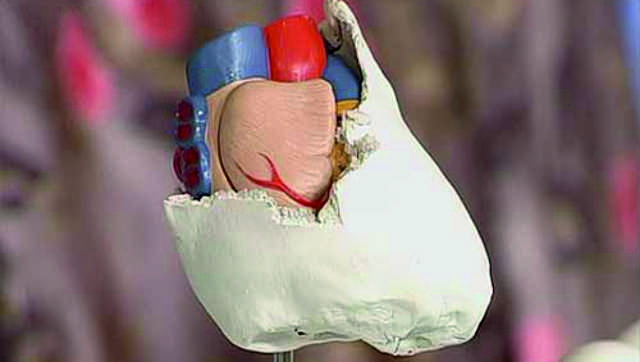
Оно, как панцирь, окружает орган, ограничивает расширение и наполнение, вызывает развитие сердечной недостаточности. Такое осложнение – возможное последствие хронической формы констриктивного (сдавливающего) перикардита. Его называют панцирным сердцем.
Когда обращаться к врачу
Сердечная боль, которая плохо снимается, повторяется, усиливается, незнакома по ощущениям – серьезный повод для обращения к врачу. Ее нельзя терпеть – необходима срочная медицинская помощь. Природу симптомов невозможно определить самостоятельно, они схожи с другими сердечными патологиями.
При перикардите объем серозной жидкости может увеличиваться очень быстро. Возможно развитие тампонады. Поэтому квалифицированная помощь должна быть экстренной. Самолечение при боли в области сердца недопустимо, потому что может стоить жизни.
Течение частных видов перикардита
Определяют две основные формы течения, развивающегося воспаления сердечной оболочки – острая и хроническая. Часто диагностируют фибринозный, инфекционный, экссудативный перикардит с острым течением.
Выделяют хронический экссудативный, адгезивный и констриктивный вид болезни. Среди инфекционных воспалений оболочки наиболее распространен туберкулезный перикардит.
Острый фибринозный перикардит
Фибринозный перикардит – наиболее диагностируемый вид воспалительного поражения околосердечной сумки. Он трудно выявляется, но легко лечится. Чаще болеют молодые. При этом фибриноген из перикардиальной жидкости сердца осаждается на листках оболочки, вызывая воспаление. Оно может полностью излечиться или перейти в экссудативную форму.

Нити фибрина соединяют листки перикарда, жидкость (экссудат) всасывается, что и приводит к появлению трения. Основные симптомы патологии – загрудинная боль в сердце, шум трения, небольшое повышение температуры. В случае фибринозного заболевания не наблюдают значительного нарушения кровообращения.
Острый инфекционный перикардит
Инфекционное воспаление перикарда чаще всего развивается остро и быстро. В половине всех диагностированных случаев выявляют вирусное происхождение болезни. Может проявляться в сухой и экссудативной форме.

В первом случае характерны возникающие в сердце давящие боли, которые иррадиируют и усиливаются при движении. При нарастающем объеме экссудативной жидкости выражена одышка, которая усиливается. Возможное последствие такого заболевания – тампонада.
Выпотной (экссудативный) перикардит
Решающим фактом в развитии этого заболевания является не количество жидкости в оболочке сердца, а скорость ее накопления. Постепенное выделение экссудата не вызывает резкого ухудшения состояния больного. Быстрое наполнение околосердечной сумки провоцирует тяжелое течение воспаления.
Боль в области сердца при этом усиливается в процессе глотания. Мучит сильнейшая одышка, нарушены сердечные ритмы, прослушиваются глухие тоны. Наблюдается бледность кожи с синюшным оттенком, отечность.

Основная симптоматика перикардита ярко выражена и нарастает с увеличением количества экссудата. Сдавливание сердца усиливается, развивается тампонада, которая в некоторых случаях приводит к остановке сердца. При некачественном или незаконченном лечении, заболевания может перейти в хронический экссудативный перикардит.
Экссудативный гнойный перикардит
Заболевание вызывают гноеродные бактерии, проникающие в оболочку с кровью. Развивается в тяжелой форме. В околосердечной сумке скапливается гнойное содержимое. Проявляются признаки сдавления сердца. Сердечную боль сопровождает учащенное сердцебиение, одышка, синюшность кожи.
Развивается интоксикация, которая проявляется повышением температуры и ухудшением общего состояния пациента. Острое течение болезни в некоторых случаях приводит к тампонаде и остановке сердца. При этом заболевании наблюдается высокий процент смертности. Медицинскую помощь оказывают только в виде операции, медикаменты не действенны.
Гемморагический перикардит
Этот вид заболевания возникает при опухолевом поражении сердца. Для него характерно выделение повышенного количества жидкости в околосердечной сумке. Экссудат затрудняет наполнение полости сердца. Он имеет примесь крови.
Сердечная боль, одышка и отеки возникают, как и при экссудативном перикардите. Цвет кожи серый, ощущение тяжести в области сердца. В лабораторных исследованиях выявляют утрату крови.
Туберкулезный перикардит
Течение болезни чаще с медленным развитием. Боли в сердце выражены на начальных этапах. Накопление гнойной жидкости усиливает симптомы, часто пациенты жалуются на одышку. Заболевание выявить трудно.
Исход лечения определяет состояние легких. Отмечают распространенность заболевания среди ВИЧ – инфицированных и больных СПИДом.
Лечение перикардита
Перед назначением лечения больного обследуют. Диагностика перикардита начинается со сбора анамнеза. Проводят осмотр, прослушивание, простукивание.
Назначают анализ крови, по результатам которого определяют наличие воспаления.
Выполняют ЭКГ и рентгенографию сердца. Выявляют нарушения в его работе, а также наличие изменений формы размеров и положения.
Основным методом исследования при перикардите является эхокардиография, который выявляет сращение с миокардом, наличие жидкости, уплотнение перикарда. В тяжелых случаях используют МРТ и КТ.
Лечение такого заболевания, как перикардит зависит от причины, вызвавшей его. Оно направлено на устранение воспаления и лечение основного заболевания. Используют медикаменты и, при необходимости, хирургическую операцию.
При инфекционных перикардитах назначают антибиотики, действие которых направлено на микроорганизмы, вызвавшие заболевание. Боли снимают аналгетиками. Лечение острого перикардита направлено на устранение симптомов.
- Нестероидные противовоспалительные лекарства с обезболивающим эффектом (Диклофенак, Вольтарен, Ибупрофен).
- Кортикостероидные гормональные препараты противовоспалительного действия (Дексаметазон, Преднизолон).
- Антиаритмические средства (Амиокордин, Ротаритмил).
- Мочегонные (Гипотиазид, Верошперон, Лазикс).
В большинстве случаев больному оказывают первую помощь, госпитализируют, и лечение будет продолжаться в стационаре.
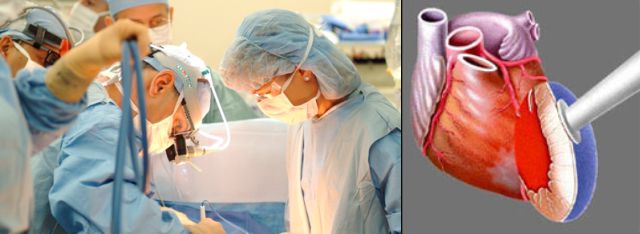
Спайки в оболочке успешно удаляют лазером. Хирургическим путем вскрывают перикардиальную полость для освобождения от избыточного количества жидкости (экссудата). При лечении тяжелых случаев перикардита проводят перикардэктомию – иссечение оболочки.
Лечение народными средствами применяют только по назначению врача после медикаментозной терапии. Оно эффективно при сухих инфекционных перикардитах. Применяют средства противовоспалительного, антисептического, седативного действия. В рецептах используют молодую хвою, корень валерианы, боярышник, березовые сережки и другие.
Прогнозы и меры профилактики
Большинство больных, при своевременно выявленных и пролеченных перикардитах, выздоравливают. Состояние человека после этого удовлетворительное, но требует реабилитации. Рецидивы заболевания происходят редко, только при не долеченном заболевании.

Трудно прогнозировать исход тяжелых форм болезни – гнойного, гемморагического воспаления оболочки. Опасна констриктивная патология.
После хирургической операции 65% больных живут больше 7 лет, при лучевом перикардите – только 27%.
Правила профилактики перикардита такие:
- своевременно лечить очаги инфекции в организме;
- избегать травмы грудной клетки;
- вести здоровый, активный образ жизни;
- исключать чрезмерные физические нагрузки;
- обращаться к врачу при первых проявлениях заболевания.
Перикардит (скопление жидкости) невозможно вылечить самостоятельно. Можно усугубить патологию и усложнить дальнейшее лечение. Профессиональная помощь специалиста обеспечит благоприятный прогноз и приведет к выздоровлению.

Я пишу статьи по различным направлениям, которые в той или иной степени затрагивают такое заболевание как отек.
Гидроперикард: что это такое, причины возникновения и способы лечения
З аболевания кардиальных структур представлено группой разнообразных состояний, как по симптомам, так и по прогнозам. В основном это тяжелые, не всегда явные отклонения, требующие лечения, образно говоря, «еще вчера».
Вероятность летального исхода коррелирует со временем прогрессирования. Особняком стоит группа неотложных патологий.
Что такое перикард? Это эластичная оболочка из соединительной ткани, которая заключает в себя сердце и не позволяет ему деформироваться, перемещаться в грудной клетке при сокращениях.
Состоит из двух лепестков. Содержит минимальное количество естественного транссудата (смазки) в объеме 10-50 мл.
Гидроперикард — это патологическое состояние, при котором в околосердечную сумку изливается выпот, продукт воспалительно-инфекционного или иного процесса. Считается неотложным состоянием.
Лечение проводится как можно быстрее. Перикард может вместить в себя много жидкости, если процесс течет постепенно, но всему есть предел. Давление в оболочке растет. Как только оно сравнивается с показателем внутри самого органа — наступает остановка сердца.
Суть патологии
Процесс протекает в двух формах, соответственно говорят о таких путях становления отклонения.
Первый. Классическая картина. В результате повреждения грудной клетки, развития воспалительного процесса, кахексии, почечной недостаточности, пороков сердца и прочих факторов в перикарде начинается пропотевание.
Жидкая фракция крови (плазма) выходит из сосудов в околосердечную сумку в результате сложной реакции. Помимо серозной жидкости в отделяемом обнаруживаются клетки эндотелия и прочие структуры.
Как только объем достигает 200 мл, возникают выраженные симптомы. При большем количестве развивается сердечная недостаточность.
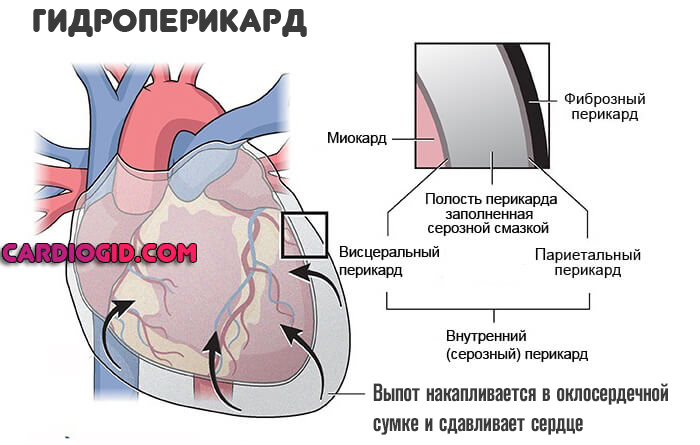
По мере прогрессирования наступает неотложное состояние, компрессия самого мышечного органа, что чревато снижением гемодинамики (движения крови по сосудам), и невозможностью адекватного сокращения.
Второй вариант — нарушение лимфатического оттока от перикарда. Это итог воспалительного процесса, травм и механических препятствий, но чаще всего опухолей. Явление всегда опасно, требует срочной медицинской помощи, в стационарных условиях.
Классификация
Проводится по двум основаниям. Первое касается типа происходящих изменений.
Соответственно говорят о:
- Гидроперикарде. Классическая форма. Наблюдается выделение жидкости в окружающую сердце сумку. По сути это серозный транссудат, который выходит из сосудов и межклеточного пространства по той или иной причине. По какой — нужно смотреть.
- Хилоперикарде. Нарушение отведения лимфы. Основные факторы становления— травмы, опухоли, воспалительные процессы.
- Гемоперикарде. Он не входит в структуру типичного гидроперикарда, поскольку в полости скапливается не серозная жидкость, а кровь. Некоторые ученые объединяют все три патологических разновидности в одной классификации.
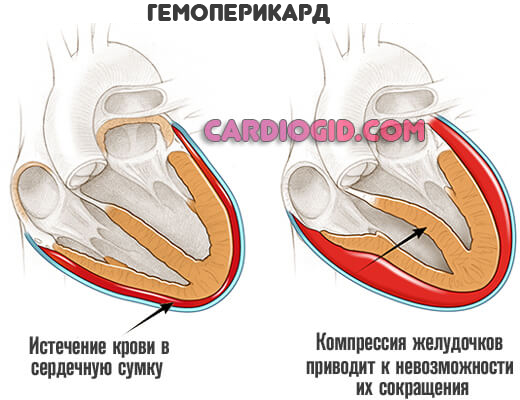
Второй критерий — степень тяжести. Основание для разграничения — объем выхода.
- Первая. Не более 100 мл в целом. Патологический процесс сопровождается незначительными симптомами. Клиническая картина включает в себя боли в грудной клетке, средней интенсивности, одышку, тошноту. Возможен давящий дискомфорт, ощущение, будто положили тяжелый камень.
- Вторая степень. 100-300 миллилитров. Сопровождается выраженными клиническими проявлениями, нарушениями дыхания, сердечных тонов, бледностью, цианозом. Пациент занимает вынужденное положение, обычно полусидя из-за нарастающей асфиксии и аритмии.
- Третья степень. Свыше 300-400 мл. Риск летального исхода максимален, восстановление в стационарных условиях, срочно. Без помощи и оперативного вмешательства пациент погибнет.
Несмотря на указанные объемы, перикард может принять до нескольких литров жидкости. Все это время больной ходит по краю, в какой момент он сорвется — вопрос выносливости организма. Испытывать ее не стоит.
Причины
Факторы развития многообразны.
Интоксикация
Чем именно? Продуктами распада опухоли при интенсивном неопластическом процессе, особенно на запущенных клинических стадиях (рак, тем более легких), отравление спиртным в больших количествах, солями тяжелых металлов, парами ртути, прочими химическими реагентами, сердечными гликозидами.
Суть в пропотевании стенок сосудов и выходе серозного содержимого в перикард. Чем интенсивнее основной процесс, тем больше отделяемого попадет в околосердечную сумку.
Первостепенная задача лечения — дренирование, сразу после показаны меры по дезинтоксикации путем вливания растворов.
Резкое падение количества эритроцитов и гемоглобина
Пропотевание или застой лимфатической жидкости развиваются вследствие нарушения нормального клеточного дыхания. Другое название описанного процесса — анемия.
Существует в нескольких клинических формах. Какая именно в данном случае имеет место — вопрос лабораторно-диагностического плана.
Требуется оценить биохимический показатели жидкой соединительной ткани, также показан общий клинический анализ. Частые варианты — дефицит железа, витамина B12. В отсутствии генетических патологий состояние относительно легко корректируется.
Воспаление околосердечной сумки
Гидроперикардит — выход жидкости в полость околосердечной сумки в результате ее воспаления.
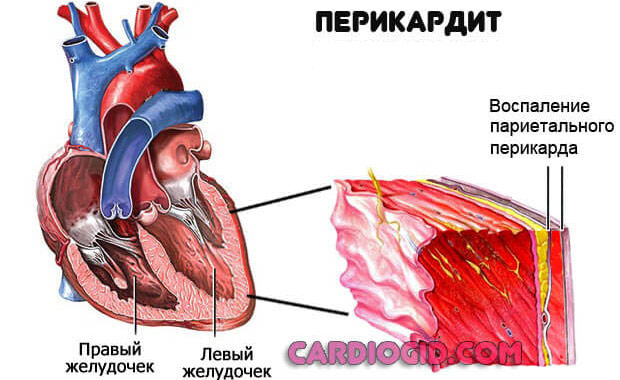
Поражение может быть несептическим, обусловленным аутоиммунным явлением. Но чаще оно инфекционное, связано с проникновением в ткани пиогенной флоры или вирусов ( герпес наиболее частый виновник ).
Состояние относительно редкое, потому как иммунитет справляется с угрозами. Чаще страдают лица, получившие открытые травмы грудной клетки.
Лечение срочное, в условиях стационара. С применением антибиотиков, противовирусных или средств, подавляющих активность защитных сил. Зависит от этиологии процесса.
Врожденные или приобретенные пороки развития сердца
В качестве основного — дефект межжелудочковой (реже межпредсердной) перегородки. Ведет к неправильной гемодинамике (движению крови по сосудам). Сопровождается выраженными симптомами.
Водянка сердца — осложнение анатомических нарушений, встречается в 15-20% случаев. Когда последствие возникнет: сейчас, через месяц или год — никто не скажет заранее.
Обычно такого исхода не дожидаются. При выявлении проблемы назначают оперативное вмешательство.
Травмы грудной клетки
Чаще проникающие, но возможны ушибы и переломы ребер. Тем более, если костный фрагмент компрессирует околосердечную сумку.
Такие состояния хорошо видны на рентгенографических исследованиях, КТ или рутинном. Необходимо оценить степень воздействия и провести оперативное вмешательство по фиксации анатомических структур.
Выраженная аллергическая реакция
Иммунные ответы ложного характера, когда реальной угрозы нет, весьма вариативны. Отеки Квинке, анафилактический шок, крапивница, приступ бронхиальной астмы не исчерпывают всего перечня.
Выход жидкой фракции крови может стать ответом на нарушение кардиальной деятельности в результате аллергии. Это один из многих вариантов, который нельзя списывать со счетов.
Обычно осложнение развивается у пациентов с выраженными, сильными иммунными реакциями на какие-либо вещества. Как пример — поливалентный ответ на медикаменты.
Такие пациенты постоянно наблюдаются у аллерголога, показаны профилактические осмотры по части сердечнососудистой системы.
Кахексия
Чрезмерное истощение, когда тело утилизирует себя. Это результат недоедания. По субъективным причинам (анорексия) или вследствие влияния непреодолимого фактора (рак пищевода, желудка, выраженная болезнь Крона и прочие).
Воспаление выделительной системы
Почечная недостаточность и воспалительные патологии парного органа. Нарушается объем крови, перегрузка количеством затрагивает не только само сердце, но и внешнюю его оболочку.
Лечение длительное, сложное. Успех не гарантирован. Единственный способ радикального восстановления — трансплантация органа. В противном случае человек рискует каждый день.
Острая и хроническая сердечная недостаточность
Сопровождается застойными явлениями со стороны всех кардиальных структур. Нарушается нормальный отток крови и лимфы от перикарда. Наступает вторичная водянка.
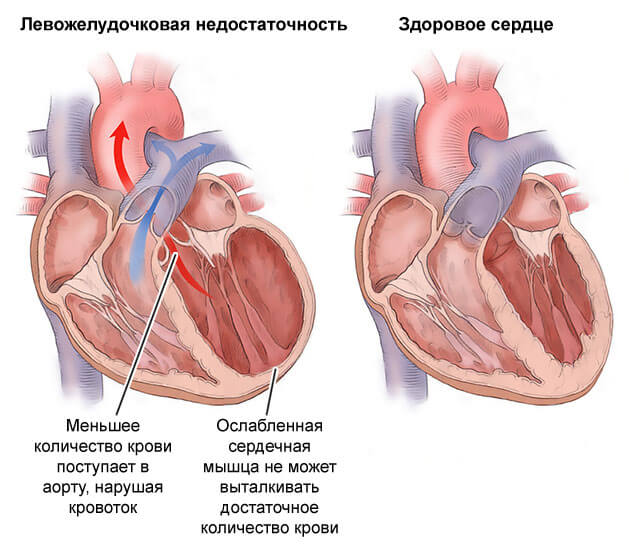
В случае с вялотекущей формой развивается медленно, дает возможность тщательной диагностики. Хотя не всегда. Острая сердечная недостаточность приводит к стремительному росту давления в сумке, возможна остановка сердца.
Опухоли кардиальных структур
В данной локализации в основном встречаются образования мышечного слоя. Они доброкачественны, поведение не агрессивное, но это весьма условная характеристика.
Учитывая размеры органа, его важность, ограниченность пространства, вероятность смерти максимальная даже при таких неоплазиях.
Основная причина возникновения гидроперикарда — механическое препятствование оттоку лимфы.
При грубом росте возможно повреждение кровеносных сосудов, их разрыв и истечение жидкой соединительной ткани в перикард с развитием острого состояния.
Тиреотоксикоз
Чрезмерная выработка гормонов щитовидной железы. Встречается достаточно часто, но не всегда заканчивается развитием водянки сердца. Это скорее единичные случаи.
Воздействие ионизирующего излечения, длительное по времени или интенсивное, однократное. Особенно рискуют работники атомных электростанций и пациенты радиологов (раковые больные).
Есть и более редкие факторы, их удельный вес относительно мал, потому к исключению переходят в последнюю очередь:
- Ревматизм, аутоиммунный артрит, прочие заболевания, сопряженные с нарушением работы защитных сил.
- Туберкулез.
- Миокардит. Воспаление сердечной мышцы.
- Беременность, как текущая, так и недавно разрешенная.
Симптомы
Зависят от степени нарушения. На первом этапе какие-либо признаки отсутствуют.
Примерно в 20% случаев человек может заметить незначительную одышку, отдаленные боли в грудной клетке, но не принимает их всерьез, списывая на усталость, перемену погоды, курение и прочие факторы.
Начиная со второй степени, признаки уже присутствуют в достаточной мере:
- Повышенная потливость. Гипергидроз. Даже в состоянии покоя.
- Поверхностное дыхание. Нарушение газообмена приводит к тахипноэ, организм пытается компенсировать недостаток учащением деятельности, но безуспешно. Интенсивность симптома растет при физической нагрузке.
- Отечность нижних конечностей, особенно пальцев ног и ступней. По мере прогрессирования в процесс вовлекаются икры и бедра.
- Частый неровный пульс. Тахикардия. Может достигать 200 ударов в минуту. Ввиду слабости сокращений пациент ощущает проявление недостаточно. Фиксация проводится инструментальными методами.
- Средней интенсивности навязчивый болевой синдром. Единственное исключение из правил. Обычно сердечные боли не меняются при перемещении, принятии горизонтального положения. В случае с гидроперикардом они становятся сильнее при наклоне туловища вперед.
- Цианоз носогубного треугольника. Посинение области вокруг рта.
- Бледность кожных покровов.
Третья степень сопровождается более угрожающими признаками:
- Икота.
- Ощущение инородного тела в горле.
- Потеря сознания, головная боль, вертиго, нарушение ориентации в пространстве. Собственно неврологическая симптоматика, указывающая на ишемию церебральных структур.
- Удушье.
- Слабость, невозможность стоять на ногах.
- Нестабильность психиатрического статуса: психомоторное возбуждение сменяется полной апатией, отсутствием интереса к внешнему миру и слабой реакцией на стимулы.
- Крайне интенсивные боли в грудной клетке.
- Резкое падение артериального давления.
- Видимое набухание вен на шее.
- Бледность кожи, слизистых, синева вокруг губ.
Больного нужно срочно переместить в стационар для оказания качественной помощи. Времени на раздумья нет. Летальный исход возможен и при малых объемах жидкости.
Методы диагностики
При поступлении в стационар нужно срочно провести ЭХО-КГ и оценить степень нарушения. Затем проводят пункцию и дообследуют человека на предмет этиологического фактора, чтобы назначить лечение и предотвратить рецидив. В менее тяжелых случаях есть время на некоторые изыскания.
- Устный опрос.
- Сбор анамнеза. Перенесенные патологии, травмы грудной клетки, вредные привычки, прочие моменты.
- Измерение артериального давления и частоты сердечных сокращений.
- Эхокардиография. Основная методика. Оценивается анатомическое состояние оболочки. Обнаруживается типичное нарушение. Сепарация листков перикарда в норме составляет 3-5 мм. При водянке показатель увеличивается до 10-20 мм и более, что является абсолютным основанием для проведения пункции.
В рамках расширенной диагностики, направленной на определение происхождения проблемы, показаны анализ крови общий (гемоглобин, СОЭ, эритроциты подлежат оценке), биохимия, исследование на гормоны щитовидной железы и надпочечников.
Рентгенография грудной клетки. При подозрениях на травмы назначается в первый же момент.
Также УЗИ брюшной полости и почек. Оценка мочи позволяет говорить о степени сохранности функционального состояния выделительного тракта.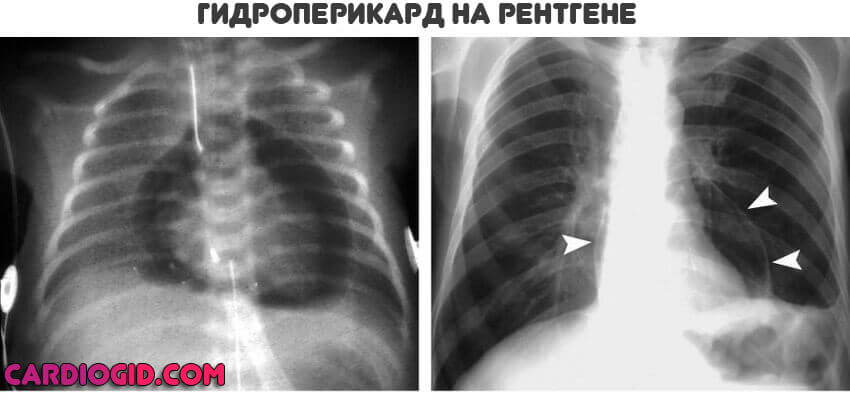
После пункции проводится исследование полученного образца из перикарда. По своим характеристикам — это транссудат. От экссудата он отличается малой плотностью и низким содержанием белковых веществ. На основании этих данных есть возможность сделать некоторые выводы о характере первопричины.
Лечение
В экстренном порядке. Суть его заключается в пункции полости околосердечной сумки и дренировании анатомической структуры. Это основная помощь и вместе с тем симптоматическая мера.
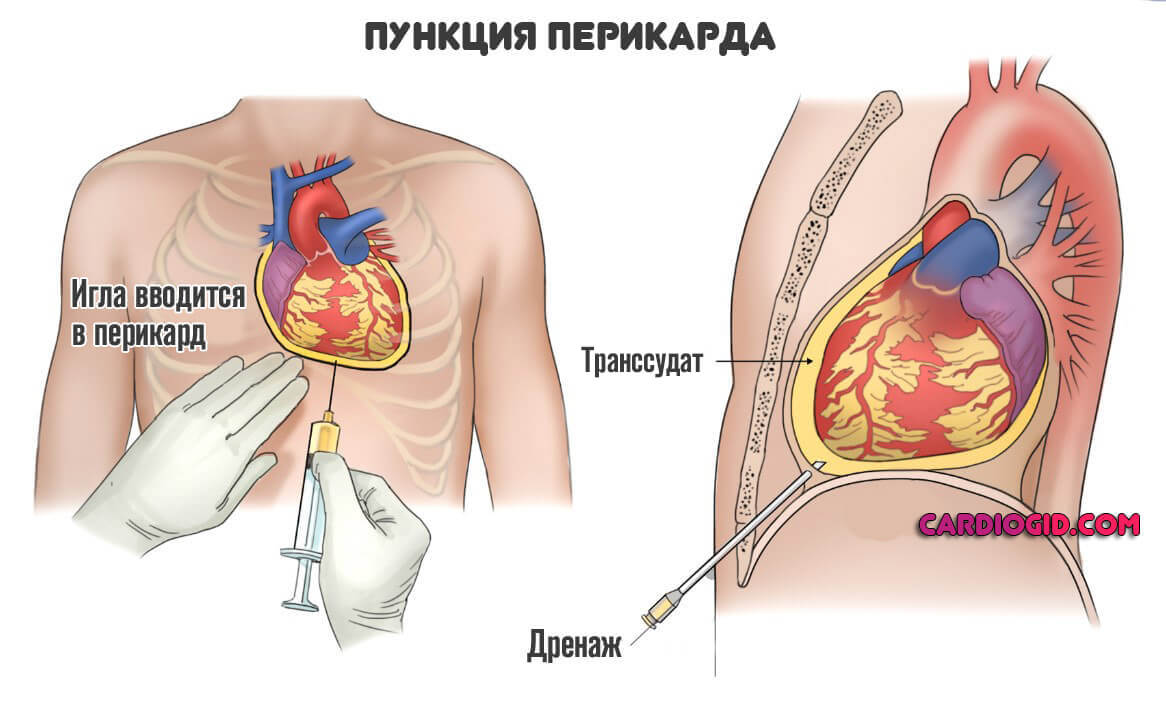
Но никто не даст гарантий отсутствия рецидива и дальнейшего благополучия. Потому показано дообследование, выявление причины, а затем ее устранение медикаментозными или хирургическими методами.
Радикального вмешательства требуют пороки, вроде дефектов межжелудочковой перегородки, прочих. Показано протезирование или пластика клапанов. Остальные ситуации по возможности корректируются препаратами.
В рамках поддерживающей терапии после проведенной пункции назначают:
- Противогипертензивные. Если повышено артериальное давление. Критически низкие показатели нормализуют только в первые моменты, используется Атропин или Эпинефрин (адреналин) в адекватной дозе.
- Аритмии по типу экстрасистолии, мерцания желудочков кореректируют Амиодароном. Тахикардия устраняется бета-блокаторами, вроде Анаприлина в разовой дозировке максимум 50 мг.
- Восстановление обменных процессов требует приема Милдроната.
Дальнейшие методики определяются специалистами. Одного кардиолога зачастую мало. Качественную комплексную помощь можно получить только в стационаре.
Прогноз
Определяется степенью нарушения, своевременностью лечения и основным заболеванием. Гидроперикард 1 степени хорошо поддается купированию, выживаемость максимальна.
Третья же степень, особенно если объем транссудата свыше 500 мл ассоциируется с высокой летальностью. Примерно 60-70% без качественного своевременного вмешательства.
При наличии возможности полного излечения этиологического фактора говорят о хороших перспективах. В противном случае потребуется постоянное наблюдение у кардиолога, вероятны рецидивы. Когда именно — не скажет даже лучший специалист.
Возможные осложнения
- Инсульт или инфаркт.
- Обморок и получение опасной для жизни травмы.
- Отек легких, асфиксия.
Основное последствие — остановка сердца. Реанимация должного эффекта, скорее всего не возымеет.
В заключение
Сердечная водянка — результат множества сторонних патологий. Встречается относительно редко.
Симптоматика неспецифична, что делает рутинное обследование неинформативным, требуется комплекс инструментальных и лабораторных методик. В крайних случаях ограничиваются эхокардиографией для констатации факта и контроля пункции.
Лечение гидроперикардита сердца проводится хирургически (дренирование), также нормализуются основные жизненные показатели: АД, ЧСС, сократимость мышечного слоя.
Этиотропная терапия требует больших усилий и привлечения сторонних специалистов. Перспективы выживания присутствуют, прогнозы вариативны и определяются индивидуально в каждом случае.
Перикардиальный выпот: причины, признаки, физиология, лечение
Перикардиальный выпот – это скопление аномального количества жидкости в перикардиальном пространстве. Это может быть вызвано различными местными и системными расстройствами или может быть идиопатическим.

Эхокардиограмма показывает большое количество выпота в перикарде
Перикардиальные выпоты могут быть острыми или хроническими, и время развития оказывает большое влияние на симптомы пациента. Лечение варьируется и направлено на удаление перикардиальной жидкости и облегчение основной причины, что обычно определяется сочетанием анализа жидкости и корреляции с сопутствующими заболеваниями.
У эмбриона человека полость перикарда развивается из внутриэмбриональной полости в течение четвертой недели. Перикардиальная полость первоначально сообщается с плевральной и брюшной полостями, но при нормальном развитии они разделяются к восьмой неделе.
Висцеральный и париетальный перикард происходят от мезодермы, хотя и из разных частей эмбриона. Висцеральный перикард развивается из спланхнической мезодермы, так как клетки, происходящие из синусового венуса, распространяются по миокарду. Париетальный перикард происходит от латеральной мезодермы, которая покрывает и сопровождает развивающуюся плевроперикардиальную мембрану, которая в конечном итоге разделит полости плевры и перикарда. У здоровых людей перикард покрывает сердце и большие сосуды, за исключением лишь частичного покрытия левого предсердия.
Врожденное отсутствие перикарда может происходить и может быть частичным или полным. Это состояние часто клинически не проявляется, но оно может привести к чрезмерным сердечным движениям (в случае полного отсутствия), вызывая нечеткие боли в груди или одышку, или, в случае частичного отсутствия со значительными дефектами, удушение сердечной мышцы и, возможно, смерть.
Перикардиальное пространство обычно содержит 15-50 мл жидкости, которая служит смазкой для висцерального и париетального слоев перикарда. Считается, что эта жидкость происходит из висцерального перикарда и представляет собой ультрафильтрат плазмы. Общие уровни белка, как правило, низкие; однако концентрация альбумина увеличивается в перикардиальной жидкости из-за его низкой молекулярной массы.
Перикард и перикардиальная жидкость вносят важный вклад в работу сердца, включая следующие:
Париетальный перикард способствует сохранению диастолического давления в покое и отвечает за большую часть этого давления в правом предсердии и желудочке.
Благодаря способности равномерно распределять силу по всему сердцу перикардиальные структуры способствуют равномерному сокращению миокарда.
Обычный перикард может растягиваться, чтобы вместить небольшое количество жидкости без значительного изменения внутриперикардиального давления, хотя, как только этот перикардиальный резервный объем превышен, кривая давление-объем становится крутой. Однако при медленном увеличении объема податливость перикарда может увеличиваться, чтобы уменьшить увеличение внутриперикардиального давления.
Признаки и симптомы
Признаки и симптомы выпота перикарда включают следующее:
Боль в груди, давление, дискомфорт
Беспокойство и растерянность
Патофизиология
Клинические проявления выпота перикарда в значительной степени зависят от скорости накопления жидкости в перикардиальном мешке. Быстрое накопление перикардиальной жидкости может вызывать повышенное внутриперикардиальное давление всего с 80 мл жидкости, в то время как медленно прогрессирующие выпоты могут вырасти до 2 л без симптомов.
Распределяя силы по всему сердцу, перикард играет важную роль в физиологической концепции желудочковой взаимозависимости, согласно которой изменения давления, объема и функции в одном желудочке влияют на функцию другого.
Перикард играет полезную роль во время гиперволемических состояний, ограничивая острую дилатацию сердца.
Причины
Причина ненормального производства жидкости зависит от основной этиологии, но обычно она вторична по отношению к травме или повреждению перикарда (то есть перикардита). Транссудативные жидкости возникают в результате обструкции дренажа жидкости через лимфатические каналы. Экссудативные жидкости возникают вторично по отношению к воспалительным, инфекционным, злокачественным или аутоиммунным процессам в перикарде.
Идиопатический
Во многих случаях первопричина не установлена. Однако это часто связано с отсутствием обширной диагностической оценки.
Инфекционный
Инфекция вируса иммунодефицита человека (ВИЧ) может привести к выпоту перикарда через несколько механизмов, включая следующие:
Вторичная бактериальная инфекция
Злокачественная опухоль (саркома Капоши, лимфома)
Синдром «капиллярной утечки», который связан с выпотами в других полостях тела
Наиболее распространенная причина инфекционного перикардита и миокардита – вирусная. Обычные этиологические организмы включают вирусы Коксаки А и В и вирусы гепатита. Другие формы инфекционного перикардита включают следующее:
Pyogenic – Пневмококки, стрептококки, стафилококки, Neisseria, Legionella
Грибок – Гистоплазмоз, кокцидиоидомикоз, Кандида
Опухолевый
Неопластическая болезнь может вовлекать перикард через следующие механизмы:
Прямое расширение из средостенных структур или камеры сердца
Ретроградное расширение из лимфатической системы
Злокачественные новообразования с наибольшей распространенностью выпота перикарда включают злокачественные опухоли легких (37% злокачественных выпот) и молочной железы (22%), а также лейкемию / лимфому (17%). Тем не менее, пациенты со злокачественной меланомой или мезотелиомой также имеют высокую распространенность сопутствующих выпотов перикарда.
Послеоперационный
Перикардиальные выпоты распространены после операции на сердце. У 122 пациентов, проходивших последовательное обследование до и после операции на сердце, выпоты присутствовали у 103 пациентов; большинство появилось после 2-го дня после операции, достигло максимального размера к 10-му дню после операции и обычно исчезало без осложнений в течение первого послеоперационного месяца.
В ретроспективном опросе более 4500 пациентов в послеоперационном периоде только у 48 было обнаружено умеренное или большое выпот при эхокардиографии; из них 36 соответствовали диагностическим критериям тампонады. Использование предоперационных антикоагулянтов, клапанная хирургия и женский пол были связаны с более высокой распространенностью тампонады.
Раннее удаление грудной трубки после операции на сердце, около полуночи в день операции, может быть связано с повышенным риском послеоперационных выпадений плевры и / или перикарда, требующих инвазивного лечения. Это может произойти, даже если выход из грудной трубки за последние 4 часа ниже 150 мл по сравнению с удалением трубок на следующее утро.
Симптомы и физические признаки значительных послеоперационных выпадений перикарда часто неспецифичны, и эхокардиографическое выявление и эхогенный перикардиоцентез, при необходимости, безопасны и эффективны; длительный дренаж катетера снижает частоту рецидивов.
Клиническая картина
Сердечно-сосудистые симптомы при перикардиальном выпоте могут включать следующее:
Боль в груди, давление, дискомфорт. Характерно, что боль в перикарде может быть уменьшена, когда вы сидите и наклоняетесь вперед, и усиливается лежа на спине.
Респираторные симптомы могут включать в себя следующее:
Физикальное обследование
Сердечно-сосудистые заболевания при выпадении перикарда могут включать следующее:
Классическая триада перикарда тампонады Бека – гипотония, приглушенные тоны сердца, расширение яремных вен
Pulsus paradoxus – преувеличение физиологического изменения дыхания системного артериального давления, определяемого как снижение систолического артериального давления более 10 мм рт. Ст. При вдохе, сигнализирующее о снижении сердечного выброса во время вдоха
Гепато-югулярный рефлюкс – это можно наблюдать, прикладывая давление к периумбиликальной области; повышение давления в яремной вене более чем на 3 см H2O в течение более 30 секунд указывает на повышенное центральное венозное давление
Перикардиальное трение, наиболее важный физический признак острого перикардита, может иметь до 3 компонентов на сердечный цикл и является высоким, царапающим и раздражающим. Иногда это может быть выявлено только тогда, когда на стенку грудной клетки у левой нижней границы грудины оказывается сильное давление с помощью диафрагмы стетоскопа. Перикардиальное трение чаще всего слышно во время выдоха, когда пациент стоит в вертикальном положении и наклоняется вперед.
Респираторные исследования могут включать следующее:
Снижение звуков дыхания – вторичные плевриты
Признак Эварта – тупость от удара под углом левой лопатки от сдавления левого легкого перикардиальной жидкостью
Гепатоспленомегалия представляет собой симптом перикардиального выпота. Находки в конечностях пациента могут включать ослабленные периферические импульсы, отек и цианоз.
Диагностика
Степень, в которой перикардиальные выпоты следует оценивать с помощью жидкостного анализа, остается предметом некоторых дискуссий. Первоначально, у пациента с новым выпотом перикарда должна быть оценена вероятность миокардита или перикардита, и первоначальная диагностическая оценка должна быть направлена на эти состояния.
В целом, все пациенты с перикардиальной тампонадой, подозреваемым гнойным выпотом или плохими прогностическими показателями при перикардите должны проходить диагностический перикардиоцентез. Те с рецидивами или большими выпотами, которые не разрешаются с лечением основного состояния, также могут требовать анализа жидкости.
Электрокардиографические (ЭКГ) изменения являются частью критериев диагностики острого перикардита, и поэтому ЭКГ следует проводить в начале оценки.
Эхокардиография является методом визуализации выбора для диагностики выпота перикарда, так как тест может быть выполнен быстро и у нестабильных пациентов.
Лечение
Фармакотерапия при выпадении перикарда может включать использование следующих препаратов в зависимости от этиологии:
Было показано, что противоопухолевая терапия (например, системная химиотерапия, облучение) в сочетании с перикардиоцентезом эффективна для уменьшения рецидивов злокачественных выпот. Кортикостероиды и НПВП полезны у пациентов с аутоиммунными заболеваниями.
Перикардиальный склероз
Несколько перикардиальных склерозирующих агентов использовались с различной частотой успеха (например, тетрациклин, доксициклин, цисплатин, 5-фторурацил). Перикардиальный катетер может быть оставлен на месте для повторной инстилляции, если необходимо, до разрешения выпота.
Осложнения включают сильную боль, мерцательную аритмию, лихорадку и инфекцию. Сообщается, что показатели успешности достигают 91% за 30 дней.
Хирургия
Хирургическое лечение выпота в перикарде включает в себя следующее:
Стационарное лечение
Пациентам с выпотом из перикарда, имеющим значительные симптомы или тампонаду сердца, требуется неотложное лечение и госпитализация в отделение интенсивной терапии. Перикардиальный катетер (если он установлен) должен быть удален в течение 24-48 часов, чтобы избежать инфекции. Пациенты с симптомами должны оставаться в больнице, пока окончательное лечение не будет завершено и / или симптомы не исчезнут
Амбулаторное лечение
Пациенты должны быть осведомлены о симптомах увеличения выпота в перикарде и должны оцениваться, когда эти симптомы начинают возникать. Показания к эхокардиографии после постановки диагноза включают следующее:
Последующее исследование визуализации для оценки рецидива / сужения. Повторные исследования могут проводиться для ответа на конкретные клинические вопросы.
Наличие крупных или быстро накапливающихся выпотов – для выявления ранних признаков тампонады
Похожие материалы:
Комментарии Отменить ответ
Рейтинг записей





Патофизиология электрической активности сердца





Антиаритмические препараты: обзор





Сердечная недостаточность: понятие, формы, патогенез, проявления





Желудочковая экстрасистолия (преждевременное сокращение желудочка сердца)
Гидроперикардит сердца: лечение и причины
Гидроперикардом или водянкой сердца называется явление скопления жидкости невоспалительного характера (транссудата) в перикардиальной околосердечной сумке. Водянка сердца возникает, как осложнение болезней, а не как самостоятельное заболевание.
Гидроперикард – как возникает
Перикард – это соединительнотканная оболочка сердца (сумка, сорочка), состоящая из двух листков (слоев), между которыми распределен небольшой объем транссудата. Объем этой жидкости не должен превышать в норме 15-50 мл.
При некоторых состояниях, связанных с повышенной проницаемостью кровеносных сосудов, нарушением всасывания в перикарде количество транссудата увеличивается. Эта жидкость невоспалительного характера, содержит белки, фибрин в следовых количествах, клетки крови, эндотелия.
Другое название перикарда – околосердечная сумка. Сердце сокращается внутри этой сумки. Если между листками перикарда количество жидкости превышает 200 мл, то работа органа затрудняется, а при большом объеме транссудата в перикарде возникают клинические симптомы, ухудшающие самочувствие больного, утяжеляющие сердечную недостаточность.
Незначительное скопление транссудата само по себе не вызывает появления клинических симптомов и жалоб больного на плохое самочувствие. Нередко гидроперикард не выявляется при жизни, а обнаруживается только после смерти.
Причины
Чаще всего гидроперикард служит одним из симптомов водянки, возникает при застойных сердечных явлениях, вызванных нарушением кровообращения. Среди других причин гидроперикарда:
- врожденные патологии сердца
- гипопротеинемия;
- гипоальбуминемия;
- гипотиреоидизм;
- аллергические реакции;
- травмы;
- анемия;
- анорексия;
- радиолучевая терапия;
- воспаление почек острое и хроническое.
Реже причины гидроперикарда заключаются в приеме противовоспалительных нестероидных препаратов, сосудорасширяющих средств.
Гидроперикард отмечается при микседематозном сердце, геморрагическом симптоме, при росте злокачественных опухолей. Причиной скопления транссудата в перикардиальной сумке может быть механическое препятствие, нарушающее отток крови из перикарда. К таким препятствиям относятся растущие опухоли средостения, легких.
Частые причины
Гидроперикард в качестве одного из симптомов сопровождает заболевания сердца. Жидкость невоспалительного характера накапливается в околосердечной сумке при кардиомиопатии, миокардите, острой сердечной недостаточности.
Скопление жидкости в околосердечной сумке вызывается нарушением синтеза белков, вызванное дефицитом тиреоидных гормонов при болезни щитовидной железы. В тканях скапливаются гиалуроновая, хондроитинсерная кислота, муцин, способные задерживать воду в организме.
Задержка воды наблюдается во всем организме, в том числе и в околосердечных соединительных тканях. Выделение этой серозной жидкости в перикард вызывает развитие гидроперикарда. При гипотиреозе эхокардиография выявляет скопление воды 15-100 мл, реже отмечается скопление транссудата в больших объемах.
Стадии и формы
Стадии гидроперикарда различаются в зависимости от объема скопившегося транссудата в околосердечной сумке.
- Малый гидроперикард – объем жидкости не превышает 100 мл;
- умеренный – объем составляет от 100 мл до 500 мл;
- большой – объем транссудата превышает 500 мл.
На третьей стадии в околосердечной сумке может накапливаться до 1 л транссудата.
В зависимости от особенностей состава транссудата, различают следующие формы:
- гемоперикард – в перикарде скапливается кровь. Такое явление возникает при разрыве кровеносных сосудов, питающих ткани перикарда, инфаркте миокарда, травме, ожирении сердца;
- хилоперикард – при передавливании лимфатических протоков происходит нарушение оттока лимфы, в области перикарда скапливается лимфатическая жидкость.
Симптомы
В зависимости от причины, вызвавшей скопление транссудата в околосердечной сумке, признаки этого явления будут различаться, но для всех форм заболевания свойственно усиление симптомов в зависимости от стадии болезни.
На стадии малого гидроперикарда скапливающаяся в околосердечной сумке жидкость не проявляет себя никакими симптомами. Неприятные ощущения в области груди появляются на стадии умеренного гидроперикарда.
Когда усиливаются симптомы
На стадии большого гидроперикарда сердце сдавлено так, что нарушается его способность расслабляться.
Признаками третьей стадии болезни служат:
.jpg)
- одышка;
- учащенный пульс;
- одутловатость лица;
- отек конечностей;
- холодный пот;
- пониженное артериальное давление;
- возбуждение;
- учащенное, поверхностное дыхание;
- синюшность слизистых и кожных покровов.
Дальнейшее поступление транссудата в околосердечную сумку настолько увеличивает объем органа, что он передавливает пищевода, что препятствует прохождению пищевого комка, вызывает продолжительную икоту. Это состояние опасно для жизни, необходимо сразу вызывать «скорую помощь», не теряя времени на самолечение.
Особенности болезни
Как правило, на первых стадиях водянки не возникает боли, а при прослушивании сердца не выявляется шума трения перикарда, слышен лишь легкий звук касания.
Скопление жидкости в перикарде не всегда утяжеляет протекание сердечных заболеваний. При некоторых состояниях небольшое количество транссудата в околосердечной сумке оказывает стабилизирующее действие на миокард, проявляет опорные свойства при тяжелой сердечной недостаточности.
Признаки гидроперикарда
Признаком водянки сердца служит заметное при простом наружном осмотре набухание вен на шее, а при выслушивании грудной клетки выявляется ослабление сердечных тонов, появление признаков сердечной недостаточности.
Скопление жидкости в околосердечной сумке можно предположить, если:
- одышка приобретает постоянный характер, отмечается не только при нагрузке, но и в покое;
- появляются приступы удушья;
- отекают не только стопы, лодыжки, но и кисти рук, пальцы;
- в грудной клетке появляется боль, которая усиливается при наклоне;
- повышается венозное давление, что указывает на сердечную недостаточность.
При скоплении жидкости в объеме, соответствующем стадии большого гидроперикарда, возможна тампонада сердца – состояние, при котором нарушается расслабление сердца, и развиваются признаки сердечной недостаточности, соответствующие:
- понижению артериального давления вплоть до обморока;
- сердцебиению;
- частому дыханию, нехватке воздуха;
- резкой слабости;
- страху смерти, возбуждению.
Состояние тампонады сердца может вызвать внезапную остановку и смерть, если не оказать больному своевременную помощь.
Диагностика
Гидроперикард диагностируется на основании:
- анамнеза – сбора клинических признаков болезни;
- эхокардиографии;
- рентгенографии;
- общего анализа крови, мочи;
- развернутого анализа крови.
.jpg)
Степень водянки максимально точно выявляют при помощи эхокардиографии. Патология определяется на участке по задней стенке левого желудочка, критерием сравнения служит степень расхождения листков перикарда.
В норме расхождение листков околосердечной сорочки не должно превышать 5 мм.
- Ранняя стадия – от 6 до 10 мм;
- умеренная стадия – от 10 мм до 20 мм;
- выраженная стадия – расхождение листков перикарда превышает 20 мм.
На стадии выраженного перикарда проводится лечебно-диагностическая пункция для уточнения характера накапливающейся жидкости, отличия ее от экссудата, который появляется в околосердечной сумке при воспалительных заболеваниях.
Возникновение гидроперикарда у плода
УЗИ обследование позволяет выявить гидроперикард у плода. Свободная жидкость, скапливающаяся в перикарде у плода, указывает на порок развития или отек, вызванный гемолитической болезнью.
Это состояние опасно для ребенка, оно часто наблюдается при врожденных пороках сердца. Ширина эхонегативной полоски должна находиться в пределах нормы.
Если на осмотре во время беременности было выявлено отклонение в развитии плода, женщина обязательно должна пройти лечение, и контролировать состояние плода до родов.
Лечение
По результатам обследования назначается лечение гидроперикарда, соответственно причине, вызвавшей болезнь.
Если скопление транссудата вызвано гипотиреозом, больному необходимо проводить заместительную терапию, лечить щитовидную железу. Жидкость в перикарде при заместительной терапии гипотиреоза исчезает через 5-6 дней после начала лечения основного заболевания.
Диуретики при гидроперикарде
При водянке сердца, вызванной заболеванием этого органа, назначают диуретики. Если мочегонные препараты быстро улучшают состояние больного, то это означает, что гидроперикард не осложнился воспалением и в скором времени исчезнет, не вызвав тяжелых последствий.
.jpg)
К назначению диуретиков нужно подходить осторожно. Эти лекарственные средства не прописывают при почечной недостаточности, болезнях печени. При незначительном гидроперикарде назначают через день или два гидрохлортиазид.
При большом объеме транссудата в околосердечной сумке больные принимают фуросемид в таблетках или уколах в зависимости от состояния.
Как уменьшить потери калия
Прием мочегонных препаратов приводит к потере калия – макроэлемента, при дефиците которого нарушается ритм сокращения сердца, что может вызвать его внезапную остановку.
Применение калийсберегающих диуретиков позволяет избежать этого опасного осложнения. Заболевания сердца лечат с применением триамтерена, спиронолактона под контролем уровня калия и креатинина в крови.
При отсутствии результата проводят перитонеальный диализ – процедуру промывания брюшины, или делают пункцию перикарда для откачки скопившегося транссудата.
Профилактика
Предупредить тяжелые состояния при гидроперикарде поможет своевременное обращение к врачу и диагностика причины появления водянки сердца. Профилактикой этого состояния служит лечение основного заболевания, вызвавшего скопление жидкости в перикарде.
Почему накапливается жидкость в сердце?
Жидкость в сердце накапливается во время воспаления его оболочки — перикардита. Заболевание очень серьезное, при переходе в хроническую форму приводит к тяжелым формам сердечной недостаточности.
Быстрое накопление жидкости в перикарде называется тампонадой — это состояние опасно для жизни, приводит к остановке сердца, нуждается в срочной медицинской помощи.
Перикард представляет собой два листка оболочки из соединительной ткани. Он выполняет защитную функцию, обеспечивает работу сердечной мышцы с минимальным трением, в последнее время изучаются и другие функции сердечной оболочки. Предполагают, что сердечная оболочка может выделять различные биологически активные вещества, участвующие в регуляции сердечной деятельности.

Нормы жидкости в перикарде
Внутренняя часть оболочки сердца прочно сращена с сердечной мышцей, между двумя листками сердечной оболочки в норме содержится не более 30 мл серозной прозрачной жидкости. Жидкость необходима для обеспечения скольжения листков перикарда без трения. Когда в перикарде накапливается жидкость в количестве более 30 мл — это является основным признаком воспаления оболочки сердца.
Разновидности перикардита
Перикардит чаще всего является осложнением основного заболевания.
В зависимости от причины различают следующие варианты заболевания:
 Инфекционный. Воспаление сердечной оболочки может быть вызвано вирусами, бактериями, грибками и паразитами.
Инфекционный. Воспаление сердечной оболочки может быть вызвано вирусами, бактериями, грибками и паразитами.- При системных аутоимунных заболеваниях. Может развиваться при ревматоидном артрите, дерматомиозите, склеродермии, системной красной волчанке.
- Перикардит, как осложнение заболеваний соседних органов. Может появиться на 1-5 день трансмурального инфаркта миокарда, при заболеваниях легких, аневризме аорты.
- При нарушениях обмена веществ. К заболеванию могут привести сахарный диабет, болезнь Аддисона, миксидема, подагра.
- Травматический перикардит. После проникающих ранений грудной клетки.
- Неопластический перикардит. Опухоли оболочки сердца или метастазы.
- Идиопатический перикардит. Причина заболевания не установлена.
В зависимости от характера жидкости выделяют следующие варианты:
- Сухой перикардит. Количество жидкости в перикарде не изменяется или уменьшается.
- Фибринозный перикардит. Количество жидкости незначительно увеличивается, представляет собой серозную жидкость с большим количеством белка.
- Экссудативный перикардит. В перикарде накапливается много жидкости.



В зависимости от стадии и сроков заболевания разделяют на:
- Острый – процесс длится до 2 месяцев.
- Хронический – протекает свыше 6 месяцев.
Все вышеперечисленные причины приводят к воспалению перикарда, в ответ на это воспаление появляется лишняя жидкость в сердечной оболочке.
Когда воспаление не получает необходимого лечения, возможно отложение белка и кальцификатов между листками оболочки сердца. В результате этого слои сердечной оболочки слипаются, и перикард перестает выполнять свою функцию защиты и смазки сердечной мышцы.
В таких случаях оболочка сердца постоянно ограничивает амплитуду сердечных сокращений и постепенно нарастает сердечная недостаточность, в результате может возникнуть необходимость в кардиохирургическом лечении.
Симптомы заболевания
Учитывая то, что воспаление сердечной оболочки редко бывает изолированным заболеванием, его появление может остаться незамеченным.
Выраженность симптомов процесса зависит от количества жидкости в оболочке сердца, от скорости появления этой жидкости и от тяжести основного заболевания.
Учитывая воспалительный характер процесса, в начале заболевания могут быть такие симптомы, как лихорадка, выраженная общая слабость, боли в мышцах, головные боли.
 Таких признаков может и не быть или они будут слабовыраженными, если причиной этого процесса не являются инфекционные процессы. Часто эти проявления никак не связывают с проблемой в сердце, и пациент обращается к кардиологу в запущенной форме заболевания.
Таких признаков может и не быть или они будут слабовыраженными, если причиной этого процесса не являются инфекционные процессы. Часто эти проявления никак не связывают с проблемой в сердце, и пациент обращается к кардиологу в запущенной форме заболевания.
Излишнее количество жидкости сдавливает сердечную мышцу, появляются боли в груди, одышка, непродуктивный кашель. Боли в левой половине грудной клетки могут отражаться в лопатку, шею или левую руку, усиливаются при физической нагрузке.
Стремительное накопление жидкости в оболочке сердца приводит к тампонаде сердца. В этом случае сердце сдавливается перикардом, функция сокращения становится невозможной. Появляется очень сильная боль в груди, одышка в покое, беспокойство, чувство нехватки воздуха и невозможность найти подходящее положение тела для облегчения состояния. Эта ситуация требует неотложной медицинской помощи ввиду возможной остановки сердца.

Диагностика
Во время аускультации слышен шум трения перикарда, на ранних этапах процесса он может отсутствовать.
На электрокардиограмме видны специфические изменения, во всех отведениях уменьшается высота зубцов, могут быть признаки миокардита.

ЭКГ при остром перикардите
На рентгенограмме органов грудной клетке можно увидеть сердце увеличенных размеров, картина может напоминать «бутылку в воде», возможно наличие застойной пневмонии.
Во время УЗИ сердца кроме увеличения количества жидкости можно также увидеть воспаленные листки перикарда, изучить нарушения функции и структуры сердца.
В некоторых случаях может потребоваться компьютерная томография, с ее помощью можно точно определить количество жидкости в перикарде, наличие сумок и другие необходимые тонкости.
Лечение
Лечение основного заболевания, осложнением которого является перикардит, часто приводит к хорошему эффекту. Поэтому в первую очередь необходимо определить причину перикардита.
Для адекватного лечения и наблюдения за больным в случае обнаружения перикардита обязательна госпитализация.
Если вовремя не начать лечение, то заболевание переходит в хроническую форму, после чего существенно уменьшается продолжительность жизни больного.
 Основой в лечении этого заболевания являются противовоспалительные препараты, как нестероидные, так и кортикостероиды. Хороший эффект дает введение кортикостероидов в перикард. В некоторых случаях может потребоваться пункция перикарда с лечебной или с диагностической целью. Обязательным условием успешности лечения перикардита является назначение препаратов для лечения основного заболевания.
Основой в лечении этого заболевания являются противовоспалительные препараты, как нестероидные, так и кортикостероиды. Хороший эффект дает введение кортикостероидов в перикард. В некоторых случаях может потребоваться пункция перикарда с лечебной или с диагностической целью. Обязательным условием успешности лечения перикардита является назначение препаратов для лечения основного заболевания.
В случаях тампонады сердца или гнойного перикардита необходимо срочное кардиохирургическое вмешательство.
В таблице представлены клиники Москвы и Санкт-Петербурга, где занимаются лечением заболевания в условиях стационара. Сложно просчитать полную стоимость лечения в стационаре, так как каждый случай перикардита может лечиться и диагностироваться с помощью большого количества различных процедур, в том числе может потребоваться кардиохирургическое лечение.
Поэтому предпочтение нужно отдавать клиникам, в которых существует кардиохирургическое отделение и возможность проведения таких исследований, как УЗИ сердца и компьютерная томография.