Гипотония пищевода это

Несмотря на довольно высокое развитие современной диагностики, даже в крупных гастроэнтерологических клиниках у ‘/з больных с расстройствами пищеварения не выявляются анатомические дефекты. Большая часть этих пациентов страдает многочисленными функциональными нарушениями пищеварения без анатомической основы (макросубстрата), преимущественно расстраивается моторная функция (дискинезия). Это сопровождается жалобами, тесно связанными с физическим или психическим состоянием больного и развивается на невротическом фоне. Отметим, что отсутствие микросубстрата не означает отсутствия клинически не определяемых микрострук¬турных изменений пищевода. Первые клинические признаки болезни обычно следуют за ультраструктурными изменениями.
Этиология, патогенез, классификация. Этиология и патогенез функциональных расстройств пищевода настолько разнообразны и противоречивы, что до сих пор нет единой общепринятой терминологии и классификации. В литературе преимущественное расстройство двигательной функции пищевода признается всеми, но описывается как функциональная дискинезия, спастическая дискинезия, дискинетический синдром, моторная дисфункция, невроз пищевода, неврогенная эзофагопатия, нервномышечное расстройство, дизрегуляция пищевода, эзофагеальная дискоординация, диссинергия пищевода и т.д.
Причиной болезни служат не только локальные аномалии, но и центральные или системные расстройства регуляции. К ним можно отнести приобретенный или наследственный дефект корковой, нервно-мышечной и гуморальной регуляции, нарушения функции или состава клеток АPUD-системы (апудопатии, апудомы), нарушения кальциево-фосфорного обмена (скрытая спазмофилия) и др. Понятно, что определить или выявить упомянутые причины функциональных расстройств пищевода клиническими методами крайне трудно. Необходимо подчеркнуть большую ответственность клинициста при диагностике эссенциального функционального расстройства пищевода, так как это состояние может оказаться предболезнью, начальной функциональной стадией таких заболеваний пищевода, как ахалазия, хиатальная грыжа, эзофагит, опухоль, дивертикулы и др.
Патологоанатомические изменения определяются лишь микроскопически. При обеих формах болезни есть дистрофические изменения интрамуральных нервных сплетений и гладкомышечных слоев, определяемые на патологоанатомическом столе у лиц, погибших от случайных причин. Патологоанатомически, как и клинически, установить первопричину дистрофии обычно не удается. Различают солитарные и множественные лейомиомы, изолированный очаговый, множественный узловатый и диффузно распространенный лейомиоматоз. Мы предполагаем, что длительные первичные дискинезии являются своеобразным предопухолевым состоянием пищевода или латентной, функциональной стадией лейомиомы.
Гиперкинезия пищевода — это отчетливое усиление его тонуса и моторики, сохраняющееся вне акта глотания. Неглотательные сокращения мускулатуры пищевода и непропульсивные движения стенок описаны в литературе как третичные сокращения, эзофагизм, тетанус пищевода, рефлекторный спазм, сегментарные сокращения, сегментарный спазм, диффузный спазм, функциональные псевдодивертикулы, штопорообразный пищевод, четкообразный пищевод, скрученный пищевод, спазм устья пищевода, кардиоспазм и др.
Подобные расстройства наблюдаются при доброкачественных и злокачественных опухолях пищевода и желудка, грыжах пищеводного отверстия диафрагмы, эзофагитах, холециститах, колитах, язвенной болезни, дивертикулезе, варикозе пищевода, бронхиальной астме, ревматизме, атеросклерозе, диабете, авитаминозе, отрав¬лениях грибами, стрихнином, мышьяком, столбняке, бешенстве и др. Дисфагия и глубокие сегментарные сокращения вплоть до приступов тетании пищевода возможны при гипокальциемии.
Отдельно следует рассмотреть гиперкинетические расстройства переходных зон и сфинктеров. Спазм устья пищевода (фаринго-эзофагеальная ахалазия) сопровождается дисфагией, болью, срыгиваниями и поперхиваниями; он чаще бывает у пожилых людей с невротическими расстройствами или атеросклерозом. С помощью эзофаготонокимографии выявляются стойкая фарингеальная гипертензия, а рентгенологически — длительный спазм устья пищевода и гипермоторика стенок.
Рентгенологическая картина гиперкинезии (эзофагоспазма) характеризуется мелкой волнистостью или зубчатостью контуров. Важно, что эти сокращения приводят к локальной деформации (фрагментации) пищевода. Для глубоких сокращений характерны преходящие рентгенологические изменения в виде клиновидного, волнообразного пищевода. В резко выраженных случаях наблюдаются четкообразная, дивертикулоподобная деформация и фрагментация пищевода.
Методически правильно проведенное исследование позволяет выявить эзофагоспазм в 94% случаев. У отдельных больных выявить дискинезию нигде не удается, так как она возникает только при эмоциональных грузках. Изредка в таких случаях помогает функциональная, а с кислым контрастом, провоцирующая эзофагоспазм и загрудные боли. С точки зрения дифференциальной диагностики имеют значение ацетилхолиновая, карбохолиновая и другие пробы, которые чаще всего положительны при ахалазии и отрицательны при функциональных расстройствах пищевода.
Кроме того, необходимо эндоскопическое исследование. Иногда после премедикации спазм исчезает, а иногда, наоборот, остается настолько резким и болезненным, что пищевод не пропускает эндоскоп. Принципиально важно эндоскопически подтвердить интактность слизистой оболочки.
Значительную информацию дает эзофаготонокимография, позволяющая подтвердить диагноз благодаря количественной оценке давления в просвете пищевода, в зонах повышенного давления. Этот метод открывает возможности для изучения медикаментозных средств.
Лечение. При первичных идиопатических гиперкинезиях лечение заключается в общеоздоровительных мероприятиях, лече¬нии невроза, курсах введения общеукрепляющих и спазмолитических средств, витаминотерапии (группа В и никотиновая кислота), физиотерапевтических процедурах (электрофорез с хлоридом кальция, новокаином или сульфатом магния, гальванический воротник по Щербаку и др.). При вторичных дискинезиях основным остается лечение основного заболевания.
Гипокинезии встречаются довольно часто в терапевтической практике, но значительно чаще выраженные нарушения акта глотания вплоть до паралича пищевода наблюдаются в неврологической клинике у лиц с тяжелыми поражениями периферической и центральной нервной системы. Нарушения иннервации приводят к параличу поперечнополосатой мускулатуры глотки и верхней трети пищевода, атонии сфинктеров и как следствие этого — к развитию дисфагии. Гипокинезия пищевода встречается при сирингомиелии, сирингобульбии, миелолейкозе, туберкулезном спондилите (распад 2 верхних шейных позвонков), полиомиелите, менингоэнцефалите, инсультах, тромбозах, последифтерийных центральных параличах и др. Дисфагия входит в состав таких тяжелых заболеваний и синдромов как бульбарные альтернирующие синдромы Авеллиса, Валленберга — Захарченко, стволовые альтернирующие синдромы Джексона, Шмидта, синдром Берне, синдром псевдобульбарных расстройств, синдром апоплексического или компрессионного бульбарного паралича, боковой амиотрофический склероз, синдром ретикулярной формации, болезнь Вильсона — Коновалова, краниоспинальный синдром, патология мозгового кровообращения, гипоталамический синдром и др.
Нарушения функции сфинктеров встречаются не реже, чем снижение тонуса и моторики стенок. Расслабление мускулатуры глотки и устья пищевода приводит к длительному двустороннему застою в грушевидных синусах и валлекулах, зиянию устья, расширению просвета и неспадению стенок, резкому ослаблению глотательной перистальтики. Исчезновение впрыскивающего эффекта глотки и пропульсивной перистальтики приводит к тому, что пища проваливается в пищевод и желудок лишь благодаря своей тяжести.
Гипокинезия и гипотония нижнего сфинктера пищевода — кардиоэзофагеальная недостаточность — нередкое функциональное расстройство пищевода. Она выявляется в 7,5% рентгенологических исследований. Часто это состояние сопровождает грыжи пищеводного отверстия диафрагмы, способствуя развитию (по нашим данным, у каждого 5-го больного) рефлюкс-эзофагита. Реже кардиоэзофагеальная недостаточность наблюдается в виде зияния кардии (без грыжи) с перемещением пищи вверх — вниз или антифизиологического раскрытия кардии в горизонтальном положении больного. Подобное состояние называется халазией.
Хочется предостеречь клиницистов и рентгенологов от гипердиагностики функциональной недостаточности кардии при искусственной провокации рефлюксов различными антифизиологическими приемами давления или питания. Недостаточность кардии без грыжи является, по нашему мнению, пограничным состоянием (граница нормы и патологии) и, подобно аэрофагии, относится к невротическим феноменам.
Атония (гипотония) пищевода наблюдается у пожилых людей, а также при ряде заболеваний (ахалазии, рубцовых стенозах, узком кольце Шацкого, миастении, склеродермии, дерматомиозите, гипотиреозе и др.).
Атония (гипотония) пищевода может проявляться чувством затруднения при глотании и неприятными ощущениями за грудиной во время прохождения плотной пищи, в то время как жидкая проходит свободно. Иногда прохождение ее по пищеводу сопровождается своеобразным звуком, напоминающим кудахтанье курицы. Дисфагия больше выражена в горизонтальном, чем в вертикальном положении больного.
При рентгенологическом исследовании пищевод имеет вид широкой, почти не сокращающейся трубки, нередко заполненной воздухом. Несмотря на отсутствие сужения, в нем длительно задерживается бариевая взвесь. По мере опорожнения пищевода форма его заметно не меняется, стенки не спадаются, просвет зияет в виде светлой полосы.
«Что такое атония, гипотония пищевода» и другие статьи из раздела Заболевания пищевода
Если нарушается работа моторной функции пищевода, происходит замедленное движение пищи из глотки к области желудка. Вследствие этого начинает развиваться дискинезия пищевода. При таком заболевании структура тканей органа не страдает. Важно знать, какие симптомы и причины проявления дискинезии, а также каким образом ставится диагноз, и проводится лечение.

Дискинезия вызывается нарушениями сокращения грудного отдела или же неправильной работой сфинктера пищевода. При заболевании происходит усиление или ослабление сокращений мышц пищевода.
Гипермоторные нарушения подразделяются следующим образом:
- Когда задействуются отдельные участки пищевода, возникает сегментарный эзофагоспазм.
- При проблемах со всеми частями пищевода развивается диффузный эзофагоспазм.
- Двигательные нарушения с неспецифическим характером.

При нарушении работы нижнего пищеводного сфинктера доктор может диагностировать гастроэзофагиальную рефлюксную болезнь, кардиоспазм или сегментарный эзофагоспазм. Важно все виды заболеваний вовремя начать лечить.
Благодаря пищеводу пища попадает в желудок человека, вследствие чего утоляется голод. При разнообразных нарушениях в работе данного органа, нарушается нормальная функция проходимости пищевода.
Нарушения дают о себе знать в виде гипертонии, гиперкинезии, желудочных спазмах, гипотонии, недостойности сфинктеров.
Любое функциональное расстройство в работе органа диагностируют рентгенологическими исследованиями.
Нарушения в работе пищевода могут возникать как самостоятельные заболевания. Но, чаще всего они провоцируются другими болезнями организма. Например, дискинезию пищевода диагностируют при нервных и эндокринных заболеваниях, при нарушенном метаболизме, психических расстройствах и других ситуациях.

Согласно статистике дискинезия органов ЖКТ беспокоит больше женщин, чем мужчин в возрасте старше 30 лет. Но, чаще всего заболевание встречается у людей пожилого возраста. Так как дискинезия не имеет ярких симптомов проявления, пациенты редко обращаются за медицинской помощью к врачам. Случается и такое, что в карточке пациента врач пишет диагноз гастроэзофагеальная рефлюксная болезнь, хотя такое явление считается одной из разновидностей рассматриваемой патологии.
Дискинезия в области пищевода проявляется в виде первичного или вторичного вида патологии. Причины заболеваний в двух случаях могут быть разными. Соответственно и лечение назначается согласно причинам и симптомам болезни. Поэтому важно определить истинную причину дискинезии, чтобы провести верное лечение и уберечь здоровье пациента.
Причины появления первичной дискинезии пищевода:
- стрессы;
- невротическое состояние;
- истерическое состояние;
- наследственность, связанная с аномалией деятельности пищевода;
- употребление большого количества алкоголя;
- изменения в организме, связанные с возрастом.

Вторичная дискинезия возникает вследствие заболеваний пищевода. Например, проблема вызывается эзофагитом, грыжами, опухолями, дивертикулом.
Вторичную дискинезию иногда провоцируют лекарственные препараты: глюкоган, тиролиберин и другие. Поэтому вовремя лечения любого заболевания лекарствами важно следить за своим самочувствием. Указанные препараты применяются только по назначению врача и под строгим его контролем.
Дискинезия в области пищевода часто возникает на фоне диабета, дистрофии мышц. Нарушения в нервной системе, хронический холецистит или язвенные болезни также могут выступить причинами появления проблем с пищеводом.
Разница давлений в пищеводе и желудке приводит к появлению рефлюкса. Часто в вертикальном положении у пациента можно заметить отрыжку, тошноту, рвоту.
Если человек употребляет горячую, холодную, острую или плохо прожаренную пищу, возникает дисфагия, которая сопровождается тяжестью за грудиной, а также неприятными ощущениями при прохождении еды по пищеводу.

Иногда пациенты при дискинезии пищевода жалуются на раздирающие, отдающие в спину, шею или челюсть загрудинные боли. Иногда может повышаться температура тела, возникает потливость или дрожь во всем теле.
При проблемах в области кардиального сфинктера появляется отрыжка, срыгивание пищи при наклоне вперед, а также в лежачем положении.
Часто дискинезия пищевода осложняется кардиоспазмом или ахалазией кардии. При кардиоспазме человек становится плаксивым, худеет, ослабляется память, болит за грудиной и между лопатками, возникает отрыжка воздухом или пищей. При ахалазии кардии нарушается перистальтика, и снижается тонус грудного отдела пищевода.
Чтобы поставить правильный диагноз и начать лечение обратитесь к гастроэнтерологу и врачу-эндоскописту. Специалисты проводят нужное обследование:
- рентгеноскопию пищевода;
- эзофагеальную манометрию;
- эзофагоскопию;
- исследуют кал и мочу;
- эндоскопическое исследование.

С помощью эндоскопа исследуются неточности внутреннего органа. Чтобы проверить моторную функцию пищевода осуществляется тест Карвало.
После полученных результатов обследования врач определяет правильный диагноз и назначает лечение.
Лечение дискинезии пищевода проводится с учетом характера проявления заболевания. При первичном виде болезни терапия осуществляется спазмолитиками, антацидами, регуляторами моторной функции, психотропными средствами. Дополнительно врач может назначить терапию поливитаминами, успокаивающими препаратами и антидепрессантами.
Чтобы вылечить вторичную дискинезию, вначале следует провести терапию заболевания, спровоцировавшего ее. Старайтесь избегать поз, которые усиливают рефлюкс. Спите на кровати с высокими подушками. Понизьте физические и эмоциональные нагрузки. Исключите алкоголь из своего рациона.
Острая атония желудка нуждается в проведении желудочного зондирования, которое позволяет извлечь все скопившееся в желудке содержимое. После процедуры необходимо осуществлять постоянный дренаж до тех пор, пока не восстановится тонус желудка.
Параллельно осуществляется лечение непосредственно того заболевания, которое спровоцировало проблему. Чтобы избежать обезвоживания с помощью капельниц вводится в организм глюкоза и натрий хлорид в виде растворов.
Чтобы повысить стимуляцию перистальтики желудка вводится карбахолин, ацеклидин, стрихнин и другие препараты. Во время такого лечения нельзя принимать пищу и пероральные препараты.
Старайтесь не есть слишком холодную или горячую пищу. Под запретом острые соусы, специи, соки с кислым вкусом, грубая клетчатка. Ешьте шесть раз в день дробными порциями. Пищу готовьте на пару, варите, запекайте, исключите жарку.
Помимо соблюдения диетического питания избегайте чрезмерных физических нагрузок, нагибания и переедания.
Для лечения дискинезии пищевода рекомендуется пройти курс электрофореза.
Гипотония и атония пищевода лечатся настойкой женьшеня, заманихой высокой, китайским лимонником, экстрактом элеутерококка.
Спазм пищевода диффузного характера устраняется с помощью валерианы, девясила, дягиля и других целебных трав. На их основании готовят настои и отвары. Травяные средства можно применять только в том случае, если нет аллергии.
В стадии ремиссии дискинезии пищевода рекомендуется пройти курс лечения на курорте со специализацией на ЖКТ. Например, можно посетить санаторий в Трускавце или Моршине.
Чтобы избежать дискинезии пищевода рекомендуется регулярно проходить медосмотр, вовремя лечить другие заболевания, которые могут спровоцировать развитие проблем с ЖКТ.
В качестве профилактики обострений дискинезии рекомендовано лечение заболевания в санаториях.
Дискинезия пищевода нуждается в правильном лечении, чтобы облегчить состояние пациента, а также постараться вылечить заболевание. Длительность терапии определяется врачом с учетом наличия симптомов, особенностью протекания дискинезии. При заболевании запрещено заниматься самолечением.
Нарушения функции пищевода

Также можно записаться на удобное для Вас время.
Основной функцией пищевода является проведение комка пищи из полости рта в желудок. Нарушения функции пищевода связываются с нарушениями прежде всего нервнорефлекторных механизмов акта глотания. В одних случаях возникает поражение блуждающего нерва, в других — нервных сплетений вокруг пищевода под влиянием интоксикаций (дифтерия, ботулизм, алкоголизм) или инфекций (инфекционно-аллергический механизм). Атония и паралич пищевода встречаются при поражении соединительной ткани (склеродермия) и заболеваниях эндокринных органов (миастения).
Эзофагоспазм.
Эзофагоспазм – это заболевание сопровождается резким, но кратковременным спазмом мышц пищевода, что не приводит к выраженному нарушению глотания и питания больного.
Причины заболевания неизвестны. По-видимому, в одних случаях они связываются с инфекционно-аллергическим механизмом, в других — с рефлекторным. Существенное влияние на возникновение и течение болезни оказывают отрицательные эмоции, страх, беспокойство. У больных неврозами (особенно вегетативными формами) наблюдаются признаки эзофагоспазма. У некоторых больных спазм пищевода может быть признаком эзофагита.
Клиническая картина складывается из немногочисленных признаков — дисфагия является основным из них. Она сопровождается приступами острой боли в глотке, за грудиной или в межлопаточной области. Некоторые больные отмечают чувство тяжести или «комы», сдавления, застревания пищи в пищеводе. Больные при этом могут принимать ложку теплого питья или жидкой пищи, поворачивать голову, придавливать подбородок к груди, после чего пища продвигается в желудок и болевые ощущения исчезают. Спазм пищевода у некоторых больных возникает во время работы, прогулки или в спокойном состоянии. Боли за грудиной могут вызывать подозрение на приступы стенокардии. Подозрение увеличивается в том случае, если больной старше 40 лет и боли исчезают после приема нитроглицерина. Нитроглицерин легко купирует приступ эзофагоспазма.
Спазм пищевода может быть первичным, если протекает на фоне невроза. Эзофагоспазм вторичный, симптоматический, имеет место при наличии инородного тела в пищеводе (рыбья кость), травмы, воспалительного процесса (эзофагит).
Диагноз эзофагоспазма опирается, прежде всего, на клинические данные.
При рентгенологическом исследовании пищевода находят спастические сокращения отдельных участков пищевода и задержку контрастной массы. Суженный участок может приобретать воронкообразную форму. У некоторых больных наблюдается диффузное сужение пищевода. Перистальтика неравномерная и нерегулярная. Однако пищевой комок все же проходит до желудка.
Эзофагоскоп вводится в пищевод с трудом. Во время продвижения аппарата возникают болевые ощущения. При эзофагите обнаруживаются признаки воспаления или его следы в форме Рубцовых сужений.
Дифференциальная диагностика эзофагоспазма и стенокардии осуществляется после тщательного изучения состояния сердца (клинические, рентгенологические и электрокардиографические данные) и пищевода. При эзофагите боли возникают в основном в процессе проглатывания пищи, и этот признак имеет значение в том случае, если другие способы исследования не обнаруживают причину заболевания.
Течение эзофагоспазма может быть длительным (до 15 лет). В большинстве случаев заболевание проявляется в форме кратковременных эпизодов, возникающих после переутомления, интоксикации, стрессовых реакций, недосыпания. Осложнений не наблюдается.
Атония и паралич пищевода.
Атония и паралич пищевода – это состояние развивается у больных склеродермией, при миастении (тимоме), а также под влиянием поражения нервных механизмов регуляции функции пищевода (интоксикация при ботулизме, алкоголизме, дифтерии и других инфекциях). Вследствие потери тонуса мышц и нарушения перистальтических движений пищевода развивается дисфагия, а при снижении чувствительности слизистой оболочки глотки нарушаются глотательный и рвотный рефлекс, пища поступает в гортань, аспирируется, вызывает аспирационные пневмонии.
У части больных атония пищевода протекает бессимптомно. Определенное диагностическое значение имеет регургитация пищи при наклоне туловища или в положении лежа. Ночью в горизонтальном положении больного (особенно на правом боку) содержимое желудка может выливаться через пищевод, аспирироваться, вызывать удушье. Такая регургитапия свидетельствует о функциональной недостаточности кардиального сфинктера. Повторный частый рефлюкс содержимого вызывает эзофагит и пептическую язву пищевода. Рентгенологическое исследование выявляет признаки снижения тонуса мускулатуры глотки, гипотонию мышц пищевода в нижнем его отрезке. Мышцы кардиальной части расслаблены. Наблюдается регургитация содержимого желудка в пищевод (обычно заполняется только нижняя треть пищевода). Регургитация определяется только при исследовании больного в горизонтальном положении. Пищевод может быть несколько расширенным и содержать газ (особенно у детей). Слизистая обычно не изменена. Изменение формы складок, появление признаков эрозий свидетельствует об эзофагите.
При эзофагоскопии аппарат продвигается по пищеводу без сопротивления. Слизистая оболочка нормальная, а при эзофагите гиперемирована, изъязвлена, покрыта слизью. Когда эзофагоскоп достигает кардии и продвигается в желудок, сопротивления не возникает. В норме обычно испытывается легкое сопротивление кардиального жома.
Ахалазия пищевода.
Ахалазия пищевода – это своеобразное нервномышечное заболевание пищевода, при котором нарушается прохождение пищевых масс из пищевода в желудок вследствие неразмыкания физиологической кардии (ахалазия) и нарушения, чаше снижения, перистальтики пищевода.
Ахалазия пищевода – это сравнительно редкое заболевание. Оно встречается преимущественно у лиц 20—40летнего возраста и одинаково часто у мужчин и женщин. Этиология ахалазии изучена недостаточно. Определенное значение имеют психическая травма (у 94% больных), эзофагит, интоксикация, травма пищевода.
Патогенез объясняется различно. Теория органического изменения пищевода толковала кардиоспазм и дальнейшее расширение выше лежащих его отделов воспалением и последующим склерозом ткани. Спазм мускулатуры кардиальной части пищевода пробовали воспроизвести путем алкоголизации диафрагмального нерва и связывали ахалазию с нарушением функции блуждающего нерва. Обсуждалась также теория атонии пищевода, согласно которой при ахалазии развивается своеобразная дисфункция, сопровождающаяся расширением просвета пищевода. В настоящее время придерживаются взгляда, согласно которому в основе заболевания лежит выпадение нормального рефлекса кардии во время глотания (а — погречески — отрицание, халазис — расслабление). Отмечаются также дистрофические изменения в мышечной ткани пищевода, дегенерация нервных клеток в ганглиях, нарушение функции симпатической нервной системы, что обусловливает беспорядочность движения мышц пищевода при глотании (дискинезия). Имеется несколько классификаций этого заболевания.
Б.Д. Петровский (1979) различает четыре стадии заболевания:
I стадия — спазм кардии носит функциональный характер.
II стадия — спазм кардии стабильный, эвакуация из пищевода замедляется, появляются признаки небольшого расширения пищевода, усиливается перистальтика, возникают антиперистальтика и регургитация.
III стадия — наступают органические рубцовые изменения кардии, но сохраняются еще спастические явления. Возникают беспорядочная перистальтика и антиперистальтика. Развиваются воспалительные изменения в тканях.
IV стадия — резкое рубцовое сужение кардии, расширение пищевода, атония и атрофия его стенок. Развиваются эзофагит, периэзофагит и медиастинит.
А.3.Моргенштерн (1968) разделяет больных, которых наблюдал, по клинико-рентгенологической картине на две группы:
Первая группа — ахалазии I типа. Это процесс без значительного расширения пищевода.
Вторая группа — ахалазии II типа с выраженным расширением и удлинением пищевода.
Клиническая картина ахалазии зависит от стадии болезни. Наиболее часто встречаются следующие признаки: дисфагия, регургитация, боли за грудиной. Могут быть тошнота, рвота, похудание. Острое начало заболевания наблюдается у 1/3 больных, у остальных заболевание развивается постепенно, вначале незаметно. Больные отмечают легкое затруднение в прохождении пищи по пищеводу, иногда расценивают это как помеху или неловкость при глотании. Задерживается только твердая пища. С течением времени начинает задерживаться и жидкая пища. У части больных наблюдается избирательная, парадоксальная дисфагия, по-видимому, связанная с пищевой аллергией или отрицательным отношением человека к пище. Дисфагия может усиливаться при приеме холодной пищи. Однако степень дисфагии не зависит от длительности анамнеза.
Регургитация пищи, наступающая сразу после еды, в результате избыточного нагибания туловища или вследствие того, что больной принял горизонтальное положение, возникает из-за задержки пищи в пищеводе. В начальном периоде болезни, когда тонус пищевода еще полностью не потерян, могут быть пищеводные рвоты. Они являются следствием сильных сокращений пищевода, иногда после давления на живот. Больные вырабатывают различные приемы, позволяющие облегчить прохождение пищи: принимают ее малыми порциями, между глотками выжидают несколько минут, запивают твердую пищу жидкой. Иногда прохождению пищи способствует резкий поворот головы набок или вниз, прижатие подбородка к грудине. Некоторые больные сами вызывают срыгивание, если пища причиняет боль, тяжесть, неприятное ощущение в грудной клетке. Регургитация ночью наиболее опасна, так как она может быть причиной аспирации пищеводного содержимого.
Боль, наступающая после еды, связывается с растяжением стенок пищевода или спазмом кардии. Постоянная боль за грудиной свидетельствует в основном об эзофагите или периэзофагите. Реже у пожилых людей она может быть отражением стенокардии. Описаны «болевые кризы», возникающие у молодых людей в раннем периоде болезни без особой причины. Боли очень сильные, иррадиируют в спину, шею, нижнюю челюсть, держатся несколько часов. Они проходят под влиянием нитроглицерина.
У некоторых больных можно обнаружить признаки нарушения функции вегетативной нервной системы: болевые ощущения в эпигастральной области, связанные со спазмом привратника, цианотичные или бледные руки, влажные ладони. Часть больных ощущает зябкость, сердцебиение, головокружение и др.
Похудание наблюдается у лиц со значительным затруднением глотания, а также у больных с выраженными признаками невроза. Такие больные часто отказываются от пищи (психогенная анорексия). Перкуссия и аускультация обычно не выявляют каких либо специфических признаков в легких. Можно выслушать шум плеска падающей жидкости в желудке после приема глотка воды, однако этот признак непостоянен.
Лейкоцитоз и увеличенная СОЭ констатируются поздно, в основном при осложнениях — периэзофагите или аспирационной пневмонии.
Рентгенологическое исследование выявляет задержку контрастной массы в пищеводе, значительно расширенный пищевод, в котором содержатся жидкость, слизь и остатки пищи. Область задержки имеет обычно воронкообразную форму, но края пищевода гладкие. Выше задержки пищи можно обнаружить загибы и деформацию растянутого пищевода. Контрастная масса сверху принимает горизонтальный уровень. Над ней выявляется газовый пузырь. Если проходимость пищевода восстанавливается, можно видеть, как контрастное вещество поступает в желудок тонкой струйкой или широким потоком. Возможно наблюдать также регургитацию содержимого пищевода в полость рта.
Эзофагоскопия позволяет визуально обнаружить ряд важных диагностических признаков. Аппарат вводится в пищевод легко, так как верхняя его часть растянута. Слизистая отмечается бледной, атрофичной или утолщенной, местами с лейкоплакиями. В пищеводе, как правило, содержатся жидкость, слизь, остатки пищи. Участок пищеводно-желудочного сообщения может быть изогнут S-образно. Обилие складок вызывает затруднение в продвижении эзофагоскопа в желудок. Через участок сужения он проходит, как через мышечный жом. Иногда возникает довольно сильное сопротивление. В некоторых случаях приходится для того, чтобы преодолеть спазм, применить атропин или папаверин или провести бужирование.
Фармакологические пробы (выполняются при рентгенологическом контроле)облегчают в неясных случаях дифференциацию ахалазии пищевода от рака, а также определение стадии заболевания. В основном делается проба с нитроглицерином или ацетил-холином, реже — с атропином.
Диагноз заболевания опирается на данные анамнеза и клиники (признаки регургитации пищи), рентгенологического или эзофагоскопического исследования. При подозрении на рак желудка производится гастроскопия. Предположение о раке легкого или перикарда появляется в том случае, если отмечаются признаки интоксикации, лихорадки, перикардита. Такие больные подвергаются всестороннему рентгенологическому исследованию. Рентгенограммы выполняются в прямой и косых проекциях. При необходимости делаются томограммы. Эзофагоскопия позволяет отдифференцировать язву пищевода от ахалазии.
Течение болезни может быть длительным, медленно прогрессирующим. Постепенно ухудшается глотание, развивается эзофагоспазм, понижается питание больного, ослабевает резистентность к инфекции. Тяжелыми осложнениями являются аспирационные пневмонии, периэзофагит, медиастинит.
У некоторых больных длительное воспаление пищевода способствует канцерогенезу. Ахалазию следует рассматривать как предраковое состояние. Период формирования раковой опухоли не улавливается. Она выявляется поздно, когда возникают метастазы, признаки интоксикации, лихорадка и др.
В тяжелых случаях ахалазии развиваются кахексия, анемии, признаки гиповитаминоза. Больные становятся замкнутыми, избегают общества, пищу принимают в уединении. Наблюдаются признаки тяжелого невроза с вегетативными нарушениями.
Лечение функциональных нарушений пищевода и ахалазии. Диетический режим больного на период лечения строится по принципу щажения. Такой режим показан прежде всего больным с выраженными признаками ахалазии пищевода и эзофагитом. Однако щадящая диета (№ 1, 5) должна быть непродолжительной. Питание рекомендуется дробным, пища теплой, витаминизированной.
Медикаментозное лечение осуществляется в следующем направлении:
- проводится лечение вегетативного невроза;
- добиваются устранения спазма пищевода и улучшения тонуса его мускулатуры.
Для лечения невроза применяются седативные средства (бромид натрия, бромкамфора, корвалол). В случаях выраженных проявлений вегетативных расстройств можно использовать драже аминазина по 0,025г 3 раза в день. Полезны транквилизаторы: мепробамат по 0,2г 3 раза в день или триоксазин по 0,3г 3 раза в день.
Хороший спазмолитический эффект можно получить от нитроглицерина. Принимать его надо перед едой или во время еды. Более продолжительным действием обладают сустак, нитролонг, нитронг (рекомендуются внутрь перед едой). Однако хороший эффект можно получить от препаратов атропина (0,1% раствор атропина внутрь по 8—10 капель 3 раза в день или подкожно по 1мл 2—3 раза в день). В более легких случаях используются экстракт белладонны по 0,01г 3—4 раза в сутки, а также комбинированные препараты: беллатаминал (содержит фенобарбитал — 0,02 г, эрготамин — 0,0003г, сумму алкалоидов красавки — 0,0001г), белласпон или беллоид и др. Выраженным спазмолитическим действием характеризуются препараты папаверина (2% раствор по 2мл подкожно 1—3 раза в день или по 0,04 г внутрь 3 раза в сутки), спазмолитин, апрофен или ганглиоблокирующие препараты (пирилен по 0,005г 2—3 раза в день и др.). Обращается внимание на то, чтобы больной за период лечения хорошо отдохнул, чтобы у него нормализовался сон. В случае бессонницы применяются снотворные. В качестве дополнительного лечения даются поливитаминные препараты, а также в инъекциях витамины В1, В12. Некоторые авторы рекомендуют использовать внутрь перед едой 0,5—1% раствор новокаина по одной столовой ложке или анестезин.
Физиотерапия весьма эффективна при вегетативных неврозах. Применяются процедуры электрофореза новокаина на воротниковую зону (по Щербаку), общая гальванизация, токи УВЧ и СВЧ (индуктотерапня, микроволновая терапия) на область (проекцию) кардии (у мечевидного отростка), ванны теплые, а также радоновые или углекислые.
Кардиодилатация используется в том случае, если медикаментозное и физиотерапевтическое лечение безуспешно. Кардиодилатация проводится в хирургических стационарах или отоларингологических отделениях. Предварительно осуществляется анестезия глотки 1—2% раствором дикаина, подкожно или внутримышечно вводится 1мл 0,1% раствора атропина. Применяются эластические кардиодилататоры, так как они легче входят в кардию, чем металлические. Продолжительность процедуры — 3—10 мин. Сущность кардиодилатации заключается в том, что инструментом растягивается мышечный жом кардии, разрывается рубцовая ткань и проходимость пищевода восстанавливается. Непосредственная эффективность кардиодилатации, как правило, хорошая. Наиболее тяжелым осложнением процедуры являются разрывы пищевода, медиастиниты и кровотечения. Через несколько лет у 30—70% больных возникают рецидивы ахалазии.
Хирургическое лечение показано при рецидивах ахалазии. Выполняются эзофагокардиомиотомия (операция Геллера) или ее модификации трансторакальным или транслюмбальным доступом. Сущность операции заключается в пересечении слоя стенки пищевода и кардии до подслизистой оболочки. Иногда применяется пластика дефекта в мышечной стенке диафрагмальным лоскутом на ножке (Б.Д. Петровский), сальником (В.И. Колесов) или дном желудка (Ю.Б. Березов). В некоторых случаях эффективны эзофагофундоанастомоз (Гейровский), эзофагокардиомиотомия (Геллер).
Диспансеризация больных ахалазией осуществляется терапевтами, но с привлечением к наблюдению хирургов или хирургами, но с обязательным осмотром больного терапевтом. Периодически применяются медикаментозная терапия, физиотерапия или санаторно-курортное лечение на курортах, располагающих минеральными водами и грязями.
Рентгенологическое и эзофагоскопическое исследование осуществляется 1—2 раза в год с целью своевременной диагностики осложнений — прогрессирования стеноза и перерождения тканей в опухоль. При ухудшении состояния больной направляется в хирургический стационар.
Если у Вас остались вопросы. То Вы можите получить консультациюведущих специалистов многопрофильного медицинского центра «Ваша Клиника»
Гипотония пищевода диагностика
Врожденные дивертикулы могут встречаться в любом отделе пищевода, но наиболее часто на границе глотки и пищевода (пограничные), на уровне бифуркации трахеи (бифуркационные) и над диафрагмой (эпифренальные). Иногда они достигают значительных размеров (обычно пограничные), оттесняют и сдавливают пищевод, вызывая дисфагию, срыгивание и даже рвоту непереваренной пищей. Нередко осложняются воспалительным процессом (дивертикулит), иногда изъязвляются и кровоточат. Могут сочетаться с опухолью пищевода.
Распознаются рентгенологически легко по типичной картине: характерной форме, наличию в шейке складок слизистой оболочки, отсутствию воспалительного вала у основания дивертикула, изменчивости его формы и размеров в процессе исследования и другим симптомам. С появлением дивертикулита присоединяются отек и перестройка рельефа слизистой оболочки в зоне выпячивания. Контуры дивертикула становятся неровными и нечеткими, а опорожнение нарушается (бариевая взвесь задерживается на сутки и более). Врожденные дивертикулы дифференцируют с приобретенными (тракционными), пептической язвой, изъязвленным раком и деформацией пищевода, вызванной периэзофагитом или хирургическими вмешательствами.
Функциональные болезни пищевода – атония
Исключив аномалию (порок) развития, переходят к анализу функционального состояния пищевода. Примерный анализ рентгенологических данных при функциональных заболеваниях пищевода дан на схеме 12. Нарушения функции пищевода встречаются часто. Клинически они могут выражаться в нарушении проходимости (дисфагией), загрудинными болями и другими симптомами. Дисфагия обычно является одним из первых сигналов неблагополучия в пищеводе.
Тем не менее она не дает указаний на природу поражения пищевода, сущность механизма нарушения его проходимости и фазу развития патологического процесса. Достоверное и своевременное выяснение этих вопросов, от чего обычно зависит лечебная тактика, имеет огромное практическое значение. Различают расстройства тонуса (гипотония, атония, гипертония, локальные и регионарные спазмы), эластичности (частичное или полное нарушение) и двигательной (перистальтика, проходимость) функции пищевода.
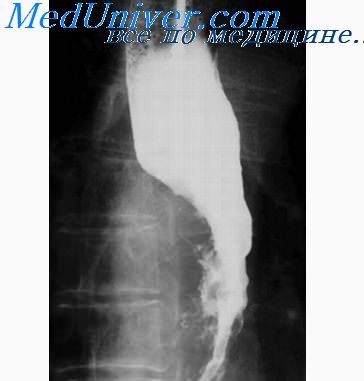
Атония (гипотония) пищевода встречается редко. Обычно наблюдается у пожилых людей, а также при ряде заболеваний (ахалазия, склеродермия, гипотиреоидизм, сирингобульбия и др.). Может проявляться чувством затруднения при глотании и неприятными ощущениями за грудиной во время прохождения пищи. При рентгенологическом исследовании пищевод имеет вид широкой, почти не сокращающейся трубки, нередко заполненной воздухом. Несмотря на отсутствие сужения, в нем длительно задерживается бариевая взвесь. По мере опорожнения пищевода форма его заметно не меняется, стенки не спадаются, просвет зияет в виде светлой полосы.
Рельеф слизистой оболочки в расширенном пищеводе плохо дифференцируется, несмотря на длительную задержку вкраплений бария на поверхности слизистой оболочки и наличие в нем газа. С присоединением застойного эзофагита рельеф слизистой становится грубым, пятнистым, а между отдельными складками скапливается большое количество слизи. Иногда наблюдается забрасывание содержимого желудка в пищевод с последующим развитием рефлюкс-эзофагита, язвы или грыжи пищеводного отверстия диафрагмы. В таких случаях диагноз уточняется при эзофагоскопии.
Местное понижение тонуса (расслабление) пищеводно-желудочного перехода проявляется недостаточностью его замыкательной функции — халазией. При рентгенологическом исследовании обнаруживают зияние пищеводно-желудочного перехода, недостаточное смыкание его стенок и забрасывание содержимого желудка (бариевая взвесь) в пищевод (желудочно-пищеводный рефлюкс). Частое попадание желудочного содержимого в пищевод может привести к развитию рефлюкс-эзофагита, периэзофагита, пептических язв, рубцовых сужений и других осложнений. Недостаточность кардии может иметь место при грыжах пищеводного отверстия диафрагмы, врожденном коротком пищеводе, пилоростенозе, после резекции желудка и т. д. Обнаружив зияние пищеводно-желудочного перехода, необходимо исключить эти заболевания, а также распознать возможные осложнения.
Различают местное (регионарный или сегментарный спазм) и диффузное (гипертония) повышение тонуса пищевода.
ДИСКИНЕЗИЯ ПИЩЕВОДА
ДИСКИНЕЗИЯ ПИЩЕВОДА
 ДИСКИНЕЗИЯ ПИЩЕВОДА — функциональное расстройство, проявляющееся нарушением его перистальтики: гипотонией и атонией пищевода или спазмом — эзофагоспазм (спастическая дискинезия пищевода). Различают первичный эзофагоспазм, по-видимому, как следствие кортикальных нарушений регуляции функции пищевода и вторичный эзофагоспазм — рефлекторный и симптоматический, возникающий при эзофагите, язвенной болезни и т. д. или при заболеваниях с общим судорожным синдромом. При пато-логоанатомическом исследовании в ряде случаев обнаруживают резкую гипертрофию мышечной оболочки стенки пищевода.
ДИСКИНЕЗИЯ ПИЩЕВОДА — функциональное расстройство, проявляющееся нарушением его перистальтики: гипотонией и атонией пищевода или спазмом — эзофагоспазм (спастическая дискинезия пищевода). Различают первичный эзофагоспазм, по-видимому, как следствие кортикальных нарушений регуляции функции пищевода и вторичный эзофагоспазм — рефлекторный и симптоматический, возникающий при эзофагите, язвенной болезни и т. д. или при заболеваниях с общим судорожным синдромом. При пато-логоанатомическом исследовании в ряде случаев обнаруживают резкую гипертрофию мышечной оболочки стенки пищевода.
Клиническая картина. Ведущими симптомами эзофагоспазма являются дисфагия и загрудин-ная боль, связанная с глотанием, иногда напоминает коронарную. Дисфагия непостоянная, иногда имеет парадоксальный характер: возникает при приеме жидкости и отсутствует при глотании плотной и кашицеобразной пищи.
Самым частым функциональным нарушением является недостаточность пищеводно-желудочного перехода с гастроэзофагеальным рефлюксом. Рефлюкс возникает в результате разницы давлений в пищеводе и желудке. При вертикальном положении больного он отсутствует. Если в этом положений замечен переход сульфата бария из желудка в пищевод, то он связан не с рефлюксом, а с отрыжкой, тошнотой или рвотой, в которых участвуют мышцы желудка, диафрагмы и брюшной стенки.
К недостаточности пищеводно-желудочного перехода близок синдром халазии. Под халазией понимают расслабление нижнего пищеводного сфинктера с недостаточностью его замыкательной функции. Синдром описан у новорожденных и выражается в массивном затекании содержимого желудка в пищевод. Сходный симпто-мокомплекс наблюдается при склеродермии, болезни Рейно, после кардиодилатации и кардиомиотомии. Нередко при этом регистрируется и сегментарный спазм пищевода.
Гипотония и гипокинезия пищевода проявляются в расширении его просвета, медленном продвижении контрастной массы, задержке ее в пищеводе и неполном его опорожнении. Сульфат бария задерживается и в карманах глотки — в грушевидных синусах и надгортанных углублениях. Заглатываемый с сульфатом бария воздух длительно остается в пищеводе, так как стенки пищевода не полностью спадаются (симптом “стеклянной трубки”). Эпифренальная ампула не формируется, складки слизистой оболочки истончены или совсем сглажены. Нормальные перистальтические волны заменяются неупорядоченными сокращениями. В развернутом виде картина гипотонии и гипокинезии типична для склеродермии. Однако сходные проявления бывают при гипотиреозе, миастении, ряде заболеваний нервной системы, а также при далеко зашедшем эзофа-гите.
Диаметрально противоположны рентгенологические симптомы гипертонии и спазмов пищевода. Пищевод выпрямлен и не расширен. Складки слизистой оболочки в нем контурируются отчетливо. Продвижение контрастной массы в той или иной степени нарушено из-за дискоординации моторики пищевода, что выражается в локальных неперемещающихся неперистальтических сокращениях.
Очертания пищевода становятся волнистыми, так как на его контурах появляются симметричные или неравномерные втяжения (рис. 12). Они быстро возникают и быстро исчезают- Вторичные сокращения приводят к сужению тубулярной части пищевода над ампулой на протяжении нескольких сантиметров. Процесс может дойти до сегментарного спазма ретрокардиального сегмента. Для снятия спазма приходится применять сублингвальное назначение нитроглицерина или подкожное введение атропина. Напротив, прием охлажденной бариевой взвеси усиливает спазм.
Своеобразно выглядят третичные сокращения пищевода. Они распространяются на весь средний и нижний отделы грудной части пищевода. Эти втяжения нестойки и при одном и том же исследовании то появляются, то исчезают. При большой глубине втяжении скопления контрастной массы между ними напоминают дивертикулы. Сам пищевод принимает четкообразную или штопорообразную форму (поэтажный спазм, синдром Баршоня — Тешендорфа). Этот вид дискинезии часто наблюдается у пожилых людей, причем порой без ясных клинических симптомов.
Диагноз. При рентгенологическом исследовании с барием обнаруживают разнообразные спастические деформации пищевода: в виде четок, штопора, ложных дивертикулов и т. д. Методом эзофаготоноки-мографии графически регистрируются спастические сокращения пищевода. Дифференциальный диагноз проводят с ранними стадиями ахалазии пищевода.
Лечение. Назначают седативные, спазмолитические и холинолитические средства. При вторичном эзофагоспазме проводят лечение основного заболевания. Назначают холинолитические и антихолинэстеразные средства. Следует рекомендовать больным избегать тех положений, при которых проявляется недостаточность функции кардиального сфинктера, т е. возникает желудочно-пищеводный рефлюкс. Противопоказаны физические упражнения, все виды работ, связанные с напряжением брюшного пресса, наклоном туловища. Спать рекомендуется с высоко приподнятым изголовьем. При возникновении пептических осложнений — терапия антацидными и вяжущими средствами.
При осторой атонии желудка проводят желудочное зондирование с одномоментным извлечением всего скопившегося в желудке содержимого, затем — постоянный дренаж (с помощью зонда или катетера, проводимого в пищевод и желудок через нижний носовой ход) до восстановления тонуса желудка. Одновременно проводят интенсивное лечение основного заболевания, на фоне которого возникло острое расширение желудка. Для борьбы с обезвоживанием внутривенно капельно вводят большое количество изотонического раствора натрия хлорида и 5% раствора глюкозы. Для повышения тонуса и стимуляции перистальтики желудка вводят карбахолин (1 мл 0,01 % раствора п/к), ацеклидин (1-2 мл 0,2% раствора п/к, можно повторно 2-3 раза с интервалами 20-30 мин), антихолин-эстеразные препараты (прозерин и др.), а также стрихнин (по 1 мл 1 % раствора 2-3 раза в день). Запрещается прием лекарств и пищи внутрь. Наркотические анальгетики и холинолитики противопоказаны.
Почему развивается дискинезия пищевода и как она лечится?
При дискинезии пищевода происходит нарушение продвижения комка пищи, который направляется из глотки в желудок. Заболевание не связывают с поражением слизистого эпителия. Симптомы болезни выражаются так же, как патологии желудочно-кишечного тракта. Дискинезия пищевода относится к серьёзной болезни пищеварительной системы. Поэтому лечение должно быть своевременным. Установление диагноза проходит с проведением лабораторных обследований пациента. В редких случаях врачи прибегают к хирургическому методу лечения.

Как развивается дискинезия пищевода?
Когда нарушается моторика органа, то пища продвигается с затруднениями к желудку. Часто это связано со сниженной перистальтикой пищевода. Поэтому это нарушение называют дискинезией. Проявляется заболевание в виде сужения органа, через который поступает пища в желудок. Выделяют уменьшение тонуса стенок органа. Этот процесс способен довести больного до паралича, что в результате приведёт к непроходимости.
При развитии болезни больной страдает из-за спазмов. Через некоторое время питание ему даётся с трудом.
В гастроэнтерологии, по статистике, в 70% случаев нарушением моторики пищевода страдают женщины старше 30 лет. Ближе к пожилому возрасту риск появления заболевания увеличивается. В первичном проявлении нарушения не беспокоят. Поэтому за помощью начинают обращаться на поздних стадиях развития болезни.
Врачи не способны назвать определённые причины появления дискинезии. Если проводится симптоматическое лечение, то положительного результата эта терапия не принесёт. Для начала проводят тщательную диагностику, чтобы выявить фактор провоцирования заболевания. Причины дискинезии пищевода разделяют на первичные и вторичные.
Что относят к первичным причинам?
Дискинезия пищевода может проявляться самостоятельно. При этом выделяют первичные причины, которые возникают без дополнительного влияния других заболеваний. Однако развитию болезни способствуют врождённые аномалии в строении органов пищеварительного тракта. Патология провоцируется нарушением в работе нервной системы. Поэтому часто встречается проявление стресса или психоэмоциональная нестабильность у больного.
Кроме этого, к первопричинам развития дискинезии пищеводной трубки относят:
- нервные срывы;
- наследственную предрасположенность;
- неврозы;
- частое употребление спиртосодержащих напитков.

Моторика пищевода тесно связана с тонусом нервных рецепторов и мышечной ткани. Поэтому проблемы с ЦНС или её расстройствами приводят к снижению перистальтики.
Какие факторы относят к вторичным причинам?
Кроме самостоятельного развития, дискинезия пищеводной трубки возникает вследствие заболеваний желудочно-кишечного тракта и других нарушений внутренних систем. Поэтому часто выделяют воспалительные процессы слизистой оболочки. К этому относят эзофагиты при пищеводе щелкунчика.
В пищеварительном тракте возникает заболевание дивертикулы кишечника. При этом наблюдается мешотчатое выпячивание стенки пищевода. Кроме этого, возникновение дискинезии связано с образованием грыжи просвета или диафрагмы. В ином случае развитие болезни провоцируется появлением злокачественных новообразований.
Вследствие заболеваний других внутренних органов развивается нарушение моторики пищевода. К этим факторам относят:
- поражение соединительной ткани (склеродермия);
- воспаление желчного пузыря в хронической форме;
- язвенные болезни пищеварительного тракта;
- хронический холецистит;
- сахарный диабет;
- дистрофию мышечной ткани;
- нервные расстройства.
К развитию дискинезии пищеводной трубки относят приём некоторых лекарств. В основном к таким медикаментам относят гормональные препараты.
Разновидности заболевания
Нарушение моторики вызывается снижением перистальтики в грудном отделе. В ином случае происходит неправильная работа некоторых сегментов пищеводной трубки, особенно верхнего или нижнего эзофагеального жома (сфинктера). Когда заболевание протекает, то происходит усиление или снижение сокращения мышечной ткани.
В зависимости от расположения нарушений моторики, выделяют проблемы в:
- верхнем пищеводном сфинктере – проявляется в виде дисфагии, у больного возникают затруднения при проглатывании пищи;
- нижнем кардиальном сфинктере – дискинезия проявляется в виде спастических сокращений и хронической рефлюксной болезни.

В зависимости от расположения в нижнем или верхнем сфинктере нарушения моторики, происходит разделение дискинезии пищевода по видам. При этом выделяют пищевод щелкунчика, когда задействуются только некоторые отделы органа, и их моторика увеличена в несколько раз. В медицине этот процесс называют сегментарным эзофагоспазмом.
Когда у больного все отделы пищеводной трубки сокращаются произвольно, и этот процесс нельзя регулировать, то выделяют диффузный эзофагоспазм. Заболевание не затрагивает нижний сфинктер. Его сократительная функция остаётся в норме. Возникновение недостаточности нижнего сфинктера связывают с заболеваниями желудка. После диагностических обследований врачи способны установить рефлюкс-эзофагит.
Какие клинические проявления при дискинезии?
Симптоматика при дискинезии пищеводной трубки проявляется в нарушении глотания. Однако признак сопровождает любой вид нарушения моторики органа. Для определения локальной гиперкинезии пищевода выделяют следующие проявления:
- нарушение моторики затрагивает только некоторые отделы пищевода;
- трудности при глотании (дисфагия);
- боль за грудиной.
Проявление дисфагии наблюдается при употреблении твёрдой или растительной пищи. Болевой синдром выражается слабо. Поэтому дискомфорт способен купироваться самостоятельно.
Если заболевание протекает в виде диффузного эзофагоспазма, то симптоматика проявления дискинезии заключается в сильной боли за грудиной. Признак продолжается по несколько часов. Со временем дискомфорт переходит в эпигастральную область, спину или живот. Дисфагия проявляется после употребления жидкой пищи. Признак проявляется каждый день или до 2 раз в месяц в зависимости от степени заболевания.

К общим признакам дискинезии относят отрыжку, тошноту и позывы к рвоте. После приёма пищи у больного возникает тяжесть в животе. Появляется жгучая боль за грудиной. Признак провоцируется забросом содержимого желудка в пищевод. В ином случае, когда на стенках органа образуются язвы. Однако такие признаки дискинезии верхнего отдела пищевода –редкое явление. Общая симптоматика гипомоторного нарушения наблюдается при заболевании в нижнем сегменте. К этому промежутку относят область между диафрагмой и желудком. При диагностике этого участка выявляют кардию нижнего сфинктера.
Методы диагностики болезни
Для оказания помощи больному требуется обратиться к гастроэнтерологу или эндоскописту. Врач проведёт диагностику на обнаружение дискинезии пищевода. В комплекс обследования пациента входит рентгеноскопия органа. Затем направляют на эзофагеальную манометрию, где определяют сократительную способность органа. Точными и основными методами диагностики считаются эзофагоскопия и эндоскопия. Кроме этого, пациенту требуется сдать общие анализы кала и мочи.
Эндоскопия проводится для исследования нарушений внутреннего органа. Для точного определения моторной функции пищевода проводят специальное тестирование Карвало. Когда анамнез собран, то по его результатам врач определяет тактику лечения.
Общая терапия дискинезии пищевода
Лечение проводится в зависимости от формы заболевания. При повышенной моторике органа назначают спазмолитики. Для этого выписывают Дротаверин или Папаверин. В редких случаях рекомендуют холинолитики. Когда снижена моторика органа, то используют препараты для повышения функции пищевода и мышечной силы. Для этого применяют Бетанехол или Метоклопрамид.

При любом виде дискинезии используют антацидные медикаменты, ингибиторы протонной помпы, витаминные и минеральные комплексы. Чтобы привести моторику в норму, то помогают лекарства, понижающие кислотность желудочного сока.
Вместе с устранением отрицательной среды, препараты должны купировать эрозии стенки пищевода. Для этого рекомендуют применять Фосфалюгель, Ранитидин или Маалокс.
Использование ингибиторов протонной помпы направлено на снижение кислотности содержимого желудка. Из таких лекарств рекомендуется принимать Лансопразол, Омепразол или Пантопразол. Кроме этого, выписывают витаминные и минеральные комплексы.
Во время лечения нарушений моторики пищевода из-за первичных факторов развития требуется нормализовать общее состояние пациента. Устранить расстройства нервной системы помогают успокаивающие лекарства или народные рецепты с использованием травяных сборов. Если дискинезия протекает при серьёзных провокационных факторах, врачи выписывают антидепрессанты. Иногда пациенту с сильным расстройством нервной системы рекомендуется принимать нейролептики.
При комплексном подходе к лечению дискинезии требуется соблюдать режим питания. Чтобы выполнять рекомендации врача, пищу употребляют 5 раз в день через равные промежутки времени. Чтобы можно было вылечить заболевание без осложнений, пациент должен избегать переедания и не делать большие перерывы между приёмами еды. При индивидуальных особенностях организма стоит исключать из рациона острые, солёные и жирные блюда.

Дискинезия пищеводной трубки появляется из-за расстройств нервной системы. Однако, если протекает заболевание пищеварительного тракта или других органов, которые влияют на работу нейронов, то это относят к проявлению вторичных факторов развития болезни. При обнаружении симптомов, которые доставляют дискомфорт, требуется обратиться к врачу. Гастроэнтеролог проведёт тщательную диагностику и выявит тактику, как лечить нарушение моторики пищевода.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!

Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Причины, признаки и лечение гипотонии желудка
 Гипотония желудка — это патологическое состояние, при котором наблюдается снижение тонуса мускулатуры стенок и двигательной функции желудка, в результате чего пища плохо переваривается и продвигается по желудочно-кишечному тракту. Это состояние может быть острым и хроническим, а также очаговым (частичным) или диффузным (общим).
Гипотония желудка — это патологическое состояние, при котором наблюдается снижение тонуса мускулатуры стенок и двигательной функции желудка, в результате чего пища плохо переваривается и продвигается по желудочно-кишечному тракту. Это состояние может быть острым и хроническим, а также очаговым (частичным) или диффузным (общим).
Причины возникновения гипотонии желудка
По механизму возникновения и причинам гипотония желудка бывает первичной, когда причины кроются в самом желудке, и вторичным, когда причинами появления становятся другие заболевания.
Итак, ниже приведены все причины, в силу которых может развиться заболевание:
- Нервное перенапряжение и стрессы.
- Механические травмы.
- Психическое и эмоциональное напряжение.
- Активная и частая половая жизнь.
- Хронические инфекции и интоксикация организма.
- Длительное пребывание в постели по причине хронических заболеваний.
- Состояние, при котором не хватает калия в крови.
- Нарушение обменных процессов.
- Астенический тип телосложения.
- Опущение желудка или гастроптоз.
- Нарушение менструальной функции у женщин.

Снижение напряжения гладкой мускулатуры в течение длительного промежутка времени вызывает увеличение желудка в размерах. Также снижение тонуса мышц желудка наблюдается параллельно со снижением общего тонуса мышц или мышечной гипотонии. Этот симптом может повлечь за собой появление гипотонии кишечника и его сфинктеров, а также мочевого пузыря.
Если присоединяется гипотония пищевода, то больные начинают ощущать загрудинные боли, изжогу, жжение, дискомфортное состояние, особенно после еды, когда содержимое желудка может затекать в пищевод или даже полость рта. Такое возможно в том случае, если больной после еды прилег и принял горизонтальное положение, так как при гипотонии пищевода имеется сниженный тонус кардиального сфинктера (место перехода из пищевода в желудок).
При попытке занять вертикальное положение все симптомы, как правило, проходят, что также может послужить поводом для обследования и лечения.
Клинические признаки гипотонии желудка
Ослабление мускулатуры желудка и развивающаяся неспособность плотно охватывать пищу вызывает следующие симптомы:
 Быстрая утомляемость и слабость.
Быстрая утомляемость и слабость.- Рассеянность и невозможность концентрировать свое внимание.
- Умственная, эмоциональная и физическая истощаемость.
- Нарушение сна.
- Быстрая насыщаемость при употреблении еды.
- Метеоризм и хронические запоры.
- В редких случаях — повышенный аппетит.
Если гипотония мышц желудка продолжается на протяжении длительного времени, то больные начинают испытывать дефицит веса, становятся злыми и раздражительными, у них часто сменяется настроение, порой они бывают вялыми и апатичными. Такие симптомы появляются вследствие того, что пища в желудке задерживается более 6 часов и происходят изменения в слизистой оболочке.
При попытке таких больных находиться длительно в постели все симптомы усиливаются и резко ухудшают состояние больных. И наоборот, длительное пребывание на свежем воздухе, пешие прогулки, плавание, езда на велосипеде и занятия физкультурой значительно улучшают состояние больных. В первую очередь это связано с тем, что при движении повышается общий тонус организма, вызывая повышенный тонус стенок желудка.
Если основная причина расстройства лежит в нарушении работы нервной системы, то некоторое смягчение симптомов со стороны нервной системы ведет к тому, что тонус желудка повышается. Если же этого не происходит, значит, причина изменений заключается в органических изменениях стенок желудка.
Прогноз при таком заболевании обычно благоприятный, при условии, что не имеется органических поражений стенок желудка. Поэтому очень важно при появлении первых признаков заболевания начать лечение и не допустить появление осложнений.
Методы лечения болезни
Лечение и метод терапии будет зависеть от причин, вызвавших заболевание. Если это органические повреждения, то лечение обязательно нужно начинать с устранения причин и восстановления слизистой оболочки желудка. Если причиной болезни становятся невротические расстройства, то понадобится помощь психоневролога или психотерапевта.
При заболевании гипотония желудка лечениевключает следующие мероприятия:
 Регламентированный и полноценный отдых во время сна не менее 8−9 часов.
Регламентированный и полноценный отдых во время сна не менее 8−9 часов.- Устранение всех причин для перенапряжения и стресса.
- Ежедневные прогулки протяженностью 5 км и более (не менее 3−4 часов на свежем воздухе).
- Регламентированный труд и лечебная физкультура.
- Занятия спортом (по возможности).
- Курсы лечебного массажа.
- Здоровый образ жизни, включая отказ от спиртных напитков и курения сигарет.
- Режим питания дробными и маленькими порциями, тщательно пережевывая пищу, через каждые 3 часа.
- Соблюдение диеты во время лечения и употребление продуктов, которые легко усваиваются. К ним относятся молочные и кисломолочные продукты, овощи, зелень, а также продукты, богатые грубой клетчаткой, витаминами и минералами, ферментами и аминокислотами.
- Несколько ограничить употребление жидкости, особенно вместе с едой. Пить воду лучше до еды и через 2 часа после нее.
- Нормализовать моторику кишечнику и каждодневное опорожнение кишечника. При этом стоит избегать клизмы и такого легкого метода, как слабительные таблетки от гипотонии. Усиление моторики с помощью помощи извне может усугубить состояние больных в будущем. Необходимо нормализовать рацион питания и включить в него продукты со слабительными свойствами.
- Контрастный, веерный, дождевой душ, а также теплые ванны — соленые,валериановые, хвойные, жемчужные, с последующим лечебным массажем. С этой целью полезно провести лечебный курс в специализированных санаториях, где имеется профиль — лечение заболеваний пищеварительного тракта. Такие санатории есть в Ессентуках, Сочи, Пятигорске, Боржоми, Феодосии.
Медикаментозное лечение гипотонии желудка используются следующие:
- Седативные средства, которые успокаивают нервную систему.
- Средства, снижающие болевые ощущения.
- Препараты противорвотные и от тошноты, в которых имеется анестезин, висмут и гидроокись алюминия.
- Средства, стимулирующие тонус желудка.