Что такое умеренные изменения миокарда?
Современный ускоренный ритм жизни, стрессы, суета, вредные привычки – все эти неблагоприятные факторы плохо влияют на состояние здоровья человека, в частности, сердечной мышцы, ритм которой и отмеряет наши года. Несвоевременно выявленное заболевание сердца может привести к трагедии. Вот почему так важно следить за своим здоровьем и состоянием своих близких, прислушиваться к малейшим импульсам, которые подает организм, желая предупредить о той или иной угрозе. Изменение в миокарде – крайне актуальная тема кардиологии на сегодняшний день. Что это такое, как проявляется болезнь, по каким причинам возникает, и к каким последствиям приводит?

Причины патологии
Иногда, проходя плановый медосмотр, человек слышит непонятный и пугающий диагноз – изменение миокарда. У пациента сразу возникает растерянность и множество вопросов, связаных с этим. Что это такое? Подлежит ли патология лечению и с какими ограничениями придется столкнуться?
Ничего крайне опасного в этом заболевании нет, но есть ряд последствий, к которым оно может привести, если отложить лечение.
Болезнь локализуется в сердечной мышце и, как правило, затрагивает левый желудочек, представляя собой метаболическое нарушение. При обнаружении на ранних стадиях развития его можно нейтрализовать в короткие сроки простым приемом медикаментов, нормализующих метаболический фон сердечной мышцы.
Нарушение подразделяется на несколько стадий по степени сложности:
- На раннем этапе развития совершенно не проявляется, может пройти само при нормализации образа жизни, при правильном питании и умеренной физической активности, отсутствии стрессовых ситуаций, то есть, в случае ликвидации факторов возникновения недуга.
- Наиболее распространенным в медицинской практике является умеренное нарушение, которое легко диагностируется во время простого ЭКГ, хотя оно редко проявляется какими-либо симптомами.
- Наибольшую опасность составляет третья стадия, когда умеренные изменения миокарда левого желудочка распространяются на большие площади сердечной мышцы, вызывая воспалительные процессы, множественные нарушения, что, в свою очередь, провоцирует возникновение других, еще более опасных для жизни человека заболеваний, трудно поддающихся лечению. Вот почему так важно вовремя выявлять данную проблему, пока она не достигла катастрофических размеров.
Умеренные неспецифические изменения миокарда желудочков, как наиболее распространенные заболевания сердечной мышцы, провоцируются следующими факторами:
- Затяжные стрессы, которые приводят к разрыву нервных волокон. Одновременно это провоцирует незначительные воспалительные процессы в тканях и, соответственно, к нарушение гормонального фона.
- Неправильный образ жизни. Данный фактор провоцирует многие болезни, и чаще всего – заболевания сердца, которое нуждается в хорошем кровообращении. Оно немыслимо без активной физической нагрузки (но недопустимо перенапряжение, которое приводит к разрыву мышечных волокон сердца). Также кровообращение нарушается при употреблении избыточно жирной, копченой, чрезмерно соленой пищи, закупоривающей сердечные клапаны холестериновыми бляшками. Порой лучше лишний раз отказаться от курицы-гриль в пользу тушеной или вареной курятины, или сказать нет жирному торту, в пользу фруктового салата или орехов.
- Частое употребление алкоголя и курение также самым негативным образом отражается на здоровье человека, на состоянии легких и сердца. Курильщики чаще всего являются носителями такого заболевания, как умеренные изменения миокарда левого желудочка, которые, если запустить процесс, в течение полугода переходят в обширные изменения, поражающие сердечную мышцу.
- Еще одним фактором, влияющим на образование нарушений, является длительное переохлаждение или перегрев. Резкие перепады температуры вообще вредны для человека, и более всего они отражаются на работе сердца, вызывая сбои ритма. Это не просто временное нарушение, оно запускает цепную реакцию всевозможных негативных обращений, которые, чем дольше продолжается сбой, тем более принимают необратимую форму, впоследствии требующую длительного, планомерного лечения.

Симптомы изменений
Умеренные изменения в миокарде редко определяются какими-либо симптомами. Как правило, человек не замечает, или старается не обращать внимания на те незначительные признаки, которые характеризуют умеренную форму болезни.
- Редко возникающие легкие головокружения;
- Перебой ритма сердца, который восстанавливается через 10-15 секунд;
- Небольшая тяжесть в области груди, проходящая в короткие сроки.
Когда умеренная форма начинает переходить в более серьезную, наблюдаются следующие симптомы:
- Одышка. Чем больше объем сердечной мышцы, которую охватывает воспалительный процесс, тем сильнее и чаще становится одышка, возникающая не только во время и после физической нагрузки, при стрессе, но и в спокойной ситуации.
- Боль в груди.
- Частые головокружения и сильная тяжесть в грудной клетке.
 При обнаружении одного из вышеперечисленных признаков необходимо срочно проводить диагностику, которая обычно состоит из:
При обнаружении одного из вышеперечисленных признаков необходимо срочно проводить диагностику, которая обычно состоит из:
На основе эти анализов врач-кардиолог ставит верный диагноз и назначает необходимый курс лечения. Если пройти исследования вовремя, лечение не займет много времени и будет эффективным.
Последствия
 Запущенный процесс изменений в миокарде может привести к многочисленным негативным реакциям, а именно:
Запущенный процесс изменений в миокарде может привести к многочисленным негативным реакциям, а именно:
- Обширным воспалительным процессам миокарда, захватывающим всю сердечную мышцу, полностью нарушая обменные процессы в тканях и приводя к различным заболеваниям, в том числе ишемической болезни сердца, опасной для жизни человека.
- Дистрофическим изменениям, выраженным в патологии метаболических процессов, происходящих в клетках. Они напрямую влияют на функционирование сердечной мышцы, вызывая воспалительные процессы и проблемы некоронарогенной разновидности.
- Образованию рубцов. Это довольно серьезное последствие, потому как рубцы при физическом или психическом напряжении способны расходиться и приводить к инфаркту.
Последствия не выявленного и не вылеченного вовремя умеренного изменения в миокарде может спровоцировать более серьезные, опасные болезни. Но помимо диагностики и терапии необходимо помнить, что здоровье сердца напрямую зависит от того образа жизни, который ведет человек. Если отказаться от алкоголя, постараться бросить курить и перейти на гармоничное, правильное питание, богатое белками и углеводами, клетчаткой, витаминами, если начать ходить по 15-20 минут в день в быстром темпе, то не стоит сомневаться, что состояние сердца значительно улучшится. Бокал вина на праздник сердцу не повредит, но большее количество спиртного ведет к разрушению клеточного фона и дистрофии сердечной мышцы, ровно, как и всего организма. Такие элементарные меры способны не только предотвратить возникновение нарушений, но и вылечить сбои на ранних стадиях.
Умеренная физическая нагрузка и сбалансированная диета также назначается в качестве дополнительной терапии при лечении заболеваний сердца более тяжелых стадий.
Следовательно, важно вовремя заметить сигналы организма о неполадках, чтобы предотвратить развитие осложнений, которые значительно труднее поддаются терапии. Умеренные изменения в миокарде – достаточно распространенная патология ввиду современного образа жизни большинства людей, но такая «популярность» не должна становиться нормой.
Для подготовки материала использовались следующие источники информации.
Ишемия миокарда: причины, симптомы, диагностика, лечение

© Автор: А. Олеся Валерьевна, к.м.н., практикующий врач, преподаватель медицинского ВУЗа, специально для СосудИнфо.ру (об авторах)
Ишемия миокарда – это патологическое состояние, заключающееся в нехватке кислорода сердцу, что проявляется стенокардией, инфарктом, разнообразными изменениями ритма сокращений. В основе ишемии лежит атеросклероз, тромбообразование или спазм сердечных артерий.
Ишемия миокарда составляет основу ишемической болезни сердца (ИБС) – наиболее распространенной патологии сердечно-сосудистой системы у людей. По данным статистики, ею страдает как минимум половина мужчин пожилого возраста и треть женщин, а смертность от разных форм ишемии достигает 30%.
Болезнь не имеет географических границ, распространена и в развивающихся, и в развитых странах с высоким уровнем медицины. Длительное время ИБС может протекать бессимптомно, лишь изредка давая о себе знать неприятными ощущениями в области сердца.
Большое значение имеет безболевая ишемия миокарда. Заболевание никак не проявляется многие годы, но способно вызвать обширный инфаркт сердца и внезапную гибель. По некоторым данным, эта форма патологии поражает до 20% практически здоровых людей, но имеющих факторы риска.
Причины и разновидности ишемии сердца
О причинах, которые приводят к ишемическим изменениям сердечной мышцы, не слышал разве что ленивый. Среди основных факторов риска указывают:
- Пожилой возраст;
- Мужской пол;
- Наследственную предрасположенность (семейные дислипидемии);
- Курение;
- Сопутствующую патологию, такую как диабет, гипертонию, излишний вес;
- Нарушения липидного спектра;
- Гиподинамию.
Пациенты пожилого возраста – основной контингент кардиологических отделений. Это не случайно, ведь с возрастом происходят дистрофические процессы в сосудах, усугубляются обменные нарушения, присоединяется сопутствующая патология. Стоит отметить, что последнее в время ишемия проявляет явные признаки «омоложения», особенно, у жителей больших городов.
Женщины в силу гормональных особенностей менее подвержены ишемии сердца, так как эстрогены оказывают своего рода защитное влияние, однако примерно к 70 годам, когда наступает стойкая менопауза, показатели заболеваемости у них приравниваются к таковым у мужчин. Отсутствие эстрогенов предопределяет более раннее развитие атеросклероза и, соответственно, ишемического повреждения сердца у мужчин.
Нарушение жирового обмена вызывает отложение на стенках артерий липидных образований, затрудняющих кровоток и приводящих к кислородному голоданию тканей сердца. Эти явления значительно усугубляются при общем ожирении и сахарном диабете. Гипертония с кризами способствует повреждению внутренней выстилки артерий и циркулярному отложению в них жиров, что вызывает значительный дефицит кровотока.
Перечисленные факторы приводят к появлению непосредственных причин недостатка кислорода в сердце: атеросклероза, спазма сосудов, тромбообразования.

причины нарушения коронарного кровотока и последующей ишемии миокарда
Разновидности ишемии миокарда согласно Международной классификации болезней таковы:
Стенокардия – наиболее частая форма ишемии сердца, которая диагностируется у большинства пожилых людей, даже не предъявляющих жалоб (бессимптомная форма). Отсутствие боли не должно успокаивать, особенно, у лиц, имеющих предрасполагающие к атеросклерозу сопутствующие заболевания и подверженных факторам риска.
Инфаркт – это некроз миокарда, когда острая нехватка кислорода приводит к гибели кардиомиоцитов, нарушению сердечной деятельности с высоким риском смертельного исхода. Инфаркт – одно из наиболее тяжелых и необратимых проявлений ишемии. После заживления очага некроза в месте повреждения остается плотный рубец (постинфарктный кардиосклероз).
При значительном объеме некротизирования говорят о крупноочаговом инфаркте, часто он проникает на всю толщину мышцы сердца (трансмуральный инфаркт). Небольшие очаги некроза могут находиться под оболочками сердца. Субэпикардиальная ишемия возникает под внешней оболочкой (эпикардом), субэндокардиальная – кнутри, под эндокардом.

формы некроза (инфаркта) миокарда вследствие ишемии и их отражение на ЭКГ
Все формы ишемии рано или поздно приводят к истощению компенсаторных механизмов, структурным изменениям и неуклонно нарастающей сердечной недостаточности. У таких пациентов высок риск тромбоэмболических осложнений с поражением головного мозга, почек, конечностей. Особенно часто тромбы появляются при субэндокардиальной форме ишемии, когда вовлекается внутренний слой сердца.
Особую форму заболевания составляет так называемая транзиторная, или безболевая, немая, ишемия сердечной мышцы. Она встречается примерно у половины пациентов с ИБС, не дает никаких симптомов, однако изменения в клетках миокарда все-таки происходят и выявить их можно, к примеру, при помощи ЭКГ.
Преходящая ишемия сердца достоверно чаще встречается среди гипертоников, курильщиков, больных с застойной недостаточностью сердца. У всех без исключения пациентов с немой формой патологии отмечается поражение магистральных сосудов сердца, множественный тяжелый атеросклероз, большая протяженность участков сужения. До сих пор не ясно, почему возникает безболевая ишемия при значительном поражении сосудов, но, возможно, это связано с хорошим развитием коллатерального кровотока.
Что происходит в сердце при ишемии?
Основным признаком ИБС считается болевой синдром, который возникает как при хроническом течении болезни, так и при острых ее формах. В основе появления боли лежит раздражение нервных рецепторов продуктами метаболизма, которые образуются в условиях гипоксии. Сердце непрерывно работает, перекачивая колоссальные объемы крови, поэтому затраты кислорода и питательных веществ очень высоки.
 Кровь к сердечной мышце поступает по коронарным сосудам, а коллатеральный кровоток в сердце ограничен, поэтому при поражении артерий всегда страдает миокард. Атеросклеротическая бляшка, тромб, внезапный спазм сосудов создают препятствие для кровотока, вследствие чего мышечные клетки недополучают положенную им кровь, появляется боль и характерные структурные изменения миокарда.
Кровь к сердечной мышце поступает по коронарным сосудам, а коллатеральный кровоток в сердце ограничен, поэтому при поражении артерий всегда страдает миокард. Атеросклеротическая бляшка, тромб, внезапный спазм сосудов создают препятствие для кровотока, вследствие чего мышечные клетки недополучают положенную им кровь, появляется боль и характерные структурные изменения миокарда.
В случаях хронической ишемии миокарда, обычно при атеросклерозе, мышца сердца «голодает» постоянно, на этом фоне происходит стимуляция клеток фибробластов, образующих соединительнотканные волокна, и развивается кардиосклероз. Вовлечение проводящих нервных пучков способствует аритмии.
Сосудистые катастрофы при тромбозе, разрыве бляшки, спазме сопровождаются полным и внезапным прекращением кровотока по сосудам, кровь не доходит до сердечной мышцы, и острая ишемия миокарда «выливается» в инфаркт – некроз мышцы сердца. Нередко на фоне длительно существующей хронической ишемии возникают острые формы заболевания.
Ишемические изменения обычно регистрируются в левой половине сердца, так как она испытывает значительно большую нагрузку, нежели правые отделы. Толщина миокарда здесь больше, и для его обеспечения кислородом нужен хороший кровоток. Ишемия стенки левого желудочка обычно составляет основу ИБС, здесь же «разворачиваются» основные события при некрозе сердечной мышцы.
Проявления ишемии миокарда

Клинические признаки ишемии сердца зависят от степени поражения артерий и варианта течения патологии. Наиболее распространенный тип ишемии – стенокардия напряжения, когда боли появляются в момент физических усилий. К примеру, больной поднялся по лестнице, пробежался, а результат – боль в груди.
Симптомами стенокардии считают:
- Боль в области сердца, за грудиной, распространяющуюся в левую руку, межлопаточную область, усиливающуюся или появляющуюся при физическом напряжении;
- Одышку при быстрой ходьбе, эмоциональных перегрузках.
Если эти симптомы длятся до получаса, снимаются приемом нитроглицерина, возникают при нагрузках, то говорят о стенокардии напряжения. При появлении жалоб спонтанно, в покое речь идет о стенокардии покоя. Усугубление болей, снижение устойчивости к нагрузке, плохой эффект от принимаемых препаратов могут быть признаком прогрессирующей стенокардии.
Инфаркт миокарда – очень тяжелая форма ишемии, которая проявляется жгучими, сильнейшими загрудинными болями вследствие некроза кардиомиоцитов. Пациент беспокоен, появляется страх смерти, возможно психомоторное возбуждение, одышка, синюшность кожи, вероятны перебои ритма сердечных сокращений. В части случаев некроз протекает не совсем типично – с болью в животе, совсем без болевого синдрома.
Другим проявлением ишемии сердца может стать аритмия – мерцательная, нарушения внутрисердечной проводимости в виде блокад, тахикардия. В этом случае пациенты ощущают перебои в деятельности сердца, сильное сердцебиение или чувство замирания.
Опаснейшим вариантом ишемической болезни сердца считается внезапная сердечная смерть, которая может наступить на фоне приступа стенокардии, некроза, аритмии. Пациент теряет сознание, останавливается сердце и дыхание. Это состояние требует незамедлительных реанимационных мероприятий.
Диагностика и лечение ишемии миокарда
Диагностика ишемической болезни сердца строится на выяснении жалоб, особенностей течения заболевания, связи симптомов с нагрузкой. Врач производит выслушивание легких, где нередко появляются хрипы из-за застойных явлений, пальпация печени может показать ее увеличение при хронической сердечной недостаточности. Аускультация сердца дает возможность диагностировать наличие дополнительных шумов, нарушений ритма.

Достоверных признаков, позволяющих при осмотре поставить диагноз, нет, поэтому дополнительно проводятся лабораторные и инструментальные тесты. Пациенту назначают биохимический анализ крови с исследованием липидного спектра, обязательным является проведение ЭКГ, в том числе – с нагрузкой (велоэргометрия, тредмил). Большой объем информации можно получить при холтеровском мониторировании.
На ЭКГ признаками ишемии считают снижение либо элевацию сегмента ST более 1 мм. Возможна регистрация аритмии, блокад проведения импульсов. Для крупноочагового инфаркта характерно наличие глубокого зубца Q, изменения зубца Т в виде резкого подъема в острейшей стадии, отрицателен он в остром и подостром периоде.

различные формы ишемии на ЭКГ
В целях лабораторного подтверждения инфаркта сердца проводят ряд исследований. Так, общий анализ крови покажет увеличение СОЭ, лейкоцитоз, которые говорят о воспалительном ответе на некроз. Анализ белковых фракций позволяет установить увеличение некоторых из них (АЛТ, АСТ, КФК, тропонины, миоглобин и др.). Стоит отметить, что такие информативные показатели, как уровень тропонинов, миоглобина, сердечных фракций КФК определяют далеко не во всех учреждениях из-за отсутствия оборудования, поэтому больные прибегают к помощи частных клиник, а иногда и вовсе остаются без анализа.
Для уточнения состояния коронарных артерий проводят коронароангиографию, КТ с контрастированием, МСКТ, сцинтиграфию, особенно необходимые при безболевой ишемии.
Лечение ишемии сердца зависит от формы заболевания, состояния пациента, сопутствующей патологии. При разных видах ИБС оно отличается, но принципы его все равно остаются неизменными.

Основные направления терапии ишемии сердца:
- Ограничение физических и эмоциональных нагрузок с сохранением достаточной физической активности (ходьба пешком, посильная гимнастика);
- Диета, направленная на нормализацию жирового и углеводного обмена (такая же, как при атеросклерозе – ограничение животных жиров, углеводов, преобладание в рационе фруктов, овощей, молочных продуктов, рыбы); снижение массы тела при ожирении за счет уменьшения калорийности пищи и ее объема;
- Медикаментозная терапия, включающая диуретики, бета-блокаторы, антагонисты кальция, нитраты при болевых приступах, антиагреганты.
Медикаментозная терапия – важнейший и обязательный компонент лечения ишемии миокарда. Перечень лекарственных средств подбирается индивидуально, и пациент должен неукоснительно соблюдать все рекомендации кардиолога.
Антиагреганты принимают все больные ишемической болезнью сердца. Доказана высокая эффективность ацетилсалициловой кислоты в небольших дозах, на основе которой созданы безопасные для длительного приема препараты (тромбо асс, аспирин кардио, кардиомагнил). В некоторых случаях назначают антикоагулянты (варфарин), при инфаркте миокарда вводится гепарин.
Бета-адреноблокаторы также считают основной группой средств при лечении ишемии миокарда. Они позволяют уменьшить частоту сокращений сердца и его потребность в кислороде, продлевают пациентам жизнь. Наиболее распространенные – метопролол, бисопролол, карведилол.
Учитывая нарушение липидного спектра, назначаются статины и фибраты, которые снижают количество атерогенных фракций холестерина (ЛПНП, ЛПОНП) и увеличивают антиатерогенные (ЛПВП). Используются ловастатин, симвастатин, клофибрат, фенофибрат.
Нитраты (нитроглицерин) эффективны для снятия болевого приступа. Их применяют в таблетированных или инъекционных формах. Побочным эффектом является снижение артериального давления, головокружение и обмороки, поэтому гипотоникам стоит быть предельно осторожными.
Диуретики необходимы для выведения жидкости, создающей излишнюю нагрузку на миокард. Используются петлевые (фуросемид), тиазидные (индапамид) мочегонные средства.
Ингибиторы АПФ входят в большинство схем лечения ишемии миокарда, поскольку они не только поддерживают артериальное давление на нормальных значениях, но и снимают спазм артериальных сосудов. Назначаются лизиноприл, капроприл, энап.
При аритмии показаны антиаритмические препараты. В случаях тахикардии эффективны будут бета-блокаторы, при других формах – амиодарон, кордарон.
При тяжелом поражении коронарных артерий, когда медикаментозное лечение не приводит к желаемому результату, прибегают к хирургической коррекции сосудистых изменений. Используются эндоваскулярные методики (баллонная ангиопластика, стентирование), а также более радикальные операции – аортокоронарное шунтирование.
Прогноз при ишемии сердца всегда серьезный, большая часть больных становятся инвалидами, по-прежнему высок риск осложнений и смертельного исхода . Учитывая широкую распространенность и самой ишемии, и факторов, приводящих к ее появлению, а также высокий уровень инвалидности среди пациентов, проблема не теряет актуальности, а внимание специалистов сконцентрировано на поиске новых эффективных способов лечения и профилактики коварного заболевания.
Изменения миокарда на ЭКГ – что это значит для установления диагноза
На ЭКГ можно диагностировать большинство патологий сердца. Причины их появления обусловлены сопутствующими заболеваниями и особенностями образа жизни пациента.
Что же это значит, если на ЭКГ обнаружили изменения миокарда? В большинстве случаев пациенту требуется консервативное лечение и коррекция образа жизни.
Описание процедуры
Электрокардиограмма (ЭКГ) – одно из самых информативных, простых и доступных кардиологических исследований. Оно анализирует характеристики электрического заряда, который способствует сокращениям сердечной мышцы.
Динамическая запись характеристик заряда проводится на нескольких участках мышцы. Электрокардиограф считывает информацию с электродов, наложенных на щиколотки, запястья и кожу груди в районе проекции сердца, и преобразует их в графики.
Норма и отклонения – возможные причины
В норме электрическая активность участков миокарда, которую регистрирует ЭКГ, должна быть однородной. Это значит, что внутриклеточный биохимический обмен в клетках сердца происходит без патологий и позволяет сердечной мышце производить механическую энергию для сокращений.
 Если равновесие во внутренней среде организма нарушено различными причинами – на ЭКГ регистрируются следующие характеристики:
Если равновесие во внутренней среде организма нарушено различными причинами – на ЭКГ регистрируются следующие характеристики:
- диффузные изменения миокарда;
- очаговые изменения миокарда.
Причины таких изменений миокарда на ЭКГ могут быть как безобидными состояниями, не угрожающими жизни и здоровью обследуемого, так и серьезными дистрофическими патологиями, требующими неотложной медицинской помощи.
Причины миокардита:
- ревматизм, как следствие скарлатины, ангины, хронического тонзиллита;
- осложнения сыпного тифа, скарлатины;
- последствия вирусных заболеваний: грипп, краснуха, корь;
- аутоиммунные заболевания: ревматоидный артрит, системная красная волчанка.
Одной из причин изменения ткани мышцы может быть кардиодистрофия – нарушение обмена веществ в клетках сердца без поражения коронарных артерий. Недостаток питания клеток приводит к изменению их нормальной жизнедеятельности, нарушению сократительной способности.
 Причины кардиодистрофии:
Причины кардиодистрофии:
- Попадание в кровь токсических продуктов обмена вследствие тяжелых нарушений функции почек и печени;
- Эндокринные заболевания: гипертиреоз, сахарный диабет, опухоль надпочечников, и, как следствие, избыток гормонов или нарушение обмена веществ;
- Постоянные психоэмоциональные нагрузки, стресс, хроническое переутомление, голодание, несбалансированное питание с дефицитом питательных веществ;
- У детей сочетание повышенных нагрузок с малоподвижным образом жизни, вегето–сосудистая дистония;
- Нехватка гемоглобина (анемия) и ее последствия – кислородное голодание клеток миокарда;
- Тяжелые инфекционные заболевания в острой и хронической форме: грипп, туберкулез, малярия;
- Обезвоживание организма;
- Авитаминоз;
- Интоксикации алкоголем, профессиональные вредности.
Определение по кардиограмме
При диффузных поражениях сердца отклонения от нормальной картины отмечаются во всех отведениях. Они выглядят, как многочисленные участки с нарушенным проведением электрических импульсов.
Это выражается на кардиограмме, как снижение зубцов Т, которые отвечают за реполяризацию желудочков. При очаговом поражении такие отклонения регистрируются в одном или в двух отведениях. Эти отклонения выражены на графике, как отрицательные зубцы Т в отведениях.
Если очаговые изменения представлены, например, рубцами, остающимися в соединительной ткани после инфаркта, они выглядят на кардиограмме, как электрически инертные области.
Диагностика
Расшифровка данных электрокардиограммы занимает 5-15 минут. Ее данные могут выявить:
- Размер и глубину ишемического поражения;
- Локализацию инфаркта миокарда, как давно он случился у пациента;
- Нарушения электролитного обмена;
- Увеличение сердечных полостей;
- Утолщение стенок сердечной мышцы;
- Нарушения внутрисердечной проводимости;
- Нарушения сердечного ритма;
- Токсическое поражение миокарда.
Особенности диагностирования при различных патологиях миокарда:

- миокардит – на данных кардиограммы ясно видно снижение зубцов во всех отведениях, нарушение сердечного ритма, результат общего анализа крови показывает наличие воспалительного процесса в организме;
- миокардиодистрофия – показатели ЭКГ идентичны данным, полученным при миокардите, дифференцировать этот диагноз можно только с помощью данных лабораторных исследований (биохимия крови);
- ишемия миокарда – данные на ЭКГ показывают изменения амплитуды, полярности и формы зубца Т, в тех отведениях, которые связаны с зоной ишемии;
- острый инфаркт миокарда – горизонтальное смещение сегмента STвверх от изолинии, корытообразное смещение этого сегмента;
- некроз сердечной мышцы – необратимая гибель клеток миокарда отражается на графике ЭКГ как патологический зубец Q;
- трансмуральный некроз – это необратимое поражение стенки сердечной мышцы по всей толщине выражается в данных кардиограммы, как исчезновение зубца R и приобретение желудочковым комплексом вида QS.
При постановке диагноза дополнительно следует обратить внимание на симптомы сопутствующих заболеваний. Это могут быть боли в сердце при ишемии миокарда, отеки ног и рук при кардиосклеротических изменениях, признаки сердечной недостаточности как следствие инфаркта, перенесенного на ногах, дрожание рук, резкое похудание и экзофтальм при гипертиреозе, слабость и головокружение при анемии.
Сочетание таких симптомов с выявленными на ЭКГ диффузными изменениями требует проведения углубленного обследования.
Какие заболевания они сопровождают
 Патологические изменения в миокарде, выявленные на ЭКГ, могут сопровождаться нарушением кровоснабжения сердечной мышцы, процессами репроляризации, воспалительными процессами и другими метаболическими изменениями.
Патологические изменения в миокарде, выявленные на ЭКГ, могут сопровождаться нарушением кровоснабжения сердечной мышцы, процессами репроляризации, воспалительными процессами и другими метаболическими изменениями.
У пациента с диффузными изменениями могут проявляться такие симптомы:
- одышка,
- загрудинные боли,
- повышенная утомляемость,
- цианоз (побледнение) кожи,
- учащенное сердцебиение (тахикардия).
Заболевания, сопровождаемые изменениями сердечной мышцы:
- Миокардиодистрофия – нарушение биохимических обменных процессов, происходящих в сердце;
- Аллергические, токсические, инфекционные миокардиты – воспаления миокарда различной этиологии;
- Миокардиосклероз – замещение клеток сердечной мышцы соединительной тканью, как последствие воспаления или обменных заболеваний;
- Нарушения водно–солевого обмена;
- Гипертрофия отделов сердечной мышцы.
Для их дифференциации необходимы дополнительные обследования.
Дополнительные диагностические исследования
Данные кардиограммы, несмотря на их информативность, не могут быть основанием для постановки точного диагноза. Для того чтобы в полной мере оценить степень изменений миокарда, врачом–кардиологом назначаются дополнительные диагностические мероприятия:

- Общий клинический анализ крови – оценивается уровень гемоглобина и такие показатели воспалительного процесса, как уровень в крови лейкоцитов и СОЭ (оседания эритроцитов);
- Анализ на биохимию крови – оцениваются показатели содержания белка, холестерина, глюкозы для анализа работы почек, печени;
- Общий клинический анализ мочи – оцениваются показатели работы почек;
- УЗИ при подозрении на патологию внутренних органов – по показаниям;
- Суточный мониторинг показателей ЭКГ;
- Проведение ЭКГ с нагрузкой;
- УЗИ сердца (эхокардиография) – оценивается состояние отделов сердца для выяснения причины патологии миокарда: расширение (дилятация), гипертрофия сердечной мышцы, признаки снижения сократительной способности миокарда, нарушение его двигательной активности.
Лечение при очаговых и диффузных нарушениях
При лечении патологий миокарда используются различные группы лекарственных препаратов:
- Кортикостероидные гормоны – как противоаллергическое средство;
- Сердечные гликозиды – для лечения диффузных изменений миокарда, проявлений сердечной недостаточности (АТФ, Кокарбоксилаза);

Если консервативное лечение не приводит к значительным улучшениям состояния пациента с заболеваниями миокарда, ему проводится операция по имплантации миокардиостимулятора.
Основные положения диетического питания:
- Употребление соли и излишней жидкости ограничивается до минимума;
- Не рекомендуется острая и жирная пища;
- В меню нужно включать овощи, фрукты, нежирную рыбу и мясо, молочные продукты.
Изменения миокарда, обнаруженные на ЭКГ, требуют дополнительного лабораторного и инструментального обследования. При необходимости врач–кардиолог назначит лечение в стационаре или в амбулаторных условиях. Своевременно принятые меры помогут избежать тяжелых осложнений.
Ишемия миокарда сердечной мышцы
Различными заболеваниями сердца страдает, по статистике, больше половины пожилых мужчин и около трети женщин. Ишемия миокарда – это одна из самых распространенных патологий, она широко распространена как в высокоразвитых странах, так и в тех, где уровень медицины оставляет желать лучшего.
Особенная опасность этого заболевания заключается в том, что оно может годами протекать в скрытой форме, только изредка проявляясь неприятными ощущениями в районе сердца, а впоследствии вызывает обширный инфаркт и скоропостижную смерть.
Итак, разберемся, что это такое – ишемия миокарда, и какие бывают виды патологии.
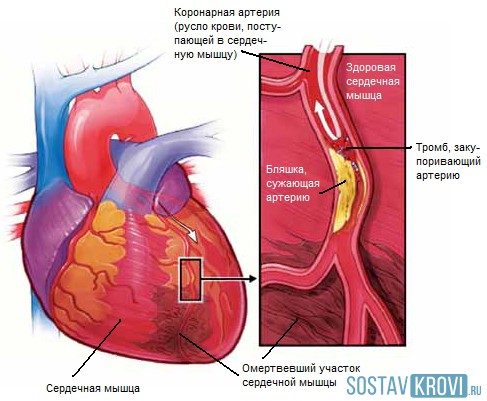 Поражение сердца при ишемии миокарда
Поражение сердца при ишемии миокарда
Как правило, заболевание классифицируют следующим образом:
- Стенокардия сердца – является самой распространенной формой ишемии. Протекает обычно бессимптомно, диагностируется в основном у людей преклонного возраста. Особенно подвержены этой патологии люди, имеющие предпосылки к атеросклерозу.
- Инфаркт миокарда – одно из самых тяжелых и необратимых проявлений ишемии. Это состояние представляет собой некроз участков миокарда вследствие острого недостатка кислорода, и нередко является причиной наступления смерти. Но даже при успешном заживлении некротического очага на его месте все равно останется рубец (постинфарктный кардиосклероз).
- Нарушения сердечного ритма – сбои в нормальной работе сердца, при которой оно перестает сокращаться с должной периодичностью.
- Внезапная коронарная смерть.
- Постинфарктный кардиосклероз.
- Сердечная недостаточность.
В любом случае, ишемия миокарда вызывает постепенное развитие патологических изменений сердца. Такие больные особенно подвержены риску образования тромбов в сосудах конечностей, почек или головного мозга.
Особой формой патологии является транзиторная ишемия мышцы сердца. Встречается это заболевание приблизительно у 1/2 части пациентов, страдающих ишемическими болезнями сердца, при этом совершенно не проявляет себя внешне – обнаружить отклонения можно только с помощью инструментального обследования. Чаще всего такая патология развивается у курильщиков, гипертоников и больных с застойной сердечной недостаточностью.
Основным признаком, по которому можно заподозрить ишемическую болезнь сердца, является боль, возникающая и при хронической, и при острой форме патологии.
Сердце – это орган, который работает без перерыва, перекачивая по организму огромное количество крови, и затрачивая большое количество питательных веществ и кислорода. А внезапно возникающие спазмы сосудов, тромбы и атеросклеротические бляшки препятствуют нормальному кровообращению, следствием чего становятся болевые ощущения и патологические изменения.
Ишемия миокарда левого желудочка обычно является основой всех ишемических болезней сердца, поскольку на левую часть органа приходится гораздо большая нагрузка, чем на правую, и для нормального обеспечения ее кислородом нужно неизменно хорошее кровообращение.
Причины
Причины ишемии миокарда могут быть весьма разнообразными, но в числе главных провокаторов принято выделять преклонный возраст пациентов, принадлежность к мужскому полу, генетическую предрасположенность, сахарный диабет, ожирение, курение, гипертонию, гиподинамию и нарушения обменных процессов.
 Курение, как одна из причин ишемии сердца
Курение, как одна из причин ишемии сердца
Безусловно, люди почтенного возраста являются основными пациентами кардиологических отделений, поскольку с годами в организме ухудшаются процессы обмена веществ, развиваются различные заболевания, начинаются дистрофические изменения в сосудах. Хотя в последнее время четко прослеживается тенденция сердечных патологий к омоложению, в особенности у жителей мегаполисов.
В женском организме эстрогены играют определенную защитную роль, поэтому у представительниц прекрасного пола ишемия миокарда случается гораздо реже, чем у мужчин. Однако в возрасте примерно 70 лет, когда наступает период стойкой менопаузы, шансы заболеть уравниваются у обеих полов.
Ожирение влечет за собой огромное количество патологий, поскольку вызывает отложение липидных образований на артериальных стенках, вследствие чего затрудняется кровообращение и начинается гипоксия (кислородное голодание) тканей сердца. Еще больше усугубляет положение наличие у больного сахарного диабета.
Все перечисленные факторы провоцируют возникновение основных причин нехватки кислорода – спазма сосудов, образования тромбов, атеросклероза.
Симптомы
Симптомы ишемии миокарда во многом зависят от разновидности болезни и степени артериального поражения. Самым распространенным видом заболевания считается так называемая стенокардия напряжения, когда боли в районе сердца проявляются после любых физических усилий.
Признаками стенокардии сердца считается:
- Боль в загрудинной области, которая отдает в левую руку и область между лопатками, и появляется или усиливается в период физических нагрузок.
- Одышка при эмоциональном перенапряжении или быстрой ходьбе.
Если перечисленные признаки и симптомы возникают только в моменты нагрузок, длятся не более получаса и снимаются нитроглицерином, говорят о стенокардии напряжения. В случае, когда боли возникают без видимой причины, можно говорить о так называемой стенокардии покоя. Если боль проявляет тенденцию усиливаться от случая к случаю, постепенно теряется эффект от приема лекарств и снижается устойчивость к физическим нагрузкам, говорят о прогрессирующей форме патологии.
 Боли в области сердца — основной симптом ишемии
Боли в области сердца — основной симптом ишемии
Инфаркт миокарда является крайне тяжелым ишемическим проявлением, которое дает о себе знать очень сильной болью в загрудинной области. Человек становится беспокойным, у него появляется одышка, кожа приобретает синюшный оттенок, возникает страх смерти и психомоторное возбуждение. В редких случаях у пациента начинает болеть живот, а прямых проявлений инфаркта при этом не наблюдается.
Очень опасный вариант ишемии – это внезапная сердечная смерть, которая случается на фоне сердечной аритмии, приступа стенокардии или некроза. Такое состояние нуждается в проведении срочных реанимационных мероприятий.
Диагностика
Диагностика ишемии миокарда проводится с помощью осмотра и опроса пациента, выслушивания сердца и легких, на основании которых врач может заподозрить диагноз. Для его подтверждения или опровержения больному назначается ряд дополнительных исследований: электрокардиограмма в спокойном состоянии и с нагрузкой, биохимический анализ крови, холтеровкое мониторирование.
Для уточнения диагноза также проводят такие обследования, как коронароангиография, МСКТ, КТ с контрастированием и сцинтиграфия. К сожалению, из-за отсутствия необходимого оборудования некоторые из исследований доступны не во всех медицинских учреждениях, поэтому для их проведения больные вынуждены обращаться в частные клиники.
 Процедура ЭКГ для уточнения диагноза ишемии миокарда
Процедура ЭКГ для уточнения диагноза ишемии миокарда
Лечение
Лечение ишемии миокарда назначается индивидуально для каждого пациента, и зависит от тяжести патологии, состояния больного, наличия или отсутствия сопутствующих заболеваний. При этом основные принципы терапии во всех случаях остаются неизменными.
В первую очередь лечение ишемических болезней подразумевает:
- Умеренную физическую нагрузку (зарядка, пешие прогулки) и исключение при этом чрезмерных перегрузок.
- Соблюдение специальной диеты (такой же, какая назначается и при атеросклерозе), направленной на улучшение обмена веществ. Если масса тела значительно превышает норму, ее необходимо снизить уменьшением количества пищи и снижением ее калорийности.
- Медикаментозную терапию, лекарства для которой назначаются врачом индивидуально.
Всем больным без исключения назначаются антиагреганты – ацетилсалициловая кислота, на базе которой они созданы, показывает отменные результаты в борьбе с патологией. При необходимости врач дополнительно предписывает применение антикоагулянтов. При инфаркте требуется введение гепарина.
Очень важными препаратами считаются бета-адреноблокаторы, которые позволяют регулировать частоту сердцебиения и уменьшить необходимость в кислороде, тем самым увеличивая продолжительность жизни пациентов.
Фибраты и статины помогают снизить содержание атерогенных холестериновых фракций, вместе с тем увеличивая количество антиатерогенных.
Нитроглицерин очень эффективен для снятия болевого симптома. Его применяют как в форме таблеток, так и в инъекциях. Однако этот препарат нужно крайне осторожно использовать гипотоникам, поскольку его побочными эффектами могут стать резкое понижение давления, обмороки и головокружения.
Для выведения излишков жидкости, которые создают нагрузку на миокард, применяются диуретики – тиазидные, мочегонные и петлевые средства.
Практически во все схемы терапии ишемических заболеваний входят ингибиторы АПФ, поскольку они снимают спазмы сосудов и нормализуют давление, стабилизируя его значения.
Если у больного имеет место сердечная аритмия, ему назначаются антиаритмические лекарства. При тахикардии потребуются бета-блокаторы, при остальных формах – кордарон или амиодарон.
В случае, когда артерии поражены очень тяжело, и медикаментозная терапия не оказывает необходимого эффекта, проводят хирургическую коррекцию. Используют как более щадящие методики (стентирование или балонная ангиопластика), так и радикальные (аортокоронарное шунтирование).
Ишемические заболевания сердца всегда отличаются крайне серьезным прогнозом. Подавляющее большинство людей в результате этой патологии приобретают инвалидность, крайне высок риск развития осложнений и даже летального исхода. В связи с широкой распространенностью заболевания, специалисты прилагают все возможные усилия для поиска наилучшего способа лечения патологии и ее успешной профилактики.
Изменения миокарда желудочков похожие на ишемические изменения что это
Современный ускоренный ритм жизни, стрессы, суета, вредные привычки – все эти неблагоприятные факторы плохо влияют на состояние здоровья человека, в частности, сердечной мышцы, ритм которой и отмеряет наши года. Несвоевременно выявленное заболевание сердца может привести к трагедии. Вот почему так важно следить за своим здоровьем и состоянием своих близких, прислушиваться к малейшим импульсам, которые подает организм, желая предупредить о той или иной угрозе. Изменение в миокарде – крайне актуальная тема кардиологии на сегодняшний день. Что это такое, как проявляется болезнь, по каким причинам возникает, и к каким последствиям приводит?

Иногда, проходя плановый медосмотр, человек слышит непонятный и пугающий диагноз – изменение миокарда. У пациента сразу возникает растерянность и множество вопросов, связаных с этим. Что это такое? Подлежит ли патология лечению и с какими ограничениями придется столкнуться?
Ничего крайне опасного в этом заболевании нет, но есть ряд последствий, к которым оно может привести, если отложить лечение.
Болезнь локализуется в сердечной мышце и, как правило, затрагивает левый желудочек, представляя собой метаболическое нарушение. При обнаружении на ранних стадиях развития его можно нейтрализовать в короткие сроки простым приемом медикаментов, нормализующих метаболический фон сердечной мышцы.
Нарушение подразделяется на несколько стадий по степени сложности:
- На раннем этапе развития совершенно не проявляется, может пройти само при нормализации образа жизни, при правильном питании и умеренной физической активности, отсутствии стрессовых ситуаций, то есть, в случае ликвидации факторов возникновения недуга.
- Наиболее распространенным в медицинской практике является умеренное нарушение, которое легко диагностируется во время простого ЭКГ, хотя оно редко проявляется какими-либо симптомами.
- Наибольшую опасность составляет третья стадия, когда умеренные изменения миокарда левого желудочка распространяются на большие площади сердечной мышцы, вызывая воспалительные процессы, множественные нарушения, что, в свою очередь, провоцирует возникновение других, еще более опасных для жизни человека заболеваний, трудно поддающихся лечению. Вот почему так важно вовремя выявлять данную проблему, пока она не достигла катастрофических размеров.
Умеренные неспецифические изменения миокарда желудочков, как наиболее распространенные заболевания сердечной мышцы, провоцируются следующими факторами:
- Затяжные стрессы, которые приводят к разрыву нервных волокон. Одновременно это провоцирует незначительные воспалительные процессы в тканях и, соответственно, к нарушение гормонального фона.
- Неправильный образ жизни. Данный фактор провоцирует многие болезни, и чаще всего – заболевания сердца, которое нуждается в хорошем кровообращении. Оно немыслимо без активной физической нагрузки (но недопустимо перенапряжение, которое приводит к разрыву мышечных волокон сердца). Также кровообращение нарушается при употреблении избыточно жирной, копченой, чрезмерно соленой пищи, закупоривающей сердечные клапаны холестериновыми бляшками. Порой лучше лишний раз отказаться от курицы-гриль в пользу тушеной или вареной курятины, или сказать нет жирному торту, в пользу фруктового салата или орехов.
- Частое употребление алкоголя и курение также самым негативным образом отражается на здоровье человека, на состоянии легких и сердца. Курильщики чаще всего являются носителями такого заболевания, как умеренные изменения миокарда левого желудочка, которые, если запустить процесс, в течение полугода переходят в обширные изменения, поражающие сердечную мышцу.
- Еще одним фактором, влияющим на образование нарушений, является длительное переохлаждение или перегрев. Резкие перепады температуры вообще вредны для человека, и более всего они отражаются на работе сердца, вызывая сбои ритма. Это не просто временное нарушение, оно запускает цепную реакцию всевозможных негативных обращений, которые, чем дольше продолжается сбой, тем более принимают необратимую форму, впоследствии требующую длительного, планомерного лечения.

Умеренные изменения в миокарде редко определяются какими-либо симптомами. Как правило, человек не замечает, или старается не обращать внимания на те незначительные признаки, которые характеризуют умеренную форму болезни.
- Редко возникающие легкие головокружения;
- Перебой ритма сердца, который восстанавливается через 10-15 секунд;
- Небольшая тяжесть в области груди, проходящая в короткие сроки.
Когда умеренная форма начинает переходить в более серьезную, наблюдаются следующие симптомы:
- Одышка. Чем больше объем сердечной мышцы, которую охватывает воспалительный процесс, тем сильнее и чаще становится одышка, возникающая не только во время и после физической нагрузки, при стрессе, но и в спокойной ситуации.
- Боль в груди.
- Частые головокружения и сильная тяжесть в грудной клетке.

При обнаружении одного из вышеперечисленных признаков необходимо срочно проводить диагностику, которая обычно состоит из:
На основе эти анализов врач-кардиолог ставит верный диагноз и назначает необходимый курс лечения. Если пройти исследования вовремя, лечение не займет много времени и будет эффективным.

Запущенный процесс изменений в миокарде может привести к многочисленным негативным реакциям, а именно:
- Обширным воспалительным процессам миокарда, захватывающим всю сердечную мышцу, полностью нарушая обменные процессы в тканях и приводя к различным заболеваниям, в том числе ишемической болезни сердца, опасной для жизни человека.
- Дистрофическим изменениям, выраженным в патологии метаболических процессов, происходящих в клетках. Они напрямую влияют на функционирование сердечной мышцы, вызывая воспалительные процессы и проблемы некоронарогенной разновидности.
- Образованию рубцов. Это довольно серьезное последствие, потому как рубцы при физическом или психическом напряжении способны расходиться и приводить к инфаркту.
Последствия не выявленного и не вылеченного вовремя умеренного изменения в миокарде может спровоцировать более серьезные, опасные болезни. Но помимо диагностики и терапии необходимо помнить, что здоровье сердца напрямую зависит от того образа жизни, который ведет человек. Если отказаться от алкоголя, постараться бросить курить и перейти на гармоничное, правильное питание, богатое белками и углеводами, клетчаткой, витаминами, если начать ходить по 15-20 минут в день в быстром темпе, то не стоит сомневаться, что состояние сердца значительно улучшится. Бокал вина на праздник сердцу не повредит, но большее количество спиртного ведет к разрушению клеточного фона и дистрофии сердечной мышцы, ровно, как и всего организма. Такие элементарные меры способны не только предотвратить возникновение нарушений, но и вылечить сбои на ранних стадиях.
Умеренная физическая нагрузка и сбалансированная диета также назначается в качестве дополнительной терапии при лечении заболеваний сердца более тяжелых стадий.
Для подготовки материала использовались следующие источники информации.




СОЗДАТЬ НОВОЕ СООБЩЕНИЕ.
Но Вы — неавторизованный пользователь.
Если Вы зарегистрируетесь, то сможете в дальнейшем отслеживать ответы на свои сообщения, продолжать диалог в интересных темах с другими пользователями и консультантами. Помимо этого, регистрация позволит Вам вести приватную переписку с консультантами и другими пользователями сайта.
Изменения ЭКГ при ИБС многообразны, однако все они могут быть сведены к электрокардиографическим признакам ишемии миокарда (зубец Т), ишемического повреждения (сегмент ST), некроза сердечной мышцы (QRS), а также их сочетаниям (Т, ST, QRS).
Ишемия миокарда характеризуется кратковременным уменьшением кровоснабжения отдельных участков миокарда, временной их гипоксией и преходящими нарушениями метаболизма сердечной мышцы. Под влиянием ишемии замедляется течение всех биоэлектрических процессов и в первую очередь процессов реполяризации сердечной мышцы. В ишемизированных участках процессы реполяризации начинаются позднее и длятся дольше, чем в здоровом миокарде.
Виды ишемии миокарда
1. Субэндокардиальная ишемия миокарда.
Процессы реполяризации, как и в норме, начинаются у эпикарда. Волна реполяризации движется в сторону ишемизированных субэндокардиальных отделов, где она замедляется, что на ЭКГ проявляется возникновением высокого положительного симметричного коронарного зубца Т (рис. 134).

Рис. 134. Субэндокардиальная ишемия.
2. Субэпикардиальная ишемия миокарда.
Процессы реполяризации начинаются у эндокарда и распространяются в сторону ишемизированного миокарда, под эпикардом, что на ЭКГ даст глубокий отрицательный зубец Т (рис. 135).

Рис. 135. Субэпикардиальная ишемия.
3. Трансмуральная и интрамуральная ишемия миокарда.
Эти виды ишемии встречаются чаще, чем чисто субэпикардиальная. Так же, как и при субэпикардиальной ишемии, процессы реполяризации в этих случаях в большей степени бывают замедлены в средних и субэпикардиальных отделах, и волна реполяризации распространяется от эндокарда к эпикарду. Изменения на ЭКГ аналогичны тем, которые наблюдаются при субэпикардиальной ишемии.
Изменения зубца Т зависят не только от вида ишемии, но и от локализации ишемии в тех или иных отделах левого желудочка (рис. 136, 137, 138).

Рис. 136. Изменения зубца Т в грудных отведениях при субэндокардиальной ишемии переднебоковой стенки левого желудочка.

Рис. 137. Изменения зубца Т в грудных отведениях при субэпикардиальной ишемии переднебоковой стенки левого желудочка.

Рис. 138. Изменения зубца Т в грудных отведениях при субэпикардиальной ишемии задней стенки левого желудочка.
Электрокардиографические признаки ишемии миокарда:
1) изменение формы и полярности зубца Т;
2) высокий Т в грудных отведениях свидетельствует либо о субэпи-кардиальной, трансмуральной, интрамуральной ишемии задней стенки, либо о субэндокардиальной ишемии передней стенки;
3) отрицательный Т в грудных отведениях свидетельствует о субэпикардиальной, трансмуральной или интрамуральной ишемии передней стенки;
4) двухфазный (+/– или –/+) зубец Т обычно выявляется на границе ишемической зоны и интактного миокарда.
Ишемическое повреждение миокарда развивается при более длительном нарушении кровоснабжения сердечной мышцы. Оно характеризуется более выраженными органическими изменениями в миокарде в виде дистрофии мышечных волокон. При повреждении нарушаются не только процессы реполяризации, но и возбуждение мышечных волокон. Во время возбуждения желудочков зона ишемического повреждения имеет меньший отрицательный потенциал, чем здоровый миокард, т. е. относительно положительная по отношению к окружающему полностью деполяризованному миокарду. Между здоровым миокардом и зоной ишемического повреждения возникает разность потенциалов, которая ответственна за появление вектора RST, направленного, как всегда, от — к +, т. е. от области здорового миокарда к зоне ишемического повреждения. Так же, как ишемия, ишемическое повреждение бывает субэндокардиальным (для него характерно смещение сегмента ST вниз от изолинии), субэпикардиальным или трансмуральным (сегмент ST смещается вверх от изолинии) (рис. 139).

Рис. 139. Ишемическое повреждение.
Изменения сегмента ST зависят не только от вида ишемического повреждения, но и от локализации патологического процесса (рис. 140, 141, 142).

Рис. 140. Изменения сегмента ST в грудных отведениях при субэпикардиальном повреждении передней стенки левого желудочка.

Рис. 141. Изменения сегмента ST в грудных отведениях при субэндокардиальном повреждении передней стенки левого желудочка.

Рис. 142. Изменения сегмента ST в грудных отведениях при субэпикардиальном повреждении задней стенки левого желудочка.
Электрокардиографические признаки ишемического повреждения:
1) изменение сегмента ST;
2) подъем сегмента ST в грудных отведениях свидетельствует о субэпикардиальном или трансмуральном повреждении передней стенки левого желудочка;
3) депрессия сегмента ST в грудных отведениях указывает на наличие ишемического повреждения в субэндокардиальных отделах передней стенки левого желудочка либо трансмурального или субэпикардиального повреждения задней стенки.
Ишемические болезни сердца: причины, симптомы, диагностика и лечение

Кого из нас хотя бы раз в жизни не беспокоила боль в сердце? Таких людей, к сожалению, очень мало. У некоторых боли в сердце возникают единовременно, у других – довольно часто. Причин таких ощущений достаточно много, одной из них является ишемическая болезнь сердца. ИБС – что это такое, как проявляется и как с этим справится расскажет эта статья.
Ишемическая болезнь сердца – это заболевание, в результате которого происходит несоответствие между потребностью сердечной мышцы в кислороде и его доставкой к ней. Может быть как остро протекающим процессом, так и хроническим.
Лекарства при ИБС
Кардиолог может посоветовать лекарственную терапию, если изменения образа жизни ему покажется недостаточным. Препараты назначает только лечащий врач. Чаще всего назначаются препараты, снижающие риск тромбозов (аспирин, плавикс). Для снижения уровня холестерина могут длительно назначаться статины. Сердечную недостаточность следует лечить препаратами, улучшающих функцию сердечной мышцы (сердечные гликозиды).
У тех, у кого в анамнезе не было сердечных заболеваний, аспирин снижает вероятность инфаркта миокарда, но не изменяет общий риск смерти. Он рекомендуется только для взрослых, которые подвергаются опасности образования тромбов, где повышенный риск определяется как «мужчины старше 60 лет, женщины в постменопаузе и молодые люди с фоном для развития ИБС (гипертония, диабет или курение).
Клопидогрель плюс аспирин (двойная антитромбоцитарная терапия, DAAT) больше уменьшает вероятность сердечно-сосудистых событий, чем только приём аспирина. Данный препараты противопоказаны пациентам имеющим желудочно-кишечные язвы или желудочное кровотечение в анамнезе. Антитромбоцитарная терапия должна проводится пожизненно.
- β-адреноблокаторы
Адреноблокаторы снижают частоту сердечных сокращений и потребление миокардом кислорода. Исследования подтверждают увеличение продолжительности жизни при приёме β-адреноблокаторов и снижение частоты сердечно-сосудистых событий, в том числе и повторных. β-адреноблокаторы противопоказаны при сопутствующей лёгочной патологии, бронхиальной астме, ХОБЛ.
- β-адреноблокаторы с доказанными свойствами улучшения прогноза при ИБС:
- Карведилол (Дилатренд, Акридилол, Таллитон, Кориол).
- Метопролол (Беталок Зок, Беталок, Эгилок, Метокард, Вазокардин);
- бисопролол (Конкор, Нипертен, Коронал, Бисогамма, Бипрол, Кординорм);
- Статины
Препараты этой группы, снижают уровень холестерина в крови за счёт уменьшения его синтеза в печени, либо угнетают усвоение холестерина, поступающего с пищей, влияя на причины возникновения атеросклероза. Медикаменты применяются с целью снижения скорости развития существующих атеросклеротических бляшек в стенке сосудов и профилактики возникновения новых. Отмечается положительное влияние на степень прогрессирования и развития симптомов ИБС, на продолжительность жизни, также эти препараты уменьшают частоту и тяжесть сердечно-сосудистых событий, возможно способствуя восстановлению просвета сосуда. Целевой уровень холестерина у больных с ИБС должен быть ниже, чем у лиц без ИБС, и равняется 4,5 ммоль/л. В анализах крови целевой уровень ЛПНП у больных ИБС должен составлять не более 2,5 ммоль/л. Определение уровня липидов необходимо проводить каждый месяц. Основные препараты: ловастатин, симвастатин, аторвастатин, розувастатин.
Относятся к классу препаратов, повышающих антиатерогенную фракцию липопротеидов — ЛПВП, при снижении которой возрастает смертность от ИБС. Применяются для лечения дислипидемии IIa, IIb, III, IV, V. Отличаются от статинов тем, что снижают триглицериды и могут повышать фракцию ЛПВП. Статины преимущественно снижают ЛПНП и не оказывают значимого влияния на ЛПОНП и ЛПВП. Поэтому максимальный эффект проявляется при комбинации статинов и фибратов.
Нитроглицерин является основным препаратом, купирующим загрудинные боли в области сердца. Нитраты преимущественно действуют на венозную стенку, уменьшая преднагрузку на миокард (путём расширения сосудов венозного русла и депонирования крови). Неприятным эффектом нитратов является снижение артериального давления и головные боли. Нитраты не рекомендуется использовать при артериальном давлении ниже 100/60 мм рт. ст. Современными исследованиями доказано, что приём нитратов не улучшает прогноз пациентов с ИБС, то есть не ведёт к увеличению выживаемости, и поэтому используются как препарат для купирования симптомов ИБС. Внутривенное капельное введение нитроглицерина, позволяет эффективно бороться с явлениями стенокардии, преимущественно на фоне высоких цифр артериального давления. Каждый пациент с ИБС должен знать, что если приём нитроглицерина в домашних условиях не снял боль за грудиной, то необходимо вызывать скорую помощь, так как возможно развился инфаркт.






Причины
Причины ишемии миокарда могут быть весьма разнообразными, но в числе главных провокаторов принято выделять преклонный возраст пациентов, принадлежность к мужскому полу, генетическую предрасположенность, сахарный диабет, ожирение, курение, гипертонию, гиподинамию и нарушения обменных процессов.
Курение, как одна из причин ишемии сердца
Безусловно, люди почтенного возраста являются основными пациентами кардиологических отделений, поскольку с годами в организме ухудшаются процессы обмена веществ, развиваются различные заболевания, начинаются дистрофические изменения в сосудах. Хотя в последнее время четко прослеживается тенденция сердечных патологий к омоложению, в особенности у жителей мегаполисов.
В женском организме эстрогены играют определенную защитную роль, поэтому у представительниц прекрасного пола ишемия миокарда случается гораздо реже, чем у мужчин. Однако в возрасте примерно 70 лет, когда наступает период стойкой менопаузы, шансы заболеть уравниваются у обеих полов.
Ожирение влечет за собой огромное количество патологий, поскольку вызывает отложение липидных образований на артериальных стенках, вследствие чего затрудняется кровообращение и начинается гипоксия (кислородное голодание) тканей сердца. Еще больше усугубляет положение наличие у больного сахарного диабета.
Все перечисленные факторы провоцируют возникновение основных причин нехватки кислорода – спазма сосудов, образования тромбов, атеросклероза.



Профилактика
До 90% сердечно-сосудистых заболеваний можно предотвратить, если избежать установленных факторов риска. Профилактика включает в себя адекватные физические упражнения, снижение ожирения, лечение высокого кровяного давления, здоровое питание, снижение уровня холестерина и прекращение курения. Лекарства и физические упражнения примерно одинаково эффективны. Высокий уровень физической активности снижает вероятность ишемической болезни сердца примерно на 25%. При сахарном диабете жёсткий контроль сахара в крови уменьшает сердечный риск и другие проблемы, такие как почечная недостаточность и слепота. Всемирная организация здравоохранения (ВОЗ) рекомендует «низкое или умеренное употребление алкоголя» для снижения вероятности развития ишемической болезни сердца, в то время как злоупотребление является для сердца очень опасным.
Определение по кардиограмме
При диффузных поражениях сердца отклонения от нормальной картины отмечаются во всех отведениях. Они выглядят, как многочисленные участки с нарушенным проведением электрических импульсов.
Это выражается на кардиограмме, как снижение зубцов Т, которые отвечают за реполяризацию желудочков. При очаговом поражении такие отклонения регистрируются в одном или в двух отведениях. Эти отклонения выражены на графике, как отрицательные зубцы Т в отведениях.
Если очаговые изменения представлены, например, рубцами, остающимися в соединительной ткани после инфаркта, они выглядят на кардиограмме, как электрически инертные области.
Дополнительно ЭКГ сможет показать признаки увеличения отделов сердца (гипертрофии правого или левого желудочка, правого или левого предсердия), нарушения ритма, проводимости.
Прогноз
Дистрофия миокарда может быть полностью восстановлена, если причина заболевания излечима и терапия проведена до появления тяжелой недостаточности функции сердца.
В случае тяжелой формы нарушения сердечного выброса прогноз неблагоприятный – пациенты погибают в течение 1–2 лет даже на фоне проведения лечения. Без терапии заболевшие не переживают года.
Миокардиодистрофии может протекать в острой форме, быстро приводя к нарушению сердечной функции, и быть причиной внезапной смерти (спортсмены во время или сразу после тренировки). В этом случае в миокарде возникает недостаток кислорода, изменяется электролитный состав клеток и нарушается проведение возбуждения по проводящей системе – сердце останавливается.
Стадии и виды
Дистрофия миокарда имеет 3-ех стадийное течение.
- Компенсаторная стадия приводит к отечности нижних конечностей, нарушению ритмичности сердца, появлению одышки.
- Субомпенсаторная стадия приводит к усилению симптомов, увеличению сердца и печени в размерах, снижению поступления объема крови в сосуды, застойным явлениям в легких.
- Декоменсаторная стадия, при которой наблюдается дегенерация сердечной мышцы, симптомы явно выражены и патологические процессы в сердце становятся уже необратимыми.
Клинические проявления
Заподозрить приближающийся задний инфаркт миокарда и прочие сосудистые осложнения (например, инсульт или кровоизлияние в глазное яблоко) вполне можно в бытовых условиях.
Как правило, им предшествуют такие состояния, как:
- гипертонический криз;
- приступ нестабильной стенокардии (при течении ИБС в анамнезе);
- эпизоды аритмий;
- изменение общего состояния и поведения (внезапные резкие головные боли, повышенная потливость, слабость, озноб).
Болезненность и дискомфорт за грудиной – единственное, что объединяет всех людей с развившимся инфарктом миокарда.
Боль имеет специфические характеристики:
- продолжительность свыше 15 минут;
- локализация за грудиной;
- отсутствие эффекта от нитроглицерина и прочих нитратов;
- возможность иррадиации в левую лопатку, плечо, предплечье и мизинец.
Крайне редко выявляется «немая картина», когда боль полностью отсутствует, а наблюдается лишь слабость и повышенное потоотделение.
Лечение
Если умеренные изменения миокарда были вовремя выявлены, то лечение будет легким и эффективным. Чаще всего специалист рекомендует пациенту принимать препараты, которые помогают привести в норму деятельность сердечной мышцы, чтобы не допустить развития сердечной недостаточности. Как правило, это средства, содержащие в своем составе соли калия и магния. Это может быть «Панангин» или «Тромпангин».
Также рекомендуется полностью пересмотреть свой рацион, сократить нагрузки, избегать стрессовых ситуаций, отказаться от курения и употребления алкогольных напитков. Именно алкоголь и его влияние на здоровье человека наносит непоправимый вред сердцу и органам, отвечающим за обменные процессы.
Что касается питания, то в блюдах должно быть как можно меньше соли. Отдавать лучше предпочтение мясу и рыбе нежирных сортов, которые готовятся только в духовке или пароварке. Важно обогатить свой рацион продуктами, содержащими важнейшие микроэлементы: калий, магний и железо. Включить в меню:
- икру красную и черную;
- печень;
- говяжий язык;
- фрукты, особенно абрикосы и персики;
- орехи и лучше побольше кешью;
- инжир;
- мед;
- сухофрукты.
Во время лечения сахар лучше заменить медом.
Метаболические изменения
Подобного рода сбои не считаются серьезными, определить их можно при помощи ЭКГ. Человек не чувствует никаких перемен в своем состоянии: характерные признаки отсутствуют. Причинами умеренных изменений миокарда этого вида могут быть физические перегрузки, стрессы, прием некоторых препаратов. Терапия заключается в том, чтобы убрать провоцирующие факторы. Если следовать всем рекомендациям доктора, то все быстро нормализуется и последствий можно не опасаться.
Если проигнорировать рекомендации, то метаболические нарушения могут спровоцировать сбои в биохимическом балансе. А это состояние сокращает поступление кислорода к сердцу, что в дальнейшем грозит развитием серьезных недугов и затрагивает не только сердечную мышцу, но и другие органы.
Симптомы заболевания

Предвестником ишемии часто выступает атеросклероз сосудов. Их просветы начинают сужаться и появляются предпосылки формирования холестериновых бляшек. Определить зарождение ишемии можно по следующим признакам:
- сильная боль возле сердца;
- одышка;
- учащенное сердцебиение;
- стенокардия;
- быстрая утомляемость и слабость в теле.
Ишемические изменения часто сопровождаются сердечной болью, которая может носить острый или колющий характер. Иногда она бывает пекущей и сдавливающей. Но этот дискомфорт, как правило, быстротечен, и уже спустя 15 минут он исчезает.
Боль может отдавать в разные части тела, к примеру, в руку или плечо. Что касается одышки, то ее появление обычно связано с повышенной физической активностью человека. Возникает она из-за кислородного голодания организма. При этом больной может еще ощущать усиленное сердцебиение, тошноту, головокружение, сильное потоотделение.
Неспецифические изменения миокарда
Эти сбои не принесут пациенту существенных хлопот, ведь они полностью безопасны. Чаще всего их и выявляет ЭКГ. Связаны они с восстановительными функциями в мышцах сердца и проявляются после таких ситуаций:
- стресса;
- перенесенной инфекции;
- нарушений питания;
- чрезмерного употребления спиртных напитков;
- интоксикации.
Этот процесс в медицине называют реполяризацией, опасности не приносит и такие изменения в миокарде обратимы. Лечения они не требуют, доктор просто рекомендует пациенту полностью пересмотреть свой образ жизни, особенно питание, чтобы ситуация не усугублялась. Если не следовать рекомендациям и не изменить свой рацион, то в итоге на первый взгляд неопасное состояние может привести к развитию инфаркта, стенокардии и сердечной недостаточности.
Дополнительные диагностические методы
Несмотря на то что ЭКГ считается информативным методом диагностики, в некоторых случаях для постановки точного диагноза доктор рекомендует пройти дополнительные исследования:
- Клинический анализ крови определяет уровень гемоглобина, а также СОЭ и лейкоцитов, которые могут рассказать о воспалительном процессе, протекающем в организме.
- Биохимия помогает узнать, в норме ли холестерин, белок и глюкоза, чтобы выявить сбои в работе почек и печени.
- Общий анализ мочи оценивает работу почек.
- УЗИ рекомендуется при подозрении на патологию внутренних органов.
- ЭКГ с нагрузкой.
- УЗИ сердца, помогающее оценить состояние отделов органа, чтобы выяснить, в чем же причина умеренных изменений миокарда, симптомы могут не проявляться.

После того как доктор проанализирует анамнез пациента, он может точно поставить диагноз и назначить эффективное лечение.
Диагностика
Расшифровка данных электрокардиограммы занимает 5-15 минут. Ее данные могут выявить:
- Размер и глубину ишемического поражения;
- Локализацию инфаркта миокарда, как давно он случился у пациента;
- Нарушения электролитного обмена;
- Увеличение сердечных полостей;
- Утолщение стенок сердечной мышцы;
- Нарушения внутрисердечной проводимости;
- Нарушения сердечного ритма;
- Токсическое поражение миокарда.
Особенности диагностирования при различных патологиях миокарда:

- миокардит – на данных кардиограммы ясно видно снижение зубцов во всех отведениях, нарушение сердечного ритма, результат общего анализа крови показывает наличие воспалительного процесса в организме;
- миокардиодистрофия – показатели ЭКГ идентичны данным, полученным при миокардите, дифференцировать этот диагноз можно только с помощью данных лабораторных исследований (биохимия крови);
- ишемия миокарда – данные на ЭКГ показывают изменения амплитуды, полярности и формы зубца Т, в тех отведениях, которые связаны с зоной ишемии;
- острый инфаркт миокарда – горизонтальное смещение сегмента STвверх от изолинии, корытообразное смещение этого сегмента;
- некроз сердечной мышцы – необратимая гибель клеток миокарда отражается на графике ЭКГ как патологический зубец Q;
- трансмуральный некроз – это необратимое поражение стенки сердечной мышцы по всей толщине выражается в данных кардиограммы, как исчезновение зубца R и приобретение желудочковым комплексом вида QS.
При постановке диагноза дополнительно следует обратить внимание на симптомы сопутствующих заболеваний. Это могут быть боли в сердце при ишемии миокарда, отеки ног и рук при кардиосклеротических изменениях, признаки сердечной недостаточности как следствие инфаркта, перенесенного на ногах, дрожание рук, резкое похудание и экзофтальм при гипертиреозе, слабость и головокружение при анемии.
Сочетание таких симптомов с выявленными на ЭКГ диффузными изменениями требует проведения углубленного обследования.