Хронические сосудистые болезни кишечника (K55.1)
Версия: Справочник заболеваний MedElement

27-я международная выставка “Здравоохранение”
13-15 мая, Алматы, Атакент
Получить бесплатный билет

Выставка “Здравоохранение”
13-15 мая, Алматы, Атакент
Получить бесплатный билет
Общая информация
Краткое описание
Клинические понятия, включенные в данную подрубрику:
1. Хронический ишемический:
– колит;
– энтерит;
– энтероколит.
2. Ишемическое сужение кишечника.
3. Мезентериальный (ая):
– атеросклероз;
– сосудистая недостаточность.
Из данной подрубрики исключены:
– “Атеросклероз аорты” – I70.0;
Ишемический колит включает в себя ряд нозологических форм, которые являются конечным результатом недостаточного кровоснабжения сегмента толстой кишки или всей толстой кишки. Заболевание приводит к ишемическому некрозу различной степени тяжести, который может варьироваться от некроза поверхностных слоев слизистой оболочки до трансмурального Трансмуральный – пронизывающий, захватывающий все слои органа.
некроза кишечной стенки.
Примечания
1. В связи с мультидисциплинарностью проблемы, коды блока рубрик “Болезни артерий, артериол и капилляров” – I70-I79 могут быть использованы при классификации данной патологии по МКБ-10 в равной степени с кодами рубрики “Сосудистые болезни кишечника” – K55. Однако код диагноза K55.- (например, хронический ишемический колит) предполагает наличие превалирующих признаков патологии со стороны кишечника (без упоминания ишемического поражения других органов) и является более общим клиническим понятием, включающим в качестве причины своего развития не только окклюзию артерий.
2. В последние годы было введено такое понятие, как “хроническая ишемическая болезнь органов пищеварения” (Звенигородская Л. А., 2001).
Хроническая ишемическая болезнь органов пищеварения – заболевание, возникающее при нарушении кровообращения по непарным висцеральным ветвям брюшной аорты (чревному стволу, верхней и нижней брыжеечной артериям), клинически проявляющееся болями в животе, обычно возникающими после приема пищи, нарушениями моторно-секреторной и абсорбционной функции кишечника и у части больных – прогрессирующим похуданием.
3. Осложнения хронического ишемического колита, такие как, например, стриктуры кишеника кодируются в этой же подрубрике. Коды рубрики “Паралитический илеус и непроходимость кишечника без грыжи” – K56 не применяются.

– Профессиональные медицинские справочники. Стандарты лечения
– Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID

– Профессиональные медицинские справочники
– Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
II стадия – характеризуется выраженным нарушением функции кишечника и болью в животе после приема пищи.
III стадия – проявляется нарушением функции кишечника, постоянными болями в животе, прогрессирующим похудением.
Классификация Марстона выделяет следующие стадии развития ишемии кишечника:
– 0 – нормальное состояние;
– I – компенсаторное поражение артерий, при котором отсутствует нарушение кровотока в покое и после приема пищи и нет симптоматики;
– II – поражение артерий прогрессирует до такой степени, что кровоток в покое остается нормальным, но реактивная гиперемия отсутствует (о чем свидетельствует боль после еды);
– III – недостаточность кровоснабжения с уменьшением кровотока в покое; состояние, аналогичное болям в покое при ишемии конечностей;
– IV – инфаркт кишки.
Классификация развития хронической ишемической болезни органов пищеварения (ХИБОП)
I – стадия компенсации:
– IA – стадия бессимптомного течения; на УЗИ выявляются локальные изменения гемодинамики;
– IБ – стадия микросимптоматики; наблюдается возникновение ишемического синдрома вследствие функциональной перегрузки (развиваются локальные гемодинамические нарушения с тенденцией к снижению уровня функциональной и коллатеральной компенсации).
II – стадия субкомпенсации. Ишемия возникает вследствие функциональной нагрузки на органы пищеварения. С помощью УЗИ выявляют локальные гемодинамические сдвиги с различным поражением сосудов. При приеме пищи отсутствует гиперемическая реакция или она носит парадоксальный характер.
III – стадия декомпенсации. При УЗИ диагностируются различные поражения сосудов брюшной полости с развитием локальных и системных гемодинамических нарушений при выраженном снижении уровня функциональной и коллатеральной компенсации.
IV – стадия язвенно-некротических изменений органов пищеварения. При УЗИ диагностируются различные поражения сосудов брюшной полости с развитием локальных и системных гемодинамических нарушений и отсутствием функциональной и коллатеральной компенсации.
Клиническая классификация ишемического колита (считается наиболее приемлемой в настоящий момент):
– обратимая ишемическая колонопатия;
– преходящий язвенный ишемический колит;
– хронический язвенный ишемический колит;
– стриктура толстой кишки;
– гангрена толстой кишки.
Этиология и патогенез
2. Экстравазальная причина – сдавление непарных висцеральных ветвей серповидной связкой диафрагмы или ее медиальной ножкой, нейроганглионарной тканью солнечного сплетения, опухолями хвоста поджелудочной железы или ретроперитонеального пространства. Сдавлению наиболее часто подвергается чревный ствол.
Общее представление о хронической ишемии кишечника (Марстон А.)
Клиника ишемического энтероколита или колита возникает при поражении 2-3 мезентериальных артерий. Поскольку поражения тонкой кишки встречаются реже, в большей половине случаев речь идет о колите. Поражается, как правило, селезеночный угол толстой кишки и верхняя часть сигмовидной, что обусловлено анатомическими особенностями кровоснабжения толстой кишки.
Наиболее частые локализации:
– прямая и сигмовидная кишка (20%);
– нисходящая ободочная кишка (20%);
– селезеночный угол (11%);
– сочетание вышеперечисленных локализаций (14%);
– только прямая кишка (6%);
– восходящая ободочная кишка (8%).
Эпидемиология
Возраст: преимущественно пожилой
Соотношение полов(м/ж): 1
Примерно 1 из 2000 случаев госпитализации приходится на ишемический колит. Ишемический колит обнаруживается примерно в 1 из 100 эндоскопий. Мужчины и женщины страдают в равной степени. Более чем 90% случаев приходится на людей в возрасте старше 60 лет.
Частота возникновения абдоминального ишемического синдрома достаточно высока: выявляется в 75,5% случаев при аутопсии умерших от ишемической болезни сердца, вследствие атеросклероза церебральных артерий и/или сосудов нижних конечностей, также выявляют атеросклероз брюшной аорты и ее непарных висцеральных ветвей.
Частота стенозирующих поражений висцеральных ветвей брюшной аорты по данным аутопсии варьируется от 19,2% до 70%, по данным ангиографии – от 4,1% до 53,5%.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
1. Абдоминальный болевой синдром
Боль после приема пищи является основным симптомом ишемического колита у 94-96% пациентов. Возникновение боли связано с недостаточным притоком крови к органам пищеварения в период их максимальной активности.
Характер боли различен: в начальной стадии заболевания боли эквивалентны чувству тяжести в эпигастрии Эпигастрий – область живота, ограниченная сверху диафрагмой, снизу горизонтальной плоскостью, проходящей через прямую, соединяющую наиболее низкие точки десятых ребер.
, затем, с усугублением циркуляторных расстройств, появляются боли ноющего характера, интенсивность которых постепенно нарастает.
Типичные характеристики боли:
– боль возникает или усиливается после приема пищи (постпрандиальная боль);
– возникает через 20-40 минут после еды (иногда в период до 3 часов);
– основным фактором усиления боли является не состав пищи а ее количество;
– иногда боль связана с физической нагрузкой или приступом стенокардии;
– в зависимости от зоны кровоснабжения боль может локализоваться в различных областях (правосторонние боли, боли около пупка, боли в верхней половине живота характерны для ишемии верхней мезентериальной артерии, боли в левой половине живота – для ишемии в бассейне нижней мезентериальной артерии);
– при сегментарной ишемии боли могут мигрировать или быть неопределенными;
– боли могут купироваться нитроглицерином и/или папаверином.
2. Дисфункция кишечника
Отмечается в 88% случаев и проявляется нарушением секреторной и абсорбционной функций тонкого кишечника (метеоризм, неустойчивый стул, частый жидкий стул), а также нарушением эвакуаторной функции толстой кишки с упорными запорами.
3. Прогрессирующее похудание
Один из наиболее частых симптомов хронической ишемии органов пищеварения – отмечается в 78% случаев. Похудание связано с отказом больных от приема пищи из-за болей, а также с нарушением секреторной и абсорбционной функций тонкой кишки, особенно в поздней стадии заболевания.
4. Кровотечение из нижних отделов кишечника
Встречается в 62% случаев, но более характерно для острой ишемии. Эпизоды скрытой кровопотери могут длиться от суток до нескольких месяцев, что усугубляет анемию, возникающую вследствие недостаточности питания. Кровотечение в 85% случаев бывает незначительным и в 90% купируется самостоятельно.
При физикальном обследовании обнаруживаются:
– признаки недостаточности питания;
– боль, непропорциональная усилиям при пальпации;
– легкая, диффузная болезненность в той или иной области живота;
– отсутствие симптомов раздражения брюшины (защитных, охранительных симптомов);
– наличие систолического шума в эпигастральной области;
– признаки атеросклеротического поражения периферических сосудов (шумы над сонной артерией, изменения пульса, признаки ишемии сосудов ног, признаки церебральной ишемии, ишемической болезни сердца).
Диагностика
5. УЗИ (чувствительность 50-75%). На начальной стадии, ишемии кишечника может показать усиление перистальтики, которое затем нормализуется. Стенки кишки становятся утолщенными и узловатыми. Очаги кровоизлияния и отеки приводят к выявлению области (-ей) пониженной эхогенности в стенках кишечника.
6. УЗДГ (чувствительность 80%). Метод особенно эффективен при подозрении на стеноз нескольких сосудов.
УЗДГ не рекомендуется проводить при острой ишемии, ожирении, кишечной непроходимости, когда нарушение кровотока можно выявить только в проксимальных отделах.
Высокую прогностическую ценность имеют отклонения от нормы пиковой систолической скорости кровотока (S), которая ориентировочно составляет более 275 см/с для ВБА или 200 см/с для НБА (по некоторым данным > 300 см/с).
Нормальная скорость после приема пищи должна увеличиться примерно на 20% и более.
Ненормальный постпрандиальный ответ интерпретируется как увеличение пиковой систолической скорости менее чем на 20%.
Тяжелым считает стеноз артерий, составляющий более чем 60-70%, который выявляется при триплексном сканировании. При этом на допплерограмме ниже места поражения ламинарный поток исчезает и появляется турбулентный поток.
7. Компьютерная томография (чувствительность составляет 78-82%) – второе наилучшее обследование после контрастной рентгенографии. Эффективно проведение с оральным контрастированием (утолщение стенки кишечника) и особенно с внутривенным контрастированием. В связи с тем, что контраст при этом исследовании вводится в вену, а не в артерию, оно считается менее инвазивным, чем простая ангиография.
10. Гистология. Ключевые диагностические признаки – коагуляционный некроз и диффузный атеросклероз. Помимо этого, важно обратить внимание на следующие признаки: сегментарность поражений, железистая атрофия, гомогенизация собственной пластинки, наличие воспалительного инфильтрата богатого эозинофилами.
11. Алиментарные провокационные пробы основаны на тесной взаимосвязи болевого синдрома или дисфункции кишечника с приемом пищи.
Проба Миккельсена – пациенту выпивает литр молока в течение часа, появление болей при этом свидетельствует об ишемическом генезе заболевания.
Проба “насильственного кормления” – пациент должен ежедневно принимать высококалорийную пищу (5000 ккал), провоцирующую типичную клинику ишемии.
Проба регулярного приема пищи обычной калорийности с исключением острых блюд (4-разовое питание).
Некоторые авторы предлагают проводить физические пробы – поднятие тяжестей, длительный физический труд в наклонном положении (стирка белья, мытье полов), быстрая ходьба, бег, подпрыгивание на месте, велоэргометрическую пробу для выявления экстравазальной компрессии чревного ствола.
Существуют также лекарственные пробы, провоцирующие проявления ИК (вазоспастические средства) и ликвидирующие его (вазодилататоры).
12. Электрокардиография – обязательное исследование при ишемии кишечника. У многих пациентов заболевание спровоцировано нарушениями ритма, снижением сердечного выброса. Кроме того ЭКГ позволит диагностировать так называемую “абдоминальную форму” острого инфаркта миокарда.
Диагноз брыжеечной ишемии часто является вызовом для клиницистов и рентгенологов. Пациенты с воспалительными заболеваниями кишечника и инфекционными колитами могут иметь сходные признаки и симптомы, в том числе спазмы, боли в животе, диарею, примесь крови в стуле. Утолщение стенки кишки является общей находкой для всех трех видов заболеваний, однако, структура сосудистого распределения кровотока иногда может сузить круг дифференцируемых заболеваний.
Хроническая ишемическая болезнь органов пищеварения в практике терапевта
Хроническое нарушение висцерального кровообращения — заболевание, для которого характерны ишемические расстройства кровообращения в органах брюшной полости, вызванные нарушением проходимости висцеральных артерий.
По локализации и характеру клинических проявлений различают:
1) чревную форму;
2) брыжеечную тонкокишечную;
3) брыжеечную толстокишечную.
В клиническом течении хронических нарушений висцерального кровообращения выделяют 3 стадии: I — компенсации, II — субкомпенсации, III — декомпенсации. При I стадии дефицит магистрального кровотока в бассейне пораженной артерии хорошо компенсируется, и функция органов фактически не нарушена. При II стадии клинические симптомы появляются лишь на высоте функциональной нагрузки (в основном после еды). При III стадии у больных постоянно сохраняются симптомы абдоминальной ишемии.
Клиническая картина
Атеросклеротические поражения висцеральных артерий наблюдаются у людей старше 50 лет. Главным симптомом при синдроме хронической абдоминальной ишемии является атипичная, ноющего характера боль в животе.
На первом этапе она возникает после приема обильной или жирной пищи. Вначале это может быть ощущение тяжести в эпигастральной области, затем боли становятся ноющими эпизодическими, а потом и регулярными. Боль обычно появляется через 20-60 мин после приема пищи и продолжается 2-2,5 ч, стихает самостоятельно и вновь возникает при приеме пищи. В большинстве случаев боли локализуются в эпигастральной области и иррадиируют в правое подреберье, уменьшаются при резком ограничении приема пищи, и поэтому больные стараются меньше есть, хотя аппетит у них сохранен (это называется «синдром малой пищи»). Особенно важно, что возникновение болевого синдрома зависит не от качества, а от количества принятой жидкости. Наиболее часто боль локализуется в эпигастральной области, затем в околопупочной и по всему животу. Нередко отмечается изжога и отрыжка.
Вторым симптомом хронической абдоминальной ишемии является дисфункция кишечника, которая проявляется нарушением секреторной и абсорбционной функции тонкого кишечника (метеоризм, неустойчивый стул, частый жидкий стул) и нарушением эвакуаторной функции толстого кишечника с упорными запорами.
Третьим симптомом хронической абдоминальной ишемии является прогрессивное похудание. Оно обусловлено несколькими факторами. Во-первых, болевой синдром после принимаемой пищи сначала заставляет сократить количество приема пищи, а затем и уменьшить частоту ее приемов. Во-вторых, резкие нарушения секреторной и абсорбционной функций кишечника также ведут к потере массы тела. Этот симптом характерен для поражения чревной и верхней брыжеечной артерий.
У большинства больных со стенозом чревного ствола выслушивается систолический шум на 2-4 см ниже мочевидного отростка. Заслуживает внимания частота эрозивно-язвенных поражений желудка и 12-перстной кишки при нарушении проходимости непарных висцеральных артерий.
Причем для больных с абдоминальной ишемией обострение эрозивйно-язвенных процессов не характерна сезонность обострений, свойственная язвенной болезни. Обострение заболеваний чаще совпадает с перепадами АД или обострением ИБС. Отличительной чертой обострения клинического течения эрозийно-язвенных поражений гастродуоденальной зоны при абдоминальной ишемии является манифестация заболевания в виде желудочно-кишечного кровотечения без предшествующих клинических проявлений.
Атеросклероз брыжеечной артерии проявляется двумя главными синдромами: брюшной жабы (angina abdominalie) и тромбозом артериальных (часто и венозной) ветвей с инфарктом стенки кишки и брыжейки. Брюшная жаба — приступ коликоподобных болей в животе — возникает вскоре после еды, часто облегчается приемом нитроглицерина, нередко сопровождается рвотой и вздутием кишечника.
Тромбоз мезентериальных сосудов (некроз) кишечника проявляется, как правило, клиникой «острого живота».
Таким образом, для больных с признаками абдоминальной ишемии более характерны манифестация заболевания в виде желудочно-кишечного кровотечения, отсутствие сезонности обострения.
Диагностика. Основную роль в верификации диагноза ишемической патологии желудочно-кишечного тракта отводят методам, непосредственно выявляющим окклюзионно-стенотические изменения в висцеральных артериях, и в первую очередь рентгеноконтрастной аорто-артериографии. В последнее время большую роль отводят ультразвуковому методу исследования чревных артерий. Доплеровское сканирование позволяет определить толщину стенки аорты и локализовать устье чревного ствола и верхней брыжеечной артерии.
Лечение
В настоящее время большинство клиницистов едины в том, что коррекция нарушений кровотока возможна лишь хирургическим путем. Новым направлением в лечении являются рентгеноэндоваскулярные методы: ангиопластика и стеитирование, а также ультразвуковая эндартериэктомия. Показанием к операции является наличие у больного субкомпенсированной и декомпенсированной стадии хронической абдоминальной ишемии при ангиографически выявленном поражении висцеральных артерий.
Консервативное лечение хронической абдоминальной ишемии включает в себя рекомендации по соблюдению диеты и режима питания (принимать пищу часто и малыми порциями). Некоторым больным помогают спазмолитики. У больных с атеросклеротическим поражением сосудов и аортоартериитом целесообразно назначение антикоагулянтов (антиагрегантов) и статинов.
Брюшная жаба ( Абдоминальная ишемия , Брюшная ангина , Субдиафрагмальная стенокардия , Хроническая окклюзия мезентериальных сосудов )
Брюшная жаба – хроническая ишемия кишечника, развивающаяся при нарушении его кровоснабжения вследствие обтурации или спазма брыжеечных сосудов. Проявляется приступами абдоминальных болей после еды, упорными поносами, похуданием. Диагностика включает обзорную рентгенографию брюшной полости, ангиографию мезентериальных сосудов, радиоизотопное исследование ЖКТ, по показаниям – гастродуоденоскопию, колоноскопию и др. Консервативное лечение хронической окклюзии направлено на улучшение микроциркуляции и снятие спазма сосудов; при субкомпенсации и декомпенсации проводятся реконструктивные вмешательства на мезентериальных сосудах.
МКБ-10
Общие сведения
Хроническая окклюзия мезентериальных сосудов (брюшная жаба, брюшная ангина, абдоминальная ишемия, субдиафрагмальная стенокардия) развивается при длительном расстройстве кровообращения в непарных висцеральных ветвях брюшной аорты (брыжеечной верхней или нижней, чревной артериях), приводящем к ишемии кишечника. В клинической гастроэнтерологии и абдоминальной хирургии при проведении целенаправленной ангиографии хроническая окклюзия мезентериальных сосудов в той или иной степени выявляется у 50-75% пожилых пациентов. При полном внезапном тромбозе или эмболии возникает острая окклюзия мезентериальных сосудов и ограниченный инфаркт кишечника.

Причины
Непосредственной причиной брюшной жабы служит спазм или частичная закупорка мезентериальных сосудов. Факторы, способствующие возникновению брюшной жабы, делятся на интравазальные и экстравазальные. Хроническая интравазальная окклюзия чаще развивается в верхней брыжеечной артерии. В большинстве случаев клиника брюшной жабы возникает на фоне атеросклероза брюшного отдела аорты и ее висцеральных ветвей, реже – при изменениях сосудистой стенки, обусловленных неспецифическим аортоартериитом или узелковым периартериитом, гипоплазией, аневризмой, артериовенозными свищами, фибромускулярной гиперплазией стенок висцеральных артерий.
Развитие брюшной жабы может быть обусловлено экстравазальными причинами: сдавлением мезентериальных сосудов извне фиброзными тяжами, медиальной «ножкой» или серповидной связкой диафрагмы, опухолью поджелудочной железы, рубцовыми тканями. Экстравазальному сдавленно, как правило, подвергается чревный ствол.
Классификация
В зависимости от локализации окклюзии мезентериальных сосудов врачи-гастроэнтерологи и сосудистые хирурги различают чревную, верхнебрыжеечную, нижнебрыжеечную и смешанную формы брюшной жабы, которые различаются клиническими проявлениями. Чревная форма абдоминальной ишемии характеризуется преобладанием болевого синдрома. При хронической окклюзии верхнебрыжеечной артерии возникает тонкокишечная энтеропатия с преобладающими явлениями абсорбционной и секреторной дисфункции кишечника; в клинических проявлениях брюшной жабы превалируют диспепсические нарушения (отрыжка, изжога, рвота, неустойчивость стула, вздутие живота).
При поражении нижнебрыжеечной артерии развивается толстокишечная колонопатия, при которой преимущественно нарушается моторная функция толстой кишки, что влечет за собой запоры, ишемические колиты. Смешанная форма хронической окклюзии мезентериальных сосудов сочетает поражение нескольких артерий и проявляется соответствующей симптоматикой. По степени выраженности брюшной жабы различают следующие стадии:
- Относительной компенсации. Дисфункция ЖКТ выражена незначительно; хроническая окклюзия мезентериальных сосудов, как правило, выявляется случайно при обследовании по поводу другой сосудистой патологии (вазоренальной гипертензии, синдрома Лериша).
- Субкомпенсации. Имеют место выраженные расстройства функции пищеварения, болевой синдром.
- Декомпенсации. Протекает с развернутой клиникой брюшной жабы: абдоминальными болями, дисфункцией кишечника, прогрессирующим похуданием, астено-ипохондрическим депрессивным синдромом.
Симптомы брюшной жабы
Патология протекает с постоянными болями в различных отделах живота. Возникновение болевого синдрома связано с приемом пищи: боль появляется четко через 20-40 мин после еды. Болевой спазм купируется после приема спазмолитиков, искусственной вызванной рвоты, прикладывания теплой грелки к животу, принятия вынужденного коленно-локтевого положения.
Дисфункция ЖКТ при брюшной жабе характеризуется тошнотой, рвотой, вздутием живота, неустойчивым стулом (при окклюзии верхнебрыжеечной артерии), запором (при поражении нижнебрыжеечной артерии). Прогрессирующая потеря массы тела наблюдается у больных с длительным декомпенсированным течением брюшной жабы. Похудение обусловлено нарушением процессов всасывания в кишечнике, постоянными поносами, воздержанием от еды ввиду выраженных абдоминальных болей. Астено-ипохондрический депрессивный синдром является следствием долгого и безуспешного лечения брюшной жабы.
Диагностика
Диагностика брюшной жабы носит комплексный подход, учитывающий клинические проявления, результаты функционального и рентгенологического обследования. При аускультации живота выслушиваются систолические шумы в точках проекций чревной и брыжеечных артерий. Висцеральный шум отличается от кардиального шума потерей своей интенсивности по мере приближения к сердцу; от аортального – тем, что не выслушивается со спины. Объективным методом функциональной диагностики служит фоноэнтерография – регистрация шумов кишечника.
При подозрении на брюшную жабу обязательно выполняется ангиография мезентериальных сосудов (мезентерикография) или чревного ствола (целиакография), которая позволяет выявить окклюзию, стеноз, постстенотическое расширение артерий, локализацию и степень нарушения проходимости сосудов. При обзорной рентгенографии брюшной полости в ряде случаев удается обнаружить кальциноз брюшной аорты.
Фиброгастродуоденоскопия и колоноскопия при брюшной жабе, как правило, выявляют отек и атрофию слизистой оболочки желудка, двенадцатиперстной и толстой кишки, иногда эрозии и язвы. При исследовании копрограммы обнаруживаются непереваренные мышечные волокна и слизь в большом количестве, что свидетельствует о нарушениях пищеварения и всасывания в кишечнике.
Дополнительно при брюшной жабе могут проводиться термография, сцинтиграфия ЖКТ, реогепатография, УЗИ брюшной полости, УЗДГ брюшной аорты, электромагнитная флоуметрия. В процессе обследования исключаются другие патологические процессы в брюшной полости: гастрит, панкреатит, язвенная болезнь желудка и язвенная болезнь 12-перстной кишки, холецистит.
Лечение брюшной жабы
В стадии относительной компенсации проводится лечение основного заболевания, назначаются спазмолитики, антикоагулянты, препараты, улучшающие кровообращение. При дисбактериозе кишечника уделяется внимание нормализации кишечной микрофлоры. В некоторых случаях эффективной оказывается иглорефлексотерапия. Пациентам рекомендуется дробное питание малыми порциями, исключение грубой и газообразующей пищи.
Оперативное лечение брюшной жабы показано при субкомпенсации и декомпенсации хронической ишемии. Операции при брюшной жабе могут носить условно-реконструктивный и реконструктивный характер. К первой группе вмешательств могут быть отнесены пересечение медиальной ножки или рассечение серповидной связки диафрагмы, высвобождение артерий из фиброзных тяжей, удаление ганглиев солнечного сплетения и др. В число реконструктивных операций на висцеральных ветвях аорты входят декомпрессия чревного ствола; эндартерэктомия, протезирование, дилатация и стентирование чревного ствола или брыжеечных артерий.
Прогноз и профилактика
Послеоперационная летальность при брюшной жабе достигает 1-5%. В 75-90% случаев отмечается постепенный регресс симптомов, нормализация пищеварения и самочувствия. При отсутствии лечения в условиях декомпенсации брюшной жабы может возникнуть ишемический энтерит, энтероколит, некроз кишечника, перитонит. Профилактика хронической окклюзии мезентериальных сосудов требует своевременного лечения сосудистых и экстравазальных заболеваний, приводящих к развитию брюшной жабы.
Ишемия кишечника
Что такое ишемия кишечника?
Ишемия кишечника (ишемическая болезнь кишечника) является серьезным состоянием, вызванным недостаточным кровоснабжением части кишечника. Неважно где произошла ишемия, в тонкой или толстой кишке, главным симптомом будет является боль. Боль может быть сильной и внезапной, или это может быть более умеренная и прерывистая боль, которая обычно возникает после еды.
Если кишечное кровоснабжение становится достаточно нарушенным, кишечная ишемия может привести к разрыву кишечника, сепсису (тяжелой инфекции) и смерти. По этой причине важно диагностировать и лечить ишемию кишечника как можно быстрее.
Симптомы ишемической болезни кишечника

Ишемия кишечника может быть острой или хронической, с симптомами каждого, немного отличающимися.
Острая ишемия кишечная
Боль, вызванная острой сосудистой окклюзией кишечника, обычно располагается в области пупка. Симптомы и признаки достаточно серьезны, так что люди, имеющие это состояние, практически всегда будут обращаться за немедленной медицинской помощью.
Острая кишечная ишемия является неотложной медицинской ситуацией. Если кровоснабжение кишечника внезапно блокируется, возникающая боль чаще всего бывает очень острой и очень сильной и часто сопровождается тошнотой и рвотой.
Кишечная ишемия иногда вызывает гибель части тонкой или толстой кишки — состояние, называемое инфарктом кишечника. Инфаркт кишечника позволяет содержимому кишечника проникать в брюшную полость, распространяя воспаление и инфекцию (состояние, называемое перитонит). Перитонит — опасное для жизни заболевание, сопровождающееся тошнотой, рвотой, жаром и очень болезненным состоянием в животе.
Хроническая ишемия кишечная
Ишемия кишечника также может быть более легким, более хроническим заболеванием. Эта более легкая форма вызвана частичными закупорками, в результате атеросклеротических бляшек, в артериях, снабжающих кишечник.
Люди с хронической ишемией кишечника часто испытывают периодические, тупые, неописуемые боли в животе после приема пищи. Боль возникает после еды, потому что кишечник требует большего кровотока во время пищеварения, а частично заблокированные артерии не могут снабдить его кровью.
Люди с этой более легкой формой кишечной ишемии часто не обращаются за медицинской помощью сразу же, вместо этого они могут подсознательно сократить прием пищи, чтобы избежать дискомфорта. У них часто наблюдается значительная потеря веса, прежде чем они, наконец, обратятся к своему врачу за помощью. К сожалению, многие из них никогда не проходят медицинское обследование до тех пор, пока у них не разовьется острая ишемия кишечника.
Причины ишемической болезни кишечника
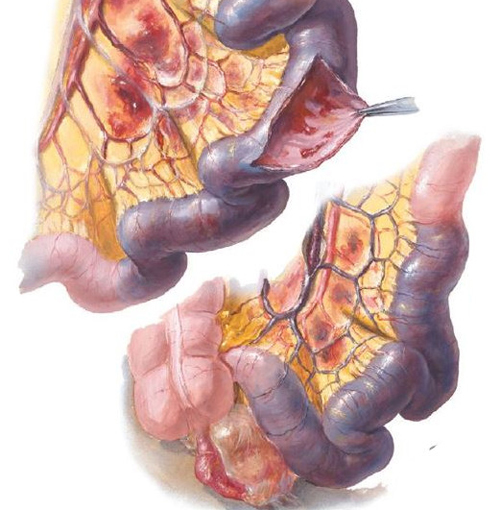
Ишемия кишечника обычно возникает, когда закупорена одна из двух основных артерий: верхняя брыжеечная артерия, которая снабжает большую часть тонкой кишки; или нижняя брыжеечная артерия, которая является основным снабженцем толстой кишки.
Иногда закупорка венозного оттока в кишечнике также может привести к ишемии кишечника.
Существует несколько общих сосудистых состояний, которые могут вызвать острую кишечную ишемию. Они включают:
- Артериальная эмболия: Эмболия — тромб, который открывается и перемещается через кровообращение, — может застрять в брыжеечной артерии, вызывая закупорку. Поскольку эмболия, как правило, возникает внезапно, симптомы обычно являются острыми и довольно тяжелыми. Эмболия, по оценкам, является причиной примерно половины случаев ишемии кишечника.
- Артериальный тромбоз: Тромб (тромб, который образуется в кровеносном сосуде), вероятно, составляет 25% случаев острой ишемии кишечника. Подобно тромбозу коронарной артерии, тромбоз брыжеечных артерий возникает, когда разрывается атеросклеротическая бляшка в слизистой оболочке артерии. Подобно тому, как люди с ишемической болезнью сердца часто испытывают перемежающуюся стенокардию при физической нагрузкой до того, как у них случится сердечный приступ, люди с тромбозом брыжеечной артерии часто описывают предшествующие симптомы перемежающейся болью в животе после еды — так называемая «кишечная стенокардия».
- Венозный тромбоз: Если одна из вен, дренирующих кровь из кишечника (брыжеечные вены), блокируется, кровоток через пораженную кишечную ткань заметно замедляется, что приводит к кишечной ишемии. Это состояние чаще всего наблюдается у людей, перенесших недавно операцию на брюшной полости или рак.
- Неокклюзионная ишемия кишечника. Иногда кровоток через брыжеечные артерии заметно падает без каких-либо локальных закупорок. Это состояние обычно наблюдается у людей, которые серьезно больны и находятся в шоке, чаще всего от тяжелой болезни сердца или сепсиса. В этих катастрофических условиях циркулирующая кровь отводится от «не жизненно важных» органов в пользу сердца и мозга, и в результате может возникнуть кишечная ишемия.
Факторы риска
Почти любая форма сердечной болезни, сосудистых заболеваний или нарушений свертываемости крови может увеличить риск развития ишемии в кишечнике.
В частности, риск кишечной ишемии увеличивается с:
- Заболеваниями сердца: Это могут быть заболевание клапана сердца, мерцательная аритмия или кардиомиопатия. Эти заболевания позволяют кровяным сгусткам развиваться в сердце, которое затем может эмболизировать. В то время как инсульт является основной проблемой врачей и пациентов, когда в сердце образуются тромбы, эмболия сердца также может вызвать острую кишечную ишемию.
- Заболевание периферических артерий (ЗПА): Если ЗПА затрагивает брыжеечные артерии, может возникнуть ишемия кишечника.
- Расстройства свертываемости крови: Унаследованные расстройства свертываемости крови, такие как фактор V Лейден, составляют большинство людей с кишечной ишемией без основного сосудистого заболевания.
- Гиповолемия или низкий объем крови. Уменьшение объема крови может быть вызвано чрезмерным кровотечением, сильным обезвоживанием организма или сердечно-сосудистым шоком и может привести к неокклюзивной кишечной ишемии.
- Воспаление кровеносных сосудов. Васкулит (воспаление кровеносных сосудов) может быть вызван инфекциями или аутоиммунными нарушениями, такими как красная волчанка. Воспаление сосудов может привести к тромбозу брыжеечных артерий и вызвать ишемию.
Диагностика
Ключом к диагностике острой кишечной ишемии является то, что врач подумает о диагнозе, на основании признаков, а затем проведет соответствующее обследование, чтобы подтвердить его или исключить.
Важно быстро поставить диагноз, чтобы можно было начать лечение до того, как кишечник нанесет катастрофический ущерб всему организму человека.
Ключевым симптомом кишечной ишемии является боль в животе. Тем не менее, существует множество медицинских состояний, которые вызывают боль в животе, поэтому, чтобы врач мог сосредоточиться на возможности кишечной ишемии, он должен быть всегда готов предположить о данном диагнозе.
Люди с кишечной ишемией часто имеют очень мало результатов при физикальном обследовании, и, фактически, молодых врачей учат думать об этом состоянии каждый раз, когда пациент жалуется на сильную боль, которая непропорциональна физическим результатам. Уровень беспокойства врача должно увеличиться при обследовании пациента с необъяснимой внезапной болью в животе, у которого также есть факторы риска кишечной ишемии, а также у пациентов, которые описывают боль в животе после еды.
Если ишемия кишечника считается разумной возможностью, следует немедленно провести специализированные визуализирующие исследования живота. Во многих случаях, КТ брюшной полости или МРТ может помочь поставить диагноз. КТ-ангиография (КТ в сочетании с введением красителя в вену) или обычная артериография (метод катетеризации, при котором краситель вводится в артерию и проводится рентген) часто необходимы для подтверждения диагноза.
Если подозрение на острую кишечную ишемию достаточно велико или есть признаки перитонита или сердечно-сосудистой нестабильности, может потребоваться немедленная предварительная операция, прежде чем будет поставлен окончательный диагноз.
Лечение ишемической болезни кишечника

При лечении острой ишемии кишечника важно максимально быстро стабилизировать состояние пациента, одновременно работая над восстановлением кровотока в его кишечнике.
Как правило, вводят жидкости для восстановления и поддержания кровообращения, с помощью опиоидов достигается обезболивание, чтобы попытаться предотвратить любую утечку кишечных бактерий в брюшную полость и предотвратить возникновения перитонита, вводят антибиотики и назначают антикоагулянтные препараты для предотвращения дальнейшего свертывания крови.
К сожалению, некоторая степень кишечного инфаркта часто возникает при острой ишемии.
При появлении признаков ухудшения состояния или перитонита необходимо немедленно выполнить операцию по удалению отмирающей части кишечника и хирургическому восстановлению кровотока через закупоренную верхнюю или нижнею брыжеечную артерию.
Если экстренная операция не требуется, варианты восстановления кровотока включают в себя применение антикоагулянтных препаратов, шунтирование, ангиопластику и стентирование или введение препаратов, разрушающих тромб. Оптимальный выбор может быть сложным и часто требует командного подхода с участием гастроэнтеролога, кардиолога и хирурга.
У человека, у которого диагностирована хроническая кишечная стенокардия, то есть частичная окклюзия верхней или нижней брыжеечной артерии, вызванная атеросклеротической бляшкой, лечение может быть выполнено либо с помощью шунтирования, либо с помощью ангиопластики и стентирования. Это лечение облегчит прием пищи без симптомов и поможет предотвратить возникновение острой ишемии кишечника.
Прогноз жизни
Острая кишечная ишемия является тяжелым заболеванием, которое может быть сложным для быстрой диагностики и трудно поддается лечению. К сожалению, риск умереть с этим заболеванием достаточно высок — приближен к 50%, но риск, по-видимому, значительно ниже у людей, у которых диагностируется быстро.
После того, как человек с острой кишечной ишемией лечится и стабилизируется, долгосрочный результат зависит в значительной степени от характера основной сердечно-сосудистой проблемы (или других заболеваний), которая в первую очередь привела к кишечной ишемии.
В любом случае, восстановление после острой ишемии кишечника может быть долгой и проблемой. Эти люди, как правило, старше, и обычно имеют серьезные сердечно-сосудистые заболевания. У них также может быть временная (или в некоторых случаях постоянная) колостома или илеостома, после проведения частичной кишечной резекции.
Во всех случаях врачам потребуется тщательное лечение любых основных сердечно-сосудистых заболеваний, которые способствовали ишемии. Им также потребуется полная оценка факторов риска, в том числе артериальной гипертензии (гипертонии), уровня холестерина, ожирения, курения и диабета, и они должны будут активно бороться с ними.
Заключение
Ишемическая болезнь кишечника является серьезным заболеванием, вызванным снижением кровотока в части кишечника. Хотя состояние может начинаться с легких симптомов, оно может привести к катастрофическим последствиям. Ранняя диагностика и лечение являются ключом к успешному результату.
Ишемическая болезнь кишечника

Кишечник, как и все органы, требует питания для обеспечения своего бесперебойного функционирования. В поступлении белка, витаминов, энергетических и пластических материалов нуждаются не только клетки внутреннего слоя, но и «проживающие» микроорганизмы. У взрослого человека они составляют массу до двух кг.
Ишемия кишечника развивается по аналогии с изменениями венечных сосудов сердца, часто одновременно. Не зря ее называют «брюшной жабой» (стенокардия — «грудная жаба»). Ее результатом является нарушение проходимости кишечных артерий с последующим образованием некротических участков в кишечнике.
От каких артерий зависит кровоснабжение кишечника?
Кровоснабжение в брюшной полости зависит от трех основных артериальных стволов:
- чревной артерии,
- нижней и верхней брыжеечных (мезентериальных).
Они «забирают» на себя 40% общего кровотока организма. Между сосудами существует обширная сеть вспомогательных коллатеральных веток, которые берут на себя компенсаторную роль при нарушении проходимости крови по основным артериям.
От чревного ствола питается начальный отдел кишечника и все органы желудочно-кишечного тракта, лежащие в верхнем этаже брюшной полости. Он отходит непосредственно от брюшной аорты в области диафрагмального отверстия пищевода, по длине составляет всего 2 см. Место известно как одна из «излюбленных» локализаций атеросклеротических бляшек.
Брыжеечные артерии также отходят от брюшной аорты, но ниже чревного ствола. От верхней мезентериальной артерии питаются:
- тонкий кишечник (кроме 12-перстной кишки);
- слепая;
- восходящая;
- ½ поперечно-ободочной кишки.
От нижней артерии кровоток направляется в:
- левую половину поперечно-ободочной кишки;
- нисходящую;
- сигмовидную;
- прямую кишку.
Как влияет особенность кровоснабжения на риск ишемии в зоне артерий?
Расположение нижней чревной артерии и хорошо развитая сеть анастомозов между ветвями делают ее менее уязвимой для процессов стенозирования. Поэтому ишемия кишечника, расположенного в левой половине живота, возникает довольно редко. Для этого необходимы сопутствующие болезни с поражением верхней артерии, коллатералей или брюшной аорты.
Чревный ствол и верхняя брыжеечная артерия отходят под прямым углом. Это способствует тромбообразованию, оседанию эмболов, микроорганизмов.
Хирургами отмечены закономерности:
- Тромбоз и эмболия чаще встречаются в зоне верхней брыжеечной артерии, здесь же больше возможностей для развития воспаления (артериита). Анатомически выделяются отдельные участки кишечника между ветвями отходящих мелких артерий, которые представляют собой наиболее вероятные зоны некроза.
- В русле нижней артерии чаще развивается атеросклероз.
- Проходимость чревного ствола более зависит от анатомических особенностей сосуда.
Стадии развития ишемии кишечника последовательно формируются с большей (при остром процессе) или меньшей скоростью (хроническая форма). Морфологические изменения в тканях позволили выделить:
- ишемию — недостаток поступления крови в стенки кишечника компенсируется за счет коллатеральных сосудов, идет замедление метаболических процессов в клетках, дистрофия эпителия, прекращение выработки ферментов и расщепления биохимических веществ, нарушение перистальтики (функция продвижения и выведения шлаков);
- инфаркт — необратимый некроз тканей (гангрена) на участке кишка с нарушением деятельности всего кишечника;
- перитонит — присоединение воспаления, истончение и разрыв некротизированного участка с выходом содержимого в брюшную полость, тяжелая форма общего поражения организма.
Почему возникает ишемия?
Причины формируют вид ишемии. Их удобнее делить на:
- Внесосудистые (экстравазальные) — обычно это внешнее давление на артерии со стороны серповидной связки диафрагмы, увеличенных нервных узлов-ганглиев, опухолей, расположенных в зоне артерий. Возможны аномалии расположения и отхождения сосудов, перегибы, повышенная извитость.
- Внутрисосудистые (интравазальные) — зависят от атеросклеротических отложений изнутри, препятствующих кровотоку, или выраженного аорто-артериита воспалительного характера со скоплением иммунных клеток, разрастанием внутренней оболочки, затрудняющим проход крови.
Другой вариант классифицирует ишемию кишечника на следующие виды.
Окклюзионную , связанную с перекрытием сосудистого ствола тромбом, эмболом, воспалительными изменениями. Основные причины разнообразны:
- пороки сердца, формирующие патологическое сообщение между предсердиями и желудочками, через которые тромбы из вен нижних конечностей поступают в левый желудочек, аорту и брыжеечные сосуды;
- мерцательная аритмия — способствует отрыву пристеночных внутрисердечных тромбов;
- застойная сердечная недостаточность;
- выраженный атеросклероз сосудов.
Неокклюзионная — не зависящая от состояния артерий, встречается в 50% случаев. Точной причины чаще установить не удается. Развитию способствует:
- аритмия сердца;
- пониженное давление в случае шока, обморока;
- нерациональное использование гипотензивных средств, вызывающих резкое понижение уровня артериального давления;
- обезвоживание организма;
- развитие сердечной недостаточности.
В зависимости от основной причины кишечная ишемия может развиться остро (тромбоэмболия, шоковое состояние) или принять хроническую форму течения (атеросклероз, аорто-артериит).
Факторы, способствующие развитию ишемии кишечника
Факторами риска, провоцирующими развитие заболевания, могут быть:
- возрастной период старше пятидесяти лет;
- гипертензия, вызывающая патологию со стороны сердца и сосудов;
- сахарный диабет;
- отравление никотином, влияющим на тонус артерий, при курении;
- повышение содержания низкоплотных липидов в крови, способствующих атеросклерозу;
- ожирение;
- наличие сосудистой патологии в виде коронарной, церебральной недостаточности, атеросклероза сосудов конечностей;
- диафрагмальная грыжа;
- перенесенные операции на брюшной полости;
- болезни крови, васкулиты с повышенной свертываемостью;
- длительный постельный режим;
- прием женщинами гормональных противозачаточных средств.
Виды ишемии
Кроме острой и хронической формы выделяют виды ишемии кишечника в зависимости от выраженности компенсаторной функции вспомогательных сосудов. Они могут отражать стадию болезни:
- компенсации — мезентериальный кровоток не нарушен в связи с расширением коллатеральных артерий, функция кишечника не страдает;
- субкомпенсации — кровообращение в слоях кишечника поддерживается максимальными усилиями коллатералей, железистые и эпителиальные клетки выполняют минимум своих функций;
- декомпенсации — на месте нормальных клеток образуются очаги некроза, функция нарушена.
Клиницисты выделяют следующие формы:
- Ишемию толстой кишки — возникает на фоне раковой опухоли, диагноз ставится методом колоноскопии, оперативное удаление опухоли позволяет снять все симптомы.
- Острую брыжеечную ишемию — развивается внезапно, лечение требует неотложной операции. Диагноз поставить очень сложно. Даже учет всех признаков по анализам крови, ультразвуковому исследованию, ангиографии не показывает достаточно достоверной симптоматики. Окончательный диагноз ставится после вскрытия брюшной полости на операционном столе. Здесь же принимается решение о вариантах лечения.
- Хроническую брыжеечную ишемию — поскольку заболевание развивается постепенно, имеется достаточно времени на обследование и подтверждение диагноза. Часто выявляется у пациентов с воспалением толстой кишки, которое расценивается как ишемический колит. Ангиография сосудов брюшины позволяет уточнить природу заболевания.
- Ишемию, связанную с тромбообразованием в брыжеечной вене , — застой крови ниже тромба приводит к сдавлению артериальных стволов. Часто наблюдается у пациентов с повышенной свертываемостью крови.
Клиническая картина
Симптомы ишемии кишечника зависят от формы болезни и локализации пораженной ветви сосуда. Разные виды имеют свои преимущественные причины. Поэтому клиника несколько отличается.
Для острой кишечной ишемии характерны:
- внезапное развитие резкой боли в животе с локализацией вверху справа и около пупка, быстро она распространяется по всему животу;
- позывы на дефекацию из-за усиления перистальтики кишечника;
- понос, кровь в кале;
- тошнота с рвотой;
- повышение температуры.
Хроническая ишемия возникает постепенно, симптомы формируются годами. Пациент жалуется на:
- приступообразные боли в брюшной полости, возникающие через полчаса после еды и длящиеся до трех часов («брюшная жаба»);
- боль часто не имеет конкретной локализации или беспокоит вокруг пупка, в зоне толстого кишечника (ишемический колит);
- за несколько месяцев боль становится интенсивнее;
- вначале заболевания боль купируется спазмолитиками, со временем препараты не облегчают состояние пациента;
- приходится отказываться от пищи из-за страха перед болями, поэтому отмечается похудение;
- потеря веса также связана с нарушением всасывания питательных веществ;
- живот почти постоянно вздут, урчит, аускультативно прослушиваются выраженные шумы;
- склонность к диарее, сменяющейся запором;
- частая тошнота и рвота.
Особенности клиники при разных формах ишемии
При ишемии ободочной кишки признаки проявляются умеренно, редко встречаются осложнения. Чаще болеют люди пожилого возраста. Симптомы выражены в приступообразных болях в левой половине живота. В развитии принимают участи следующие факторы:
- атеросклероз мезентериальных сосудов;
- состояние после оперативного вмешательства на сердце, сосудах, органах брюшной полости, при гинекологических заболеваниях у женщин;
- травма в области живота;
- общий сепсис;
- тромбоз артерии;
- гипотония;
- кишечная непроходимость при опухоли, грыже, выраженных спайках;
- спастическое сокращение сосудов при лечении препаратами от мигрени, гормональными средствами;
- спортивные нагрузки, особенно бег;
- влияние хронического приема наркотиков группы кокаина, амфетамина.
Острая брыжеечная ишемия более поражает тонкий кишечник. Ее причины:
- тромбоэмболия из сердца в мезентериальные сосуды после операций на сердце, приступов пароксизма мерцания;
- может проявляться при обострении хронической ишемии в сосудах.
Ишемия из-за тромба в брыжеечных венах возникает при:
- остром и хроническом панкреатите (воспалительном процессе в поджелудочной железе);
- в случае любой кишечной инфекции;
- циррозе печени;
- раковой опухоли в органах пищеварения;
- заболеваниях кишечника (язвенном колите, болезни Крона);
- повышенной свертываемости крови, гормональной терапии;
- травмах живота.
Диагностика болезни
Для диагностики общие анализы крови, кала играют вспомогательную роль. Лейкоцитоз указывает на текущее воспаление. Повышенная свертываемость — на возможность формирования тромба. В анализе кала определяют массу непереваренных частиц пищи, клетки крови, элементы воспаления.
Ангиография — заключается во введении в бедренную артерию через длинный катетер до брюшной аорты контрастного вещества с последующей серией снимков. Методика очень важна для быстрой постановки диагноза и решения вопроса о лечении.
Магнитно-резонансная ангиография позволяет провести послойное изучение кровотока в сосудах.
Допплеровское исследование — проводится для оценки скорости кровотока и определения конкретного места или участка суженного сосуда, локализации тромба, его размеров.
Колоноскопия — с помощью гибкой эндоскопической трубки, введенной в прямую кишку, изучается состояние слизистой, выявляется степень поражения кишечника.
Эзофагогастродуоденоскопия проводится эндоскопом для выявления изменений в начальных отделах тонкого кишечника.
Методы лечения
При подозрении на ишемию кишечника обязательно назначаются антибиотики для предотвращения присоединения инфекции и перитонита, препараты, расширяющие сосуды.
Предусматривается лечение местного воспалительного процесса кишечника.
Если возможно сужение русла артерий из-за приема лекарственных препаратов, то их отменяют.
При повышении свертываемости назначаются антиагреганты и антикоагулянты с целью снижения процессов тромбообразования.
Одновременно проводится ангиопластика суженной артерии путем введения баллона со стентом. Подобная операция может проводиться сразу после ангиографии.
При хронической ишемии оперативное лечение заключается в создании искусственного сосуда в обход затромбированного.
Если сдавливание вызвано механическим разрастанием опухоли, ущемлением грыжи, спаечной непроходимостью, то успех восстановления проходимости артерий зависит от своевременного удаления этих препятствий.
Возможные последствия
Наиболее часто встречаются:
- некроз стенки кишечника — возникает при недостаточности компенсаторных сил, омертвевшая ткань подвергается разрыву и содержимое попадает в брюшную полость, это вызывает тяжелый перитонит;
- сужение кишки — предположим, что в результате хронического процесса на небольших участках появляется рубцовая ткань как итог заживления, она срастается с другими петлями кишечника, с брыжейкой.
Профилактические меры
Для бережного отношения к сосудам необходимо:
- придерживаться в меню овощных блюд, каш, ежедневно есть салаты, фрукты;
- ограничить употребление острых мясных продуктов, жирного и жареного мяса и рыбы, бобовых, копченостей, консервов;
- прекратить курение;
- бороться с малой подвижностью, больше ходить, заниматься спортом;
- контролировать и не запускать хронические болезни.
Своевременное обращение к врачу и обследование поможет не допустить до тяжелой стадии ишемии. Острые боли в животе не стоит лечить самостоятельно под предлогом пищевого отравления. Если они возникли не в первый раз, имеются другие последствия поражения артерий (перенесенный инфаркт миокарда, инсульт), то следует помнить о системном поражении сосудов и принимать меры для предотвращения осложнений.
Ишемическая болезнь органов пищеварения


Ишемическая болезнь органов пищеварения – заболевание, которое может маскироваться под различные нарушения желудочно-кишечного тракта.
Что это такое?

Впервые закупорку верхней брыжеечной артерии выявили в 1843 году, а в начале 20 столетия было сделано первое клиническое описание болезни. В 60-х годах прошлого столетия, с широким внедрением в медицинскую практику ангиографии, врачами стали описываться случаи ишемических поражений органов пищеварения. Так возник термин «хроническая ишемия органов пищеварения».
Распространенность заболевания
До сих пор медики не могут установить истинную распространенность ишемической болезни органов желудочно-кишечного тракта. По некоторым данным, у всех пациентов до 59 лет данная патология составляет примерно 2% от всех желудочно-кишечных заболеваний. Что касается пациентов старше 60 лет, то в данной возрастной категории заболевание составляет 14% от всех неопухолевых поражений желудочно-кишечного тракта.
Стремительный рост ишемический поражений органов пищеварения в пожилом возрасте связан с развитием атеросклеротических изменений в сосудах.
Причины заболевания
Ишемическая болезнь органов пищеварения развивается в результате снижения скорости кровотока в аорте либо в непарных висцеральных артериях. Такое нарушение может быть вызвано некоторыми врожденными пороками развития сосудов (аплазия, гипоплазия артерий или аорты, врожденные стенозы аорты или артерий. Кроме того, уменьшение просвета сосудов может быть вызвано и сдавливанием, обусловленным окружающими органами и анатомическими структурами. Ишемическая болезнь органов пищеварения может развиваться и на фоне таких заболеваний как узелковый периартериит, облитерирующий эндартериит, атеросклероз, а также при спастических состояниях артерий, интоксикации никотином и даже при переедании.
Клинические проявления
Симптомы ишемической болезни органов желудочно-кишечного тракта довольно многообразны. В зависимости от степени стеноза артерий, а также количества пораженных сосудов, тяжесть клинических проявлений может варьировать. Так, в некоторых случаях ишемическая болезнь органов пищеварения маскируется под характерные симптомы гастрита, язвенной болезни желудка и двенадцатиперстной кишки. В других случаях (при стенозе мезентериальной артерии) болезнь схожа с клиническими проявлениями дуоденита, энтерита, панкреатита, илеита или колита.
Другими возможными симптомами ишемического поражения органов пищеварения являются: вздутие, парезы кишечника, болевые ощущения (особенно после приема пищи).
Диагностика
Большое значение в диагностике заболевание имеет аускультация и фонография. При наличии систолических шумов в эпигастральной области врач направляет пациента на проведение ангиографии брюшной аорты и ее висцеральных ветвей, которая проводится в двух проекциях.
Фоноангиографическое исследование по своей эффективности превышает возможности обычной аускультации почти в два раза.
Дополнительным методом исследования, который может назначаться при подозрении на ишемическое поражении органов желудочно-кишечного тракта, является реогепатография, с помощью которой оценивается состояние кровотока в печени.
Лечение
На начальной стадии заболевании назначаются спазмолитические средства, а также препараты, нормализующие кровообращение. Сосудорасширяющие препараты целесообразно назначать при прогрессировании заболевания. В случае обильного приема пищи рекомендуется употребление ферментных препаратов, ускоряющих процесс переваривания пищи. Если состояние больного со временем ухудшается, то прием сосудорасширяющих препаратов должен носить постоянный характер.
Больному рекомендуют регулярное частое питание маленькими порциями. Из рациона питания необходимо исключить продукты, вызывающие метеоризм.
Радикальное лечение ишемической болезни органов пищеварения возможно только с проведением хирургической операции.