Симптомы и лечение окклюзии артерий нижних конечностей
 Окклюзия артерий нижних конечностей является серьезным заболеванием, требующим обязательного лечения. Недуг сопровождается сосудистой непроходимостью и образованием тромбов. Отсутствие лечения данной болезни может привести к ограничению подвижности, развитию инвалидности и даже к ампутации ноги.
Окклюзия артерий нижних конечностей является серьезным заболеванием, требующим обязательного лечения. Недуг сопровождается сосудистой непроходимостью и образованием тромбов. Отсутствие лечения данной болезни может привести к ограничению подвижности, развитию инвалидности и даже к ампутации ноги.
Общие сведения
Окклюзия сосудов нижних конечностей встречается довольно часто. Патология сопровождается такими неприятными симптомами, как болевой синдром, язвенные поражения кожных покровов и нарушение кровообращения. Подобные проблемы возникают вследствие закупорки сосудов.
Болезнь может быть приобретенной или врожденной. Среди основных причин развития окклюзии артерий нижних конечностей стоит выделить следующее:
- Атеросклеротические поражения ног.
- Воспалительные процессы в организме (специфические или неспецифические).
- Травмирование нижних конечностей, сопровождаемое нарушением естественного тока крови.
- Тромбоз.
- Аномалии магистральных артерий.
- Вредные привычки.
- Тромбоэмболия.
- Ожирение.
- Гипертония.
- Ишемическая болезнь.
- Малоподвижный образ жизни, сидячая работа, отсутствие физических нагрузок.
- Сахарный диабет.
- Спазм сосудов.
- Лейкоз.
- Частые стрессы.
- Наследственная предрасположенность.
- Внутренние инфекции.
- Обморожение ног.
Чаще всего окклюзия поражает мелкие артерии. Однако в некоторых случаях может возникнуть непроходимость крупных и средних сосудов.
Разновидности заболевания
 В медицине, окклюзию сосудов нижних конечностей принято разделять на следующие виды:
В медицине, окклюзию сосудов нижних конечностей принято разделять на следующие виды:
- Эмболия – закупорка сосудов, которая возникает в результате скопления гноя и образования тромбов. Происходит вследствие поражения сосудистой системы инфекционными заболеваниями, сопровождаемыми воспалительным процессом.
- Воздушная эмболия – сосудистая непроходимость, которая является следствием попадания пузырьков воздуха. Такое может возникнуть из-за неправильно сделанного укола или вливания крови в вены. Кроме этого, причиной образования пузырьков может стать травма легких или некоторые тяжелые недуги.
- Артериальная эмболия развивается вследствие серьезного патологического заболевания сердечно-сосудистой системы. Она появляется в результате действия активных тромбов, движущихся прямо от сердца.
- Жировая эмболия. Она может появиться в результате ожирения или нарушения обменных процессов в организме. При появлении данной болезни артерии закупориваются жировой тканью.
Стадии развития окклюзии нижних конечностей
Окклюзия артерий ног может быть острой или хронической. При острой форме различают следующие симптомы:
- При нагрузках на ноги появляется болевой синдром.
- Ощущается «холод» в нижних конечностях и боль. Данные симптомы носят регулярный характер.
- Возникают серьезные ограничения в подвижности ног. Болевой синдром присутствует постоянно.
- Развитие гангрены.
При хронической форме окклюзии артерий нижних конечностей можно наблюдать следующие симптомы:
- Непродолжительные боли в икрах и стопах, выпадение волос на ногах.
- Болевой синдром возникает чаще и продолжительнее. Возникает зуд, усталость ног, нагноение в области пальцев и грибок ногтевой пластины.
- Появление язвы на нижних конечностях, ограничения в нормальном движении. Болевой синдром ярко выражен, особенно в ночное время.
- Развитие гангрены.
Избежать гангрены и ампутацию конечностей можно, если своевременно обратиться за лечением к врачу и придерживаться всех его предписаний. Окклюзия сосудов нижних конечностей не развивается неожиданно, так как для накапливания и разрастания тромбов требуется время. Процесс сопровождается различными формами и характерными для них признаками, описанными выше. Лечению лучше всего поддается первая и вторая стадия развития заболевания.
Когда нужно обращаться к врачу
 При появлении нижеследующих симптомов необходимо обратиться к специалисту для прохождения диагностических исследований:
При появлении нижеследующих симптомов необходимо обратиться к специалисту для прохождения диагностических исследований:
- При минимальных физических нагрузках появляются периодичные боли в ногах, что мешает их нормальному функционированию.
- Чувство холода в ногах, которое не пропадает даже в летнее время.
- Парестезия: появление «коликов», «мурашек» и чувства онемения.
- Отсутствие пульса в зоне расположения артерии.
- Гнойничковые воспаления, возникающие на поверхности кожных покровов.
- Грибок стопы.
- Ограниченность в движении суставов (плохо сгибаются или разгибаются).
- Бледность кожи в зоне поражения.
При обращении с вышеназванными симптомами к врачу он в первую очередь проводит визуальный осмотр ног. При подозрении на окклюзию артерий нижних конечностей специалист назначает следующие виды диагностические исследования:
- Аортографию – инновационная методика, которая заключается в подаче контрастирующего вещества в полость сосуда и одновременное проведение рентгенологических снимков.
- Артериографию – одну из основных разновидностей ангиографии, которая осуществляется при помощи контрастного вещества и специального медицинского оборудования.
- Дуплексное сканирование – эхографию с цветным кодированием и спектральным допплеровским анализом.
Благодаря вышеназванным методам инструментальной диагностики можно определить степень поражения артерий нижних конечностей.
Кроме того, врач может назначить лодыжечно-плечевой индекс. Такая процедура позволяет оценить ток крови и выявить все имеющиеся в данном процессе нарушения.
Способы лечения
В зависимости от вида и стадии окклюзии артерий нижних конечностей врач подбирает наиболее эффективный метод лечения. Стоит обратить внимание, что курс терапии может длиться достаточно долго, пока сосуды полностью не освободятся от тромбов.
Для устранения начальных стадий окклюзии артерий нижних конечностей используют инъекции, специальные лекарства и таблетки. Их назначает квалифицированный врач. Прием медицинских препаратов осуществляется строго под наблюдением специалиста.
На первой и второй стадиях развития недуга врач прописывает тромболитики и спазмолитики. При лечении начальной стадии окклюзии хороший эффект дают физиотерапевтические процедуры. В случае появления язв на ногах доктор назначает специальные мази и таблетки.
Если окклюзия протекает в тяжелой стадии, в данном случае необходимо хирургическое вмешательство. При возможности сохранить конечность проводится удаление тромба, процедура шунтирования или протезирование сосудов, что позволяет восстановить нормальный ток крови в нижних конечностях. В ином случае врач удаляет пораженную гангреной ногу.
Необходимо запомнить, что лечить окклюзию артерий нижних конечностей нужно своевременно. При этом не должно быть никакого самостоятельного вмешательства. Диагностику и лечение должен проводить опытный и квалифицированный врач.
Стоит ли доверять народной медицине
Для лечения окклюзии нижних конечностей не помешает воспользоваться методами народной медицины. Однако следует помнить, что народные средства могут рассматриваться лишь как дополнение к основным лечебным процедурам.
Перед тем как использовать те или иные средства, следует обязательно обратиться за консультацией к врачу, так как большинство из них имею противопоказания. Последствия самолечения могут быть серьезными и необратимыми.
Профилактика
Для предупреждения развития окклюзии артерий нижних конечностей нужно придерживаться следующих важных рекомендаций:
- Вести здоровый образ жизни, нормализовать питание и избавиться от вредных привычек.
- Обогатить свой ежедневный рацион растительной клетчаткой.
- В достаточном количестве обеспечить себе физические нагрузки.
- Поддерживать нормальный вес.
- Свести к минимуму стрессовые ситуации.
- Контролировать уровень артериального давления.
Окклюзия является серьезным заболеванием, которое нередко приводит к опасным последствиям. Для того чтобы избежать их, нужно вовремя обратиться к врачу и пройти необходимый курс лечения.
Признаки и методы лечения закупорки сосудов на ногах
Возникающая во время физической активности (бега, длительной ходьбы, езды на велосипеде) боль в ногах не всегда является результатом обычного перенапряжения мышц. Намного чаще этот симптом говорит о том, что имеет место закупорка сосудов на ногах – как вен, так и артерий нижних конечностей.
Это состояние разнообразно в своих проявлениях. Если у человека возникла хромота, охватывающая обе конечности, можно подозревать раннее развитие окклюзии (перекрытия просвета) артерий нижних конечностей. Она является следствием такого заболевания, как атеросклероз. Из-за резкой закупорки просвета тромбом, который оторвался и начал движение, часто развивается тромбоэмболия – опаснейшее состояние.
Разновидности
Окклюзия, или закупорка сосудов нижних конечностей, протекает по-разному. Исходя из этого, в медицинской практике выделяют два типа окклюзий:

В первом случае наблюдается полное сужение расстояния между стенками вен нижних конечностей. Также может диагностироваться острая сосудистая недостаточность.
Что касается хронических окклюзий, то для них характерно не полное, а лишь частичное сужение просвета. Также наблюдаются хронические формы венозной недостаточности.
Причины закупорки
В организме человека проходит несколько важных физиологических процессов. Свертывание крови – один из них. Сгусток, или тромб, – результат склеивания некоторых компонентов крови. Его предназначение – остановить кровотечение, если повреждена поверхность кожи или нарушена целостность оболочки внутренних органов. Если в организме по каким-то причинам отсутствует реакция образования тромба, кровоизлияние нередко приводит к летальному исходу.
Медицинской практикой выделяется два типа тромбов:
- Первый тип образуется в артериях нижних конечностей и любого другого органа и состоит из тромбоцитов.
- Второй тип – результат соединения эритроцитов и фибрина. Место возникновения – вены.
Медицинской практике известно такое состояние, как патологическое тромбообразование. Под этим следует понимать состояние, при котором сгусток образовывается глубоко внутри сосудов ног без контакта с внешней средой.
Среди других механизмов развития закупорки сосудов специалисты отмечают нарушение целостности внутреннего слоя стенок сосудов, а также нарушение показателей свертываемости крови в сторону увеличения.
У пациентов с такими диагностированными заболеваниями, как кардиальная аритмия, аневризма, поражение сосудов атеросклеротического плана, может развиться тромбоэмболия. При этом состоянии закупорку сосудов вызывает тромб, который мигрировал из подвздошной артерии, сердца или брюшной аорты при помощи потока крови.
Причины развития закупорки медики объединяют в так называемую триаду Вирхова:
- повышение показателей свертываемости;
- нарушение скорости течения крови в сторону уменьшения;
- повреждение стенок сосудов.

Среди причин прижизненного развития патологии выделяют:
- диагностированный или невыявленный атеросклероз;
- отрыв образовавшегося в сердце тромба и его мигрирование в нижерасположенные артерии.
Развитию окклюзии сосудов ног также могут способствовать такие факторы риска:
- вынашивание и рождение ребенка;
- использование гормональных противозачаточных средств;
- онкологические заболевания;
- разного рода травмы;
- наличие вредных привычек;
- избыточная масса тела;
- отсутствие достаточных физических нагрузок;
- длительное пребывание в сидячем положении за рулем.

Образующиеся в глубоких венах нижних конечностей тромбы в большинстве случаев зарождаются в суральных венозных синусах (полостях), расположенных в глубинных участках мышц икр. Из-за того, что синусы не способны поддерживать собственный тонус, за их опорожнение отвечают мышцы голени. Чем больше человек двигается, тем качественнее будет венозное кровообращение. Именно поэтому у людей, которые длительное время пребывают в состоянии покоя, есть риск патологического тромбообразования.
Чем дольше наблюдается нарушение целостности стенок вен, тем ниже показатель эластичности сосудов. Результатом всего этого становится превращение глубоких вен в трубки, которые не могут растягиваться и, соответственно, препятствовать обратному кровотоку. На фоне воспаления развивается острый тромбофлебит.
Как отличить флеботромбоз от тромбофлебита
Два процесса, которые протекают в сосудах ног, имеют ряд важных различий:
- Флеботромбоз представляет собой нарушение проходимости в глубоких венах, а тромбофлебит – в поверхностных.
- При флеботромбозе риск развития тромбоэмболии (смертельного осложнения окклюзии) намного выше, чем при второй патологии.
Симптомы заболевания
Яркими, четко выраженными симптомами обладает полная закупорка сосудов нижних конечностей. В частности, больные отмечают у себя:
- так называемый «удар хлыста» – интенсивную боль, которая возникает неожиданно;
- ощущение холода в конечностях;
- снижение яркости цвета кожных покровов ног, в сосудах которых наблюдается закупорка;
- ощущение слабости в ногах;
- хромоту;
- в артериях, расположенных ниже места возникновения окклюзии, не прощупывается пульсация.

В случаях, когда наблюдается лишь частичная закупорка вен нижних конечностей, клиническая картина не имеет яркой выраженности. Именно по этой причине больной может не подозревать о наличии у себя патологии. По мере того, как просвет будет уменьшаться, могут появиться такие клинические проявления:
- болезненные ощущения в конечности, которая страдает от патологии;
- ярко выраженный отек ноги в одной точке;
- окрашивание кожных покровов в красный или синий цвет;
- уплотнение мышц;
- пораженная патологией конечность становится больше.
Наибольшей специфичностью обладают симптомы закупорки вен нижних конечностей, расположенных близко к поверхности. Клиническая картина выглядит следующим образом:
- болевые ощущения в районе сосуда с окклюзией;
- изменение интенсивности окраски кожного покрова чуть выше пораженных сосудов ног (бледность);
- ощущаемые при прикосновении плотные образования;
- отек близ поврежденного сосуда.
к содержанию ↑
Как лечат патологию
Независимо от степени выраженности и характера течения заболевания, оно требует правильного и своевременного лечения. В целом, тактика предполагает два направления.
Консервативное лечение
В первом случае назначают медикаменты согласно тому, насколько ярко выражены симптомы. Как правило, для лечения назначают такие лекарства:
- обезболивающие;
- спазмолитики;
- препараты для налаживания состояния крови;
- гликозиды для сердца;
- средства для устранения аритмии.

К консервативной терапии относят:
- бинтование, ношение компрессионного белья;
- изменение рациона питания – ограничение или полный отказ от острой, жирной, соленой и жареной пищи, обогащение большим количеством фруктов, овощей, замена животных жиров растительными;
- применение мазей-венотоников;
- прием таблетированных венотоников и витамина Р;
- противовоспалительные препараты нестероидного семейства.
Не во всех случаях консервативное медикаментозное лечение дает положительный результат. Если лечащий врач заметит, что высока вероятность развития опасных для жизни осложнений, будет рекомендовано проведение оперативного лечения.
Операция
Некоторое время назад в качестве метода хирургического лечения рекомендовалось удаление тромба. Но сегодня от него все чаще отказываются в пользу более эффективных способов:
- Если у больного не наблюдается склонность к кровотечениям, врач может порекомендовать тромболизис. При этом методе тромб растворяют непосредственно в поврежденных сосудах нижних конечностей. Однако есть риски: применяемое лекарственное средство может стать причиной обширного кровотечения.
- При наличии противопоказаний к тромболизису в вену устанавливают кава-фильтр. Это устройство не позволит оторвавшемуся тромбу мигрировать в глубокие вены.
- Революционным методом лечения окклюзии сегодня являются зонды Aspirex Straub и Rotarex. Они позволяют измельчать и удалять тромбы без вреда и риска.
Наследственность и травмы лишь изредка приводят к закупорке сосудов. Намного чаще окклюзия является следствием поведения самого больного. Сегодня все чаще люди ведут малоподвижный образ жизни и неправильно питаются. Именно поэтому лучшее лечение – профилактика.
Окклюзия сосудов нижних конечностей
Симптомы и лечение окклюзии артерий ног
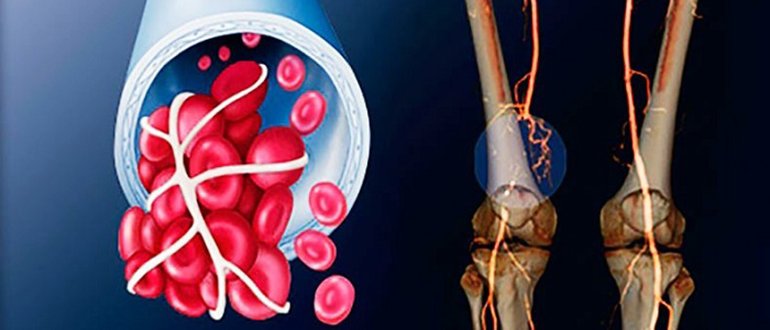
Острое нарушение кровотока, связанное с сужением или полной закупоркой сосудов, называется окклюзией. Она возникает в качестве симптома конкретного заболевания и вызывает патологические изменения в близлежащих тканях и органах.
Причины окклюзии

По местоположению окклюзии бывают:
Выделяют несколько основных причин появления данной аномалии.
Эмболия
В сосуде образуется преграда в виде некого постороннего образования на месте бифуркаций.
Различают следующие виды эмболии:
- Возникшая на фоне инфекции. Скопления из гноя или микроорганизмов препятствуют кровотоку.
- Воздушная. Пузырек воздуха попадает в артерию и плотно закупоривает сосуд. Возникает в результате травмы органов дыхания или неаккуратной инъекции.
- Жировая. Жировые клетки скапливаются в тромб. Данная эмболия может поразить человека как из-за повреждения, так и на фоне нарушений обменных процессов в организме.
- Артериальная. При наличии пороков сердца в клапанах образуются подвижные тромбы.
Тромбоз
На стенках артерий постепенно возникают скопления посторонних клеток, которые преграждают путь кровотоку.
Даже если сосуд не сузится до конца, место образования тромбоза становится подверженным тромбоэмболии.
Аневризма
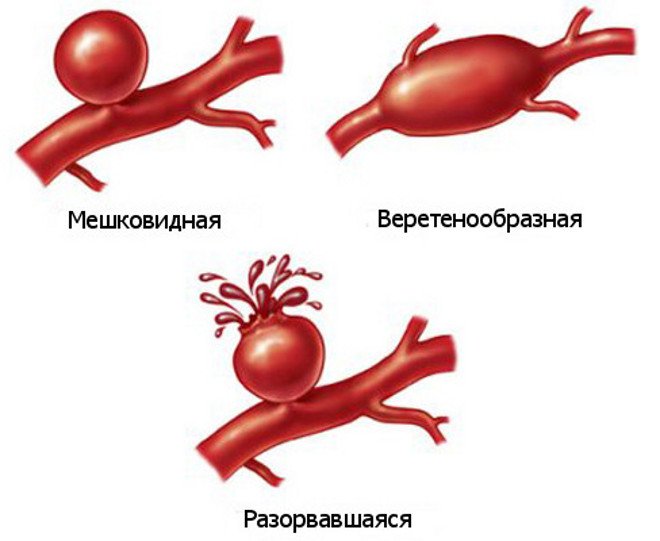
Представляет собой резкое увеличение сосудистых стенок, предрасполагающее к поражению данного участка тромбозом или эмболией.
Травмы
В результате нарушения целостности мышечной или костной тканей часть клеток отделяется и начинает путешествовать по кровотоку, скапливаясь и вызывая тромбоз.
Наличие фоновых заболеваний
Окклюзия артерий нижних конечностей никогда не возникает как самостоятельное явление. Она может быть следствием или симптомом следующих заболеваний:
- любые нарушения в работе сердца: инфаркт, порок, ишемия, аневризмы;
- высокое давление;
- травма из-за удара током;
- обморожение.
Процесс возникновения

Алгоритм развития окклюзии следующий:
- В кровеносной системе образуется тромб.
- Он закупоривает сосуд.
- Кровоток замедляется или полностью прекращается.
- Происходят окклюзионные деформации стенки сосуда, запускаются паталогические изменения тканей.
При ишемии возникает:
- нарушение обмена веществ;
- нехватка кислорода;
- ацидоз;
- отек.
Виды и стадии окклюзии
Окклюзии ног различаются по локализации проблемы в кровотоке:
- Непроходимость мелких артерий. Поражает стопы и голени.
- Поражение крупных и средних. Страдает подвздошная и бедренная артерии.
- Смешанный тип, сочетающий оба предыдущих (окклюзия подколенной артерии и голени).
Обычно заболевание развивается поэтапно и имеет следующие признаки:
- Кожа на ногах бледнеет и становится прохладной на ощупь. Появляется усталость в икрах.
- Возникает боль в конечностях, хромота, скованность мышц.
- Болевой синдром не проходит даже во время покоя.
- Некротическая, завершающая стадия. Трофические изменения кожи приводят к появлению язв, грозящих перерасти в гангрену.
Симптомы
Недуг имеет следующие проявления:
- хромота, локализованная в лодыжке;
- ишемия конечности;
- болевые ощущения непонятного характера даже в ночные часы;
- парестезия;
- озноб;
- судороги.
Дополнительное обследование демонстрирует нестандартную реакцию сосудов на движение человека (сужение стенок вместо расширения).
Диагностика
Чаще всего в ногах случается окклюзия подвздошной или бедренной артерии. Что это такое и какова первая помощь организму – расскажет сосудистый хирург.
Запущенная окклюзия сосудов нижних конечностей имеет серьезные последствия для организма, вплоть до ампутации ног, поэтому любое подозрение на болезнь требует тщательного исследования в стационаре:
- Хирург визуально оценивает место предполагаемой закупорки, отмечая наличие отечности, сухости и других поражений кожи.
- Сканирование сосудов помогает выделить травмированные сегменты.
- Если картина неясна, назначают рентген или ангиографию, при которой в артерию вводят контрастный краситель.
- Лодыжечно-плечевой индекс помогает оценить состояние системы кровообращения.
Лечение

При возникновении подозрения на окклюзию необходимо срочно обратиться к сосудистому хирургу.
Каждый этап болезни имеет собственные методы терапии:
- Первая стадия требует консервативного лечения, устраняющего симптомы. Врач назначает препараты и определяет схему приема следующих медикаментов:
- спазмолитические средства для устранения спазмов стенок артерий;
- тромболитики для рассасывания тромбов;
- фибринолитические лекарства:
- липотропы;
- витаминные добавки, ориентированные на дополнительное поступление в организм витаминов группы В и С;
- сосудорасширяющие, увеличивающие просвет для кровотока.
Для восстановления организма пациенту показаны физиопроцедуры:
- терапия магнитами;
- баротерапия;
- плазмоферез.
Назначают антиоакулянтную терапию.
- На второй стадии не обойтись без хирургических манипуляций: иссечения тромба, стентирования, шунтирования и протезирования. Они имеют цель восстановить здоровое кровообращение.
В 90% случаях, если начинают лечить первые стадии окклюзии, пациента ожидает полное выздоровление.
Хорошо зарекомендовала себя эндартериоэктомия из бедренной артерии с созданием боковой «заплаты», увеличивающей диаметр сосуда.
- Третья стадия предполагает тромбоэктомию, фасциотомию и щадящую ампутацию.
- При трофических изменениях, сопровождающихся гангреной, любая операция на сосудах ухудшит состояние больного. Во избежание летального исхода хирург принимает решение о полной ампутации конечности, начиная с нижней трети бедра. Артериография определяет необходимую степень операции.
Прогноз и профилактика
Запущенная окклюзия нижних конечностей чаще всего требует хирургического вмешательства и механической прочистки артерий. Сосудистый хирург удаляет тромбы или вырезает целые участки, налаживая нормальное движение крови. Нередки случаи артериального шунтирования.
На некротической стадии заболевания при стремительном развитии гангрены врач может принять решение о частичной или полной ампутации конечности для предотвращения летального исхода из-за:
- сепсиса;
- почечной недостаточности;
- полиорганной недостаточности.
Только своевременное обращение за медицинской помощью и интенсивная терапия на ранних стадиях помогут избежать трагического исхода.
Антиагреганты способствуют рассасыванию тромбов.
Снизить риск возникновения заболевания можно, придерживаясь следующих правил здорового образа жизни:
- людям, страдающим гипертонией, необходимо контролировать артериальное давление и избегать рецидивов;
- все острое, жареное и жирное негативно влияет не только на состояние желудочно-кишечного тракта, но и способствует образованию тромбов из холестериновых бляшек. Растительная клетчатка, содержащаяся в овощах, фруктах, хлебе грубого помола и отрубях, оказывает очищающее воздействие на весь организм и выводит продукты распада;
- борьба с гиподинамией должна происходить на протяжении всего дня. Зарядка, регулярный спорт, дополнительная нагрузка в виде разумного отказа от лифта и транспорта улучшают обмен веществ, повышают тонус, укрепляют сосуды, снижают лишний вес;
- противопоказаны алкоголь и курение;
- стрессовые ситуации провоцируют гипертонию;
- обувь должна быть мягкой, комфортной, не сдавливающей ногу;
- личная гигиена бережет конечности от травм и заражения грибковыми инфекциями;
- дополнительный прием витаминно-минеральных комплексов окажет общеукрепляющее действие на организм, повысит уровень гемоглобина.
Закупорка сосудов преграждает путь кровотоку, одними из основных задач которого является питание клеток всего организма полезными веществами и доставка кислорода. Своевременное лечение окклюзии артерий нижних конечностей помогает избежать инвалидности.
Как лечить окклюзию артерий нижних конечностей
На сегодняшний день заболевания сердечно-сосудистой системы встречаются не так уж и редко. Часто возникает и окклюзия артерий нижних конечностей, которая представляет собой сужение просвета между стенками сосудов. Иногда данный процесс способствует полной закупорке вен, и тогда болезнь очень сложно вылечить. Так как данное заболевание сложно поддается лечению, специалисты рекомендуют проводить регулярные профилактические меры и при появлении первых симптомов подобного заболевания сразу же приступать к лечению.
Причины возникновения патологии
Опытные врачи утверждают, что окклюзия сосудов нижних конечностей может появиться вследствие нарушений кровотока. Чаще всего непроходимость крови фиксируется в бедренной артерии. Болезнь постепенно развивается на протяжении длительного времени.
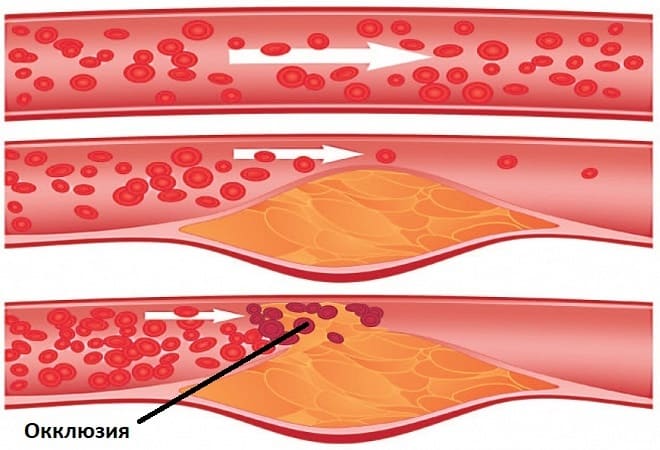
Как правило, профессионалы связывают ее с некоторыми особыми осложнениями. Примером такого может стать тромбоэмболия. Причем практически 90% всех случаев связано с проблемами тромбов. Основой появления окклюзии может стать атеросклероз и закупорка холестериновыми бляшками сосудов.
Непроходимость сосудов часто наблюдается при эмболии. Это так называемая закупорка сосудов газами и другими сосудами. Подобные проблемы могут возникнуть из-за неправильной постановки капельницы или взятия анализа крови из вены.
Нередко механические повреждения вен могут стать условием появления данного заболевания. В таком случае просветы закрываются жировой тканью, которая со временем закрывает и весь сосуд. Особенно опасно такое состояние при закупорке подколенной артерии.
Воспалительный процесс в организме тоже может способствовать появлению окклюзии.
Вследствие этого в организм попадает инфекция, которая и зарождает в организме данную проблему.
Окклюзия нижних конечностей может возникнуть вследствие сильного обморожения нижних конечностей, ненормальных показателей артериального давления и даже от осложнений после хирургического вмешательства.
Какими симптомами сопровождается заболевание на разных стадиях
Симптом окклюзии зависит, прежде всего, от стадии болезни, которая наблюдается у пациента. Специалисты в области медицины выделяют 4 основных стадии протекания окклюзии нижних конечностей.
- На первой стадии человек может ощущать легкую усталость, которая возникает вследствие продолжительной ходьбы. После серьезных физических нагрузок у таких пациентов обычно кожа становится светлее, а порой даже слишком белой. Именно этот симптом должен подтолкнуть человека обратиться к специалисту, тем более если данное явление проявляется с определенной регулярностью.
- На второй стадии уже начинают сильно болеть ноги, даже если человек не нагружает конечности. Порой доходит до того, что развивается небольшая хромота. Это тоже знак того, что пора обратиться за консультацией к специалисту.
- На следующей стадии боли наблюдаются даже тогда, когда человек находится в состоянии покоя. Они становятся настолько невыносимыми, что некоторые пациенты прибегают к самолечению.
- На последней стадии сосудистый недуг виден невооруженным глазом. На кожном покрове ног появляются язвочки, которые постоянно растут в размерах и невыносимо болят. В особо запущенных состояниях порой доходит до появления гангрены.
На всех этапах болезни она имеет свои визуальные проявления. Например, посинение кожного покрова или потемнение сосудов.
Как определяют наличие окклюзии
Если пациент ощущает сильную боль при хождении и не только, замечает изменения оттенка кожи после нагрузок, ему срочно следует обратиться за помощью к специалисту, который занимается лечением сердечно-сосудистых заболеваний. Только настоящий профессионал может подтвердить или опровергнуть, что это окклюзия нижних конечностей, и человек нуждается в незамедлительном лечении. Врач после осмотра обязательно назначит подходящую лечебную программу, которая поможет избавиться от заболевания.
Диагностика предусматривает несколько исследований со стороны специалиста. Как только человек обращается к соответствующему доктору, он сразу же проводит визуальное обследование. Оно предполагает оценку оттенка нижних конечностей, их ощупывание и т.д.
Если врач определил, что это действительно может быть окклюзия, пациенту назначается сканирование артерий нижних конечностей, лечение которых все равно будет назначено, независимо от заболевания. В процессе данной процедуры специалист должен определить конкретное место закупорки.
После этого врач должен провести вычисления так называемого лодыжечно-плечевого индекса. Они позволят сделать более точные выводы о скорости кровотока и, соответственно, назначить верное лечение.
Самый простой способ выявления проблемы — МСКТ-ангиография. Данная процедура позволяет оценить состояние сосудов, его отклонение от нормы.
Набор процедур для диагностики зависит от стадии заболевания, скорости его протекания и от профессионализма вашего лечащего врача.
Каким должно быть лечение
Лечить окклюзию нижних конечностей можно, только следуя рекомендациям вашего врача. Обычно занимается этим сосудистый хирург. Особенности процедур, их частота и количество определяется стадией воспаления на момент обращения пациента к доктору.
На первой стадии, когда болезнь только начинает прогрессировать, назначаются самые консервативные методы лечения.
Больному в таком случае назначаются специальные медикаментозные средства, которые устраняют закупорку сосудов. Спустя определенное время кровоснабжение налаживается. Нередко для более быстрого эффекта назначаются дополнительные физиотерапевтические процедуры, которые способствуют восстановлению стенок сосудов и тоже ускоряют появление положительных эффектов.
Уже на второй стадии пациент нуждается в незамедлительном оперативном вмешательстве. Хирург в таком случае удаляет самые большие тромбы, которые не поддаются медикаментозному лечению.
На последней стадии назначается оперативное вмешательство не просто для удаления тромбов, но и для устранения погибших тканей. Параллельно с этим пациент проходит специальную терапию, которая служит хорошей лечебной профилактикой.
Окклюзия — это опасное заболевание, которое развивается очень быстро, но нуждается в длительном лечении. Именно поэтому лучше на ранних сроках лечить болезнь и вовремя обращаться к специалистам за помощью.
Что такое окклюзия сосудов нижних конечностей
Патологии системы кровообращения лидируют во всей структуре заболеваний, среди главных причин инвалидности и смертности населения. Этому способствует распространенность и устойчивость факторов риска. Болезни не всегда поражают сердце и сосуды одновременно, часть из них развивается в венах и артериях. Их достаточно много, но окклюзия артерий нижних конечностей — наиболее опасна.
Понятие окклюзии (закупорки) сосудов ног

Закупорка артерий нижних конечностей приводит к прекращению поступления кислорода и питательных веществ к органам и тканям, которые они снабжают. Чаще поражаются подколенные и бедренные артерии. Заболевание развивается резко и неожиданно.
Просвет сосуда может быть перекрыт тромбами или эмболами различного происхождения. От их размеров зависит диаметр артерии, которая становится непроходимой.
При этом быстро развивается некроз тканей на участке ниже закупорки артерии.
Выраженность признаков патологии зависит от места расположения окклюзии и функционирования бокового — коллатерального кровотока по здоровым сосудам, проходящим параллельно пораженным. Они доставляют питательные вещества и кислород к ишемизированным тканям.
Закупорка артерий нередко осложняется гангреной, инсультом, инфарктом, которые приводят больного к инвалидности или смерти.
Невозможно понять, что такое окклюзия сосудов ног, осознать тяжесть этого заболевания, не зная его этиологии, клинических проявлений, методов лечения. Надо также учесть значимость профилактики этой патологии.
Более 90% случаев закупорки артерий ног имеют две основные причины:
- Тромбоэмболия — сгустки крови формируются в магистральных сосудах, током крови доставляются в артерии нижних конечностей и перекрывают их.
- Тромбоз — тромб в результате атеросклероза появляется в артерии, разрастается и закрывает ее просвет.
Этиология
Этиология остальных случаев следующая:
- накопление холестериновых бляшек на стенках сосудов при атеросклерозе до его закупорки;
- эмболия частичками жира или инородного тела, пузырьками воздуха, инъекционной жидкостью;

- аневризма артерий — их растяжение и выпячивания, в которых быстро накапливаются тромбы и эмболы;
- механические травмы сосудов, сдавливание, перекрывающие кровоток;
- воспалительные заболевания артерий, которые сопровождаются отечностью и накоплением экссудата;
- ишемия сердца, гипертония, порок сердца, инфаркт миокарда, сахарный диабет способствуют развитию окклюзии;
- лейкоз — просвет артерии закупоривают разрастающиеся злокачественные клетки.
Факторы риска
Окклюзия сосудов — это заболевание, для развития которого особенно важно наличие факторов риска. Их минимизация снижает возможность возникновения непроходимости. Они такие:
- алкоголизм, наркомания, курение;
- наследственность;
- хирургическая операция на сосудах ног;
- несбалансированный рацион питания;
- беременность, роды;
- лишний вес;
- малоподвижный образ жизни;
- половая принадлежность — чаще болеют мужчины, возраст — более 50 лет.
Воздействие основных причин и факторов риска чаще всего накапливается долго.
Важно! Специалисты отмечают распространение окклюзии сосудов ног среди молодых людей, многие из которых просиживают перед компьютерами и мониторами гаджетов. Поэтому при возникновении первых признаков окклюзии, не зависимо от возрастной категории, необходимо незамедлительно обратится к врачу.
Виды и признаки болезни
Закупорка артерий может произойти на любом участке нижней конечности, перекрываются различные диаметры сосудов. В соответствии с этим различают разновидности окклюзий:
- Непроходимость крупных и средних артерий. Нарушается кровоснабжение бедренных и прилегающих к ним участков.
- Закупорка мелких сосудов, снабжающих кровью голени и стопы.
- Смешанная непроходимость — крупных и мелких артерий одновременно.
По этиологическим факторам, спровоцировавшим появление и развитие болезни, окклюзии разделяют на такие виды:
- воздушная — закупорка сосуда пузырьками воздуха;
- артериальная — непроходимость создают тромбы;
- жировая — закупорка артерии частичками жира.
 Непроходимость сосудов ног протекает в двух формах:
Непроходимость сосудов ног протекает в двух формах:
- Острая.
- Хроническая.
Острая окклюзия возникает при закупорке артерии тромбом. Развивается внезапно и быстро. Хроническое заболевание протекает медленно, проявления зависят от накопления холестериновых бляшек на стенке сосуда и уменьшения его просвета.
Симптоматика
Первым признаком непроходимости артерий ног является симптом перемежающейся хромоты. Интенсивная ходьба начинает вызывать боль в конечности, человек, щадя ногу, прихрамывает. После короткого отдыха болезненные ощущения исчезают. Но с развитием патологии боль появляется от незначительных нагрузок на конечность, хромота усиливается, необходим продолжительный отдых.
Со временем появляются 5 главных симптомов:
- Постоянная боль, усиливающаяся даже от незначительного увеличения нагрузок на ногу.
- Бледная и холодная на ощупь кожа на участке поражения, у которой со временем проявляется синюшный оттенок.
- Пульсация сосудов на участке закупорки не прощупывается.
- Снижение чувствительности ноги, ощущение бегающих мурашек, которое постепенно исчезает, остается онемение.
- Наступление паралича конечности.
Важно знать, что через несколько часов после появления характерных признаков закупорки начинается некротизация тканей на участке окклюзии сосуда, возможно развитие гангрены.
 Эти процессы необратимы, поэтому несвоевременное лечение приведет к ампутации конечности и инвалидности больного.
Эти процессы необратимы, поэтому несвоевременное лечение приведет к ампутации конечности и инвалидности больного.
Если появляются признаки перемежающейся хромоты или хотя бы один основной окклюзивный симптом — это повод срочного обращения к врачу.
Методы лечения
Флеболог проводит необходимые исследования, подтверждающие диагноз. После этого назначает лечение. На начальных стадиях развития болезни оно консервативное и проводится в домашних условиях. Применяют лекарственную терапию:
- антикоагулянты, разжижающие кровь и понижающие ее вязкость (Кардиомагнил, Плавикс, Аспирин Кардио);
- спазмолитики, снимающие спазмы сосудов (Но-Шпа, Спазмол, Папаверин);
- тромболитики (фибринолитики), разрушающие тромбы (Проурокиназа, Актилаза);
- обезболивающие, снимающие приступы боли (Кетанол, Баралгин, Кеталгин);
- сердечные гликозиды, улучшающие работу сердца (Коргликона, Дигоксин, Строфантина);
- противоаритмические препараты, нормализующие сердечные ритмы (Новокаинамид, Прокаинамид).
 Антикоагулянтное действие Гепариновой мази используют для местного лечения окклюзии. Назначают комплексы витаминов. Используют физиопроцедуры.
Антикоагулянтное действие Гепариновой мази используют для местного лечения окклюзии. Назначают комплексы витаминов. Используют физиопроцедуры.
Электрофорез ускоряет и обеспечивает максимальное проникновение лекарств к месту поражения артерии.
Магнитотерапия снимает боль, улучшает кровообращение, повышает насыщаемость крови кислородом.
В случае тяжелого развития окклюзии и неэффективной медикаментозной терапии, применяют оперативное лечение:
- Тромбэктомия — удаление тромбов из просвета сосуда.
- Стентирование — введением специального баллончика открывается просвет артерии и устанавливается стент, предотвращающий его сужение.
- Шунтирование — создание обходной артерии взамен пораженного участка. Для этого может быть использован имплантат или здоровый сосуд конечности.
При развитии гангрены проводят частичную или полную ампутацию конечности.
Профилактика
Выполнение несложных правил профилактики существенно снижают риск развития заболевания:
- Вести активный образ жизни, применять умеренные физические нагрузки.
- Посещать катки, бассейны, тренажерные залы.
- Отказаться от курения и алкоголя или сократить употребление крепких напитков до минимума.
- Употреблять правильную пищу, которая содержит достаточное количество витаминов и микроэлементов. Исключить продукты, повышающие холестерин в крови, ее вязкость, артериальное давление, содержащие большое количество жира.
- Не допускать значительного повышения массы тела, поддерживать ее в норме.
- Избегать стрессов, научиться избавляться от них.
- Контролировать течение и лечение хронических заболеваний, которые могут вызвать непроходимость сосудов ног.
Заключение
Закупорка артерий нижних конечностей в большинстве случаев развивается длительно, поэтому ранние симптомы появляются на начальных стадиях заболевания. Они сигнализируют о проблемах с сосудами. Надо не упустить этот момент и посетить специалиста. Только так можно правильно определить причину окклюзии сосудов, устранить ее, остановить развитие патологии, иметь благоприятный прогноз на выздоровление.
Окклюзия артерий нижних конечностей, шеи и головы, сердца и кишечника: симптомы, лечение и прогноз жизни
Н арушения трофики нижних конечностей встречается в практике флебологов и сосудистых хирургов часто. Согласно статистическим оценкам.
На долю этой категории расстройств приходится порядка 25% всех случаев обращения к докторам, речь идет о тяжелых патологических процессах, а не о хронических нарушениях. В большинстве случаев пациенты поступают по скорой помощи в профильный стационар, требуется проведение неотложных мероприятий.
Окклюзия — это закупорка артерий, реже вен, которая сопровождается выраженным падением качества и скорости кровотока, со стремительным развитием некроза, возможен и даже вероятен летальный исход.
Чем именно перекрыт просвет кровоснабжающих структур — зависит от ситуации. Как правило, говорят об окклюзии сосудов, имеют в виду нарушение проходимости артерии из-за тромба, сгустка крови.
Причин расстройства множество, факторы провокаторы выявляют в обязательном порядке. Только распознав их можно назначать эффективное лечение.
Терапия в основном хирургическая. При вялотекущих, потенциально малоопасных формах патологического процесса есть шансы восстановить исходное состояние медикаментозным способом.
Механизм развития и виды окклюзии
В основе критического расстройства лежит группа факторов. В каком сочетании они присутствуют у конкретного пациента — нужно разбираться. Окклюзия формируется как итог группы нарушений.
- Отклонение со стороны реологических свойств крови. Речь идет о ее сгущении.
Почему так происходит — вопрос другой. Обычно это итог сочетания моментов, вроде воспалительного процесса, застойных явлений, проблем с метаболизмом и прочее.
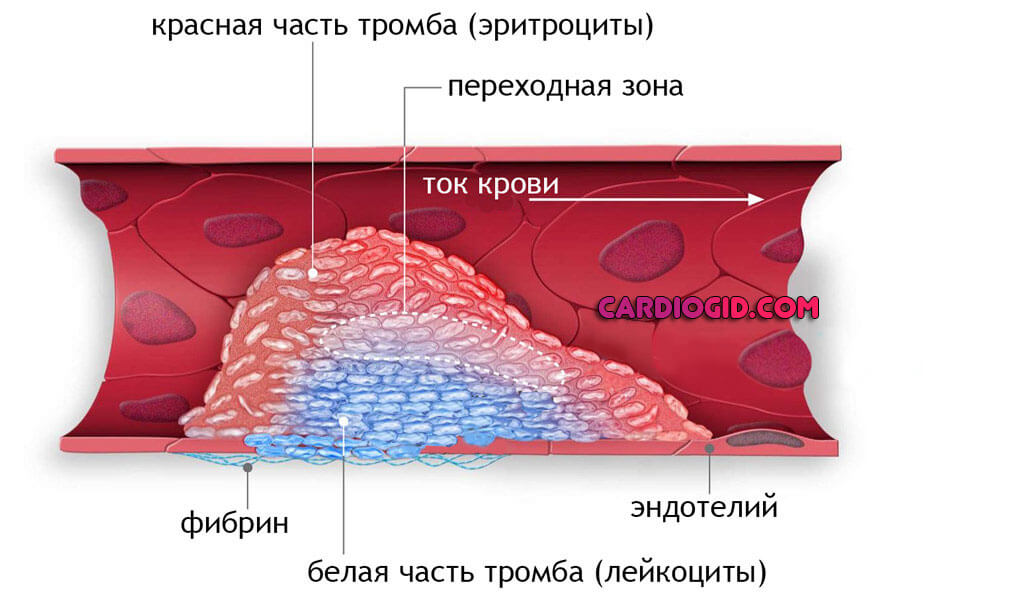
При изменении текучести жидкой соединительной ткани, она начинает сворачиваться прямо внутри сосудов, в структуре обнаруживается большое количество особого вещества — фибрина.
Он является связующим звеном, составляет основу тромба, соединяя форменные клетки крови.
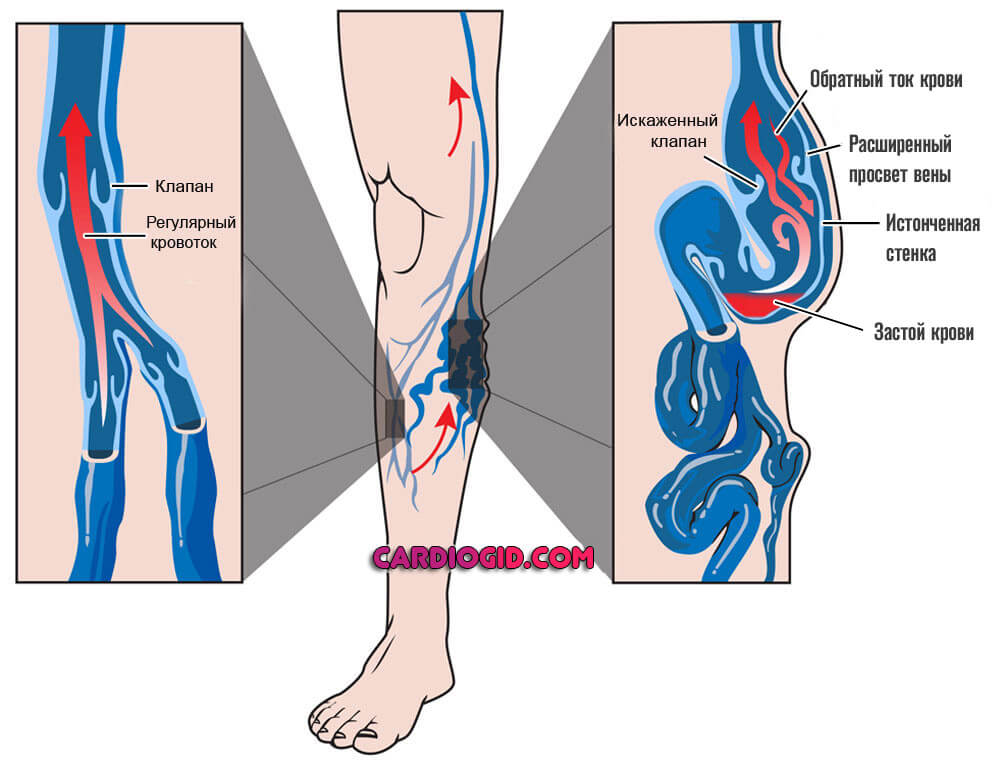
- Второй весомый фактор — застойные явления в сосудах. Обычно на фоне варикозного расширения вен нижних конечностей, также изменения анатомии кровоснабжающих структур головного мозга.
Результатом оказывается падение скорости движения соединительной ткани, рано или поздно это приведет к формированию тромбов.
- Третий фактор — воспалительные процессы, травмы. Все состояния, которые приводят к нарушению нормальной работы вен и артерий.
Начинаются дегенеративные, дистрофические процессы, которые ухудшают и без того скудный кровоток. С течением времени подобная проблема приведет к неотложным состояниям.
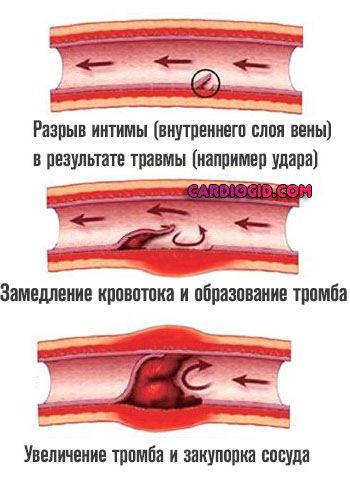
Три указанных момента играют ключевую роль, часто они встречаются в системе, обуславливают одно другое. Возможно изолированное существование, по отдельности.
Альтернативное название окклюзии — тромбоз. В медицинской практике оба понятия используются как взаимозаменяемые.
В дальнейшем механизм всегда одинаков. Наблюдается сгущение крови, скопление в ее составе фибрина, который связывает клетки жидкой ткани и вызывает формирование особых структур — тромбов.
Венозные образования склонны находиться на одном месте, они закупоривают сосуды конечностей, вызывают некроз, гангрену.
Артериальные мигрируют, отрываются от источника и часто поражают крупные кровоснабжающие структуры, провоцируют инфаркт, инсульт, гибель больного от прочих опасных состояний.
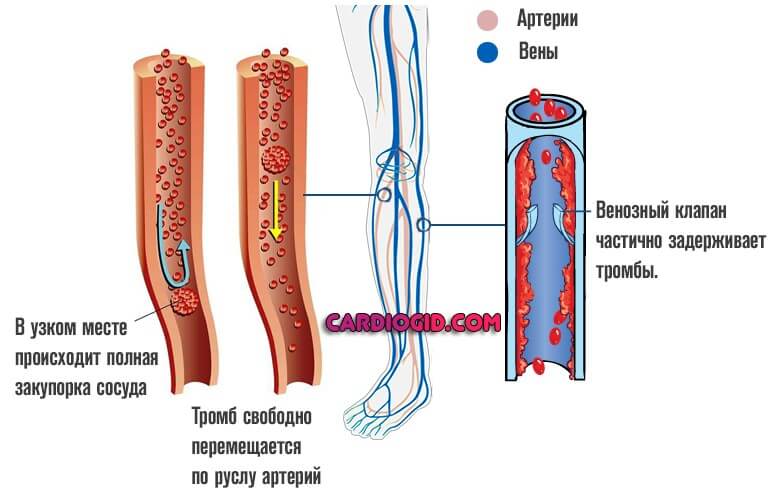
Симптомы закупорки сосудов
Клиническая картина зависит от локализации патологического процесса. Комплекс признаков оценивается в обязательном порядке, при развитии критического положения, объективные моменты и жалобы больного — практически единственное, на что можно опереться врачам.
Нижних конечностей
Встречается часто. Но по распространенности эта разновидность далеко не первая. Согласно статистическим оценкам, на долю поражения приходится до четверти всех клинических случаев.
Симптоматика зависит от того, какие именно сосуды окклюзированы. Обычно в процесс вовлекаются вены, глубокие или наружные (поверхностные).
Для второй названной формы поражения типична группа признаков:
- Болевой синдром незначительной интенсивности в области вовлечения. Распирающий, тюкающий и пульсирующий. Зависит от ситуации. Возможно ощущение жжения, зуда кожи. Это результат нарушения трофики и раздражения нервных окончаний. Купирование дискомфорта возможно с помощью анальгетиков.
- Незначительное снижение двигательной активности. Способность ходить на прежнем уровне, однако пациент испытывает болевой синдром, тяжесть при попытках опереться на ногу. На фоне этого типа нарушения симптом заметен в малой степени.
- Покраснение области над местом поражения. Конечность становится розовой или насыщенно малиновой. Возможна неравномерная пигментация дермального покрова.
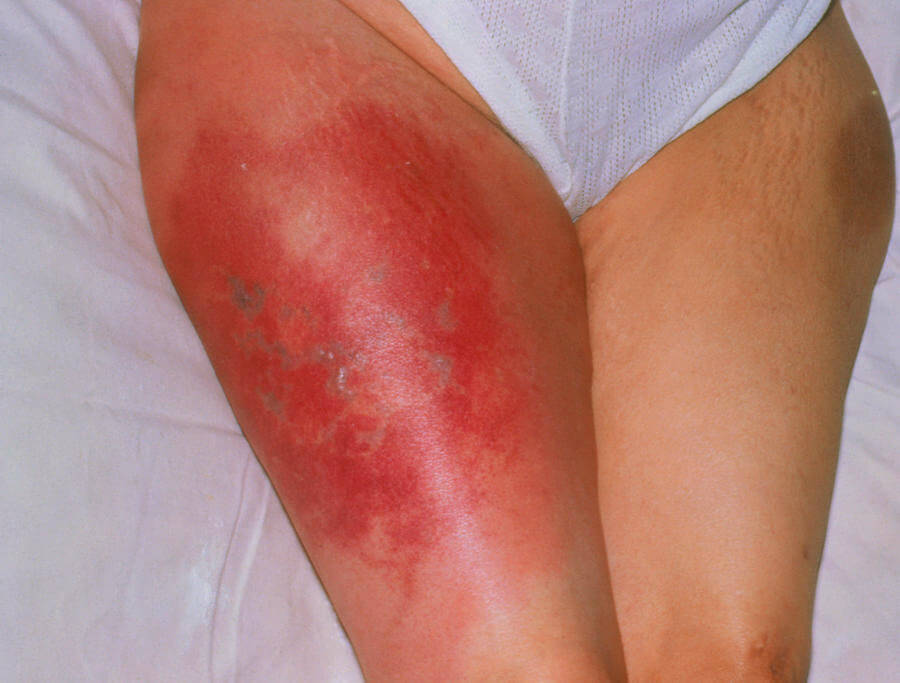
- Отечность ноги. Незначительная. Обнаруживается при пальпации и визуальной оценке.
- Рост местной температуры тела. Достаточно прикоснуться к коже, чтобы понять.
Поражение наружных сосудов не представляет критической опасности для здоровья и жизни, не считая некоторых случаев.
Но и медлить с лечением нельзя. Окклюзия не склонна к спонтанному регрессу. Потому требуется проведение терапии.
Поражение артерий залегающих глубоко, сопровождается опасными проявлениями:
- Выраженный болевой синдром в области ноги. Сила столь велика, что пациент старается не двигаться. Это верно и с точки зрения анатомии. Чрезмерная физическая активность при тромбозе спровоцирует отрыв образования и его миграцию по организму. Характер дискомфорта — пульсирующий, стреляющий, жгучий.
- Тяжесть в ноге. Больной не способен ходить, старается занять определенное положение, в котором чувствует себя лучше. Это также часть верной тактики доврачебной помощи, пациенты действуют рефлекторно, как подсказывает организм.
- Синеватый оттенок кожи, цианоз. Указывает на критическое нарушение питания тканей на местном уровне. Симптом характерен именно для вовлечения в процесс глубоких вен.
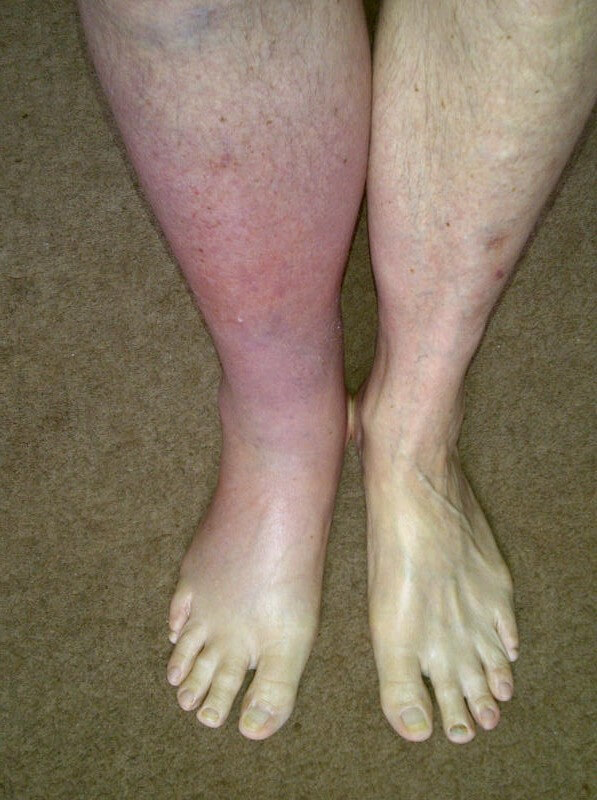
- Рост общей температуры тела. До субфебрильных отметок или чуть выше. Около 37-38 градусов. Показательно, но конечность испытывает гипотермию. Показатели ниже средних по организму на 1-2 градуса.
- Изменение общего состояния пациента. Как правило, речь идет о проявлениях вроде головной боли, слабости, вялости, сонливости, тошноты и некоторых других. Это тревожные моменты.
Окклюзия артерий нижних конечностей при поражении глубоких вен несет большую опасность, несмотря на отсутствие склонности к отрыву тромба. Сгусток крови остается на месте, закупоривает структуры и провоцирует выраженную ишемию тканей.
Если срочно не начать лечение, начнется некроз (гангрена) ноги. Потребуется калечащая операция.
Поражение сосудов нижних конечностей различается по локализации. Обычно страдают голени, подколенные области. Отдельно называют окклюзию ПБА (бедренный участок).

Шеи и головы
Нарушения данного типа встречаются регулярно, находятся на втором месте по распространенности.
Сопровождаются окклюзия критическими расстройствами со стороны церебральных структур. Нередко поражение артерий и вен в этой области заканчивается смертью или, как минимум, инвалидностью.
- Головная боль. Интенсивная. Возможно, невыносимая. Стреляющая, пульсирующая. Распирающая. Локализуется в затылочной области, переходит на виски. Вероятен и диффузный (разлитой) характер, то есть определить четкое расположение дискомфорта не получается.
- Тошнота, рвота. Рефлекторные. Оказываются итогом нарушения питания особых центров мозга, отвечающих за очищение пищеварительного тракта от токсинов. Обычно признак продолжается недолго.
- Головокружение. Характеризуется невозможностью ориентироваться в пространстве. Человек не в силах перемещаться, нарушается координация. Типичным дополнительным признаком оказывается шаткость походки, проблемы с контролем собственного тела.
- Шум в ушах.
- Мерцание мушек в глазах. Встречаются простейшие зрительные галлюцинации, вроде фотопсий (вспышек в поле видимости в форме точек, пятен, геометрических фигур). Это результат раздражения коры, затылочной доли мозга. Возможно резкое падение остроты зрения, образование скотом («слепых» областей в виде черных пятен).
- Парезы, параличи.
Клиническая картина поражения церебральных структур и шеи (сонных и позвоночных артерий) сопровождается проявлениями неврологического характера.
Если состояние прогрессирует, не избежать развития инсульта с типичными для него очаговыми явлениями.
О симптомах предынсультного состояния читайте в этой статье . Алгоритм первой помощи описан здесь .
Окклюзия позвоночной артерии (ПА), что питает затылочную долю головного мозга и экстрапирамидную систему (мозжечок в частности) в течение считанных минут оборачивается некрозом церебральных тканей.
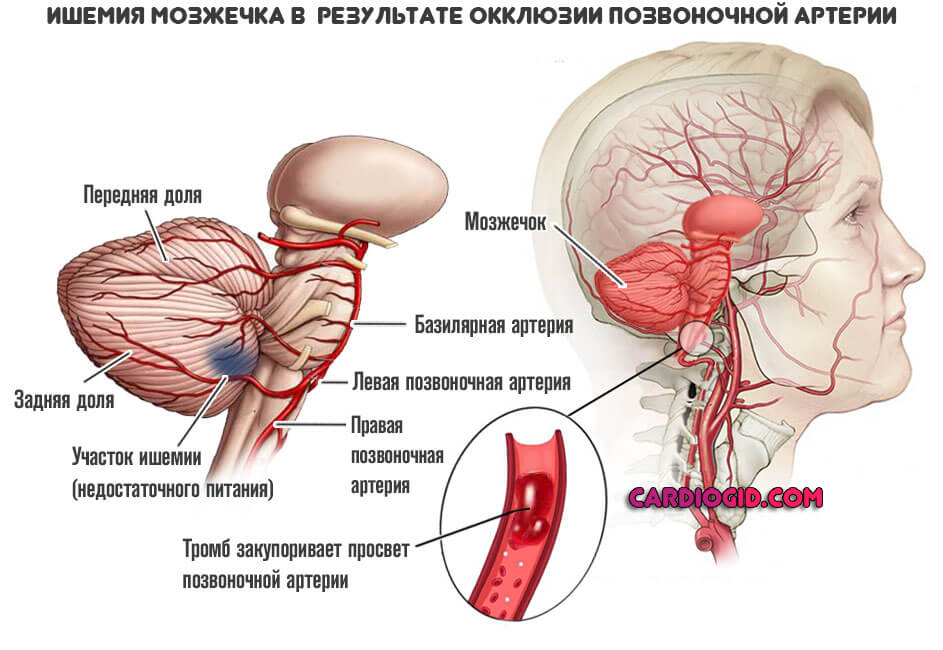
Это критически опасно. Смертью оно заканчивается сравнительно редко, зато почти в 80% случаев наблюдаются необратимые нарушения зрения, вплоть до двусторонней слепоты.
В рамках помощи показано срочное перемещение больного в стационар, интенсивные мероприятия по восстановлению кровотока и устранению тромба.
Сердца
Поражение кардиальных структур относительно частое явление. На его долю приходится около 15% от общего количества зафиксированных ситуаций по всему миру.
Клиника типична, но отличить ее от острой коронарной недостаточности трудно, потому во всех случаях показана транспортировка человека в профильное отделение.
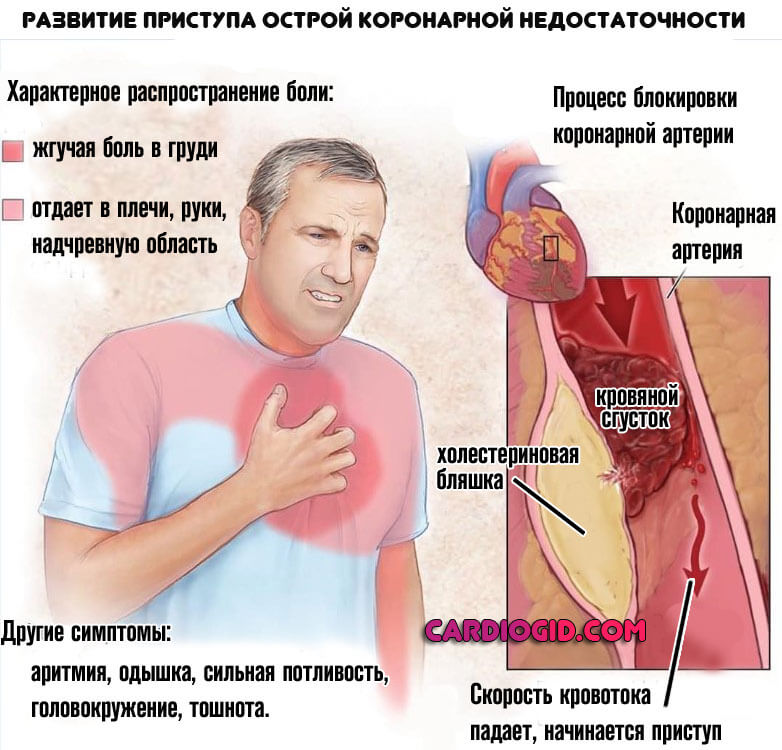
- Сильные боли в грудной клетке. Распирающие, давящие или жгучие. Иные мало характерны для патологий сердечнососудистой системы. Не реагируют на вдох, при физической активности и ускорении сокращений усиливаются.
- Нарушения ритма. Обычно по типу тахикардии, роста количества ударов. Сопровождает пациента постоянно, не проходит практически ни на минуту, пока наблюдается окклюзия коронарных артерий. Возможно параллельное течение иных разновидностей ( экстрасистолии и прочих), что ухудшает прогноз.
- Одышка. Даже вне механической активности. В покое. Симптом говорит о нарушении газообмена, гипоксии тканей. Такое состояние должно быть устранено срочно, потому как в перспективе нескольких часов начнут развиваться необратимые структурные отклонения в органах и тканях. Пострадает и само сердце.
- Нарушения сознания. Только при критическом падении сократительной способности миокарда. Подобное явление наступает спустя 10-30 минут от начала окклюзии коронарных артерий. Случается, что быстрее.
- Непереносимость физической активности. Возникает тахикардия, растет количество дыхательных движений.
- Вероятно развитие панической атаки или, как минимум, сильной тревоги.
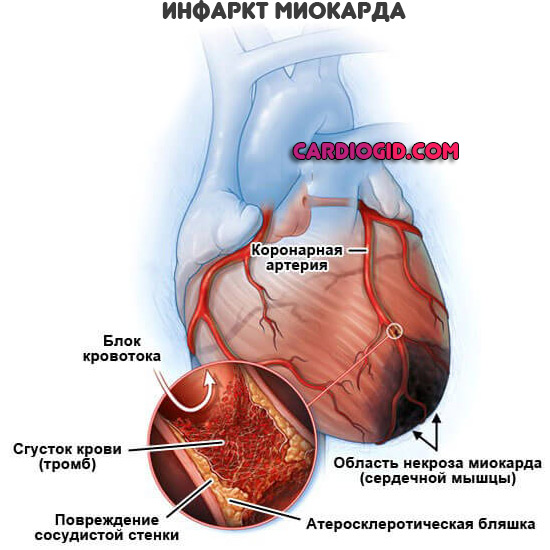
Поражение сердца напоминает стенокардию или острый инфаркт . Закупорка артерий, питающих мышечный орган, зачастую заканчивается гибелью больного. Без медицинской помощи шансов нет вообще. Медлить нельзя.
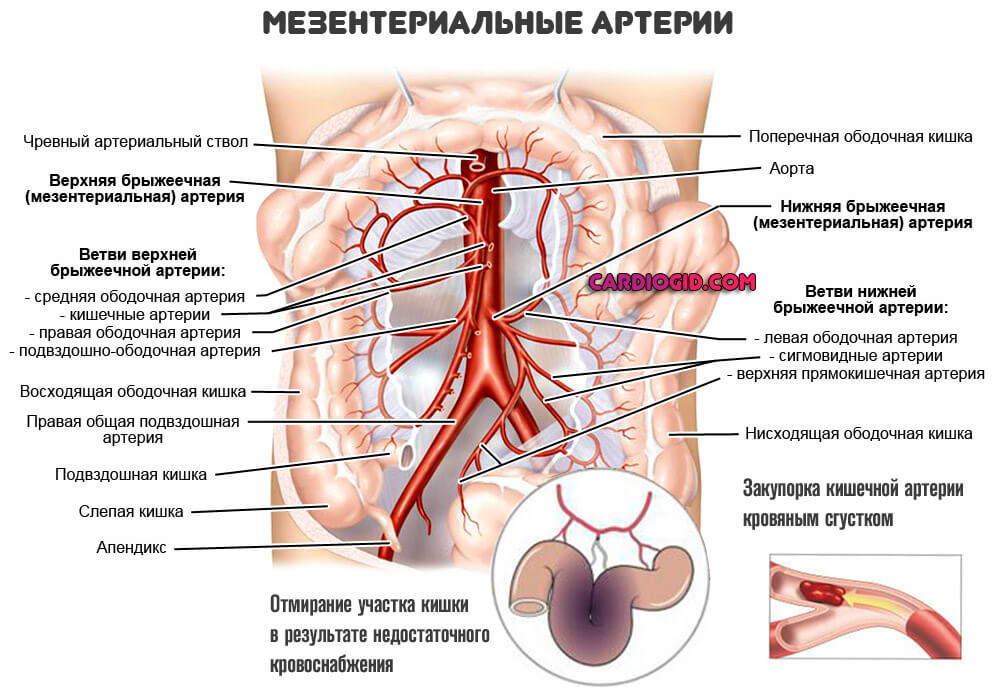
Мезентеральных артерий
Локализуются в брюшной полости, отвечают за питание структур пищеварительного тракта. Кишечника. Летальность без срочного вмешательства составляет порядка 70%.
Типична клиника острого живота:
- Невыносимые боли, особенно на выраженных стадиях патологического процесса. Тупые, стреляющие. Возможно развитие шока. Купирование дискомфорта проводится по показаниям.
- Тошнота, неукротимая частая рвота.
- Диарея. Нарушения стула. Понос сменяется запором по мере прогрессирования состояния и его усугубления.
- Тахикардия. Рост артериального давления.
- Нарушения сознания.
- Напряжение мускулатуры брюшины. Типичный признак. Обнаруживается при пальпации.
- Проблемы с дыхательной деятельностью.
Поражение мезентеральных артерий находится на первом месте по частоте окклюзивного процесса: около 50% от всего количества случаев.
Клиническая картина оценивается обязательно, всегда, когда это можно сделать. Симптомы позволяют определиться с характером нарушения.
Диагностика
Обследование больных обычно проводится в срочном порядке. Потому как речь идет об остром состоянии. Профильные специалисты — флеболог и сосудистый хирург.
- Пальпация пораженных областей. Особенно актуально при оценке брюшной полости.
- Допплерография и дуплексное сканирование сосудов, где предполагается нарушение проводимости. Головного мозга, шеи, нижних конечностей и т.д. Срочно, в обязательном порядке. Без исследования скорости кровотока и качества трофики (питания) сказать что-либо конкретное врачи не смогут.
- Ангиография. Если есть возможность и позволяет время.
- То же самое касается МРТ-диагностики. Без контрастного усиления. Предоставляет данные по анатомическому, структурному состоянию сосудов. Используется для планирования хирургического лечения.
Проблема заключается в отсутствии времени для обследования. Врачам приходится опираться на минимальные данные и тщательно распределять собственные усилия.
Уже по окончании терапевтических мероприятий можно приступить к углубленной оценке причин, происхождения процесса. Обязательно проводится коагулограмма, анализы крови на гормоны.
Выявление глубинных провоцирующих факторов играет ключевую роль в деле предотвращения рецидивов.
Лечение
Терапия, преимущественно, хирургическая. Специалисты прибегают к нескольким основным методикам.
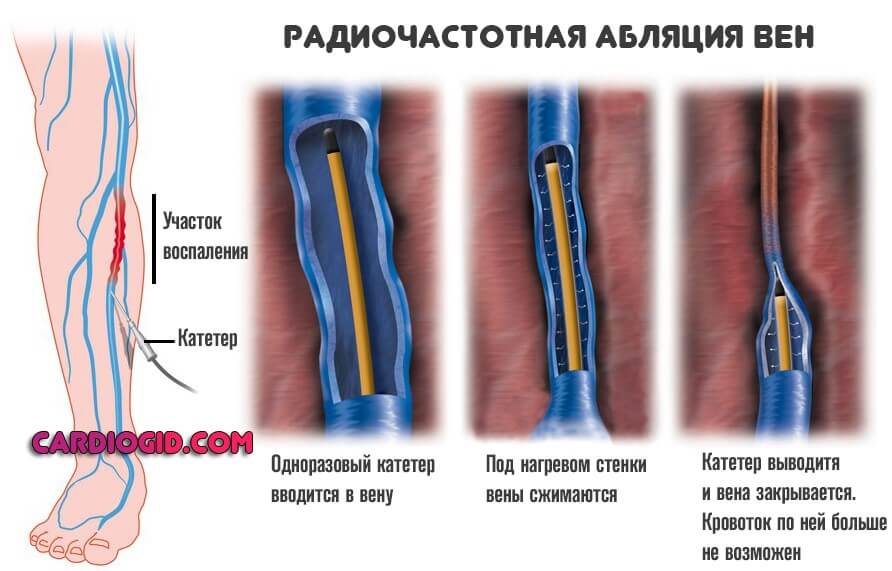
Физическое удаление тромба. Открытым или, чаще, эндоваскулярным доступом. Заключается в устранении сгустка. Используется наиболее часто.
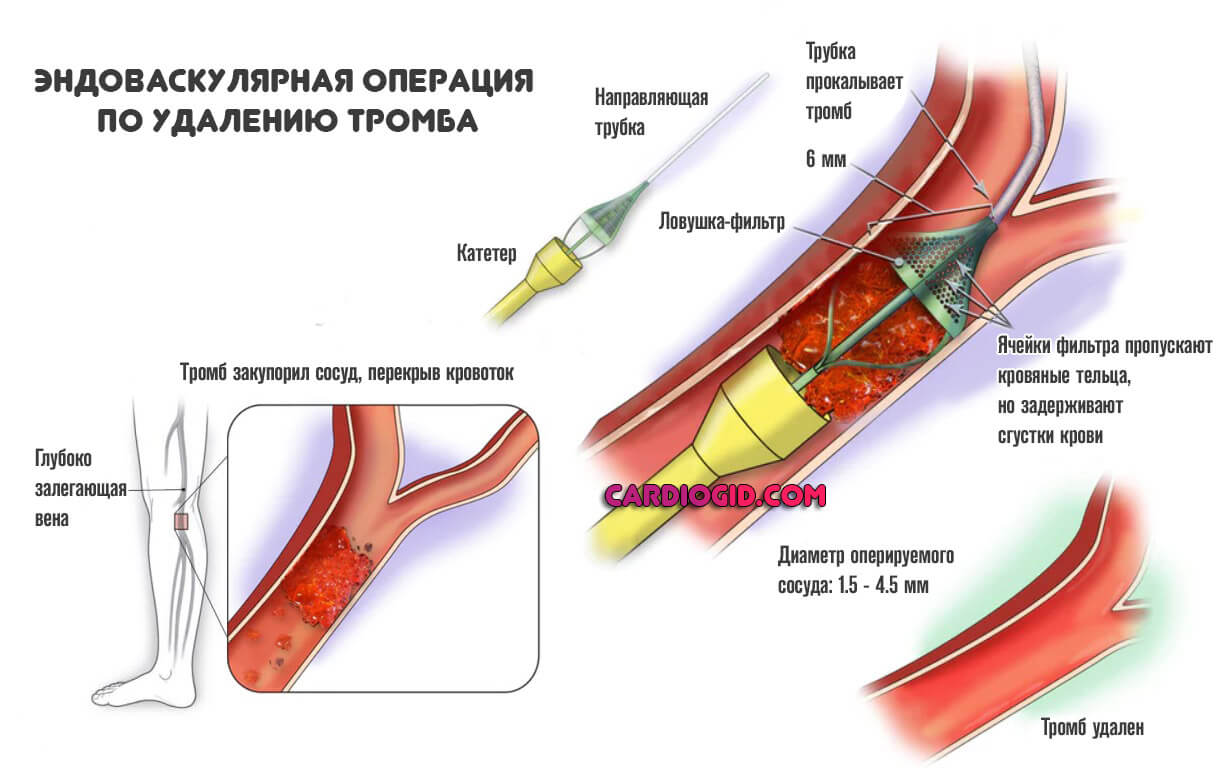
Механическое расширение просвета артерии или вены. Баллонирование, стентирование. Зависит от ситуации.
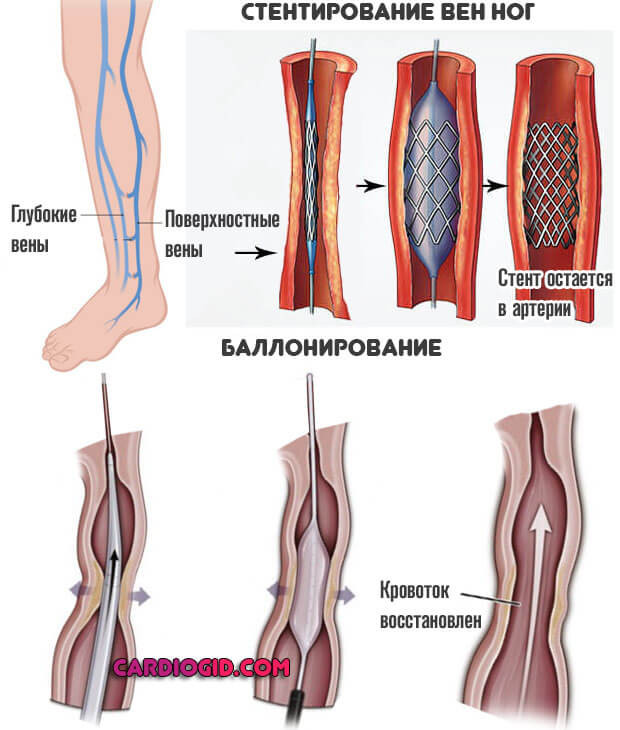
Иссечение или склерозирование кровоснабжающих структур. Приводит к удалению таковых. Это крайняя мера, если нет смысла в проведении пластики.
Шунтирование. Создание дополнительного, обходного пути для тока крови.
Помимо собственно хирургического лечения требуется и применение медикаментов. Это может быть основной или вспомогательной методикой.
Назначаются средства ряда групп:
- Антиагреганты . Чтобы предотвратить сгущение жидкой ткани. Наименования на основе ацетилсалициловой кислоты. Для длительного использования, вроде Тромбо асс и аналогов.
- Фибринолитики. В острый период. Чтобы растворить образование. Стрептокиназа и прочие.
- Витаминно-минеральные комплексы. В рамках поддерживающей терапии.
По мере необходимости некоторые другие препараты. Вопрос решается на усмотрение лечащего специалиста.
Прогнозы
Зависят от множества факторов. Локализации окклюзии, степени закупорки, момента начала терапии. Ее характера и верности избранной тактики, возраста больного.
Поражения головного мозга, мезентеральных артерий, также и кардиальных структур изначально имеют худшие перспективы. Вероятность полного восстановления составляет не более 25%.
При качественной своевременной помощи — 65-70%. Летальность варьируется от 20 до 80-90%.
Вовлечение в патологический процесс сосудов нижних конечностей сопровождается смертельным результатом относительно редко, что обусловлено нахождением тромба на одном месте. Зато вероятность гангрены растут пропорционально потерянному времени.
Справедливо сказанное для поражения глубоких вен. Расстройства работы наружных сосудов несут минимальные риски.
Вопрос лучше адресовать лечащему специалисту, который хорошо знает пациента.
В заключение
Окклюзия или закупорка сосудов — это неотложное опасное состояние, которое может привести к инвалидности или гибели больного.
Встречается часто, потому как имеет массу причин и провоцирующих факторов. Тот или иной присутствует у большинства людей.
Во всех случаях требуется срочная госпитализация, проведение минимальной диагностики и оперативного, реже медикаментозного лечения.
Причины, симптомы, классификация и лечение атеросклероза нижних конечностей
Атеросклероз сосудов нижних конечностей — хроническое заболевание, которое поражает артерии и артериолы, а также сопровождается признаками нарушенного кровообращения в ногах. Развитие патологии связывают с комплексным расстройством метаболизма жиров в организме и факторами внешней среды. Нарушение гладкой структуры внутренней оболочки сосуда, отложения липидов и солей кальция сужают просвет и уменьшают доставку кислорода, а также питательных веществ к мышцам. Поражение артерий нижних конечностей атеросклерозом — одна из наиболее частых причин ампутации ног.
Клиника и основные симптомы заболевания
 Появление клинических признаков связано с сужением просвета сосуда более чем на 75 %. Чаще всего патологический процесс локализируется в нижнем отделе брюшной аорты (ниже отхождения почечных артерий): 33 % — аорто-подвздошный сегмент, 66 % — бедренно-подколенный.
Появление клинических признаков связано с сужением просвета сосуда более чем на 75 %. Чаще всего патологический процесс локализируется в нижнем отделе брюшной аорты (ниже отхождения почечных артерий): 33 % — аорто-подвздошный сегмент, 66 % — бедренно-подколенный.
Возникновение атеросклеротической бляшки с формированием фиброза (плотной соединительной ткани) можно рассматривать как адаптационный механизм в ответ на травматизацию и асептическое воспаление внутренней оболочки из-за сильного потока крови в магистральных артериях.
Типичные признаки поражения нижних конечностей
Симптоматика заболевания вызвана нарушением доставки крови по пораженным сосудам к мышцам и нервным волокнам.
Наиболее характерные симптомы атеросклероза сосудов нижних конечностей:
- снижение толерантности к физической нагрузке (быстрая утомляемость при ходьбе);
- перемежающаяся хромота — специфический признак, который характеризуется появлением интенсивных болей (жжение) в ноге при физических нагрузках, необходимостью остановиться и отдохнуть;
- нейропатии возникают из-за нарушенного питания нервных волокон и ощущаются мурашками, онемением, судорогами;
- изменение цвета кожных покровов (побледнение) ног, местное снижение температуры;
- истончение слоя подкожной жировой клетчатки, атрофия мышц (объем конечностей отличается между собой при одностороннем поражении);
- атрофия волосяных фолликулов (волосы на ногах становятся тонкими, ломкими, со временем выпадают);
- гиперкератоз кожи стоп, ногтей.
Выраженность симптомов определяется уровнем, протяженностью и степенью сужения (стеноза). Кроме того, наличие сопутствующих отягощающих факторов (сахарный диабет, курение, пожилой возраст) ухудшает прогноз для жизни и здоровья пациента.
Проявления болезни у пожилых людей: в чем особенность?
Диагноз чаще выставляется мужчинам, поскольку у представительниц слабого пола до периода менопаузы действует защитный эффект эстрогенов, который предотвращает развитие атеросклероза. Кроме того, патология чаще диагностируется у людей пожилого возраста из-за истощения адаптационных и компенсаторных механизмов. Особенностями атеросклероза нижних конечностей у таких пациентов считаются:
- медленное прогрессирование симптомов из-за поражения нервных волокон;
- высокая интенсивность болевого синдрома (причина в том, что коллатеральные артерии, которые обеспечивают минимальный необходимый кровоток в тканях, уже не растут);
- системные расстройства: похудение, истощение, нарушение психического статуса;
- прогрессирующая атрофия мышц;
- частые язвы, не поддающееся консервативному лечению;
- высокий риск осложнений (в 30 % случаев): гангрена, септические состояния.
Дополнительные хронические патологии дыхательной системы, сердца, почек затрудняют диагностику и подбор эффективного лечения.
Ампутация нижней конечности назначается в 45 % случаев болезни у пациентов пожилого возраста, что ведет к инвалидности и ухудшению качества их жизни.
Виды и стадии атеросклероза нижних конечностей
Окклюзия магистральных артерий нижней конечности атеросклеротической бляшкой вызывает характерную клинику в зависимости от стадии процесса.
В практической деятельности врачи пользуются классификацией процесса на основании функциональных способностей пациента (по Фонтейну-Покровскому), представленной в таблице.
| Степень нарушения | Болевой синдром | Дополнительные признаки |
|---|---|---|
| I | При значительных физических нагрузках (ходьба на 1 км и более) | Слабость, быстрая утомляемость |
| II | А. Боль развивается на дистанции 200—1000 м | Развитие трофических проявлений: уменьшение мышечной и жировой массы, утолщение ногтей и кожи стоп |
| Б. Перемежающаяся хромота при ходьбе на 50—200 м | ||
| III | Боль в состоянии покоя | Для уменьшения боли пациенты опускают пораженную конечность, которая приобретает багрово-синюшный окрас. Прогрессирующая атрофия мышц |
| IV | Стадия деструктивных изменений | Появление трофических язв, гангрены |
III и IV стадии нарушений считаются «критической ишемией», которая требует неотложной медицинской помощи, чаще всего хирургической.
Кроме того, часто применяется Северно-Американская классификация, которая учитывает результаты измерения лодыжечного давления.
| Степень | Перемежающаяся хромота | Лодыжечное давление |
|---|---|---|
| 0 | Бессимптомное течение | Показатели в пределах нормы |
| 1 | Незначительная | Более 50 мм. рт. ст. после нагрузки |
| 2 | Умеренная | Промежуточные показатели между 1-й и 3-й стадией |
| 3 | Выраженная | Менее 50 мм. рт. ст. в состоянии покоя |
| 4 | Боль в состоянии покоя | Менее 40 мм. рт. ст. в состояния покоя |
| 5 | Минимальные язвы, местная гангрена, ишемия ступни | До 60 мм. рт. ст. в покое |
| 6 | Гангрена, что поднимается выше плюснефаланговых суставов | Как в 5-й степени |
При 5-й и 6-й степени ишемии ангиография сосудов определяет расширение коллатералей и полную окклюзию основных артерий ступни.
Как выглядят ноги при атеросклеротическом поражении на разных стадиях?
Изменения внешнего вида ноги характеризуются уровнем поражения, степенью и длительностью процесса.
Характерные признаки нарушений при разных стадиях патологии:
- Фаза функциональной компенсации, которая развивается вследствие генерализованной реакции организма, направленной на улучшение кровотока. Определяются бледность и похолодание кожных покровов, периодически возникающие покалывания в пальцах.
- Фаза субкомпенсации, что характеризуется сухостью кожи, снижением эластичности. Пораженная конечность меньше в объеме, чем здоровая. На ступнях развивается омозоление (гиперкератоз), ногти огрубевают, ломаются, наблюдаются участки облысения на ногах. Фото атеросклероза нижних конечностей 2-й степени:

- Фаза декомпенсации, при которой наблюдается выраженная атрофия мышц и подкожной клетчатки. Кожа истончается, минимальная травматизация ведет к образованию язв и трещин. Фото с трофической язвой на внутренней поверхности левого голеностопного сустава.

- Фаза дистрофических изменений, при которой развивается сухая гангрена ступни. Терминальная стадия атеросклероза, что требует немедленного оперативного вмешательства, чтобы предотвратить инфекционно-септические последствия.

Лечение и диагностика заболевания: как решить проблему атеросклероза
Основная причина развития патологии до конца не изучена, поэтому врачи выделяют ряд предрасполагающих и провоцирующих факторов. Терапия атеросклероза подразумевает комплексное воздействие на:
- факторы риска (ожирение, курение, компенсация сахарного диабета);
- патогенез заболевания (расширение просвета, улучшение свойств крови);
- обезболивание;
- вторичную профилактику развития осложнений.
Кто лечит патологию и к кому обратиться
 Чтобы диагностировать атеросклероз при выявлении признаков нарушенного кровоснабжения в нижних конечностях, необходима консультация таких специалистов:
Чтобы диагностировать атеросклероз при выявлении признаков нарушенного кровоснабжения в нижних конечностях, необходима консультация таких специалистов:
- кардиолога;
- сердечно-сосудистого хирурга для дифференциальной диагностики с патологиями венозного русла, эндартериитом, тромбангоитом;
- рентгенэндоваскулярного хирурга и интервенционного радиолога — специалистов, что проводят контрастные методы диагностики патологии;
- эндокринолога — при наличии сопутствующего сахарного диабета.
Лечение атеросклероза нижних конечностей проводится после определения основных причин нарушений у каждого пациента, показаний и противопоказаний к назначению медикаментозной терапии или хирургических вмешательств.
Какие исследования нужно предварительно пройти?
Общеклиническое обследование у специалиста подразумевает:
- Оценку пульса на артериях нижней конечности. Уровень окклюзии определяется вышерасположенным участком: если пульсация отсутствует на бедренной артерии, поражение аорто-подвздошного сегмента, подколенной — бедренного.
- Аускультацию — над пораженным участком определяется систолический шум.
- Функциональные пробы Оппеля, Панченка (утратили свою диагностическую ценность).
Необходимые для постановки параклинические методы исследования и изменения при атеросклеротическом поражении представлены в таблице:
| Метод | Характерные признаки |
|---|---|
| Измерение лодыжечно-плечевого индекса (соотношение артериального давления на верхних и нижних конечностях, в норме —1) | Снижение до 0.7 и ниже, в зависимости от степени |
| Ультразвуковое допплеровское исследование (УЗДГ) |
|
| Рентгенконтрастная ангиография |
|
| Биохимический анализ крови |
|
К дополнительным методам относится определение уровня гомоцистеина: чем больше концентрация последнего, тем выше риск заболевания.
Препараты для лечения: какие медикаменты назначают при атеросклерозе нижних конечностей
Консервативная терапия атеросклероза проводится на 1—2-й стадии заболевания при отсутствии показаний к хирургическому вмешательству. Основные принципы лечения и используемые группы препаратов представлены в таблице.
| Действие | Группа препаратов | Средства и дозы |
|---|---|---|
| Липидоснижающие | Статины |
|
| Гомоцистеин-снижающие |
|
|
| Улучшение реологических свойств крови | Дезагреганты |
|
| Периферические вазодилататоры |
|
|
| Устранение спазма сосудов | Миотропные спазмолитики |
|
| Аналоги простагландинов |
|
Обязательное условие эффективного лечения — компенсация других заболеваний (сахарного диабета, патологии дыхательной системы, печени и почек).
Как снять боль
Механизм возникновения жалоб связан с нарушением кровотока и развитием асептического воспаления, поэтому симптоматическое лечение атеросклероза подразумевает обезболивание нестероидными средствами.
Наиболее используемые лекарства:
 «Нимид» — гель для местного использования;
«Нимид» — гель для местного использования;- «Диклофенак» (в форме 1%-й мази или геля для местного применения);
- «Долобене-гель» (активное вещество — гепарин) — используется для предотвращения повторного тромбообразования.
В условиях стационара боль купируется с помощью местных анестетиков или аналогов простагландина для парентерального введения.
Современные хирургические методики лечения
Эффективность консервативного лечения доказана только на ранних стадиях процесса, поэтому для радикального восстановления кровотока используется хирургическое вмешательство. Наиболее часто применяемые операции представлены в таблице.
| Метод | Суть вмешательства |
|---|---|
| Баллонная ангиопластика, стентирование | Золотой стандарт лечения, который заключается в эндоваскулярном введении катетера, расширении просвета сосуда с помощью раздувающегося баллона и постановке металлического каркаса |
| Шунтирование | Создание «обходных» соединений сегмента ниже поражения с областью нормального кровотока |
| Эндартерэктомия | Удаление тромба из просвета артерии и области пораженной внутренней оболочки |
| Резекция с протезированием | Выделение сегмента с атеросклерозом, замещение трансплантатом (синтетическим или из вен пациента) |
| Симпатэктомия | Удаление нервных ганглиев (при открытой или лапароскопической операции) для устранения спазма сосудов |
При некрозе или гангрене требуется ампутация конечности, в зависимости от уровня поражения: палец, голеностопный сустав, колено.
Восстановление и реабилитация больного
Прогноз для жизни больного во многом определяется профилактическими мероприятиями после радикального вмешательства: диспансерный учет (скрининг), регулярный приём медикаментов, физическая активность способствуют скорейшему восстановлению функций нижней конечности.
Дозированная ходьба: какая длительность и интенсивность?
Всем пациентам требуется специальная программа по реабилитации с лечебной физкультурой. Наиболее эффективным методом считается дозированная ходьба (на беговой дорожке — тредмил).
Основные принципы назначения:
 начальная длительность — 35 минут, постепенное увеличение до 60 минут;
начальная длительность — 35 минут, постепенное увеличение до 60 минут;- заниматься 2—3 раза в неделю;
- интенсивность определяется индивидуально на уровне нагрузки, что вызывает хромоту в течение 3—4 минут;
- с постепенным улучшением качества ходьбы — увеличивать интенсивность за счет скорости, а не длительности тренировки.
Рекомендовано начинать занятия во время пребывания в санатории под присмотром врача. В случае возникновения одышки или боли за грудиной обратитесь к специалисту.
Профилактика поражения сосудов нижних конечностей
Особенность кровотока в сосудах ног — усиленный приток крови по магистральным артериям и утрудненный отток из-за противодействия гравитации. Возникновение атеросклероза и других сосудистых патологий связано непосредственно с влиянием факторов внешней среды.
Первичная профилактика подразумевает:
- адекватные физические нагрузки (в молодом возрасте — занятия спортом, в пожилом — ежедневные пешие прогулки);
- коррекция массы тела (ожирение способствует увеличению объема циркулирующей крови, повышению артериального давления, нагрузки на сосуды ног);
- контроль уровня липидов у пациентов с отягощенным семейным анамнезом;
- рациональное питание, обогащенное витаминами группы В, белками, полиненасыщенными жирными кислотами (в растительных маслах), фосфолипидами (морская рыба);
- компенсация заболеваний других органов и систем;
- отказ от вредных привычек: курение, употребление алкоголя.
Выводы
Атеросклеротическое поражение артерий нижних конечностей — распространенная патология, что поражает преимущественно мужчин пожилого возраста. Нарушение кровотока — одна из причин ампутации и инвалидизации населения. Комплексная диагностика с помощью современных методов и дифференциальный подход к лечению предотвращают развитие осложнений.
Для подготовки материала использовались следующие источники информации.