Атриовентрикулярные блокады – систематизация, диагностика, неотложная терапия
 Атриовентрикулярные блокады (АВ-блокады) являются проявлением патологии определенного уровня АВ-проводящей системы. От диагностической верификации уровня АВ-проводимости зависят рациональность терапии и прогноз АВ-блокады (дистальные поражения прогностически менее благоприятны).
Атриовентрикулярные блокады (АВ-блокады) являются проявлением патологии определенного уровня АВ-проводящей системы. От диагностической верификации уровня АВ-проводимости зависят рациональность терапии и прогноз АВ-блокады (дистальные поражения прогностически менее благоприятны).
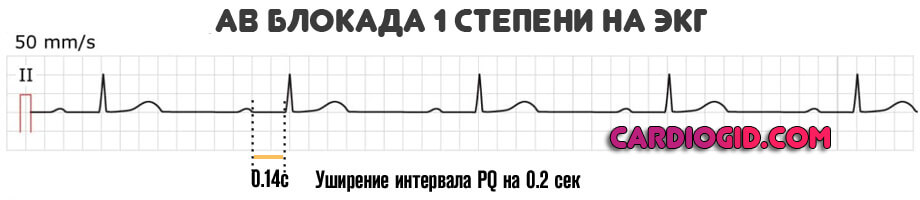
I степень. Замедление проведения импульса от предсердий к желудочкам: удлинение интервала PQ > 200 мс (0,2), комплекс QRS обычно узкий, соотношение Р и QRS равно 1:1.
II степень.
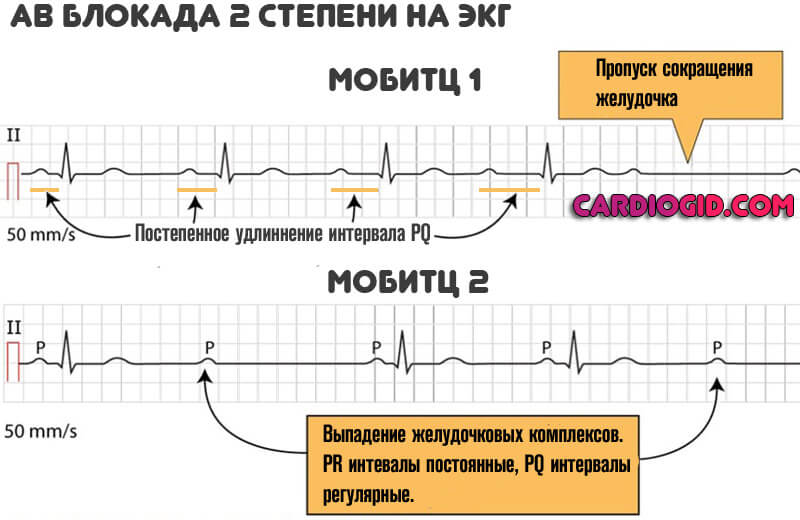
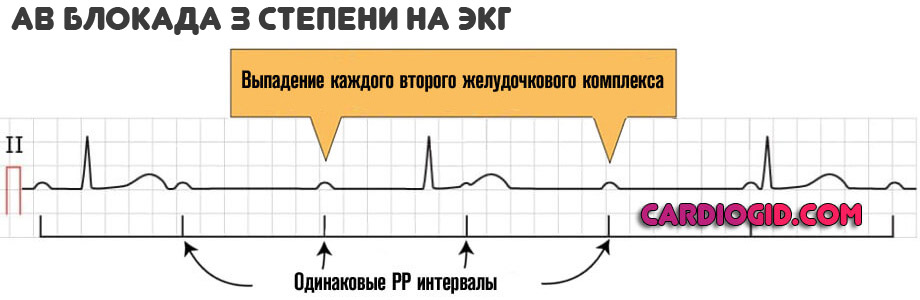
- Тип Мобитц-1: прогрессивное удлинение интервала PQ с последующим «выпадением» комплекса QRS (периодика Самойлова-Венкебаха), комплексы QRS, соотношение Р и QRS > 1.
- Тип Мобитц-2: «выпадение» комплекса QRS при стабильном интервале PQ, чаще узкие комплексы QRS, соотношение Р и QRS > 1, может быть 2:1, 3:1 и т.д.
При АВ-блокадах I степени и II степени первого типа обычно не требуется экстренных мероприятий. При АВ- блокадах II степени второго типа и полной АВ-блокаде необходимы следующие мероприятия:
- устранение и терапия возможных причин (инфаркт миокарда (ИМ), передозировка лекарственных средств, электролитные расстройства);
- назначение внутривенно 0,1-процентного раствора атропина 1 мл на 10 мл физиологического раствора, который может устранить нарушения АВ-проводимости, обусловленные гипертонусом блуждающего нерва, но не влияет на проводимость на уровне системы Гиса-Пуркинье, на ЭКГ регистрируется АВ-блокада с широкими комплексами QRS. Эффект атропина длится около трех часов;
- больным с АВ-блокадой II степени второго типа и полной АВ-блокадой на уровне системы Гиса-Пуркинье или сопровождающейся нарушениями гемодинамики или синкопальными состояниями показана временная эндокардиальная стимуляция.
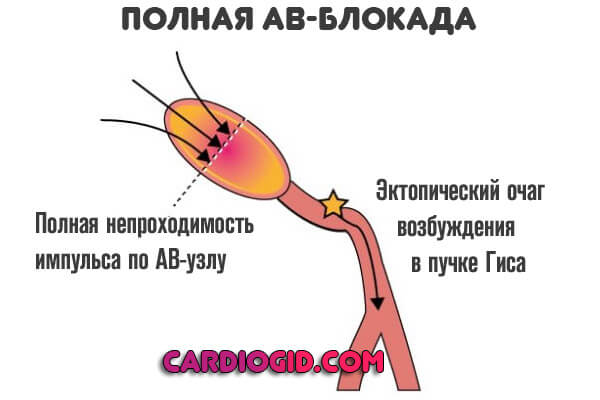
III степень. Полная АВ-блокада (предсердные стимулы не проводятся на желудочки), зубцы Р и QRS регулярные, отмечается полная диссоциация возбуждения предсердий и желудочков. Ни один Р-зубец не связан с комплексом QRS, частота Р больше частоты QRS.
АВ-блокада I степени обычно не проявляется клинической симптоматикой. АВ-блокады II и III степени относительно редко не имеют клинических проявлений. При них возникает общая слабость, одышка, предобморочные и обморочные состояния.
Возможные причины АВ-блокад:
- повышенный тонус n. vagus (эти формы характеризуются благоприятным прогнозом, нередко бессимптомным течением, регистрацией на ЭКГ узких комплексов QRS);
- первичные заболевания проводящей системы;
- поражения миокарда (ИМ, фиброз, аутоиммунное воспаление, инфильтрация, болезни накоплений и др.) с повреждением системы Гиса-Пуркинье (частое уширение и деформация комплексов QRS, неблагоприятный прогноз);
- врожденные блокады;
- медикаментозные воздействия (комбинация препаратов, угнетающих АВ-проводимость, бета-адреноблокаторы, АК, сердечные гликозиды и др.).
При наличии на ЭКГ ритма с узкими комплексами QRS — узкие комплексы QRS наблюдаются при проксимальных АВ-блокадах, имеющих благоприятный прогноз.
Необходимо отменить препараты, ухудшающие АВ- проводимость (антиаритмики, НПВС, стероидные гормоны, сердечные гликозиды и др.).
При блокадах на уровне АВ-соединения прогноз относительно благоприятный (узкие комплексы QRS, частота замещающего ритма более 4 в минуту).
Чем дистальнее блокада, тем хуже прогноз. Стойкая АВ-блокада II степени второго типа и полная АВ-блокада на дистальном уровне увеличивают летальность и обычно требуют имплантации постоянного ИВР вне зависимости от наличия или отсутствия симптоматики.
Интервал PQ > 0,28 с показателен для АВ-блокады на уровне АВ узла, интервал PQ 0,12 с характерна для АВ-блокады на уровне системы ножек пучка Гиса, 0,12 с). Причины развития АВ блокады II степени типа II — чаще кардиосклеротическое повреждение, окклюзия левой нисходящей артерии в острой стадии ИМ.
Полная АВ-блокада (АВ-блокада III степени). Полное отсутствие проведения импульса от предсердий к желудочкам, компенсируют это состояние выскальзывающие замещающие ритмы.
- Широкие комплексы QRS — признак желудочкового замещающего ритма.
- Для АВ узла характерна частота 40-50 импульсов в минуту.
Нижний ИМ. Полная АВ-блокада обычно носит преходящий характер, необходимо проведение реперфузионной терапии (введение тромболитика, ЧКА), которая приводит к восстановлению проводимости. Если нарушение проводимости сохраняются более семи дней, следует решить вопрос об имплантации постоянного кардиостимулятора.
Передний ИМ — неблагоприятный прогностический признак при возникновении полной АВ-блокады, являющейся следствием повреждения проводящей системы. Показана временная эндокардиальная стимуляция.
Неотложная помощь
Устранение и лечение возможных причин (ИМ, передозировка лекарственных препаратов, электролитные расстройства).
Назначение вгутривенно 0,1 -процентного раствора атропина 1 мл на 10 мл физиологического раствора. Обычно могут устраняться нарушения АВ-проводимости, обусловленные гипертонусом блуждающего нерва, но не влияют на проводимость на уровне системы Гиса-Пуркинье. Эффект атропина длится около трех часов.
Больным с синдромом Фредерика — сочетание АВ- блокады с фибрилляцией — трепетанием предсердий (блокада на уровне АВ-соединения с узкими или широкими комплексами QRS), сопровождающимся нарушениями гемодинамики или синкопальными состояниями, показана временная эндокардиальная стимуляция.
Лечение атриовентрикулярных блокад
АВ-блокада I степени до выяснения возможных причин обычно не требует специального лечения, необходимо динамическое наблюдение с повторной регистрацией ЭКГ и ХМ для исключения АВ-блокад более высоких степеней и возможных заболеваний ССС (ревматизм, миокардит и др.). при функциональном характере — коррекция вегетативного статуса: холинолитики (атропин, платифиллин), коринфар (10 мг 3-4 раза в сутки), беллоид (одна таблетка 3-4 раза в сутки), теопэк (1/4 таблетки 2-3 раза в сутки), изадрин (0,005 — под язык).
АВ блокада II степени типа Мобитц-1. Наблюдение, повторная регистрация ЭКГ и ХМ, коррекция вегетативного статуса: атропин, платифиллин, клоназепам.
При остром возникновении АВ-блокады с клиническими проявлениями и частым выпадением комплексов QRS:
- 0,5 мл 0,1-процентного раствора атропина сульфата внутривенно медленно; затем 0,5-1,0 мг с интервалами 3 минуты до суммарной дозы 2 мг (под контролем монитора) или 0,5-1,0 мл 0,1-процентного раствора атропина сульфата подкожно 4-6 раз в сутки;
- при неэффективности — осторожно! — инфузия изопреналина (Изадрина) со скоростью 0,5-5,0 мкг/мин. под контролем монитора (не вводить при остром ИМ!);
- при неэффективности при остром переднем ИМ — временная ЭКС.
АВ блокада II степени типа Мобитц-2, прогрессирующая АВ-блокада и АВ-блокада III степени. При АВ-блокаде с широкими комплексами QRS (> 0,12 с) основного или замещающих ритмов — временная эндокардиальная ЭКС, лечение основного заболевания. Эффект возможен при приеме симпатомиметиков (изадрин), коринфара, беллоида.
При АВ-блокаде с клиническими проявлениями, но с узкими комплексами QRS ( 3 с, приступом Морганьи-Адамса-Стокса и (или) ЧСС 3 с;
Противопоказания к имплантации постоянного ЭКС:
- АВ-блокада I степени и II степени типа Мобитц-1 без клинических проявлений;
- медикаментозные АВ-блокады, при которых высока возможность стойкой регрессии нарушений АВ- проводимости.
Атриовентрикулярная (АВ) блокада 1-2-3 степени, полная и неполная: причины, диагностика и лечение
A B блокада сердца представляет собой частный вариант нарушения сократимости сердечной мышцы. По своей сути это ослабление, либо полное прекращение проводимости электрического импульса по атриовентрикулярному узлу.
Лечение требуется далеко не всегда. На ранних стадиях восстановление не проводится вовсе, показано динамическое наблюдение.
По мере прогрессирования назначается медикаментозная терапия. Длительность полного цикла развития отклонения составляет, примерно, 3-10 лет.
Симптомы возникают намного раньше, чем наступает терминальная фаза. Они достаточно выражены. Потому есть время на диагностику и лечение.
Все мероприятия проводятся под контролем кардиолога и по мере необходимости смежных профильных специалистов.
Классификация АВ-блокад
Подразделение проводится по трем основаниям.
В зависимости от характера течения:
- Острая. Встречается относительно редко, возникает как итог тяжелых внешних факторов. Травмы, рвота, резкая перемена положения тела, течение соматических патологий, все это моменты развития процесса. Риски остановки сердца максимальны . Коррекция состояния и стабилизация пациентов проводится в стационарных условиях, под контролем группы врачей.
- Хроническая форма. Диагностируется в каждом втором случае от общей массы АВ-блокад. Представляет собой облегченный вариант. Проявления минимальны, вероятность смертельного исхода также не высока. Восстановление проводится в плановом порядке. Лечение медикаментозное или хирургическое, в зависимости от стадии.
По степени нарушения функциональной активности волокон:
- Полная АВ блокада. Проводимость электрического импульса от синусового узла к атриовентрикулярному отсутствует вообще. Итог — остановка сердца и летальный исход. Это неотложное состояние, устраняется в реанимационных условиях.
- Частичная блокада антриовентрикулярного узла. Протекает легче, составляет большинство клинических случаев. Но нужно помнить, что прогрессирование может оказаться скачкообразным, однако подобное встречается сравнительно редко.
Возможно подразделение процесса по длительности течения:
- Постоянная блокада. Как и следует из названия, сама собой не устраняется.
- Преходящая (транзиторная). Длительность эпизода от пары часов до нескольких недель и даже месяцев.
- Приступообразная или пароксизмальная. Продолжительность около 2-3 часов.
Четыре степени тяжести
Общепринятая клиническая классификация проводится по тяжести течения. Соответственно называют 4 этапа в развитии процесса.
1 степень (легкая)
Возникает на фоне прочих кардиальных и внесердечных патологий. Проявления субъективного плана минимальны или полностью отсутствуют. На уровне диагностических методик есть незначительные отклонения в картине ЭКГ.
Восстановление возможно в течение 6-12 месяцев, но требуется не всегда. Показано динамическое наблюдение, по мере надобности — применение медикаментов.
2 степень (средняя)
Подразделяется еще на 2 типа, в зависимости от электрокардиографических данных.
- АВ блокада 2 степени мобитц 1 характеризуется постепенным удлинением интервала PQ. Симптоматика также малохарактерна. Возникают минимальные проявления, которые практически не заметны, если не нагружать организм. Провокационные тесты достаточно информативны, но могут нести опасность для здоровья и даже жизни. Лечение идентичное, с большим упором на прием медикаментов.
- АВ блокада 2 степени мобитц 2 определяется выпадением желудочковых комплексов, что указывает на неполное сокращение кардиальных структур. Потому симптоматика куда ярче, не заметить ее уже трудно.
3 степень (выраженная)
Определяется выраженными отклонениями в работе мышечного органа. Изменения на ЭКГ выявить просто, проявлений интенсивны — возникает аритмия по типу замедления сокращений.
Подобные признаки не сулят ничего хорошего. На фоне комплексных органических дефектов возникает ослабление гемодинамики, ишемия тканей, возможна полиорганная недостаточность в начальной фазе.
4 степень (терминальная)
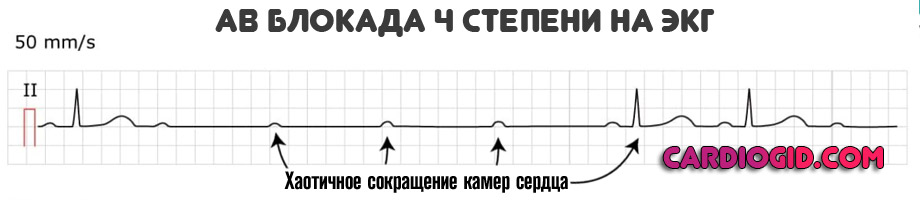
Определяется полной блокадой, частота сердечного пульса 30-50. В качестве компенсаторного механизма желудочки начинают сокращаться в собственном ритме, возникают отдельные участки возбуждения.
Все камеры работают на свой манер, что приводит к фибрилляции и желудочковой экстрасистолии . Смерть пациента — наиболее вероятный сценарий.
Клинические классификации используются для выявления конкретного вида заболевания, стадии, определения тактики терапии и диагностики.
Причины АВ блокады 1 степени
В основном это внешние факторы. Они могут быть устранены самим пациентом за редкими исключениями.
- Интенсивные физические нагрузки, чрезмерная активность. Возникает такое явление, как спортивное сердца. Нарушение проводимости — итог развитости кардиальных структур. На долю подобных причин приходится до 10% всех клинических ситуаций. Но поставить такой диагноз можно после длительного наблюдения и исключения органических патологий.
- Избыток лекарственных средств. Сердечных гликозидов, психотропных препаратов, блокаторов кальциевых каналов, спазмолитиков, миорелаксантов, наркотических анальгетиков, кортикостероидов.
- Нарушение процессов торможения нервной системы. Относительно безобидный фактор. Обычно является частью симптомокомплекса какого-либо заболевания.
Причины блокады 2-3 степеней
Намного серьезнее. Среди возможных факторов:
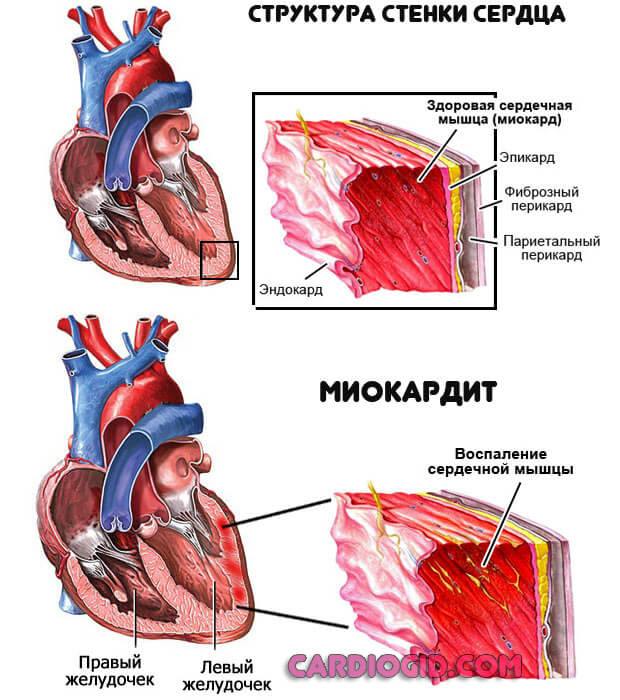
- Миокардит. Воспалительная патология мышечных слоев органа инфекционного или аутоиммунного (реже) генеза. Возникает как последствие в большинстве случаев.
Лечение в стационаре, клиническая картина яркая. Грозное осложнение — деструкция желудочков определяется в каждом десятом случае.
Особенно без специального антибактериального и поддерживающего воздействия.
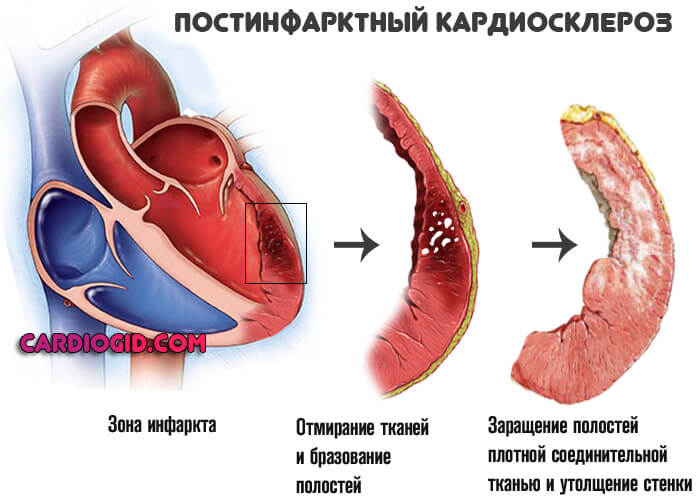
- Инфаркт. Острое нарушение трофики сердечных структур. Возникает в любом возрасте, преимущественно у пожилых пациентов. Также на фоне текущей ИБС, как осложнение.
Заканчивается некрозом кардиомиоцитов (клеток сердца), замещением активной ткани на рубцовую. Она не способна сокращаться и проводить сигнал. Отсюда АВ-блокада.
В зависимости от обширности можно говорить о степени тяжести. Чем больше структур пострадало, тем опаснее последствия.
Осложнения обширного инфаркта описаны в этой статье , симптомы предынфарктного состояния тут , причины и факторы риска здесь .
- Ревматизм. Аутоиммунный процесс, затрагивающий миокард. Лечение длительное, пожизненная поддерживающая терапия как результат.
Возможно замедлить деструкцию, предотвратить рецидивы, но полное избавление маловероятно.
Запущенное явление заканчивается повреждением пучков Гиса и нарушением проводимости.
- Ишемическая болезнь. По своему характеру похожа на инфаркт, но определенной критической массы процесс не достигает, поскольку кровоснабжение еще остается на приемлемом уровне. Однако некроз мышечного слоя не заставит себя долго ждать без лечения. Это логическое завершение ИБС .
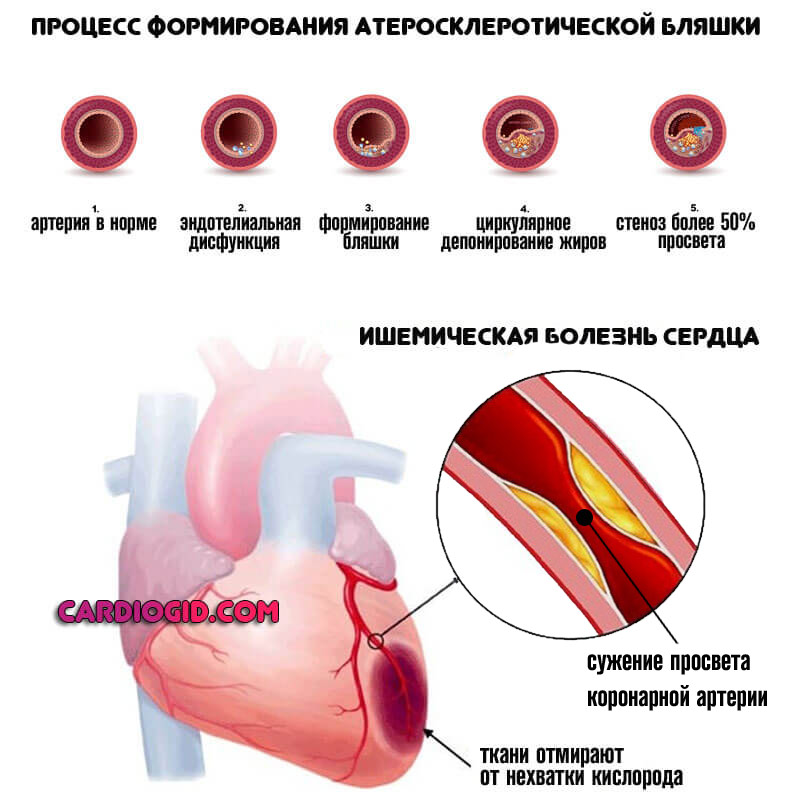
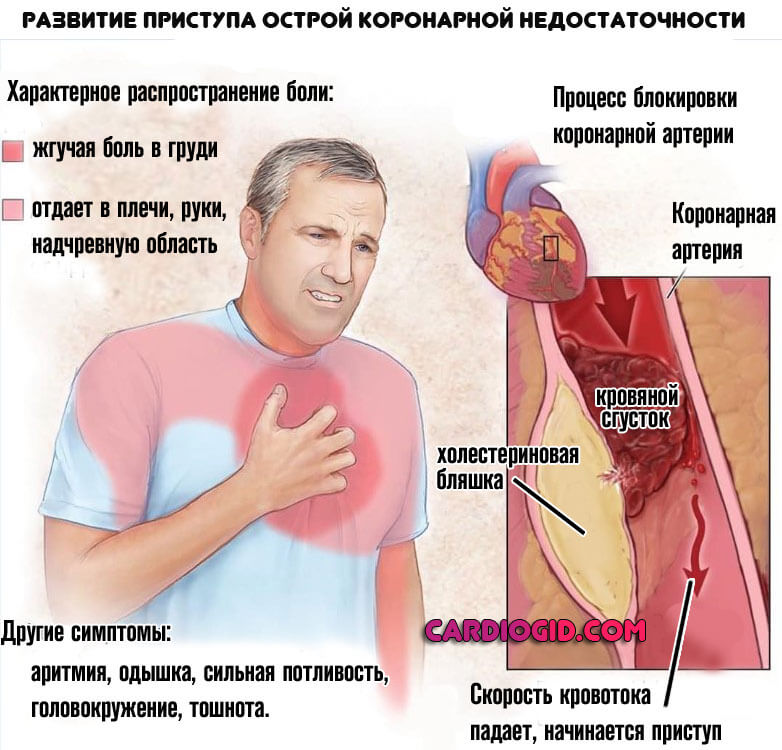
- Коронарная недостаточность. В результате атеросклероза с сужением или окклюзией соответствующих артерий, питающих кардиальные структуры. Проявления возникают на поздних стадиях. Блокада — одно из органических нарушений. Подробнее о коронарной недостаточности читайте здесь .
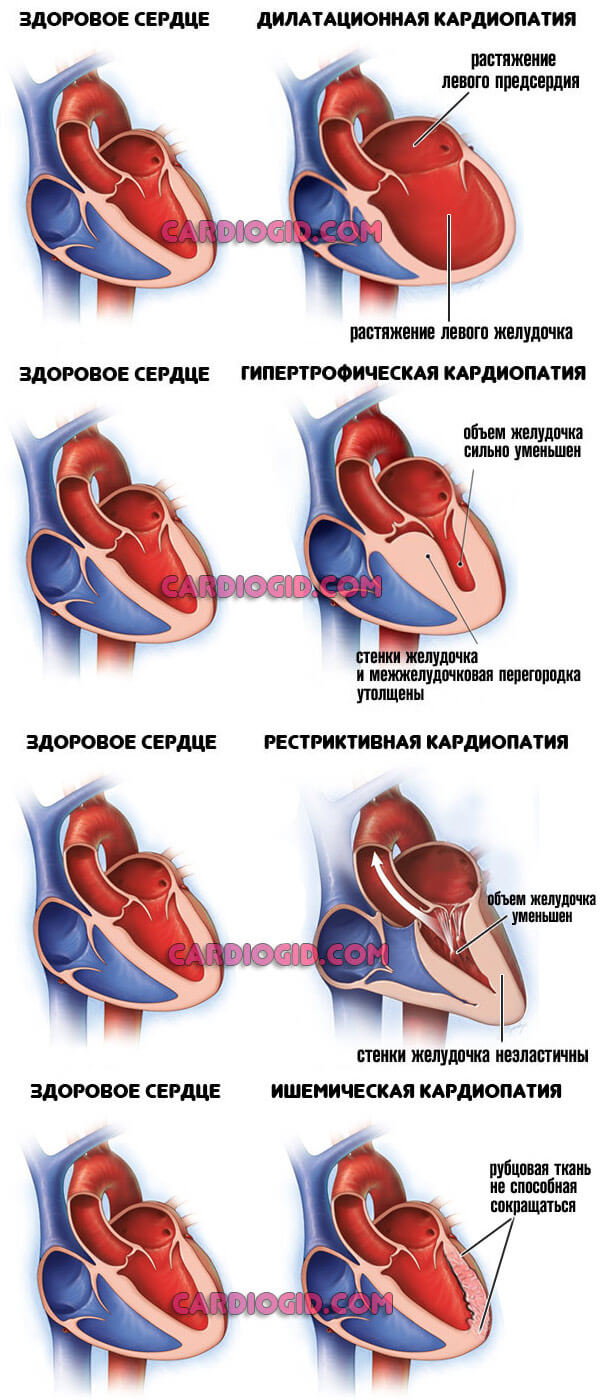
- Кардиомиопатия. Обобщенное наименование группы процессов. Возникает как следствие тяжелых соматических патологий.
Суть кроется в дистрофии мышечного слоя сердца. Сократимость падает, сигнал по поврежденным тканям проводится хуже, чем в нормальном положении.
Ослабление гемодинамики, ишемия, полиорганная недостаточность как следствия. Виды кардиомиопатии, причины и методы лечения описаны в этой статье .
Также сказывается наличие патологий надпочечников дефицитарного типа, щитовидной железы, сосудов, в том числе аорты.
Список можно продолжать дальше. Есть мнение об участии в процессе наследственного фактора. Так это или нет — понятно не до конца. В последние годы активно ведется изучение роли генетического компонента.
Симптомы в зависимости от степени
Клиническая картина зависит от этапа патологического процесса.
Проявления полностью или преимущественно отсутствуют. Пациент чувствует себя нормально, отклонений в жизнедеятельности нет.
Обнаружить дефекты функционального плана можно только по результатам электрокардиографии. Часто это случайная находка, обнаруживается по мере профилактического обследования человека.
Возможна легкая одышка при интенсивной физической нагрузке (работа, бег, спортивные мероприятия изнуряющего плана).
Атриовентрикулярная блокада 1 степени благоприятна в клиническом отношении. При раннем обнаружении есть шансы на полное излечение без последствий.
- Боли в груди неясного происхождения. Возникают в большинстве случаев. Это неспецифический признак. Длительность эпизода не свыше нескольких минут.
- Одышка на фоне интенсивных физических нагрузок. В спокойном состоянии ее нет.
- Слабость, сонливость, отсутствие работоспособности. Возможна апатичность, нежелание что-либо делать.
- Брадикардия . Изменение частоты сердечных сокращений в меньшую сторону. Угрожающего характера еще не имеет.
- Одышка при незначительной физической активности. Даже при простой ходьбе.
- Головная боль. Определяется ишемическими нарушениями в церебральных структурах. Длительность варьируется от нескольких минут до часов и даже дней. Необходимо отграничение от мигрени.
- Вертиго. Вплоть до раскоординации движений, невозможности ориентироваться в пространстве.
- Аритмия по нескольким типам сразу. Замедление кардиальной деятельности соседствует с изменением временных интервалов между сокращениями.
- Обмороки.
- Понижение артериального давления до критических отметок.
- Резкое падение ЧСС.
Все три представленных выше симптома входят в структуру так называемого синдрома Морганьи-Адамса-Стокса . Это неотложное состояние. Длится оно несколько минут, но несет колоссальную опасность для жизни.
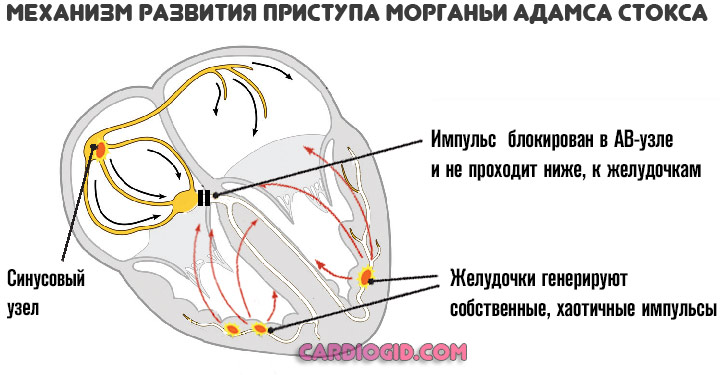
Возможны травмы, инсульт, инфаркт или остановка сердца. Если такого рода проявление имеет место — необходимо хирургическое лечение суть которого в имплантации кардиостимулятора.
Ее называют не всегда. Она является разновидностью предыдущей, но определяется еще более тяжелыми симптомами. Отмечают массивные органические нарушения во всех системах.
Смерть при av блокаде 4 степени становится неминуемой, это вопрос времени. Однако чтобы так запустить патологию нужно постараться и сознательно игнорировать все сигналы собственного тела.
Методы диагностики
Ведение лиц с отклонениями в проводимости кардиальных структур — под контролем кардиолога. Если процесс осложнен и имеет опасный характер — профильного хирурга.
Примерная схема обследования включает в себя такие элементы:
- Опрос пациента на предмет жалоб, их давности и длительности. Объективизация симптомов и фиксация.
- Сбор анамнеза. В том числе семейной истории, определение образа жизни, наличия вредных привычек и прочих. Направлен на раннее выявление источника проблемы.
- Измерение артериального давления. На фоне запущенного процесса, ко второй стадии или тем более третьей, вероятны скачки АД. С помощью рутинной методики дать поймать такое состояния трудно.
- Суточное мониторирование по холтеру. Более информативный способ. АД и ЧСС оцениваются каждые полчаса или чаще, в зависимости от программы. Может проводиться неоднократно для повышения точности.
- Электрокардиография. Позволяет выявить функциональные нарушения со стороны сердца. Играет одну из ключевых ролей в деле ранней диагностики.
- ЭФИ. Модифицированный вариант предыдущего обследования. Однако имеет инвазивный характер. Через бедренную артерию вводится специальный щуп. Оценивается активности отдельных участков кардиальных структур. Довольно тяжелое исследование, но альтернатив иногда ему нет.
- Эхокардиография. С целью выявления органических нарушений. Классический вариант в итоге длительного течения блокады — кардиомиопатия разной степени тяжести.
- Анализ крови. На гормоны, общий и биохимический. Для комплексной оценки состояния организма, в частности эндокринной системы и метаболизма вообще.
По мере необходимости, если предыдущие методы не дают ответов на вопросы, применяются КТ, МРТ, коронография, радиоизотопное исследование. Решение принимает группа ведущих специалистов.
Варианты отклонений на ЭКГ
Среди характерных черт:
- Расширение интервала QT более чем на 0.2 с. На первой стадии это типичная находка.
- Удлинение PQ. Изменение частоты появления желудочковых комплексов. Так называемый мобитц 1.
- Полное выпадение сокращений нижних камер сердца. Или же попеременное, в симметричном порядке.
- Ослабление ЧСС (брадикардия) разной выраженности. Зависит от этапа патологического процесса.
АВ-блокада на ЭКГ отмечается специфично, и чем тяжелее фаза, тем проще диагностировать проблему .
Лечение в зависимости от степени
Показано длительное динамическое наблюдение. Подобная тактика может повторяться не один год. Если прогрессирования нет, постепенно частота консультаций кардиолога становится реже.
На фоне усугубления назначают медикаменты нескольких фармацевтических групп:
- Противогипертонические препараты. Разных видов.
- Антиаритмические.
Если имеет место воспалительная инфекционная патология используются антибиотики, НПВП и кортикостероиды. Лечение строго в стационаре.
Транзиторная АВ-блокада 1 степени (переходящая) — это единственный опасный случай, требующий терапии, при условии вирусного или бактериального генеза.
Применяются препараты того же типа. В случае быстрого усугубления состояния смысла выжидать нет. Показана установка кардиостимулятора.
Независимо от возраста. Единственное исключение — пациенты старшей группы, которые могут не выдержать операции. Вопрос решается индивидуально.
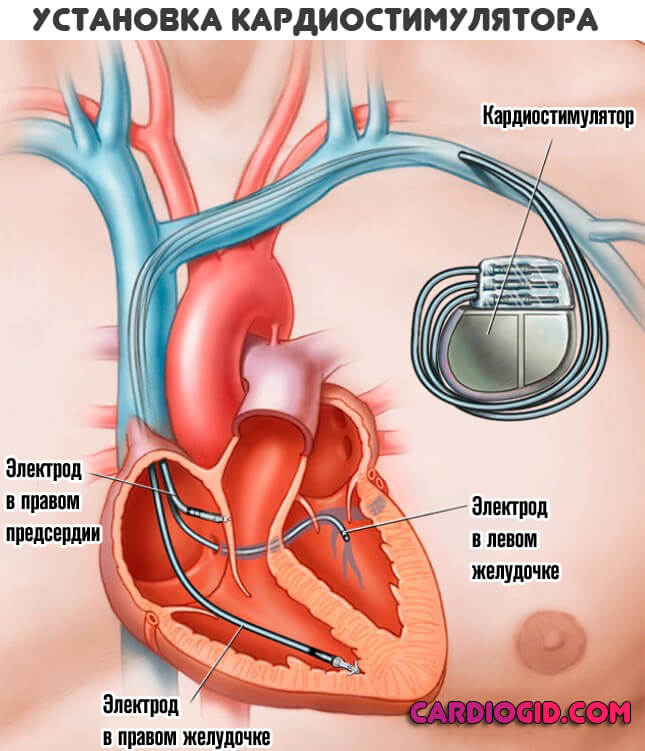
Имплантация искусственного водителя ритма обязательна. Как только наступает терминальная фаза, шансы на излечение минимальны.
На протяжении всего периода терапии показано изменение образа жизни:
- Отказ от пагубных привычек.
- Диета (лечебный стол №3 и №10).
- Полноценный сон (8 часов).
- Прогулки, ЛФК. Главное не перетруждаться. Длительность произвольная.
- Избегание стрессов.
Народные рецепты могут быть опасны, поэтому не используются.
Прогноз и возможные осложнения
- Остановка сердца. Реанимация в такой ситуации эффективна в минимальной степени, едва восстановившись, ритм снова изменится. Вероятен рецидив в перспективе нескольких дней.
- Кардиогенный шок. Потенциально летальное последствие. Причем смерть наступает почти в 100% случаев.
- Обморок и, как итог, травмы, может быть несовместимой с жизнью.
- Инфаркт или инсульт. Острое нарушение питания кардиальных структур и головного мозга соответственно.
- Сосудистая деменция.
Прогнозы зависят от этапа патологического процесса:
| 1 стадия. | Выживаемость близится к 100%. Риски есть только при наличии инфекционных поражений. |
| 2 этап. | Вероятность смерти около 20-30% без терапии. При полноценном лечении в 2-4 раза ниже. |
| 3 степень. | Летальность 40-60%. |
В терминальной фазе смерть неминуема. Терапия неэффективна.
Радикальное хирургическое воздействие с установкой кардиостимулятора существенно улучшает прогноз.
В заключение
Атриовентрикулярная блокада — это нарушение проводимости от синусового узла к предсердиям и желудочкам. Результат — тотальная дисфункция мышечного органа. Летальность высокая, но времени на лечение и диагностику достаточно. Это внушает оптимизм.
Атропин (Atropine)
Содержание
Структурная формула

Русское название
Латинское название вещества Атропин
Химическое название
8-Метил-8-азабицикло[3.2.1]окт-3-иловый эфир эндо-(±)-альфа-(гидроксиметил)бензолуксусной кислоты (в виде сульфата)
Брутто-формула
Фармакологическая группа вещества Атропин
Нозологическая классификация (МКБ-10)
Код CAS
Характеристика вещества Атропин
Алкалоид, содержащийся в растениях семейства пасленовых (Solanaceae): красавке (Atropa Belladonna L.), белене (Hyoscyamus niger L.), разных видах дурмана (Datura stramonium L.) и др. В медицинской практике применяют атропина сульфат.
Атропина сульфат — белый кристаллический или зернистый порошок без запаха. Легко растворим в воде и этаноле, практически нерастворим в хлороформе и эфире.
Фармакология
Блокирует м-холинорецепторы. Вызывает мидриаз, паралич аккомодации, повышение внутриглазного давления, тахикардию, ксеростомию. Угнетает секрецию бронхиальных и желудочных, потовых желез. Расслабляет гладкую мускулатуру бронхов, ЖКТ , желче- и мочевыводящей систем — спазмолитический эффект. Возбуждает (большие дозы) ЦНС . После в/в введения максимальный эффект проявляется через 2–4 мин, после перорального приема (в виде капель) через 30 мин. В крови на 18% связывается с белками плазмы. Проходит через ГЭБ . Выводится почками (50% — в неизмененном виде).
Применение вещества Атропин
Язвенная болезнь желудка и двенадцатиперстной кишки, пилороспазм, холелитиаз, холецистит, острый панкреатит, гиперсаливация (паркинсонизм, отравление солями тяжелых металлов, при стоматологических вмешательствах), синдром раздраженной толстой кишки, кишечная колика, желчная колика, почечная колика, симптоматическая брадикардия (синусовая, синоатриальная блокада, проксимальная AV-блокада, электрическая активность желудочков без пульса, асистолия), для предоперационной премедикации; отравление м-холиностимуляторами и антихолинэстеразными ЛС (обратимого и необратимого действия), в т.ч. фосфорорганическими соединениями; при рентгенологических исследованиях ЖКТ (при необходимости уменьшения тонуса желудка и кишечника), бронхиальная астма, бронхит с гиперпродукцией слизи, бронхоспазм, ларингоспазм (профилактика).
В офтальмологии. Для расширения зрачка и достижения паралича аккомодации (определение истинной рефракции глаза, исследование глазного дна), создания функционального покоя при воспалительных заболеваниях и травмах глаза (ирит, иридоциклит, хориоидит, кератит, тромбоэмболия и спазм центральной артерии сетчатки).
Противопоказания
Гиперчувствительность, для офтальмологических форм — закрытоугольная глаукома ( в т.ч. при подозрении на нее), открытоугольная глаукома, кератоконус, детский возраст (1% раствор — до 7 лет).
Ограничения к применению
Заболевания сердечно-сосудистой системы, при которых увеличение ЧСС может быть нежелательно: мерцательная аритмия, тахикардия, хроническая сердечная недостаточность, ИБС , митральный стеноз, артериальная гипертензия, острое кровотечение; тиреотоксикоз (возможно усиление тахикардии); повышенная температура тела (возможно дальнейшее повышение вследствие подавления активности потовых желез); рефлюкс-эзофагит, грыжа пищеводного отверстия диафрагмы, сочетающаяся с рефлюкс-эзофагитом (снижение моторики пищевода и желудка и расслабление нижнего пищеводного сфинктера могут способствовать замедлению опорожнения желудка и усилению гастроэзофагеального рефлюкса через сфинктер с нарушенной функцией); заболевания ЖКТ , сопровождающиеся непроходимостью: ахалазия пищевода, стеноз привратника (возможно снижение моторики и тонуса, приводящее к непроходимости и задержке эвакуации содержимого желудка); атония кишечника у больных пожилого возраста или ослабленных больных (возможно развитие непроходимости), паралитическая непроходимость кишечника (возможно развитие непроходимости); заболевания с повышенным внутриглазным давлением: закрытоугольная (мидриатический эффект, приводящий к повышению внутриглазного давления, может вызывать острый приступ) и открытоугольная глаукома (мидриатический эффект может вызывать некоторое повышение внутриглазного давления; может потребоваться коррекция терапии); неспецифический язвенный колит (высокие дозы могут угнетать перистальтику кишечника, повышая вероятность паралитической непроходимости кишечника; кроме того, возможно проявление или обострение такого тяжелого осложнения, как токсический мегаколон); сухость во рту (длительное применение может вызывать дальнейшее усиление выраженности ксеростомии); печеночная недостаточность (снижение метаболизма) и почечная недостаточность (риск развития побочных эффектов вследствие снижения выведения); хронические заболевания легких, особенно у детей младшего возраста и ослабленных больных (уменьшение бронхиальной секреции может приводить к сгущению секрета и образованию пробок в бронхах); миастения (состояние может ухудшаться из-за ингибирования действия ацетилхолина); гипертрофия предстательной железы без обструкции мочевыводящих путей, задержка мочи или предрасположенность к ней или заболевания, сопровождающиеся обструкцией мочевыводящих путей ( в т.ч. шейки мочевого пузыря вследствие гипертрофии предстательной железы); гестоз (возможно усиление артериальной гипертензии); повреждения мозга у детей, детский церебральный паралич, болезнь Дауна (реакция на антихолинергические ЛС увеличивается). Для офтальмологических форм (дополнительно) — возраст старше 40 лет (опасность проявления недиагностированной глаукомы), синехии радужной оболочки.
Применение при беременности и кормлении грудью
Категория действия на плод по FDA — C.
Побочные действия вещества Атропин
Со стороны нервной системы и органов чувств: головная боль, головокружение, бессонница, спутанность сознания, эйфория, галлюцинации, мидриаз, паралич аккомодации, нарушение тактильного восприятия.
Со стороны сердечно-сосудистой системы и крови (кроветворение, гемостаз): синусовая тахикардия, усугубление ишемии миокарда из-за чрезмерной тахикардии, желудочковая тахикардия и фибрилляция желудочков.
Со стороны органов ЖКТ : ксеростомия, запор.
Прочие: лихорадка, атония кишечника и мочевого пузыря, задержка мочеиспускания, фотофобия.
Местные эффекты: преходящее покалывание и повышение внутриглазного давления; при длительном применении — раздражение, гиперемия кожи век; гиперемия и отек конъюнктивы, развитие конъюнктивита, мидриаз и паралич аккомодации.
При введении в разовых дозах AV проводимости).
Взаимодействие
Ослабляет действие м-холиномиметиков и антихолинэстеразных средств. ЛС с антихолинергической активностью усиливают действие атропина. При одновременном приеме с антацидами, содержащими Al 3+ или Ca 2+ , абсорбция атропина из ЖКТ уменьшается. Дифенгидрамин и прометазин усиливают действие атропина. Вероятность развития системных побочных эффектов повышают трициклические антидепрессанты, фенотиазины, амантадин, хинидин, антигистаминные и другие ЛС с м-холиноблокирующими свойствами. Нитраты увеличивают вероятность повышения внутриглазного давления. Атропин изменяет параметры абсорбции мексилетина и леводопы.
Пути введения
Внутрь, в/в , в/м, п/к, конъюнктивально, субконъюнктивально или парабульбарно, путем электрофореза. Мазь закладывают за веки.
Меры предосторожности вещества Атропин
При AV блокаде дистального типа (с широкими комплексами QRS) атропин малоэффективен и не рекомендуется.
При инстилляции в конъюнктивальный мешок необходимо прижать нижнюю слезную точку во избежание попадания раствора в носоглотку. При субконъюнктивальном или парабульбарном введении для уменьшения тахикардии целесообразно назначить валидол.
Интенсивно пигментированная радужка более устойчива к дилатации и для достижения эффекта бывает необходимо увеличивать концентрацию или частоту введений, поэтому следует опасаться передозировки мидриатиков.
Расширение зрачка может спровоцировать острый приступ глаукомы у лиц старше 60 лет и людей с гиперметропией, предрасположенных к глаукоме в связи с тем, что они имеют неглубокую переднюю камеру.
Необходимо предупреждать пациентов о том, что вождение автомобиля в течение как минимум 2 ч после офтальмологического исследования запрещено.
Нарушения проводимости сердца (АВ-блокада)
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК – 2014

27-я международная выставка “Здравоохранение”
13-15 мая, Алматы, Атакент
Получить бесплатный билет

Выставка “Здравоохранение”
13-15 мая, Алматы, Атакент
Получить бесплатный билет
Общая информация
Краткое описание
АВ блокада представляет собой замедление или прекращение проведения импульсов со стороны предсердий на желудочки. Для развития АВ блокады уровень повреждения проводящей системы может быть разным. Это может быть нарушение проведения в предсердиях, АВ соединении и желудочках.
Коды по МКБ-10:
I44.0 Предсердно-желудочковая блокада первой степени
I44.1 Предсердно-желудочковая блокада второй степени
I44.2 Предсердно-желудочковая блокада полная
I44.3 Другая и неуточненная предсердно-желудочковая блокада
I45.2 Двухпучковая блокада
I45.2 Трехпучковая блокада
I49.5 Синдром слабости синусового узла
Сокращения, используемые в протоколе:
HRS – Общество по изучению ритма сердца
NYHA – Нью-Йоркская ассоциация сердца
АВ блокада – атрио-вентрикулярная блокада
АД – артериальное давление
АПФ – ангиотензинпревращающий фермент
ВВФСУ – время восстановления функции синусового узла
ВИЧ – вирус иммунодефицита человека
ВСАП – время синоаурикулярного проведения
ИАПФ – ингибиторы ангиотензинпревращающего фермента
ИБС – ишемическая болезнь сердца
Интервал HV – время проведения импульса по системе Гиса-Пуркинье
ИФА – иммуноферментный анализ
ЛЖ – левый желудочек
МПЦС – максимальная продолжительность цикла стимуляции
ПСЦ – продолжительность синусового цикла
ПЦС – продолжительность цикла стимуляции
СА блокада – сино-атриальная блокада
СН – сердечная недостаточность
СПУ – синусно-предсердный узел
ФГДС – фиброгастродуоденоскопия
ЧСС – частота сердечных сокращений
ЭКГ – электрокардиограмма
ЭКС – электрокардиостимулятор
ЭРП – эффективный рефрактерный период
ЭФИ – электрофизиологическое исследование
ЭхоКГ – эхокардиография
ЭЭГ – электроэнцефалография
Дата разработки протокола: 2014 год
Категория пациентов: взрослые и дети.
Пользователи протокола: интервенционные аритмологи, кардиологи, терапевты, врачи общей практики, кардиохирурги, педиатры, врачи скорой помощи, фельдшеры.

– Профессиональные медицинские справочники. Стандарты лечения
– Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID

– Профессиональные медицинские справочники
– Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
• АВ блокада III степени (полная атриовентрикулярная блокада, полная поперечная блокада) возникает, когда электрические импульсы от предсердий не проводятся на желудочки. В этом случае предсердия сокращаются с нормальной частотой, а желудочки сокращаются редко. Частота сокращений желудочков зависит от уровня, на котором находится очаг автоматизма.
Синдром слабости синусового узла
СССУ – нарушение функции синусового узла, проявляющееся брадикардией и сопровождающими её аритмиями.
Синусовая брадикардия – снижение ЧСС менее на 20% ниже допустимой по возрасту, миграция водителя ритма.
СА блокада представляет собой замедление (ниже 40 ударов в 1 минуту) или прекращение проведения импульса из синусового узла через синоатриальное соединение.
Синдром тахикардии-брадикардии – сочетание синусовой брадикардии с суправентрикулярной гетеротопной тахикардией.
Синус-арест представляет собой внезапное прекращение сердечной деятельности с отсутствием сокращений предсердий и желудочков в связи с тем, что синусовый узел не может генерировать импульс для их сокращения.
Хронотропная недостаточность (некомпетентность) – неадекватное увеличение ЧСС в ответ на физическую нагрузку.
Клиническая классификация АВ блокад
По степени АВ блокады:
• АВ блокада I степени
• АВ блокада II степени
– тип Мобитц I
– тип Мобитц II
– АВ блокада 2:1
– АВ блокада высокой степени- 3:1, 4:1
• АВ блокада III степени
• Фасцикулярная блокада
– Бифасцикулярная блокада
– Трифасцикулярная блокада
По времени возникновения:
• Врожденная АВ блокада
• Приобретенная АВ блокада
По устойчивости АВ блокады:
• Постоянная АВ блокада
• Транзиторная АВ блокада
Дисфункция синусового узла:
• Синусовая брадикардия
• Синус-арест
• СА блокада
• Синдром тахикардии-брадикардии
• Хронотропная недостаточность
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
• ЭКГ;
• Холтеровскоемониторирование ЭКГ;
• Эхокардиография.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
При подозрении на органическую церебральную патологию или при синкопальных состояниях неясного генеза:
• общий анализ мочи;
• микрореакция преципитации с антилипидным антигеном;
• биохимический анализ крови (АлАТ, АсАТ, общий белок, билирубин, креатинин, мочевина, глюкоза);
• коагулограмма;
• ИФА на ВИЧ;
• ИФА на маркёры вирусных гепатитов В, С;
• группа крови, резус фактор;
• обзорная рентгенография органов грудной клетки;
• ФГДС;
• дополнительные консультации профильных специалистов при наличии сопутствующей патологии (эндокринолог, пульмонолог);
• консультация стоматолога, отоларинголога для исключения очагов хронической инфекции.
Минимальный перечень обследований, который необходимо провести при направлении на плановую госпитализацию:
• общий анализ крови (6 параметров);
• общий анализ мочи;
• микрореакция преципитации с антилипидным антигеном;
• биохимический анализ крови (АлАТ, АсАТ, общий белок, билирубин, креатинин, мочевина, глюкоза);
• коагулограмма;
• ИФА на ВИЧ;
• ИФА на маркёры вирусных гепатитов В, С;
• группа крови, резус фактор;
• обзорная рентгенография органов грудной клетки;
• ФГДС;
• дополнительные консультации профильных специалистов при наличии сопутствующей патологии (эндокринолог, пульмонолог);
• консультация стоматолога, отоларинголога для исключения очагов хронической инфекции.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
• ЭКГ;
• Холтеровское мониторирование ЭКГ;
• Эхокардиография.
Дополнительные диагностические обследования, проводимые на стационарном уровне:
• массаж каротидного синуса;
• проба с физической нагрузкой;
• фармакологические пробы с изопротеренолом, пропронололом, атропином;
• ЭФИ (проводится у пациентов с наличием клинических симптомов, у которых причина симптомов неясна; у пациентов с бессимптомной блокадой ветви пучка Гиса, если планируется проведение фармакотерапии, которая может вызвать АВ блокаду);
При подозрении на органическую церебральную патологию или при синкопальных состояниях неясного генеза:
• рентгенография черепа и шейного отдела позвоночника;
• исследование глазного дна и полей зрения;
• ЭЭГ;
• 12/24 – часовая ЭЭГ (при подозрении на эпилептический генез пароксизмов);
• эхоэнцефалоскопия (при подозрении на объемные процессы мозга и внутричерепную гипертензию);
• компьютерная томография (при подозрении на объемные процессы мозга и внутричерепную гипертензию);
• ультразвуковая допплерография (при подозрении на патологию экстра- и интракраниальных сосудов);
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
• измерение АД;
• ЭКГ.
Диагностические критерии
Жалобы и анамнез – основные симптомы
• Потеря сознания
• Головокружение
• Головные боли
• Общая слабость
• Установить наличие заболеваний, предрасполагающих к развитию АВ блокады
Физикальное обследование
• Бледность кожных покровов
• Потливость
• Редкий пульс
• Аускультативно – брадикардия, I тон сердца меняющейся интенсивности, систолический шум над грудиной или между верхушкой сердца и левым краем грудины
• Гипотония
Лабораторные исследования: не проводятся.
Инструментальные исследования
ЭКГ и суточное мониторирование ЭКГ (основные критерии):
При АВ блокаде:
• Паузы ритма более 2.5 сек (интервал R-R)
• Признаки АВ диссоциации (отсутствие проведения всех волн Р на желудочки, что ведет к полной диссоциации между волнами Р и комплексами QRS)
При СССУ:
• Паузы ритма более 2.5 сек (интервал P-P)
• Увеличение интервала Р-Р в 2 и более раз от нормального интервала Р-Р
• Синусовая брадикардия
• Отсутствие увеличения ЧСС при эмоционально/физической нагрузке (хронотропная недостаточность СПУ)
ЭхоКГ:
• Гипокинез, акинез, дискинез стенок левого желудочка
• Изменение анатомии стенок и полостей сердца, их соотношения, структуры клапанного аппарата, систолической и диастолической функции левого желудочка
ЭФИ (дополнительные критерии):
Атриовентрикулярная блокада

Атриовентрикулярная (предсердно-желудочковая) блокада (АВ-блокада) – нарушение функции проводимости, выражающееся в замедлении или прекращении прохождения электрического импульса между предсердиями и желудочками и приводящее к расстройству сердечного ритма и гемодинамики. АВ-блокада может протекать бессимптомно или сопровождаться брадикардией, слабостью, головокружением, приступами стенокардии и потери сознания. Атриовентрикулярная блокада подтверждается с помощью электрокардиографии, холтеровского ЭКГ-мониторирования, ЭФИ. Лечение атриовентрикулярной блокады может быть медикаментозным или кардиохирургическим (имплантация электрокардиостимулятора).
Общие сведения
В основе атриовентрикулярной блокады лежит замедление или полное прекращение прохождения импульса от предсердий к желудочкам вследствие поражения собственно АВ-узла, пучка Гиса или ножек пучка Гиса. При этом, чем ниже уровень поражения, тем тяжелее проявления блокады и неудовлетворительнее прогноз. Распространенность атриовентрикулярной блокады выше среди пациентов, страдающих сопутствующей кардиопатологией. Среди лиц с заболеваниями сердца АВ-блокада I степени встречается в 5% случаев, II степени – в 2% случаев, III степень АВ-блокады обычно развивается у пациентов старше 70 лет. Внезапная сердечная смерть, по статистике, наступает у 17% пациентов с полной АВ-блокадой.
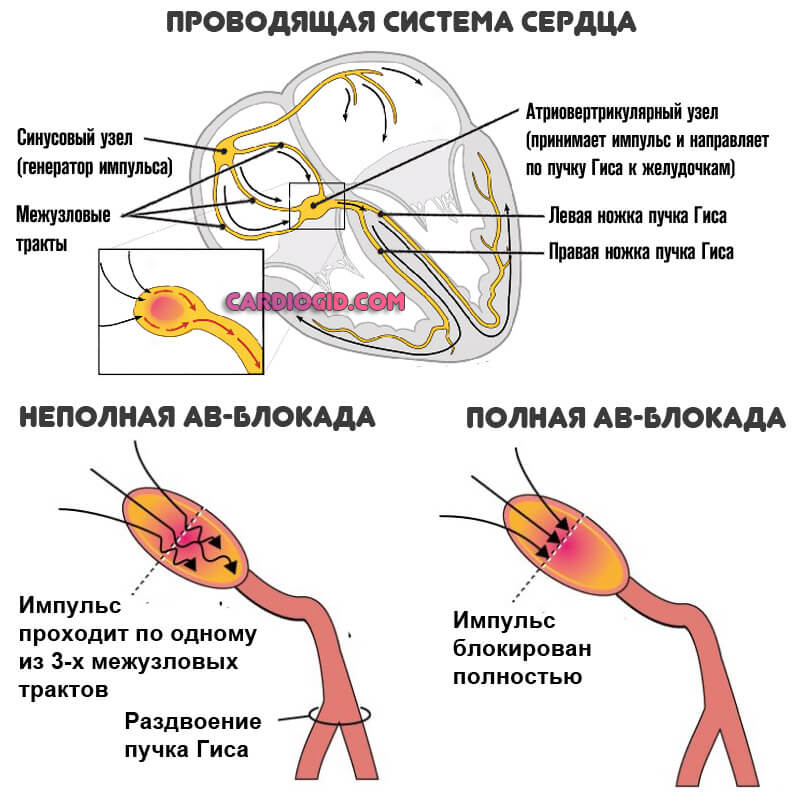
Атриовентрикулярный узел (АВ-узел) является частью проводящей системы сердца, обеспечивающей последовательное сокращение предсердий и желудочков. Движение электрических импульсов, поступающих из синусового узла, замедляется в АВ-узле, обеспечивая возможность сокращения предсердий и нагнетания крови в желудочки. После небольшой задержки импульсы распространяются по пучку Гиса и его ножкам к правому и левому желудочку, способствуя их возбуждению и сокращению. Этот механизм обеспечивает поочередное сокращение миокарда предсердий и желудочков и поддерживает стабильную гемодинамику.

Классификация АВ-блокад
В зависимости от уровня, на котором развивается нарушение проведения электрического импульса, выделяют проксимальные, дистальные и комбинированные атриовентрикулярные блокады. При проксимальных АВ-блокадах проведение импульса может нарушаться на уровне предсердий, АВ-узла, ствола пучка Гиса; при дистальных – на уровне ветвей пучка Гиса; при комбинированных – наблюдаются разноуровневые нарушения проводимости.
С учетом продолжительности развития атриовентрикулярной блокады выделяют ее острую (при инфаркте миокарда, передозировке лекарственных средств и т. д.), интермиттирующую (перемежающуюся – при ИБС, сопровождающейся преходящей коронарной недостаточностью) и хроническую формы. По электрокардиографическим критериям (замедление, периодичность или полное отсутствие проведения импульса к желудочкам) различают три степени атриовентрикулярной блокады:
- I степень – атриовентрикулярная проводимость через АВ-узел замедлена, однако все импульсы из предсердий достигают желудочков. Клинически не распознается; на ЭКГ интервал P-Q удлинен > 0,20 секунд.
- II степень – неполная атриовентриулярная блокада; не все предсердные импульсы достигают желудочков. На ЭКГ – периодическое выпадение желудочковых комплексов. Выделяют три типа АВ-блокады II степени по Мобитцу:
- Тип I Мобитца – задержка каждого последующего импульса в АВ-узле приводит к полной задержке одного из них и выпадению желудочкового комплекса (период Самойлова – Венкебаха).
- Тип II Мобитца – критическая задержка импульса развивается внезапно, без предшествующего удлинения периода задержки. При этом отмечается отсутствие проведения каждого второго (2:1) или третьего (3:1) импульса.
- III степень – (полная атриовентрикулярная блокада) – полное прекращение прохождения импульсов от предсердий к желудочкам. Предсердия сокращаются под влиянием синусового узла, желудочки – в собственном ритме, реже 40 раз в мин., что недостаточно для обеспечения адекватного кровообращения.
Атриовентрикулярные блокады I и II степени являются частичными (неполными), блокада III степени – полной.
Причины развития АВ-блокад
По этиологии различаются функциональные и органические атриовентрикулярные блокады. Функциональные АВ-блокады обусловлены повышением тонуса парасимпатического отдела нервной системы. Атриовентрикулярная блокада I и II степени в единичных случаях наблюдается у молодых физически здоровых лиц, тренированных спортсменов, летчиков. Обычно она развивается во сне и исчезает во время физической активности, что объясняется повышенной активностью блуждающего нерва и рассматривается как вариант нормы.
АВ-блокады органического (кардиального) генеза развиваются в результате идиопатического фиброза и склероза проводящей системы сердца при различных его заболеваниях. Причинами кардиальных АВ-блокад могут служить ревматические процессы в миокарде, кардиосклероз, сифилитическое поражение сердца, инфаркт межжелудочковой перегородки, пороки сердца, кардиомиопатии, микседема, диффузные заболевания соединительной ткани, миокардиты различного генеза (аутоиммунного, дифтерийного, тиреотоксического), амилоидоз, саркоидоз, гемохроматоз, опухоли сердца и др. При кардиальных АВ-блокадах вначале может наблюдаться частичная блокада, однако, по мере прогрессирования кардиопатологии, развивается блокада III степени.
К развитию атриовентрикулярных блокад могут привести различные хирургические процедуры: протезирование аортального клапана, пластика врожденных пороков сердца, атриовентрикулярная РЧА сердца, катетеризация правых отделов сердца и пр.
Довольно редко в кардиологии встречается врожденная форма предсердно-желудочковой блокады (1:20 000 новорожденных). В случае врожденных АВ-блокад наблюдается отсутствие участков проводящей системы (между предсердиями и АВ-узлом, между АВ-узлом и желудочками или обеими ножками пучка Гиса) с развитием соответствующего уровня блокады. У четверти новорожденных атриовентрикулярная блокада сочетается с другими сердечными аномалиями врожденного характера.
Среди причин развития атриовентрикулярных блокад нередко встречается интоксикация лекарственными препаратами: сердечными гликозидами (дигиталисом), β-блокаторами, блокаторами кальциевых каналов (верапамилом, дилтиаземом, реже – коринфаром), антиаритмиками (хинидином), солями лития, некоторыми другими препаратами и их комбинациями.
Симптомы АВ-блокад
Характер клинических проявлений атриовентрикулярных блокад зависит от уровня нарушения проводимости, степени блокады, этиологии и тяжести сопутствующего заболевания сердца. Блокады, развившиеся на уровне атриовентрикулярного узла и не вызывающие брадикардию, клинически никак себя не проявляют. Клиника АВ-блокады при данной топографии нарушений развивается в случаях выраженной брадикардии. Из-за малой ЧСС и падения минутного выброса крови сердцем в условиях физической нагрузки у таких пациентов отмечаются слабость, одышка, иногда – приступы стенокардии. Из-за снижения церебрального кровотока могут наблюдаться головокружение, преходящие ощущения спутанности сознания и обмороки.
При атриовентрикулярной блокаде II степени пациенты ощущают выпадение пульсовой волны как перебои в области сердца. При АВ-блокаде III типа возникают приступы Морганьи-Адамса-Стокса: урежение пульса до 40 и менее ударов в минуту, головокружение, слабость, потемнение в глазах, кратковременная потеря сознания, боли в области сердца, цианоз лица, возможно – судороги. Врожденные АВ-блокады у пациентов детского и юношеского возраста могут протекать бессимптомно.
Осложнения АВ-блокад
Осложнения при атриовентрикулярных блокадах в основном обусловлены выраженным замедлением ритма, развивающимся на фоне органического поражения сердца. Наиболее часто течение АВ-блокад сопровождается появлением или усугублением хронической сердечной недостаточности и развитием эктопических аритмий, в том числе, желудочковой тахикардии.
Течение полной атриовентрикулярной блокады может осложниться развитием приступов Морганьи-Адамса-Стокса, связанных с гипоксией мозга в результате брадикардии. Началу приступа может предшествовать ощущение жара в голове, приступы слабости и головокружения; во время приступа пациент бледнеет, затем развивается цианоз и потеря сознания. В этот момент пациенту может потребоваться проведение непрямого массажа сердца и ИВЛ, так как длительная асистолия или присоединение желудочковых аритмий повышает вероятность внезапной сердечной смерти.
Многократные эпизоды потери сознания у пациентов старческого возраста могут привести к развитию или усугублению интеллектуально-мнестических нарушений. Реже при АВ-блокадах возможно развитие аритмогенного кардиогенного шока, чаще у пациентов с инфарктом миокарда.
В условиях недостаточности кровоснабжения при АВ-блокадах иногда наблюдаются явления сердечно-сосудистой недостаточности (коллапс, обмороки), обострение ишемической болезни сердца, заболеваний почек.
Диагностика АВ-блокад
При оценке анамнеза пациента в случае подозрения на атриовентрикулярную блокаду выясняют факт перенесенных в прошлом инфаркта миокарда, миокардита, других кардиопатологий, приема лекарственных препаратов, нарушающих атриовентрикулярную проводимость (дигиталиса, β-блокаторов, блокаторов кальциевых каналов и др.).
При аускультации сердечного ритма выслушивается правильный ритм, прерываемый длинными паузами, указывающими на выпадение желудочковых сокращений, брадикардия, появление пушечного I тона Стражеско. Определяется увеличение пульсации шейных вен по сравнению с сонными и лучевыми артериями.
На ЭКГ АВ-блокада I степени проявляется удлинением интервала Р-Q > 0,20 сек.; II степени – синусовым ритмом с паузами, в результате выпадений желудочковых комплексов после зубца Р, появлением комплексов Самойлова-Венкебаха; III степени – уменьшением числа желудочковых комплексов в 2-3 раза по сравнению с предсердными (от 20 до 50 в минуту).
Проведение суточного мониторирования ЭКГ по Холтеру при АВ-блокадах позволяет сопоставить субъективные ощущения пациента с электрокардиографическими изменениями (например, обмороки с резкой брадикардией), оценить степень брадикардии и блокады, связь с деятельностью пациента, приемом лекарств, определить наличие показаний к имплантации кардиостимулятора и др.
С помощью проведения электрофизиологического исследования сердца (ЭФИ) уточняется топография АВ-блокады и определяются показания к ее хирургической коррекции. При наличие сопутствующей кардиопатологии и для ее выявления при АВ-блокаде проводят эхокардиографию, МСКТ или МРТ сердца.
Проведение дополнительных лабораторных исследований при АВ-блокаде показано при наличии сопутствующих состояний и заболеваний (определение в крови уровня электролитов при гиперкалиемии, содержания антиаритмиков при их передозировке, активности ферментов при инфаркте миокарда).
Лечение АВ-блокад
При атриовентрикулярной блокаде I степени, протекающей без клинических проявлений, возможно только динамическое наблюдение. Если АВ-блокада вызвана приемом лекарственных средств (сердечных гликозидов, антиаритмических препаратов, β-блокаторов), необходимо проведение корректировки дозы или их полная отмена.
При АВ-блокадах кардиального генеза (при инфаркте миокарда, миокардитах, кардиосклерозе и др.) проводится курс лечения β-адреностимуляторами (изопреналином, орципреналином), в дальнейшем показана имплантация кардиостимулятора.
Препаратами первой помощи для купирования приступов Морганьи-Адамса-Стокса являются изопреналин (сублингвально), атропин (внутривенно или подкожно). При явлениях застойной сердечной недостаточности назначают диуретики, сердечные гликозиды (с осторожностью), вазодилататоры. В качестве симптоматической терапии при хронической форме АВ-блокад проводится лечениетеофиллином, экстрактом белладонны, нифедипином.
Радикальным методом лечения АВ-блокад является установка электрокардиостимулятора (ЭКС), восстанавливающего нормальный ритм и частоту сердечных сокращений. Показаниями к имплантации эндокардиального ЭКС служат наличие в анамнезе приступов Морганьи-Адамса-Стокса (даже однократного); частота желудочкового ритма менее 40 в минуту и периоды асистолии 3 и более секунд; АВ-блокада II степени (II типа по Мобитцу) или III степени; полная АВ-блокада, сопровождающаяся стенокардией, застойной сердечной недостаточностью, высокой артериальной гипертензией и т. д. Для решения вопроса об операции необходима консультация кардиохирурга.
Прогноз и профилактика АВ-блокад
Влияние развившейся атриовентрикулярной блокады на дальнейшую жизнь и трудоспособность пациента определяется рядом факторов и, прежде всего, уровнем и степенью блокады, основным заболеванием. Наиболее серьезный прогноз при III степени АВ-блокады: пациенты нетрудоспособны, отмечается развитие сердечной недостаточности.
Осложняет прогноз развитие дистальных АВ-блокад из-за угрозы полной блокады и редкого желудочкового ритма, а также их возникновение на фоне острого инфаркта миокарда. Ранняя имплантация электрокардиостимулятора позволяет увеличить продолжительность жизни пациентов с АВ-блокадами и улучшить качество их жизни. Полные врожденные атриовентрикулярные блокады прогностически более благоприятны, чем приобретенные.
Как правило, атриовентрикулярная блокада обусловлена основным заболеванием или патологическим состоянием, поэтому ее профилактикой является устранение этиологических факторов (лечение сердечной патологии, исключение бесконтрольного приема препаратов, влияющих на проведение импульсов и т. д.). Для профилактики усугубления степени АВ-блокады показана имплантация электрокардиостимулятора.
Средства, применяемые при брадикардии и блокадах сердца
АТРОПИНА СУЛЬФАТ (Atropinisulfas)
Синонимы: Атропин, Атропин сернокислый.
Алкалоид, содержащийся в различных растениях семейства пасленовых (Solanaceae): красавке (AtropaBelladonnaL.), белене (HyoscyamusnigerL.), разных видах дурмана (DaturastramoniumL.) и др.
Фармакологическое действие. Атропин относится к неизбирательным блокаторам М-холинорецепторов. Эффекты действия атропина противоположны эффектам, наблюдающимся при возбуждении парасимпатических нервов (в том числе блуждающего).
Показания к применению. При брадикардии (редком пульсе), развившейся в результате повышения тонуса блуждающего нерва и передозировке бета-адреноблокаторов и антагонистов кальция.
Способ применения и дозы. При блокаде вагусного происхождения (вызванной повышением активности блуждающего нерва) вводят внутривенно 1 мл 0,1% раствора. Также атропин в подобной дозе применяют при блокаде, вызванной пропранололом или верапамилом.
Побочное действие. При применении атропина следует соблюдать осторожоность в дозировке и учитывать возможность повышенной индивидуальной чувствительности больных. Небольшая передозировка может вызвать сухость во рту, расширение зрачков, нарушение аккомодации (нарушение зрительного восприятия), тахикардию (учащенные сердцебиения), затруднение мочеиспускания, атонию (потерю тонуса) кишечника, головокружение.
Противопоказания. Атропин противопоказан при глаукоме (повышенном внутриглазном давлении).
Форма выпуска. 0,1% раствор в ампулах по 1 мл.
Условия хранения. Список А. В защищенном от света месте.
ИЗАДРИН (Isadrinum)
Синонимы: Изопреналина гидрохлорид, Изопротеренол, Изупрел, Новодрин, Эуспиран, Алеудрин, Алудрин, Антасмин, Бронходилатин, Изодренал, Изонорин, Изопропилартеренол, Изоренин, Неодренал, Неоэпинефрин, Норизодрин.
Фармакологическое действие. Фармакологическое и лечебное действие изадрина объясняется его стимулирующим действием на бета-адренорецепторы. Действие изадрина распространяется одновременно на 6era- и бета2-адренорецепторы, поэтому влияние на бронхи, сердечно-сосудистую систему и другие органы, снабженные бета-адренорецепторами, не является избирательным.
При блокадах сердца эффект изадрина связан с улучшением проводимости благодаря влиянию на симпатическую иннервацию сердца, с повышением возбудимости и сократительной функции миокарда (сердечной мышцы). Аналогичный эффект оказывают различные симпатомиметические вещества, в том числе норадреналин, адреналин, эфедрин; однако эти препараты вызывают повышение артериального давления, стенокардические боли (боли в сердце), усиление возбудимости эктопических очагов (смещенных источников ритма) и другие побочные явления, что ограничивает возможность их широкого применения при атриовентрикулярной блокаде (нарушении проведения возбуждения по проводящей системе сердца). Изадрин
более удобен для этой цели, так как не повышает артериального давления и в меньшей мере способен вызывать фибрилляиию желудочков (хаотичные сокращения сердечной мышцы).
Показания к применению. Изадрин находит применение при лечении больных с нарушениями атриовентрикулярной проводимости, для снятия атриовентрикулярной блокады и предупреждения приступов при синдроме АдамсаСтоксаМорганьи (потере сознания с резким падением давления при некоторых нарушениях ритма сердца).
Изадрин также применяют при некоторых формах кардиогенного шока (нормоволемическом /без изменения объема циркулирующей крови/, с пониженным выбросом и высоким периферическим сопротивлением).
Способ применения и дозы. Вводят капельно внутривенно в 5% растворе глюкозы в дозе 0,5-5 мкг (0,0005-0,005 мг) в минуту.
Побочное действие. При применении изадрина (особенно в кардиологической практике) следует учитывать, что он вызывает тахикардию (учащенные сердцебиения), может активировать эктопические очаги, вызывать экстрасистолии (нарушения ритма сердца) с опасностью фибрилляции желудочков. Следует также учитывать возможность появления тошноты, тремора (дрожания) рук. сухости во рту. Осторожность следует соблюдать при назначении больным со стенокардией и тиреотоксикозом (заболеванием щитовидной железы).
Противопоказания.
Форма выпуска. 0,5% и 1% растворы во флаконах по 25 и 100 мл; таблетки, содержащие по 0,005 г препарата.
Условия хранения. Список Б. В сухом, прохладном, защищенном от света месте.
ИПРАТРОПИУМ БРОМИД (Ipratropiumbromide)
Синонимы: Атровент, Атровент назальный. Арутропид, Вагос, Итроп, Нормосекретол.
Фармакологическое действие. М-холиноблокирующее средство. Вызывает выраженное и длительное увеличение частоты сердечных сокращений. Расширяет бронхи, уменьшает секрецию желез. В отличие от атропина, не влияет на центральную нервную систему. Максимальная концентрация препарата определяется в плазме крови пациента через 2-5 ч после введения.
Показания к применению. Синусовая брадикардия (редкий пульс), преимущественно обусловленная влиянием блуждающего нерва, брадиаритмии (редкие неритмичные сокращения сердца) с сино-аурикулярной блокадой (нарушением проведения возбуждения по проводящейсистеме сердца), предсердно-желудочковая блокада II степени по Венкебаху (нарушение проведения возбуждения по проводящей системе сердца) и брадисистолическая форма мерцания предсердий (вид нарушения сердечного ритма).
Способ применения и дозы. Доза препарата подбирается индивидуально. Лечение начинают с разового введения содержимого 1 ампулы ипратропиума бромида внутривенно или с приема ‘/2-1’/2 таблетки препарата. При пероральном (через рот) приеме препарат обычно назначают по 1-1’/2 таблетки 2-3 раза в день.
Побочное действие. Сухость во рту, потеря аппетита, запоры, нарушение аккомодации (нарушение зрительного восприятия), повышение внутриглазного давления, нарушение мочеиспускания, уменьшение секреции потовых желез, экстрасистолия (нарушения ритма сердца).
Противопоказания. Глаукома (повышенное внутриглазное давление), гипертрофия (увеличение объема) предстательной железы, механические стенозы (сужение) в области желудочно-кишечного тракта, тахикардия (учащенные сердцебиения), мегаколон (расширение верхней части толстого кишечника), первый триместр беременности.
Форма выпуска. Таблетки по 0,01 г в упаковке по 50 штук; раствор для инъекций 1 мл в ампулах в упаковке по 5 штук.
ОРЦИПРЕНАЛИНА СУЛЬФАТ (Orciprcnalinisulfas)
Синонимы: Алупент, Астмопент, Алотек, Астор, Дозалупент, Метапротеренолсульфат, Новасмазол.
Фармакологическое действие. По химическому строению и фармакологическим свойствам близок к изадрину. Препарат вляется стимулятором бета-адренорецепторов смешанного типа,действует на бета- и бета-адренорецепторы. Облегчает атриовентрикулярную проводимость (проведение возбуждения по проводящей системе сердца).
Показания к применению. Нарушения атриовентрикулярной проводимости.
Способ применения и дозы. При атриовентрикулярной блокаде (нарушении проведения возбуждения по проводящей системе сердца) применяют препарат с осторожностью, вводя медленно внутривенно 0,5-1 мл 0,05% раствора, или внутримышечно, или подкожно 1-2 мл. При необходимости вводят препарат путем медленной внутривенной инфузии. Для инфузии разводят содержимое 1-2 ампул по 10 мл 0,05% раствора (всего 5-10 мг) в 250 мл 5% раствора глюкозы или изотонического раствора натрия хлорида и вводят со скоростью 10-20 капель в минуту.
Для профилактики приступов при синдроме Адамса-Стокса-Морганьи (потере сознания с резким падением давления при некоторых нарушениях ритма сердца), при абсолютной брадиаритмии (очень редких и неритмичных сокращениях сердца) и при интоксикации (отравлении) препаратами наперстянки назначают внутрь по ‘/2-1 таблетке (взрослым) 6-10 раз в сутки, меняя дозу и частоту приемов в зависимости от ритма сердца.
Побочное действие. Орципреналин обычно лучше переносится, чем изадрин, однако при его применении возможны побочные явления, такие же, как при приме
нении изадрина. При внутривенном введении возможно снижение артериального давления.
Противопоказания. Выраженный атеросклероз.
Форма выпуска. 0,05% раствор в ампулах по 1 и 10 мл (0,5 и 5 мг); таблетки по 0,02 г.
Условия хранения. Список Б. В сухом месте.
ЭФЕДРИНА ГИДРОХЛОРИД (Ephedrinihydrochloridum)
Синонимы: Эфедрин хлористоводородный, Эфалон, Эфедрозан, НеоФедрин, Санедрин, Эфетонин и др.
Алкалоид, содержащийся в различных видах эфедры (EphedraL.), сем. эфедровых (Ephedraceae), в том числе и Ephedraequisetina (эфедра хвощевая), растущей в горных районах Средней Азии и Западной Сибири, EphedramonospermaS.A.M., растущей в Забайкалье, и др.
Фармакологическое действие. Эфедрин стимулирует альфа- и бета-адренорецепторы.
По периферическому симпатомиметическому действию эфедрин близок к адреналину. Вызывает сужение сосудов, повышение артериального давления, расширение бронхов, торможение перистальтики (волнообразных движений) кишечника, расширение зрачков, повышение содержания глюкозы в крови. Облегчает атриовентрикулярную проводимость (проведение возбуждения по проводящей системе сердца).
Показания к применению. Нарушения атриовентрикулярной проводимости.
Способ применения и дозы. Применяют в тех случаях, когда применение атропина, изадрина и орципреналина сульфата противопоказано, в дозе 30-50 мг каждые 4-6 часов, но эффект достигается редко. Во избежание нарушения ночного сна не следует назначать эфедрин в конце дня и перед сном.
Побочное действие. Препарат обычно хорошо переносится. Иногда через 15-30 мин после приема внутрь отмечаются легкая дрожь, которая быстро проходит.
Противопоказания. Препарат противопоказан при атеросклерозе, органических заболеваниях сердца, гипертиреозе (заболевании щитовидной железы).
Форма выпуска. Порошок; таблетки по 0,025 мг; таблетки по 0,002; 0,003 и 0,001 г; 5% раствор для инъекций в ампулах по 1 мл; 2% и 3% растворы во флаконах по 10 мл.’
Условия хранения. Список Б. Порошок – в хорошо укупоренной таре, предохраняющей от действия света; таблетки, ампулы и растворы – в защищенном от света месте.