Абсцесс головного мозга ( Церебральный абсцесс )
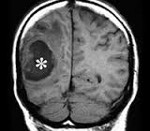
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения – стереотаксической пункции абсцесса.
МКБ-10
Общие сведения
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.

Причины
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae.
При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными. Болезнь провоцируется следующими патологическими состояниями:
- Воспалительные процессы в легких. Чаще всего причиной образования гематогенных абсцессов головного мозга являются бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). Бактериальным эмболом становится фрагмент инфицированного тромба, который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
- Черепно-мозговая травма. В случае открытой проникающей ЧМТ абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
- ЛОР-патологии. При гнойно-воспалительных процессах в придаточных пазухах носа (синуситы), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
- Послеоперационные осложнения. Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
- Другие заболевания. Незначительную роль в патогенезе гематогенных абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
Патогенез
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
Симптомы абсцесса головного мозга
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга.
В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Диагностика
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре.
На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
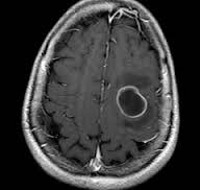
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза.
На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
Лечение абсцесса головного мозга
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Медикаментозное лечение
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. Рекомендуемые программы лечения:
- При абсцессе головного мозга без ЧМТ или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
- Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. После исчезновения абсцесса (по данным нейровиуализационных исследований) применяют флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей.
- У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение больных должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Хирургическое лечение
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
Прогноз при абсцессе головного мозга
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу.
Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
В голове гной: симптомы
Заболевания ЛОР-органов широко распространены в практике терапевта, педиатра и отоларинголога, поэтому многие не склонны считать их серьезной патологией. Но нелеченые синуситы и отиты чреваты распространением гнойного процесса в полость черепа с поражением оболочек и головного мозга.
Синуситы и отиты

При синусите (гайморите, фронтите, этмоидите) поражается соответствующая околоносовая пазуха, при отите в патологический процесс вовлекается средний или внутренний отдел уха. Особенностью этих анатомических структур является близкое расположение по отношению к полости черепа, поэтому нагноение может привести к поражению головного мозга и его оболочек.
Нередко пациенты спрашивают врача: «Гной в голове – как называется болезнь?» Существует ряд патологий, при которых основным процессом в полости черепа является гнойное воспаление. Большинство из них развивается из-за неадекватной терапии болезней ЛОР-органов или самолечения.
Наиболее распространенные осложнения синуситов и отитов:
- Менингит.
- Энцефалит.
- Субпериостальный абсцесс.
- Абсцессы (головного мозга и мозжечка).
Менингит
Твердая мозговая оболочка является препятствием на пути прорыва гнойника. Но при тяжелой форме болезни или сниженном иммунитете она также вовлекается в патологический процесс. Нередко одновременно поражаются мягкая и паутинная оболочки. В этом случае заболевание называют острым гнойным лептоменингитом.
Отогенный менингит развивается не так быстро, как обычный. У пациента отмечаются следующие проявления заболевания:
- Сильная головная боль.
- Тошнота и рвота. Ее вызывает повышение давления внутри черепа.
- Высокая лихорадка 39–40°.
- Учащение пульса.
Характерным признаком болезни является вынужденное положение пациента – на боку или спине, с запрокинутой головой и приведенными ногами. Это положение врачи называют позой легавой собаки. Малейшее движение, прикосновение усиливает головную боль. Сознание может быть нарушено, в тяжелых случаях наблюдается бред. Характерна светобоязнь.
Для подтверждения диагноза врачи определяют менингеальные знаки:
- Ригидность затылочных мышц.
- Симптом Кернига.
- Симптомы Брудзинского – верхний, средний и нижний.
Окончательно диагноз устанавливается после проведения пункции и исследовании ликвора (спиномозговой жидкости). У детей отогенный менингит (при среднем отите) может развиваться молниеносно.
Это осложнение чрезвычайно тяжелое, требует массивной антибиотикотерапии. При промедлении с лечением наступает летальный исход. В детском возрасте чаще развивается сочетанное поражение – гнойный менингоэнцефалит.
Энцефалит

Нагноение ткани головного мозга возникает при неспособности менингеальной оболочки задержать распространение патологического процесса. Способствует этому гипертензионно-ликворный синдром. Для него характерны такие симптомы:
- Гипертермия.
- Выраженная головная боль, боязнь света.
- Угнетение сознания, в тяжелых случаях – вплоть до комы.
- Судороги.
При объективном исследовании врачи определяют характерные неврологические симптомы.
Их выявление свидетельствует о гнойном поражении коры головного мозга (ее двигательных центров). Если у пациента тяжелая форма гнойного энцефалита, то в патологический процесс вовлекаются и черепно-мозговые нервы. Обычно в первую очередь обнаруживается симптоматика дисфункции отводящего нерва (сходящееся косоглазие, двоение в глазах). При офтальмологическом осмотре врач диагностирует изменения на глазном дне – у 30% больных.
Гнойный энцефалит и менингоэнцефалит имеет неблагоприятный прогноз – при тяжелой форме, несмотря на проводимое лечение может наступить летальный исход. Также нередко после выздоровления наблюдаются отдаленные последствия – судорожные приступы, нарушение психомоторного развития у детей, стойкие головные боли, гипертензионно-ликворный синдром.
Субпериостальный абсцесс
Это осложнение больные нередко обозначают как «гной на голове». При остром воспалении среднего уха гной проникает в лабиринт и сосцевидный отросток. По мере прогрессирования процесса разрушается тонкая височная кость. Из сосцевидного отростка гной распространяется под надкостницу, приводя к формированию субпериостального абсцесса. В тяжелых случаях он может даже проникнуть под шейные мышцы, в средостение.
Клинически это осложнение выглядит как выраженная припухлость, кожа становится гиперемированной, блестящей, напряженной. Определяется местное повышение температуры. При осмотре пациента хороша видна асимметрия сосцевидных отростков. Нередко скопление гноя отодвигает ушную раковину – кпереди и книзу, слуховой проход сужается.
Поднадкостничный абсцесс может распространяться на затылочную и височную кости, достигая значительных размеров.
Абсцесс головного мозга

Абсцессы головного мозга и мозжечка часто имеют отогенное происхождение, формируются вследствие воспалительных гнойных процессов в ухе. Поражается преимущественно височный отдел и мозжечок, так как они граничат с патологическим очагом.
Абсцесс может быть окружен капсулой, в этом случае прогноз благоприятный, но чаще вокруг очага находится размягченное мозговое вещество. Форма гнойника в височной доле обычно округлая, а в мозжечке – щелевидная.
В своем формировании абсцесс проходит несколько стадий:
В общей сложности весь процесс может длиться несколько месяцев. Иногда признаки абсцесса выражены слабо, и человек может долго не обращаться за медицинской помощью. Но чем позже установлен правильный диагноз, тем неблагоприятнее прогноз для пациента.
Для начальной стадии характерны такие симптомы:
- Умеренная головная боль.
- Слабость, вялость.
- Невысокая гипертермия.
- Тошнота, иногда рвота.
Продолжительность этих проявлений обычно не превышает 2 недель, чаще 7–10 дней.
В течение последующих 1–1,5 месяцев общее состояние больного нарушено, но не ухудшается. Он предъявляет жалобы на апатию, постоянную усталость, слабость, эмоциональную нестабильность.
В явной стадии (2 недели) появляются специфические симптомы:
- Напряжение затылочных мышц.
- Положительные менингеальные знаки.
- Центральная рвота, она не сопровождается тошнотой.
- Брадикардия (урежение сердцебиения).
- Нарушение двигательной функции – гемипарезы и параличи.
Специфические неврологические симптомы зависят от места расположения абсцесса и позволяют с большой долей вероятности предположить его локализацию.
Лихорадка для явной стадии нехарактерна, может наблюдаться периодическая гипертермия. В общем анализе крови обнаруживается умеренный лейкоцитоз, увеличение СОЭ.
По мере роста абсцесса нарастают симптомы сдавления мозга или мозжечка, состояние пациента прогрессивно ухудшается. При прорыве гнойника развивается вторичный менингоэнцефалит, прогноз для больного в такой ситуации неблагоприятный.
Гнойные осложнения болезней ЛОР-органов чрезвычайно опасны. Ввиду анатомических особенностей этих структур патологический процесс быстро распространяется в полость черепа, приводя к тяжелым последствиям. Менингит и энцефалит, абсцессы различной локализации не только опасны для здоровья, но и нередко угрожают жизни пациента. Своевременная диагностика и адекватная терапия отитов и синуситов – лучшая профилактика гнойных поражений головного мозга.
Что нужно знать о гнойном воспалении головного мозга
Абсцесс головного мозга – это ограниченное воспалительное очаговое поражение мозговых тканей, характеризующееся образованием некротических масс. Заболевание чаще всего развивается на фоне различных инфекционных патологий внутренних органов. Страдают таким недугом преимущественно дети до 15 лет и мужчины 35–40 лет. В настоящее время гнойное воспаление головного мозга имеет благоприятный прогноз лечения, летальный исход случается лишь в 10% случаев.
Причины развития абсцесса
Основная группа факторов, которые провоцируют воспалительный процесс, включает такие состояния:
- перенесенный грипп, ангина, вирусное заболевание;
- хронический отит, гайморит;
- остеомиелит костей челюсти;
- септический артериит;
- тромбофлебит;
- открытая черепно-мозговая травма;

- вирусное, гнойное заболевание глаз;
- нейрохирургические операции;
- бактериальный эндокардит;
- иммунодефицитное состояние;
- порок сердца;
- воспалительные заболевания легких (метастатические очаговые абсцессы).
Возбудителями гнойного процесса обычно бывают стафилококки, стрептококки, кишечная палочка, пневмококки, анаэробные бактерии, менингококки, микоплазмы или грибки.
Попадают патогенные микроорганизмы в ткани головного мозга гематогенным (с кровью от воспаленных внутренних органов) или травматическим путем – в результате полученных повреждений костей черепа. Послеоперационный абсцесс образуется после хирургического вмешательства. Еще один путь проникновения инфекции – из хронических очагов воспаления в гайморовых пазухах, а также из среднего и внутреннего уха.
Вирусный абсцесс может развиваться после заражения возбудителем опоясывающего герпеса, энтеровирусом, эпидемическим паротитом, аденовирусом, вирусом иммунодефицита человека.
Вирусное заболевание может вызывать поражение не только головного, но и спинного мозга.
В зависимости от локализации выделяют внутримозговое, эпидуральное и субдуральное воспаление головного мозга. Внутримозговой очаг расположен в самом веществе мозговых тканей, эпидуральный формируется между костями черепа и оболочкой мозга, а субдуральный -между веществом мозга и его оболочкой.
Клинические признаки абсцесса головного мозга
Различают 4 стадии течения воспаления мозга. Ранняя форма длится от 1 до 3 дней. В мозговых тканях образуется очаг с примесью крови и лимфы без определенных границ.
Поздняя стадия развивается на 4–9 сутки. В этот период наблюдается отмирание тканей. Следующий этап называется ранней инкапсуляцией и возникает на 10–13 день.
Наблюдается выраженный некроз, по краям очага формируется соединительная капсула. Последняя стадия  – это поздняя инкапсуляция. Она развивается после 14 дня течения болезни. Четко видна коллагеновая капсула, содержащая гнойные массы.
– это поздняя инкапсуляция. Она развивается после 14 дня течения болезни. Четко видна коллагеновая капсула, содержащая гнойные массы.
Патологическое образование окружено зоной глиоза (заместительные клетки). Локализоваться очаг поражения может в височной части, теменной, лобной доле, мозжечке. В зависимости от области поражения могут различаться симптомы заболевания. К общим клиническим проявлениям относятся такие:
- повышение температуры тела, озноб;
- слабость, головная боль, заторможенность;
- светобоязнь, неврит зрительного нерва;
- тошнота, рвота;
- психические расстройства;
- стремительная потеря веса;
- сонливость;
- ухудшение слуха;
- брадикардия;
- эпилептические припадки.
Часто у больных возникает чрезмерное напряжение затылочных мышц, из-за этого пациенты держат голову в неестественной позе, запрокинутой назад. Попытка принять нормальное положение тела вызывает боль и дискомфорт. В тяжелых случаях могут возникать обмороки. Если не провести своевременное лечение, человек погружается в состояние комы, которое может привести к летальному исходу или вызвать тяжелые последствия.
Признаки абсцесса в зависимости от места локализации
Основные симптомы поражения височной доли головного мозга проявляются такими патологическими состояниями:
- пациенты теряют способность понимать речь;
- возникают судороги конечностей;
- происходит выпадение полей зрения.
Абсцессы височной доли, характеризующиеся вялым течением, могут длительное время протекать, не имея четко выраженных симптомов. Пациенты чувствуют слабость, недомогание, температура повышается не выше 37,5°С. Позже  появляется тошнота, рвота, периодическая головная боль. Через 5–6 недель заболевание переходит в явную стадию, признаки стремительно нарастают, появляется сильная мигрень, неукротимая рвота, повышается внутричерепное давление из-за скопления жидкости спинного мозга в черепной коробке.
появляется тошнота, рвота, периодическая головная боль. Через 5–6 недель заболевание переходит в явную стадию, признаки стремительно нарастают, появляется сильная мигрень, неукротимая рвота, повышается внутричерепное давление из-за скопления жидкости спинного мозга в черепной коробке.
Основные симптомы поражения мозжечковой области:
- нарушение координации движений;
- глаза бегают из стороны в сторону;
- снижение общего мышечного тонуса.
При поражении мозжечка пациенты запрокидывают голову назад или набок и держат ее в таком положении. Головная боль локализуется в области затылка или лба, обычно возникает в ночное время или во второй половине дня. Приступы мигрени сопровождаются сильной рвотой.
Вирусный абсцесс длительное время протекает бессимптомно, клинические признаки проявляются через несколько месяцев или лет.
Основные симптомы поражения основания мозга:
- больной не может двигать глазами;
- нарушение зрения, слепота;
- косоглазие;
- парезы, параличи конечностей.
Глазные яблоки фиксируются в определенном положении, больной не может ими шевелить. Теряется чувствительность конечностей, нарушается их подвижность или возникает полный паралич.
Основные симптомы и проявления поражения в лобной доле мозга:
- снижение уровня интеллектуальных способностей, дурашливость;
- нарушение дикции;
- отек век;
- неестественное положение глазного яблока с пораженной стороны;
- «пьяная» походка;
- вытягивание губ в трубочку при прикосновении.
В лобной доле чаще всего локализуется риногенный очаг, причиной развития которого являются воспалительные заболевания околоносовых пазух. Симптомы мозговых нарушений характеризуются появлением хватательных и сосательных рефлексов, снижается интеллект, память. Больной пребывает в состоянии эйфории, ведет себя неадекватно, слишком много ест.
 Возникают судорожные припадки, которые начинаются с лицевых мышц и постепенно распространяются на все тело и конечности. Приступы обычно наблюдаются на стороне противоположной поражению.
Возникают судорожные припадки, которые начинаются с лицевых мышц и постепенно распространяются на все тело и конечности. Приступы обычно наблюдаются на стороне противоположной поражению.
Диагностика заболевания
Для правильной постановки диагноза врач проводит опрос и осмотр пациента. Назначается исследование лабораторными средствами. В анализе крови выявляют повышенное содержание лейкоцитов, увеличение СОЭ.
Подробно изучают симптомы патологии, проводят исследование мозга с помощью МРТ (магнитно-резонансной терапии), компьютерной томографии, эхоэнцефалоскопии, краниограммы. Может понадобиться люмбальная пункция – забор жидкости спинного мозга.
Важным диагностическим признаком для выявления начальных стадий поражения головного мозга является симптом Кернига.
МРТ и КТ позволяют оценить степень поражения мозговых тканей, придаточных пазух носа, среднего уха. Диагностика такими средствами дает возможность выявить очаг локализации воспаления, смещение структур из-за сдавливания абсцессом, отек, наличие жидкости из спинного мозга в полости черепа.
МРТ проводят в различных плоскостях, это позволяет получить более четкую картину патологии и отличить ее от раковых опухолей, что может вызывать затруднения при изучении снимков КТ. МРТ позволяет обнаружить изменения тканей, даже когда появляются лишь первые симптомы заболевания, а также определить вскрытие абсцесса.
Люмбальная пункция спинного мозга при абсцессе очень опасна и может привести к летальному исходу пациента, поэтому в диагностических целях чаще всего используют МРТ и КТ. При извлечении жидкости из спинного мозга может произойти ущемление миндалин мозжечка.
Слишком поздно проведенная МРТ и несвоевременно начатое лечение абсцесса головного мозга повышают вероятность неблагоприятного исхода. Не исключены тяжелые последствия гнойного заболевания, осложнения могут стать причиной инвалидности пациента.
Терапия абсцесса головного мозга
Лечит гнойное воспаление у взрослых и детей врач-нейрохирург. Терапия проводится комплексно и включает лечение антибиотиками, ноотропными, противосудорожными средствами. Абсцесс удаляют хирургическим путем, для этого делают трепанацию черепа. Вирусный абсцесс дополнительно лечат противовирусными средствами.
Методы терапии подбирают, основываясь на результатах МРТ, КТ. На начальных стадиях лечить патологию можно с помощью медикаментов. Сформированный очаг подлежит только хирургическому удалению.
Для снижения внутричерепного давления и уменьшения отека берут люмбальную пункцию из канала спинного мозга. Процедура достаточно сложная и должна проводиться только квалифицированными специалистами, так как неправильная ее техника может привести к тяжелым осложнениям.
Устранить гнойный очаг можно путем дренирования абсцесса с помощью пункционной аспирации. Этот метод показан на начальной стадии заболевания (церебрите). Одновременно проводят антибиотикотерапию. Дренирование выполняют при стабильном психологическом состоянии пациента, множественных поражениях, глубоком расположении гнойника. МРТ и интероперационное УЗИ позволяет максимально обезопасить проведение лечебной процедуры.
Выполнять полное удаление абсцесса головного мозга необходимо, чтобы не допустить вскрытия капсулы. Такое лечение показано, если аспирация и терапия антибактериальными средствами не дали результатов, или когда заболевание было диагностировано на поздней стадии.
Лечение абсцесса мозга народными средствами не дает результата. Оно может, наоборот, привести пациента к тяжелым осложнениям, вскрытию капсулы гнойника, смертельному исходу.
Возможные осложнения
Лечение абсцесса головного мозга имеет благоприятный исход в большинстве случаев. Летальный исход наступает в 10%. Но даже если очаг был удачно удален, могут возникать симптомы поражения мозговых тканей из-за следующих осложнений:
- остеомиелит костей черепа;
- гидроцефалия (скопление жидкости спинного мозга в черепной коробке);
- эпилепсия.
Насколько тяжелыми будут последствия заболевания у взрослых и детей, зависит от локализации очага, стадии, на которой было проведено лечение и успеха терапии. Гидроцефалия – это скопление жидкости спинного мозга в черепной коробке. Патология вызывает отек тканей, пациент часто запрокидывает голову, глазные яблоки смещаются книзу.
Осложнения и тяжелые последствия могут возникнуть при самовольном лечении народными средствами. Может развиться паралич части тела пациента. Обычно это происходит на стороне противоположной очагу поражения. Если последствия воспаления были особенно тяжелыми, больным назначается группа инвалидности.
Причины абсцесса головного мозга, терапия и прогноз
1. Этиология 2. Течение болезни 3. Постановка диагноза 4. Терапевтические мероприятия 5. Прогноз болезни
Инфекционные очаги в центральной нервной системе и за ее пределами могут стать причиной образования ограниченного гнойника внутри мозговой ткани, под оболочками, между ними, или на поверхности твердой оболочки.
Абсцесс мозга – это ограниченное скопление гноя, которое чаще всего вызывается стрептококками, стафилококками, реже – грибками, кишечными палочками. Симптомы, как правило, имеют тот же характер, что и при мозговых опухолях, менингите, энцефалите и имеют отдельные особенности, связанные с появлением очаговой симптоматики и появлением общеинфекционных симптомов.

Абсцесс головного мозга является довольно редким заболеванием в развитых странах. В третьем мире, где широко распространен ВИЧ, и медицинская помощь находится на низком уровне, а также в местах военных действий это явление встречается чаще.
Очаговые гнойники в мозге различаются по своей локализации. Выделяют 3 вида:
- внутримозговой (воспаление развивается в тканях);
- субдуральный (между паутинной и твердой оболочками);
- эпидуральный (на твердой оболочке).
Этиология
Основными путями появления инфекции являются:
- гематогенный (с кровотоком);
- травматический (вследствие черепно-мозговой травмы);
- послеоперационный, или ятрогенный (после вмешательства в головной мозг);
- отогенный и риногенный (вследствие лор-заболеваний).
Гематогенным путем, как правило, попадают бактерии из легких вместе с инфицированным фрагментом тромба. Таким же способом в сосуды головного мозга может попадать микрофлора из ЖКТ, сердца. Причиной образования абсцесса могут также быть септические состояния.
При гнойном синусите, отите, евстахиите (воспалении оболочки слуховой трубы), лабиринтите (внутреннем отите), когда формируется отогенный абсцесс, микробы попадают по синусам твердой оболочки и мозговым венам или через твердую оболочку непосредственно в ткань оболочек и мозга.

Из-за травмы инфекция в головной мозг попадает напрямую. Гематомы, возникающие вследствие ЧМТ, становятся питательной средой для бактерий.
Нередко, когда антисептическая обработка была сделана поздно или некачественно, абсцесс формируется вокруг инородного тела в открытой ране (осколки, волосы, пуля, ткань головного убора и т. п.).
После нейрохирургических вмешательств развитие инфекции возможно у ослабленных больных.
Течение болезни
Симптомы заболевания являются схожими с другими мозговыми поражениями. Их появление зависит от тяжести инфекции, ее локализации, этапа развития абсцеса.
Формирование инфекционных очагов происходит обычно на протяжении 2–3 недель.
- В первые трое суток развивается воспаление мозговой ткани (энцефалит) в определенном месте, если абсцесс находится внутри. Если на этом этапе больному проводится антибактериальное лечение, процесс может стать обратимым. Иногда это происходит самопроизвольно.
- Следующую неделю в центре воспаления появляется полость, наполняющаяся гноем и увеличивающаяся в размерах.
- Далее за 2–4 дня полость инкапсулируется с помощью соединительной ткани, что не дает инфекции проникать в окружающие отделы.
- На третьей неделе капсула уплотняется.
Иногда возможно рассасывание гнойного образования и исчезновение капсулы, но чаще всего абсцесс прогрессирует.

Симптомы могут быть общемозговыми и очаговыми:
- сильная головная боль;
- тошнота и рвота;
- нарушение координации;
- обмороки;
- сильное потоотделение;
- повышение температуры;
- гиперчувствительность к свету;
- речевые расстройства;
- глазодвигательные нарушения (нистагм – частые непроизвольные движения глаз, косоглазие);
- полные или частичные параличи;
- судороги;
- мышечная гипотония;
- тремор конечностей;
- слабость, апатия, потеря аппетита;
- аритмия, замедление пульса.
В некоторых случаях появляются менингеальные симптомы, основным из которых является ригидность затылочных мышц (невозможность приведения головы к груди, происходит ее запрокидывание). При попытке согнуть голову лежащего на спине больного не удается прикоснуться подбородком к груди. Чувствуется напряжение и сопротивление мышц затылка.
Постановка диагноза
Так как симптомы, которыми характеризуется абсцесс, не имеют определенной специфики и схожи с таковыми при других мозговых поражениях, важна дифференциальная диагностика. Обычно она заключается в проведении томографии с контрастом – МРТ или КТ.
На ранних стадиях оптимальной является МРТ, так как КТ может «не заметить» воспаление ткани. На этапе инкапсуляции компьютерная томография становится информативной. Как правило, периферия очага на снимке принимает круглые очертания, так как контрастное вещество накапливается по контуру капсулы. На ранних этапах на МРТ-изображениях оценивается интенсивность сигнала энцефалитического очага.
В сложных случаях показаны пункции абсцесса (стереотаксическая биопсия) с целью выявления возбудителя. Это необходимо не только для подтверждения диагноза, но и для того, чтобы осуществить посев на определение возбудителей и их чувствительности к лекарственным препаратам. С этой помощью происходит «прицельное» медикаментозное лечение.
Забор спинномозговой жидкости, как правило, не является показательным. Кроме того, при люмбальной пункции, в случае тяжелого течения болезни, возможно резкое ухудшение состояния пациента с риском летального исхода , вследствие резкого понижения внутричерепного давления. Это вызывает отек головного мозга и вклинение миндалин мозжечка и мозгового ствола в большое затылочное отверстие, что и является причиной смерти.
Терапевтические мероприятия
Лечение, которое воздействует на абсцесс, проводится в зависимости от стадии заболевания, локализации и размера.

Консервативная антибактериальная терапия применяется на стадии энцефалита, а также в тех случаях, когда капсула имеет маленькие размеры и существует вероятность, что она рассосется.
Хирургическое лечение необходимо в тех случаях, когда абсцесс вызывает общемозговые симптомы, сдвигает мозговые ткани, вызывает повышение внутричерепного давления. Обязательным является удаление очагов, которые находятся в зоне желудочков, так как прорыв гноя в эту область ведет к смертельному исходу. Образованию, сформированному вследствие травмы, также должно быть показано хирургическое лечение – воспалительный процесс в этом случае не поддается обычным медикаментозным воздействиям. Абсцесс, который развился вследствие грибкового поражения, должен быть удален, хотя прогноз в этом случае неблагоприятен.
Сформированная капсула способствует успеху операционного вмешательства.
Хирургическое лечение с трепанацией черепа не показано в тех случаях, когда гнойный очаг образован в зрительном бугре, мозговом стволе и подкорковых ядрах – то есть там, где находятся жизненно важные центры. В этих случаях проводится пункция с выведением содержимого абсцесса (дренирование) с последующими промываниями и введением антибиотиков. Такое малоинвазивное лечение проводится один или несколько раз через катетер. Оно также показано при многочисленных гнойниках.
Антибактериальная терапия должна осуществляться не менее трех месяцев.
Кортикостероиды, которые в других случаях поражения мозга часто применяются для снятия отека, в случае абсцесса грозят распространением инфекции и возможны только при адекватном введении антибиотиков.
Прогноз болезни
Он напрямую зависит от определения возбудителя, который вызвал воспаление, и локализации инфекционного очага. Наиболее благоприятный исход следует ожидать от эпидуральных абсцессов. Процент смерти при остальных формах составляет около 10%, однако грибковые поражения почти всегда приводят к летальному исходу (95%) – даже в тех случаях, когда проводится лечение (этому виду абсцесса, как правило, подвержены ВИЧ-носители и больные СПИДом).
У 30–35% выздоровевших пациентов развивается эписиндром. Более чем половина переживших воспаление, страдает от снижения интеллекта, вызванного энцефалопатией, головных болей, параличей, гидроцефалии, глазодвигательных расстройств.
Абсцесс головного мозга – это вторичное заболевание, причины которого кроются в переносе инфекции из очага другого органа или ее непосредственном занесении. Ранняя диагностика способствует правильно начатой терапии, но осложняется тем, что симптомы гнойного воспаления можно перепутать с признаками других мозговых поражений. В некоторых случаях болезнь заканчивается смертельным исходом или приводит к развитию неврологических осложнений.
Причины возникновения абсцесса в головном мозге
Абсцесс головного мозга — это гнойное новообразование полости черепа. Состояние развивается вследствие заражения бактериальным возбудителем, нарушает функционирование всего организма. Распознать болезнь самостоятельно почти невозможно, в лечении внутреннего нарыва важно вовремя обратиться к врачу.

Код по МКБ 10 и причины возникновения
По международной классификации болезней такой гнойник относится к воспалительным заболеваниям центральной нервной системы. Код по мкб 10 абсцесса головного мозга — G06.0
Ограниченный капсулой гнойный нарыв тканей мозга возникает из-за проникновения в полость черепа патогенных бактериальных возбудителей. Обычно причиной является заражение стрептококком.
К проникновению бактерии в ткани головы приводит:
- сепсис – заражение крови;
- черепно-мозговое повреждение;
- воспалительные процессы носа, ушей с гноеобразованием;
- нейрохирургическое вмешательство с нарушением правил асептики, антисептики;
- пневмония, абсцесс легких;
- ВИЧ.
Любые гнойно-воспалительные процессы в организме или на поверхности тела опасны для головного мозга.
У взрослых основная причина абсцессов головы — осложнение синусита.



Виды гнойного поражения и как развивается
Характеризовать абсцесс мозга можно по нескольким критериям – глубина залегания, локализация, структура.
Гнойное поражение головы по глубине залегания очага бывает трех видов: внутри мозга (скопление гнойной массы в веществе органа), субдуральный (очаг расположен под твердой оболочкой), эпидуральный (очаговое скопление над твердой оболочкой).
Локализация обычно зависит от причин проникновения бактериального возбудителя. Различают абсцессы лобной, височной, затылочной и теменной долей мозга, мозжечка. У лобной доли гнойное скопление образуется преимущественно при воспалениях носовых ходов (гайморит, гнойный ринит). Сначала развивается пахименингит, позже слипчивый менингит, затем инфекция проникает вглубь вещества, провоцируя гнойный энцефалит.
У височной доли локализуется после осложнений воспалительных процессов ушных каналов (отогенный абсцесс). Хронические отиты чаще приводят к развитию патологии, чем острая форма. Инфекция проникает через костный барьер, провоцируя воспалительный процесс в височной части. Возбудитель может проникнуть через сигмовидный синус и лабиринт, спровоцировав нагноение мозжечка. Возможно заражение спинного мозга.
По структуре бывают интерстициальные и паренхиматозные. Интерстициальный отличается наличием капсулы в голове, удерживающей гнойное содержимое. Такой тип легко поддается лечению. Формируется у пациентов с высокой сопротивляемостью к возбудителям.
Паренхиматозный абсцесс не имеет капсулы, гнойное содержимое находится в прямом контакте со здоровыми тканями. Устранить паренхиматозный нарыв в мозге хирургическим путем практически невозможно.
Болезнь развивается в 4 этапа:
- Начальная стадия абсцесса длится трое суток. Границы между между пораженными и здоровыми тканями мозга отсутствуют. Возможно наличие переваскулярного инфильтрата или токсического нейронного поражения. Этап может разрешиться спонтанно или под влиянием антибиотикотерапии.
- Прогрессирование состояния, обычно из-за снижения иммунной защиты или неправильной терапии. В тканях мозга образуется полость, в которой скапливается гной. После формирования абсцесса в голове возникает клинический интоксикационный синдром.
- Вокруг очага воспаления образуется капсула из соединительной ткани. Она препятствует распространению инфекции, отграничивает пораженный участок от здоровых тканей. Стадия не имеет клинических симптомов, но в редких случаях возникает астения.
- На последней стадии происходит уплотнение существующей капсулы в голове. Повышается внутричерепное давление, наблюдается отек органа. Клинические симптомы абсцесса мозга становятся выраженными. Возникают неврологические проявления. Признаки интоксикации уходят на второй план.
Начать лечение такого состояния можно только после изучения симптоматики, тщательного диагностического обследования.
Симптомы и диагностика состояния
Клинические симптомы абсцесса не являются специфическими, часто схожи с проявлениями большинства образований в мозге.
Общие симптомы для подозрения нарыва в голове:
- острая головная боль;
- приступы тошноты и рвота, не приносящая явного облегчения;
- напряжение мышц затылка;
- светобоязнь со слезоточивостью;
- замедление частоты пульса;
- голова постоянно кружится;
- апатия;
- сонливость;
- эпилептические припадки;
- резкая смена настроения;
- психозы;
- кома.
Клинические симптомы абсцесса зависят от локализации образования в голове.
Гнойник в височной доле приводит к развитию зрительной дисфункции, искажению слухового восприятия или полной потере слуха. Человек плохо воспринимает внешнее влияние раздражителей, появляются проблемы с чтением, письмом, не получается разобрать чужую речь.
Абсцесс в лобной доле мозга провоцирует эйфорию. Человек становится болтлив, дурашлив. Возникают резкие перепады настроения. Снижается уровень интеллекта, речь становится неразборчивой.
При поражении гнойником мозжечка возникает нистагм. Повышается внутричерепное давление. Движения становятся шаткими, размашистыми. Проявляется атаксия.
Если абсцесс поражает основание мозга, проявляется дисфункция глазного движения. Возникает косоглазие, утрата зрения. Возможен паралич конечностей, судороги.
Диагностика предполагает визуальную оценку состояния с учетом неврологических проявлений, проверка наличия очагов гнойного скопления в голове, сбора анамнеза, ряд процедур. Для подтверждения или опровержения диагноза проводят компьютерную томографию, МРТ, эхоэнцефалоскопию, абсцессографию, стереотоксическую биопсию, ряд лабораторных исследований.



Методы лечения абсцесса мозга
Лечение нарыва в мозге направлено на устранение инфекции, спровоцировавшей состояние. Требуется улучшение микроциркуляции в пораженном участке головы, устранение симптоматики заболевания, восстановление работоспособности организма.
Терапию абсцесса проводят исключительно в условиях стационара.
Медикаметозное
Терапия препаратами используется по рекомендации лечащего врача на основе поставленного диагноза.
Больному назначают антибиотики широкого спектра для борьбы с возбудителем заболевания — Флуконазол, Метронидазол, Ванкомецин, Амфотерицин. После полученных результатов влияния антибиотикотерапии на инфекцию в голове корректируется последующее лечение абсцесса в мозге.
Глюкокортикостероиды назначают, если прием антибиотиков не приносит результата. Стероиды помогают запустить обратный процесс развития капсулы, снизить проявления воспаления. Используют Дексаметазон, Преднизолон.
Предотвратить появление судорог удается за счет назначения Алепсина, Содантона или Дифенина.
Для обезболивания, снижения температуры и противовоспалительного воздействия принимают Ибупрофен или Парацетамол.
В качестве общеукрепляющей терапии назначаются витамины группы В, антигипоксанты, адаптогены.
Хирургическое
Хирургическое вмешательство назначают, если абсцесс находится в вентрикулярной зоне мозга, присутствует гипертензионный синдром.Показанием к операции является очаг, возникший в результате травмы головы или грибковой природы очага.
Хирургия проводится только после стабилизации пациента. Образование вскрывают, дренируют. Полость капсулы обрабатывают антибактериальным раствором. После вмешательства пациент некоторое время находится в реанимации, затем переходит в неврологическое отделение. Требуется длительный реабилитационный период.
Операцию по удалению абсцесса из мозга не назначают, если болезнь находится на стадии энцефалита, гной в голове располагается близко к центрам жизнеобеспечения, множественные поражения гнойниками. Противопоказано оперировать коматозных пациентов.
Прогноз после заболевания
Прогноз состояния связан с количеством нарывов, реакцией на антибиотикотерапию, своевременностью обращения к специалисту.
В 50% случаев пациент после абсцесса в голове остается инвалидом. Смертность наступает у 10%. У 30% после заболевания развивается эпилепсия.
Если гнойник развился у мягких тканей мозга, смертность составляет 50%. При грибковой природе гнойного образования на фоне дефицита иммунной защиты 95% случаев заканчивается летальным исходом.
Локализация очага в твердой оболочке органа имеет более благоприятный прогноз, так как инфекция не способна проникнуть в мозговые структуры.
Абсцесс в головном мозге – опасное явление, которое несет угрозу здоровью и жизни пациента. При подозрении на заболевание недопустимо откладывать обращение к врачу, пытаться лечиться народными средствами. Промедления могут привести к осложнениям и плачевным последствиям.
Операция по удалению абсцесса головного мозга: симптомы, лечение и последствия
Абсцесс головного мозга (АГМ) – это очаговое поражение высшего отдела ЦНС со скоплением гноя в мозговом веществе, ограниченным капсулой. Гнойный компонент образуется в результате попадания в структуры головного мозга бактерий, грибковой инфекции, простейших микроорганизмов.
Распространенными возбудителями абсцесса являются такие формы патогенных агентов, как стафилококки, стрептококки, менингококки, протеи, эшерихия коли и др. Зачастую диагностируется одновременно две и более бактерии, а также комбинация анаэробных и аэробных инфекций. При этом абсцесс может быть одиночным и множественным. Проникновение в мозговые ткани гноеродного источника происходит контактным, травматическим, гематогенным путем.
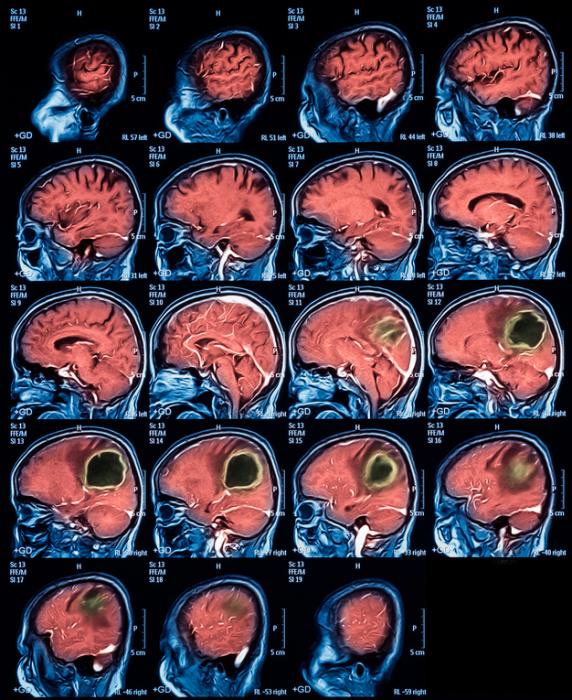
Диагноз на снимках.
Гнойное поражение мозга – явление достаточно редкое, но опасное. На 100 тыс. человек, госпитализированных в неврологический стационар, приходится 1 случай с данной патологией. Опасность прогрессирующего абсцесса состоит в развитии тяжелых осложнений: угнетение функций ЦНС, судорожные припадки, гидроцефалия (водянка головного мозга), воспаление костных вместилищ мозга и пр. Определяются очень высокие риски инвалидности и смертности.
Эпидемиологическая ситуация
Несмотря на факт широкого внедрения бактерицидных препаратов мощного действия, успехи микробиологической и тепловизионной диагностики, медико-статистический показатель уровня заболеваемости остается относительно константным.
- Патология может развиться на любом этапе жизни, но согласно статистике, средний возраст пациентов составляет от 35 до 45 лет.
- Распространенность случаев абсцесса головного мозга среди мужского и женского населения идет в соотношении 2:1. То есть, мужчины в 2 раза чаще подвержены заболеванию, чем женщины.
- Из 100% больных около 25% составляют дети и подростки, не достигшие 15 лет. Заболеваемость у малышей до двух лет на практике встречается крайне редко, преимущественно на фоне перенесенного менингита с грамположительной флорой.
- На почве перенесенного отита среднего уха болезнь достигает пика развития у детей и взрослых старше 40 лет.
- Последствия различных форм синуситов в виде АГМ в основном наблюдаются у людей 10-30 лет.
- Абсцессы головного мозга – преобладающий вид внутричерепных инфекционных процессов у ВИЧ-инфицированных больных. При ВИЧ чаще всего его возбудителем является токсоплазма (до 30% случаев).
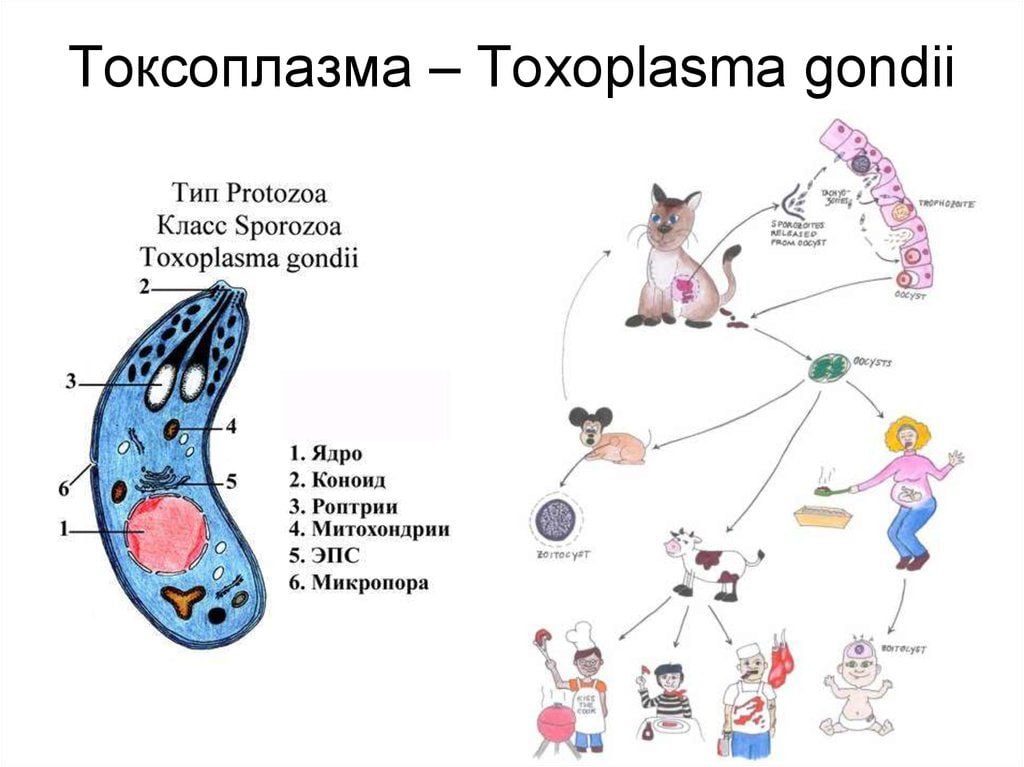
К сожалению, вероятность летального исхода не исключена: смерть по причине АГМ наступает у 10% пациентов. Патология может угрожать и инвалидизацией, которая возникает у 50% больных, даже после лечения. У 1/3 оставшихся в живых пациентов, последствием АГМ становится эпилептический синдром.
Что способствует образованию гноя в мозге?
Благоприятную почву для внедрения инфекции в мозг создает снижение иммунитета в сочетании с наличием патогенного источника в организме. На фоне угнетенной иммунной системы получить осложнение в виде внутричерепного абсцесса возможно даже от ангины, гайморита или отита. Акцентируем, острые воспаления среднего или внутреннего уха и придаточных пазух носа в 45% случаев являются виновниками абсцессов ГМ. Кроме того, часто источниками заражения выступают:
- хронические инфекции легких – бронхоэктатическая болезнь, пиоторакс, абсцедирующая пневмония;
- остеомиелит костей;
- холецистит;
- инфекционные патологии ЖКТ;
- инфекции органов малого таза.
Несколько реже причинными факторами являются осложнения следующих патологий:
- бактериальный эндокардит;
- наследственный геморрагический ангиоматоз;
- ВПС – врожденные пороки сердца;
- бактериальный менингит (традиционно осложняется абсцессом у детей, у взрослых в основном нет).

Также абсцессы головного мозга могут образоваться из-за развившегося гнойного осложнения после плановой нейрохирургической операции или тяжелой ЧМТ. Как правило, их обуславливает ауреус стафилококк. Постоперационные последствия составляют примерно 0,5%-1,5% в общей структуре абсцессов головного мозга. При пенетрирующих черепно-мозговых травмах, то есть при открытых ранениях черепа с нарушением целостности твердой мозговой оболочки, риск инфицирования с развитием гнойно-септического патогенеза крайне высокий.
Заражение мозга гноеродными бациллами может осуществляться по одному из механизмов:
- контактным путем – прямой перенос инфицированного материала через область, примыкающую к остеиту/остеомиелиту, или ретроградный через вены-эмиссарии (н-р, при ЛОР-инфекциях остеомиелитах челюсти и др.);
- гематогенным (метастатическим) путем – диссеминация возбудителя происходит через кровеносное русло из отдаленной (первичной) зоны локализации инфекции (как вариант, при эндокардитах, легочных поражениях, урогенитальных, кишечных инфекциях и т. д.);
- травматическим способом – заражение нервной ткани при непосредственном взаимодействии раневой поверхности с внешней средой (это – местное посттравматическое и послехирургическое инфицирование).
Особенно стоит подчеркнуть, что в значительной мере подвержены такой болезни ослабленные люди, имеющие сложные диагнозы: сахарный диабет, рак, наркомания, СПИД.
Патогенез: как развивается процесс?
Развитие заболевания складывается из отдельных 4 этапов, или стадий:
- Первый этап – ранняя инфильтрация. В течение первых 3 суток после попадания болезнетворного агента формируется слабо отграниченный диффузный очаг воспаления с деструкцией мозговой ткани и отечностью вокруг.
- Второй этап – поздний церебрит. Центр очагового воспаления на 4-9 день претерпевает нагноение и некротизацию, что сопровождается образованием полости. Полость заполняет полужидкий гнойный экссудат. По внешней части скапливаются фибропласты.
- Третья стадия – зарождение глиозной капсулы. С 10-13 суток начинается закладываться защитная капсула абсцесса. Так, отмечается интенсификация роста слоя фибропластов, окаймленного ободком неоваскуляризации. Вместе с этим отмечается реактивный астрорцитоз.
- Последний этап (4 ст.) – окончательное формирование капсулы. Капсулярная составляющая вокруг заполненной гнойной полости полноценно уплотняется (в этом принимает участие реактивный коллаген). Некротический фокус приобретает четкие очертания.
Дальнейшие процессы на последнем этапе зависят от вирулентности болезнетворной флоры, пути распространения, иммунного статуса пациента, уровня гипоксии пораженных мозговых структур. Правильность диагностических и лечебных мероприятий не в меньшей мере повлияет на степень прогрессии АГМ. Регрессировать болезнь самостоятельно, как правило, не может. Без адекватной терапии в подавляющем большинстве внутренний объем абсцесса увеличивается, не исключается и появление новых по периферии капсулы инфицированных участков.
Клиническая картина: какие симптомы должны насторожить?
Клинические признаки абсцесса головного мозга могут быть выражены по-разному – от жуткой головной боли до целого симптомокомплекса церебральных расстройств. Поле концентрации болевого синдрома в голове напрямую связано с локализацией гнойника. Но, заметим, локальные признаки могут быть не столь выраженными, а то и вообще отсутствовать. Подобное стечение ситуации препятствует своевременной диагностике, быстрому принятию специализированных мер терапии, от скорости которых зависит прогноз исхода. Симптоматика, которая должна послужить стимулом для немедленного обращения к врачу:
- интенсивные головные боли, они преимущественно бывают распирающего, давящего, пульсирующего характера в определенном месте (часто обостряются по утрам);
- лихорадочные явления с интоксикацией – озноб, гипертермия тела, тошнота, рвота, головокружения, упадок сил;
- гиперестезии различного вида – неприятные ощущения при прикосновении к коже, ползание мурашек и покалывание, непереносимость яркого света и шума;
- расстройство остроты зрения, проптоз глаза, отечность века, отек лица;
- нарушения со стороны органов слуха в виде ощущения звуков в ушах, снижения или обострения звукового восприятия;
- симптом Кернинга – невозможность разгибания нижней конечности из согнутого положения под углом 90 градусов в ТБС и коленном суставе;
- симптом Брудзинского – при пассивном сгибании одной ноги противоположная нога рефлекторно сгибается или при пассивном приведении головы вперед конечности невольно сгибаются;
- резкие болевые феномены по ходу тройничного и затылочного нерва, при надавливании на наружную стенку слухового прохода или на область скуловой кости;
- ригидность шейных мышц, затрудняющих опускание головы к груди и ее запрокидывание кзади;
- необъяснимые мышечные боли в конечностях, судороги, эпилептические припадки;
- нарушение сердечного и дыхательного ритма (брадикардия, рефлекс Кушинга), повышение систолического (верхнего) давления;
- нарастающее угнетение сознания с возможным падением в обморок, проблемы с координацией, заторможенность мозговой деятельности.
Каждый должен понимать, что подобные симптомы – не норма для организма, тем более, если они имеют тенденцию к повторению. Поэтому, чем недоволноваться и получить инвалидизирующие осложнения или подвергнуть себя смертельному риску, лучше лишний раз поволноваться и пройти дифференциальную диагностику. Если болезнь подтвердится, неотложно требуется квалифицированная медицинская помощь.
Диагностические процедуры на выявление АГМ
Подозревая заболевание, больного подвергают тщательным обследованиям для опровержения или установления факта его наличия на аргументированных основаниях. Необходимо учесть, что в позднем периоде клиническая картина сходна с клиникой опухолей головного мозга. Огромную роль в диагностике играет принцип дифференцирования. Он базируется на данных анамнеза об инфекционно-воспалительных заболеваниях пациента и применении методов визуализационного исследования.
Компьютерная томография с контрастом – основополагающий метод, позволяющий отличить гнойный патогенез в мозговых тканях от внутричерепных новообразований, установить точное место локализации, размер, вид и множественность очага, перифокальные признаки. В качестве вспомогательных приемов диагностики для уточнения диагноза применяются:
- магниторезонансное исследование;
- эхоэнцефалография;
- церебральная ангиография;
- абсцессография.
Пациенту выписывают направления на общие лабораторные анализы, которые являются обязательной частью любой программы диагностики. Но, как обозначают специалисты, лабораторные тесты, в отличие от нейровизуализационных способов, ключевой роли не играют в постановке диагноза. Например, СОЭ, высокие значения С-реактивного белка, повышенное содержание лейкоцитов характеризуют множество состояний организма, связанных с воспалениями и инфекциями. То есть, это не конкретизированные, а общеинфекционные показатели. Более того, посевы на бактериемию в доминирующем количестве (почти у 90% пациентов) в итоге оказываются стерильными.
Методы лечения абсцесса головного мозга
Данная патология относится к проблеме нейрохирургического профиля, почти всегда ее лечат хирургическим путем. Обязательно оперативное вмешательство должно сочетаться с антибиотикотерапией. Нейрохирурги в зависимости от тяжести медицинской проблемы, показаний и противопоказаний применяют 3 способа хирургического устранения мозгового абсцесса.
- Простое приточно-отточное дренирование гнойной полости. Хирургическое вмешательство подразумевает выведение гноя через установленное в капсулу катетерное устройство. Процедура проводится под местной анестезией. После откачивания патологической жидкости, промывания полости физраствором выполняется введение бактерицидных лекарств. Лечение может продолжаться несколько суток, поэтому дренажные элементы не убираются до завершения терапии.
- Стереотаксическая биопсия внутримозговых абсцессов. Оперативное вмешательство осуществляется по аналогии с малоинвазивной процедурой дренирования. Но в данном случае используется пункционный метод. Полость очага пунктируют, промывают раствором антисептика и/или антибиотиком в жидкой форме определенной концентрации. Процедура подходит людям с глубоко расположенным патогенезом или пациентам в критичном состоянии, нуждающимся в экстренной лечебной помощи. Пункционная аспирация может также выступать частью подготовки к открытой операции.
- Классическая открытая операция удаления гнойного образования. Это – радикальная операция под контролем интраоперационного микроскопа, включающая «выпиливание» костного лоскута в проекции области нагноения, рассечение твердой мозговой оболочки. Сеанс проходит под общим наркозом. Через созданный доступ гнойную каверну частично опорожняют от патологической субстанции. Далее выполняется щадящая энцефалотомия с последующим выделением и резекцией капсулы. После капсулотомии и проведенного гемостаза операционное поле промывают антисептиком и дренируют. Твердую мозговую оболочку ушивают, черепной дефект закрывают костным лоскутом, последний фиксируется. Рассеченные кожные покровы сопоставляются и послойно ушиваются.
Консервативная инъекционная, пероральная антибиотикотерапия в усиленном и продолжительном режиме уместна сугубо в начале развития инфекционного процесса, когда прошло не более 14 суток. При этом размеры очага не должны превышать 2 см в диаметре, максимум 3 см, а проблемный участок не должен иметь признаков формирования капсулы.
На практике, все же специалисты чаще имеют дело уже с запущенной болезнью, имеющей отграничительную капсулу. Безоперационный подход здесь нецелесообразен, с проблемой борются исключительно при помощи выше озвученных оперативных вмешательств.
Где лучше пройти лечение?
Предпочтительнее оперироваться за границей, в клиниках, безупречно оснащенных передовыми кадрами (нейрохирургами, анестезиологами, реабилитологами и пр.), высокотехнологичным оборудованием для диагностики и хирургии. Это позволит вам рассчитывать на минимизацию вероятности развития интра- и послеоперационных последствий: остеомиелита черепных костей, эпилепсии, гидроцефалии, мозговой гематомы, парализации тела и т. д.

Центральный Военный Госпиталь г.Прага.
Отличная нейрохирургическая база, что подтверждают мировые эксперты и отзывы пациентов, находится в Чехии. Чешские медучреждения признаны передовыми по оказанию оперативной помощи больным с разными поражениями нервной системы, включая операции по поводу абсцессов головного мозга любой локализации и тяжести.
В Чехии все услуги хирургии – это продуманные инновационные тактики, которые предполагают безопасный доступ, комфортное и безболезненное перенесение манипуляций, быструю реабилитацию и восстановление качества жизни до уровня здорового человека. Стоят здесь процедуры на мозге головы в 2 раза меньше, чем в Германии или Израиле, и это при не менее качественном исполнении лечебного процесса.