Пороки сердца и беременность, клинические рекомендации
Благодаря успехам кардиохирургии, внедрению новых методик по ведению и сохранению сложных беременностей, введению новых принципов родоразрешения, сейчас женщины даже со сложной кардиологической патологией могут родить здоровых детей. Но, несмотря на это, решение родить ребенка, должно быть хорошо обдуманным и взвешенным. Женщина должна осознать, что только своевременное и правильное выполнение всех врачебных предписаний, позволит ей родить здорового ребенка.
Оглавление
Беременность и нагрузка на сердечно-сосудистую систему
Беременность неизбежно сопряжена со значительными функциональными сдвигами в организме будущей матери, направленные на развитие плода и нормального функционирования организма женщины. Значимые изменения претерпевает кардиальная система беременной.
Наиболее значимы следующие гемодинамические изменения:
- повышение ОЦК;
- снижение ОПС;
- уменьшение вязкости крови;
- функциональная тахикардия;
- функциональная гипертрофия сердца,
- изменение ЭОС.
При нормально работающем сердце организм справляется с этими нагрузками, но при пороке сердца во время беременности, вследствие снижения функциональных резервов, возможно появление признаков сердечной недостаточности.
Можно ли рожать с пороком сердца?
Пороки сердца – это большая группа различных анатомических дефектов. Некоторые резко влияют на гемодинамику, вызывая тяжелую, плохо поддающуюся лечению, форму недостаточности кровообращения; нарушения вызванные другими, можно контролировать, третьи – мало влияют на гемодинамику.
Но даже при тяжелой патологии, число благополучно закончившихся гестаций ежегодно увеличивается, благодаря успехам кардиологии, акушерства и анестезиологии.
Порок сердца и прогноз на успешное завершение гестации
Прогноз гестации при клапанной и сосудистой патологии, определяется
- тяжестью анатомического дефекта;
- наличием недостаточности кровообращения;
- активностью ревмокардита;
- наличием заболеваний других систем и органов;
- возрастом пациентки.
Малые анатомические дефекты (ложные хорды, дополнительные трабекулы, аневризмы перегородки) на гемодинамику не влияют, больные с этой патологией хорошо переносят все периоды гестации.
Достаточно хороший прогноз при ДМЖП (дефект межжелудочковой перегородки) и ДМПП (дефект межпредсердной перегородки), незаращении артериального протока.
Но даже нетяжелые пороки сердца, в ходе гестации могут вызвать осложнения, поэтому врачебный контроль необходим.
ВПС и беременность (Врожденные пороки сердца)
ВПС – это аномалии формирования и развития сердца и крупных магистральных сосудов в интенатальный период (до и во время родов).
Проблема ВПС и гестация – в настоящее время весьма актуальна. Если при некоторых пороках (открытое овальное окно, ДМЖП, незаращение Боталлова протока) при отсутствии симптомов недостаточности кровообращения, прогноз для гестации благоприятный. При комбинированных пороках беременность противопоказана (тетрада Фалло, синдром Марфана), так как очень велик риск материнской смертности. Однако некоторые женщины отказываются от аборта, и настаивают на пролонгации гестации.
Хирургическое лечение – это единственный радикальный и эффективный метод коррекции ВПС. Но надо помнить, что проведение такой операции во время беременности мера вынужденная. В организме женщины происходят изменения, приводящие к таким постоперационным осложнениям, как недостаточность кровообращения, аритмии, анемии, различные септические процессы. Коррекцию ВПС лучше провести до зачатия, а беременеть можно будет через год.
Приобретенные пороки сердца (ППС) и беременность
ППС – это результат перенесенного эндокардита, причиной которого может быть ревматизм, сепсис, дифтерия.
Вследствие воспаления происходит рубцовая деформация клапанов, результатом чего становится невозможным правильное смыкание клапанов, возникает регургитация (обратный ток крови), нарушается общий кровоток. Так формируется недостаточность клапанов.
Эндокардит может привести к сращению створок клапана. Клапан перестает открываться полностью, нарушая естественный кровоток. Это схема формирования стеноза клапана.
Сейчас отмечается более мягкое течение ревматической лихорадки, кроме того, благодаря успехам кардиохирургии, практически любой клапанный дефект может быть скорректирован.
Оперированный порок сердца
Операции по коррекции врожденных и приобретенных пороков сердца сейчас достаточно обычны, поэтому увеличилось и количество беременных после таких вмешательств. Большинство женщин удовлетворительно переносят беременность. Но есть больные, состояние которых внушает опасение:
- После митральной комиссуротомии, при условии хороших результатов, беременеть разрешается через год. Беременность не показана, если присутствует: текущий ревмокардит, бактериальный эндокардит, фибрилляция предсердий, рестенозирование, нарастающая сердечная недостаточность.
- Особую группу составляют женщины, перенесшие операцию трансплантации клапанов. У больных часто сохраняется изменения архитектоники сердца, различные нарушения проводимости и тяжелые аритмии. Им показана непрерывная антикоагулянтная терапия, увеличивающая риск кровотечений у беременной и ее будущего ребенка.
- Больные, решившие рожать после операции на сердце – это весьма неоднородная группа. Беременность протекает удовлетворительно, если коррекция порока проведена в детстве с хорошим результатом. Если же результаты операции, особенно по коррекции сложных пороков, были неудовлетворительными, то гестация протекает тяжело.
Планирование беременности
Приняв решение родить ребенка, женщине лучше посетить кардиолога еще до зачатия. После физикального осмотра и сдачи всех необходимых анализов (ЭКГ, фонокардиография, допплерография, УЗИ-сердца, необходимые анализы крови), врач даст заключение о том, насколько хорошо может пройти беременность у данной пациентки. В случае необходимости назначит лечение. Кардиолог расскажет о течении беременности и родов при пороках сердца, обсудит с пациенткой лучшее время для зачатия.
Ведение беременности с ВПС и ППС
Тактика ведения таких беременных четко регламентирована. Ведут эти беременности совместно акушер-гинеколог и кардиолог. На последнем этапе беременности к ним присоединяется анестезиолог. По показаниям женщину консультируют и другие специалисты:
План ведения таких пациенток во время всей беременности, обязательно включает трехразовое стационарное обследование.
Критические сроки и время для госпитализации
Первое стационарное обследование назначают на 8—10 недель беременности. Насколько оправдана пролонгация данной конкретной беременности, этот, самый главный для женщины вопрос решается на этом этапе.
Второе стационарное лечение назначают на сроке 28—30 недель.
Это сроки, когда возникают наибольшие гемодинамические сдвиги в организме, декомпесируюся ранее компенсированные пороки, начинает нарастать недостаточность сердца, поэтому лечение и контроль необходимы.
Третью госпитализацию назначают на сроке 34—35 недель беременности. Составляется план родоразрешения, обговаривается метод обезболивания, назначается срок родоразрешения.
Если же в ходе беременности возникнут какие-нибудь осложнения, пациентку внепланово направляют в стационар.
Методы мониторирования состояния матери и плода во время беременности
В течение всей гестации за состоянием здоровья будущей мамы постоянно наблюдают врачи. Неоднократно проводят УЗИ-исследование, ЭКГ в динамике, следят за цифрами гемоглобина и показателями коагулограммы. В конце беременности будущая мама осматривается кардиологом каждую неделю.

За развитием плода также ведется пристальное наблюдение. Неоднократно проводится эхокардиотокография. Исследуется в динамике фетальный и плацентарный кровоток.
Профилактика осложнений и медикаментозное лечение
При беременности с пороком сердца у будущей матери медикаментозное лечение назначают для снижения риска акушерской патологии, профилактики тяжелых аритмий, а также обострения ревматической лихорадки. Назначает медикаментозную терапию обычно кардиолог, главной задачей которого является, снизить отрицательное влияние на плод:
- Антибактериальная терапия. Применяются антибиотики строго по показаниям, учитывая данные анализов
- Диуретики. Здесь чаще других используются тиазидные, реже петлевые диуретики. Они снижают ОЦК и назначаются вместе с периферическими вазодилататорами (чтобы не нарушить обмен между материнским и фетальным кровотоками).
- Сердечные гликозиды. Препараты хотя и являются достаточно токсичными, при условии применения малых доз, увеличивают сердечный выброс, поддерживая адекватный кровоток в организме.
- Нитраты — снижают венозный возврат к сердцу, расширяя периферические сосуды.
- Антикоагулянты. С учетом показаний тромбоэластограммы беременным назначают низкомолекулярные гепарины, часто совместно с антиагрегантами.
Рекомендации врача: как вести себя в дородовый период
В дородовый период врачи советуют:
- еда должна содержать большое количество белка и витаминов;
- полноценный ночной сон, хорошо на показатели гемодинамики влияет дневной сон;
- лечебная физкультура и другие физические нагрузки не должны вызывать усталости;
- увеличить время пребывания на воздухе;
- избегать контактов с больными капельными инфекциями.
Как рожают женщины с пороками сердца
Женщины с пороком сердца рожают в присутствии расширенной врачебной бригады, в которую входят:
По показаниям в нее включают неонатолога.
Время для госпитализации
Стационарное лечение назначается за две недели до родоразрешения. За это время:
- еще раз уточняют клинический диагноз;
- проводят необходимую дородовую терапию;
- еще раз уточняют состояние плода;
- обговаривается и уточняется план родоразрешения;
- назначается срок родоразрешения.
Чем дольше продолжается гестация, тем вероятнее развитие декомпенсации порока, поэтому возможно проведение досрочного родоразрешения, но только после проведения необходимой терапии и на фоне относительно стабильной гемодинамики.
Естественное родоразрешение
Способы родоразрешения, обговаривается заранее. Наиболее бережным способом является родоразрешение через естественные родовые пути.

Методы обезболивания выбирает анестезиолог. Принцип обезболивания – раннее и нарастающее. Для уменьшения периода потуг, накладывают акушерские щипцы; для профилактики кровотечения вводят утеротоники.
Кесарево сечение
Кесарево сечение – это далеко не самый оптимальный способ родоразрешения при кардиальной патологии. Возникающие при кесаревом сечении гемодинамические волны, способны ухудшить состояние женщины.
Существуют строгие показания к операции при кардиальной патологии:
- бактериальный эндокардит;
- пороки с левожелудочковой сердечной недостаточностью;
- наличие акушерской патологии.
Послеродовый период
Ранний послеродовый период
Один из очень сложных периодов для женщины – это конец второго и начало послеродового периода. Вследствие резкого падения внутрибрюшного давления, возникает гемодинамическая волна. Здесь возможно:
- резкое снижение АД и развитие коллапса, вследствие недостаточной насосной функции сердца;
- развитие отека легких вследствие острой левожелудочковой недостаточности.
Поздний послеродовый период
Поскольку в этот период существует опасность кровотечений, тромбозов, обострения ревматической болезни, режим пребывания у таких пациенток – постельный.
Выписка из роддома откладывается до стабилизации состояния. Может ли женщина кормить ребенка грудью, решается отдельно.
Показания для прерывания беременности у женщин с пороком сердца
При первой госпитализации, после обследования наблюдения за состоянием беременной, если возникают сомнения в благополучном исходе гестации и есть противопоказания к вынашиванию, созывается консилиум, рассматривающий все возможные последствия данной гестации. Если консилиум решит, что необходимо прервать беременность, то это решение официально оформляют и извещают об этом женщину. Если женщина категорически против аборта, гестацию пролонгируют.
Беременность можно прервать, при наличии показаний, на любом сроке. Метод прерывания беременности по поводу порока сердца на больших сроках – малое кесарево сечение. Но при позднем прерывании беременности, женщина может погибнуть, поэтому чаще беременность пролонгируют.
Решение женщины, имеющей порок сердца, родить ребенка, должно быть обдуманным и взвешенным. В случае отсутствия тяжелых анатомических дефектов, признаков недостаточности и активного ревмокардита, родить здорового ребенка при современном уровне медицины, вполне возможно. Пороки сердца и беременность вовсе не взаимоисключающие понятия.
Может ли родить женщина с пороком сердца? Каким образом происходят роды?

Время, когда внутри женщины развивается новая жизнь, действительно особенное. Оно приносит массу приятных моментов. Но, к сожалению, во время беременности будущим матерям приходится сталкиваться с разными проблемами, которые могут нести угрозу для их здоровья и для жизни их будущих детей. Одна из распространенных проблем – порок сердца. Данное заболевание становится причиной больших беспокойств для беременных женщин. Часто эти переживания имеют под собой почву, однако новейшие методы терапии помогают снизить до минимума риски.
Нагрузка на сердце
Во время вынашивания плода сердце и система сосудов женщины испытывают чрезмерные нагрузки. Количество крови, обращающейся в организме, увеличивается в полтора раза, образуется новый круг кровообращения – между маткой и плацентой. При этом матка давит на диафрагму, а другие органы внутри смещаются. Все эти факторы влияют и на сердце. Во время родовой деятельности оно вынуждено работать максимально интенсивно.
Врожденные пороки сердца и беременность
Существуют такие пороки сердечного органа, в случае которых врачи не советуют даже думать о беременности. Однако женщинам не стоит расстраиваться в этом случае. Ведь благодаря современному развитию медицинской отрасли количество таких запретов каждым годом сокращается, сегодня пациентки с различными видами сердечных пороков могут родить детей и сохранить при этом собственное здоровье.
Пороками сердца принято считать патологии строения органа, мешающие нормальному естественному кровотоку. Пороки могут быть приобретенными либо врожденными. Процент последних среди общего количества составляет всего 5%. А пороки приобретенного типа появляются чаще на фоне ревматических заболеваний.
Прогноз
Благоприятный исход вынашивания плода и родов у беременных с пороками сердца врачи, как правило, дают при таких видах патологий:
- Стеноз аорты;
- Митральный пролапс;
- Незаращение артериального протока;
- Дефекты МЖП и МПП.
Малые аномалии сердца, при которых нет гемодинамических нарушений, обычно не влияют на здоровье будущей матери. При других пороках возможно планирование беременности. Однако при этом способ разрешения родов в таком случае будет назначать врач. Это может быть:
- Обычные естественные роды;
- Естественный процесс, но без потужного периода, плод извлекается посредством специальных инструментов;
- кесарево сечение.
Внимание! Беременным женщинам с сердечным пороком нужно постоянно наблюдаться у кардиолога, проходить исследования. Вероятно, им не меньше трех раз за время беременности придется пройти стационарные обследования.
Можно ли рожать самостоятельно женщине с пороком сердца?
Женщины с сердечной патологией способны родить сами, но только под наблюдением врача кардиолога и акушера. Обычно таких пациенток отправляют в специализированные родильные дома. На родах в этом случае обязательно присутствует реаниматолог. Все врачи совместно разрабатывают план ведения беременности и родов для каждого определенного случая.
Если у новоявленной матери имеется сердечный порок, после беременности и родоразрешения она нуждается в соответствующем наблюдении. Ведь после рождения ребенка у женщины происходят существенные изменения в сердечно-сосудистой системе. Пациентки с пороком сердца находятся на стационаре не меньше двух недель после исхода беременности.
Некоторые методы лечения в случае пороков сердца матери исключают дальнейшее грудное вскармливание ребенка.
Сейчас для многих женщин с пороком сердца стала возможной беременность и нормальное разрешение родов.
Причины порока сердца у плода
Если ультразвуковое исследование показало, что развивается порок сердца у плода, появляются вопросы: о т чего это произошло? Разрешено ли рожать такого ребенка и что делать? Существуют причины такой сердечной патологии у детей, которые возникают по вине будущей матери, есть и прочие факторы.
 Врожденные пороки
Врожденные пороки
Наследственность
Нередко большую роль играет фактор наследственности. Если в роду есть родственники с пороками сердца, это увеличивает вероятность появления такого заболевания у ребенка. В случае, когда у беременной отмечается такое заболевание, риск того, что негативные гены перейдут ее малышу, в восемь раз выше, по сравнению с пороком сердца у отца. Таки образом, сердечный порок – это риск и для матери, и для плода.
Хронические болезни
Особенно опасным заболеванием при беременности считается сахарный диабет. Из-за него увеличивается риск возникновения пороков сердца у ребенка. Нередко врачи ставят под большое сомнение вопрос возможности беременности и родов при этом заболевании. Однако в большинстве случаев пациенткам разрешают зачатие, только родоразрешение проходит оперативным путем, иногда беременность заканчивается раньше срока.
Внешние причины
Среди них называют контакт с химическими элементами, рентгеновское излучение, загрязнение окружающей среды. Даже когда женщина приняла все меры по прекращению влияния описанных факторов, присутствует риск развития порока сердца у плода при беременности. Если хотя бы один раз сделать рентген, особенно раньше восьмой недели вынашивания ребенка, риск возрастает.
Важно! Еще один негативный фактор для беременности – ведение будущей роженицей неподобающего образа жизни. Это может быть спиртное в избыточных количествах, сигареты и наркотические вещества. Все это губительно для здоровья и женщины, и ее плода.
Прием лекарств
Во время беременности категорически нельзя принимать транквилизаторы, противовирусные препараты и антибиотики. Наиболее опасно их действие во время первого триместра.
После лечения бесплодия и ЭКО
Отдельной категорией рассматриваются женщины, лечившиеся долгое время от бесплодия и решившиеся на беременность методом ЭКО. Таким роженицам приходится принимать много гормонов и противовирусных медикаментов, что может негативно сказаться на здоровье плода, даже после прекращения приема лекарств.
Диагностика порока сердца у ребенка в утробе
Единственный метод, позволяющий узнать о присутствии врожденного порока сердца еще при беременности, – УЗИ. С его помощью можно определить заболевание еще на четвертом месяце вынашивания малыша, а точный диагноз можно поставить не раньше 18 недели.
На таком сроке каждая женщина обязательно проходит ультразвуковое обследование. Если диагностика проводится квалифицированным врачом на современном оборудовании, то она поможет выявить до 90 разновидностей пороков сердца. Среди них можно отметить и те, которые нуждаются в медицинском хирургическом вмешательстве в течение нескольких первых дней жизни младенца. Оценка состояния малыша внутри утробы при пороке сердца особенно важна, чтобы врачи могли понять, как и в каких условиях осуществлять родоразрешение.
Женщины с явными подозрениями на развитие сердечных патологий обязательно должны направляться для уточнения диагноза и будущих терапевтических мероприятий в зависимости от клинической картины. Благодаря УЗИ на первых сроках вынашивания плода можно получить исчерпывающие данные об особенностях сердечного порока, что крайне ценно для успешной терапии в дальнейшем.
«Меня убеждали, что это безответственно». Опыт родов с врожденным пороком сердца

Диагноз «врождённый порок сердца» мне поставили в четырнадцать лет. Тогда я не задумывалась о том, насколько это важно и через что мне придётся пройти в будущем. Теперь знаю. Беременность и роды для тех, чья карточка регулярно появляется на столе у кардиолога, — это испытание. Но — преодолимое. Я расскажу вам о том, через что прошла сама: какие усилия пришлось приложить, чтобы получить место в кардиологическом центре, и как прошли естественные роды.
Первые шаги, первые трудности
Начинается все, как у всех, с гинеколога в женской консультации. Я пришла, чтобы встать на учёт. Как только я начала рассказывать о хронических заболеваниях, врач недоверчиво посмотрела на меня — видимо, я её напугала. Гинеколог отправила меня в центр планирования семьи, где вместе с отделением, где женщины лежали на сохранении, располагался абортарий. Там меня строго спросили, о чем я думала, когда беременела. «Такой список заболеваний подразумевает, что ты до конца жизни будешь хвататься за таблетки лишь от одной мысли о ребёнке». Меня убеждали, что это безответственно.
Я не понимала: действительно, беременность — это невероятный труд для организма, но почему мы должны отказывать себе в счастье? Да, это риск, но есть специальные аппараты, лекарства и врачи, которые существуют, чтобы помогать. А главное — сердце может многое выдержать, если не бояться. И вы не бойтесь, когда после всех разговоров вас направят на множество обследований.
Обследования
Если ваша цель — рожать там, где за вашим сердцем будут чутко присматривать, то вам придётся побегать по кабинетам. Так вы, как бы странно это ни звучало, соберете доказательства, что вы действительно больны. Стандартные исследования — это УЗИ сердца и суточный мониторинг. Что такое УЗИ сердца, думаю, всем понятно, а про мониторинг расскажу подробнее. Вы надеваете небольшой аппарат с датчиками, которые считывают ваш сердечный ритм целые сутки. За это время вам придётся разогнать сердце, чтобы была видна работа не только в состоянии покоя, но и при повышенных нагрузках. Например, нужно подняться по лестнице или побегать. Данные расшифровывают и подтверждают диагноз, если он есть.
Помимо этого вам, как и всем остальным, нужно будет регулярно сдавать кровь, мочу, показываться гинекологу и терапевту.
С документами в роддом
Вы собрали бумаги с результатами и готовы ехать в кардиологический роддом. Мой опыт показывает, что в такие места записываться нужно заранее, а в очереди ждать придётся довольно долго. Не падайте духом. Это ещё не самое сложное. Впереди комиссия самого роддома.
Да, снова всё то, что проходили в своей консультации. Прием у гинеколога, оттуда — в кабинет кардиолога. Тот будет присматривать за вами на протяжении всей беременности и назначит ещё несколько анализов и, возможно, ещё одно УЗИ сердца.
Когда меня осматривали на поздних сроках, то маленькой дырочки в предсердии было не видно из-за живота. Но меня все равно приняли. После того, как кардиолог подтвердит, что вам необходимо рожать именно у них, ваше дело отправят на комиссию.
Комиссия
На последних сроках гинеколог из кардиологического центра соберёт все ваши документы. Не только то, что вы получили после обследований, но и копии паспорта, СНИЛСа и медицинского полиса. Вас еще раз измерят, осмотрят и предложат ждать.
Я проходила комиссию в НМИЦ им. В. А. Алмазова в Санкт-Петербурге. Когда я сообщила своему гинекологу, что хочу туда, услышала сомнения. На её памяти только одна женщина попала в центр и то потому, что работала там.
Возможно, я оказалась пациентом со слишком длинным списком болезней. Возможно, аневризму в предсердии, как у меня, сочли достаточно серьезным заболеванием. Могу сказать, что если вы знаете, что вам нужно попасть в специализированное заведение, не бойтесь пробовать.
Чем отличаются роды с заболеванием сердца от всех прочих? Я рожала впервые, поэтому могу сказать, что, видимо, ничем.
Я испытывала одно яркое чувство, которое накатывало равномерно через некоторые промежутки времени — боль. Я расхаживала по палате или держала руки под напором воды из-под крана, чтобы отвлечься. Однако я одна из тех, кому можно было рожать самостоятельно. В сложных случаях врачи рекомендуют делать кесарево сечение.
В процессе родов врачи заметили угрожающее изменения пульса и провели эпизиотомию, чтобы ускорить рождение. Поверьте, это не так больно, как кажется, и не так страшно, как звучит. Наложили швы и через три недели всё прошло.
Реабилитация
Роды прошли, дочь лежала у меня под боком, и тогда я поняла, почему мне стоило попасть в кардиологический центр. Слабость. Я не могла сесть с той легкостью, как обычно. Кружилась голова, все тело словно тянулось вниз.

Фото из личного архива Татьяны
Ползком, опираясь на стенку, я добралась до ванной комнаты. В первый день любые передвижения давались с трудом. Хотелось только одного — лежать. Верхнее и нижнее давление были в опасной близости, что нормально после экстремальной нагрузки на сердце. На третий день состояние улучшилось, и выписка прошла спокойно. Ещё некоторое время мне было тяжело подниматься по лестнице, появлялась одышка и слабость. К счастью, никаких препаратов для сердца принимать не потребовалось. Через месяц я спокойно гуляла с коляской по улицам.
Диагноз «врождённый порок сердца» не значит, что вы не сможете родить ребёнка. Вы сможете. Только вам нужно тщательнее, чем многим, готовиться. Осознать риск и принять его. Смириться с тем, что получить квоту в специализированный центр непросто, но возможно. Не бояться трудностей, не бояться мнений со стороны. Я прошла этот путь, не думая о том, сколько осложнений может быть. Но они есть в любом деле. Я думала о том, как увижу свою дочь, как возьму её на руки, как буду кормить, учить и радоваться, что она есть.
Беременность у женщин с пороками сердца. Стратегия минимального риска
Беременность у женщин с заболеваниями сердечно-сосудистой системы
Невозможность иметь детей — трагедия для женщины. Однако бывают такие ситуации, когда беременность возможна, но сопряжена с риском для здоровья плода, а иногда — и для жизни матери. Именно так нередко происходит у женщин с заболеваниями сердечно-сосудистой системы. В последнее время наблюдается увеличение числа беременных и рожениц, страдающих пороками сердца, что объясняется рядом причин: ранней диагностикой таких заболеваний; возможностью сохранения беременности в тех случаях, в которых ранее это было невозможно; увеличением числа женщин, перенесших операцию на сердце, и числа серьезно больных женщин, которые либо с разрешения врачей, либо сами решают сохранить беременность, будучи уверенными в успехе медицинской науки и практики.

Ведение беременности и родов у женщин с пороками сердца — настоящее искусство, требующее совместных и скоординированных усилий акушера-гинеколога и кардиолога или терапевта, поскольку это состояние предъявляет повышенные требования к сердечно-сосудистой системе будущей мамы. Это вызвано изменениями, которые обусловлены сосуществованием двух организмов — матери и плода.
Говоря о сочетании болезней сердца и сосудов с беременностью необходимо отметить, что беременность и обусловленные ею изменения кровообращения, обмена веществ, массы тела (ее увеличение на 10-12 кг к концу беременности), водно-солевого обмена (за время беременности общее содержание воды в организме увеличивается на 5-6 л, а содержание натрия в организме возрастает уже к 10-й неделе беременности в 2 раза) требуют от сердца усиленной работы и нередко отягощают течение сердечно-сосудистого заболевания. Все эти изменения связаны с тем, что у беременной женщины появляется дополнительное кровообращение — маточно-плацентарный кровоток. И соответственно изменяются нагрузки на сердце. Эти увеличенные нагрузки зависят от вида порока и от того, как сердце справляется с возложенной на него задачей.
Врожденные пороки сердца
Среди врожденных пороков сердца выделяют три группы:
- Пороки со сбросом крови справа налево. К ним относятся дефекты межпредсердной и межжелудочковой перегородки — их незаращение (через отверстия при этом и происходит неправильный сброс крови), а также открытый артериальный проток*.
- Пороки со сбросом крови слева направо — транспозиция (перемещение) магистральных (основных) сосудов.
- Пороки, при которых имеется препятствие кровотоку (сужение крупных сосудов).
*Артериальный проток — это короткий тонкостенный сосуд, соединяющий легочную артерию и аорту. Через него обеспечивается нормальное кровообращение плода во внутриутробном периоде — минуя легкие, так как кислород поступает через плаценту, и в норме этот проток зарастает после рождения.
Как известно, сердце — полый мышечный орган, ответственный за перекачивание крови в организме. Оно состоит из четырех отделов. Это правое предсердие и правый желудочек, составляющие правое сердце, и левое предсердие и левый желудочек, составляющие левое сердце. Богатая кислородом кровь, поступающая из легких, по легочным венам попадает в левое предсердие, из него — в левый желудочек и далее в аорту. Венозная кровь по верхней и нижней полой венам попадает в правое предсердие, оттуда в правый желудочек и далее по легочной артерии в легкие, где обогащается кислородом и снова поступает в левое предсердие.
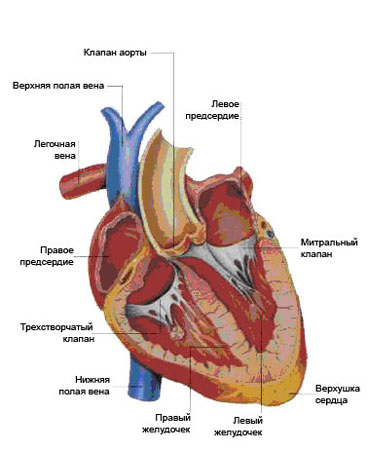
Пороком сердца называется стойкое патологическое изменение в строении сердца, нарушающее его функцию. Пороки сердца могут быть врожденными и приобретенными. Врожденные пороки сердца встречаются гораздо реже приобретенных. Они возникают в результате нарушения нормального развития сердца и магистральных сосудов во внутриутробном развитии и составляют 1-2% от всех заболеваний сердца.
Наиболее часто у беременных женщин встречаются пороки первой группы. Если заболевание сопровождается недостаточностью кровообращения, т.е. сердце, и так работающее на пределе, перестает справляться с нагрузкой, то необходимо прерывание беременности. Недостаточность кровообращения проявляется утомляемостью, сердцебиением, в более тяжелых случаях появляется одышка, тяжесть в груди. Отсутствие медицинской помощи при быстром развитии сердечной недостаточности может привести к серьезным последствиям — отеку легких (т.е. фактически выключению их из дыхания), тромбоэмболии (закупорке тромбами) легочной артерии или тромбозу других крупных сосудов. Но обычно женщины с этим заболеванием хорошо переносят беременность и роды.
Часто после своевременной оперативной коррекции порока сердца (если отверстие было узким, его расширяют, и наоборот) будущие мамы хорошо справляются с нагрузкой и беременность заканчивается благополучно. В последнее время все чаще встречаются женщины, перенесшие операцию на сердце до беременности и даже во время беременности.
Пороки второй группы являются наиболее тяжелыми, и обычно беременность приходится прерывать, поскольку при этих пороках нарушения кровообращения достаточно серьезны и сердце беременной женщины часто не справляется с возникающей нагрузкой.
Препятствие кровотоку у больных третьей группы при отсутствии недостаточности кровообращения обычно не служит показанием к прерыванию беременности, однако часто роды заканчиваются операцией кесарева сечения, что связано со значительным увеличением нагрузки на сердце во время родов.
Приобретенные пороки сердца
Приобретенные пороки сердца связаны с перенесенным воспалением эндокарда (внутренней оболочки сердца) и миокарда — сердечной мышцы. Эти воспаления могут возникнуть при ревматизме — заболевании сердца и соединительной ткани, сепсисе — генерализованном инфекционном поражении, атеросклерозе, сифилисе. Под влиянием воспалительного процесса в клапане развивается рубцовая ткань, которая вызывает деформацию и укорочение створок клапанов или сужения отверстия. В результате клапан не может полностью закрыть отверстие и возникает недостаточность клапанов. При недостаточности клапанов во время систолы (сокращения желудочков) возникает обратный противоестественный ток крови из желудочков в предсердия. При стенозе (сужении) левого атриовентрикулярного отверстия во время диастолы (расслабления желудочков) кровь не успевает перейти из предсердия в желудочек. Возникает патологическое переполнение левого предсердия, и возрастает нагрузка на него. Таким образом, пороки сердца приводят к нарушению кровообращения.
Чаще всего (в 75-90% случаев) приобретенные пороки сердца развиваются на фоне ревматизма. (Это заболевание вызывается стрептококком — тем же микробом, который обычно является возбудителем ангины и часто поражает женщин молодого возраста.) Преобладают поражения клапанов сердца — митрального, расположенного между левым предсердием и левым желудочком, — и аортального, расположенного между левым желудочком сердца и аортой. Эти поражения ведут к нарушению нормальной работы клапанов, перегрузке сердечной мышцы и недостаточности кровообращения.
Нередко стеноз и недостаточность развиваются на одном клапане (так называемый комбинированный порок). Кроме того, бывают случаи, когда пороки затрагивают два и более клапана — это принято называть сочетанным пороком сердца.
Как пройдет беременность?
Прогноз беременности зависит от степени и сочетания поражения, а также от активности ревматического процесса (другими словами, от того, имеется ли в данный момент его обострение) и от выраженности нарушения кровообращения.
Вопрос о сохранении или прерывании беременности решается коллегиально кардиологом и акушером-гинекологом в каждом случае индивидуально. Если беременность наступила после операции на сердце, нужна консультация кардиохирурга. Следует знать, что далеко не всегда корригирующие операции на сердце приводят к ликвидации органических изменений в клапанном аппарате или устранению врожденных аномалий развития. Нередко после хирургического лечения наблюдается рецидив основного заболевания, например, в виде рестеноза (повторного сужения) после некоторых операций.
Чрезвычайно сложно решить вопрос о допустимости беременности у женщин с протезированными клапанами сердца. У них высока опасность образования тромбов, поэтому беременные с механическими клапанами постоянно получают антикоагулянтную (противосвертываюшую) терапию.
Конечно, вопрос о сохранении беременности у женщин с сердечно-сосудистыми заболеваниями лучше решать заблаговременно, до ее наступления. Основой правильного ведения и лечения таких беременных является точная диагностика, учитывающая причину заболевания.
Пороки со сбросом крови направо служат противопоказанием к беременности, как и любой вид пороков с декомпенсацией, при которых уже сформирована недостаточность кровообращения.
Особенности ведения беременности при пороках сердца
Ведение беременности у женщин с пороками сердца, как уже было сказано выше, проводится с участием нескольких специалистов. Оно требует не только координированной деятельности специалистов женской консультации, но и дисциплинированного поведения самой женщины: ранней постановки на учет в женской консультации, своевременного посещения врачей и сдачи анализов, полного обследования, своевременного комплексного лечения.
Если есть возможность, то, конечно, лучше доверить свое здоровье крупному медицинскому центру, специализирующемуся на данной проблеме. Это может быть отделение для женщин с сердечно-сосудистой патологией при институте или специализированное отделение на базе крупного роддома, где грамотные специалисты, имеющие опыт ведения пациенток с такой патологией, смогут эффективно помочь.
Течение беременности у женщин с пороками сердца имеет свои особенности. Часто встречаются такие осложнения, как гестозы (осложнения беременности, проявляющиеся появлением отеков, белка в моче, повышением артериального давления), которые характеризуются скрытым течением и плохо поддаются лечению. Беременность у таких пациенток часто осложняется угрозой прерывания — число самопроизвольных абортов и преждевременных родов значительно превышает средние показатели. Кроме того, течение беременности может осложняться нарушением маточно-плацентарного кровотока, что приводит к гипоксии (кислородному голоданию) или задержке внутриутробного развития плода. Высок также риск отслойки плаценты. Накопление тромбов в плаценте ведет к выключению части плаценты из кровотока и усилению кислородного голодания плода.
По всем приведенным выше причинам женщины с пороками сердца и, другой патологией сердечно-сосудистой системы за время беременности должны быть госпитализированы в стационар не менее трех раз:
Первая госпитализация — на 8-10-й неделе беременности для уточнения диагноза и решения вопроса о возможности сохранения беременности. Вопрос о прерывании беременности до 12 недель решают в зависимости от выраженности порока, функционального состояния системы кровообращения и степени активности ревматического процесса.
Вторая госпитализация — на 28-29-й неделе беременности для наблюдения за состоянием сердечно-сосудистой системы и, при необходимости, для поддержания функции сердца в период максимальных физиологических нагрузок. Это обусловлено тем, что именно в этот период в норме значительно возрастает нагрузка на сердце (один из периодов максимальной физиологической нагрузки) — почти на треть увеличивается так называемый сердечный выброс, в основном за счет увеличения частоты сердечных сокращений.
Третья госпитализация — на 37-38-й неделе для подготовки к родам и выбора метода родоразрешения, составления плана родов.
При появлении признаков недостаточности кровообращения, обострения ревматизма, возникновении мерцательной аритмии (частого неритмичного сокращения сердца), гестоза или выраженной анемии (снижения количества гемоглобина) и других осложнений необходима госпитализация независимо от срока беременности.
Вопрос о прерывании беременности на более поздних сроках является достаточно сложным. Нередко врачам приходится решать, что менее опасно для больной: прервать беременность или позволить ей развиваться дальше. В любых случаях при появлении признаков недостаточности кровообращения или каких-либо сопутствующих заболеваний больная должна быть госпитализирована, подвергнута тщательному обследованию, лечению.
Если же ситуация не требует таких кардинальных мер, беременная должна соблюдать максимальную осторожность. Прежде всего необходимо позаботиться о достаточном отдыхе и продолжительном, 10-12-часовом сне. Полезен дневной 1-2-часовой сон. Достаточно эффективными средствами лечения и профилактики являются лечебная физкультура, утренняя гимнастика, прогулки на свежем воздухе. Комплекс утренних упражнений должен быть самым простым, не приводящим к чрезмерным перенапряжениям, усталости.
Питание необходимо сделать максимально разнообразным, полноценным, с повышенным содержанием белковых продуктов (до 1,5 г/кг массы тела). Необходим прием поливитаминов. Кроме того, врач может назначить сеансы гипербарической оксигенации (сеансы в барокамере, куда под давлением подается воздух с повышенным содержанием кислорода), общее ультрафиолетовое облучение.
Ведение родов при пороке сердца
Вопрос врачебной тактики в родах имеет особое значение. Лучший выбор — ранняя госпитализация в 36-37 недель беременности. План родоразрешения составляется консультативно с участием акушера, кардиолога или терапевта и анестезиолога. Выбор метода строго индивидуален для каждой больной в зависимости от ситуации.
Современная медицина располагает достаточным арсеналом диагностических средств для того, чтобы вовремя предотвратить осложнения беременности у женщин с пороками сердца. Обычно применяются следующие методики:
- Электрокардиография — регистрация электрических явлений, возникающих в сердечной мышце при ее возбуждении. Это исследование позволяет зарегистрировать изменения в сердечной мышце по изменению электрической импульсации.
- Фонокардиография — метод регистрации звуков (тоны и шумы), возникающих в результате деятельности сердца. Его применяют для оценки работы сердца и распознавания нарушений, в том числе пороков клапана.
- Эхокардиография (ультразвук сердца). Ее применяют для изучения кровообращения и кардиодинамики (работы сердца), определения размеров и объемов полостей сердца, оценки функционального состояния сердечной мышцы. Метод безвреден для матери и плода.
- Пробы с нагрузкой используют для оценки функционального состояния сердечной мышцы. Пробы с нагрузкой на велоэргометре применяют и при обследовании беременных — во время этой пробы пациенту снимают ЭКГ при различной интенсивности физических нагрузок.
- Исследование функции внешнего дыхания и кислотно-щелочного состояния крови предполагает изучение емкости легких и насыщения крови кислородом в покое и при нагрузке. Исследование позволяет определить, насколько адекватна насыщенность крови кислородом, т.е. насколько сердце справляется с нагрузкой на данный момент.
- Исследования крови — обычно достаточно стандартного анализа, который проводится при обследовании всех беременных. Однако в данном случае врач обращает особое внимание на состояние свертывающей системы крови.
- УЗИ плода, кардиотокография, которые регулярно проводятся после 28 недель для оценки состояния плаценты и плода. Эти исследования помогают выяснить, не страдает ли плод от недостатка кислорода и питательных веществ. Кроме того, УЗИ плода позволяет выявить возможные пороки развития ребенка еще до его рождения и принять соответствующие меры — от срочной операции после родоразрешения до прерывания беременности.
Преимущество остается за естественным методом родоразрешения. При компенсированном пороке сердца проводится терапия, направленная на профилактику сердечной недостаточности и поддержку сердца, профилактика отека легких, при возможности аритмии — ЭКГ-контроль. Проводится адекватное обезболивание родов, так как страх и боль приводят к дополнительной нагрузке на сердце.
Как правило, наиболее тяжелый период родов — потуги (период изгнания плода) — стараются укорачивать с помощью эпизиотомии — рассечения промежности. Выключение потуг (наложение акушерских щипцов) проводят при нарушении кровообращения.
Многие врачи считают, что родоразрешение в срок с помощью кесарева сечения уменьшает нагрузку на сердечно-сосудистую систему и снижает смертность среди беременных, страдающих пороками сердца.
Кесарево сечение при пороке сердца проводится в следующих случаях:
- при активном ревматическом процессе (повышении температуры, появлении болей в соответствующих органах, характерных изменениях в анализах);
- при резко выраженном пороке сердца с выраженной недостаточностью левого желудочка и отсутствии эффекта от проводимой медикаментозной терапии;
- при сочетании порока сердца с акушерской патологией, требующей хирургического родоразрешения.
Успешному родоразрешению больных, страдающих тяжелыми врожденными и приобретенными пороками сердца, может способствовать ведение родов в условиях гипербарической оксигенации.
После рождения плода и отхождения последа наблюдается прилив крови к внутренним органам (и в первую очередь к органам брюшной полости) и уменьшение циркуляции крови в сосудах головного мозга и сосудах, питающих сердечную мышцу. Поэтому для предупреждения ухудшения состояния сразу после рождения ребенка женщине вводят средства, обеспечивающие нормальную работу сердца.
Послеродовый период
Опасность возникновения тромбозов, кровотечений и сердечной недостаточности сохраняется до 5 суток после родов, поэтому в этот период женщине назначается постельный режим. С 7-11 -го дня при ревматической природе порока женщине назначается исследование на активность ревматизма; активность ревматизма контролируется и в течение года после родов.
Родильницы с заболеваниями сердца могут быть выписаны из роддома не ранее чем через 2 недели после родов в удовлетворительном состоянии под наблюдение кардиолога по месту жительства.
Если декомпенсации после родов не произошло и приема препаратов не требуется, предпочтительно грудное вскармливание.
После рождения ребенка специалисты обязательно обследуют его на наличие пороков сердца, так как у детей, матери которых имели такие проблемы, риск их наличия возрастает многократно.
Таким образом, своевременная диагностика и правильное лечение позволяют многим женщинам, которым раньше было недоступно рождение ребенка, ощутить эту радость. А специалисты всегда готовы помочь им в этом.
Александр Иванов
врач акушер-гинеколог,
завед. гинекологическим делением поликлиники N5,
г. Ульяновск
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Можно ли рожать при пороке сердца: осложнения родов

Чтобы избежать плачевных последствий для будущей матери и ребенка, роды при пороке сердца, как и сама беременность, должны проходить под пристальным присмотром акушеров-гинекологов, реаниматолога и кардиолога.
Порок сердца — что это такое
 Порок сердца – врожденная аномалия с дефектами в структуре сердечной мышцы или крупных сосудов.
Порок сердца – врожденная аномалия с дефектами в структуре сердечной мышцы или крупных сосудов.
ВПС характеризуется нарушением кровообращения в сердечной полости, большом и малом кругах.
Сердечные аномалии в свою очередь имеют классификация и подразделяются на виды.
Помимо врожденного порока существует приобретенный вид заболевания На его долю приходится не более 5 % случаев, в отличие от ВПС.
Ему присуще нарушение деятельности сердечного клапана в результате инфекционных процессов, травм и висцеральных поражений.
Можно ли рожать
При беременности нагрузка на сердце увеличивается. Так, например, в последнем триместре отмечается увеличение массы тела (около 10 кг), и превышение уровня воды в среднем на 4,8 литра.
Повышение натрия происходит с 10 недели гестации. Изменяется кровообращение, добавляется ветвь маточно-плацентарного кровотока, нуждающаяся в определенном количестве крови.
Все эти естественные процессы негативно сказываются на течении беременности «сердечницы».
Сердечная патология не является абсолютным противопоказанием к беременности. Такие беременные попадают в группу риска развития осложнений, связанных с особенностью течения беременности.
Они являются постоянными «клиентами» кардиолога и кабинета УЗ диагностики.
Благодаря современной медицине ВПС у женщин оперируется, исправляется аномалия органа, и пациентка ведет обычный образ жизни.
Неоперабельный порок сердца может явиться запретом к планированию ребенка.
Три критических периода

- 10-12 недель гестации. Первые проявления ревматических осложнений. В данном сроке решается вопрос о прерывании беременности по показаниям, либо ее пролонгация.
- 26-32 недели гестации. Из-за повышенной нагрузки на сердечную мышцу пациентке оказывают помощь в условиях стационара;
- 37-40 недель гестации. Развивается выраженная перегрузка сердечно-сосудистой системы. Достаточно часто родовая деятельность при ВПС наступает раньше положенного срока.
Формы заболевания
- Клапанная недостаточность. Врожденная аномалия сердечного клапана (1 или нескольких). При задействовании нескольких клапанов – сочетанный порок. Края клапана не прилегают тесно друг к другу, и через образовавшуюся щель проникает кровь.
- Стеноз сердечного клапана. Утолщение стенок препятствует полноценному раскрытию, и сердечная мышца недополучает необходимый объем крови;
- Комбинированный порок. Стеноз и недостаточность выявлены на одном клапане.
Сердечных пороков существует около 50 видов, но ни один не является абсолютным противопоказанием к беременности и родам.
В период планирования беременности женщина проходит большое количество исследований, где итог гласит о разрешении или запрете беременности.
Осложнения родового акта, вызванные заболеванием
Возможные осложнения в гестационном периоде вызванные врожденной патологией сердца:
При пороке сердца разрешено рожать самостоятельно, если нет выраженных гемодинамических патологий системы кровообращения. Данное состояние присуще малым сердечным аномалиям.
В некоторых случаях беременную пускают в естественные роды, блокируя потуги. Важно отметить, что ребенка извлекают специальными инструментами, неосторожное обращение с которыми может стоить жизни и здоровью малыша.
Роды проводятся в специализированном центре. Состав бригады представлен следующими профессионалами: анестезиолог, реаниматолог, неонатолог, терапевт, кардиолог и акушер-гинеколог.
Осложнения родов при ВПС

- материнская смертность;
- слабость родовой деятельности;
- большие кровопотери;
- коагулопатия;
- остановка сердечной деятельности;
- ишемические поражения сердца и головного мозга;
- коматозное состояние;
- гнойно-воспалительные процессы.
Последствия для малыша
- 90 % уверенности, что ребенок унаследует порок сердца (одна из причин развития ВПС у плода – наследственность);
- гипоксия плода в виду плацентарной недостаточности;
- задержка развития плода;
- перинатальная гибель ребенка вследствие пороков несовместимых со внеутробной жизнью.
Особенности обезболивания рожениц с пороками сердца
Ваниным Л.В. предложена схема ведения родовой деятельности беременных с сердечными аномалиями:

- С начала родовой деятельности и до 4 см раскрытия вводить беременной транквилизаторы (например седуксен), антигистаминные препараты, спазмолитики и анальгезирующие средства.
- На втором этапе беременной предоставляется медикаментозный сон не менее полутора часов.
- До появления потуг проводится аутоаналгезия азотной закисью и кислородом. Появившиеся потуги свидетельствуют о прекращении манипуляции.
При родоразрешении путем кесарева сечения применяется эпидуральная анестезия (ее используют и при естественных родах в качестве обезболивания).
Спинальное обезболивание противопоказано, так как значительно снижает артериальное давление.
Предпочтение отдают общему наркозу с применением аппарата искусственной вентиляции легких.
Показания к кесареву сечению
ОКС не исключает развития негативных последствий для матери и ребенка. При подготовке к операции особое внимание уделяется системе гомеостаза и состоянию сердечной мышцы и ее клапанов.
Беременность при пороках сердца – показания к кесареву сечению:
- Сочетанная недостаточность митрального и аортального клапанов;
- II –III стадия митрального стеноза;
- Эндокардит бактериальной этиологии;
- Осложнения после корректировки сердечного порока;
- Клапанные протезы (в том числе многоклапанность);
- Тромбоэмболии в анамнезе;
- Коарктация аорты.
Экстренную операцию проводят при нарастающей гипоксии плода, при предлежании «детского места» и во время преждевременного отслоения плаценты.
 Абсолютные противопоказания к оперативному родоразрешению:
Абсолютные противопоказания к оперативному родоразрешению:
- Цирроз печени;
- Кардиомегалия;
- ВПС синего типа со сложным течением;
- Тяжелое декомпенсированное кровообращение как результат аномалий сердца;
- Крайняя степень легочной гипертензии.
У беременных с указанными признаками сердечных аномалий неблагоприятный прогноз в момент родовой деятельности и на протяжении всего гестационного периода.
Автор: Елена Юрьевна, акушер-гинеколог высшей категории
Специально для сайта kakrodit.ru
Видео: роды при пороке сердца
Пороки сердца у беременных. Тактика родов.
 Мы с вами продолжаем разговор о беременности на фоне пороков сердца, как врожденного происхождения, так и приобретенных. Мы уже говорили об особенностях беременности на фоне проблем с сердцем и сосудами, но важно помнить, что планирование беременности, ее вынашивание и роды ведутся только под контролем опытных врачей – гинеколога и кардиолога с терапевтом. Это необходимо особенно при развитии особых проблем в здоровье, ставящих под угрозу сам факт материнства.
Мы с вами продолжаем разговор о беременности на фоне пороков сердца, как врожденного происхождения, так и приобретенных. Мы уже говорили об особенностях беременности на фоне проблем с сердцем и сосудами, но важно помнить, что планирование беременности, ее вынашивание и роды ведутся только под контролем опытных врачей – гинеколога и кардиолога с терапевтом. Это необходимо особенно при развитии особых проблем в здоровье, ставящих под угрозу сам факт материнства.
Решение вопроса о беременности
Если на фоне беременности проявили себя признаки недостаточности кровообращения, произошло обострение ревматического процесса, возникла мерцательная аритмия, это очень частое, крайне неритмичное сокращение сердца, если имеется гестоз или развилась выраженная анемия (сильно снизилось количество гемоглобина), если есть любые другие осложнения, необходимо немедленно госпитализировать беременную в родильное отделение вне зависимости от того, каков срок беременности. Всегда в такой ситуации остро встает вопрос о прерывании беременности, особенно если сроки ее достаточно большие. Зачастую врачи будут решать такой сложный вопрос, что будет наименее опасным для будущей мамы – прерывать беременность или же позволить женщине далее вынашивать малыша под строжайшим контролем врачей. Однако, в любом случае, если проявляются признаки недостаточности сердца и кровообращения, либо какие-то сопутствующие заболевания, нужно обязательно ложиться в больницу, чтобы женщину можно было тщательно обследовать и пролечить, если это возможно.
Если же состояние беременности и общая клиническая ситуация не требует каких-либо кардинальных вмешательств, беременной необходимо соблюдать максимальную осторожность при вынашивании крохи. Ей прежде всего, стоит позаботиться о наличии достаточного отдыха и сна продолжительностью не менее 10-12 часов в сутки, можно на пару часов ложиться спать днем, в этой ситуации это будет полезно. Эффективными мерами лечения или профилактики патологий будет применение лечебной физкультуры, применение утренней гимнастики и прогулки на свежем воздухе. Комплексы занятий должны быть максимально простыми, которые не приведут к перенапряжению и формированию усталости. Особое внимание нужно уделять и питанию, оно должно стать максимально разнообразным, полноценным, но в нем должно быть понижено количество соли и повышено содержание белков из расчета 1.5 г на килограмм массы тела. Также в обязательном порядке необходимо принимать поливитамины, минералы. Для стабилизации состояния врач может назначить прохождение сеансов гипербарической оксигенации – это сеансы в особой барокамере, где воздух подеется под давлением и повышением содержания кислорода, а также может быть полезным общее ультрафиолетовое облучение.
Как ведутся роды?
Важным значением обладает врачебная тактика в родах, именно она будет важна в случае пороков сердца. Самым правильным выбором в данной ситуации будет госпитализация роддом заранее, в сроке 36-37 недель беременности. После детального обследования составляется план родоразрешения с участием ведущего акушера-гинеколога, терапевта и кардиолога, а также анестезиолога при необходимости. Выбор методов родов будет строго индивидуальным для каждой из пациенток, исходя из конкретной клинической ситуации. В современной медицине сегодня имеется достаточно широкий выбор средств диагностики для того, чтобы время можно было предотвратить возможные осложнения во время беременности у женщин, страдающих пороками сердца. В обычных случаях применяют такого рода методики:
– проведение ЭКГ (электрокардиографии), методика регистрации электрических потенциалов, которые возникают в сердечной мышце при наличии ее возбуждения. Такое исследование позволяет регистрировать изменения в области сердечной мышцы по изменениям в ее электрической импульсации. Данные записываются на специальную пленку, и врач интерпретирует результаты по полученным графикам.
– проведение ФКГ (фонокардиографии), методики регистрации особых звуков, издаваемых сердцем, тоны или шумы. Они возникают в результате сокращения камер сердца и протекания по ним крови. применяют метод для оценки работы сердца и распознания разного рода нарушений, особенно в отношении пороков сердца. При них возникают особые грубые, органические шумы, которые регистрирует прибор при помощи особых графиков.
– проведение ЭХО-КГ (эхокардиография или УЗИ сердца), его применяют для того, чтобы изучить кровообращение и кардиодинамику в работе сердца, определить размеры камер сердца и объемы полостей, оценить функциональное состояние самой мышцы сердца. Такой метод совершено безвреден для плода и матери.
Также применяют еще и пробы нагрузками для того, чтобы оценить функциональное состояние мышцы сердца. Пробы с нагрузками при помощи велоэргометрии применимы и при обследовании во время беременности, при данной пробе женщине снимается ЭКГ при разной степени физической нагрузки. Показано также изучение функций внешнего дыхания и кислотно-щелочного состояния плазмы крови. Это проводится при определении емкости легких и степени насыщения крови кислородом при состоянии покоя и при нагрузке. Данная процедура позволяет оценить, насколько адекватной будет насыщенность крови кислородом и насколько в данный момент сердце справляется с нагрузками. Также будут показаны стандартные исследования крови, которые проводят всем беременным, но врач особенно будет обращать внимание на количество гемоглобина и свертывающую систему крови.
Начиная с 28 недель беременности, будут также показаны регулярные обследования плода в виде УЗИ его и плаценты, а также доплерометрия плода, проведение КТГ плода с целью исключения гипоксии и прочих страданий малыша в утробе матери. По данным всех обследований делается вывод, достаточно ли ему кислорода и питательных веществ. Помимо всего прочего, по данным УЗИ можно выявить различные пороки и аномалии в развитии плода еще до рождения. Это поможет в определении тактики ведения родов и планировании помощи самому новорожденному после его появления на свет. Иногда стоит вопрос о срочном родоразрешении в пользу плода и его здоровья.
Естественные роды или операция?
Обычно преимущество отдается естественному методу родоразрешения, и при наличии компенсированного порока сердца проводят терапию, которая направлена на то, чтобы провести профилактику недостаточности сердца и его поддержку, а также на профилактику отека легких. При наличии аритмии нужен регулярный контроль ЭКГ. Также необходимо адекватное обезболивание в родах, чтобы состояние боли и страха не повышало нагрузки на сердце. В наиболее тяжелом периоде родов, на потугах, когда происходит изгнание плода, можно постараться укоротить его при помощи рассечения промежности (эпизеотомия). Также будет показано полное выключение потуг при недостаточности кровообращения при помощи наложения акушерских щипцов.
Многие из специалистов считают, что роды в срок при помощи кесарева сечения будут снижать нагрузки на сердце и сосуды, что приводит к снижению смертности у беременных, которые страдают от пороков сердца. Кесарево сечение проводится в тех случаях, когда формируется активный ревматический процесс с повышением температуры, развитием боли в области соответствующих органов или при наличии особых изменений в анализах. Также показано кесарево при наличии выраженного порока сердца с наличием недостаточности левого желудочка, и если эффект от проводимой при этом терапии отсутствует. Операция показана при наличии акушерской патологии, которая требует родов при помощи операции. Успешное родоразрешение женщин, которые страдают от врожденных или приобретенных пороков сердца, возможно при ведении родов в условиях гипербарической оксигенации.
После того, как родится плод и отходит плацента, может наблюдаться приток крови ко внутренним органам и особенно к брюшной полости, происходит уменьшение циркулирования крови в области сосудов головного мозга и сосудов, которые питают мышцу сердца. Поэтому, чтобы предотвратить нарушение состояния сразу после родов, женщине применяют средства, которые обеспечивают нормальное функционирование сердца.






