Дефект межпредсердной перегородки
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК – 2018

27-я международная выставка “Здравоохранение”
13-15 мая, Алматы, Атакент
Получить бесплатный билет

Выставка “Здравоохранение”
13-15 мая, Алматы, Атакент
Получить бесплатный билет
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «18» апреля 2019 года
Протокол №62
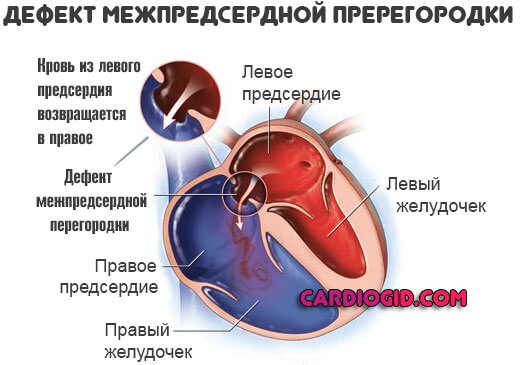
Дефект межпредсердной перегородки – сообщение (отверстие в межпредсердной перегородке) между левым и правым предсердиями, допускающее патологическое шунтирование крови между этими двумя камерами сердца.
Название протокола: Дефект межпредсердной перегородки
Код (-ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| Q21.1 | Врожденный дефект предсердной перегородки |
Дата разработки/пересмотра протокола: 2013 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| АлТ | – | аланинаминотрансфераза |
| АсТ | – | аспартатаминотрансфераза |
| ВПС | – | врожденные пороки сердца |
| ДКХО | – | детское кардиохирургическое отделение |
| ДМПП | – | дефект межпредсердной перегородки |
| ИК | – | искусственное кровообращение |
| ИФА | – | иммуноферментный анализ |
| КоА | – | коарктация аорты |
| КТ | – | компьютерная томография |
| НРС | — | нарушение ритма сердца |
| ОАП | – | открытый артериальный проток |
| РЧА | – | радиочастотная аблация |
| СМЭКГ | – | суточное мониторирование электрокардиограммы |
| ССС | – | сердечно-сосудистая система |
| ТАДЛВ | – | тотальный аномальный дренаж легочных вен |
| ЦМВ | – | цитомегаловирус |
| ЭКГ | – | электрокардиограмма |
| ЭКС | электрокардиостимулятор | |
| ЭхоКГ | – | эхокардиография |
Пользователи протокола: кардиохирурги, кардиологи, детские кардиологи, интервенционные кардиологи, неонатологи, педиатры.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
| Классы рекомендаций | Определение | Предлагаемая формулировка |
| Класс I | Данные и/или всеобщее согласие, что конкретный метод лечения или вмешательство полезны, эффективны, имеют преимущества. | Рекомендуется / показан |
| Класс II | Противоречивые данные и/или расхождение мнений о пользе/эффективности конкретного метода лечения или процедуры. | |
| Класс IIa | Большинство данных/мнений говорит о пользе/ эффективности. | Целесообразно применять |
| Класс IIb | Данные/мнения не столь убедительно говорят о пользе/эффективности. | Можно применять |
| Класс III | Данные и/или всеобщее согласие, что конкретный метод лечения или вмешательство не являются полезной или эффективной, а в некоторых случаях могут приносить вред. | Не рекомендуется |

– Профессиональные медицинские справочники. Стандарты лечения
– Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID

– Профессиональные медицинские справочники
– Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы и анамнез: может протекать бессимптомно, утомляемость, симптомы сердечной недостаточности, одышка при физической нагрузке, частые респираторные заболевания.
Физикальное обследование:
Внешний осмотр: Усиленный правожелудочковый сердечный толчок.
Аускультация: Постоянное расщепление II тона во II м.р. слева от грудины независимо от фаз дыхания. Слабый или средней интенсивности систолический шум относительного стеноза клапана ЛА во II м.р. слева от грудины. Нежный мезодиастолический шум относительного стеноза трехстворчатого клапана вдоль левого края грудины в нижней трети (при значительном по объему лево-правом сбросе).
Лабораторные исследования:
- NT-proBNP: повышенный уровень натрийуретического пропептида при наличии симптомов сердечной недостаточности.
Инструментальные исследования:
- ЭКГ: отклонение электрической оси сердца вправо, гипертрофия ПЖ, полная или неполная блокада правой ножки пучка Гиса – rsR’ в отведении V1.
- Обзорная рентгенография органов грудной клетки: дилатация правого предсердия и желудочка, дилатация легочной артерии, усиление легочного рисунка.
- Эхокардиография (трансторакальная и чрезпищеводная): Позволяет определить место, размер, края дефекта, величину лево-правого шунта: перерыв изображения межпредсердной перегородки, лево-правый (иногда право-левый) сброс крови при цветном допплеровском исследовании, дилатация ПЖ, иногда ПП, различной степени, дилатация ЛА при нормальных или незначительно увеличенных правых камерах сердца, систолическое давление в ПЖ нормальное или незначительно повышено.
- Мультислайсная КТ-ангиография/МРТ: по показаниям при подозрении на аномальный дренаж легочных вен или катетеризация полостей сердца по показаниям: при подозрении на аномальный дренаж легочных вен или другие сопутствующие аномалии сердца.
Показания для консультации специалистов:
Показанием для консультации специалистов является наличия у пациента сопутствующих патологий других органов и систем за исключением ССС для определения противопоказаний к оперативной коррекции. Консультации могут осуществляться как в до-, так и в послеоперационном периоде.
Диагностический алгоритм
Перечень основных диагностических мероприятий при госпитализации (пациент):
Лабораторные исследования:
- исследование на возбудителя сальмонеллеза, дизентерии, брюшного тифа;
- исследование кала на яйца гельминтов;
- мазок из зева на пат.флору;
- микрореакция или реакция Вассермана (RW);
- HBsAg, антител к гепатиту В, С (ИФА);
- исследование крови на ВИЧ;
- общий анализ мочи;
- общий анализ крови (6 параметров);
- определение общего белка, глюкозы, креатинина, мочевины, АлТ, АсТ, билирубина – по показаниям;
- ТТГ, Т3, Т4;
- При синдроме Дауна (трисомия по 21 хромосоме).
Инструментальные исследования:
- рентгенография органов грудной клетки в одной проекции;
- эхокардиография;
- ЭКГ.
Показания для консультации специалистов:
- консультация детского оториноларинголога – для исключения очагов хронической инфекции;
- консультация детского стоматолога – для исключения очагов хронической инфекции;
- консультация детского кардиолога – для уточнения диагноза и назначения консервативной терапии.
Перечень основных диагностических мероприятий при госпитализации (сопровождающее лицо):
Лабораторные исследования:
- исследование на возбудителя сальмонеллеза, дизентерии, брюшного тифа;
- исследование кала на яйца гельминтов;
- микрореакция или реакция Вассермана (RW).
Инструментальные исследования:
- флюорография.
Основные диагностические мероприятия в стационаре:
Лабораторные исследования:
- Общий анализ мочи;
- Общий анализ крови;
- Биохимический анализ крови (определение общего белка, глюкозы, электролитов, АлТ, АсТ, С-реактивного белка, мочевины, креатинина, билирубина);
- Коагулограмма (протромбиновое время, фибриноген, фибриноген, МНО, АЧТВ, агрегация тромбоцитов);
- Определение группы крови и резус – фактора;
- Микробиологическое исследование (мазок из зева), чувствительность к антибиотикам .
Инструментальные исследования:
- ЭКГ;
- Эхокардиография (трансторакальная);
- Обзорная рентгенография органов грудной клетки.
Дополнительные диагностические мероприятия:
Лабораторные исследования:
Дефект межпредсердной перегородки – описание, причины, симптомы (признаки), диагностика, лечение.
Краткое описание
Дефект межпредсердной перегородки (ДМПП) — ВПС с наличием сообщения между предсердиями. Статистические данные: 7,8% всех ВПС, выявляемых в грудном возрасте, и 30% — у взрослых; ДМЖП типа ostium secundum — 70%, ostium primum — 15%, sinus venosus — 15%; синдром Лютембаше составляет 0,4% всех случаев ДМПП, сочетание ДМПП с пролапсом митрального клапана — 10–20%; преобладающий пол — женский (2:1–3:1).
Код по международной классификации болезней МКБ-10:
- Q21.1 Дефект предсердной перегородки
Причины
Этиология: факторы, формирующие ВПС (см. Тетрада Фалло).
Патогенез • Величина и направление сброса зависят от размера дефекта и относительной податливости желудочков • У взрослых правый желудочек более податлив, чем левый, вследствие этого сброс происходит из левого предсердия в правое • Небольшой сброс ведёт к умеренной объёмной перегрузке правых отделов сердца, и давление в лёгочной артерии остаётся нормальным • Выраженность лёгочной гипертензии может быть незначительной даже при большом сбросе • Только в редких случаях развивается тяжёлая лёгочная гипертензия, приводящая к правожелудочковой недостаточности и сбросу справа налево • В отличие от ДМЖП, при ДМПП сброс меньше и влияет только на правые отделы сердца.
Варианты ДМПП • Ostium secundum (вторичные дефекты) локализуются в области овальной ямки, часто бывают множественными, сопутствуют многим синдромам: синдрому Холт–Орама (ДМПП типа ostium secundum в сочетании с гипоплазией пальцев), синдрому Лютембаше (сочетание ДМПП со стенозом митрального клапана), сочетанию ДМПП с пролапсом митрального клапана и др. • Ostium primum (первичные дефекты) обычно больших размеров, локализуются в нижней части перегородки, в месте прикрепления митрального и трёхстворчатого клапанов, межпредсердной и межжелудочковой перегородок. Бывают составной частью открытого АВ – канала и нередко сочетаются с аномальным дренажём лёгочных вен, расщеплением передней створки митрального клапана, митральной недостаточностью и синдромом Дауна • Дефекты типа sinus venosus локализуются около устья верхней полой вены и синусового узла, нередко сочетается с синдромом слабости синусового узла, АВ – узловым ритмом и аномальным дренажём лёгочных вен.
Симптомы (признаки)
Клиническая картина
Жалобы: одышка, сердцебиение, быстрая утомляемость при физической нагрузке, отставание в физическом развитии, частые инфекции, парадоксальные эмболии.
Объективно • Бледность кожных покровов • Борозды Харрисона — смещение участков грудной клетки в результате хронической одышки • Расщепление I тона с выраженным компонентом трёхстворчатого клапана • Выраженное фиксированное расщепление II тона (выраженное — из – за удлинения времени выброса крови из правого желудочка; фиксированное — из – за того, что зависимость венозного возврата от фаз дыхания нивелируется сбросом из левого предсердия) • Щелчок изгнания и мягкий систолический шум относительного стеноза лёгочной артерии во втором межрёберном промежутке слева от грудины • Из – за увеличения кровотока через трёхстворчатый клапан иногда возникает низкочастотный диастолический шум над мечевидным отростком грудины.
Диагностика
Инструментальная диагностика
• ЭКГ. Признаки гипертрофии и перегрузки левых отделов, а при лёгочной гипертензии — и правых. При ostium primum — резкое отклонение ЭОС влево вследствие смещения гипоплазированной ветви левой ножки пучка Хиса вперёд. Различные варианты синдрома слабости синусового узла, АВ – блокады. При дефекте типа sinus venosus — нижнепредсердный ритм или ритм АВ – соединения.
• Яремная флебография: одинаковая амплитуда волн A и V.
• Рентгенологическое исследование органов грудной клетки. Усиление лёгочного рисунка. Расширение и неструктурность корней лёгких, выбухание дуги правого предсердия и смещение вверх правого кардиовазального угла. При рентгеноскопии — усиленная пульсация корней лёгких (довольно специфичный признак). Симптом «турецкой сабли» при сопутствующем аномальном дренаже правых лёгочных вен в верхнюю полую вену.
• ЭхоКГ. Гипертрофия и дилатация левых отделов, а при лёгочной гипертензии — и правых. Визуализация ДМПП в допплеровском и В – режиме. Дифференцировка от открытого овального окна (анатомическое закрытие последнего происходит не позднее 2 лет жизни) — непостоянство визуализации сброса в режиме цветового допплеровского картирования и наличие створки в полости левого предсердия. Диагностика сопутствующих аномалий (аномального дренажа лёгочных вен, клапанных пороков и др.). Определяют степень сброса и отношение лёгочного минутного кровотока к системному (Qp/Qs). Взрослым проводят чреспищеводную ЭхоКГ. При внутривенном контрастировании правых отделов сердца — эффект отрицательного контрастирования (вытеснение контрастного вещества струёй крови из левого предсердия).
• Радионуклидная ангиокардиография (по методу первого прохождения или равновесная): регистрация патологического сброса и его количественная оценка, диагностика сопутствующего аномального дренажа лёгочных вен и нарушений функций желудочков.
• Зондирование полостей сердца •• Показано при подозрении на лёгочную гипертензию, перед операцией на открытом сердце и при противоречивых клинических данных •• Если катетер удаётся провести из правого предсердия в левое, то само по себе это не может служить признаком дефекта межпредсердной перегородки: иногда катетер удаётся провести и через открытое овальное окно •• Проводят пробы с аминофиллином и ингаляцией кислорода для определения прогноза в отношении обратимости лёгочной гипертензии •• Вычисляют отношение лёгочного минутного кровотока к системному (Qp/Qs) — эталонный показатель величины сброса.
• Правая атриография, ангиопульмонография: поступление контраста из правого предсердия в левое; выявление сопутствующего аномального дренажа лёгочных вен.
Медикаментозная терапия. При неосложнённых ДМПП типа ostium secundum профилактику инфекционного эндокардита обычно не проводят. При ДМПП типа ostium primum, больших дефектах типа sinus venosus и сочетании ДМПП с пороками митрального клапана назначают антибиотики до и в течение 6 мес после неосложнённой хирургической коррекции. При правожелудочковой недостаточности назначают диуретики.
Лечение
Хирургическое лечение
Показания: отношение Qp/Qs составляет 1,5 и более, дефекты типа ostium primum, крупные дефекты типа ostium secundum, сопутствующие гемодинамически значимые аномалии (аномальный дренаж лёгочных вен, митральный стеноз и пр.).
Противопоказания: тяжёлая сопутствующая патология, угрожающая жизни больного; терминальная стадия недостаточности кровообращения, необратимая лёгочная гипертензия, отношение общего лёгочного сосудистого сопротивления к ОПСС составляет 0,9 и более.
Методы оперативного лечения. Эндоваскулярная коррекция пуговичным или двухзаплатным устройством Сидериса либо устройством Амплатц выполнимо при центральных дефектах размером не более 2 см. При отсутствии опыта эндоваскулярного лечения небольшие дефекты ушивают в условиях искусственного кровообращения. В остальных случаях рекомендуют пластику ДМПП синтетической или аутоперикардиальной заплатой в условиях искусственного кровообращения.
Специфические послеоперационные осложнения • Синдром слабости синусового узла (после коррекции дефектов типа sinus venosus) • АВ – блокада (после коррекции дефектов типа ostium primum) • При митральной недостаточности, существовавшей до операции, возможно усугубление симптомов после коррекции ДМПП • Фибрилляция предсердий, возникшая до операции, как правило, сохраняется и после неё.
Прогноз. В раннем детском возрасте течение доброкачественное. В редких случаях тяжёлые нарушения кровообращения могут приводить к смерти в первые месяцы жизни. Возможно спонтанное закрытие дефекта до 5 – летнего возраста. Средняя продолжительность жизни без лечения — 40 лет. 5–15% больных умирают до 30 лет. 10 – летняя выживаемость — 90%, 20 – летняя — 88%, 30 – летняя — 67%; 40 – летняя — 44%, 50 – летняя — 25%, 60 – летняя — 13%, 70 – летняя — 7%. Более 75% пациентов с большими дефектами умирают от других причин. При неосложнённых дефектах типа ostium secundum периоперационная летальность — менее 1%, несколько выше она при дефектах типа ostium primum, при последних необходимо также протезирование или пластика митрального клапана.
Сокращения. Qp/Qs — отношение лёгочного минутного объёма кровотока к системному.
МКБ-10 • Q21.1 Дефект предсердной перегородки
ДЕФЕКТ МЕЖПРЕДСЕРДНОЙ ПЕРЕГОРОДКИ
Клиническая картина
зависит от степени нарушения гемодинамики и изменяется с возрастом больного.
• Жалобы — одышка, сердцебиение, утомляемость при физической нагрузке, отставание в физическом развитии и частые инфекции дыхательных путей.
• Осмотр
• Бледность кожных покровов
• Усиленный сердечный толчок
• Аускультация
• Систолический шум во II и III межреберьях слева от грудины
• Расщепление и акцент II тона над лёгочной артерией
• Мезодиастолический шум справа от грудины.
Диагностика
• ЭКГ. Гипертрофия правых отделов сердца, отклонение ЭОС вправо и частичная блокада правой ножки пучка Хиса; иногда нарушения ритма (экстрасистолия, пароксизмальная тахикардия, мерцательная аритмия). Характерный признак первичного ДМПП — значительное отклонение ЭОС влево.
• Рентгенологическое исследование органов грудной клетки. Тень сердца и ствол лёгочной артерии расширены, лёгочный рисунок усилен.
• Эхокардиография. Правый желудочек увеличен, часто наблюдается парадоксальное движение межжелудочковой перегородки. ДМПП обычно удаётся визуализировать с помощью двухмерной эхокардиографии. При цветной допплерографии устанавливают направление шунтирования крови и оценивают состоятельность предсердно-желудочковых клапанов. У взрослых проводят также чреспищеводную эхокардиографию.
• Радионуклидное исследование. Количественная оценка радиоактивности после первого прохода радионуклида позволяет выявить рециркуляцию крови в лёгких.
• Катетеризация сердца помогает выявить повышение оксигенации крови при переходе зонда из полых вен в правое предсердие. Абсолютно точное доказательство наличия ДМПП — прохождение зонда из правого предсердия в левое. При введении контрастного вещества в левое предсердие происходит его заброс в правое.
Дифференциальный диагноз
• Изолированный стеноз лёгочной артерии
• Триада Фамо
• Открытый артериальный проток
• Дефект межжелудочковой перегородки
• Болезнь Эбштейна
• Аномальный дренаж лёгочных вен
• Функциональный шум.
Лечение:
Тактика ведения. В зависимости от размера ДМПП, недостаточности кровообращения показано либо амбулаторное наблюдение, либо стационарные обследование и лечение. Физическая активность после коррекции дефекта не ограничивается.
Медикаментозное лечение. При дефекте первичной перегородки в сочетании с митральной регургитацией показана профилактика инфекционного эндокардита. При необходимости — коррекция сердечной недостаточности.
Хирургическое лечение
• Показания:
• Увеличение лёгочного кровотока по сравнению с общим в 2 раза и более (превышение артериовенозного сброса на 40% от минутного объёма лёгочного кровотока)
• дефекты первичной перегородки
• обширные дефекты вторичной перегородки
• сопутствующий аномальный дренаж лёгочных вен
• Оптимальный возраст ребёнка для проведения операции — 4-5 лет
• Операция заключается в ушивании ДМПП либо его пластике; проводят в условиях искусственного кровообращения или гипотермии.
Осложнения
• Сердечная недостаточность
• Аритмии
• Инфекционный эндокардит
• Лёгочная гипертёнзия. Течение и прогноз
• В раннем детском возрасте течение доброкачественное, в редких случаях тяжёлые нарушения кровообращения могут приводить к смерти в первые месяцы жизни
• Возможно спонтанное закрытие дефекта до 5-летнего возраста
• Средняя продолжительность жизни без лечения — не более 37-40 лет
• После хирургического лечения прогноз благоприятный, риск летального исхода в послеоперационном периоде не превышает 1%. Сопутствующая патология
• Митральный стеноз
• Аномальный дренаж лёгочных вен
• Множественная врождённая патология сердца.
См. также Дефект межжелудочковой перегородки, Проток артериальный открытый, Тетрада Фалло, Канал атриовентрикулярный, Эндокардит инфекционный.
Сокращения
• ДМПП — дефект межпредсердной перегородки
Q21.1 Дефект предсердной перегородки Примечание. Открытое овальное окно не рассматривают как ВПС (в открытом овальном окне существует клапан, закрывающийся от разницы давления в предсердиях и препятствующий патологическому сбросу крови).
Дефект межпредсердной перегородки у новорожденных, детей и взрослых
П ороки кардиальных структур встречаются у каждого тысячного пациента на планете. Есть сведения о большем числе страдающих.
Многие патологические процессы подобного рода существуют в латентной, скрытой фазе. Пациенты не подозревают, что больны.
С течением времени отклонение может «всплыть» или же так и остаться незамеченным до самой смерти. Нередки случаи, когда нарушение обнаруживалось в процессе вскрытия.
ДМПП — это врожденный порок сердца, дефект перегородки между двумя верхними камерами. Возникает наиболее часто, в связи с генетическими отклонениями и вне таковой.
По статистике, это едва ли не самый распространенный порок. Суть нарушения в наличии отверстия между предсердиями.
В норме оно есть у всех детей в период внутриутробного существования, потому как малый круг кровообращения еще не развит и по сути не нужен плоду до рождения.
Кислород ребенок получает через плаценту. Сразу после появления на свет отверстие, также называемое овальным окном закрывается. Но, примерно у четверти пациентов такого не происходит.
Проявления неспецифичны, могут отсутствовать вовсе. Рекомендуется тщательно следить за состоянием ребенка.
Рассматриваемый дефект считается самостоятельной патологией, имеет код по МКБ-10: Q21.1. Лечение хирургическое по необходимости, альтернатив ему нет.
Механизм развития
Как у детей, так и у взрослых идентичен. Дефект межпредсердной перегородки — это врожденный порок. Вторичным он не бывает.
Закладка нарушения происходит еще в момент формирования кардиальных структур на первых неделях гестации. В результате слабости соединительной ткани, недостаточной эластичности окно не закрывается.
Этот процесс корректируется хирургически. Почему в таком случае патология не обнаруживает себя долгие годы?
При незначительном объеме обратного тока крови, организм самостоятельно компенсирует состояние. Но в любой момент может случиться манифестация нарушения с выраженной клиникой. И даже летальным исходом.
Единственный надежный метод обнаружить отклонение — провести эхокардиографию.
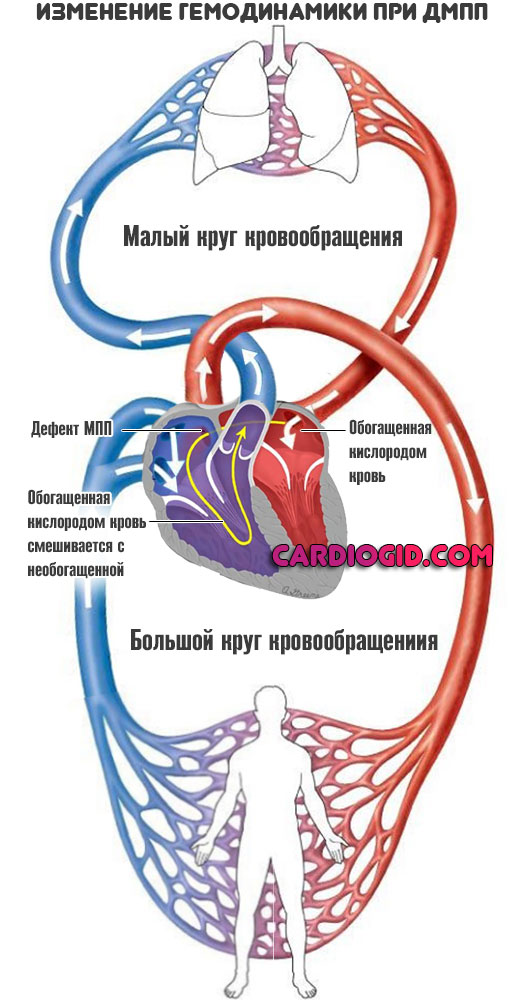
Особенности гемодинамики
В результате сообщения камер, кровь из левого предсердия возвращается в правое. Эффективный объем делится на две части. Кислородом обогащается только некоторое количество жидкой соединительной ткани.
Другая в неизменном виде выбрасывается в большой круг. Эффекта от этого нет, потому как ни питания, ни кислорода ткани в результате не получают.
При формально сохранном количестве циркулирующей крови, эффективность трофики падает в разы. Это оборачивается церебральными нарушениями, почечной, печеночной недостаточностью.
При незначительном объеме обратного тока жидкой ткани, проявления минимальны или их нет. Порок, однако, склонен с годами прогрессировать.
Причины
Основной фактор — пороки внутриутробного развития. Могут быть спонтанными или же связанными с генетическими заболеваниями, вроде синдрома Дауна и прочих. Точку в вопросе ставит специальный тест.
Кроме того, при наличии хромосомных дефектов часто встречается группа пороков сердца.
Что же касается случайных совпадений, основную роль играют негативные факторы, влияющие на мать.
Радиационный фон, неправильное питание, гормоны стресса, выбрасывающиеся в результате физической или психоэмоциональной перегрузки, курение, влияние этанола (спиртного) и прочие моменты подобного рода.
ДМПП — не вторичный дефект, потому негативные факторы, которые оказывают действие на пациента после рождения, значения не имеют.
Симптомы
Проявления зависят от степени нарушения, индивидуальных особенностей организма и, частично, возраста больного.
При незначительных размерах незаращенного овального окна проявления отсутствуют вовсе. Пациенты не испытывают какого-либо дискомфорта.
Ребенок активен, развивается нормально, объективных отклонений со стороны здоровья нет.
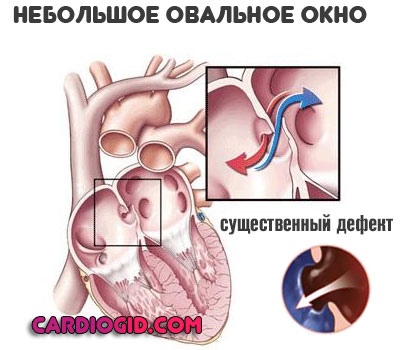
Однако в любой момент патологический процесс может актуализироваться и проявить себя грозными признаками, осложнениями.
В других случаях клиническая картина присутствует, но она не специфична. Родители могут списывать отклонения на внутричерепное давление, аллергию, дисбактериоз и прочие процессы раннего возраста.
- Одышка. Частота движений увеличивается. Однако заметить это можно только при целенаправленном измерении. ЧДД достигает 40 и выше, что указывает на нарушение нормального газообмена. Причина может быть не только в сердце, но и в легких. Следует разбираться подробнее.
- Слабость. Ребенок вялый, сонливый. Отдыхает больше обычного. Возможно, это особенность организма в ранние дни. Но самочувствие не меняется и по мере взросления, что должно насторожить родителей. Возможны патологии кардиальных структур.
- Капризность. Другой вариант. Проявляется постоянным плачем без видимого повода. Это основание для консультации у педиатра.
- Нарушение питания. Ребенок не может есть. Нужны частые перерывы в кормлении, чтобы перевести дух. Это не нормально, указывает на нарушение обеспечения кислородом.
- Бледность кожных покровов. По всему телу. Также оттенок меняется и у слизистых оболочек, что хорошо видно на примере десен.
- Недостаточно быстрый набор массы тела. Обуславливается малым питанием тканей, сниженной скоростью депонирования жиров и недостаточным обменом веществ в мышечных волокнах.
- То же касается и роста. Ребенок отстает от сверстников в физическом развитии. По мере прогрессирования патологии это становится более очевидно. Если проведено лечение отклонение сглаживается.
- Возможны застойные процессы в легких. Проявляют себя частыми пневмониями или бронхитами чуть ли не с первых дней жизни.
- Поскольку основу заболевания составляет недостаточная активность малого круга кровообращения, страдает дыхательная система. Отсюда характерные нарушения. Этот факт может стать отправной точкой в квалифицированной оценке состояния маленького пациента.
Не всегда ДМПП сердца у детей выявляется в первые недели и даже годы существования патологии.
Примерно у четверти людей порок обнаруживается в период с 16 до 25 лет. В это время диагностировать анатомический дефект проще, страдающий может сам рассказать о самочувствии.
Однако к этому моменту отклонение существует десятилетия, потому оказывается запущенным.
- Одышка. Визитная карточка не закрывшегося овального окна. Сопровождает пациента постоянно, не проходит почти никогда. В состоянии покоя умеренная, дает возможность нормально отдыхать. При незначительной физической активности усиливается, приводит к генерализованным нарушениям гемодинамики, в том числе страдает головной мозг. Выполнение рудовых обязанностей может быть осложнено, как и работа по дому.
- Боли в сердце. Неясного происхождения, слабые, привязать их к кардиальным проблемам порой невозможно. Они кратковременные, продолжаются максимум минуту, чаще и того меньше. Симптом отсутствует у половины людей.
- Бледность кожных покровов. Временами. Пациент выглядит как восковая фигура. При нарушениях гемодинамики возникает на постоянной основе.
Повышенная потливость. Гипергидроз. Без связи с физической нагрузкой. - Слабость, сонливость, быстрая усталость даже при незначительной активности, существенное падение работоспособности. Невозможно выполнять и бытовые обязанности. Астения обусловлена недостаточным снабжением церебральных структур кровью и питательными веществами.
- По тем же причинам возникает головокружение, вертиго (неспособность ориентироваться в пространстве), тошнота. Редко рвота.
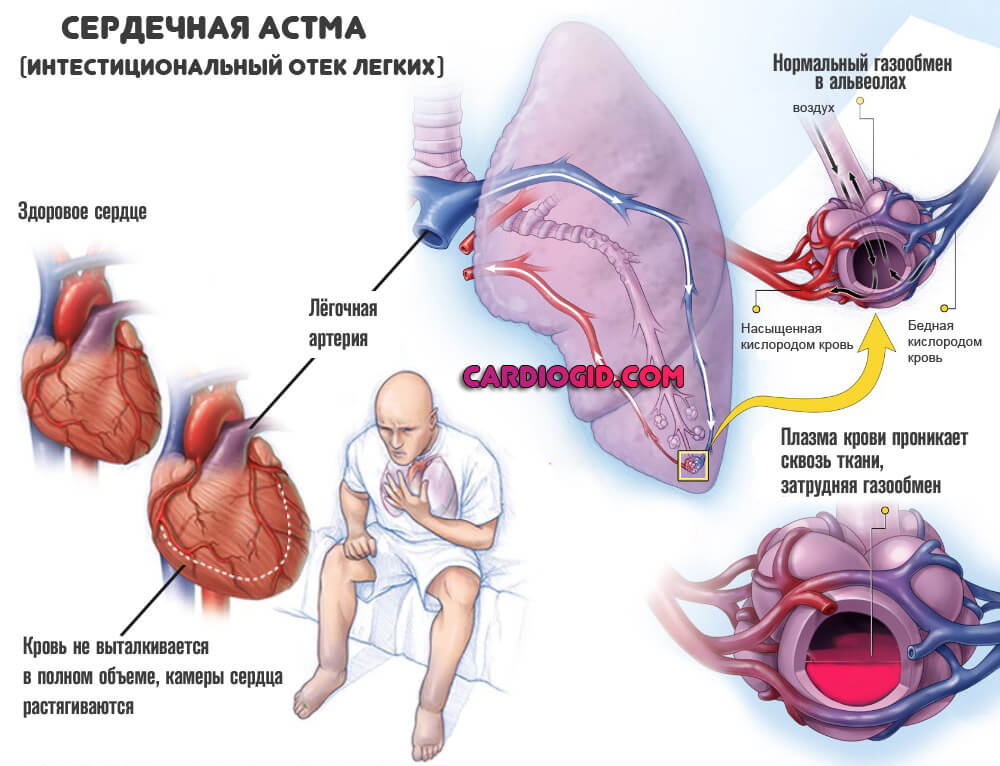
- Удушье. Крайняя степень нарушения газообмена. Возникает не всегда. Усиливается в положении лежа. Может развиваться в результате отека легких или сердечной астмы.
- Обмороки. Синкопальные состояния объясняются резким падением питания головного мозга. Негативный прогностический момент. Указывает на необходимость срочного оперативного лечения.
Признаки неспецифичны. Точку в вопросе ставят врачи после тщательной оценки состояния человека.
Диагностика, как разграничить заболевания по клиническим проявлениям?
Единственный надежный способ дифференцировать патологические процессы со схожими симптомами — провести инструментальное обследование.
Но уже на первичном приеме специалист выдвигает гипотезы относительно вероятной причины нарушений.
По каким проявлениям ориентируется кардиолог:
- Боли. Выраженный синдром нетипичен для дефекта межпредсердной перегородки, чаще его нет вообще, потому присутствие признака может стать информативным дифференциальным моментом.
- Аритмии. Выраженность тахикардии, прочих явлений также минимальна. Хотя отклонение и может присутствовать, оно не ключевое в клинической картине.
- Одышка, проблемы с легочной деятельностью. Основной момент, который подлежит оценке. Наличие выраженных нарушений подобного плана наталкивает на мысли о ДМПП. После инструментальной диагностики гипотеза подтверждается или опровергается.
- Дефект межпредсердной перегородки у новорожденного выявляется с помощью эхокардиографии. Этого способа достаточно в большинстве случаев. Хватает беглого осмотра, чтобы констатировать факт.
- Дополнительно может проводиться МРТ, по показаниям. Но этого мало. Размер овального окна не говорит о степени тяжести процесса, требуются функциональные тесты. В случае с детьми провести их сложно.
Функциональная диагностика
Качественная диагностика дефекта межпредсердной перегородки у взрослых предполагает проведение:
- Спирографии. Для определения функции внешнего дыхания. При нарушении легочной деятельности, жизненного объема парного органа, показатели будут ниже нормы. Насколько — как раз и зависит от выраженности нарушения. Дополнительно показана нагрузочная проба с Сальбутамолом. Поскольку отклонение имеет органическое происхождение, результат всегда отрицательный.
- Электрокардиографии. Для оценки состояния сердца, сократительной способности миокарда. Все аритмии становятся хорошо видны.
- Сцинтиграфии. Введение радиоактивного изотопа внутривенно и помещение пациента под специальный сканер для выявления движения контрастирующего средства в сердце. Используется перед операцией и после хирургического вмешательства, как надежный метод оценки гемодинамики.
- МРТ по мере надобности.
Нарушения работы головного мозга требуют обязательной консультации невролога.
Лечение
Полное купирование состояния возможно только оперативным путем. Но никто не рискнет вмешиваться в сердечнососудистую систему столь радикально без достаточных оснований.
На ранних этапах, если нет симптомов и пациент чувствует себя нормально, показано динамическое наблюдение. Каждые 6 месяцев проводят диагностику, так продолжается в течение 2-5 лет.
Если «движения» нет, симптомов так и не обнаруживается, терапия не требуется. Дефект считается вариантом клинической нормы.
Наличие проявлений или усугубления анатомического нарушения говорит о необходимости операции. Но и в этом случае сразу проводить ее никто не будет, если только нет отека легких, застойной сердечной недостаточности или прочих неотложных или опасных состояний.
Хирургическое лечение назначается в плановом порядке. А до этого момента показана стабилизация положения больного медикаментозными методами. Чтобы операция гарантированно прошла успешно (если можно так говорить, риски присутствуют всегда).
- Антиаритмические. Для купирования нарушений сердечной деятельности. Малыми курсами, с осторожностью.
- Противогипертензивные. Чтобы понизить артериальное давление. Повышается оно не всегда, потому терапия такими средствами проводится по необходимости.
- Кардиопротекторы. Рибоксин, Милдронат. Для восстановления обменных процессов в миокарде, устранения нарушений сократительной способности, укрепления стенок органа.
Сама операция заключается в искусственном закрытии, ушивании анатомического дефекта. Считается рутинной процедурой, большой сложности для практикующего кардиохирурга не представляет.
Проводится двумя путями. Первый — полостная операция с рассечением грудной клетки. Второй — введение инструментария через небольшие проколы в бедренной вене.
Эндоскопический (эндоваскулярный) вариант более щадящий, но требует оборудования и точности от специалиста.
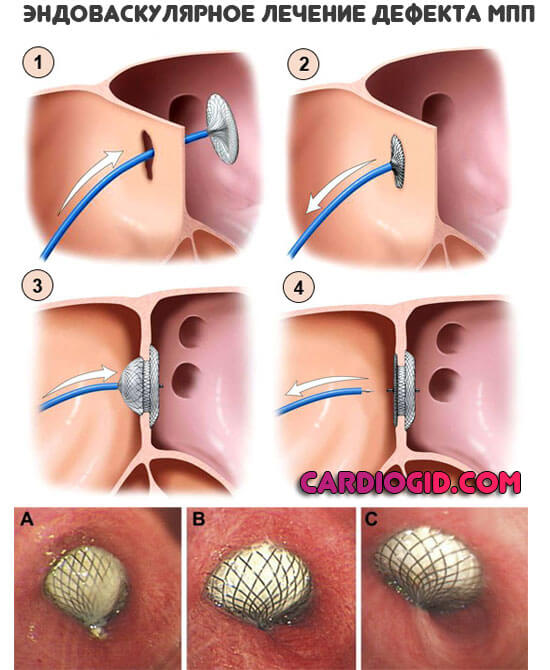
Реабилитационный период длится от 2 месяцев до года. У детей восстановление происходит быстрее, что связано с хорошим обменом веществ и общей молодостью всех систем организма.
Что касается взрослых людей. Рекомендуется ограничить себя в некоторых моментах:
- Полностью отказаться от курения, спиртного и психоактивных веществ.
- Также не стоит самостоятельно и без рекомендации врача пить препараты. Никакие, в том числе обезболивающие, противовоспалительные. Вплоть до оральных контрацептивов.
- Минимизировать физическую нагрузку до полного восстановления. Затем дозировать ее, исходя из тренированности организма и индивидуальных возможностей.
- Спать не менее 7 часов в день. Причем примерно треть отдыха должна приходиться на период до 23.00, это наиболее благоприятное время.
- Систематически посещать кардиолога для оценки текущего состояния. Это не ограничение, а скорее рекомендация. Во избежание осложнений, которые развиваются в поздний период.
Внимание:
Народные средства категорически запрещены. Они не помогут. Потому как проблема слишком серьезная. Также не стоит тратить время на альтернативную медицину, вроде гомеопатии, это псевдопомощь.
Возможные осложнения
Главное последствие течения патологического процесса — дыхательная недостаточность различной степени тяжести. Развивается в результате повышения давления в одноименной артерии на постоянной основе, недостаточной гемодинамики и активизации компенсаторных механизмов.
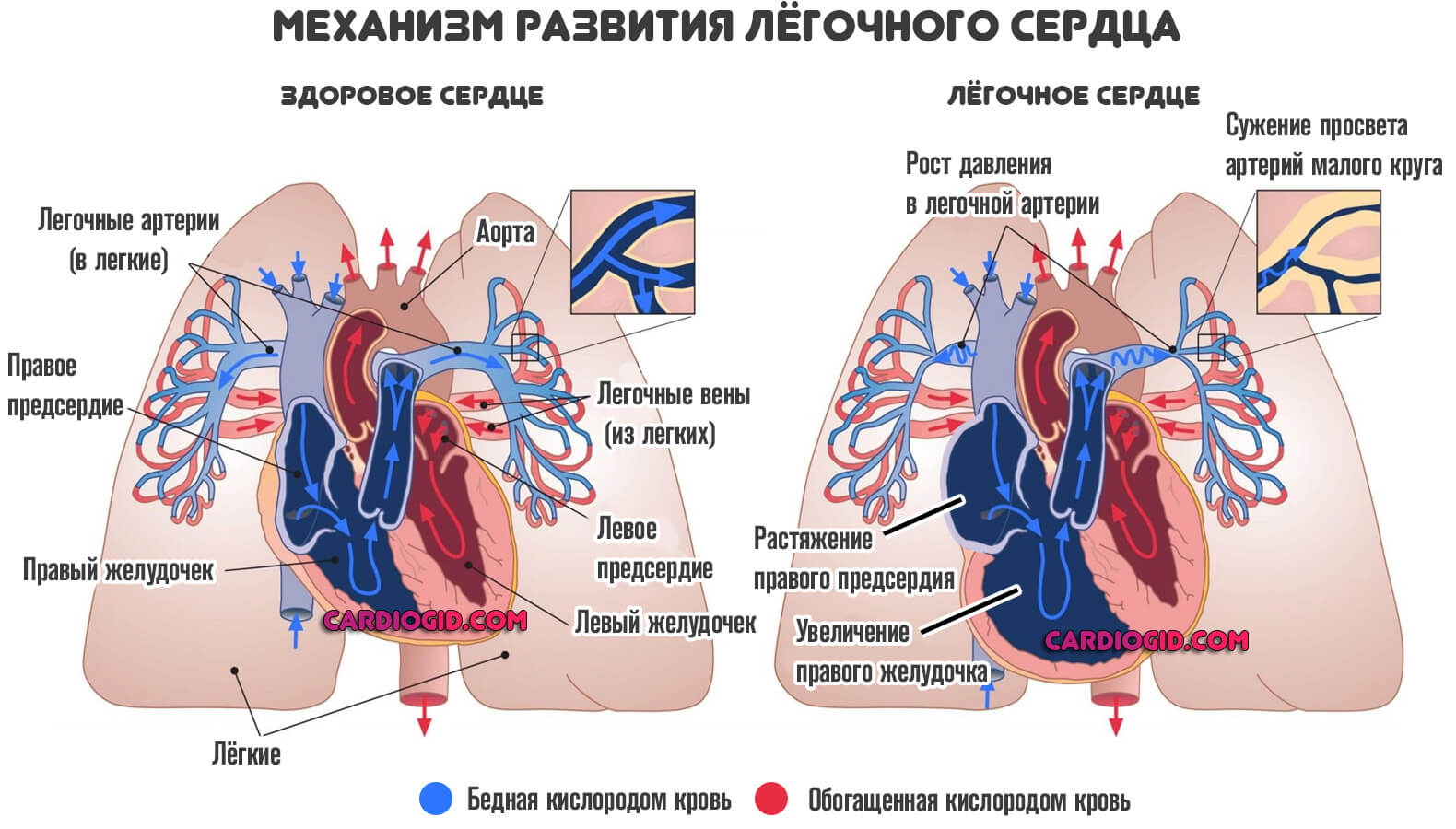
Постепенно те же явления приводят к развитию другого порока. Легочного сердца .
Это необратимый процесс разрастания органа, который приводит, с течением времени, к выраженной сердечной недостаточности.
Отек легких появляется в качестве неотложного состояния. Требует срочной госпитализации и лечения в стационаре.
Сердечная астма возникает по тем же причинам. Течет хронически.
Наконец, вероятны частые пневмонии в результате застойных процессов. Они плохо подаются лечению и могут закончиться смертью пациента от асфиксии.
Особенно это справедливо для маленьких больных, до года-двух. Терапия строго в стационаре.
Осложнения могут привести к летальному исходу в течение короткого времени, или, как минимум, тяжелой инвалидности, значительному падению качества жизни. Потому рекомендуется не медлить с диагностикой и лечением у кардиолога или профильного хирурга.
Прогноз
В основном благоприятный. В случае отсутствия симптомов, негативной динамики патологического процесса исход всегда хороший. Даже без лечения.
Необходимость операции воспринимается врачами чуть более пессимистично, но результат в 90% положительный.
Остальные 10% приходятся на возможные осложнения, но и в таком случае вероятность смерти или инвалидности низкая.
Куда хуже дело обстоит с длительным выраженным течением заболевания. Оно приводит к формированию других анатомических нарушений и состояний. В том числе легочного сердца, застойной недостаточности.
В заключение
Дефект межпредсердной перегородки у детей — распространенный порок кардиальных тканей. Если диаметр окна мал, то нарушение обнаруживается только во взрослом возрасте.
Несмотря на грозное описание, он довольно редко несет опасность для жизни, по крайней мере, в краткосрочной перспективе.
Время на диагностику и лечение есть, причем выявляется отклонение просто. Этиологических факторов минимум. Шансы на полное восстановление максимальны.
ДЕФЕКТ МЕЖПРЕДСЕРДНОЙ ПЕРЕГОРОДКИ
Дефект межпредсердной перегородки (ДМПП) — врождённый порок сердца (ВПС) с наличием сообщения между предсердиями и сбросом крови через него.
Частота -до 10% всех ВПС. Преобладающий пол — женский (2:1). Этиология — факторы, формирующие ВПС (см. Тетрада Фашо). Генетические аспекты. Врождённый дефект сопутствует многим синдромам, редко бывает семейным.
Варианты ДМПП. В зависимости от того, с каким зачатком межпредсердной перегородки связаны ДМПП, их делят на несколько типов. Наиболее часто наблюдают.
● Дефекты вторичной перегородки — наиболее распространённая форма порока. Расположены в средней части межпредсердной перегородки.
● Дефекты венозного синуса (вторичной перегородки) локализованы в верхней части. Часто сопутствует аномальный дренаж лёгочных вен (часть лёгочных вен впадает в верхнюю полу вену).
● Дефекты первичной перегородки расположены в её нижней части. Могут переходить на створки митрального и трикуспидального клапанов, а также на межжелудочковую перегородку, создавая открытый АВ канал.
✎ Гемодинамика. Основной признак — сброс артериальной крови слева направо на уровне предсердий, что ведёт к повышению минутного объёма в малом круге кровообращения и увеличению нагрузки на правый желудочек. Давление в лёгочной артерии возрастает только на поздних стадиях заболевания, при развитии склероза малого круга кровообращения.
✎ Клиническая картина зависит от степени нарушения гемодинамики и изменяется с возрастом больного.
● Жалобы — одышка, сердцебиение, утомляемость при физической нагрузке, отставание в физическом развитии и частые инфекции дыхательных путей.
● Бледность кожных покровов
● Усиленный сердечный толчок
● Систолический шум во II и III межреберьях слева от грудины
● Расщепление и акцент II тона над лёгочной артерией
● Мезодиастолический шум справа от грудины.
❐ Диагностика
● ЭКГ. Гипертрофия правых отделов сердца, отклонение ЭОС вправо и частичная блокада правой ножки пучка Хиса; иногда нарушения ритма (экстрасистолия, пароксизмальная тахикардия, мерцательная аритмия). Характерный признак первичного ДМПП — значительное отклонение ЭОС влево.
● Рентгенологическое исследование органов грудной клетки. Тень сердца и ствол лёгочной артерии расширены, лёгочный рисунок усилен.
● Эхокардиография. Правый желудочек увеличен, часто наблюдается парадоксальное движение межжелудочковой перегородки. ДМПП обычно удаётся визуализировать с помощью двухмерной эхокардиографии. При цветной допплерографии устанавливают направление шунтирования крови и оценивают состоятельность предсердно-желудочковых клапанов. У взрослых проводят также чреспищеводную эхокардиографию.
● Радионуклидное исследование. Количественная оценка радиоактивности после первого прохода радионуклида позволяет выявить рециркуляцию крови в лёгких.
● Катетеризация сердца помогает выявить повышение оксигенации крови при переходе зонда из полых вен в правое предсердие. Абсолютно точное доказательство наличия ДМПП — прохождение зонда из правого предсердия в левое. При введении контрастного вещества в левое предсердие происходит его заброс в правое. Дифференциальный диагноз
● Изолированный стеноз лёгочной артерии
● Открытый артериальный проток
● Дефект межжелудочковой перегородки
● Аномальный дренаж лёгочных вен
❐ Лечение:
Тактика ведения. В зависимости от размера ДМПП, недостаточности кровообращения показано либо амбулаторное наблюдение, либо стационарные обследование и лечение. Физическая активность после коррекции дефекта не ограничивается.
Медикаментозное лечение. При дефекте первичной перегородки в сочетании с митральной регургитацией показана профилактика инфекционного эндокардита. При необходимости — коррекция сердечной недостаточности.
✎ Хирургическое лечение
● Увеличение лёгочного кровотока по сравнению с общим в 2 раза и более (превышение артериовенозного сброса на 40% от минутного объёма лёгочного кровотока)
● дефекты первичной перегородки
● обширные дефекты вторичной перегородки
● сопутствующий аномальный дренаж лёгочных вен
● Оптимальный возраст ребёнка для проведения операции — 4-5 лет
● Операция заключается в ушивании ДМПП либо его пластике; проводят в условиях искусственного кровообращения или гипотермии.
✎ Осложнения
● Лёгочная гипертёнзия. Течение и прогноз
● В раннем детском возрасте течение доброкачественное, в редких случаях тяжёлые нарушения кровообращения могут приводить к смерти в первые месяцы жизни
● Возможно спонтанное закрытие дефекта до 5-летнего возраста
● Средняя продолжительность жизни без лечения — не более 37-40 лет
● После хирургического лечения прогноз благоприятный, риск летального исхода в послеоперационном периоде не превышает 1%. Сопутствующая патология
● Аномальный дренаж лёгочных вен
● Множественная врождённая патология сердца.
✎ См. также: Дефект межжелудочковой перегородки, Проток артериальный открытый, Тетрада Фалло, Канал атриовентрикулярный, Эндокардит инфекционный.
✎ Сокращения:
● ДМПП — дефект межпредсердной перегородки МКБ. Q21.1 Дефект предсердной перегородки Примечание. Открытое овальное окно не рассматривают как ВПС (в открытом овальном окне существует клапан, закрывающийся от разницы давления в предсердиях и препятствующий патологическому сбросу крови). Литература. 336: 202-204
Порок сердца код по мкб 10 код
Другие врожденные аномалии [пороки развития] сердца (Q24)
Исключен: эндокардиальный фиброэластоз (I42.4)
- декстрокардия с локализационной инверсией (Q89.3)
- изомерия ушка предсердия (с аспленией или полиспленией) (Q20.6)
- зеркально отраженное расположение предсердий с локализационной инверсией (Q89.3)
Расположение сердца в левой половине грудной клетки с верхушкой, направленной влево, но с транспозицией других внутренних органов (situs viscerum inversus) и пороками сердца, или исправленной транспозицией магистральных сосудов.
Врожденная коронарная (артериальная) аневризма
- дивертикул левого желудочка
- порок:
- миокарда
- перикарда
Неправильное положение сердца
- аномалия сердца БДУ
- болезнь сердца БДУ
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без других указаний.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Описание патологии
В зависимости от специфики патологии, аортальные пороки сердца в МКБ-10 обозначаются кодами I35.0-I35.9. Эта патология является наиболее распространенным пороком сердца и заключается в нарушении процесса смыкания клапана аорты. Патология связана с нарушением нормальной анатомической структуры клапана, расположенного между левым желудочком и аортой.
Функция клапана – выведение артериальной крови, насыщенной кислородом, в аорту. Соответственно, нарушение работы этой структуры приводит к изменениям в большом круге кровообращения, вследствие которых развивается ряд осложнений со стороны-сердечно-сосудистой системы, негативно сказывающихся на работе всего организма.
Независимо от типа и причин развития аортального порока сердца, заболевание должно быть своевременно диагностировано. Терапия на ранних стадиях основана на приеме медикаментов, препятствующих развитию гипертрофии камер сердца, что происходит на фоне прогрессирующей сердечной недостаточности. В запущенных случаях практикуется замена клапана (протезирование).
Порок сердца — открытое овальное окно
Открытое овальное окно в сердце (ООО) – щель в стенке, образовавшаяся между правым и левым предсердием. В норме такая открытая щель функционирует в период эмбрионального развития и полностью зарастает в течение первого года жизни ребенка. Если этого не произошло, речь начинает вестись об аномалии, которой в МКБ 10 присвоен код Q21.1.
- Причины
- Симптомы
- Диагностика
- Лечение
- Осложнения и профилактика
Со стороны левого предсердия отверстие прикрывается маленьким клапаном, полностью созревающим ко времени родов. Когда происходит первый крик малыша, появившегося на свет, и раскрылись легкие, произошло значительное нарастание давления в левом предсердии, под действием которого клапан полностью закрывает овальное окно. С течением времени клапан крепко прирастает к стенке межпредсердной перегородки, так щель между предсердиями закрывается.
Чаще всего у половины детей такое прирастание клапана происходит в течение первого года жизни. Это норма. Но если размер клапана недостаточный, щель может закрыться не до конца, то есть останется какое-то отверстие, размеры которого определяется в миллиметрах. Из-за этого предсердия не изолируются друг от друга. Тогда ребенку выставляется диагноз открытого окна, который по-другому называется МАРС-синдромом.
Кардиологи классифицируют его как малую аномалию сердечного развития.
Но часто бывает так, что о такой аномалии становится известно случайно. Для взрослого человека это может оказаться неожиданностью. Они пугаются, думая, что это серьезный порок и их жизни скоро придет конец. Некоторые молодые люди считают, что из-за этого их не пустят в армию. Есть ли причины для таких беспокойств? Чтобы понять это, нужно разобраться в причинах, симптомах и других факторах, связанных с ООО.
Причины
Итак, открытое овальное окно – отверстие, измеряемое в миллиметрах, которое образуется между предсердиями. Через него кровь может поступать из одного предсердия в другое. Чаще всего она поступает из левого предсердия в правое. Это связано с тем, что давление в полости левого предсердия выше. Когда ставится диагноз, зачастую ставится такая формулировка: ООО с лево-правым сбросом.
Но ООО – это не дефект межпредсердной перегородки, хотя в соответствии с МКБ 10 код им присвоен один. Дефект – это более серьезная патология. МАРС-синдром – это не врожденный порок сердца и не дефект перегородки. И отличия не только в строении и развитии сердца, но и в причинах, симптомах, лечении и прочих факторах.
Причины такого состояния овального окна не всегда бывают точно известны. Есть мнение, что к такому состоянию может привести наследственная предрасположенность. Конечно, с этим фактором вряд ли что-то можно поделать. Но есть и другие причины, которые во многом зависят от женщины, которая носит в себе новую жизнь, особенное значение приобретает их наличие именно в период ношения в утробе ребенка:
- курение;
- неполноценное питание;
- токсические отравления лекарственными препаратами;
- алкоголизм и наркомания;
- стрессы.
К сожалению, сегодня все больше женщин начинают вести плохой образ жизни и продолжают это делать даже в период беременности. При этом они совсем не думают о том, что пострадает их малыш. Открытое овальное окно – это лишь одно последствие, которое можно назвать не очень серьезным по сравнению с другими, которые могут быть, например, пороком сердца.
Открытое овальное окно может развиться из-за плохой экологической обстановки
ООО может развиться и по другим причинам: плохая экологическая обстановка, врожденный порок сердца, соединительная дисплазия, недоношенность ребенка. Если эти причины имеют место в то время, когда женщина забеременела, нужно быть готовыми к последствиям, которые касаются развития малыша или органов его организма.
Замечено, что МАРС-синдром часто проявляется при других пороках сердечного развития. К ним относится открытый аортальный порок, а также врожденный порок митрального и трикуспидального клапанов.
Открытию окна могут способствовать еще несколько факторов:
- очень сильные физические нагрузки, что особенно касается спортсменов, которые занимаются тяжелой атлетикой, дайвингом, силовым спортом;
- проявления тромбоэмболии легочной артерии тех пациентов, у которых есть тромбофлебит нижних конечностей и малого таза.
Симптомы
Несмотря на то, что аномалия часто выявляется у взрослых при обследовании по поводу других состояний, лучше всего сделать это раньше, ведь могут быть выявлены и другие проблемы с сердцем. Благодаря выявленным симптомам взрослый человек или родители ребенка могут вовремя обратиться за медицинской помощью, пройти обследование, после которого будет поставлен диагноз: ООО с лево-правым сбросом, а также будет отмечен код в соответствии с МКБ 10.
Кстати, всем детям до года назначается УЗИ сердца, которое и позволяет выявить ООО. Если же размеры дефекта более трех мм, скорее всего, будут наблюдаться некоторые признаки, позволяющие сделать определенные выводы:
- цианоз носогубного треугольника или губ у ребенка, когда он сильно плачет, кричит;
- частые заболевания простудного характера, бронхиты, легочные воспаления;
- замедления психологического или физического развития, что может говорить даже о том, что овальное окно открыто даже на два или три мм;
- приступы потери сознания;
- быстрая утомляемость;
- ощущение нехватки воздуха.
Последние признаки наблюдаются тогда, когда размеры аномалии превышают показатели в три мм. Если врач подозревает, что ООО присутствует у ребенка, он направляет его на обследование у опытного кардиолога, на УЗИ. Так уточняются размеры дефекта, выясняется, превышают они три мм. Все это позволяет понять, есть ли причины для беспокойства. Кстати, размер открытого окна может достигать и 19 мм.
Цианоз носогубного треугольника может свидетельствовать об открытом овальном окне размером более трех мм
Специфических симптомов у взрослых практически нет. Человек может жаловаться на сильные боли в области головы. Предварительный диагноз в соответствии с МКБ 10 можно поставить на основании практически таких же признаков, которые были перечислены выше. Также может наблюдаться нарушение подвижности частей тела, периодическое онемение конечностей.
Важно понимать, что открытое овальное окно – это не приговор! Сердце по-прежнему хорошо функционирующее, конечно, все зависит от того, какие присутствуют сопутствующие заболевания, пороки сердца и так далее, но само по себе ООО не несет очень серьезной опасности, хотя последствия могут быть очень неприятными, но об этом будет сказано позже. Чтобы поставить диагноз ООО с лево-правым сбросом, обозначить код по МКБ 10, необходимо провести обследование.
Диагностика
Сначала врач собирает общие данные о здоровье пациента, анамнез, жалобы. Это поможет выявить причины, возможные осложнения. Также проводится физикальное обследование, то есть врач осматривает кожные покровы, определяет массу тела, измеряет артериальное давление, выслушивает сердечные тоны.
Затем назначается общий анализ крови, мочи, биохимический кровяной анализ. Эти исследования помогают выявить сопутствующие заболевания, уровень холестерина и другие важные факторы.
Все это позволяет точно оценить состояние здоровья пациента, его сердца, определить размеры аномалии в миллиметрах и так далее.
Благодаря таким важным исследованиям врач ставит точный диагноз, определяет код в соответствии с МКБ 10. Какое лечение назначается, если выявляется открытое овальное окно с лево-правым сбором или иной похожий диагноз?
Лечение
Что делать, если есть подозрения на проблемы с овальным сердечным окном? Немедленно идти к врачу! Это правило действует для всех, кто обнаруживает у себя хоть какие-то неполадки со здоровьем. Что делать после обращения к врачу? Следовать его рекомендациям и назначениям.
Объем лечебных мероприятий определяется в зависимости от симптоматики и сопутствующих заболеваний. Несмотря на то, что код аномалии по МКБ 10 – это дефект межпредсердной перегородки, открытое овальное окно в сердце с лево-правым сбросом – это другое состояние.
Если отсутствуют явные нарушения в сердечной работе, врач дает пациенту рекомендации, которые направлены на правильную организацию дневного режима, ограничение физических нагрузок, соблюдение правил питания. Прием лекарственных препаратов при бессимптомном течении аномалии не целесообразно. Могут быть назначены общие укрепляющие процедуры, такие как ЛФК, лечение в санаториях и другие.
При незначительных жалобах на работу сердца и сосудов могут быть назначены витамины и средства для укрепления мышц сердца
Если имеются незначительные жалобы на работу сердца и сосудов, может быть назначено лечение, основанное на приеме витаминов и средств, укрепляющих мышцу сердца. При этом пациенту важно ограничивать себя в отношении физических нагрузок. Если при ООО с лево-правым сбросом и значительными размерами аномалии в миллиметрах симптомы выражены явно и присутствует риск образования тромбов, могут быть назначены:
- дезагреганты, антикоагулянты, эти препараты предотвращают образование тромбов;
- эндоваскулярное лечение, когда через катетер на овальное окно накладывается пластырь, стимулирующий заращение отверстия соединительной тканью, этот пластырь через месяц рассасывается самостоятельно.
После операции назначаются антибиотики, чтобы предотвратить возможное развитие инфекционного эндокардита. Благодаря эндоваскулярному лечению человек возвращается к полноценной жизни, в которое нет практически никаких ограничений.
Ни в коем случае нельзя назначать себе препараты самостоятельно. У каждого средства есть противопоказания, побочные эффекты. По этим и другим причинам каждое назначение должен делать врач. Когда ставится диагноз: открытое овальное окно в сердце, в соответствии с МКБ 10 пациенту важно знать, какие могут быть осложнения.
Осложнения и профилактика
Конечно, вероятность и формы осложнений зависит от многих факторов. Но важно понимать, что осложнения возникают редко. По сути, могут развиться такие заболевания:
- почечный инфаркт;
- инсульт;
- инфаркт миокарда;
- транзиторное нарушение кровообращения мозга.
При выявлении открытого овального окна необходимо регулярно наблюдаться у кардиолога и проводить УЗИ сердца
Это происходит из-за того, что развивается парадоксальная эмболия. Если говорить о прогнозах, то в большинстве случаев все благоприятно. Тем, у кого выявлено ООО в соответствии с МКБ 10, нужно регулярно наблюдаться у кардиолога и проводить УЗИ сердца. Необходимо отказаться от видов спорта, из-за которых организм постоянно подвергается очень сильным физическим нагрузкам.
Каждой женщине, которая планирует родить ребенка или уже забеременела, важно помнить, что она может предотвратить развитие аномалии сердца у своего будущего ребенка. Нельзя курить, пить, принимать наркотики и делать все, что может хоть как-то сказаться на здоровье плода в утробе малыша.
В итоге можно сказать, что ООО – это аномалия, которая сама по себе не несет очень серьезной опасности, если речь не идет о том, что есть сопутствующий порок или другой серьезный дефект. Все зависит от разных факторов. Но здоровье каждого человека очень часто в его руках! Каждый день нужно думать о здоровье, своем и своих близких!
– оставляя комментарий, вы принимаете Пользовательское соглашение
- Аритмия
- Атеросклероз
- Варикоз
- Варикоцеле
- Вены
- Геморрой
- Гипертония
- Гипотония
- Диагностика
- Дистония
- Инсульт
- Инфаркт
- Ишемия
- Кровь
- Операции
- Сердце
- Сосуды
- Стенокардия
- Тахикардия
- Тромбоз и тромбофлебит
- Сердечный чай
- Гипертониум
- Браслет от давления
- Normalife
- Аллапинин
- Аспаркам
- Детралекс
Существующая классификация
По МКБ 10 существует огромное количество пороков. Одних только рубрик в этом классификаторе насчитывается более сотни. Условно их делят на “белые” и “синие”.
Белые ВПС – без смешивания артериальной и венозной крови. Есть 4 группы таких болезней:
- 1. Дефекты междупредсердной и межжелудочковых перегородок (обогащение малого круга).
- 2. Дефекты, отличающиеся “обеднением” малого круга кровообращения (например, пульмональный стеноз изолированный).
- 3. Обеднение большого круга кровообращение (например, стеноз аортальный или коарктация).
- 4. Без нарушения гемодинамики.
При “синих” ВПС наблюдается смешивание артериальной и венозной крови. Существует 2 группы пороков:
- 1. Обогащение малого круга кровообращения (например, транспозиция магистральных сосудов).
- 2. Обеднение малого круга кровообращения (например, тетрада Фалло).
Каждое заболевание имеет свой код, благодаря которому можно легко определить его.
Классификация
Согласно этой международной классификации, под кодом МКБ 10 перечислены все существующие пороки сердца.
Их есть немало. Условно все пороки можно поделить на две группы, каждая из которых имеет свои подгруппы:
- Белая. Заболевания сердца, при которых не происходит смешивания венозной и артериальной крови.
- дефектмежпредсердной и межжелудочковой перегородки;
- патологии, вызванные обеднение малого круга кровообращения;
- дефекты, связанные с обеднением большого круга кровообращения;
- патологии, не связанные с нарушение гемодинамики.
- Синяя. Венозная и артериальная кровь смешиваются.
- дефекты, вызванные обогащением малого круга;
- патологии, вызванные обеднением малого круга.
Каждая из вышеперечисленных групп и подгрупп имеет свой определенный код, что помогает максимально точно определить тип заболевания.

