Классификация стадий гипертонической болезни


Секрет долголетия в сосудах
Если они чистые и здоровые, то можно запросто прожить 120 лет и даже больше
 Синдром повышения артериального давления до предельно допустимых значений определяется как артериальная гипертензия. Когда больного повышается давление свыше 140/90 мм.рт.ст, развивается гипертонический криз, инфаркт, инсульт. Классификация стадий гипертонической болезни происходит по стадиям, формам, степеням, рискам. Как гипертонику разобраться в этих терминах?
Синдром повышения артериального давления до предельно допустимых значений определяется как артериальная гипертензия. Когда больного повышается давление свыше 140/90 мм.рт.ст, развивается гипертонический криз, инфаркт, инсульт. Классификация стадий гипертонической болезни происходит по стадиям, формам, степеням, рискам. Как гипертонику разобраться в этих терминах?
Классификация артериальной гипертонии
При гипертонии у больного патологически повышается давление в пределах от 140/90 мм.рт.ст. до 220/110. Болезнь сопровождается гипертоническими кризами, риском возникновения инфаркта миокарда и инсульта. Распространенная классификация артериальной гипертонии – по причине возникновения. В зависимости от того, что стало толчком и первопричиной повышения артериального давления (АД), выделяют:
- Первичную гипертонию – болезнь, причину которой не удается выявить в результате инструментальных (УЗИ сердца, кардиограмма) исследований и лабораторных (анализ крови, мочи, плазмы). Гипертония с невыясненной причиной в анамнезе определяется как идиопатическая, эссенциальная.
Гипертонику с первичной гипертонией придется поддерживать нормальные показатели давления (120/80) на протяжении всей жизни. Потому что всегда есть риск, что болезнь возобновится. Поэтому идиопатическую артериальную гипертензию классифицируют как хронический вид. Хроническая гипертензия в свою очередь делится по рискам для здоровья, степеням, стадиям.
- Вторичная гипертония – заболевание, причину которого получается определить в ходе медицинских исследований. Классификация болезни берет свое начало от патологии или фактора, которые запустили в действие процесс повышения АД.
Первичную и вторичную артериальные гипертензии классифицируют в зависимости от повышения АД:
 Систолическая, при которой повышено только систолическое, верхнее АД. То есть, показатель верхний будет более 140 мм.рт.ст., нижний – в норме 90 мм.рт.ст. В большинстве случаев причина этого явление в нарушении работы щитовидной железы, гормональном сбое.
Систолическая, при которой повышено только систолическое, верхнее АД. То есть, показатель верхний будет более 140 мм.рт.ст., нижний – в норме 90 мм.рт.ст. В большинстве случаев причина этого явление в нарушении работы щитовидной железы, гормональном сбое.- Диастолическая – повышен исключительно нижний показатель АД (от 90 мм.рт.ст. и выше), при этом верхний не превышает 130 миллиметров.
- Систоло-диастолическая – патологически превышены 2 референсных показателя.
Классификация по форме течения болезни
Артериальная гипертензия протекает в организме в двух формах – доброкачественной, злокачественной. Чаще всего доброкачественная форма при отсутствии адекватной своевременной терапии переходит в патологическую злокачественную форму.
При доброкачественной гипертензии у человека начинает постепенно повышаться АД – систолическое, диастолическое. Процесс этот медленный. Причину нужно искать в патологиях организма, в результате которых нарушается работа сердца. У больного не нарушается кровообращение, объем циркулируемой крови сохраняется, но тонус сосудов, их упругость снижаются. Процесс может длиться несколько лет и сохраняться на протяжении всей жизни.
 Злокачественная форма гипертензии прогрессирует быстро. Пример: сегодня у больного АД составляет 150/100 мм.рт.ст., через 7 дней уже 180/120 мм.рт.ст. В этот момент организм больного поражается злокачественной патологией, которая «заставляет» сердце биться в десятки раз быстрее. Стенки сосудов сохраняют тонус, упругость. Но, ткани миокарда не могут справиться с усиленным темпом кровообращения. Сердечно-сосудистая система не справляется, сосуды спазмируются. Самочувствие гипертоника резко ухудшается, АД повышается до максимума, возрастает риск инфаркта миокарда, инсульта головного мозга, паралича, комы.
Злокачественная форма гипертензии прогрессирует быстро. Пример: сегодня у больного АД составляет 150/100 мм.рт.ст., через 7 дней уже 180/120 мм.рт.ст. В этот момент организм больного поражается злокачественной патологией, которая «заставляет» сердце биться в десятки раз быстрее. Стенки сосудов сохраняют тонус, упругость. Но, ткани миокарда не могут справиться с усиленным темпом кровообращения. Сердечно-сосудистая система не справляется, сосуды спазмируются. Самочувствие гипертоника резко ухудшается, АД повышается до максимума, возрастает риск инфаркта миокарда, инсульта головного мозга, паралича, комы.
При злокачественной форме гипертонии АД повышается до 220/130 мм.рт.ст. Внутренние органы и системы жизнедеятельности претерпевают серьезных изменений: глазное дно наливается кровью, сетчатка отекает, зрительный нерв воспаляется, сосуды сужаются. Сердце, почки, ткани головного мозга подвергаются некрозу. Пациент жалуется на невыносимые сердечные, головные боли, потерю зрения, головокружения, обмороки.
Стадии артериальной гипертензии
Гипертоническая болезнь делится по стадиям, которые отличаются значениями АД, симптомами, степенью риска, осложнениями, инвалидностью. Классификация стадий гипертонической болезни выглядит так:
- 1 стадия гипертонии протекает с показателями 140/90 мм.рт.ст. и выше. Нормализовать эти значения можно без медикаментов, с помощью отдыха, отсутствия стрессов, нервозов, интенсивных физических нагрузок.
Заболевание протекает бессимптомно. Гипертоник не замечает изменений в здоровье. Органы-мишени на 1-ой стадии повышения АД не страдают. Редко отмечаются нарушения самочувствия под видом бессонницы, сердечной, головной болей.
Гипертонические кризы могут возникнуть на фоне перемены погоды, после нервоза, стресса, шока, физической нагрузки. Лечение заключается в ведении здорового образа жизни, медикаментозной терапии. Прогноз на выздоровление благоприятный.
 2 стадия артериальной гипертензии характеризуется показателями АД от 140-180/90-110 мм.рт.ст. Нормализация давления достигается исключительно медикаментами. Гипертоник жалуется на сердечную боль, дыхательную недостаточность, нарушение сна, стенокардию, головокружение. Поражены внутренние органы: сердце, головной мозг, почки. В частности, у больного по результатам обследования будет выявлена гипертрофия левого желудочка миокарда, спазм сосудов, по анализам – белок в моче, превышение уровня креатинина в крови.
2 стадия артериальной гипертензии характеризуется показателями АД от 140-180/90-110 мм.рт.ст. Нормализация давления достигается исключительно медикаментами. Гипертоник жалуется на сердечную боль, дыхательную недостаточность, нарушение сна, стенокардию, головокружение. Поражены внутренние органы: сердце, головной мозг, почки. В частности, у больного по результатам обследования будет выявлена гипертрофия левого желудочка миокарда, спазм сосудов, по анализам – белок в моче, превышение уровня креатинина в крови.
Гипертонический криз приводит к инсульту, инфаркту. Больному необходима постоянное медикаментозное лечение. Гипертоник может оформить группу инвалидности по показаниям здоровья.
- 3 стадия гипертонии протекает тяжело, показатели АД больного – 180/110 мм.рт.ст. и выше. У гипертоника поражены органы-мишени: почки, глаза, сердца, кровеносные сосуды, головной мозг, дыхательные пути. Гипотензиные препараты не всегда понижают высокое АД. Человек не в состоянии обслужить себя самостоятельно, он становится инвалидом. Повышение значения АД до 230/120 повышает риск летального исхода.
Классификация гипертонии по ВОЗ (приведена выше) необходима для полноценной масштабной оценки заболевания с целью выбора правильной тактики лечения. Оптимально подобранная медикаментозная терапия способна стабилизировать самочувствие гипертоника, избежать гипертонических кризов, возникновения рисков гипертензии, летального исхода.
Степени гипертонической болезни
 Гипертонию делят по показаниям артериального давления по степеням: от 1-ой до 3-ей. Чтобы определить склонность к гипертонии, необходимо измерить АД на обеих руках. Отличие в 10-15 мм.рт.ст. между замерами АД указывает на церебро-васкулярные заболевания.
Гипертонию делят по показаниям артериального давления по степеням: от 1-ой до 3-ей. Чтобы определить склонность к гипертонии, необходимо измерить АД на обеих руках. Отличие в 10-15 мм.рт.ст. между замерами АД указывает на церебро-васкулярные заболевания.
Сосудистый хирург Коротков внедрил метод звукового, аускультативного измерения АД. Оптимальным давлением считается 120/80 мм.рт.ст., а нормальным – 129/89 (состояние предгипертензии). Существует понятие высоконормального АД: 139/89. Непосредственно сама классификация гипертонии по степеням (в мм.рт.ст.) выглядит следующим образом:
- 1-я степень: 140-159/85-99;
- 2-я степень: 160-179/100-109;
- 3-я степень: выше 180/110.
Определение степени гипертензии происходит на фоне полного отсутствия медикаментозного лечения гипотензивными препаратами. Если пациент вынужден по состоянию здоровья принимать лекарства, то измерение проводится на максимальном снижении их дозировки.
В некоторых медицинских источниках можно встретить упоминание об артериальной гипертензии 4 степени (изолированная систолическая гипертензия). Состояние характеризуется повышением верхнего давления при нормальном нижнем – 140/90. Клиника диагностируется у лиц преклонного возраста и пациентов с гормональными нарушениями (гипертиреоз).
Классификация по степени риска
 Гипертоник в поставленном ему диагнозе видит не только болезнь, но и степень риска. Что означает риск при артериальной гипертензии? Под риском нужном понимать процент вероятности развития инсульта, инфаркта, других патологий на фоне гипертензии. Классификация гипертонической болезни по степеням риска:
Гипертоник в поставленном ему диагнозе видит не только болезнь, но и степень риска. Что означает риск при артериальной гипертензии? Под риском нужном понимать процент вероятности развития инсульта, инфаркта, других патологий на фоне гипертензии. Классификация гипертонической болезни по степеням риска:
- Низкий риск 1 составляет 15% того, что в последующие 10 лет у гипертоника разовьется инфаркт, инсульт головного мозга;
- Средний риск 2 подразумевает 20% вероятность возникновения осложнений;
- Высокий риск 3 составляет 30%;
- Очень высокий риск 4 повышает вероятность осложнений самочувствия на 30-40% и выше.
Существуют 3 основных критерия стратификация опасности для больных гипертензией: факторы риска, степень поражения органов-мишеней (возникает при гипертонии 2 стадии), дополнительные патологические клинические состояния (диагностируются на 3 стадии болезни).
Рассмотрим основные критерии, факторы риска:
- Основные: у женщин, мужчин старше 55 лет, у курильщиков;
- Дислипидемия: показатели общего холестерина больше 250 мгдл, холестерин липопротеидов низкой плотности (ХСЛПНП) более 155 мг/дл; ХСЛПВП (высокой плотности) более 40 мг/дл;
- Анамнез наследственный (гипертония у родственников по прямой линии);
- Показатель С-реактивного белка более 1 мг/дл;
- Абдоминальное ожирение – состояние, когда окружность талии женщин превышает 88 см, мужчин – 102 см;
- Гиподинамия;
- Нарушение толерантности к глюкозе;
- Превышение фебриногена в крови;
- Сахарный диабет.
На второй стадии болезни начинается поражение внутренних органов (под воздействием усиленного кровотока, спазма кровеносных сосудов, дефицита кислорода и питательных веществ) нарушается функционирование внутренних органов. Клиническая картина гипертоника 2 стадии такая:
 Трофические изменения левого желудочка сердца (исследование ЭКГ);
Трофические изменения левого желудочка сердца (исследование ЭКГ);- Утолщение верхнего слоя сонной артерии;
- Образование атеросклеротических бляшек;
- Повышение уровня креатинина в сыворотке крови выше 1,5 мг/дл;
- Патологическое соотношение альбумина и креатинина в моче.
Последние 2 показателя указывают на поражение почек.
Под сопутствующими клиническими состояниями (при определении угрозы артериальной гипертензии) понимают:
- Сердечные болезни;
- Патологии почек;
- Физиологический удар по коронарным артериям, венам, сосудам;
- Воспаление зрительного нерва, кровоподтек.
Риск 1 устанавливают пациентам преклонного возраста старше 55 лет без сопутствующих отягощающих патологий. Риск 2 прописывается в диагнозе гипертоникам с наличием нескольких факторов, описанных выше. Риск 3 отягощает заболевание пациентов с сахарным диабетом, атеросклерозом, гипертрофией левого желудка, почечной недостаточностью, поражением органов зрения.
В заключении напоминаем, что артериальная гипертония считается коварным, опасным заболеванием по причине отсутствия первичных симптомов. Клиника патологий чаще всего доброкачественная. Но, это не означает, что болезнь не перейдет из первой стадии (с АД 140/90) во вторую (АД 160/100 и выше). Если 1-я ступень купируется медикаментами, то 2-я приближает пациента к инвалидности, а 3-я – к пожизненной инвалидности. Гипертензия при отсутствии адекватного своевременного лечения заканчивается поражением органов-мишеней, летальным исходом. Не рискуйте своим здоровьем, всегда держите под рукой тонометр!
Классификация гипертонии по воз таблица
Под термином “артериальная гипертензия“, “артериальная гипертония” понимается синдром повышения артериального давления (АД) при гипертонической болезни и симптоматических артериальных гипертензиях.
Следует подчеркнуть, что смысловой разницы в терминах “гипертония” и “гипертензия” практически нет. Как следует из этимологии, hyper – от греч. над, сверх – приставка, указывающая на превышение нормы; tensio – от лат. – напряжение; tonos – от греч. – напряжение. Таким образом, термины “гипертензия” и “гипертония” по сути дела обозначают одно и то же – “сверхнапряжение”.
Исторически (со времён Г.Ф. Ланга) сложилось так, что в России используется термин “гипертоническая болезнь” и соответственно “артериальная гипертония”, в зарубежной литературе применяется термин “артериальная гипертензия“.
Под гипертонической болезнью (ГБ) принято понимать хронически протекающее заболевание, основным проявлением которого является синдром артериальной гипертензии, не связанный с наличием патологических процессов, при которых повышение Артериального давления ( АД ) обусловлено известными, во многих случаях устраняемыми причинами (“симптоматические артериальные гипертензии”) (Рекомендации ВНОК, 2004).
Классификация артериальной гипертензии
I. Стадии гипертонической болезни:
- Гипертоническая болезнь (ГБ) I стадии предполагает отсутствие изменений в “органах-мишенях”.
- Гипертоническая болезнь (ГБ) II стадии устанавливается при наличии изменений со стороны одного или нескольких “органов-мишеней”.
- Гипертоническая болезнь (ГБ) III стадии устанавливается при наличии ассоциированных клинических состояний.
II. Степени артериальной гипертензии:
Степени артериальной гипертензии (уровни Артериального давления ( АД )) представлены в таблице № 1. Если значения систолического Артериального давления ( АД ) и диастолического Артериального давления ( АД ) попадают в разные категории, то устанавливается более высокая степень артериальной гипертензии (АГ). Наиболее точно степень Артериальной гипертензии ( АГ ) может быть установлена в случае впервые диагностированной Артериальной гипертензии ( АГ ) и у пациентов, не принимающих антигипертензивных препаратов.
Таблица №1. Определение и классификация уровней Артериального давления (АД) (мм рт.ст.)
Представлена классификация до 2017 года и после 2017 года (в скобках)
| Категории артериального давления (АД) | Систолическое артериальное давление (АД) | Диастолическое артериальное давление (АД) | ||||||||||||||||||||||||||||||||||||||||||||||
| Оптимальное артериальное давление | = 180 (>= 160*) | >= 110 (>= 100*) | ||||||||||||||||||||||||||||||||||||||||||||||
| Изолированная систолическая гипертензия | >= 140 | * – новая классификация степени АГ от 2017 года (ACC/AHA Hypertension Guidelines).
III. Критерии стратификации риска больных АГ:I. Факторы риска:а) Основные: б) Дислипидемия д) С-реактивный белок: е) Дополнительные факторы риска, негативно влияющие на прогноз больного с Артериальной гипертензией ( АГ ): ж) Сахарный диабет: II. Поражение органов-мишеней (гипертоническая болезнь 2 стадии):а) Гипертрофия левого желудочка: б) УЗ признаки утолщения стенки артерии (толщина слоя интима-медия сонной артерии >0,9 мм) или атеросклеротические бляшки в) Небольшое повышение сывороточного креатинина 115-133 мкмоль/л (1,3-1,5 мг/дл) для мужчин или 107-124 мкмоль/л (1,2-1,4 мг/дл) для женщин г) Микроальбуминурия: 30-300 мг/сут; отношение альбумин/креатинин в моче > 22 мг/г (2,5 мг/ммоль) для мужчин и > 31 мг/г (3,5 мг/ммоль) для женщин III. Ассоциированные (сопутствующие) клинические состояния (гипертоническая болезнь 3 стадии)а) Основные: б) Дислипидемия: д) С-реактивный белок: е) Дополнительные факторы риска, негативно влияющие на прогноз больного с Артериальной гипертензией ( АГ ): ж) Гипертрофия левого желудочка з) УЗ признаки утолщения стенки артерии (толщина слоя интима-медия сонной артерии >0,9 мм) или атеросклеротические бляшки и) Небольшое повышение сывороточного креатинина 115-133 мкмоль/л (1,3-1,5 мг/дл) для мужчин или 107-124 мкмоль/л (1,2-1,4 мг/дл) для женщин к) Микроальбуминурия: 30-300 мг/сут; отношение альбумин/креатинин в моче > 22 мг/г (2,5 мг/ммоль) для мужчин и > 31 мг/г (3,5 мг/ммоль) для женщин л) Церебро-васкулярное заболевание: м) Заболевание сердца: н) Заболевание почек: о) Заболевание периферических артерий: п) Гипертоническая ретинопатия: Таблица №3. Стратификация риска больных с Артериальной гипертензией (АГ)Сокращения в таблице ниже:
Сокращения в таблице выше: Классификация гипертонии по воз таблицаИрина Евгеньевна Чазова В конце столетия принято подводить итоги развития человечества за прошедший век, оценивать достигнутые успехи и подсчитывать потери. В конце XX века самым грустным итогом можно считать эпидемию артериальной гипертонии (АГ), с которой мы встретили новое тысячелетие. “Цивилизованный” образ жизни привел к тому, что 39,2% мужчин и 41,1% женщин в нашей стране имеют повышенный уровень артериального давления (АД). При этом знают о наличии у них заболевания соответственно 37,1 и 58,0%, лечатся лишь 21,6 и 45,7%, а лечатся эффективно только 5,7 и 17,5%. Очевидно, в этом есть вина как врачей, которые недостаточно настойчиво объясняют пациентам необходимость строгого контроля за АД и соблюдения профилактических рекомендаций для снижения риска таких серьезных последствий повышения АД, как инфаркт миокарда и мозговой инсульт, так и пациентов, привыкших нередко халатно относиться к своему здоровью, не осознающих в полной мере опасность неконтролируемой АГ, которая зачастую субъективно никак не проявляется. В то же время доказано, что снижение уровня диастолического АД только на 2 мм рт. ст. приводит к снижению частоты инсульта на 15%, ишемической болезни сердца (ИБС) – на 6%. Имеется также прямая связь между уровнем АД и частотой возникновения сердечной недостаточности и поражения почек у гипертоников. Основная опасность повышенного АД заключается в том, что оно приводит к быстрому развитию или прогрессированию атеросклеротического процесса, возникновению ИБС, инсультов (как геморрагических, так и ишемических), развитию сердечной недостаточности, поражению почек. Все эти осложнения АГ приводят к значительному повышению общей смертности, и особенно сердечнососудистой. Поэтому, согласно рекомендациям ВОЗ/МОАГ от 1999 г., “. основной целью лечения больного с АГ является достижение максимального снижения степени риска сердечнососудистой заболеваемости и смертности”. Это означает, что сейчас для лечения пациентов с АГ недостаточно лишь снижать уровень АД до необходимых цифр, но необходимо воздействовать и на другие факторы риска. Кроме того, наличие таких факторов определяет тактику, а точнее сказать, “агрессивность” лечения пациентов с АГ. На Всероссийском конгрессе кардиологов, проходившем в Москве в октябре 2001 г., были приняты “Рекомендации по профилактике, диагностике и лечению артериальной гипертензии”, разработанные экспертами Всероссийского научного общества кардиологов на основе рекомендаций ВОЗ/МОАГ 1999 г. и отечественных разработок. Современная классификация АГ предусматривает определение степени повышения АД (табл. 1), стадии гипертонической болезни (ГБ) и группы риска по критериям стратификации риска (табл. 2). Определение степени повышения АД Классификация уровней АД у взрослых старше 18 лет представлена в табл. 1. Термин “степень” предпочтительнее термина “стадия”, поскольку понятие “стадия” подразумевает прогрессирование во времени. Если значения систолического АД (САД) и диастолического АД (ДАД) попадают в разные категории, то устанавливается более высокая степень артериальной гипертензии. Степень артериальной гипертензии устанавливается в случае впервые диагностированного повышения АД и у пациентов, не получающих антигипертензивные препараты. Определение стадии ГБ В Российской Федерации попрежнему актуально, особенно при формулировке диагностического заключения, использование трехстадийной классификации ГБ (ВОЗ, 1993). ГБ I стадии предполагает отсутствие в органах_мишенях изменений, выявленных при функциональных, лучевых и лабораторных исследованиях. ГБ II стадии предполагает наличие одного или нескольких изменений со стороны органов_мишеней (табл. 2). ГБ III стадии устанавливается при наличии одного или нескольких ассоциированных (сопутствующих) состояний (табл. 2). При формировании диагноза ГБ следует указать и стадию заболевания, и степень риска. У лиц с впервые выявленной артериальной гипертензией и лиц, не получающих антигипертензивную терапию, указывается степень гипертензии. Кроме того, рекомендуется детализация имеющихся поражений органов_мишеней, факторов риска и сопутствующих клинических состояний. Установление III стадии болезни не отражает развитие заболевания во времени и причинноследственные взаимоотношения между артериальной гипертензией и имеющейся патологией (в частности, стенокардией). Наличие ассоциированных состояний позволяет отнести больного в более тяжелую группу риска и поэтому требует установления большей стадии заболевания, даже если изменения в данном органе не являются, по мнению врача, непосредственным осложнением ГБ. Таблица 1. Определение и классификация уровней АД Таблица 2. Критерии стратификации риска Определение группы риска и подходы к лечению Прогноз больных АГ и решение о дальнейшей тактике зависит не только от уровня АД. Наличие сопутствующих факторов риска, вовлечение в процесс органов_мишеней, а также наличие ассоциированных клинических состояний имеет не меньшее значение, чем степень артериальной гипертензии, в связи с чем в современную классификацию введена стратификация больных в зависимости от степени риска. Чтобы оценить суммарное влияние нескольких факторов риска относительно абсолютного риска тяжелых сердечно_сосудистых поражений, экспертами ВОЗ/МОАГ предложена стратификация риска по четырем категориям (низкий, средний, высокий и очень высокий риск – табл. 3). Риск в каждой категории рассчитан исходя из данных об усредненном за 10 лет риске смерти от сердечно-сосудистых заболеваний, а также о риске инсульта и инфаркта миокарда (по результатам Фрамингемского исследования). Для оптимизации терапии было предложено разделять всех больных АГ по уровню риска сердечно-сосудистых осложнений (табл. 3). Группа низкого риска включает мужчин моложе 55 лет и женщин моложе 65 лет, имеющих 1-ю степень артериальной гипертензии (мягкую – при уровне САД 140–159 мм рт. ст. и/или ДАД 90–99 мм рт. ст.) без какихлибо других факторов риска. Среди этой категории риск сердечно-сосудистой патологии в течение 10 лет обычно составляет менее 15%. Данные пациенты крайне редко попадают в поле зрения кардиологов; как правило, первыми с ними сталкиваются участковые терапевты. Больным с низким риском сердечно-сосудистых осложнений следует рекомендовать изменение образа жизни в течение 6 мес, прежде чем ставить вопрос о назначении лекарств. Однако, если через 6–12 мес немедикаментозного лечения АД сохраняется на прежнем уровне, следует назначить лекарственную терапию. Исключением из этого правила являются больные с так называемой пограничной артериальной гипертензией – при САД от 140 до 149 мм рт. ст. и ДАД от 90 до 94 мм рт. ст. В этом случае доктор после беседы с пациентом может предложить ему для снижения АД и уменьшения риска сердечно-сосудистых поражений продолжить мероприятия, касающиеся лишь изменения образа жизни. Группа среднего риска объединяет больных с 1-й и 2-й степенями артериальной гипертензии (умеренной – при САД 160–179 мм рт. ст. и/или ДАД 100–109 мм рт. ст.) при наличии 1–2 факторов риска, к которым относятся курение, повышение уровня общего холестерина более 6,5 ммоль/л, нарушение толерантности к глюкозе, ожирение, малоподвижный образ жизни, отягощенная наследственность и т.д. Риск сердечно-сосудистых осложнений у этой категории больных выше, чем у предыдущей, и составляет 15–20% за 10 лет наблюдения. Эти пациенты также чаще попадают в поле зрения участковых терапевтов, а не кардиологов. Для пациентов группы со средним риском желательно продолжить мероприятия, касающиеся модификации стиля жизни, а если нужно, то форсировать их по крайней мере в течение 3 мес перед тем, как ставить вопрос о назначении лекарств. Однако, если снижение АД не достигнуто в течение 6 мес, следует приступить к лекарственной терапии. Таблица 3. Распределение (стратификация) по степени риска Следующая группа – с высоким риском сердечно-сосудистых осложнений. В нее входят пациенты с 1-й и 2-й степенями артериальной гипертензии при наличии трех и более факторов риска, сахарного диабета или поражений органов-мишеней, к которым относятся гипертрофия левого желудочка и/или незначительное повышение уровня креатинина, атеросклеротическое поражение сосудов, изменение сосудов сетчатки; в эту же группу входят больные с 3-й степенью артериальной гипертензии (тяжелой – при САД более 180 мм рт. ст. и/или ДАД более 110 мм рт. ст.) при отсутствии факторов риска. Среди этих пациентов риск сердечно-сосудистой патологии на будущие 10 лет составляет 20–30%. Как правило, представители этой группы – «гипертоники со стажем», находящиеся под наблюдением кардиолога. Если же такой пациент попадает впервые на прием к кардиологу или терапевту, медикаментозное лечение следует начинать в пределах нескольких дней – как только повторные измерения подтвердят наличие повышенного АД. Группа больных с очень высоким риском сердечно-сосудистых осложнений (более 30% в течение 10 лет) – это пациенты с 3-й степенью артериальной гипертензии и наличием хотя бы одного фактора риска, а также больные с 1-й и 2-й степенями артериальной гипертензии при наличии у них таких сердечно_сосудистых осложнений, как нарушение мозгового кровообращения, ИБС, диабетическая нефропатия, расслаивающая аневризма аорты. Это относительно небольшая группа больных АГ – обычно кардиологами, нередко госпитализировались в специализированные стационары. Несомненно, эта категория больных нуждается в активном медикаментозном лечении. Имеется еще одна группа пациентов, которая заслуживает особого внимания. Это больные с высоким нормальным уровнем АД (САД 130–139 мм рт. ст., ДАД 85–89 мм рт. ст.), у которых имеется сахарный диабет и/или почечная недостаточность. Им необходима ранняя активная лекарственная терапия, поскольку было показано, что именно такая тактика лечения предотвращает прогрессирование почечной недостаточности у этого контингента больных. Следует отметить, что распределение больных по группам на основании суммарного риска сердечно-сосудистых осложнений полезно не только для определения порога, с которого следует начинать лечение гипотензивными препаратами. Оно также имеет смысл для установки того уровня АД, которого следует достигать, и выбора интенсивности методов по его достижению. Очевидно, что чем выше риск сердечно-сосудистых осложнений, тем важнее достигнуть целевого уровня АД и корректировать другие факторы риска. Уровни риска (риск инсульта или инфаркта миокарда в ближайшие 10 лет после обследования): Низкий риск менее 15% (I уровень) Средний риск 15–20% (II уровень) Высокий риск 20–30% (III уровень) Очень высокий 30% или выше риск (IV уровень) Классификация артериальной гипертензии
Эти факторы управляемы, воздействие на них может предотвратить, либо затормозить прогрессирование болезни. Однако существуют и неуправляемые риски, которые не поддаются коррекции. К ним относят пожилой возраст и наследственную предрасположенность. Пожилой возраст – это неуправляемый фактор риска, так как со временем происходит ряд процессов, которые предрасполагают к возникновению бляшек атеросклероза на стенке сосуда, его сужению и появлению высокого уровня давления. Классификация заболеванияВо всём мире используется единая современная классификация гипертонической болезни по уровню артериального давления. Её широкое внедрение и использование заключается на основе данных проведенных исследований Всемирной Организации Здравоохранения. Классификация артериальной гипертензии необходима для определения дальнейшего лечения и возможных последствий для больного. Если касаться статистики, то гипертоническая болезнь первой степени встречается наиболее чаще. Однако с течением времени нарастает увеличение уровня давления, которое приходится на возраст от 60 и более лет. Поэтому данная категория должна пользоваться повышенным вниманием. Классификация уровней артериального давления
Классификация по степени заболевания:
Классификация по происхождениюСогласно классификации гипертензии по ВОЗ заболевание разделяется на первичную и вторичную. Первичная гипертония характеризуется стойким повышением давления, этиология которой остается неизвестной. Вторичная или симптоматическая гипертония возникает при заболеваниях, влияющих на артериальную систему, тем самым вызывая гипертонию. Выделяют 5 вариантов первичной артериальной гипертонии:
Классификация по стадиям развития гипертонической болезниНачальная стадия. Относится к транзиторной. Важной характеристикой её является нестойкий показатель повышения давления на протяжении всего дня. При этом бывают периоды повышения нормальных цифр давления и периоды резкого его скачка. При этой стадии болезнь может пропускаться, так как больной не всегда может заподозрить клинически повышение давления, ссылаясь на погоду, плохой сон и перенапряжение. Поражение органов-мишеней будет отсутствовать. Больной чувствует себя нормально.
Склеротическая стадия. Характеризуется склеротическими процессами в артериальной стенке, а также поражением других органов. Данные процессы отягощают друг друга, что ещё больше усложняет ситуацию. Классификация по факторам рискаКлассификация по факторам риска основывается на симптомах поражения сосудов и сердца, а также вовлечения в процесс органов – мишеней, разделяются они на 4 риска. Риск 1: Характеризуется отсутствием вовлечения в процесс других органов, вероятность наступления смерти в последующие 10 лет около 10 %. Риск 2: Вероятность наступления смерти в следующее десятилетие составляет 15-20 %, есть поражение одного органа, относящееся к органу-мишени. Риск 3: Риск смерти в 25 – 30%, наличие осложнений, отягощающих заболевание. Риск 4: Угроза для жизни из-за вовлечения всех органов, риск смерти более чем 35%. Классификация по характеру заболеванияПо течению гипертония подразделяется на медленнотекущую (доброкачественную) и злокачественную гипертонию. Эти два варианта отличаются между собой не только течением, но и положительным ответом на лечение. Доброкачественная гипертензия протекает длительный срок с постепенным нарастанием симптомов. При этом человек чувствует себя нормально. Могут возникать периоды обострений и ремиссий, однако по времени период обострения протекает недолго. Данный вид гипертензии успешно поддается терапии. Злокачественная гипертония – это вариант худшего прогноза для жизни. Протекает стремительно, остро, с бурным развитием. Злокачественная форма трудно контролируется и сложно поддается лечению. Артериальная гипертензия по данным ВОЗ ежегодно уносит жизни более 70% больных. Чаще всего причиной смерти являются расслаивающая аневризма аорты, инфаркт, почечная и сердечная недостаточность, геморрагический инсульт. Еще 20 лет назад артериальная гипертония была тяжелым и трудно излечимым заболеванием, которое унесло жизнь большому количеству людей. Благодаря новейшим методам диагностики и современным препаратам, можно диагностировать раннее развитие заболевания и контролировать его течение, а также предотвратить ряд осложнений.
Осложнения гипертонической болезниК осложнениям относится вовлечение в патологический процесс сердечной мышцы, сосудистого русла, почек, глазного яблока и сосудов мозга. При поражении сердца может возникнуть инфаркт, отек легкого, аневризма сердца, стенокардия, сердечная астма. При поражении глаз происходит отслоение сетчатки, в результате чего может развиться слепота.
Артериальная гипертензия относится к наиболее часто встречающимся и тяжелым заболевания. С каждым годом количество больных неуклонно растет. Чаще это люди пожилого возраста, в основном мужчины. В классификацию гипертонии положено множество принципов, которые помогают своевременно диагностировать и лечить заболевание. Однако следует помнить, что болезнь легче предупредить, чем лечить. Из этого следует, что профилактика заболевания относится к наиболее простому способу предотвращения гипертонической болезни. Регулярные физические упражнения, отказ от вредных привычек, сбалансированное питание и здоровый сон могут уберечь вас от артериальной гипертензии. Классификация гипертонии по воз таблицаСтадии гипертонической болезниДля лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Врачи классифицируют стадии гипертонической болезни в зависимости от сложности лечения, от того, насколько сильно артериальная гипертензия влияет на изменения во внутренних органах больного и от того, какие существуют виды гипертонии. Начало заболевания человек может даже не чувствовать — оно протекает практически бессимптомно, но уже на второй или третьей стадии гипертонии возможны осложнения в работе почек, сердца или мозга. Для того, чтобы держать болезнь под контролем, человек должен изменить образ жизни, строго придерживаться рекомендаций врача и постоянно следить за давлением.
Определение болезниГипертонию врачи диагностируют, когда у пациента наблюдается постоянное повышенное давление. Причина гипертензии — нарушение кровообращения в организме. Стенки сосудов утолщаются, осложняется проход кровотока. Более узкие сосуды заставляют сердце тратить больше сил на перекачивание крови, а это приводит к быстрой изнашиваемости миокарда. На сужение проходов кровотока влияет множество факторов, среди которых:
При начальной стадии заболевания при правильно поставленном диагнозе и соблюдении рекомендаций врача от нее можно избавиться, а при более запущенных стадиях — держать болезнь под контролем. Также следует помнить, что каждый человек — это индивидуальный организм, который сам для себя выбирает то давление, которое ему подходит. Однако при появлении первых симптомов гипертонии — следует обратиться к врачу. К признакам гипертонии врачи относят:
Вернуться к оглавлению Классификация гипертонической болезни по стадиямПри норме верхнее или же систолическое давление должно составлять 120 мм рт. ст., а нижнее, диастолическое, равняться 80 мм рт.ст. Классификация гипертонической болезни по ВОЗ говорит о том, что артериальная гипертензия наступает, когда стрелка тонометра повышается на 20 делений, когда давление составляет 140/90 мм рт. ст. — наступает первая степень гипертонии. Отметим, классификация ВОЗ включает разделение гипертензии по стадиям. Разновидности гипертонии относительно стадий представлены в таблице.
Вернуться к оглавлению Виды гипертензий по уровню и стабильности давления
Гипертония — коварная болезнь, при которой первые две стадии могут протекать бессимптомно, а на третьей вследствие запущенности уже возникают необратимые изменения в организме. Классификация гипертонии по ВОЗ также включает в себя такие этапы развития болезни Для врачей данное разделение дает возможность более точно определить стадию прогрессирования гипертонии.
Вернуться к оглавлению Классификация гипертензии по степени рискаКлассификация ГБ включает в себя дополнительный уточняющий диагноз, который звучит как «степень рисков» — понятие, которое помогает выяснить, какова возможность поражения внутренних органов из-за гипертонии. Если есть риск 1 или 2, значит, что допустимость поражения внутренних органов составляет не менее 20%, а факторов, влияющих на отягощение заболевание либо менее трех, либо их нет вовсе. При наличии риска 3 возможность поражения органов увеличивается до 30%, а в анамнезе гипертоника более трех факторов, которые влияют на процесс протекания заболевания. Когда диагноз звучит как риск 4, то, вероятнее всего, один из органов мишеней уже поражен либо же вероятность возникновения проблем с сердцем, почками или головным мозгом составляет порядка 40%. Рискам возникновения факторов, которые влияют на отягощение гипертензии, подвержены те, кто:
Вернуться к оглавлению Вид гипертензии по уровню диастолического давления
Обычно, если диагностируется гипертензия, то фиксируется повышение уровней и верхнего, и нижнего давления, но бывают случаи, когда верхнее давление остается в норме, тогда как нижнее — подскакивает. Такое давление называют изолированным диастолическим — это один из видов гипертонии. Повышенное диастолическое давление фиксируют, когда тонометр показывает более 90 мм рт. ст. При повышении давления на 5 делений — риск возникновения геморрагического инсульта возрастает в три раза. Шанс получения инфаркта миокарда повышается на более чем 20%. Когда тонометр поднимается на 10 делений — возможность инсульта возрастает в два раза, а инфаркта — на 40%. Вернуться к оглавлению Виды гипертензий по степени поражения органов мишенейПри повышении давления на несколько пунктов — на столько же процентов увеличивается возможность заболеваний внутренних органов. Артериальная гипертония в качестве мишеней выбрала несколько внутренних органов и поражает именно их. Поражение органов начинается на 3, реже на поздней 2 степени гипертонической болезни. При появлении нарушений в органах-мишенях работать без сбоев они не будут, но можно минимизировать риски, принимая нужные лекарства.
Вернуться к оглавлению Другие классификации гипертензии
Классификация артериального давления включает в себя разделение на злокачественную и доброкачественную гипертензии. При доброкачественном варианте развития гипертонической болезни она медленно проходит все три стадии своего развития, задевая органы-мишени. При злокачественном течении болезнь появляется в детском или юношеском возрасте, протекает тяжело, сразу переходит к 3 стадии развития, поражая головной мозг и сердечную мышцу. Но такой вид гипертоний встречается редко. Вернуться к оглавлению Диагностика и лечение гипертензииПри первых признаках артериальной гипертензии следует посетить доктора для установления точного диагноза, а также пройти обследование организма и сделать электрокардиограмму, эхокардиографию, МРТ головы, провести осмотр глазного дна, сдать анализ мочи на белок. Чтобы лечение гипертонической болезни проходило успешно, больной должен соблюдать диету, режим дня и принимать лекарства. Больному гипертонией следует избегать шумных мест, душных помещений, употребления алкоголя, жирной и соленой пищи. Нужно четко соблюдать режим дня, гулять пешком на свежем воздухе и придерживаться диеты, а также следить за давлением — его нужно измерять два раза в сутки. Следует завести дневник, где будут отмечаться показания тонометра, а также там должна быть таблица, включающая в себя данные о том, какие лекарства принимает гипертоник, как он спит и чем питается. Классификация гипертонии по степеням и стадиям
Гипертоническая болезнь относится к самым часто встречающимся патологиям сердечно-сосудистой системы и распространена во всем мире, особенно в цивилизованных странах. Ей наиболее подвержены активные люди, чья жизнь насыщена действиями и эмоциями. Согласно классификации выделяют различные формы, степени и стадии гипертонической болезни. По статистике, в мире болеет от 10 до 20% взрослых. Есть мнение, что половина не знает о своем заболевании: гипертония может протекать без каких-либо симптомов. Половина пациентов, которым поставлен такой диагноз, не лечится, а из тех, кто лечится, лишь 50% делает это правильно. Заболевание развивается одинаково часто и у мужичин, и у женщин, встречается даже у детей подросткового возраста. В основном болеют люди после 40 лет. Половине всех пожилых людей поставлен такой диагноз. Гипертоническая болезнь нередко приводит к инсульту и инфаркту и является частой причиной смерти, в том числе людей трудоспособного возраста. Проявляется заболевание высоким кровяным давлением, которое по-научному называется артериальной гипертензией. Последним термином обозначают любое повышение АД независимо от причин. Что касается гипертонической болезни, которую еще называют первичной или эссенциальной гипертензией, то это самостоятельное заболевание неясной этиологии. Ее следует отличать от вторичной, или симптоматической, артериальной гипертензии, которая развивается как признак различных болезней: сердечных, почечных, эндокринных и других. Для гипертонической болезни характерно хроническое протекание, стойкое и длительное повышение давления, не связанное с патологиями каких-либо органов или систем. Это нарушение работы сердца и регуляции сосудистого тонуса. Классификации гипертонийЗа все время изучения болезни была разработана не одна классификация гипертонии: по внешнему виду больного, причинам повышения давления, этиологии, уровню давления и его стабильности, степени поражения органов, характеру течения. Одни их них утратили свою актуальность, другими медики продолжают пользоваться и сегодня, чаще всего это классификация по степени и по стадиям. В последние годы изменились верхние границы нормы давления. Если еще недавно значение 160/90 мм рт. столба считалось нормальным для пожилого человека, то сегодня этот показатель изменился. По ВОЗ для всех возрастов верхней границей нормы считается значение 139/89 мм рт. столба. АД, равное 140/90 мм рт. столба, – это начальная стадия гипертонии. Имеет практическое значение классификация давления по уровню:
Классификация гипертонической болезни очень важна для правильной диагностики и выбора метода лечения в зависимости от формы и стадии.
Согласно самой первой классификации, которая была принята в начале 20 века, гипертония подразделялась на бледную и красную. Форму патологии определяли по виду пациента. При бледной разновидности больной имел соответствующий цвет лица и холодные конечности по причине спазмов мелких сосудов. Красная гипертония характеризовалась расширением сосудов в момент повышения АГ, в результате чего у больного лицо краснело, он покрывался пятнами. В 30-годы было выделено еще две разновидности болезни, которые различались по характеру протекания:
Очень важна классификация по происхождению. Необходимо отличать первичную (идиопатическую) гипертензию, которую и называют гипертонической болезнью, от вторичной (симптоматической) формы. Если первая возникает без видимых причин, то вторая является признаком других заболеваний и составляет около 10% всех гипертензий. Чаще всего отмечается повышение АД при почечных, сердечных, эндокринных, неврологических патологиях, а также в результате постоянного приема ряда лекарственных препаратов. Современная классификация гипертонической болезниЕдиной систематизации не существует, но чаще всего врачи используют классификацию, которая была рекомендована ВОЗ и Международным обществом по гипертензии (МОАГ) в 1999 году. По ВОЗ гипертоническая болезнь классифицируется в первую очередь по степени повышения АД, которых выделяют три:
Можно встретить классификаторы, в которых выделяют 4 степени гипертонической болезни. В этом случае третья форма характеризуется давлением от 180/110 до 209/119 мм рт. столба, а четвертая – очень тяжелая – от 210/110 мм рт. столба и выше. Степень (мягкая, умеренная, тяжелая) указывает исключительно на уровень давления, но не на тяжесть течения и состояния больного. Кроме этого, медики различают три стадии гипертонии, которые характеризуют степень поражения органов. Классификация по стадиям:
При классификации гипертонической болезни учитывают и варианты повышения давления. Выделяют следующие формы:
Отдельные виды гипертонииНекоторые разновидности и стадии заболевания не отражены в классификации и стоят особняком.
Гипертонические кризыЭто наиболее тяжелое проявление артериальной гипертонии, при котором давление повышается до критических показателей. В результате нарушается мозговое кровообращение, поднимается внутричерепное давление, возникает гиперемия мозга. Больной испытывает сильные головные боли и головокружение, сопровождающиеся тошнотой или рвотой. Рефрактерная гипертонияВ данном случае речь идет об артериальной гипертензии, которая не поддается лечению медикаментами, то есть давление не снижается даже при использовании трех и более препаратов. Эту форму гипертонии легко спутать с теми случаями, когда лечение неэффективно по причине неверно поставленного диагноза и неправильного выбора лекарственных средств, а также по причине несоблюдения больным назначений врача. Гипертония белого халатаДанный термин в медицине означает состояние, при котором повышение давления случается только в медицинском учреждении во время измерения давления. Не стоит оставлять такое, на первый взгляд, безобидное явление без внимания. По мнению врачей, может наступить и более опасная стадия болезни. Особенности гипертонической болезни 2 степени Главная страницаРекомендации по ведению артериальной гипертонии Европейского общества кардиологов и Европейского общества по артериальной гипертонии 2018 годаМатериал подготовлен Виллевальде С.В., Котовская Ю.В., Орлова Я.А. Центральным событием 28-го Европейского конгресса по артериальной гипертонии и сердечно-сосудистой профилактике стало первое представление новой версии совместных рекомендаций по ведению артериальной гипертонии (АГ) Европейского общества кардиологов и Европейского общества по АГ. Текст документа будет опубликован 25 августа 2018 года одновременно с официальным представлением на конгрессе Европейского общества кардиологов, который состоится 25-29 августа 2018 года в Мюнхене. Публикация полного текста документа несомненно даст повод для анализа и детального сопоставления с рекомендациями американских обществ, представленных в ноябре 2017 года и радикально изменивших диагностические критерии АГ и целевые уровни артериального давления (АД). Цель данного материала – предоставить информацию о ключевых положениях обновленных европейских рекомендаций. Полностью посмотреть запись пленарного заседания, где были представлены рекомендации, можно на сайте Европейского общества по АГ www.eshonline.org/esh-annual-meeting. Классификация уровней АД и определение АГТаблица 1. Классификация клинического АД 2 , и тяжелая ХБП с СКФ 2 (расчет по формуле CKD-EPI), а также выраженная ретинопатия с геморрагиями или экссудатами, отеком соска зрительного нерва. Бессимптомное поражение почек также определяется по наличию микроальбуминурии или повышенному отношению альбумин/креатинин в моче. Перечень установленных заболеваний сердечно-сосудистой системы дополнен наличием атеросклеротических бляшек при визуализирующих методах исследования и фибрилляцией предсердий. Введен подход к классификации АГ по стадиям заболевания (гипертонической болезни) с учетом уровня АД, наличия факторов риска, влияющих на прогноз, поражения органов-мишеней, ассоциированного с АГ, и коморбидных состояний (табл. 3). Классификация охватывает диапазон АД от высокого нормального до АГ 3 степени. Выделено 3 стадии АГ (гипертонической болезни). Стадия АГ не зависит от уровня АД, определяется наличием и тяжестью поражения органов-мишеней. Стадия 1 (неосложненная) – могут быть другие факторы риска, но поражение органов-мишеней отсутствует. На этой стадии к категории высокого риска отнесены пациенты с АГ 3 степени, независимо от количества факторов риска, а также пациенты с АГ 2 степени с 3-мя и более факторами риска. К категории умеренного-высокого риска относятся пациенты с АГ 2 степени и 1-2 факторами риска, а также с АГ 1 степени с 3-мя и более факторами риска. К категории умеренного риска – пациенты с АГ 1 степени и 1-2 факторами риска, АГ 2 степени без факторов риска. Низкому-умеренному риску соответствуют пациенты с высоким нормальным АД и 3 и более факторами риска. Остальные пациенты отнесены к категории низкого риска. Стадия 2 (бессимптомная) подразумевает наличие бессимптомного поражения органов-мишеней, связанного с АГ; ХБП 3 стадии; СД без поражения органов-мишеней и предполагает отсутствие симптомных сердечно-сосудистых заболеваний. Состояние органов-мишеней, соответствующее 2 стадии, при высоком нормальном АД относит пациента к группе умеренного-высокого риска, при повышении АД 1-2 степени – к категории высокого риска, 3 степени – к категории высокого-очень высокого риска. Стадия 3 (осложненная) определяется наличием симптомных сердечно-сосудистых заболеваний, ХБП 4 стадии и выше, СД с поражением органов-мишеней. Эта стадия, независимо от уровня АД, относит пациента к категории очень высокого риска. Оценка органных поражений рекомендуется не только для определения риска, но и для мониторирования на фоне лечения. Высоким прогностическим значением обладает изменение на фоне лечения электро- и эхокардиографических признаков гипертрофии левого желудочка, СКФ; умеренным – динамика альбуминурии и лодыжечно-плечевого индекса. Не имеет прогностического значения изменение толщины интимо-медиального слоя сонных артерий. Недостаточно данных для заключения о прогностическом значении динамики скорости пульсовой волны. Отсутствуют данные о значении динамики признаков гипертрофии левого желудочка по данным магнитно-резонансного исследования. Для снижения сердечно-сосудистого риска подчеркивается роль статинов, в том числе для большего снижения риска при достижении контроля АД. Назначение антитромбоцитарной терапии показано для вторичной профилактики и не рекомендуется с целью первичной профилактики пациентам без сердечно-сосудистых заболеваний. Таблица 3. Классификация АГ по стадиям заболевания с учетом уровня АД, наличия факторов риска, влияющих на прогноз, поражения органов-мишеней, ассоциированного с АГ и коморбидных состояний
|


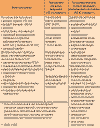

 Артериальная гипертензия – заболевание сердца и сосудов хронического течения. Характеризуется повышением давления в артериях выше 140/90 мм.рт.ст. В основе патогенеза лежит расстройство нейрогуморального и почечного механизма, которые приводят к функциональным изменениям в сосудистой стенке. В развитии гипертонической болезни играют роль следующие факторы риска:
Артериальная гипертензия – заболевание сердца и сосудов хронического течения. Характеризуется повышением давления в артериях выше 140/90 мм.рт.ст. В основе патогенеза лежит расстройство нейрогуморального и почечного механизма, которые приводят к функциональным изменениям в сосудистой стенке. В развитии гипертонической болезни играют роль следующие факторы риска:
 Стабильная стадия. При этом показатель повышен стойко и довольно длительный период времени. При этой больной будет жаловаться на плохое самочувствие, помутнение глаз, головные боли. Во время этой стадии болезнь начинает затрагивать органы-мишени, прогрессируя со временем. При этом в первую очередь страдает сердце.
Стабильная стадия. При этом показатель повышен стойко и довольно длительный период времени. При этой больной будет жаловаться на плохое самочувствие, помутнение глаз, головные боли. Во время этой стадии болезнь начинает затрагивать органы-мишени, прогрессируя со временем. При этом в первую очередь страдает сердце. Также могут возникать гипертонические кризы, которые относятся к острым состояниям, без медицинской помощи которого возможна даже смерть человека. Провоцирует их стресс, перенапряжение, длительные физические упражнения, смена погоды и атмосферного давления. В этом состоянии наблюдаются головные боли, рвота, расстройства зрения, головокружение, тахикардия. Криз развивается остро, возможна потеря сознания. Во время криза могут развиваться другие острые состояния, такие как инфаркт миокарда, геморрагический инсульт, отек легкого.
Также могут возникать гипертонические кризы, которые относятся к острым состояниям, без медицинской помощи которого возможна даже смерть человека. Провоцирует их стресс, перенапряжение, длительные физические упражнения, смена погоды и атмосферного давления. В этом состоянии наблюдаются головные боли, рвота, расстройства зрения, головокружение, тахикардия. Криз развивается остро, возможна потеря сознания. Во время криза могут развиваться другие острые состояния, такие как инфаркт миокарда, геморрагический инсульт, отек легкого.
 Частые головные боли в височной части головы являются одним из первых признаков павышенного давления.
Частые головные боли в височной части головы являются одним из первых признаков павышенного давления. Существует три стадии болезни в зависимости от показателей давления.
Существует три стадии болезни в зависимости от показателей давления. Повышенное диастолическое давление грозит инсультом,инфарктом миокарда.
Повышенное диастолическое давление грозит инсультом,инфарктом миокарда. Обращение к врачу обязательно при доброкачественном течении болезни.
Обращение к врачу обязательно при доброкачественном течении болезни.





