Профилактика гипертонической болезни

Профилактика гипертонической болезни является первостепенной задачей для многих людей. Особенно актуальны знания о мерах предупреждения этого тяжелого недуга для больных с отягощенной наследственностью и лиц, у которых показатели артериального давления находятся в пределах пограничной или высокой нормы. В данной статье расскажем, кто входит в группу риска по развитию гипертонической болезни, а также о мерах профилактики недуга.
Кто входит в группу риска?
Также в группу риска входят:
- мужчины 35-50 лет;
- женщины после менопаузы;
- женщины, принимающие эстрогенсодержащие препараты;
- лица, испытывающие постоянные стрессовые ситуации;
- пациенты с атеросклерозом сосудов головного мозга, сердечно-сосудистыми заболеваниями, патологиями почек и сахарным диабетом;
- пациенты с высоким уровнем холестерина в крови;
- курильщики;
- лица, часто употребляющие крепкие спиртные напитки.
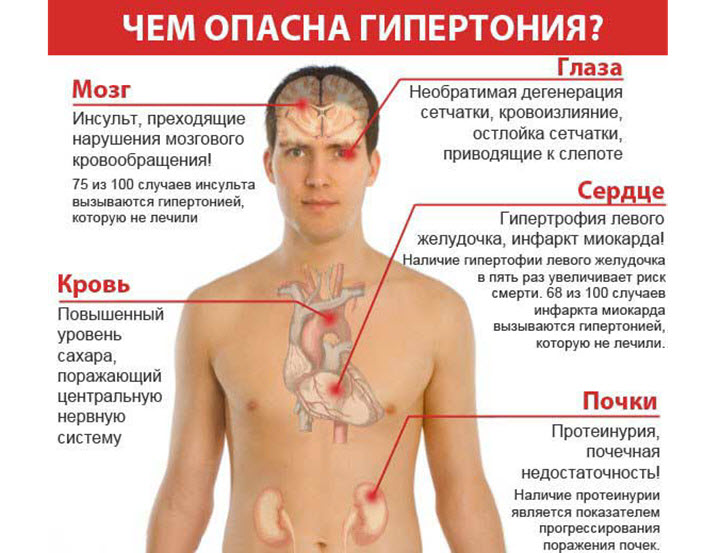
Гипертоническая болезнь заслуживает пристального и постоянного внимания как со стороны врачей, так и со стороны пациентов, т. к. она способна существенно ухудшать качество жизни и приводить к развитию тяжелых осложнений. Резкий подъем артериального давления может провоцировать сильные головные боли, значительное снижение работоспособности, атеросклероз артерий мозга, почек и сердца. Впоследствии такие нарушения в строении и функционировании сосудов приводят к развитию гипертензивной энцефалопатии, аневризмам и расслоению аорты, злокачественной гипертензии, ретинопатии и сердечной недостаточности. Однако разрешить такую проблему возможно при помощи постоянной профилактики гипертонической болезни, которая подразумевает выполнение ряда первичных и вторичных мероприятий.
Первичная профилактика гипертонической болезни
Первичная профилактика гипертонической болезни показана всем людям (особенно из групп риска), у которых показатели артериального давления находятся в пределах допустимой нормы (до 140/90 мм рт. ст.) и заболевание еще не начало развиваться. Для этого им необходимо пересмотреть весь привычный уклад своей жизни и внести в него необходимые поправки, например, такие:
- Отказ от курения.
- Ограничение употребления спиртных напитков (для мужчин – не более 30 мл крепких спиртных напитков в день, для женщин – не более 20 мл).
- Снижение употребления соли (не более 5-6 г в день).
- Рациональное питание (ограничение потребления продуктов с большим количеством животных жиров, не более 50-60 г в день, и легкоусвояемых углеводов).
- Включение в ежедневный рацион продуктов, богатых калием, магнием и кальцием (курага, чернослив, изюм, запеченный картофель, фасоль, петрушка, нежирный творог, желтки куриных яиц).
- Борьба с гиподинамией (упражнения на свежем воздухе и ежедневные занятия лечебной физкультурой).
- Борьба с ожирением (пытаться похудеть резко не рекомендуется: снижать массу тела можно не более, чем на 5-10% в месяц).
- Нормализация режима сна (не менее 8 часов в сутки).
- Четкий режим дня с постоянным временем подъема и отхода ко сну.
- Предупреждение стрессов.
К рекомендациям по первичной профилактики артериальной гипертензии можно отнести своевременное и регулярное лечение заболеваний сердечно-сосудистой, нервной, мочевыделительной и эндокринной систем, неотступное следование всем рекомендациям врача и постоянный контроль уровня артериального давления.
Лица, которым показана первичная профилактика гипертонии, должны находиться под диспансерным наблюдением. Предпринимаемые меры могут приводить к стойкой нормализации артериального давления в течение 6-12 месяцев, но при наблюдении показателей в пограничной зоне им может рекомендоваться более длительное наблюдение и прием лекарственных средств, действие которых направлено на снижение прогрессирования невротических реакций (снотворные, успокоительные, препараты брома и фенобарбитал в малых дозах).
Вторичная профилактика гипертонической болезни

Вторичная профилактика гипертонической болезни показана пациентам, у которых артериальная гипертензия установлена, как диагноз. Она направлена на:
- снижение показателей артериального давления;
- предупреждение гипертонических кризов;
- профилактику вторичных изменений в органах и развитие осложнений.
В комплекс таких мероприятий включают:
- немедикаментозное лечение (более жесткие мероприятия, соответствующие первичной профилактике);
- медикаментозную терапию.
Для немедикаментозного лечения помимо соблюдения рекомендаций по первичной профилактике гипертонии, а также в комплекс мероприятий рекомендуется включать:
- физиотерапевтические процедуры: электросон, электрофорез с лекарственными препаратами (эуфиллином, никотиновой кислотой, но-шпой), гальванизация воротниковой зоны, бальнеотерапия (углекислыми, йодобромными и радоновыми ваннами), гелиотерапия, спелеотерапия, гидрокинезотерапия, массаж, иглорефлексотерапия, лазеропунктура;
- лечебную физкультуру;
- психотерапевтические тренинги и аутотренинги;
- санаторно-курортное лечение в местных кардиологических санаториях и на климатических курортах (Немиров, Миргород, Кисловодск, Трускавец, Друскининкай, Сочи и др.).
В комплексную профилактику и лечение гипертонической болезни могут включаться препараты различных фармакологических групп. На начальных стадиях заболевания может использоваться монотерапия седативными и психотропными препаратами, а на более поздних дополнительно назначаются различные гипотензивные средства.
- Седативные препараты: экстракты пустырника, валерьяны, пассифлоры и пиона, Феназепам, Седуксен, Элениум, Тазепам.
- Фитопрепараты: барвинок малый, омела белая, плоды боярышника и черноплодной рябины, сушеница топяная, шлемник байкальский и др.
- Алкалоиды раувольфии змеевидной и барвинка малого: Резерпин, Раувазан, Раунатин, Винкапан, Девинкан.
- Блокаторы β- и α-адренергических рецепторов: Анаприлин, Фентоламин, Пиндолол, Пирроксан.
 Симпатолитики: Метилдофа, Октадин.
Симпатолитики: Метилдофа, Октадин.- Ганглиоблокаторы: Пентамин, Пирилен, Бензогексоний, Темехин.
- Диуретики: Дихлотиазид, Спиронолактон, Фуросемид, Клопамид.
- Антагонисты кальция: Фенигидин.
- α-адреноблокаторы: Пирроксан, Тропафен, Фентоламин.
- Комбинированные препараты: Адельфан эзидрекс, Бринердин, Трирезид и др.
- β -блокаторы: Атенолол, Карведилол, Коргард, Индерал и др.
- Препараты калия: Панангин, Аспаркам.
- Ингибиторы АПФ: Каптоприл, Квиноприл, Энам, Лотензил.
Лекарственная терапия назначается всем пациентам со стойким повышением артериального давления (если показатели АД остаются стабильно высокими, до 140 мм рт. ст., на протяжении трех месяцев) и больным с некоторыми рисками развития заболеваний сердечно-сосудистой системы. В группу повышенного риска входят:
- курящие пациенты;
- больные сахарным диабетом и заболеваниями почек, сердца, ретинопатией и нарушениями мозгового кровообращения;
- пациенты старше 60 лет;
- мужчины;
- женщины после наступления климакса;
- пациенты с высоким уровнем холестерина в крови.
Подбор препаратов, их дозирование, схема и длительность приема определяется индивидуально для каждого пациента, исходя из данных о состоянии его здоровья. Курс приема лекарственных средств при гипертонической болезни должен осуществляться постоянно и под контролем лечащего врача.
Комплексные меры профилактики гипертонии позволяют держать артериальную гипертензию под постоянным контролем и существенно снижают риск развития различных тяжелых осложнений.
Профилактика артериальной гипертонии и методы предотвращения давления
Профилактика гипертонии остается самым эффективным методом нормализации артериального давления у человека. Простые действия по предотвращению скачков кровяного давления могут спасти человеку жизнь.

Врачи то и дело советуют своим пациентам сделать что-либо для профилактики высокого артериального давления. Многие считают подобные рекомендации излишними. Вот начнётся болезнь – тогда её надо будет лечить, а зачем беспокоиться заранее?
Когда речь идёт об угрозе высокого давления, так рассуждать – большая ошибка. Ведь начавшаяся гипертензия не имеет периодов покоя. Лечение этой болезни чаще пожизненное. Хотя бы поэтому профилактика гипертонии – дело по-настоящему важное. Это касается и молодых людей и пациентов в пожилом возрасте.
| Лучшие и проверенные методы борьбы с гипертонией | |
|---|---|
| Диета | Исключается поваренная соль, острые и жирные блюда. Предпочтение отдается продуктам с большим содержанием калия. |
| Похудение | Каждый лишний килограмм массы тела увеличивает показатели давления. |
| Ограничение жидкости | Употребление адекватного количества жидкости (не больше 1,5 литра в день). Под запретом крепкий чай и кофе. |
| Вредные привычки | Алкоголь и курение под запретом. В 50% случаев, отказавшись от этих двух привычек, давление восстанавливается без таблеток. |
| ЛФК | Неоднократно доказано , что лечебная гимнастика улучшает кровообращение, нормализует АД и работу сердца. |
| Полноценный отдых | Все попытки борьбы могут быть напрасны, если больной плохо спит и не восстанавливает силы. Полезен дневной антистрессовый аудиотренинг. |
| Помощь сосудам | Полезно курсами пропивать, БАДы, отвары или настойки из лекарственных трав, которые укрепляют сосуды и вены, нормализуют работу сердца, уменьшают возбудимость, подавляют нервное напряжение. |
| Необходимо постоянно измерять кровяное давление при помощи тонометра. Показания записывать в блокнот, чтобы показать врачу на приеме. | |
В чём суть и опасность
Сколько людей подвержены частым и стойким повышениям АД? Для России справедлива цифра приблизительно в 40%. Исследователями отмечено, что многие люди не имеют ни малейшего понятия о своей артериальной гипертензии, пока состояние не начнёт давать стойкие неприятные симптомы. Чаще всего это постоянные головокружения и/или головные боли. Или, что хуже, – до первого гипертонического криза.
Многие начинают лечение народными средствами, не выяснив истинные прчины патологии. А тем временем болезнь переходит в хроническую стадию течения.

Гипертоническая болезнь порождает массу осложнений. Некоторые из них опасны и врачи называют их жизнеугрожающими. Наиболее яркий пример – инсульт, после которого человек может умереть или же превратиться в инвалида. Прочие последствия постоянного повышения АД могут быть менее ужасающими, но всё же неприятными. Это нарушение зрения, работы почек, падение уровня интеллекта и мышления, расстройства памяти.
Эффективные меры профилактики
Первичная профилактика гипертонии — это комплекс действий, которые воздействуют на причины возникновения патологии. Если известна причина повышения артериального давления, то устранив ее, можно рассчитывать на положительный результат.
Ниже даны несколько советов. Последовать одним из них относительно легко, другие потребуют волевых усилий.
Эффективные рекомендации предотвращения сердечно-сосудистых заболеваний:
- Следите за тем, сколько весите. Масса тела на 5 кг выше нормы? Приблизительно на столько же миллиметров ртутного столба может повыситься кровяное давление. И так по нарастающей.

Поддержание оптимального веса собственного тела означает отсутствие дополнительной нагрузки на сердце и кровеносные сосуды. - В рационе питания должны быть жирные сорта рыбы. Здесь тот самый случай, когда бояться слова «жир» не нужно. Речь идёт об особых жирных кислотах, которые для человека крайне важны. Без них плод под сердцем матери плохо развивается, дети-школьники начинают хуже учиться, а взрослые рискуют стать гипертониками.
 Если отсутствует возможность включать в рацион жирную рыбу, нужно употреблять хотя бы растительное масло (отлично подходит оливковое), не менее двух столовых ложек в день.
Если отсутствует возможность включать в рацион жирную рыбу, нужно употреблять хотя бы растительное масло (отлично подходит оливковое), не менее двух столовых ложек в день. 
Поваренная соль – настоящий провокатор артериальной гипертензии. Любители круто посоленной пищи серьёзно рискуют! Эта приправа задерживает в организме воду, в результате чего набухшие стенки кровеносных сосудов сужаются, хуже пропускают кровь и заставляют сердце работать с перегрузками. Употребляйте меньше соли и солений, а также обогатите свой рацион продуктами, содержащими калий и магний (морковь, шпинат, картофель, курага и чернослив, бананы). Именно эти микроэлементы нейтрализуют в организме излишек натрия.- Употребление табака и/или спиртного неизбежно делает человека гипертоником. Многие уверены, что алкоголь, расширяя кровеносные сосуды, улучшает кровоток. Однако любители спиртного редко знают, что после расширения наступает резкое и продолжительное сужение сосудов, и гипертония – одно из самых вероятных последствий.
- Жизнь без достаточного движения может быстро превратиться в существование среди всевозможных болезней и неприятных состояний. Человек, каждый день выполняющий посильные физические упражнения и не пренебрегающий прогулками, в значительной степени защищён от скачков давления.

Ходьба, плавание, езда на велосипеде отлично стимулируют кровоток и способны вывести человека из группы гипертонического риска.
Профилактические меры кажутся трудновыполнимыми? Можно начать с психологической самоподготовки. Представьте свою жизнь, окружённую всевозможными запретами, с постоянной зависимостью от лекарственных препаратов и сопровождаемую угрозами различных осложнений. Такая неприглядная картина помогает отнестись к профилактике артериальной гипертензии со всей серьёзностью.
Профилактика артериального давления после пройденного лечения
Если был поставлен диагноз «артериальная гипертензия» и пройдено лечение, то важно придерживаться перечня профилактических правил.
• Плановый визит к врачу на контроль 1 раз в месяц.
• Постоянный прием лекарственных средств, который назначил врач. Если препарат перестает снижать артериальное давление, то необходимо заменить его другим средством. Каким? Подскажет врач!
• Необходимо измерять АД утром и вечером перед сном.
• Если давление нормализуется, необходимо измерять его 2 раза в неделю и записывать значения в тетрадку.
• Выполнять специальные упражнения, который укажет врач в схеме лечения.
• Нельзя возвращаться к прежним привычкам. Забудьте про курение и крепкий алкоголь. Злоупотребление может свести все лечение к минимуму.
• Полный отказ от жирной, острой и соленой пищи.
• Употреблять в пищу больше растительной пищи, фруктов и сырых овощей.
• Не менее 2 раз в неделю кушать рыбу и морепродукты.
• Пить травяные чаи, натуральные фруктовые и овощные соки.
Нельзя забывать, что профилактика артериальной гипертонии не только избавляет человека от неприятных симптомов, но и предотвращает возникновение инфаркта и инсульта.
Как поддержать нормальный уровень АД
Неожиданный, но действенный метод — будьте счастливы. Мало кто из нас не имеет жизненных проблем, не сталкивается с неприятными ситуациями. Изгнать негатив из жизни на 100% невозможно. Зато можно научиться противостоять стрессам, не паниковать от каждой мелочи и уж точно не пугаться воображаемых жизненных сложностей.

Регулярный контроль АД сам по себе не поможет держать показатели строго в норме, зато позволит обнаружить возможные проблемы. Идеально, если дома есть тонометр.
Если патология уже диагностирована врачом, то к немедикаментозным профилактическим мерам наверняка будут присоединены лекарственные средства. Только не нужно отправляться в ближайшую аптеку с просьбой дать «что-нибудь подходящее от давления». Провизор никак не сможет учесть состояние страдающего человека. Он не знает о возможных сопутствующих заболеваниях и потенциальных осложнениях.
После того как врач назначит лекарства, важно следовать нескольким принципам:
- Лекарства от гипертонии обычно принимают не курсами, а постоянно. Значит, нужно следить за регулярным пополнением лекарственного запаса;
- Если принимать препарат нужно регулярно, то это делается в одно и то же время;
- Если рекомендации доктора и инструкции к лекарству расходятся, то лучше уточните назначения;
- Ддаже если давление нормализовалось, приём лекарств прекращать нельзя. В противном случае гипертензия снова даст о себе знать.
Главные враги гипертонии – это здоровый образ жизни, полноценное питание и доступные физические нагрузки. Тем, кто об этом помнит, живет без таблеток и приборов, измеряющих уровень кровяного давления.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ
НЕОБХОДИМА КОНСУЛЬТАЦИЯ ЛЕЧАЩЕГО ВРАЧА
Автор статьи Иванова Светлана Анатольевна, врач-терапевт
Профилактика артериальной гипертензии
Профилактика артериальной гипертензии
Под артериальной гипертензией понимают повышение артериального давления свыше 140 и90 ммрт. ст. При отсутствии лечения гипертоническая болезнь приводит к увеличению риска возникновения ишемической болезни сердца, инсультов, поражения почек, увеличению общей смертности.
Гипертоническую болезнь, как и любое хроническое прогрессирующее заболевание легче предупредить, чем лечить. Поэтому профилактика гипертонии, особенно для людей с отягощенной наследственностью, является задачей первой необходимости.
В первую очередь о профилактике гипертонической болезни стоит задуматься всем, у кого артериальное давление находится в пределах высокой или пограничной нормы, особенно это касается молодежи и подростков
Профилактика артериальной гипертензии бывает первичной и вторичной.
Под первичной подразумевается предупреждение возникновения болезни. Этих методов профилактики должны придерживаться здоровые люди, у которых есть высокий риск развития гипертонии (наследственность, работа). Но не только они, все должны жить в соответствии с принципами первичной профилактики АГ, ведь эта болезнь зачастую настигает в самый нежданный момент даже тех, у кого нет неблагоприятной наследственности и других факторов риска.
Первичная профилактика гипертонической болезни включает в себя:
- Нормализация функции центральной нервной системы (предотвращение стрессов).
- Чёткий распорядок дня (постоянное время подъёма и отхода ко сну).
- Упражнения на свежем воздухе и лечебная физкультура (длительные прогулки на свежем воздухе, езда на велосипеде, умеренная работа на огороде).
- Ежедневные нагрузки в зале и дома.
- Нормализация сна (сон длительностью до 8 часов).
- Рациональное питание. Тщательно считайте потреблённые с пищей килокалории, не допускайте излишнего потребления жиров. Жиров можно употреблять в сутки не более 50 –60 граммов, причём 2/3 из них должны составлять жиры растительного происхождения: кукурузное, подсолнечное масло. Ограничить продукты, содержащие большое количество животных жиров – цельное молоко, сливочное масло, сметана. В рационе должно быть достаточное количество белков: нежирные сорта рыбы, птицы, снятое молоко, творог, кефир и др. Необходимо ограничить приём легкоусвояемых углеводов: сахар, мёд, изделия из сдобного теста, шоколад, манную, рисовую крупы.
- Снижение веса (при ожирении). Без снижения веса, говорить о профилактике гипертонии не приходится. Нельзя пытаться резко похудеть, снижать массу тела можно на 5 – 10 % в месяц.
- Отказ от курения.
- Снижение употребления поваренной соли (употреблять не более6 граммовв день).
- Потребление продуктов питания с большим содержанием солей калия, кальция и магния (нежирный творог, петрушка, фасоль, чернослив, свекла, запечённый картофель, курага, изюм без косточек.)
- Ограничение потребления спиртных напитков.
Вторичная профилактика проводится у пациентов, у которых артериальная гипертензия установлена как диагноз. Ее цель – предотвращение возникновения осложнений. При этом данный вид профилактики включает в себя два компонента: не медикаментозное лечение артериальной гипертензии и антигипертензивную (лекарственную) терапию. Не медикаментозное лечение, в принципе, соответствует первичной профилактике, только с более жесткими требованиями. Если наследственность и окружающую среду каждый отдельный человек изменить не в состоянии, то образ жизни и питание – вполне. Лекарственная терапия – назначенные доктором препараты, которые целенаправленно действуют на высокий уровень давления, снижая его. Пациенты с артериальной гипертензией должны строго придерживаться рекомендаций врача и принимать препараты по назначению, предупреждая тем самым риск развития осложнений.
К профилактике артериальной гипертензии можно отнести систематический контроль уровня давления утром и вечером. Неотступное следование рекомендациям лечащего врача, своевременное обращение к нему в случае ухудшения состояния.
Помните! Болезнь легче (и дешевле) предупредить, чем лечить.
Сайт использует файлы cookie. Они позволяют узнавать Вас и получать информацию о Вашем пользовательском опыте. Если Вы не хотите, чтобы ваши данные обрабатывались, вы должны покинуть сайт. Если Вы продолжаете пользоваться сайтом, Вы ДАЕТЕ СОГЛАСИЕ на использование файлов cookie, обработку и хранение Ваших персональных данных.
Профилактика гипертонической болезни — цели, задачи и виды, рекомендации по образу жизни и питанию
Устойчивое повышенное артериальное давление (гипертоническая болезнь) является одной из причин развития тяжелых сосудистых нарушений, может провоцировать угрожающие летальным исходом состояния. Меры немедикаментозной и медикаментозной профилактики помогают предотвратить развитие патологии, улучшить здоровье и повысить качество жизни пациента с уже диагностированным заболеванием.
Почему важна профилактика гипертонической болезни
Гипертония (повышенное артериальное давление) является одной из самых острых проблем современного здравоохранения. По статистике, заболевание входит в первую пятерку по распространенности, при этом может протекать бессимптомно, становиться причиной тяжелых заболеваний или острых, опасных для жизни состояний. Своевременно предпринимаемые профилактические меры позволяют предупредить развитие болезни у лиц, входящих в группу риска, предотвратить прогрессирование и развитие следующих осложнений при диагностированной патологии:
- хронические заболевания и патологии сосудов органов-мишеней (сердца, мозга, глаз, почек);
- стенокардия;
- гипертонический криз;
- гипертензивная энцефалопатия;
- атеросклероз артерий сердца, почек или головного мозга;
- сердечная недостаточность;
- ретинопатия;
- аневризма, расслоение аорты;
- геморрагический или ишемический инсульт;
- инфаркт миокарда.
Группы риска
Рискам стать пациентами с диагностированной гипертонической болезнью (устойчиво повышенными показателями артериального давления) подвержены люди, относящиеся к следующим группам:
- Женщины после наступления периода менопаузы.
- Мужчины в возрасте от 35 до 50 лет.
- Женщины, регулярно принимающие препараты с эстрогенами.
- Лица, постоянно находящиеся в ситуации повышенного стресса.
- Больные с повышенным уровнем холестерина крови, страдающие сахарным диабетом, атеросклерозом сосудов головного мозга, почечными патологиями и сердечно-сосудистыми заболеваниями.
- Курящие люди.
- Лица, злоупотребляющие алкогольными напитками.
- Люди с избыточным весом или ожирением.
На что направлена профилактика гипертонии
Комплекс мероприятий, направленный на профилактику гипертонической болезни, для больных с разной степенью развития патологии решает следующие задачи:
- для лиц, входящих в группы риска – предотвращает развитие заболевания;
- на начальных этапах болезни – предупреждает прогрессирование гипертонии к более тяжелой ее степени;
- при умеренной или тяжелой гипертонической болезни профилактика направлена на предупреждение опасных для жизни пациента осложнений.
Врачи условно делят все профилактические меры на первичные (предупреждающие развитие болезни на ранних ее стадиях или при пограничных состояниях) и вторичные. Такая профилактика направлена на лечение возникших осложнений, снижение повышенных показателей давления (в том числе медикаментозное), замедление темпов прогрессирования гипертонической болезни, улучшение состояния пациента.
Первичная
Людям, показатели давления у которых находятся в пределах до 140/90 мм рт. ст., особенно при наличии лишнего веса и других факторов риска развития патологии, показана первичная профилактика гипертонической болезни. Рекомендуемый комплекс мер включает в себя:
Специальную диету – снижение количества употребляемой в пищу соли, введение в меню продуктов, богатых магнием и калием, отказ от избыточного количества в ежедневном рационе животных жиров и «быстрых» (легкоусвояемых) углеводов.
- ведение активного образа жизни, отказ от гиподинамии (ежедневные занятия физическими упражнениями, активность на свежем воздухе);
- отказ от вредных привычек (курения, употребления алкоголя);
- похудение (для людей с лишним весом);
- нормализацию режима труда и отдыха, сна, ежедневное соблюдение четкого режима дня (подъем и отход ко сну в одно и то же время);
- устранение факторов избыточного стресса, повышенных психологических перегрузок.
Меры первичной профилактики включают в себя своевременное лечение хронических заболеваний сердечно-сосудистой и иных систем, способствующих прогрессированию гипертонической болезни, регулярное диспансерное наблюдение, контроль показателей давления. Если проводимые мероприятия не приносят устойчивого результата (стабилизация состояния пациента и восстановление нормы по показателям), может рекомендоваться прием медикаментозных препаратов или иные меры консервативного лечения (физиотерапия, лечебная физкультура).

Вторичная
При диагностированной гипертонии умеренной или тяжелой степени пациенту показана вторичная профилактика гипертонической болезни. Основные меры направлены на достижение следующих результатов:
- предупреждение гипертонических кризов (резких скачков показателей до критического уровня);
- стабильное снижение показателей давления;
- предотвращение развития осложнений и вторичных изменений в органах-мишенях (мозг, сердце, почки, сосудистая система).
Как правило, вторичная профилактика включает медикаментозную терапию и немедикаментозные меры, представляющие собой расширенный вариант первичных профилактических мероприятий. К диете, нормализации образа жизни и режима дня в обязательном порядке добавляются следующие процедуры:
- Физиотерапия.
- ЛФК (лечебная физкультура).
- Психотерапия и аутотренинги.
- Санаторно-курортное лечение в кардиологических санаториях, в том числе в зонах благоприятного климата.
Что включает профилактика гипертонической болезни
Основными мерами первичной и вторичной профилактики гипертонии являются принципы немедикаментозной терапии, направленные на нормализацию следующих аспектов образа жизни пациента:
- правильное питание;
- избавление от таких факторов риска, как вредные привычки и избыточный вес;
- снижение уровня стресса;
- отказ от пассивного образа жизни, гиподинамии;
- нормализация режима дня.
Питание
Предупреждение прогресса гипертонической болезни невозможно без соблюдения специального режима питания. Основными пунктами профилактической диеты являются:
- снижение количества натрия (поваренной соли) в рационе;
- борьба с гиперхолестеринемией (повышенным уровнем холестерина крови);
- снижение количества сахара в рационе.
Высокое содержание соли в рационе провоцирует сосудистые спазмы, утолщение стенок сосудов (из-за регулярного повышения давления), поэтому ежедневное употребление гипертоником поваренной соли не должно превышать 6 г (суточная норма). Для этого придется полностью отказаться или максимально сократить употребление следующих продуктов:
- соленых, вяленых, копченых продуктов с высоким содержанием белка (мясо, рыба, полуфабрикаты из них);
- консервов, пресервов (мясных, рыбных, овощных);
- приправ для улучшения вкуса с добавлением соли;
- твердых сыров соленых сортов;
- фаст-фуда, включая соленые орешки, чипсы и пр.

В готовые блюда вместо соли можно добавлять специи, пряные травы и острые овощи. К добавкам, которые можно и рекомендуется использовать во время бессолевой диеты, относят:
- кислые соки (лимонный, клюквенный);
- чеснок, лук, редис, редьку;
- кориандр, куркуму, имбирь, базилик, черный или душистый перец, паприку и др. пряности;
- зелень (петрушку, укроп), листовые салаты, рукколу.
При профилактике гипертонии показана низкохолестериновая диета. Такой рацион препятствует процессам тромбообразования, нормализует работу сосудистой системы. Из меню по максимуму исключаются животные жиры, жареная пища, жирные сорта мяса и рыбы, комбинированные жиры (маргарин и спреды), колбасные изделия, копчености. Предпочтение в еде следует отдавать овощам, фруктам, нежирным видам мяса (птица, кролик), морепродуктам, кисломолочным продуктам с низкой жирностью, крупам, растительным маслам.
Для лиц с избыточным весом при гипертонической болезни важна низкоуглеводная диета. Высокий уровень сахара снижает эластичность сосудистых стенок, провоцирует их деформацию и утолщение, вызывает нарушение обмена веществ (в том числе гиперхолестеринемию). При соблюдении пониженных норм употребления сахара следует сократить (или свести к минимуму):
- кондитерские изделия, сдобу, белый хлеб;
- сахар, карамель, конфеты, мед, сахарные сиропы, кондитерские пасты;
- сладкую газировку (исключить), сладкие консервированные соки (возможно частичное ограничение);
- фаст-фуд;
- макароны;
- картофель;
- виноград, бананы;
- алкогольные напитки.
При гипертонической болезни в рационе должно присутствовать достаточное количество продуктов, содержащих калий. Этот микроэлемент улучшает сократительную способность миокарда, восстанавливает эндотелий (внутренний слой сосудов). В меню обязательно вводятся:
- сухофрукты (изюм, курага);
- бобовые (горох, фасоль, чечевица, нут);
- орехи и семечки;
- натуральное какао или содержащие его продукты;
- зелень (шпинат, щавель, базилик;
- авокадо;
- инжир;
- баклажаны.
Образ жизни
Профилактика гипертонии подразумевает ведение активного здорового образа жизни, исключающего гиподинамию. Людям с повышенным риском развития заболевания важно упорядочить режим дня, отдыха и питания:
- исключить ночные бодрствования;
- полноценно спать не менее 6-8 часов в сутки;
- осуществлять подъем и отхождение ко сну в одно и то же время;
- регулярно полноценно питаться не менее 4-6 раз за сутки, исключить перекусы.
Отказ от вредных привычек
Курение отрицательно воздействует на кровеносную и сосудистую системы, ухудшает проницаемость, эластичность стенок сосудов, вызывает сосудистые спазмы, повышает вязкость крови, способствуя процессам тромбообразования. Регулярное злоупотребление алкоголем провоцирует токсическое поражение печени и сосудистой системы, патологии почек, вызывает расслабление и спазмы сосудов, способствует нарушению обменных процессов. От этих вредных привычек при гипертонической болезни или риске ее развития необходимо отказаться.

Антистрессовые мероприятия
Согласно исследованиям, нервное напряжение и переутомление благоприятствуют прогрессированию гипертонической болезни к ее более тяжелым формам. Поэтому в рамках комплексных профилактических мероприятий по согласованию с лечащим врачом подбираются следующие антистрессовые процедуры:
- физиотерапия (массажи, рефлексотерапия, лечебные ванны и др.);
- санаторно-курортное лечение;
- психотерапия;
- курсы растительных седативных препаратов (пустырник, мелисса, корень валерианы и др.)
Лечебная физкультура
Занятия лечебной физкультурой при гипертонической болезни способствуют нормализации работы системы кровообращения, преодолению гиподинамии и застойных метаболических нарушений. Профессиональный спорт с многочасовыми тренировками и повышенными нагрузками необходимо исключить, предпочтение лучше отдавать лечебной физкультуре, плаванию или аквааэробике, йоге, пилатесу, пешим или велосипедным прогулкам, дыхательной гимнастике. В домашних условиях можно выполнять следующие простые упражнения:
- Бег на месте или с минимальным продвижением. Начинать от 20-50 секунд, постепенно увеличивать время до 15-20 минут, с последующим переходом на ходьбу для восстановления спокойного дыхания.
- Приседания, комплексами по два пружинящих приседа с одновременным подъемом рук вперед перед собой. Количество повторений – от 5 до 12, в два-три подхода.
- Наклоны к прямым ногам. Из положения ноги на ширине плеч на вдохе наклоны поочередно то к левой, то к правой ноге, с выдохом на подъеме. 15-20 повторений в 2-3 подхода.
Физиотерапевтические процедуры
Для стимуляции работы сердечной мышцы и системного кровотока, повышения сосудистого тонуса, нормализации метаболических процессов и стабилизации работы нервной системы при профилактике гипертонии показаны следующие физиотерапевтические процедуры:
- гальванотерапия (гальванизация);
- электрофорез;
- электросон;
- низкочастотная магнитотерапия;
- аэрофитотерапия;
- гидротерапия (лечебные ванны);
- УВЧ (ультравысокочастотная терапия);
- дарсонвализация.
Препараты
При вторичной профилактике для предотвращения развития осложнений гипертонической болезни к немедикаментозному лечению добавляется прием препаратов разных фармакологических групп. В зависимости от медицинского анамнеза и клинической картины заболевания пациенту могут быть назначены:
- Фитопрепараты гипотензивного действия (препараты на основе плодов боярышника и черноплодной рябины, омелы белой, барвинка малого).
- Алкалоиды барвинка малого и змеевиднойраульфии (Девинкан, Раувазан, Винкапан).
- Блокаторы β- и α-адренергических рецепторов (Пиндолол, Анаприл, Пирроксан).
- Симпатолитики (Октадин, Метилдофа).
- Диуретики (Клопамид, Спиронолактон, Дихлотиазид).
- Антагонисты кальция (Фенгидин).
- Препараты калия (Аспаркам, Панангин).
- Ингибиторы АПФ (ангиотензинпревращающего фермента) (Энам, Каптоприл).
Прогноз
При соблюдении систематического подхода к терапии первичные профилактические меры снижают вероятность развития гипертонической болезни на 80%. Исключение трех и более факторов риска (ожирение, вредные привычки, гиперлипидемия) снижает вероятность инфаркта сердечной мышцы на 50%. Эффективность мер вторичной профилактики закрепляется в течение 4-5 лет систематического соблюдения всех врачебных предписаний.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Профилактика и ее основные методы в борьбе с гипертонической болезнью
Артериальная гипертония является хронической патологией прогрессирующего типа с характерным для нее симптомом в виде высокого давления, возникающего на фоне сужения артерий и артериол. Подобная патология обусловлена различными осложнениями, в частности нарушениями работы почек, головного мозга и сердца.
Введение
Профилактика гипертонической болезни, является необходимой предупредительной мерой развития этого опаснейшего заболевания, как у совершенно здоровых людей, так и у пациентов с отягощенной наследственностью или у больных с показателями артериального давления выше допустимой нормы.
Гипертоническую болезнь необходимо профилактировать как можно раньше, особенно если имеются факторы, предрасполагающие к этому коварному заболеванию. Подобные действия помогут снизить риск развития осложнений и повысить качество жизни пациента.
Группа риска и кто в нее входит
Профилактика артериальной гипертонии является актуальным занятием для каждого человека. С течением времени в организме начинают происходить определенные сбои, приводящие порой к повышенному давлению. Подобные механизмы, с возрастом и приводят к развитию описываемой болезни.
Но случается, что патологические изменения проявляют себя раньше и с большой интенсивностью. Пациенты с таким тяжелым течением болезни, когда тонометр показывает, что давление повышено, рискуют своим здоровьем, из-за возможных осложнений, вызванных гипертонической болезнью.
Предотвращению вышеописанных состояний способствуют методы современнейшей профилактики описываемого заболевания, которые в первую очередь показаны пациентам, относящимся к так называемой группе риска. Именно на эту категорию людей и оказывают влияние неблагоприятные факторы, провоцирующие подобную патологию.
Группа риска включает в себя:

- Мужчин в возрасте от 35 до 50 лет;
- Женщин в период менопаузы;
- Женщин принимающих эстрогенные препараты;
- Людей находящихся в постоянном стрессе;
- Пациентов с атеросклеротическими нарушениями головного мозга, сердца, с болезнями почек и наличием диабетических состояний;
- Людей с повышенным уровнем холестерина в крови;
- Лиц пристрастившихся к курению и спиртному.
При резком повышении артериального давления, у человека развиваются сильнейшие головные боли, тошнота и головокружения. Подобная симптоматика наряду с описываемым заболеванием зачастую приводят к таким патологиям, как:
- Гипертензивная энцефалопатия;
- Аневризма и расслоение аорты;
- Злокачественная гипертензия;
- Ретинопатия (поражение сетчатки глаза);
- Сердечная недостаточность.
Постоянная профилактика, направленная на предупреждение развития гипертонической болезни и возможных осложнений, вызванных этим заболеванием, предполагает выполнение ряда процедур первичного и вторичного назначения.
Первичная профилактика заболевания
Первичная профилактика гипертонической болезни рекомендована всем людям без исключения, даже если показатели артериального давления в норме и нет каких-либо проявлений со стороны описываемого заболевания.
Не дать возможности развиться заболеванию, вот какую цель ставит перед собой первичная профилактика артериальной гипертензии. Поэтому в первую очередь человек должен изменить свой образ жизни, условия существования и режим питания.
При профилактике гипертонии рекомендовано:
- Остерегаться стрессовых ситуаций и эмоциональных всплесков;
- Проработать распорядок дня, в котором должно быть отведено время для отдыха и полноценного сна, не менее 9 часов;
- Выполнять определенный комплекс физических упражнений;
- Вести здоровый образ жизни;
- Полностью отказаться от курения и употребления спиртных напитков;
- Ограничить потребление продуктов насыщенных животными жирами и легкоусвояемыми углеводами;
- Вести борьбу с лишним весом, но без фанатизма;
- Рациональное питание.
Кроме того профилактика гипертонии предполагает обязательное лечение сопутствующих заболеваний систем и органов человеческого организма, соблюдение необходимых врачебных рекомендаций и контроль над уровнем артериального давления.
Особенности правильного питания

Контроль лишних килограммов и употребление в пищу продуктов насыщенных необходимыми микроэлементами помогают укрепить здоровье человека и даже нормализовать у него давление. Гипертоническая болезнь и ее первичная профилактика являются неотъемлемой частью организации тех или иных особенностей правильного питания.
Основная причина высокого артериального давления у человека – это тромбоз, а именно закупорка сосудов сгустками крови (тромбами). Что бы снизить риск появления подобных образований, необходимо сократить потребление продуктов содержащих животные жиры, заменив их растительными компонентами, в виде кукурузного и подсолнечного масел.
Рекомендовано исключить из рациона питания:
- Легкоусвояемые углеводы – шоколад, сахарный песок, выпечку;
- Животные жиры – сметану, молоко, сливочное масло;
- Недробленый рис, а также манную крупу.
Для снижения артериального давления в домашних условиях целесообразнее употреблять в пищу белковые продукты в виде нежирной рыбы, мяса птицы, творога и кефира. А также наполнять рацион пищевыми компонентами насыщенными магнием, кальцием и калием, а значит употреблять в пищу:
- Творог;
- Куриные яйца;
- Бобовые культуры;
- Курагу, изюм, чернослив.
Важно!
Соответствующая первичная профилактика описываемого заболевания предполагает использование правильного и рационального питания, что является одним из наиболее важных мероприятий по предупреждению развития артериальной гипертензии.
Вторичная профилактика заболевания
Вторичная профилактика гипертонической болезни направлена на оказание помощи пациентам, с уже поставленным диагнозом артериальная гипертензия, для предупреждения развития возможных осложнений и для замедления процессов прогрессирования заболевания. Вторичная профилактика и методы предупреждения артериальной гипертензии обозначены:
- Составлением нормального режима питания;
- Отведением времени для полноценного и качественного отдыха;
- Специальной диетой включающей в себя ограниченное количество соли и потребляемой жидкости;
- Абсолютным исключением из меню жирной, острой и копченой еды;
- Постоянным медицинским обследованием;
- Своевременным контролем артериального давления.
Также описываемая профилактика и ее мероприятия направленные на уменьшение повышенного давления помогают в лечении сопутствующих патологий (диабетических состояний, почечной недостаточности).
При гипертонической болезни второй степени, можно и даже нужно заниматься оздоровительными упражнениями в виде дыхательной гимнастики, плаванья, ходьбы и все это наряду с ежедневной общеукрепляющей зарядкой.

Методы немедикаментозной профилактики
Профилактика и методы лечения гипертонической болезни включают:
- Немедикаментозную терапию (с использованием более жестких мероприятий соответствующих первичной профилактике);
- Терапию медикаментозного характера.
В лечении гипертонии немедикаментозными методами используются следующие мероприятия:
- Процедуры физиотерапевтической направленности в виде электросна, электрофореза с медикаментозными средствами такими как, Эуфиллин, Никотиновая кислота, Но-шпа, массажа, иглорефлексотерапии и др.;
- Лечебная физкультура;
- Тренинги с психотерапевтическими блоками;
- Санаторно-курортный отдых лечебной направленности.
Важно!
Если давление повышается единожды – это не говорит о признаке развития гипертонии. Единовременное увеличение показателей может быть вызвано приемом медикаментозных средств, а также употреблением кофе или чая.
Необходимость медикаментозной профилактики
Медикаментозную профилактику гипертонии используют, при уже поставленном диагнозе и в тех случаях, когда та или иная предпринятая мера по предупреждению этого недуга оказалась неэффективной.
Профилактика высокого давления с использованием лекарственных средств может являться единственным методом купирования гипертонического криза. Ведь если тонометр показывает пограничный или высокий показатель артериального давления, то нужно уже бить тревогу и обращаться к врачу за назначением медикаментозной помощи.

В запущенных случаях, при несвоевременном обращении к врачу высокий предел давления может обернуться для человека нарушениями работы сердечно-сосудистой системы и всевозможными осложнениями.
Прогноз по профилактике
Профилактика по выявлению гипертонии на всех ее этапах развития, с использованием:
- Контроля артериального давления;
- Постановки на диспансерный учет пациентов;
- Медикаментозной терапии индивидуального характера;
- Поддержки нормального предела АД дает положительный прогноз по снижению рисков и осложнений, вызванных этим заболеванием.
Нужно помнить, что артериальная гипертензия может развиться, не только, к примеру, от лишних килограмм и курения, но и ввиду причин наследственного характера, а также из-за внешних негативных факторов.
Поэтому при диагнозе артериальная гипертензия пациенту рекомендована некая памятка с советами о поведении в момент резкого скачка давления и профилактике недопущения подобного состояния.

Памятка и прописанная в ней помощь гипертонику гласит:
- О необходимости измерения артериального давления, каждодневно и на голодный желудок, а также при плохом самочувствии для предотвращения гипертонического криза;
- О незаменимости ведения дневника, особенно если это хронический недуг, и пациенту нужно вносить в него ежедневные показатели АД;
- Об экстренном понижении давления путем применения лекарственного препарата под названием Каптоприл;
- О контроле использования лекарственных средств, так как резкое снижение АД может привести к нежелательным последствиям;
- О применении при болях за грудиной нитроглицерина (1 таблетка под язык);
Памятка для пациентов с гипертонией указывает на действия, которые необходимо совершить в первую очередь и на первый признак развития криза описываемого заболевания – слабость, головную боль и тошноту (даже рвоту). И если оказанная в домашних условиях помощь не возымела положительного результата, необходимо срочно вызывать скорую помощь.
При имеющейся гипертонии первичная и вторичная профилактика оказывают посильную помощь в предупреждении заболевания и в снижении рисков возможных осложнений вызванных высоким давлением.
Заболевание артериальная гипертензия может возникать, как у мужчин, так и у женщин, любого возраста. На фоне описываемой патологии могут развиваться заболевания опасные для здоровья и жизни человека. И лишь только современнейшая профилактика гипертонии, памятка необходимая для осуществления контроля над этим коварным заболеванием способны его остановить, сохранив при этом здоровье человека.
Приложение 2. Рекомендации по профилактике, диагностике и лечению артериальной гипертонии (гипертензии)
Рекомендации по профилактике, диагностике и лечению артериальной гипертонии
(гипертензии)*
(утв. приказом Минздрава РФ от 24 января 2003 г. N 4)
ГАРАНТ:
См. также Стандарт медицинской помощи больным артериальной гипертонией, утвержденный приказом Министерства здравоохранения и социального развития РФ от 22 ноября 2004 г. N 254
Термин “гипертоническая болезнь” (далее ГБ), предложенный Г.Ф.Лангом, соответствует употребляемому в других странах понятию “эссенциальная артериальная гипертензия”*. Под ГБ принято понимать хронически протекающее заболевание, основным проявлением которого является синдром артериальной гипертензии, не связанной с наличием патологических процессов, при которых повышение артериального давления обусловлено известными причинами (симптоматические артериальные гипертонии).
Диагностика ГБ и обследование пациентов с артериальной гипертонией (далее АГ) проводится в строгой последовательности, отвечая определенным задачам:
– определение стабильности повышения артериального давления (далее АД) и его степени;
– исключение симптоматической АГ или идентификация ее формы;
– выявление наличия других факторов риска сердечно-сосудистых заболеваний и клинических состояний, которые могут повлиять на прогноз и лечение, а также отнесение больного к той или иной группе риска;
– определение наличия поражений “органов-мишеней” и оценку их тяжести.
АГ определяется как состояние, при котором АДс составляет 140 мм рт.ст. или выше и/или АДд – 90 мм рт.ст. или выше у лиц, которые не получают антигипертензивную терапию.
Точность измерения артериального давления, и, соответственно, правильность установления диагноза и степени АГ, зависит от соблюдения правил по измерению АД.
Правила измерения артериального давления
Основным неинвазивным методом измерения АД является аускультативный метод Н.С.Короткова. Измерение АД с помощью других методов (в первую очередь осциллометрического) и с помощью автоматических приборов в 5 – 15% случаев дает значения АД, устойчиво и существенно отличающиеся от величин по методу Короткова. В этих случаях необходимо ориентироваться только на данные метода Короткова. Для выявления подобных отличий необходимо проводить серии из 3 последовательных (или параллельных) измерений АД двумя методами.
Для корректного измерения АД с целью классификации гипертензии необходимо соблюдать ряд условий, для исключения дополнительных прессорных нагрузок.
1. Условия измерения АД.
Измерение должно проводиться в спокойной комфортной обстановке при комнатной температуре, после адаптации пациента к условиям кабинета в течение не менее 5 – 10 мин. За час до измерения исключить прием пищи, за 1,5 – 2 часа курение, прием тонизирующих напитков, алкоголя, применение симпатомиметиков, включая назальные и глазные капли.
2. Положение пациента.
АД может определяться в положении “сидя” (наиболее распространено), “лежа” и “стоя”, однако во всех случаях необходимо обеспечить положение руки, при котором середина манжеты находится на уровне сердца.
Каждые 5 см смещения середины манжеты относительно уровня сердца приводят к завышению или занижению АД на 4 мм рт.ст. В положение “сидя” измерение проводится у пациента, располагающегося в удобном кресле или на стуле, с опорой на спинку, с исключением скрещивания ног. Необходимо учитывать, что глубокое дыхание приводит к повышенной изменчивости АД, поэтому необходимо информировать об этом пациента до начала измерения.
Рука пациента должна быть удобно расположена на столе рядом со стулом, и лежать неподвижно с упором в области локтя до конца измерения. При недостаточной высоте стола необходимо использовать специальную подставку для руки. Не допускается положение руки на “весу”. Для выполнения измерения АД в положении “стоя” необходимо использовать специальные упоры для поддержки руки, либо во время измерения поддерживать руку пациента в районе локтя.
Дополнительные измерения АД стоя (ортостаз) проводят через 2 мин после перехода в вертикальное положение для выявления ортостатической гипотензии. Измерение АД в ортостазе целесообразно проводить пациентам старшей возрастной группы (старше 65 лет), при наличии сахарного диабета, недостаточности кровообращения, вегето-сосудистой дистонии, а также пациентам, принимающим вазодилататоры или имеющим эпизоды ортостатической гипотензии в анамнезе.
Целесообразно также измерять АД на ногах, особенно у больных моложе 30 лет. Измерение АД на ногах проводится с помощью широкой манжеты, фонендоскоп располагают в подколенной ямке.
3. Прибор для измерения АД по методу Н.С.Короткова состоит из окклюзионной пневмоманжеты, груши для нагнетания воздуха с регулируемым клапаном стравливания, манометра, стетофонендоскопа или специализированного фонендоскопа из комплекта тонометров. Используются ртутные, стрелочные, либо электронные манометры. Значения давления округляются до ближайшего четного числа. Не допустима практика округлений до “5” и “0” на конце (т.е. записей только типа 145/95 и/или 160/100). Манометры требуют регулярной поверки (точности и регулировки) с интервалами, указанными в технических характеристиках, но не реже одного года. Манжета подбирается с учетом охвата плеча, который измеряется в его средней части с помощью гибкой измерительной ленты. Измерение АД средней плечевой манжетой для взрослых выполняется только при охвате плеча равном 23 – 33 см. В остальных случаях необходимо использовать специальные размеры манжет. При этом ширина и длина внутренней эластичной камеры должны соответствовать охвату плеча – длина не менее 80%, а ширина около 40% последнего. Манжета с меньшей шириной камеры приводит к завышению, а слишком широкая к занижению значений АД.
4. Техника измерения.
Манжета накладывается на плечо таким образом, чтобы средняя часть пневмокамеры находилась над проекцией артерии. Между манжетой и поверхностью плеча должно помещаться два пальца (для детей и взрослых с маленьким объемом руки – один палец), а ее нижний край должен располагаться на 2,5 см выше локтевой ямки. Не рекомендуется накладывать манжету на ткань одежды, запрещено закатывать рукава с образованием сдавливающих валиков из ткани. Головка стетофонендоскопа фиксируется у нижнего края манжеты над проекцией плечевой артерии, причем не допускается создание значительного давления на кожу, а расположение головки под манжетой приводит к ошибкам в определении в первую очередь диастолического АД.
В ходе первого измерения АД (или перед ним) необходимо дополнительно провести оценку систолического АД пальпаторно. Пальпируется лучевая или плечевая артерии. При нагнетании воздуха в манжету фиксируются показания манометра в момент прекращения пульсаций артерии, как оценочное значение систолического АД, после чего компрессия продолжается еще на 30 мм рт.ст. Необходимо учитывать, что избыточно высокое давление компрессии вызывает дополнительные болевые ощущения и повышение АД.
Скорость снижения давления воздуха в манжете должна составлять 2 – 3 мм рт.ст. за секунду (или за время между последовательными сокращениями сердца). При давлении более 200 мм рт.ст. допускается увеличение этого показателя до 4 – 5 мм рт.ст. за секунду.
Появление первого тона соответствует систолическому АД (первая фаза тонов Короткова). Диастолическое АД определяют по моменту исчезновения тонов Короткова (пятая фаза). Определение диастолического АД по 4-ой фазе (момента резкого ослабления тонов) рекомендовано при проведении измерения АД у детей до 12 – 14-ти лет, беременных женщин, а так же у пациентов с высоким минутным объемом сердца, обусловленным физической нагрузкой, заболеванием или физиологическими особенностями. Для контроля полного исчезновения тонов необходимо продолжить аускультацию до снижения давления в манжете на 15 – 20 мм рт.ст. относительно последнего тона.
При слабых тонах Короткова перед измерением целесообразно поднять руку и выполнить несколько сжимающих движений без значительных усилий.
5. Кратность измерений.
Повторные измерения проводятся с интервалом не менее 2-х минут.
Во время первого визита пациента необходимо измерить АД на обеих руках. При выявлении устойчивой значительной асимметрии (более 10 мм рт.ст. для систолического АД и 5 мм рт.ст. для диастолического АД), все последующие измерения проводятся на руке с более высокими цифрами. В противном случае измерения проводят, как правило, на “нерабочей” руке.
Если первые два измерения АД отличаются между собой не более, чем на 5 мм рт.ст., измерения прекращают и за уровень АД принимают среднее значение этих величин.
Если имеется отличие более 5 мм рт.ст., проводится третье измерение, которое сравнивается по приведенным выше правилам со вторым, а затем (при необходимости) и четвертое измерение. Если в ходе этого цикла выявляется прогрессивное снижение АД, то необходимо дать дополнительное время для расслабления пациента. Если же отмечаются разнонаправленные колебания АД, то дальнейшие измерения прекращают и определяют среднее трех последних измерений (при этом исключают максимальные и минимальные значения АД).
6. Затруднения при измерении артериального давления.
А) “Аускультативный провал” (резкое ослабление и исчезновение тонов после прослушивания первых двух-трех отчетливых тонов) может служить причиной серьезной недооценки систолического АД если при первом измерении не проводится его пальпаторная оценка.
Б) Нарушения ритма сердца. Необходимо пальпировать лучевую артерию для оценки степени неравномерности сокращений сердца в ходе измерений. При выраженной неравномерности необходимо ориентироваться на средние значения АД по результатам 4 – 6 последующих измерений. При редких нерегулярных сокращениях, ориентироваться на значения АД, полученные при эпизодах регулярного ритма.
В) Стенозирующие поражения артерий. При одностороннем поражении сосудов необходимо проводить измерение на контралатеральной руке, а при двустороннем поражении рекомендуется измерение на бедре. Для этого используется специальная бедренная манжета, при этом необходимо учитывать, что систолическое давление на бедре на 15 – 20% выше, чем на плече.
Г) Повышенная ригидность крупных артерий. У пациентов старшей возрастной группы (старше 65 лет), а также у пациентов, длительное время страдающих сахарным диабетом, наблюдается повышенная ригидность крупных артерий, в некоторых случаях препятствующая их спадению при компрессии. При этом метод Н.С.Короткова дает завышение АД, т.е. “псевдо-гипертензию”. Для ее исключения полезно одновременно с аускультацией определять АД пальпаторно и при отличии в систолическом АД более 15 мм рт.ст. провести определение ригидности плечевой артерии (например, ультразвуковыми методами). При выраженной ригидности определение АД возможно только инвазивным методом.
7. Наиболее частые ошибки, приводящие к неправильному измерению АД: использование манжеты, не соответствующей охвату плеча, малое время адаптации пациента к условиям кабинета, высокая скорость снижения давления в манжете, отсутствие контроля асимметрии АД, не использование пальпации при первом измерении АД, неправильное положение руки пациента.
Дополнительные методы оценки артериального давления
Метод самоконтроля артериального давления.
Метод предполагает измерение АД самим пациентом или его родственниками. Допускается измерение АД как по Короткову (при наличии навыков, обучения или контроля правильности выполнения измерений со стороны медицинского персонала), так и использование полуавтоматических и автоматических измерителей АД (после подтверждения в серии контрольных измерений высокой степени совпадения показаний прибора с данными АД по Короткову). Самоконтроль АД может проводиться в домашних (наиболее распространен), рабочих и госпитальных условиях. Гипертензия констатируется при средних за сутки значениях АД более 135/85 мм рт.ст.
Метод в первую очередь показан:
А) для оценки уровня АД у пациентов с повышенной прессорной реакцией “на белый халат”,
Б) пациентам с повышенной лабильностью АД
В) при подборе терапии пациентам в амбулаторных условиях.
Метод суточного мониторирования АД (СМАД) (у свободно передвигающихся пациентов) с помощью носимых аппаратов.
СМАД проводится как в амбулаторных, так и в стационарных условиях.
Метод в первую очередь показан для:
– исключения “гипертонии белого халата” и изолированной клинической гипертонии,
– диагностики пограничной гипертонии,
– выявления ночной гипертонии,
– уточнения тактики лечения больных с “рефракторной” (резистентной) гипертонией,
– определения эффективности проводимой антигипертензивной терапии,
– выявления и оценки эффективности коррекции гипертонии при беременности,
– выявления эпизодов гипотонии, для выявления “гипертонии рабочего дня” у пациентов с высоким уровнем стрессов на рабочем месте.
Нормативы средних значения АД (в мм рт.ст.) для дня, ночи и суток по данным СМАД