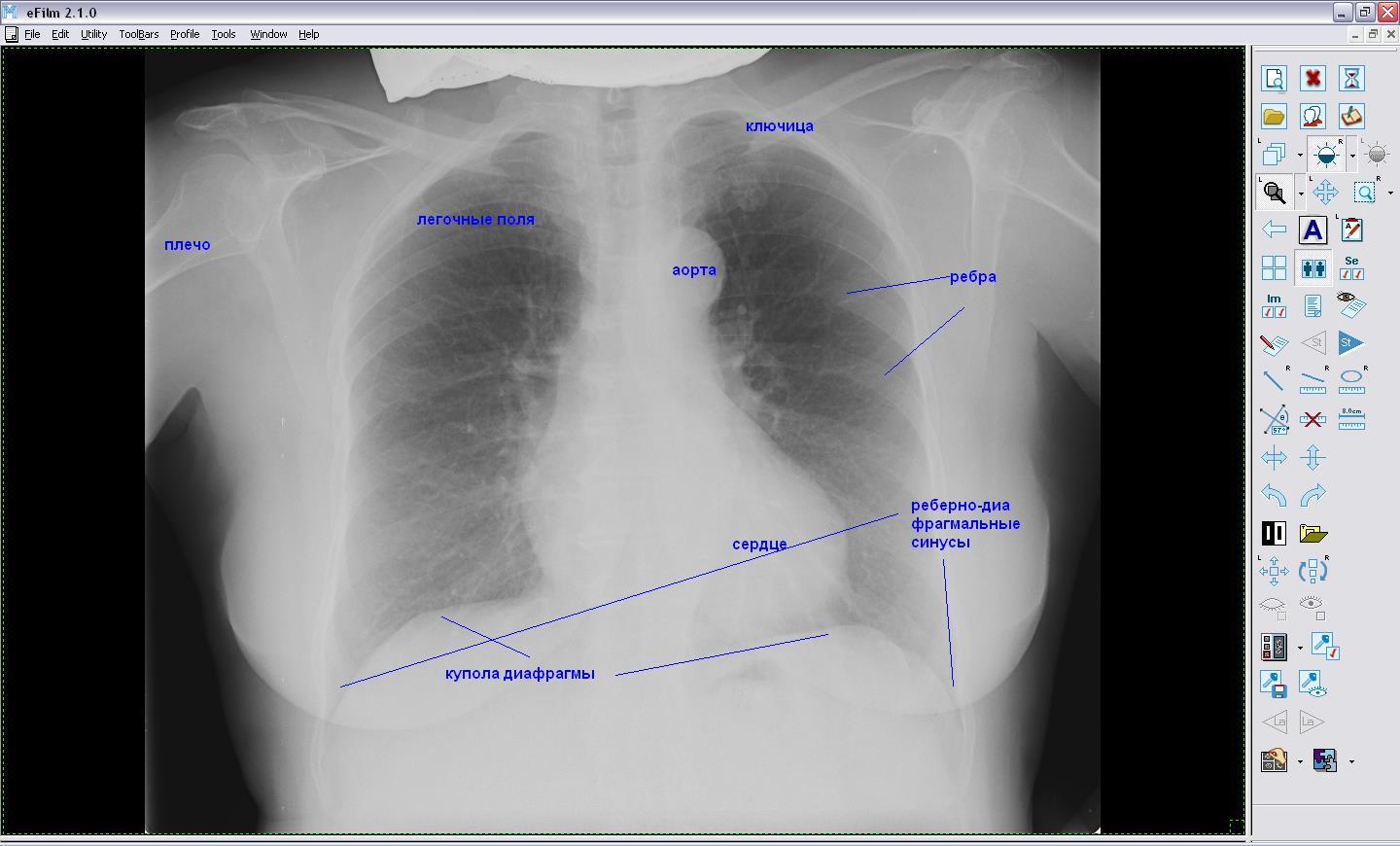
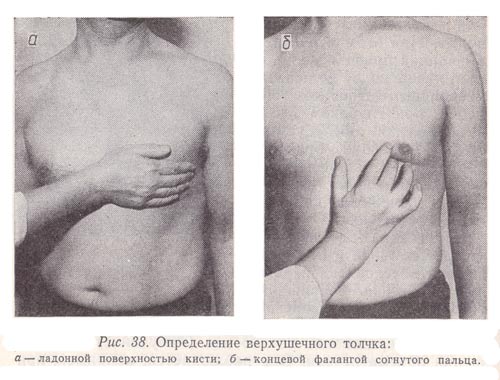
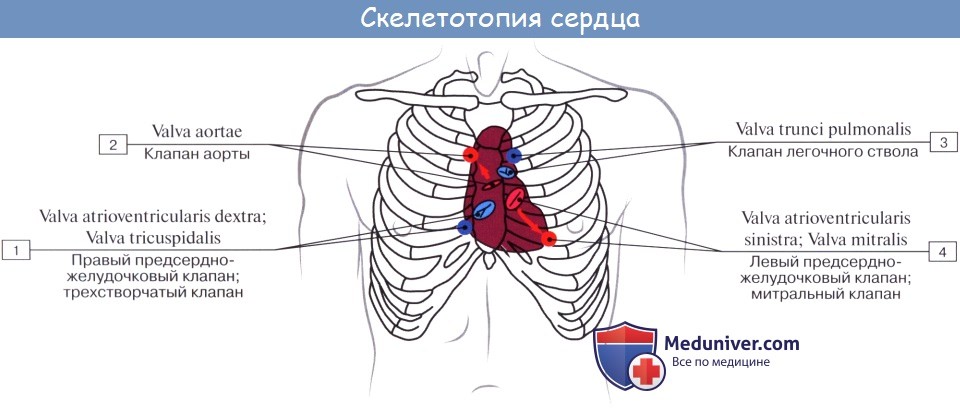
Определение конфигурации сердца, размеров поперечника сердца и сосудистого пучка
Определяются правый и левый контуры сердца. Для определения правого контура сердца проводится перкуссия на уровне IV, III, II межреберий. Для установления левого контура сердца проводится перкуссия на уровне V, IV, III, II межреберий. Поскольку границы сердца на уровне IV межреберья справа и V межреберья слева уже установлены при определении границ относительной тупости сердца, остается определить их на уровне IV, III, II межреберий слева и III, II межреберий справа.
Определение контуров сердца на уровне III и II межреберий справа и IV-II межреберий слева.
Исходное положение пальца-плессиметра – на срединно-ключичной линии с соответствующей стороны. Середина средней фаланги пальца-плессиметра должна находиться в соответствующем межреберье. Перкуссия проводится ударами средней силы. Палец-плессиметр перемещают по направлению к сердцу. При появлении притупленного звука отмечают границу по краю пальца-плессиметра, обращенному к ясному легочному звуку (т.е. от сердца).
В норме правый контур сердца на уровне II и III межреберий располагается по правому краю грудины, на уровне IV межреберья, на 1-2 см кнаружи от правого края грудины. Левый контур сердца на уровне II межреберья располагается по левому краю грудины, на уровне III межреберья по левой окологрудинной линии, на уровне IV и V межреберий, на 1-2 см кнутри от левой срединно-ключичной линии.
Диагностическое значение имеют следующие патологические конфигурации сердца:
Митральная конфигурация. Характеризуется выбуханием кнаружи верхней части левого контура, обусловленным дилатацией левого предсердия и конуса легочной артерии. Талия сердца сглажена. Данная конфигурация выявляется при стенозе левого атриовентрикулярного отверстия и при недостаточности митрального клапана.
Аортальная конфигурация. Характеризуется выбуханием кнаружи нижней части левого контура, обусловленным дилатацией левого желудочка. Талия сердца подчеркнута. Сердце напоминает по форме валенок или сидящую на воде утку. Аортальная конфигурация наблюдается при недостаточности клапанов аорты, при аортальном стенозе.
Трапециевидная конфигурация. Характеризуется почти симметричным выбуханием обоих контуров сердца, более выраженным в нижних отделах. Данная конфигурация наблюдается при экссудативном перикардите и гидротораксе.
Ширина сосудистого пучка. Контуры сердца, определенные во втором межреберье справа и слева, соответствуют ширине сосудистого пучка. В норме правая граница сосудистого пучка проходит по правому краю грудины. Она образована аортой или верхней полой пеной. Ясная граница сосудистого пучка в норме проходит по левому краю грудины. Она образована легочной артерией. В норме ширина сосудистого пучка составляет 5-6 см. Увеличение размера поперечника сосудистого пучка наблюдается при атеросклерозе и при аневризме аорты.
Измерение поперечника сердца. Длина поперечника сердца является слагаемым двух размеров – правого и левого. Поперечник сердца у здорового человека составляет 11-13 см. Правый размер – это расстояние от правой границы относительной тупости сердца до передней срединной линии. В норме он составляет 3-4 см. Левый размер – это расстояние от левой границы относительной тупости сердца до передней срединной линии. В норме он составляет 8-9 см.
Увеличение размера правого компонента поперечника сердца происходит при патологических состояниях, сопровождающихся дилатацией правого предсердия и правого желудочка. Экссудативный перикардит и гидроперикард также приводят к увеличению размера правого компонента поперечника сердца.
Увеличение размера левого компонента поперечника сердца происходит при патологических состояниях, сопровождающихся дилатацией левого, а в некоторых случаях – и правого желудочка.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: При сдаче лабораторной работы, студент делает вид, что все знает; преподаватель делает вид, что верит ему. 9788 –  | 7481 –
| 7481 –  или читать все.
или читать все.
Ортоперкуссия по Курлову Левый и правый контуры сердца. Патологические конфигурации сердца.
Перкуссия сердца производится с целью определения величины, конфигурации, положения сердца и размеров сосудистого пучка. При перкуссии определяют границы относительной тупости, представляющие собой истинные размеры сердца, и границы абсолютной тупости, то есть той части сердца, которая не прикрыта легкими и образуется правым желудочком.
Перкуссию сердца проводят в вертикальном положении больного, у тяжелобольных– в горизонтальном положении. Палец-плессиметр располагается параллельно ожидаемой границе. При определении границ относительной тупости используют перкуссию средней силы, абсолютной тупости – тишайшую. Перкуторные удары наносят по концевой фаланге, при этом первый удар – короткий и отрывистый, второй – припечатывающий. Отметка границ сердца идет по тому краю пальца, который обращен в сторону громкого звука. Вначале определяют правую, затем – верхнюю и левую границы относительной тупости сердца. После этого определяют правую, верхнюю и левую границы абсолютной тупости сердца. Затем исследуют контуры сердца – ортоперкуссия сердца по Курлову – и измеряют ширину сосудистого пучка, длинника и поперечника сердца.
Нормальные границы относительной сердечной тупости: правая (ПП)- в IV м/реберье на 1 см латеральнее правого края грудины, верхняя (ушко ЛП) – на уровне нижнего края III р. по левой парастернальной линии, левая – (верхушка ЛЖ) на 1,5 см. кнутри от левой среднеключичной линии в V м/реберье
Нормальные границы абсолютной сердечной тупости: правая – в IV межреберье по левому краю грудины, верхняя – на уровне нижнего края IV р. по левой парастернальной линии, левая – на 1-2 см. кнутри от левой границы относительной сердечной тупости
Ширину сосудистого пучка определяют во втором межреберье, в норме примерно соответствует ширине грудины(4-6см)
Дуги правого контура сердца в норме – верхняя полая вена (ВПВ) – по краю грудины до III р., правое предсердие (ПП) в 3-4 межреберьях на 1 см кнаружи от правого края грудины.
Углы правого контура сердца в норме– атриовазальный угол (между ВПВ и ПП) и правый кардиодиафрагмальный (между ПП и диафрагмой в 5 межреберье у грудины)
Дуги левого контура сердца в норме – I межреберье у края грудины – дуга аорты, II межреберье у края грудины – дуга лёгочной артерии, на уровне III р. за край грудины выступает дуга, образованная ушком левого предсердия (ЛП), ниже – дуга левого желудочка (ЛЖ)
«Талия» сердца – это угол между сосудистым пучком и дугой левого желудочка. Вершина этого угла соответствует ушку ЛП. При увеличении ЛП талия сердца «сглажена», а при увеличении ЛЖ – «подчёркнута»
Левый кардиодиафрагмальный угол – располагается под верхушкой ЛЖ
Поперечник сердца – расстояние от правой границы относительной сердечной тупости до вертикальной линии, проведённой через левую границу относительной сердечной тупости (в норме 11-13 см.)
Длинник сердца –расстояние от правого кардиодиафрагмального угла до верхушки ЛЖ (в норме 11-13 см.)
Нормальная конфигурация сердца: нормальные границы относительной и абсолютной тупости, нормальные длинник и поперечник сердца, талия сердца не изменена, определяются кардиодиафрагмальные углы (особенно правый).
У больных с различными заболеваниями сердечно-сосудистойсистемы выявляются патологические конфигурации сердца.
Аортальная конфигурация сердцахарактеризуется увеличением ЛЖ (за счёт его гипертрофии или дилатации), увеличены длинник и поперечник сердца, талия сердца подчеркнута, причины – аортальный стеноз и артериальная гипертония (перегрузка ЛЖ избыточным давлением), недостаточность аортального клапана (перегрузка ЛЖ избыточным объёмом).
Митральная конфигурация I – талия сердца сглажена за счет гипертрофии левого предсердия, сосудистый пучок может быть расширен за счет «выбухания» лёгочной артерии, возможно смещение кнаружи правой границы относительной сердечной тупости из-за увеличения правых отделов сердца при декомпенсации порока с развитием лёгочной гипертензии; причина конфигурации – митральный стеноз при котором возникает перегрузка ЛП в диастолу желудочков из-за сужения левого атриовентрикулярного отверстия.
Митральная конфигурации II – увеличено левое предсердие, смещена кнаружи 4 дуга левого контура за счет увеличения левого желудочка, сосудистый пучок может быть расширен за счет «выбухания» лёгочной артерии, причина – недостаточность митрального клапана, при которой возникает перегрузка ЛП и ЛЖ избыточным объёмом из-за неполного смыкания митрального клапана в систолу желудочков.
«Трапециевидная» конфигурация сердца – сердце имеет форму трапеции, талия сердца, атриовазальный угол и кардиодиафрагмальные углы «исчезают», причина – гидроперикард.
«Шаровидная» конфигурация сердца – контур сердца напоминает форму шара, причина – дефект межжелудочковой перегородки при котором происходит сброс крови из левого в правый желудочек.
«Капельная» конфигурации сердца –левая и правая границы сердечной тупости смещены кнутри, площадь сердечной тупости уменьшается, сердце приобретает «капельную» форму (т. н. «лаэннековское» сердце), причина – эмфизема легких.
«Сor bovinum» («бычье» сердце) –площадь сердечной тупости значительно увеличена за счет гипертрофии и/или дилатации его основных отделов, основная причина – миокардиопатия, далеко зашедшие формы сердечной недостаточности.
. Далее просто прочитать, чтобы вспомнить технику на всякий случай:

Папиллярные узоры пальцев рук – маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ – конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.

Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
Перкуссия сердца. Техника и правила перкуссии сердца.
Сердце — безвоздушный орган, расположенный в окружении легочной ткани, богатой воздухом.
Как безвоздушный орган сердце при перкуссии дает тупой звук. Но в связи с тем что оно по периферии частично прикрыто легкими, тупой звук неоднороден. Поэтому выделяют относительную
и абсолютную тупость.
При перкуссии области сердца, прикрытой легкими, определяется относительная, или глубокая, тупость, которая соответствует истинным границам сердца.
Над областью сердца, не прикрытой легочной тканью, определяется абсолютная, или поверхностная, тупость.
Техника и правила перкуссии сердца
Перкуссия производится в вертикальном положении больного (стоя или сидя на стуле) с опущенными вдоль тела руками. В таком положении вследствие опущения диафрагмы поперечник
сердца на 15—20% меньше, чем в горизонтальном. У тяжелых больных следует ограничиться перкуссией только в горизонтальном положении. У сидящего на кровати с горизонтально расположенными, не спущенными вниз ногами отмечаются высокое стояние купола диафрагмы, максимальное смещение сердца и наименее точные результаты перкуссии сердца. Перкуссия выполняется при спокойном дыхании больного.
Положение врача должно быть удобным для правильного расположения пальца-плессиметра на грудной клетке исследуемого и свободного нанесения перкуторных ударов пальцем- молоточком. При горизонтальном положении больного врач находится справа, при вертикальном положении — напротив него.
Перкуссия сердца производится по следующей схеме:
• определение границ относительной тупости сердца,
• определение контуров сердечно-сосудистого пучка, конфигурации сердца, размеров сердца и сосудистого пучка,
• определение границ абсолютной тупости сердца.
Перкуссия сердца выполняется с соблюдением всех “классических” правил топографической перкуссии: 1) направление перкуссии от более ясного звука к тупому; 2 ) палец-плессиметр устанавливается параллельно предполагаемой границе органа; 3) отметка границы производится по краю пальца-плессиметра, обращенного к ясному перкуторному звуку; 4) выполняется тихая (для
определения границ относительной тупости сердца и контуров ердечно-сосудистого пучка) и тишайшая (для определения границ абсолютной тупости сердца) перкуссия.
Определение границ относительной тупости сердца
Относительная тупость сердца является проекцией передней его поверхности на грудную клетку. Вначале определяют правую, затем верхнюю и после этого левую границы относительной тупости
сердца. Однако прежде чем определять границы относительной тупости сердца, следует установить верхнюю границу печени, т. е. высоту стояния правого купола диафрагмы, над которым
располагается правый отдел сердца.
Следует учитывать, что верхняя граница печени, соответствующая высоте стояния купола диафрагмы, прикрыта правым легким и при перкуссии дает притупленный звук (относительная
тупость печени), который не всегда удается отчетливо определить.
Поэтому на практике принято определять верхнюю границу абсолютной тупости печени, соответствующую нижней границе правого легкого, на которую ориентируются при нахождении правой
границы сердца.
Чтобы определить местоположение верхнего края печени методом перкуссии, палец-плессиметр ставят во II межреберье справа от грудины, параллельно ребрам, по срединно-ключичной
линии и, меняя положение пальца-плессиметра по направлению вниз, наносят перкуторные удары средней силы до появления тупости (нижний край легкого, который у здоровых людей находится
на уровне VI ребра).
Определение правой границы относительной тупости сердца.
Палец-плессиметр располагают на одно ребро выше печеночной тупости, т. е. в IV межреберье. Положение его меняется на вертикальное — параллельно ожидаемой границе сердца. Выстукивают от правой срединно-ключичной линии в направлении от легких к сердцу, пока не произойдет переход ясного звука в притупление.
Появление укороченного звука определяет наиболее удаленную точку правого контура сердца. В норме правая граница относительной тупости сердца расположена в IV межреберье на 1—1,5 см кнаружи от правого края грудины и образуется правым предсердием.
Определение верхней границы относительной тупости сердца проводят на 1 см кнаружи от левого края грудины при горизонтальном положении пальца-плессиметра, продвигаясь от I межре-
берья вниз до появления притупления перкуторного звука.
В норме верхняя граница относительной тупости сердца находится на уровне III ребра или в III межреберье, у лиц с астенической конституцией — над верхним краем IV ребра, что в значительной мере определяется высотой стояния купола диафрагмы. В образовании верхней границы относительной тупости сердца участвуют начальная часть легочной артерии и ушко левого предсердия.
Определение левой границы относительной тупости сердца.
Наиболее удаленную точку левого контура сердца представляет верхушечный толчок, который совпадает с левой границей относительной тупости сердца. Поэтому прежде чем начать определение
левой границы относительной тупости сердца, нужно отыскать верхушечный толчок, необходимый в качестве ориентира. В тех случаях, когда верхушечный толчок не виден и не прощупывается, определение левой границы относительной тупости сердца методомперкуссии ведут по V и, кроме того, по VI межреберьям, в направлении от передней подмышечной линии к сердцу. Палец- плессиметр кладут вертикально, т. е. параллельно предполагаемой левой границе относительной тупости сердца, и перкутируют до появления притупления. В норме левая граница относительной тупости сердца расположена в V межреберье на 1—2 см кнутри от левой срединно-ключичной линии и образована левым желудочком.
Определение правого и левого контура сердечно-сосудистого пучка, размеров сердца и сосудистого пучка, конфигурации сердца
Определение границ контуров сердечно-сосудистого пучка позволяет найти размеры сердца и сосудистого пучка, составить представление о конфигурации сердца. Правый контур сердечнососудистого пучка проходит справа от грудины с I по IV межреберье. В I, II, III межреберьях он образован верхней полой веной и отстоит от передней срединной линии на 2,5—3 см. В IV межреберье правый контур образован правым предсердием, отстоит от передней срединной линии на 4—4,5 см и соответствует правой границе относительной тупости сердца. Место перехода сосудистого контура в контур сердца (правого предсердия) называется “правый сердечно-сосудистый (атриовазальный) угол”.
Левый контур сердечно-сосудистого пучка
проходит слева от грудины с I по V межреберье. В I межреберье он образован аортой, во II — легочной артерией, в III — ушком левого предсердия, в IV и V — левым желудочком. Расстояние от передней срединной линии в I—II межреберьях — 2,5—3 см, в III — 4,5 см, в IV—V — 6—7 см и 8—9 см соответственно. Граница левого контура в V межреберье соответствует левой границе относительной тупости сердца.
Место перехода сосудистого контура в контур левого предсердия представляет тупой угол и носит название “левый сердечнососудистый (атриовазальный) угол”, или талия сердца.
Методически перкуссия границ контуров сердечно-сосудистого пучка (вначале правого, затем левого) осуществляется в каждом межреберье от среднеключичной линии по направлению к соответствующему краю грудины при вертикальном положении пальца-плессиметра. В I межреберье (в подключичной ямке) перкуссия производится по первой (ногтевой) фаланге пальца- плессиметра.
По М.Г. Курлову, определяется 4 размера сердца: длинник, поперечник, высота и ширина.
Длинник сердца
— расстояние в сантиметрах от правого сердечно-сосудистого угла до верхушки сердца, т. е. до левой границы относительной тупости сердца. Он совпадает с анатомической осью сердца и в норме равен 12—13 см.
Для характеристики положения сердца известное значение имеет определение угла наклона сердца, заключенного между анатомической осью сердца и передней срединной линией. В норме этот угол соответствует 45—46°, у астеников он увеличивается.
Поперечник сердца
— сумма 2 перпендикуляров к передней срединной линии из точек правой и левой границ относительной тупости сердца. В норме он равен 11 — 13 см ± 1 — 1,5 см с поправкой
на конституцию — у астеников он уменьшается (“висячее”, “капельное” сердце), у гиперстеников — увеличивается (“лежачее” сердце).
Ширина сердца
— сумма 2 перпендикуляров, опущенных на длинник сердца: первый — из точки верхней границы относит е л ь н о й тупости сердца, второй — из вершины сердечнопеченочного угла, образованного правой границей относительной т у п о с т и сердца и печенью (практически — V межреберье, у правого края грудины). В норме ширина сердца составляет 10—10,5 см.
Высота сердца
— расстояние от точки верхней границы относительной тупости сердца до основания мечевидного отростка (первый отрезок) и от основания мечевидного отростка до нижнего контура сердца (второй отрезок). Однако ввиду того что нижний контур сердца перкуторно практически невозможно определить из-за прилегания печени и желудка, считают, что второй отрезок равняется одной трети первого, а сумма обоих отрезков в норме составляет в среднем 9—9,5 см.
Косой размер сердца
(quercus) определяется от правой границы относительной тупости сердца (правое предсердие) до верхней границы относительной тупости сердца (левое предсердие), в норме равен 9—11 см.
Ширина сосудистого пучка
определяется по II межреберье, в норме составляет 5—6 см.
Определение конфигурации сердца.
Различают нормальную, митральную, аортальную и в виде трапеции с широким основанием конфигурации сердца.
При нормальной конфигурации сердца размеры сердца и сердечно- сосудистого пучка не изменены, талия сердца по левому контуру представляет тупой угол.
Митральная конфигурация сердца характеризуется сглаженностью и даже выбуханием талии сердца по левому контуру за счет гипертрофии и дилатации левого предсердия, что характерно
для митральных пороков сердца. При этом при наличии изолированного митрального стеноза происходит расширение границ относительной тупости сердца вверх и вправо за счет увеличения
левого предсердия и правого желудочка, а при недостаточности митрального клапана — вверх и влево за счет гипертрофии левого предсердия и левого желудочка.
Аортальная конфигурация сердца наблюдается при аортальных пороках и характеризуется смещением кнаружи и вниз левой границы относительной тупости сердца за счет увеличения размеров
левого желудочка без изменения левого предсердия. В связи с этим талия сердца по левому контуру подчеркнута, приближается к прямому углу. Увеличиваются длинник и поперечник сердца без изменения его вертикальных размеров. Такую конфигурацию сердца традиционно сравнивают с контуром утки, сидящей на воде.
Конфигурация сердца в виде трапеции с широким основанием инаблюдается вследствие скопления большого количества жидко147 сти в полости перикарда (гидроперикард, экссудативный перикардит), при этом значительно увеличивается поперечник сердца.
Резко выраженная кардиомегалии с увеличением всех камер сердца — “бычье сердце” (cor bovinum) — наблюдается при декомпенсации сложных пороков сердца, дилатационной кардиомиопатии.
Определение границ абсолютной тупости сердца
Абсолютная тупость сердца — это часть сердца, не прикрытая краями легких, прилегающая непосредственно к передней стенке грудной клетки и дающая при перкуссии абсолютно тупой звук.
Абсолютная тупость сердца образована передней поверхностью правого желудочка.
Для определения границ абсолютной тупости сердца применяется тишайшая, или пороговая, перкуссия. Различают правую, верхнюю и левую границы. Определение проводят по общим правилам
топографической перкуссии от границ относительной тупости сердца (правой, верхней, левой) по направлению к зоне абсолютной тупости.
Правая граница абсолютной тупости сердца проходит по левому краю грудины; верхняя — по нижнему краю IV ребра; левая — на 1 см кнутри от левой границы относительной тупости сердца
или совпадает с ней.
Аускультация сердца
Аускультация сердца — наиболее ценный из методов исследования сердца.
Во время работы сердца возникают звуковые явления, которые называют сердечными тонами. Анализ этих тонов при выслушивании или графической записи (фонокардиографии) дает
представление о функциональном состоянии сердца в целом, работе клапанного аппарата, деятельности миокарда.
Задачами аускультации сердца являются:
1) определение тонов сердца и их характеристика: а) сила;
б) монолитность; в) тембр; г) ритм; д) частота;
2 ) определение числа сердечных сокращений (по частоте тонов);
3) определение наличия или отсутствия шумов с описанием их основных свойств.
При проведении аускультации сердца соблюдаются следующие правила.
1. Положение врача — напротив или справа от больного, что дает возможность свободно выслушивать все необходимые точки аускультации.
2. Положение больного: а) вертикальное; б) горизонтальное, лежа на спине; в) на левом, иногда на правом боку.
3. Используются определенные приемы аускультации сердца:
а) выслушивание после дозированной физической нагрузки, если позволяет состояние больного; б) выслушивание в разные фазы дыхания, а также при задержке дыхания после максимального
вдоха или выдоха.
Указанные положения и приемы используются с целью создания условий для усиления шумов и их дифференциальной диагностики, о чем будет сказано ниже.
2)Правый контур сердца:
Правый контур образован: до III ребра – верхней полой веной и восходящей аортой, 3-4 межреберье – правым предсердием..
3)Ритм перепела- аускультативный феномен, наблюдаемый у больных с митральным стенозом. Трехчленный сердечный ритм, обусловленный возникновением патологических звуков. Митральный трехчленный ритм при сужении левого атриовентрикулярного отверстия характеризуется появлением добавочного патологического тона — тона открытия митрального клапана. Этот тон появляется во время диастолы через 0,07-0,13 сек. после 2-го тона из-за колебания сращенных створок склерозированного митрального клапана при его открытии в начале диастолы. Выслушивается трехчленный ритм, который называется “ритм перепела”. Его сравнивают со звуком молота, падающего на наковальню. Митральный трехчленный ритм лучше всего выслушивается на верхушке сердца.
4)Характерные особенности шума при стенозе устья аорты. I тон обычно сохранен или несколько ослаблен из-за удлинения систолы ЛЖ. У части больных определяется так называемый систолический щелчок — щелчок или раздвоение I тона, что связано с раскрытием склерозированных аортальных створок. II тон — ослаблен или не определяется из-за ослабления аортального компонента II тона.
Систолический шум — грубый, интенсивный. Эпицентр шума: 2-е межреберье справа от грудины, точка Боткина. Шум проводится в яремную и надключичные ямки, сонные артерии. Шум лучше выслушивается в положении больного лежа на спине в фазе выдоха. Иногда шум распространяется на верхушку сердца.
Причина шума — затрудненное прохождение крови через суженное отверстие аортального клапана. Шум при аортальном стенозе имеет характерный тембр — скребущий, режущий, пилящий, вибрирующий, дующий. Шум занимает всю систолу и имеет графическую характеристику — ромбовидный.
18 билет. 1)Дефицит пульса — это несоответствие между количеством сердечных сокращений и числом пульсовых волн. Это значит, что часть пульсовых волн не доходит до периферии из-за резко уменьшенного ударного объема отдельных сердечных сокращений. Такое бывает при ранних экстрасистолах и при мерцательной аритмии. Исследующий определяет частоту пульса, а его помощник одновременно аускультативно подсчитывает число сердечных сокращений за 1 мин. Если частота сердечных сокращений больше, чем частота пульса, имеется дефицит пульса. Величина дефицита равна разнице этих 2-х величин.
2)Левый контур сердца : II межреберье – сосудистый пучок (левая часть дуги аорты, затем – легочный ствол); III межреберье – ушко левого предсердия, IV-V межреберье – левый желудочек сердца. По левому контуру относительной тупости сердца выявляется угол, образованный сосудистым пучком и контуром левого желудочка, вершина угла – ушко левого предсердия . В норме этот угол тупой.
3)“Ритм галопа” — трехчленный ритм, напоминающий ритм скачущей галопом лошади. Третий, дополнительный тон выслушивается при этом или в начале диастолы после 2-го тона (протодиастолический ритм галопа) или в конце диастолы перед 1-ым тоном (пресистолический ритм галопа).
2.1 Протодиастолический ритм галопа наблюдается при тяжелых поражениях мышцы сердца (тяжелые миокардиты, кардиосклероз, гипертоническая болезнь и ишемическая болезнь сердца). Появление 3-го тона в начале диастолы вызывается при этом быстрым расправлением дряблой мышцы желудочка при его пассивном наполнении в начале диастолы. Этот тон возникает через 0,12-0,2 секунды после 2-го тона и является усиленным физиологическим 3-го тоном.
2.2 Пресистолический ритм галопа обусловлен более сильным сокращением предсердия и снижением тонуса желудочков. Лучше выявляется при замедлении атриовентрикулярной проводимости. Представляет собой усиленный физиологический 4-й тон.
2.3 Мезодиастолический (суммированный) ритм галопа — при тахикардии и выраженной слабости миокарда. Усиливаются 3-й и 4-й тоны, сливаются в середине систолы, что имеет неблагоприятное прогностическое значение.
Правый контур сердца
Рентгенологическое исследование сердца живого человека производится преимущественно путем рентгеноскопии грудной клетки в различных ее положениях. Благодаря этому удается осмотреть сердце со всех сторон и получить представление о его форме, величине и положении, а также о состоянии его отделов (желудочков и предсердий) и связанных с ними крупных сосудов (аорта, легочная артерия, полые вены).
Основным положением для исследования является переднее положение обследуемого (ход лучей сагиттальный, дорсовентральный). В этом положении видны два светлых легочных поля, между которыми расположена интенсивная темная, так называемая срединная, тень. Она образована наслоившимися друг на друга тенями грудного отдела позвоночного столба и грудины и находящимися между ними сердцем, крупными сосудами и органами заднего средостения.
Однако эту срединную тень рассматривают только как силуэт сердца и крупных сосудов, ибо остальные упомянутые образования (позвоночник, грудина и др.) обычно не вырисовываются в пределах сердечно-сосудистой тени. Последняя в нормальных случаях как справа, так и слева заходит за края позвоночного столба и грудины, которые становятся видимыми в переднем положении лишь в патологических случаях (искривление позвоночника, смещение сердечно-сосудистой тени и пр.).
Названная срединная тень имеет в верхней части форму широкой полосы, которая расширяется книзу и влево в виде неправильной формы треугольника, обращенного основанием книзу. Боковые контуры этой тени имеют вид выступов, отделенных друг от друга вдавлениями. Выступы эти называются дугами. Они соответствуют тем отделам сердца и связанным с ним крупным сосудам, которые образуют края сердечно-сосудистого силуэта.
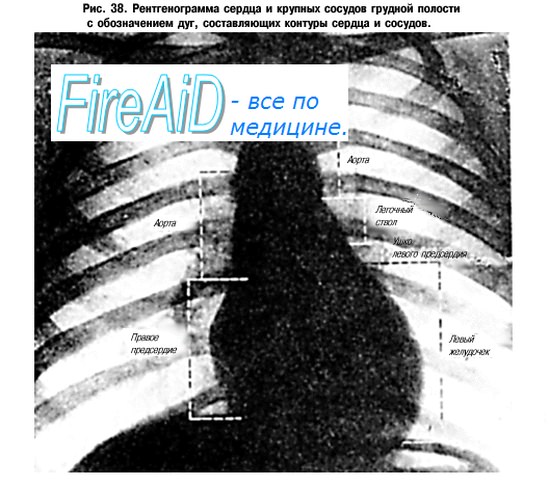
В переднем положении боковые контуры сердечно-сосудистой тени имеют две дуги справа и четыре — слева. На правом контуре хорошо выражена нижняя дуга, которая соответствует правому предсердию; верхняя слабо выпуклая дуга расположена медиальнее нижней и образована восходящей частью аорты и верхней полой веной. Эту дугу называют сосудистой. Выше сосудистой дуги видна еще небольшая дуга, направляющаяся вверх и кнаружи, к ключице; она соответствует плечеголовной вене. Внизу дуга правого предсердия образует острый угол с диафрагмой.
В этом углу при низком стоянии диафрагмы на высоте глубокого вдоха удается видеть вертикальную теневую полоску, которая соответствует нижней полой вене.
На левом контуре самая верхняя (первая) дуга соответствует дуге и началу нисходящей части аорты, вторая — легочному стволу, третья — левому ушку и четвертая — левому желудочку. Левое предсердие, расположенное в большей своей части на задней поверхности, не является краеобразующим при дорсовентральном ходе лучей и поэтому не видимо в переднем положении.
По этой же причине не контурируется расположенный на передней поверхности правый желудочек, который к тому же внизу сливается с тенью печени и диафрагмы. Место перехода дуги левого желудочка в нижний контур сердечного силуэта отмечается рентгенологически как верхушка сердца.
В области второй и третьей дуг левый контур сердечного силуэта имеет характер вдавления или перехвата, который называют «талией» сердца. Последняя как бы отделяет само сердце от связанных с ним сосудов, составляющих так называемый сосудистый пучок.
Поворачивая обследуемого вокруг вертикальной оси, можно увидеть в косых положениях те сегменты, которые в переднем положении не видны (правый желудочек, левое предсердие, большая часть левого желудочка). Наибольшее применение получили так называемые первое (правое сосковое) и второе (левое сосковое) косые положения.
При исследовании в левом сосковом положении (обследуемый стоит косо, прилегая к экрану областью левого соска), видны четыре легочных поля, отделенные друг от друга грудиной сердечно-сосудистой тенью и позвоночным столбом: 1) престернальное, лежащее впереди тени грудины и образуемое наружной частью правого легкого, 2) ретростернальное — между верхней частью грудины и передним контуром дуги аорты, 3) ретрокардиальное — между задним контуром сердца и аортой («аортальное окно») и 4) ретровертебральное поле, расположенное за позвоночным столбом.
Передний, обращенный к грудине контур сердечно-сосудистой тени образован в верхней части правым предсердием, в нижней части — правым желудочком. Задний, обращенный к позвоночному столбу контур сердечнососудистого силуэта соответствует вверху левому предсердию, внизу — левому желудочку. Таким образом, в этом положении каждое предсердие располагается над своим желудочком, причем правые отделы сердца (по отношению к обследуемому) находятся справа, а левые — слева, что легко запомнить.
При исследовании в правом сосковом положении(обследуемый стоит косо, прилегая к экрану областью правого соска) задний контур образован вверху восходящей частью аорты, затем левым предсердием и внизу — правым предсердием и нижней полой веной; передний контур — восходящей частью аорты, легочным стволом и левым желудочком.
Возрастные изменения рентгеновского изображения сердца выражаются в следующем. У новорожденных сердечно-сосудистая тень занимает почти срединное положение; сердце относительно больше, чем у взрослых, главным образом за счет правой его половины. Форма сердца приближается к шаровидной, нижние дуги резко выпуклы; «талия» сглажена. С возрастом наблюдаются относительное уменьшение сердечно-сосудистой тени и перемещение ее налево.
В старости вследствие удлинения аорты «талия» вырисовывается резче; верхушка сердца как бы выпячивается, отделяясь от купола диафрагмы. Характерный вид старческому сердцу придают удлинение и искривление аорты, которая в восходящей своей части выступает вправо (образуя выпуклость верхней дуги правого контура), а в области arcus aortae выпячивается влево (образуя выпуклость верхней дуги левого контура).
Назначение снимка — изучение состояния сердечных камер, сосудов малого круга кровообращения и аорты.
Укладка больного для вьполнения снимка. Снимок сердца в прямой передней проекции выполняется точно так же, как и прямая передняя рентгенограмма легких. Рекомендуется лишь повысить на 10 кВ напряжение на трубке.
В таких условиях лучше выявляются правый контур левого предсердия, обызвествления клапанов сердца и крупные сосудистые стволы в области средостения.
Информативность снимка. На рентгенограмме грудной клетки в прямой проекции у здорового человека сердце расположено таким образом, что — справа от срединной линии. По правому контуру сердечной тени выделяют две дуги: нижняя, более выпуклая, образована правым предсердием; верхняя — восходящей частью аорты. Левый контур сердца состоит из четырех дуг. Нижняя образована передней стенкой левого желудочка; верхняя — дугой аорты в месте ее перехода в нисходящую.
Под дугой аорты располагается легочный ствол. Между легочным стволом и дугой левого желудочка — ушко левого предсердия (рис. 529).
.png)
Критерии правильности технических условий съемки и правильности укладки в основном такие же, как и при рентгенографии легких в прямой проекции. При. правильной установке больного и отсутствии сердечной патологии правый атриовазальный угол располагается на границе средней и нижней трети расстояния от верхушки легкого до правой половины купола диафрагмы или на уровне нижнего края переднего отрезка IV ребра.
Протяженность обеих дуг по правому контуру сердца примерно одинаковая.
Самая выступающая точка правого контура сердца отстоит от правого края позвоночника не менее чем на 1—1,5 см (уменьшение этого расстояния говорит о перемещении или повороте сердца); верхний край дуги аорты располагается на 2—2,5 см ниже грудиноключичного сочленения, а левая граница сердца — на 1 см кнутри от среднеключичной линии или на ее уровне.
Наиболее частые ошибки при выполнении снимка — аналогичны ошибкам, характерным для рентгенографии легких в той же проекции.
СНИМОК СЕРДЦА В ПРАВОЙ (ПЕРВОЙ) КОСОЙ ПРОЕКЦИИ
Назначение снимка. Первая косая проекция является оптимальной для изучения состояния левого предсердия, степень увеличения которого определяется по выраженности отклонения контрастированного пищевода.
Эта проекция также весьма информативна для выявлекия нарушений путей оттока правого желудочка (по выбуханию легочного конуса в сторону грудины).
Укладка больного для выполнения снимка. Больного устанавливают правым плечом к кассете с таким расчетом, чтобы фронтальная плоскость его тела пересекалась с плоскостью кассеты под углом 45—55°. Руки подняты над головой (рис. 530, а, б).
Съемку осуществляют на высоте вдоха после проглатывания больным глотка взвеси бария.
Информативность снимка. На рентгенограмме в первой косой проекции по переднему, обращенному к грудине, контуру сердца выделяют 4 дуги.
При правильной установке больного и нормальных размерах предсердий между задним контуром сердца и позвоночником остается светлое ретро-кардиальное пространство, а пищевод проходит здесь почти отвесно (рис. 531). При увеличении левого предсердия (рис. 532) ретрокардиальное пространство суживается, а пищевод оттесняется кзади, приближаясь к позвоночнику или наслаиваясь на его изображение (в зависимости от степени увеличения левого предсердия). .png)
Критерии правильности технических условий съемки и правильности укладки. Укладка считается правильной, если между изображением восходящей аорты и грудиной прослеживается светлая полоска легочной ткани шириной 1—2 см.
Наиболее частые ошибки при выполнении снимке — недостаточный или чрезмерный поворот больного.
Для преодоления этого недостатка по возможности рекомендуется производить установку больного под контролем просвечивания.
СНИМОК СЕРДЦА В ЛЕВОЙ (ВТОРОЙ) КОСОЙ ПРОЕКЦИИ
Назначение снимка. Левая косая проекция является оптимальной для изучения состояния задней стенки левого желудочка, грудной аорты и передней стенки правого желудочка.
Укладка больного для выполнения снимка. Больного устанавливают левым боком к кассете под углом 50—60 е
В остальном съемка осуществляется так же, как и в первой косой проекции (рис. 533, а, 6) .png)
Информативность снимка. На рентгенограмме в левой косой проекции по переднему контуру сердца выделяют три дуги: верхняя (напротив тела грудины) образована восходящей частью аорты, вторая — правым предсердием и нижняя, занимающая — правым желудочком.
СНИМОК СЕРДЦА В ЛЕВОЙ БОКОВОЙ ПРОЕКЦИИ
Назначение снимка. На снимке в левой боковой проекции хорошо видны передняя стенка правого желудочка, левое предсердие и задняя стенка левого желудочка,
Укладка больного для выполнения снимка такая же, как и при выполнении снимка легких в левой боковой проекции. В процессе исследования обычно контрастируют пищевод.
Информативность снимка. По переднему контуру сердца определяются две дуги: верхняя (располагается против тела грудины) образована восходящей аортой, нижняя — передней стенкой правого желудочка. По заднему контуру сердца выделяются также две дуги: верхняя образована левым предсердием (прилегает к передней стенке пищевода) и нижняя образована задней стенкой левого желудочка (рис. 536). .png)
Критерии правильности технических условий съемки и правильности укладки, а также наиболее частые ошибки при выполнении снимка такие же, как и при рентгенографии легких в боковой проекции.