Стенокардия у молодых
Частота истинно- и ложноположительных результатов идентична у мужчин и женщин, если они соответствуют друг другу по наличию и тяжести ИБС. Однако эти трудности не должны быть поводом для отказа от адекватного обследования (в частности, использования неинвазивных методов для стратификации риска), лечения и вторичной профилактики у женщин. Вероятность проведения операции КШ при наличии подтвержденных при КАГ выраженных стенозов КА у мужчин в 4 раза выше, чем у женщин. Врачи склонны диагностировать ИБС у женщин неинвазивными методами и лечить их консервативно.
Обследовать женщин с болями в области сердца сложнее, чем мужчин, учитывая различия в клинических проявлениях и преобладание в научной литературе данных, полученных у мужчин.
Имеются многочисленные различия в эпидемиологии и первичных проявлениях КБС у мужчин и женщин. Ст Ст является самым распространенным первым симптомом ИБС у женщин, в то время как у мужчин чаще регистрируют ИМ и ВС. Частота смерти от ИБС и нефатального ИМ в любом возрасте у мужчин выше, чем у женщин. В молодом возрасте частота стенокардии у женщин ниже, однако после наступления менопаузы она больше, чем у мужчин.
В некоторых эпидемиологических исследованиях частота стенокардии, которую определяли с помощью опросника Роуза, у женщин среднего и пожилого возрастов была выше, чем у мужчин тех же возрастов. Однако в популяционных исследованиях частота смерти от ИБС у мужчин со стенокардией была выше, чем у женщин.
Диагностировать стенокардию у женщин труднее, чем у мужчин по нескольким причинам. У женщин чаще встречаются атипичные симптомы; мужчины и женщины по-разному воспринимают симптомы и описывают их.
Корреляция между симптомами и наличием «выраженного» стеноза КА при КАГ у женщин слабее, чем у мужчин. В исследовании CASS значительный стенозирующий коронарный атеросклероз имели 62% женщин с типичной стенокардией, 40% с атипичной стенокардией и 4% с неишемической болью. Это свидетельствует о более низкой частоте диагностики КБС, подтвержденной КАГ, с любыми типами боли в области сердца, включая типичную и атипичную стенокардию, а также кардиалгии.
Результаты ЭКГ с ФН у женщин оказываются ложноположительными чаще (38-67%), чем у мужчин (7-44%), в основном за счет пониженной вероятности болезни. Однако частота ложноотрицательных результатов пробы у женщин ниже. Отрицательное предсказательное значение пробы с ФН у женщин высокое. Это означает, что отсутствие признаков ишемии миокарда при неинвазивном обследовании позволяет надежно исключить диагноз ИБС.
Неоднозначность использования проб с ФН у женщин для диагностики стенози-рующего коронарного атеросклероза позволила некоторым исследователям высказать мнение о том, что предпочтительным является проведение стресс-ЭхоКГ или сцинтиграфии миокарда. Эти методы являются надежным дополнением к ЭКГ сФН. Однако чувствительность сцинтиграфии миокарда с таллием у женщин может быть ниже, чем у мужчин. При интерпретации результатов исследования могут возникнуть трудности, связанные с наличием артефактов (молочные железы). Этих проблем можно избежать при ЭхоКГ с фармакологическими пробами. В многочисленных исследованиях продемонстрирована польза стресс-ЭхоКГ в качестве независимого предиктора развития ССО у женщин с подтвержденным или предполагаемым диагнозом ИБС.
Несмотря на определенные ограничения, обычная ЭКГ с нагрузкой позволяет избежать дополнительных исследований без ухудшения точности диагностики. В дополнительных исследованиях нуждаются только 30% женщин, у которых не удается установить или исключить наличие ИБС.
Клиническая картина ИБС
У женщин первым проявлением ИБС нередко бывает стенокардия, а не ИМ. У них ИБС чаще сочетается с АГ, СД, наличием в семейном анамнезе ИБС и ХСН. У женщин выше госпитальная летальность в связи с ИМ, а также смертность в течение первого года после него. Первоначальные результаты транслюми-нальной баллонной коронарной ангиопластики (ТБКА) у женщин создали представление о том, что эта процедура у них менее успешна, чем у мужчин. Более поздние наблюдения показали, что женщины, направляемые на это вмешательство, старше по возрасту (половина из них gt; 65 лет), у них чаще имеют место АГ, нестабильная стенокардия, в 2 раза чаще ХСН ив 5 раз — СД. Несмотря на то, что частота непосредственных КАГ и клинического эффектов ТБКА одинакова у мужчин и женщин, госпитальная летальность женщин значительно выше, чем мужчин — 2,6% vs 0,3%. У женщин в 1,4 раза выше, чем у мужчин, общая частота осложнений и в 5 раз летальность в ближайшие сроки после ТБКА, даже с учетом других ФР. При оценке долгосрочных эффектов отмечено, что у женщин чаще, чем у мужчин, вновь развивается стенокардия после ЧКВ.
Стенокардия: причины, симптомы, первая помощь и профилактика
Слово «стенокардия» имеет греческое происхождение: «steno» означает сужение, стеснение, а «cardia» — сердце. Дословно – «стеснение сердца». Понятие стенокардии связано с понятием ишемической болезни сердца (ИБС) – заболевания сердца, при котором доставка крови к сердечной мышце прекращается или уменьшается из-за патологических процессов в коронарных (венечных) артериях, питающих сердце. Снижение кровотока приводит к нарушению работы сердца, которое требует для выполнения своих функций достаточное количество кислорода, переносимого с кровью. В условиях недостатка кислорода периодически возникают приступы загрудинной боли – стенокардия.
Как заболевание, стенокардия известна очень давно. Знаменитый древнегреческий врач, «отец медицины» Гиппократ (460 г. до н.э. – 357-356 г. до н.э.) указывал на опасность, порою смертельную, частых приступов внезапной боли в груди. Римский философ-стоик, поэт и государственный деятель Луций Анней Сенека (4 г. до н.э. – 65 г. н.э.) писал о приступе стенокардии: «При любой другой болезни чувствуешь себя больным, а при «грудной жабе» — умирающим, потому что боли хоть и короткие, но сильные, как шторм». «Грудная жаба» — устаревшее название стенокардии. Оно было предложено английским врачом Уильямом Геберденом (1710 – 1801 гг.). В 1768 году он так описал приступ стенокардии: «Если же боли в груди очень сильные и необычные… сопровождаются удушьем и чувством страха… то они представляют серьезную опасность, и их можно назвать… «грудная жаба»… Чаще всего они возникают при ходьбе (особенно в гору) и вскоре после приема пищи в виде болезненных и крайне неприятных ощущений в груди, которые все усиливаются и не проходят. Человеку кажется, что он вот-вот умрет, но, когда он останавливается, чувство стеснения в груди проходит, и в перерывах между приступами пациент чувствует себя вполне неплохо. Иногда боль возникает в верхней, иногда – в средней, а иногда – в нижней части грудины и чаще располагается слева, чем справа, от нее. Очень часто она распространяется в левое плечо. Если болезнь продолжается год и более, то возникающая при ходьбе боль уже не проходит после остановки. Более того, она может возникать даже тогда, когда человек лежит, особенно на левом боку, и вынуждает его подняться с постели».
Причины возникновения стенокардии
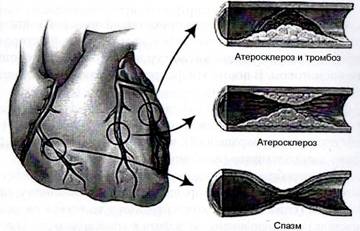
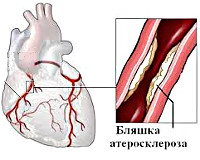
Пожалуй, основной причиной стенокардии является сужение просвета коронарных артерий (их спазм), возникающее на фоне патологических процессов в этих артериях. В результате спазма появляется несоответствие между потребностью миокарда в кислороде и его доставкой. Самым частым (92%) патологическим процессом – причиной спазма артерий – является атеросклероз, иногда он может сочетаться с тромбозом. Другой причиной стеноза может быть нарушение функции эндотелия (внутренней оболочки) сосудов.
Рис. 1. Причины сужения коронарных артерий.
В последние годы исследователи определили факторы риска, способные привести к коронарному атеросклерозу. Все они делятся на 3 основные группы.
1 группа – образ жизни.
Факторы риска этой группы являются модифицируемыми, т.е. изменяемыми:
- диета с высоким содержанием холестерина (яичные желтки, икра, сыры, маргарин, свинина и др.);
- табакокурение;
- чрезмерное употребление алкоголя;
- низкая физическая активность (гиподинамия).
2 группа – физиологические характеристики, которые тоже являются модифицируемыми признаками:
- повышенный уровень общего холестерина в плазме крови (в норме он должен быть 3,6-5,2 ммоль/л);
- повышенное артериальное давление;
- низкий уровень «полезного» холестерина (холестерина ЛПВП);
- повышенный уровень триглицеридов в плазме крови (норма – менее 1,7 ммоль/л);
- сахарный диабет;
- ожирение.
3 группа – личностные характеристики (немодифицируемые факторы):
- возраст (старше 45 лет у мужчин и 55 лет у женщин);
- мужской пол;
- отягощенный семейный анамнез в отношении атеросклероза.
Сочетание нескольких факторов риска значительно увеличивает вероятность развития атеросклероза и, как следствие, ИБС и ее формы – стенокардии. На сегодняшний день ИБС является главной причиной смертности населения. По данным ГНИЦ (Государственный научно-исследовательский центр) профилактической медицины в России около 10 млн трудоспособного населения страдают ИБС. Нужно иметь в виду, что стенокардия как начало ИБС встречается почти у 50% пациентов. При этом около 40-50% этих людей знают об имеющейся у них болезни, тогда как 50-60% случаев заболевания остается нераспознанным и нелеченным. Именно по этим причинам очень важно вовремя распознать стенокардию и обратиться за помощью к врачу.
Симптомы стенокардии
Основной симптом стенокардии – боль, у которой есть характерные черты:
- она приступообразная;
- по характеру – давящая, сжимающая;
- локализуется в верхней или средней части грудины;
- боль отдает в левую руку;
- боль нарастает постепенно и быстро прекращается после приема нитроглицерина или устранения причины, ее вызвавшей.
Спровоцировать приступ боли могут:
- быстрая ходьба, подъем по лестнице, перенос тяжестей;
- повышение артериального давления;
- холод;
- обильный прием пищи;
- эмоциональный стресс.
Первая помощь при стенокардии:
- Принять комфортное удобное положение, оптимально – сидячее.
- Принять нитроглицерин: 1 таблетка под язык или 1-2 капли 1 % раствора нитроглицерина на кусочке сахара, который необходимо также положить под язык. Принимать препарат нужно сразу при появлении боли. Можно принять ½ таблетки, если препарат вызывает сильную головную боль.
- Если через 5 минут после приема нитроглицерина боль не прекратилась, можно принять препарат повторно, но не повторять более 3-х раз!
- Для уменьшения головной боли, которая иногда наблюдается при приеме нитроглицерина, можно принять валидол (под язык), цитрамон (внутрь), выпить горячий чай. При сильной головной боли вместо нитроглицерина можно использовать сиднофарм (1 таблетка=2 мг под язык) или корватон (1 таблетка=2 мг под язык).
- При учащенном сердцебиении (тахикардии) принять анаприлин до 40 мг под язык.
- Если после повторного приема препаратов боль не проходит, и более того, развиваются такие симптомы, как:
- усиление болей в области сердца;
- резкая слабость;
- затруднение дыхания;
- холодный обильный пот;
следует вызвать скорую медицинскую помощь, поскольку существуют риск возникновения инфаркта миокарда.
Профилактика стенокардии
Лечение приступа стенокардии, безусловно, является важным звеном в предупреждении прогрессирования ИБС и развития осложнений. Лечение ведется по трем направлениям:
- воздействие на модифицируемые факторы риска;
- медикаментозное лечение;
- хирургические методы.
Второе и третье наплавление осуществляются только при помощи врача-специалиста, а вот повлиять на факторы риска может каждый человек.
В рекомендациях Американского колледжа кардиологов приведен список мероприятий, полезность и эффективность которых с целью предупреждения стенокардии и ИБС доказана и не вызывает сомнений у экспертов. К таким мероприятиям относятся:
- Лечение артериальной гипертонии, при этом целевым уровнем давления являются цифры ниже 130/80 мм.рт.ст. Предпочтение отдается таким группам препаратов, как β-адреноблокаторы, антагонисты кальция, ингибиторы АПФ. Медикаментозное лечение подбирается врачом!
- Отказ от курения. У курящих людей риск развития инфаркта миокарда (острой формы ИБС) в 2 раза выше, чем у некурящих, а риск внезапной смерти – в 2-4 раза. Интересный факт: риск развития ИБС, вызванный курением, полностью устраняется через 2-3 года, после того, как человек прекращает курить.
- Лечение (адекватная компенсация) сахарного диабета. Некомпенсированный сахарный диабет, как сопутствующее заболевание, ускоряет прогрессирование коронарного атеросклероза и, как следствие, стенокардии. Сахарный диабет 2 типа увеличивает риск смерти в 2 раза у мужчин и в 4 раза у женщин. А при сахарном диабете 1 типа этот риск увеличивается в 3-10 раз, поэтому необходимость оптимальной сахароснижающей терапии общепризнанна.
- Физические тренировки. У людей с преимущественно сидячим образом жизни риск развития ИБС увеличен в 1,5-2 раза. Эксперты рекомендуют заниматься физическими упражнениями по 30 минут не менее 4 раз в неделю, а еще лучше каждый день. Самыми лучшими видами спорта, благоприятно влияющими на весь организм, считаются плавание, бег трусцой, скандинавская ходьба, гимнастика, аэробика, велоспорт. Помните: лучшее лекарство для сердца – это тренировать его выносливость.
- Гиполипидемическая терапия (терапия, направленная на снижение уровня липидов в крови) назначается врачом и является важным компонентом лечения ИБС.
- Снижение избыточной массы тела при наличии артериальной гипертонии – важная составная часть лечения пациентов с ИБС. Важно придерживаться гипокаллорийной диеты с достаточным количеством растительных продуктов, богатых клетчаткой.
Очень интересную зависимость риска ИБС от алкоголя обнаружили эксперты, проведя анализ, объединивший результаты 34 исследований разных стран (США, Англия, Япония, Германия, Россия, Франция, Австралия и многие другие). Ученые пришли к выводу, что умеренное потребление алкоголя снижает смертность от ИБС. Эксперты описали так называемую U- или J-образную кривую взаимосвязи между уровнем потребления алкоголя и смертностью от ИБС.
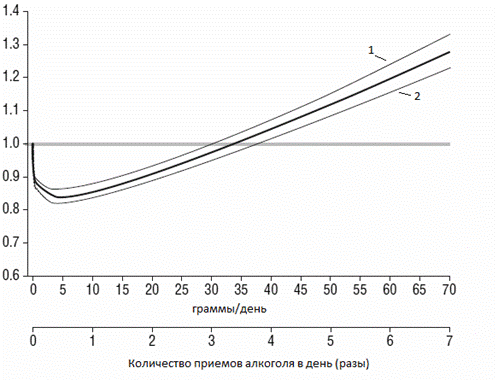
Рис. 2. J-образная кривая зависимости риска ИБС от алкоголя.
1 – группа людей, злоупотребляющих алкоголем;
2 – группа людей, умеренно употребляющих алкоголь;
жирная линия – совсем не употребляющие алкоголь.
Из графика видно, что имеется повышенный риск среди людей абсолютно не употребляющих алкоголь и у чрезмерно пьющих по сравнению с умеренно пьющими. Под умеренным потреблением алкоголя понимают не более 1 жидкой унции (28,41 мл) чистого этилового спирта в сутки. Согласно исследованию, потребление 10-30 г абсолютного алкоголя в день снижает риск ИБС на 20-50%, а инсульта и внезапной коронарной смерти – на 20-30%. Этот феномен назвали «французским парадоксом», т.к. во Франции сравнительно меньше распространены болезни сердца (уровень смертности от сердечно-сосудистых заболеваний там в 2,5 раза ниже, чем, к примеру, в Великобритании). Этот парадокс объясняют тем, что французы потребляют много красного вина.
Также из графика следует, что смертность минимальна при потреблении алкоголя в среднем 5-10 граммов, а относительно безопасные дозы, при которых смертность одинакова во всех группах исследования – 30-40 граммов этанола.
Спорным остается и вопрос о влиянии психосоциальных факторов на риск развития ИБС. Книга Экклезиаста учит: «Зависть и гнев укорачивают жизнь». Многие убедительные научные данные говорят о том, что враждебность, гнев, злость, возможно, связаны с риском ИБС, но окончательные выводы пока не сделаны. Связь ИБС со стрессом прослеживается в том, что, находясь в расстроенных чувствах, человек много курит, пьет, переедает, бросает занятия спортом – а все это непосредственно повышает риск ИБС. Поэтому для профилактики развития ИБС рекомендуются релаксация и психотренинг как метод снижения хронического стресса.
Заключение
Ишемическая болезнь сердца – грозное заболевание, находящееся на первом месте в структуре смертности. Стенокардия – клинический синдром ИБС, который с течением времени переходит в клиническую форму ИБС и становится болезнью. Здоровье человек во многом зависит от него самого.
По данным Всемирной Организации Здравоохранения (ВОЗ), здоровье человека на 20% определяется наследственностью, на 10% зависит от медицинского обслуживания, 20% отводится на влияние экологической обстановки и 50% здоровья каждого человека – результат его образа жизни.
Собственное здоровье находится в руках каждого человека, мы сами во многом определяем, болеть нам или нет, и если болеть, то чем. Намного эффективнее и экономически выгоднее предупреждать болезнь, а не лечить ее. Это относится и к стенокардии. Необходимость вести здоровый образ жизни – не пустые слова. Изменение образа жизни в пользу сохранения здоровья является вполне возможным, реально достижимым и несложным. Все, что требуется от человека, — это его желание. Сложно представить, что желания может не быть.
Что может мотивировать лучше, чем реальная возможность жить здоровой, полноценной жизнью?
Стенокардия

Стенокардия – форма ИБС, характеризующаяся приступообразными болями в области сердца, вследствие острой недостаточности кровоснабжения миокарда. Различают стенокардию напряжения, возникающую при физических или эмоциональных нагрузках, и стенокардию покоя, возникающую вне физического усилия, чаще по ночам. Кроме болей за грудиной проявляется ощущением удушья, бледностью кожных покровов, колебаниями частоты пульса, ощущениями перебоев в работе сердца. Может вызывать развитие сердечной недостаточности и инфаркта миокарда.
Общие сведения
Стенокардия – форма ИБС, характеризующаяся приступообразными болями в области сердца, вследствие острой недостаточности кровоснабжения миокарда. Различают стенокардию напряжения, возникающую при физических или эмоциональных нагрузках, и стенокардию покоя, возникающую вне физического усилия, чаще по ночам. Кроме болей за грудиной проявляется ощущением удушья, бледностью кожных покровов, колебаниями частоты пульса, ощущениями перебоев в работе сердца. Может вызывать развитие сердечной недостаточности и инфаркта миокарда.
Как проявление ишемической болезни стенокардия встречается почти у 50% пациентов, являясь самой частой формой ИБС. Распространенность стенокардии выше среди мужчин – 5-20% (против 1-15% среди женщин), с возрастом ее частота резко возрастает. Стенокардия, ввиду специфической симптоматики, также известна как «грудная жаба» или коронарная болезнь сердца.
Развитие стенокардии провоцируется острой недостаточностью коронарного кровотока, вследствие которой развивается дисбаланс между потребностью кардиомиоцитов в поступлении кислорода и ее удовлетворением. Нарушение перфузии сердечной мышцы приводит к ее ишемии. В результате ишемии нарушаются окислительные процессы в миокарде: происходит избыточное накопление недоокисленных метаболитов (молочной, угольной, пировиноградной, фосфорной и других кислот), нарушается ионное равновесие, уменьшается синтез АТФ. Эти процессы вызывают сначала диастолическую, а затем и систолическую дисфункцию миокарда, электрофизиологические нарушения (изменения сегмента ST и зубца Т на ЭКГ) и, в конечном итоге, развитие болевой реакции. Последовательность происходящих в миокарде изменений носит название «ишемического каскада», в основе которого лежит нарушение перфузии и изменение метаболизма в сердечной мышце, а заключительным этапом является развитие стенокардии.
Кислородная недостаточность особенно остро ощущается миокардом во время эмоционального или физического напряжения: по этой причине приступы стенокардии чаще случаются при усиленной работе сердца (во время физической активности, стресса). В отличие от острого инфаркта миокарда, при котором в сердечной мышце развиваются необратимые изменения, при стенокардии расстройство коронарного кровообращения носит преходящий характер. Однако если гипоксия миокарда превышает порог его выживаемости, то стенокардия может перерасти в инфаркт миокарда.

Причины стенокардии
Ведущей причиной стенокардии, как и ишемической болезни сердца, является вызванное атеросклерозом сужение коронарных сосудов. Приступы стенокардии развиваются при сужении просвета коронарных артерий на 50-70%. Чем выраженнее атеросклеротический стеноз, тем тяжелее протекает стенокардия. Степень тяжести стенокардии также зависит от протяженности и локализации стеноза, от количества пораженных артерий. Патогенез стенокардии часто носит смешанный характер, и наряду с атеросклеротической обструкцией могут иметь место процессы тромбообразования и спазма коронарных артерий.
Иногда стенокардия развивается только в результате ангиоспазма без атеросклерозирования артерий. При ряде патологий желудочно-кишечного тракта (диафрагмальной грыже, желчнокаменной болезни и др.), а также инфекционно-аллергических заболеваниях, сифилитических и ревматоидных поражениях сосудов (аортит, периартериит, васкулит, эндартериит) может развиваться рефлекторный кардиоспазм, вызванный нарушением высшей нервной регуляции венечных артерий сердца – так называемая, рефлекторная стенокардия.
Факторы риска
На развитие, прогрессирование и проявление стенокардии влияют модифицируемые (устранимые) и немодифицируемые (неустранимые) факторы риска.
К немодифицируемым факторам риска стенокардии относятся пол, возраст и наследственность. Уже отмечалось, что мужчины наиболее подвержены риску возникновения стенокардии. Эта тенденция преобладает до 50-55 лет, т. е. до наступления менопаузальных изменений в женском организме, когда снижается выработка эстрогенов – женских половых гормонов, «защищающих» сердце и коронарные сосуды. После 55 лет стенокардия встречается у лиц обоего пола приблизительно с равной частотой. Часто стенокардия наблюдается у прямых родственников пациентов, страдающих ИБС или перенесших инфаркт миокарда.
На модифицируемые факторы риска стенокардии человек имеет возможность повлиять или исключить их из своей жизни. Нередко эти факторы тесно взаимосвязаны, и уменьшение негативного влияния одного устраняет другой. Так, уменьшение жиров в потребляемой пище ведет к снижению холестерина, массы тела и артериального давления. В число устранимых факторов риска стенокардии входят:
- Гиперлипидемия. У 96% пациентов со стенокардией обнаруживается повышение холестерина и др. липидных фракций, обладающих атерогенным действием (триглицеридов, липопротеинов низкой плотности), что ведет к отложению холестерина в артериях, питающих миокард. Повышение липидного спектра, в свою очередь, усиливает процессы тромбообразования в сосудах.
- Ожирение. Обычно возникает у лиц, употребляющих высококалорийную пищу с чрезмерным содержанием животных жиров, холестерина и углеводов. Пациентам со стенокардией необходимо ограничение холестерина в питании до 300 мг, поваренной соли – до 5 г, увеличение употребления пищевой клетчатки – более 30 г.
- Гиподинамия. Недостаточная физическая активность предрасполагает к развитию ожирения и нарушению липидного обмена. Воздействие сразу нескольких факторов одновременно (гиперхолестеринемия, ожирение, гиподинамия) играет решающую роль в возникновении стенокардии и ее прогрессировании.
- Курение. Курение сигарет повышает в крови концентрацию карбоксигемоглобина – соединения угарного газа и гемоглобина, вызывающего кислородное голодание клеток, в первую очередь кардиомиоцитов, спазм артерий, повышение АД. При наличии атеросклероза курение способствует раннему проявлению стенокардии и повышает риск развития острого инфаркта миокарда.
- Артериальная гипертония. Часто сопровождает течение ИБС и способствует прогрессированию стенокардии. При артериальной гипертензии из-за повышения систолического АД возрастает напряжение миокарда и увеличивается его потребность в получении кислорода.
- Анемия и интоксикации. Эти состояния сопровождаются снижением доставки кислорода к сердечной мышце и провоцируют приступы стенокардии, как на фоне коронарного атеросклероза, так и при его отсутствии.
- Сахарный диабет. При наличии сахарного диабета риск ИБС и стенокардии повышается в 2 раза. Диабетики с 10-летним стажем заболевания страдают выраженным атеросклерозом и имеют худший прогноз в случае развития стенокардии и инфаркта миокарда.
- Увеличение относительной вязкости крови. Способствует процессам тромбообразования в месте развития атеросклеротической бляшки, повышает риск атеротромбоза коронарных артерий и развития опасных осложнений ИБС и стенокардии.
- Психоэмоциональный стресс. Сердце при стрессе работает в условиях повышенной нагрузки: развивается ангиоспазм, возрастает АД, ухудшается снабжение миокарда кислородом и питательными веществами. Поэтому стресс является мощным фактором, провоцирующим стенокардию, инфаркт миокарда, внезапную коронарную смерть.
В число факторов риска стенокардии также включают иммунные реакции, дисфункцию эндотелия, повышенную частоту сердечных сокращений, преждевременную менопаузу и прием гормональных контрацептивов у женщин и др.
Сочетание 2-х и более факторов, даже выраженных умеренно, увеличивает суммарный риск развития стенокардии. Наличие факторов риска должно учитываться при определении лечебной тактики и вторичной профилактики стенокардии.
Классификация
По международной классификации, принятой ВОЗ (1979 г.) и Всесоюзным кардиологическим научным центром (ВКНЦ) АМН СССР (1984 г.), выделяют следующие виды стенокардии:
Стенокардию напряжения – протекает в виде преходящих приступов загрудинных болей, вызываемых эмоциональными или физическими нагрузками, повышающими метаболические потребности миокарда (тахикардия, повышение АД). Обычно боли исчезают в покое или купируются приемом нитроглицерина. Стенокардия напряжения включает:
Впервые возникшую стенокардию – продолжительностью до 1 мес. от первого проявления. Может иметь различное течение и прогноз: регрессировать, перейти в стабильную или прогрессирующую стенокардию.
Стабильную стенокардию – продолжительностью свыше 1 мес. По способности пациента переносить физические нагрузки подразделяется на функциональные классы:
- I класс – хорошая переносимость обычных физических нагрузок; развитие приступов стенокардии вызывается чрезмерными нагрузками, выполняемыми длительно и интенсивно;
- II класс – обычная физическая активность несколько ограничена; возникновение приступов стенокардии провоцируется ходьбой по ровной местности более чем на 500 м, подъемом по лестнице более чем на 1 этаж. На развитие приступа стенокардии оказывают влияние холодная погода, ветер, эмоциональное возбуждение, первые часы после сна.
- III класс – обычная физическая активность резко ограничена; приступы стенокардии вызываются ходьбой в привычном темпе по ровной местности на 100-200 м, подъемом по лестнице на 1 этаж.
- IV класс – стенокардия развивается при минимальной физической нагрузке, ходьбе менее чем на 100 м, среди сна, в покое.
Прогрессирующую (нестабильную) стенокардию – увеличение тяжести, продолжительности и частоты приступов в ответ на привычную для пациента нагрузку.
Спонтанную (особую, вазоспастическую) стенокардию – обусловленную внезапным спазмом коронарных артерий. Приступы стенокардии развиваются только в покое, в ночные часы или рано утром. Спонтанная стенокардия, сопровождающаяся подъемом сегмента ST, называется вариантной, или стенокардией Принцметала.
Прогрессирующая, а также некоторые варианты спонтанной и впервые возникшей стенокардии объединяются в понятие «нестабильная стенокардия».
Симптомы стенокардии
Типичным признаком стенокардии являются боли за грудиной, реже левее грудины (в проекции сердца). Болевые ощущения могут быть сжимающими, давящими, жгущими, иногда – режущими, тянущими, сверлящими. Болевая интенсивность может быть от терпимой до весьма выраженной, заставляющей пациентов стонать и кричать, испытывать страх близкой смерти.
Боли иррадиируют преимущественно в левую руку и плечо, нижнюю челюсть, под левую лопатку, в эпигастральную область; в атипичных случаях – в правую половину туловища, ноги. Иррадиация боли при стенокардии обусловлена ее распространением от сердца к VII шейному и I—V грудными сегментам спинного мозга и далее по центробежным нервам к иннервируемым зонам.
Боль при стенокардии чаще возникает в момент ходьбы, подъема по лестнице, усилия, стресса, может возникать в ночные часы. Приступ боли продолжается от 1 до 15-20 минут. Факторами, облегчающими приступ стенокардии, являются прием нитроглицерина, положение стоя или сидя.
Во время приступа пациент испытывает нехватку воздуха, старается остановиться и замереть, прижимает руку к груди, бледнеет; лицо принимает страдальческое выражение, верхние конечности холодеют и немеют. Вначале пульс учащается, затем урежается, возможно развитие аритмии, чаще экстрасистолии, повышение АД. Затянувшийся приступ стенокардии может перерасти в инфаркт миокарда. Отдаленными осложнениями стенокардии служат кардиосклероз и хроническая сердечная недостаточность.
Диагностика
При распознавании стенокардии учитывают жалобы пациента, характер, локализацию, иррадиацию, продолжительность болей, условия их возникновения и факторы купирования приступа. Лабораторная диагностика включает исследование в крови общего холестерина, АСТ и АЛТ, липопротеидов высокой и низкой плотности, триглицеридов, лактатдегидрогеназы, креатинкиназы, глюкозы, коагулограммы и электролитов крови. Особую диагностическую значимость имеет определение кардиальных тропонинов I и Т – маркеров, свидетельствующих о повреждении миокарда. Выявление этих миокардиальных белков говорит о произошедшем микроинфаркте или инфаркте миокарда и позволяет предупредить развитие постинфарктной стенокардии.
ЭКГ, снятая на высоте приступа стенокардии, выявляет снижение ST-интервала, наличие отрицательного зубца Т в грудных отведениях, нарушения проводимости и ритма. Суточное ЭКГ-мониторирование позволяет зафиксировать ишемические изменения или их отсутствие при каждом приступе стенокардии, ЧСС, аритмии. Возрастающая перед приступом частота сердечных сокращений позволяет думать о стенокардии напряжения, нормальная ЧСС – о спонтанной стенокардии. ЭхоКГ при стенокардии выявляет локальные ишемические изменения и нарушения сократимости миокарда.
Велгоэргометрия (ВЭМ) является пробой, показывающей, какую максимальную нагрузку может перенести пациент без угрозы развития ишемии. Нагрузка задается с помощью велотренажера до достижения субмаксимальной ЧСС с одновременной записью ЭКГ. При отрицательной пробе субмаксимальная ЧСС достигается за 10-12 мин. в отсутствие клинических и ЭКГ-проявлений ишемии. Положительной считается проба, сопровождающаяся в момент нагрузки приступом стенокардии или смещением ST-сегмента на 1 и более миллиметр. Выявление стенокардии также возможно путем индуцирования контролируемой преходящей ишемии миокарда с помощью функциональных (чрезпищеводная стимуляция предсердий) или фармакологических (изопротереноловой, пробы с дипиридамолом) нагрузочных тестов.
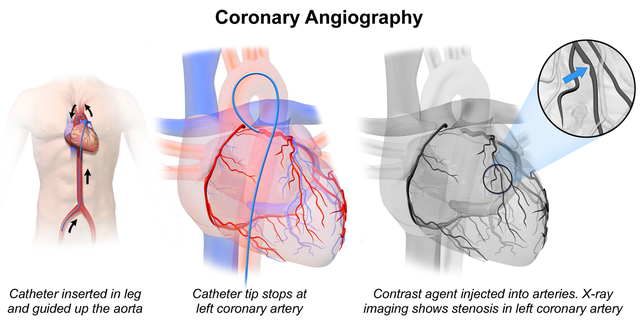
Сцинтиграфия миокарда проводится с целью визуализации перфузии сердечной мышцы и выявления в ней очаговых изменений. Радиоактивный препарат таллий активно поглощается жизнеспособными кардиомиоцитами, а при стенокардии, сопровождающейся коронаросклерозом, выявляются очаговые зоны нарушения перфузии миокарда. Диагностическая коронарография проводится для оценки локализации, степени и распространенности поражения артерий сердца, что позволяет определиться в выборе способа лечения (консервативного или хирургического).
Лечение стенокардии
Направлено на купирование, а также предупреждение приступов и осложнений стенокардии. Препаратом первой помощи при приступе стенокардии служит нитроглицерин (на кусочке сахара держать во рту до полного рассасывания). Облегчение боли обычно наступает через 1-2 минуты. Если приступ не купировался, нитроглицерин можно использовать повторно с интервалом 3 мин. и не более 3-х раз (ввиду опасности резкого падения АД).
Плановая медикаментозная терапия стенокардии включает прием антиангинальных (антиишемических) препаратов, уменьшающих потребность сердечной мышцы в кислороде: нитратов пролонгированного действия (пентаэритритила тетранитрата, Изосорбида динитрата и др.), b-адреноблокаторов (анаприлина, окспренолола и др.), молсидомина, блокаторов кальциевых каналов (верапамила, нифедипина), триметазидина и др.
В лечении стенокардии целесообразно применение антисклеротических препаратов (группы статинов – ловастатина, симвастатина), антиоксидантов (токоферола), антиагрегантов (ацетилсалициловой к-ты). По показаниям проводится профилактика и лечение нарушений проводимости и ритма; при стенокардии высокого функционального класса выполняется хирургическая реваскуляризация миокарда: баллонная ангиопластика, аортокоронарное шунтирование.
Прогноз и профилактика
Стенокардия является хронической инвалидизиpующей патологией сердца. При прогрессировании стенокардии высок риск развития инфаркта миокарда или летального исхода. Систематическое лечение и вторичная профилактика способствуют контролю за течением стенокардии, улучшению прогноза и сохранению трудоспособности при ограничении физических и эмоциональных нагрузок.
Для эффективной профилактики стенокардии необходимо исключение факторов риска: снижение избыточного веса, контроль за АД, оптимизация диеты и образа жизни и т. д. В качестве вторичной профилактики при уже установленном диагнозе стенокардии необходимо избегать волнений и физических усилий, профилактически принимать нитроглицерин перед нагрузками, осуществлять профилактику атеросклероза, проводить терапию сопутствующих патологий (сахарного диабета, заболеваний ЖКТ). Точное следование рекомендациям по лечению стенокардии, прием пролонгированных нитратов и диспансерный контроль кардиолога позволяют достичь состояния длительной ремиссии.
Признаки стенокардии у женщин: 20 симптомов приступа и разграничение с другими состояниями
И шемия сердечных тканей встречается у 15% населения планеты. Не всегда она заканчивается острыми нарушениями и тем более инфарктом, хотя риски пропорциональной растут. Признаки ослабления кровотока неочевидны, могут маскироваться и скрывать реальное положение вещей.
Стенокардия — это форма коронарной недостаточности. Сужение сосудов, питающих сердце, заканчивается приступом, который может перерасти в инфаркт. Вероятность 25-30% и более, зависит от предпосылок.
Первичные мероприятия, ранний вызов скорой помощи, транспортировка в стационар и терапия повышают шансы на избегание неотложного состояния.
Симптомы стенокардии у женщин нетипичны, нарушение у представительниц слабого пола протекает агрессивнее. С чем это связано — не известно.
Помимо пресловутых болей, тошноты, аритмии при длительном течении болезни наблюдается изменение менструального цикла, временное бесплодие.
Выявление реальной причины отклонения требует помощи кардиолога и, по необходимости, госпитализации в профильный стационар. Проведения минимум ЭКГ, ЭХО, суточного мониторирования.
Клиническая картина и ее объяснение
Первое, с чем сталкивается пациентка с предполагаемой стенокардией — болевой синдром в грудной клетке. Насколько интенсивный — зависит от локализации ишемии, индивидуальных особенностей организма, в том числе порога чувствительности.
Характерный признак коронарной недостаточности — продолжительность боли не дольше 30 минут, имеют среднюю или меньшую силу. Невыносимый дискомфорт характеризует скорее инфаркт, чем стенокардию. Это главный разграничительный признак.
Он не точен на все сто процентов, потому можно спокойно пропустить неотложное состояние. Рекомендация — вызывать скорую при сердечных болях.
Дискомфорт локализуется в центральной или левой части грудины, может отдавать в область желудка, руку, лопатку, спину, позвоночник вообще, воротниковую зону (шею), челюсть, лицо.
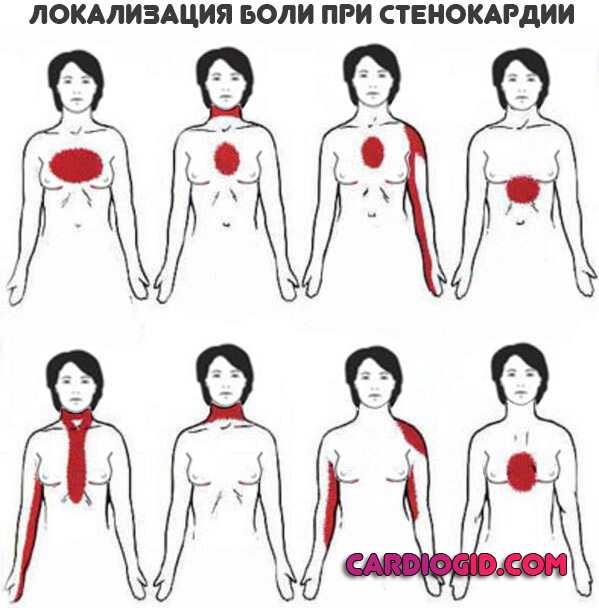
Встречается диффузный (разлитой) тип болей, точно показать, где располагается неприятное ощущение пациентка не сможет. По характеру дискомфорт жгучий, давящий. Представляется как тяжелый камень, зашитый в грудь.
Как разграничить болевой синдром
Определить сердечную боль довольно просто. Нужно глубоко вдохнуть, пошевелиться. В отсутствии изменений дискомфорт скорее всего имеет кардиальное происхождение.
Ко всему прочему, на фоне стенокардии и инфаркта почти не бывает прострелов, интенсивного покалывания. Это нетипичный характер боли.
Хорошим ограничительным признаком считается прием Нитроглицерина, но при остром некрозе (инфаркте) пить его нельзя, поэтому рисковать не рекомендуется. Возможна экспансия процесса, его распространение на здоровые ткани, усугубление отмирания и смерть.
Аритмия
Целый пласт возможных симптомов. В 60% случаев по типу тахикардии (ускорения сердечной деятельности). Частота сокращений достигает 100-150 ударов в минуту и более.
По мере прогрессирования возможна брадикардия , обратный процесс. На долю урежения ЧСС с самого начала приступа, приходится всего 30-40% ситуаций.
Нередко нарушения частоты сочетаются с изменением времени (интервалов) между сокращениями. Это много опаснее. Вариантов несколько.
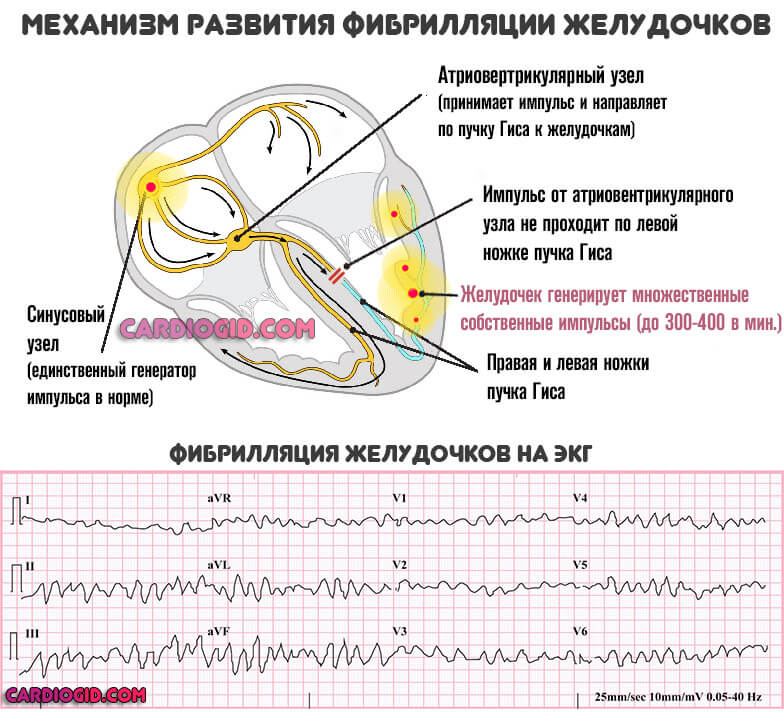
Фибрилляция предсердий или желудочков . При поражении синусового узла, проводящих пучков Гиса.
Биоэлектрический импульс генерируется не так активно или же хуже двигается по миокарду, включается компенсаторный механизм. Возбуждаются ткани камер сердца. Хаотичные удары не имеют значения, кровяной выброс так и остается минимальным. Риск остановки сердца растет стремительно.
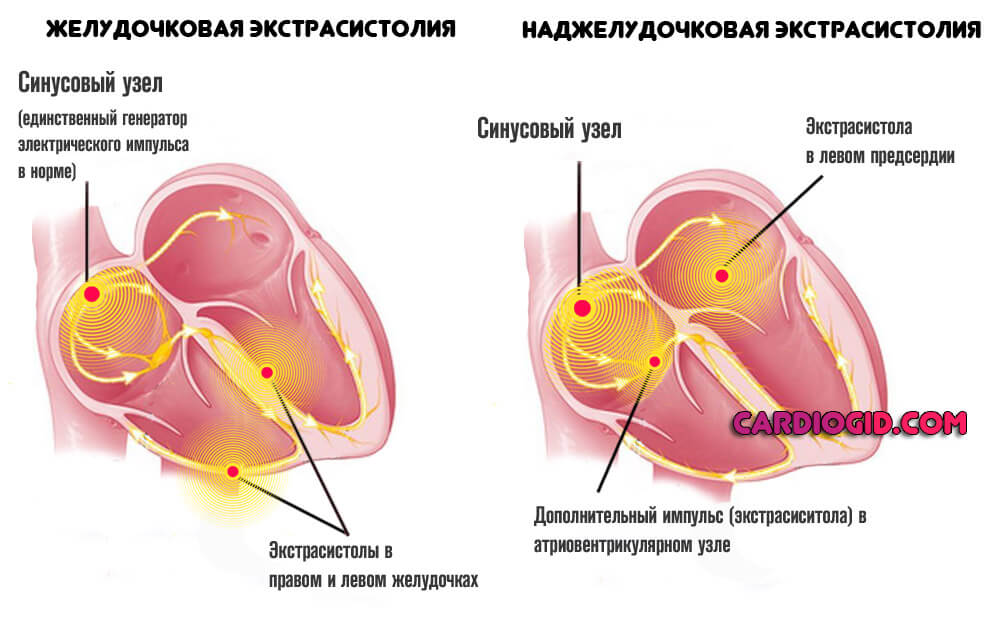
Экстрасистолия . Появление внеочередных хаотичных сокращений. В норме встречается и у здоровых людей, но в данном случае они идут подряд, что повышает риск внезапной асистолии и смерти. Без качественной реанимации шансов на восстановление нет.
Пароксизмальная форма тахикардии встречается реже, основной контингент — пациентки с нарушениями нервной регуляции частоты сердечных сокращений. Ишемия миокарда выступает спусковым механизмом усугубления процесса и начала сердцебиения.
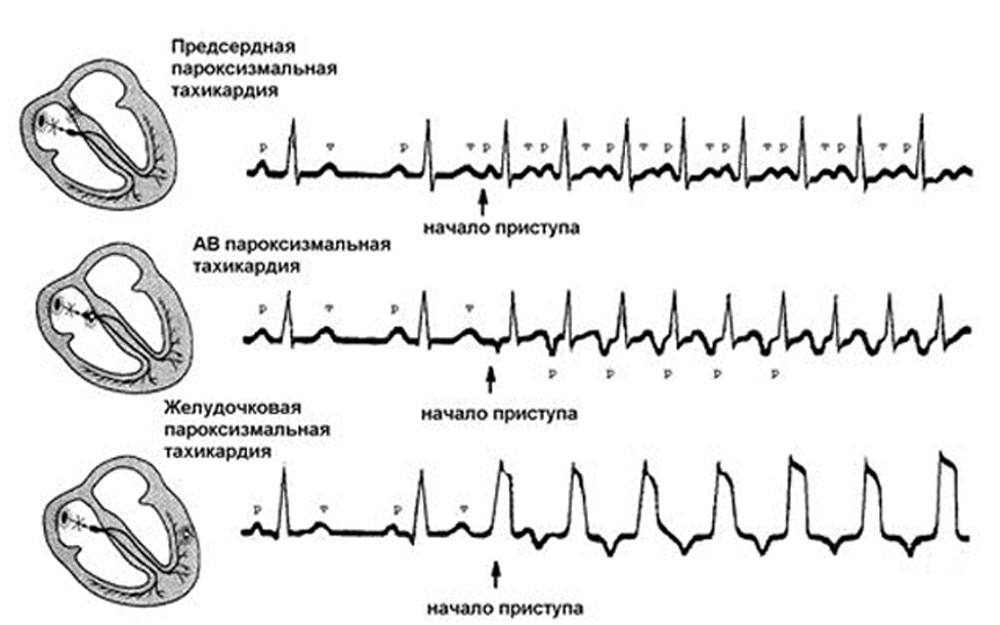
Купирование аритмии — жизненно важная задача. Основная причина смерти при стенокардии, переходящей в инфаркт — остановка кардиальной деятельности.
Гипергидроз
Повышенная потливость. Выступает следствием чрезмерной стимуляции гипоталамуса. В результате нарушения питания миокарда падает сократительная способность сердца.
Может быть повышение ЧСС, но продуктивность систол (сокращений) минимальна. Поэтому кровяной выброс падает, значит, мозг недополучает кислорода и питательных веществ.
Гипоталамус в условиях ишемии (кислородного голодания) начинает посылать хаотичные сигналы всему организму.
Поскольку именно в этой структуре расположен центр теплопродукции и отдачи, субъективно стенокардия проявляется как ощущение холода, при этом периферические сосуды расширяются . Тело активно охлаждается. Затем возможен обратный процесс и так по кругу пока не восстановится кровообращение.
Тошнота
Развивается также в результате ишемии мозга. Дополняется вертиго (головокружением) и потерей ориентации в пространстве.
Непостоянный симптом, возникает эпизодически, может исчезнуть самостоятельно даже в процессе прогрессирования приступа стенокардии у женщин.
Цианоз носогубного треугольника
Посинение области вокруг рта, губ. Считается визитной карточкой сердечных заболеваний, острых кардиальных процессов.
Бледность кожных покровов
Возникает по той же причине, что и гипергидроз. Задействован идентичный механизм.
Не все сосуды суживаются и не всегда. Возможен выборочный стеноз капилляров, залегающих неглубоко под дермой (кожей). Гемодинамика ослабевает. Визуально определяется мраморный оттенок покрова и разветвленным деревом мелких сосудов.
Бессонница
Развивается не у всех. Обычно вне приступного периода, при хроническом течении коронарной недостаточности.
Сказывается как основная причина ишемического процесса, так и собственно неадекватное кровообращение головного мозга.
Существует в нескольких вариантах. Основной — резкие пробуждения через 10-20 минут после погружения в бессознательное состояние. Пациентка ощущает себя необычайно бодрой какое-то время, затем усталость накатывает снова.
Другая клиническая разновидность — постоянные пробуждения в течение ночи. В итоге отдых не удовлетворяет, возникает усталость, разбитость.
Нарушение артериального давления на фоне общей астении организма еще больше усугубляют течение стенокардии, повышают вероятность приступа.
Необходима коррекция состояния под контролем сомнолога, в том числе возможен прием легких снотворных препаратов в первое время. Для восстановления естественных биоритмов.
Одышка
Пациентка не может набрать воздуха, возникает страх, паника. По мере прогрессирования патологического процесса, приступа, возможна асфиксия.
Усугубление состояния говорит о нарастающей дыхательной недостаточности, отеке легких . Необходима госпитализация и срочное лечение. Проблемы подобного рода встречаются не всегда.
Тревога, паническая атака
Возникает как ответ на травмирующую ситуацию.
Исследования показывают, что психические реакции на приступ стенокардии наблюдаются у 95% пациенток. Более того, пол не имеет значение.
Субъективно человек ощущает страх, панику, возникает психомоторное возбуждение, падает скорость мышления. В такие моменты женщина может быть опасна для самой себя, возможны травмы.
Состояние купируется транквилизаторами, либо седативными препаратами. В зависимости от тяжести проявления.
Головокружение
Церебральные признаки стенокардии у женщин свидетельствуют в пользу ишемии нервных тканей. Это опасно, возможно развитие инсульта, острого нарушения кровообращения. При параллельном течении со стенокардией риск смерти увеличивается минимум вдвое.
Головокружение сопровождается невозможностью ориентироваться в пространстве. Мир идет кругом, почва уходит из под ног. Пациентка занимает вынужденное положение и старается как можно меньше двигаться.
Рвота
Рефлекторная. Потому не приносит облегчения даже при неоднократном повторении. Как при отравлении или прочих токсических процессах. Встречается сравнительно редко.
Обмороки, нарушения сознания
Считается крайне неблагоприятным признаком. Возникает в результате падения интенсивности кровообращения в церебральных структурах. Это ответ организма на снижение питания головного мозга.
Таким странным способом тело старается перевести себя в «законсервированное» состояние, снизить расход энергии, а значит и потребность в таковой и пережить неблагоприятный период. Пока все не наладится.
Нередко наблюдается на фоне развивающегося инсульта. В результате длительного отклонения трофики возникают необратимые изменения в головном мозге.
Неврологический дефицит не корректируется уже никогда, остается с пациенткой на всю жизнь. Среди возможных вариантов — нарушения речи, обоняния, зрения, органов чувств, стойкие параличи и парезы.
Инвалидность как минимум, как максимум — скорый рецидив и смерть от повторения неотложного состояния.
Нарушения менструального цикла и фертильности
Неспецифичные и неочевидные признаки у женщин не старше 50 лет. Пациентки приходят на прием к гинекологу с жалобами на отклонения в длительности, задержки и прочие явления со стороны репродуктивной системы.
После тщательного гормонального обследования, визуальной оценки матки, половых ходов, УЗИ яичников ничего не выявляется. По признакам все должно быть нормально.
Врач в тупике, в медицинской карте красуется диагноз «нарушение менструального цикла неуточненное», то есть идиопатический процесс. На поверку оказывается, что речь о сердечнососудистых заболеваниях.
Связь действительно неочевидная. Для нормальной овуляции, созревания яйцеклетки, ее выхода, требуется достаточная трофика тканей области малого таза.
Ишемия не дает возможности нормальному развитию естественного процесса. Даже при сохранности менструального цикла велика вероятность бесплодия. Яйцеклетка оплодотворяется, на ранних сроках наступает спонтанное прерывание беременности, выкидыш.
Коррекция состояния проходит под присмотром врачей сразу двух специальностей. Гинеколог также нужен, но его роль второстепенная, контроль эффективности, динамики, незначительные поправки в схему лечения.
Отеки
Периферические. На ранних стадиях, когда стенокардия только набирает обороты, страдают стопы и лодыжки. Объем увеличивается незначительно, дискомфорт отсутствует. Пациентка пребывает в полном неведении относительно проблемы.
Распознать отеки может только врач при физикальном исследовании (пальпации). Далее, по мере прогрессирования, формируются стойкие поражения, процесс переходит выше, захватывает голени. Возможно постепенное вовлечение лица, рук.
- С одной стороны недостаточное кровообращение и питание почек. Возникает ишемия, фильтрующая функция парного органа падает, восстановление таковой требует длительной терапии, в том числе мочегонными препаратами.
Это временная мера, потому как основа — прогрессирующая сердечная недостаточность, увеличение объема крови при падении сократительной способности миокарда.
По статистике, если развиваются отеки, вероятность скорого инфаркта выше почти втрое.
- Другая возможная причина — нарушения работы печени. В такой ситуации помимо собственно увеличения объемов тканей, возникает асцит (скопление жидкости в брюшной полости), возможна желтуха. Осложнения влекут рост риска смерти или инвалидности.
Церебральные признаки, указатели на неотложные состояния
Симптомы грудной жабы подобного рода несут огромную опасность для здоровья и жизни (вероятность смерти — 45-50%). Основная причина инсульт.
Какие проявления требуют срочной реакции от женщины, вызова скорой помощи:
- Интенсивная головная боль. В затылочной, теменной области. Тюкает, пульсирует в такт биению сердца.
- Вертиго. Уже было названо ранее.
- Тошнота и рвота.
- Нарушения координации.
- Мышечная слабость. Проявляется шаткостью походки, падениями.
- Параличи, парезы. Почти в 100% случаев указывает на острый некроз церебральных тканей (инсульт). Затрагивает половину тела, отдельные конечности. Возможен перекос лица или за нарушения двигательной активности мимических мускулов.
- Падение чувствительности дермального слоя. Так называемая парестезия.
- Невозможность нормально говорить. Снижение эффективности зрения (мушки в глазах, пелена, темнота, транзиторная слепота), слуха (звон, шум, ослабление восприятия), прочих чувств.
После возникновения церебральных симптомов необходимо вызывать скорую помощь и срочно госпитализировать пациентку в профильный стационар. Стенокардия усугубляет течение инсульта и наоборот.
Астенические признаки, прочие психические отклонения
Возникают в позднюю фазу приступа. Проявляются слабость, сонливостью, невозможностью сосредоточиться на одном конкретном предмете. Падает скорость и продуктивность мышления.
Когнитивные и мнестические отклонения отступают по мере компенсации состояния, они не влекут стойкого неврологического дефицита. Это симптоматическое проявление, не осложнение.
Помимо, наблюдается апатичность, нежелание чего-либо, отсутствие выраженных реакций на внешние раздражители, стимулы. Падение эмоционального фона по типу депрессии. Усталость, снижение работоспособности как дополнительные признаки.
Специального растормаживающего воздействия не требуется, но при падении активности пациента диагностика существенно усложняется из-за отсутствия интереса к беседе с врачом и безразличия больного.
Столь тяжелые варианты психически расстройств нечасты, но возможны. В некоторых случаях даже при большом желании пациентка не сможет отвечать на вопросы из-за полубессознательного состояния или полноценной комы.
Отличие симптомов от проявлений прочих заболеваний
Признаки приступа стенокардии отграничивают от инфаркта, патологий легких, опорно-двигательного аппарата. Дифференциальная диагностика требует инструментальных методов, по симптомам понять можно не многое.
- Боли на фоне приступа в отличие от таковых при некрозе длятся не свыше 30 минут, не характеризуются высокой интенсивностью.
- Изменения дискомфорта не наблюдается при вставании, кашле, чихании, пальпации спины, грудной клетки, Глубоком вдохе.
- Нитроглицерин при приеме снимает болевой синдром полностью.
- Физическая активность приводит к усилению неприятных ощущений.
- Опорно-двигательный аппарат дает иррадиирующие боли. Отклонений в сердечной деятельности, аритмий, одышки и прочих симптомов практически не бывает. При этом присутствует снижение двигательной активности.
- Патологии пищеварительного тракта дополнительно дают диспепсические явления. Тошноту, рвоту, изжогу, отрыжку, в том числе кислую, метеоризм (повышенное газообразование в кишечнике), боли в животе, поносы или запоры.
Таким образом, основное разграничение проводится с инфарктом. Ошибиться просто, требуется инструментальная диагностика: ЭХО-КГ, ЭКГ, аускультация, оценка уровня артериального давления как минимум.
Симптоматика стенокардии у женщин более выражены, чем у мужчин. Вероятность трансформации в инфаркт выше на 12-13%, хотя общая распространенность заболевания невелика. О симптомах инфаркта у женщин читайте здесь .
Отдаленно напоминающие проявления коронарной недостаточности должны стать причиной вызова скорой помощи.
Симптомы стенокардии у женщин
Стенокардия – заболевание, вызванное недостаточным кровоснабжением сердца. Патология начинает прогрессировать, когда к одному из участков сердечной мышцы сокращается поток крови, что вызывает кислородное голодание, за которым следует отмирание клеток.
Причинами проявления стенокардии у женщин могут стать чрезмерные нагрузки физического или эмоционального плана. Представительницы слабого пола подвергаются заболеванию по установлению менопаузы. До этого периода их организм защищает гормональный фон. Как правило, в группе риска женщины после 55 лет. В текущей статье поговорим о том, какие симптомы стенокардии у женщин.

Представительницы слабого пола становятся подверженными патологии после наступления менопаузы
Симптоматика развития патологии
Признаки стенокардии у женщины могут проявиться только после того, как организм прекратит вырабатывать эстроген. Потому для женщин это более поздний возраст по сравнению с мужчинами. Основным симптомом является резкая боль в области грудной клетки, которая возникает после физического или нервного напряжения. Ее вызывает дефицит кислорода.
В зависимости от стадии развития, стенокардия делится на три основных вида:
| Первичная | Когда симптомы стенокардии у женщин проявляются впервые |
| Стабильная | Заболевание имеет достаточно длительный период продолжительности, но при этом без видимых изменений |
| Нестабильная | Болезнь прогрессирует. Такой вид считается самым опасным, поскольку может вызывать ряд осложнений: инфаркт миокарда или даже первичная остановка сердца |
Заболеванию больше подвергнуты женщины с избыточным весом, ожирением, повышенным холестерином, сахарным диабетом, они злоупотребляют курением и алкогольными напитками.
Признаки стенокардии сердца у женщин отличаются от основных симптомов проявления патологии у мужчин. Ключевым показателем являются кардиалгии – боли в сердце сопровождаются невротическими болями. Именно эта особенность и осложняет процесс диагностирования.
Во время обследования нарушения могут быть выявлены только во время приступа. В этот момент возникает артериальный спазм, который препятствует нормальному движению крови. Даже при физической нагрузке не всегда можно точно поставить диагноз. Соответственно, исследовать стенокардию у женщин достаточно трудно.
Первые признаки стенокардии у женщин очень схожи с мужскими симптомами:
- болевые спазмы в области груди, которая может отдавать в лопатку, шею, плечо;
- повышенное холодное потоотделение;
- ощущения тошноты, изжоги, возможна рвота;
- кашель;
- повышенная усталость, головокружение;
- учащенный пульс, он нормализуется при отступлении приступа;
- невозможность нормально шевелить руками, онемение пальцев;
- астматические проявления: одышка, трудно сделать вдох на полную грудь.
Во время приступа, женщины, как правило, ощущают все вышеперечисленные симптомы. Длительность приступа может достигать получаса. За этот период необходимо вызвать скорую и оказать первую медицинскую помощь.
Большое количество пациенток не испытывают боли в области грудной клетки, но при этом болит спина, плечи, кисти рук, челюсть. В таком случае часто возникает одышка, ощущается нехватка воздуха, головокружение.
Женщины, пережившие ИМ или сердечный приступ, чувствуют другие признаки болезни: расстройство желудка, рвоту, усталость. При этом нет ощутимых болей в области сердца.
Хотя многие симптомы общие как для женщин, так и для мужчин, именно у представительниц слабого пола чаще всего заболевание проходит бессимптомно.
Первая помощь во время приступа
При любых признаках проявления стенокардии необходимо выполнить следующие действия:
- вызвать машину скорой помощи;
- опустить ноги больного вниз, не позволять делать резких телодвижений;
- максимально успокоить пациентку;
- дать больному целую или половину таблетки аспирина;
- пациент также должен принять нитроглицерин или же сахарный раствор;
- аэрозольные препараты также могут быть использованы для снижения болевого порога.
Важно организовать правильную комбинированную медикаментозную терапию
В случае сильных непрекращающихся болей нитроглицерин необходимо дать повторно. Всего препарат можно принимать три раза с интервалом в три минуты. В случае с аэрозольными лекарствами перерыв должен быть в одну минуту.
В случае возникновения головных болей после приема нитроглицерина можно дать больному валидол или цитрамон. При проявлении тахикардии или аритмии используются адреноблокаторы.
Часто при проявлении приступа, женщина ощущает чувство паники и страха, это способствует только ухудшению положения. Человеку, находящемуся рядом с больным, стоит приложить максимум усилий, чтобы успокоить больного, восстановить его душевное спокойствие. Нужно проветрить помещение, обеспечить максимальный доступ свежего воздуха.
Профилактика и терапия заболевания
Профилактические меры при обнаружении первых признаков заболевания заключаются в первую очередь в коррекции своего питания. Стоит отказаться от сладкого, жирного, соленого, следить за уровнем холестерина в крови. Питание должно быть пропорциональным. Стоит включить в свой рацион рыбу, увеличить употребление овощей и фруктов.

Для профилактики заболевания следует организовать рациональное питание
Обязательно стоит следить за нормой калия и магния в крови, ведь они препятствуют образованию тромбов и поддерживают эластичность стенок сосудов. Потому целесообразно принимать препараты, содержащие данные вещества.
Также в комплекс терапии входят препараты для расширения кровеносных сосудов, которые служат для улучшения кровоснабжения миокарда. Основным в этом плане препаратом остается нитроглицерин, который купирует приступ.
При особо тяжелых формах заболевания врачи проводят коронарную ангиопластику или аортокоронарное шунтирование. Такие операции дают возможность увеличивать просвет сосудов, улучшать поступление крови к сердечной мышце.
Стенокардия — причины, симптомы, осложнения

Ишемическим нарушениям сердечно-сосудистой системы все чаще подвергаются молодые люди. Первым тревожным проявлением является стенокардия. О причинах, симптомах и опасностях нарушения рассказывается далее.
Что это такое

Стенокардия — это заболевание, которое характеризуется приступами внезапной боли в области груди.
Причиной такого патологического состояния становится острый недостаток кровоснабжения миокарда. Болевые ощущения возникают совершенно неожиданно при выполнении физической работы, стрессовых ситуациях и эмоциональном перенапряжении.
Стенокардия или грудная жаба считается одной из наиболее частых форм ишемической болезни сердца, которая сопровождается приступами боли в области грудной клетки. Чаще всего болевой синдром исчезает в состоянии покоя либо после приема лекарственного средства.
Диагноз «стенокардия» ставится по результатам клинических проявлений, изменений на ЭКГ и различных методик визуализации ишемии миокарда. Терапия такой патологии предполагает прием антитромбоцитарных препаратов, бета-блокаторов, нитратов, статинов и блокаторов кальциевых каналов.
Виды и классификация

В медицинской практике используется следующая классификация стенокардии:
Стабильная. Раз от раза такая форма патологии имеет одни и те же проявления. При постепенном нарастании приступов либо появлении новых качеств считается, что болезнь становится прогрессирующей либо нестабильной. Нередко именно эти две формы служат предвестником приближающегося инфаркта.
Стенокардия напряжения. При такой форме патологии приступы возникают во время работы, ходьбы или бега. Кроме этого, спровоцировать болевой синдром может эмоциональный стресс, сильный холод, переедание либо жара.
Стенокардия покоя. Такая форма обычно выявляется у пациента при переходе патологии в запущенную форму. Физическая нагрузка сильно ограничивается и болевой синдром может возникать даже в состоянии покоя.
Вариантная стенокардия. Причиной развития такой формы патологии служит спазм артерий сердца. Преимущественно вариантная стенокардия выявляется у молодых людей.
У некоторых пациентов может возникать атипичная стенокардия, которая сопровождается вздутием и болями в животе.
У пациентов с ишемической болезнью сердца возможно развитие заболевания без каких-либо характерных проявлений.
Причины возникновения

Основной причиной развития такого заболевания является недостаточное поступление питательных веществ к сердечной мышце, что вызывает нарушение притока крови. В большинстве случаях это возникает как результат сужения просвета коронарных артерий при поражении их атеросклеротическими бляшками.
Причиной приступа стенокардии может становиться воспалительный процесс в коронарных сосудах либо отравление организма угарным газом.
Не последнее место в развитии такого заболевания занимает генетический фактор. В том случае, если у кого-либо из близких родственников есть инфаркт миокарда в анамнезе, то риск стенокардии повышается в несколько раз.
Вероятность приступа увеличивается у людей, ведущих малоподвижный образ жизни. Кроме этого, в группу риска попадают курильщики, люди с сахарным диабетом и лишним весом.
Механизм развития болезни и локализация
Сердечная мышца получает кровь по двум артериям, которые отходят от корня аорты. В дальнейшем эти артерии разделяются на несколько мелких ветвей, и каждая из них снабжает кровью определенный участок сердца.
Больше артерий, которые приносят сердцу кровь, нет. Именно по этой причине при сужении просвета либо его закупорке одной из них возникает недостаток кислорода в сердечной мышце и развивается болезнь.

Характерным местом возникновения болевого синдрома при стенокардии является область за грудиной. В некоторых случаях человек может жаловаться на дискомфортные отношения немного левее.
Приступы стенокардии сопровождаются появлением проблем с дыханием, головокружения и ощущения страха. Кроме этого, могут беспокоить тошнота и рвота.
После прекращения какой-либо физической нагрузки на организм приступ проходит самостоятельно через 2-5 минут. При принятии под язык таблетки нитроглицерина отмечается быстрый эффект.
В том случае, если приступ продолжается более 10 минут и не стихает, то необходимо как можно скорее вызвать скорую помощь. Такой симптомом может указывать на серьезное повреждение сердца.
Возможные осложнения
При отсутствии необходимого лечения высока вероятность развития:
- кардиосклероза;
- сердечной недостаточности в хронической форме;
- блокады сердца;
- аритмии;
- инфаркта миокарда;
- левожелудочковой недостаточности;

Повышенное давление служит не осложнением, а отягощающим фактором стенокардии.
Чем выше у больного показатели давления, тем труднее сердцу проталкивать кровь по сосудам. В результате орган изнашивается намного быстрее.
Приступ может заканчиваться внезапной смертью больного.
Проявления
Одним из главных симптомов стенокардии считается болевой синдром и ощущение сдавливания за грудиной. Такое состояние продолжается 15-30 минут. Болевые ощущения как резко возникают, так и неожиданно исчезают. Возможен переход неприятных ощущений в левую руку, под лопатку, плечо, шею либо область нижней челюсти.
При нахождении и больного в положении лежа болевые ощущения еще больше усиливаются. В некоторых случаях может возникать повышенная слабость, тошнота, усиленное потоотделение и одышка. Чаще всего приступ боли и иные признаки стенокардии вызывают физическая нагрузка, сильное эмоциональное перенапряжение либо ходьба.
Диагностика

Для постановки точного диагноза осуществляется тщательное обследование больного. В первую очередь, проводится его порос и изучается анамнез. Специалист обращает внимание на общее состояние больного, интенсивность болевого синдрома и место его локализации.
Оценивается состояние кожных покровов, наличие признаков малокровия и сахарного диабета.
Границы сердца определяют путем пальпации и перкуссии. Методом аускультации удается прослушать сердечные тоны, шумы и ритм сердца.
При подозрении на стенокардию обязательно оценивается индекс массы тела, показатели артериального давления и частота сердечных сокращений. Проводятся такие лабораторные исследования, как общий анализ крови и мочи. Кроме этого, назначается биохимическое исследование крови + глюкоза.
Поставить точный диагноз можно с помощью методов диагностики:
- рентгенография определяет размеры сердца, признаки сердечной недостаточности и возможные аневризмы;
- ЭКГ позволяет оценить степень ишемии миокарда;
- коронарная ангиография показывает наличие атеросклеротического поражения, его локализацию, размеры и степень сужения артерий;
- холтеровское мониторирование — это регистрация работы сердца в течение суток с помощью портативного прибора;
- компьютерная томография сердца и коронарных артерий проводится при отсутствии заболевания сердечно-сосудистой системы и для дифференциальной диагностики ишемии сердца и болевого синдрома иной этиологии.

Кроме этого, врач может назначить проведение велоэргометрии, стресс-теста с использованием радиоизотопных веществ и иных методов исследования.
Кто в группе риска
Риск развития патологии повышается у людей, входящих в группу риска. К ним можно отнести пациентов, страдающих:
- гипертонической болезнью;
- ожирением;
- пониженной физической активностью;
- атеросклерозом;
- малокровием;
- сахарным диабетом;
- патологиями щитовидной железы.
Кроме этого, в группу риска по развитию стенокардии попадают мужчины после 50 лет, курильщики и люди с генетической предрасположенностью.
Стенокардия считается опасным заболеванием, которое может закончиться смертью пациента.
При появлении первых признаков патологии следует обязательно посетить врача. Он объяснит, что это стенокардия и какое лечение необходимо при такой патологии.
Материал подготовлен
специально для сайта venaprof.ru
под редакцией врача Глушаковой Н.А.
Специальность: терапия, кардиология, семейная медицина