Кордарон при мерцательной аритмии — что важно знать пациенту

Кордарон (Амиодарон) — уникальный, антиаритмический препарат, который, несмотря на свои побочные эффекты и недостатки, продолжает использоваться чрезвычайно широко. Попытки создания замены, равной по эффективности, но с меньшими побочными эффектами, например Дронадерон, не оправдали себя.
В этом обзоре мы не будем вдаваться в механизмы действия кордарона на биохимическом уровне, а выделим только основные тезисы которые, на наш взгляд, наиболее важны для ознакомления человеком принимающего это лекарство на постоянной основе.
Для чего назначается Кордарон при мерцательной аритмии
Обратите внимание! Единственной целью использования Кордарона, при мерцательной аритмии, является предупреждение приступов срыва ритма.
Нет никаких оснований использовать Кордарон у пациентов страдающих постоянной формой мерцательной аритмией. Препарат незначительно влияет на частоту пульса и способен восстанавливать ритм только если используется в течение первых 24-48 часов от начала приступа. Если у пациента, использующего Кордарон возникает срыв ритма, то это свидетельствует об его неэффективности и вопрос о продолжении лечения должен быть поставлен под сомнение.
Дозировка препарата
Для того чтобы Кордарон при мерцательной аритмии проявил максимальную эффективность необходимо добиться его определенной концентрации в организме. Для этого в начале лечения его назначают в дозе 800 мг в стуки, через неделю дозу снижаю вдвое (400 мг), а еще через неделю переходят на поддерживающую дозу — 200 мг в день. Иногда поддерживающую дозу снижают до 1/2 таблетки, то есть 100 мг. Эта схема наиболее простая.
Некоторые кардиологи предпочитают давать нагрузочную дозу исходя из веса пациента — 10 мг/кг. Так, человек весящий 100 кг, должен принимать 1000 мг препарата в день (5 таблеток) до тех пор пока суммарная доза не достигнет 10000 мг. То есть, на «нагрузку» у такого пациента уйдет 10 дней (1000 мг * 10 дней = 10000). Затем доза снижается до 100-200 мг в сутки.
Кордарон обладает способностью накапливаться в организме, даже после его отмены концентрация его метаболитов (активных веществ) сохраняется в организме в течение 3-6 месяцев.
Противопоказания
Несмотря на длинный список противопоказаний имеется всего несколько состояний, в амбулаторной практике, при которых использование препарата однозначно противопоказано :
- Беременность и лактация.
- Возраст до 18 лет.
- Аллергия на Кородарон и его компоненты.
- Изменения на ЭКГ в виде удлинения сегмента QT.
С некоторой осторожностью необходимо использовать препарат при:
- Нарушении функции щитовидной железы (об этом мы поговорим далее подробнее),
- С препаратами которое могут влиять на сегмент QT (на ЭКГ),
- Тяжелые нарушения функции печени.
Обратите внимание, что грейпфрут способен увеличивать концентрацию Корадарона в крови, поэтому от этого фрукта стоит отказаться во время лечения.
Побочные эффекты о которых стоит знать пациенту
Мы не будем переписывать инструкцию препарата целиком, а — сосредоточимся на самых важных пунктах и наиболее распространенных и сложных проблемах.
Сердце
Больше всего, со стороны сердца, мы боимся опасных для жизни нарушений ритма. В большинстве случаев их развития удается избежать благодаря своевременному выявлению изменений на ЭКГ. Речь идет о так называемом сегменте QT который может удлиняться по различным причинам (врожденные аномалии, под воздействием других медикаментов).
Щитовидная железа
 Нарушения функции щитовидной железы является одной из наиболее сложных проблем при лечении Кордароном.
Нарушения функции щитовидной железы является одной из наиболее сложных проблем при лечении Кордароном.
Многие врачи и пациенты боятся использовать Кордарон при мерцательной аритмии именно из-за этого побочного эффекта. Частично это связано с тем, что препарат по-разному может влиять на щитовидную железу, а частично — из-за того, что многие врачи общей практики не имеют необходимого опыта для решения возможных проблем.
Существует всего три сценария осложнений со стороны щитовидной железы.
1. Нормальная реакция.
Большое количество йода, содержащегося в Кордароне, приводит к угнетению функции щитовидной железы в начале лечения. Это нормальная, защитная реакция эндокринной системы. Поэтому изменение уровня гормона ТТГ в начале лечения является нормой. На этом этапе важно не поддаваться панике и продолжить наблюдение. Обычно в течении 1-3 месяцев функция восстанавливается.
2. Хроническое угнетение функции железы — гипотиреоз.
Проявляется слабостью, низким давлением и пульсом, отечностью, огрубением голоса, пониженным аппетитом с одновременным набором веса.
Это осложнение возникает у 13% людей принимающих Кордарон. Обычно к нему склонны женщины страдающие аутоиммунным тиреоидитом. В большинстве случаев заместительное лечение Левотирокисном позволяет нормализовать функцию. Поэтому если пациент нуждается в Кордароне и заменить его нечем, то лечение может быть продолжено без всяких проблем. Кроме того, отмена Амиодарона не приведет к моментальному восстановлению функции, на это уйдет не менее 3-6 месяцев.
3. Повышенная функция — тиреотокискоз.
Это наиболее тяжелое осложнение встречающееся у 10% лиц получающих Кордарон. Оно проявляется снижением массы тела при усиленном аппетите, высоким пульсом, потливостью, раздражительностью, слабость, дрожью в теле. При этом есть два механизма объясняющих развитие гиперфункции.
Первый (тиреоидит 1 типа) — возникает из-за наличия, не выявленного до начала лечения, болезни Грейвса или узлового зоба. При обеих заболеваниях ткань щитовидной железы способна автономно вырабатывать гормоны не подчиняясь командам эндокринной системы.
Эти два состояния могут протекать скрыто только в одном случае — если больной не получает достаточно йода с водой и продуктами питания. Йод — это основной компонент гормонов щитовидной железы и в условиях его дефицита выработка гормонов происходит в ограниченных количествах. Железа готова работать интенсивнее, но не может так как имеется, своего рода, нехватка материалов. Потому уровень гормонов остается близкий к норме и явных симптомов болезни не развивается. А вот если такому больному дать йод в неограниченных количествах, а Кордарон содержит его в огромных концентрациях, то процесс выработки гормонов резко возрастет, подобно взрыву.
Второй (тиреоидит 2 типа) — возникает у людей с здоровой щитовидной железой из-за прямого воздействия Кордарона. Возникает воспаление железы при участии иммунной системы. В последующем ткани щитовидной железы разрушаются и развивается гипотиреоз. Но до того как это произойдет гипертиреоз может вызвать тяжелые необратимые изменения в сердце. Поэтому иногда лечение должно быть кардинальным.
При тиреотокискозе 2 типа, Кордарон, теоретически, должен быть отменен. Но учитывая что препарат способен к накоплению и продолжает действовать еще 3-6 месяцев после отмены, рассчитать на быстрый эффект не приходится. Практически нет способов эффективной нейтрализации Кордарона. Если лечение стероидами не помогает и быстро нормализовать состояние пациента не удается прибегают к удалению щитовидной железы.
Легкие
Со стороны легких наиболее распространенным осложнением является легочной фиброз, заболевание проявляющееся разрушением нормальной легочной ткани и замещением ее фиброзной тканью, не способной поддерживать функцию дыхания.
Фиброз может быть обратим если отмена препарата была своевременной.
Основные признаки заболевания — кашель и неуклонно прогрессирующая одышка, вначале при нагрузке, а затем и в покое.
Диагностика основывается на жалобах в савокупности с рентгенологическими методами. Обычно подозрение на фиброз возникает после проведения обычного рентгена грудной клетки. Для уточнения диагноза может понадобится проведение томографии.
Если диагноз подтвержден, то Кордарон должен быть немедленно отменен.
 Рентген легких пациентки страдающей легочным фиброзом
Рентген легких пациентки страдающей легочным фиброзом
Печень
Поражение печени — лекарственный гепатит, возникает относительно редко. Для выявлении проблемы на ранней стадии важно раз в 3-6 месяцев делать анализы «печеночные пробы».
Глаза
Наиболее частой причиной требующей отмены препарата является отложение в роговице определенных веществ — пигментов, что может существенно ухудшать зрение. Эти осложнения обратимы после отмены препарата.
 Отложение пигмента в роговице у пациента после лечения Кордароном
Отложение пигмента в роговице у пациента после лечения Кордароном
Пигменты так же могу откладываться коже придавая ей необычный цвет, по типу загара, особенно после пребывания на солнце. Это явление обычно не требует отмены препарата.
 Гиперпигментация кожи у пациента принимающего Кордарон
Гиперпигментация кожи у пациента принимающего Кордарон
Все остальные, несколько десятков, осложнений, описанных в инструкции, на наш взгляд заслуживают меньше внимания со стороны пациента, по следующим причинам: их вероятность не высока; часть из них слишком общая и может возникать при использовании практически любого препарата, даже парацетамола; часть из них слишком сложна и понятна только специалистам.
Пациенту важно усвоить главные моменты, то за чем следует наблюдать.
Итак, человеку принимающему Кордарон при мерцательной аритмии необходимо регулярно (частоту определяет ваш врач) проходить следующие обследования:
- Функция щитовидной железы (ТТГ, T3, T4)
- Функция печени (АЛТ, Билирубин)
- Офтальмолог
- ЭКГ
- Рентген грудной клетки
Тем не менее, в большинстве случаев препарат хорошо переносится и способен эффективно бороться с приступами мерцательной аритмии. Многие пациенты принимают его годами не испытывая никаких из вышеописанных проблем.
Что на самом деле означает постоянная форма мерцательной аритмии?
Мерцательная аритмия является нарушением работы ритма сердца. Его сопровождает хаотичное сокращение мышечных волокон предсердий. В медицинской практике кардиологи часто имеют дело с такой болезнью, как постоянная форма фибрилляции предсердий. Она может развиваться у людей любой возрастной категории. Когда обнаружены сбои в функционировании сердца, нужно своевременно обратиться в профессиональное медицинское учреждение – специалист подберет эффективную схему лечения, которая позволит поддерживать стабильное состояние здоровья.
Описание формы
Сокращение сердца осуществляется за счет функционирование синусового узла, предназначенного для генерирования импульсов. Они способствуют сократительной функции предсердий и желудочков в заданной последовательности, ритме. Нормальным считается восемьдесят сокращений в минуту. Атриовентрикулярный узел исключает пропуск импульсов более 180 в мин.

Когда функционирование синусового узла имеет сбои, то предсердия генерируют импульсы с частотой триста и больше. При данном положении дел в желудочки не смогут нормально поступать импульсы. Такая причина не позволяет им полностью выполнять свои задачи. Предсердия не смогут заполниться кровью в полном объеме. Она будет подаваться в желудочки не последовательно, с небольшим объемом. Вследствие этого процесса со временем снизятся насосные функции сердца.
Классификация
Различают постоянную (хроническую), персистирующую и преходящую (пароксизмальную) мерцательную аритмии. Врачи объясняют, что преходящая форма проявляется приступом, который беспокоит не больше недели, а в основном менее двадцати четырех часов. Остальные формы сопровождаются приступом по продолжительности более семи дней. Ассоциация кардиологов (США) причисляет к постоянной форме приступы продолжительностью более одной недели.
При пароксизмальной форме функционирование синусового узла может нормализоваться самостоятельно. Стоит помнить, что постоянные приступы, продолжающиеся продолжительный период, обуславливают перемены в предсердиях. Впоследствии данная форма переходит в персистирующую, которая затем становится постоянной.
Причины развития
 Доктора констатируют, что работа сердечной мышцы происходит вследствие влияния различных факторов.
Доктора констатируют, что работа сердечной мышцы происходит вследствие влияния различных факторов.
Отрицательное воздействие способна оказать ишемическая болезнь сердца. Такой диагноз является следствием нехватки кислорода в крови. Данная ситуация обуславливает появление в артериях, которые ведут к миокарду, тромбов или бляшек. Вследствие этого предсердия начинают хаотично сокращаться. В результате страдают желудочки.
Спровоцировать патологические нарушения сердечного ритма могут различные факторы. В их числе артериальная гипертензия и нарушение работы клапанов. Также среди причин медицинские сотрудники называют онкологию миокарда, сердечную недостаточность. К болезни может привести кардиомиопатия разных типов, воспалительный процесс сердечной мышцы. Может быть спровоцирован сахарным диабетом и болезнью легких.
Симптоматика
Врачи предупреждают, что 25% пациентов не связывают ухудшение состояния здоровья с нарушением в работе сердца. Зачастую подобное состояние дел вызывает то, что их объясняют возрастными изменениями, утомляемостью. Данное заболевание можно распознать по различным симптомам, включая слабость, обмороки.
 Пациенту приходится иметь дело с перебоями в работе сердца и одышкой. Он испытывает болевые ощущения в груди. Также больной сталкивается с кашлем. В основном данные симптомы являются последствием физической нагрузки.
Пациенту приходится иметь дело с перебоями в работе сердца и одышкой. Он испытывает болевые ощущения в груди. Также больной сталкивается с кашлем. В основном данные симптомы являются последствием физической нагрузки.
Медицинские сотрудники считают основным показателем постоянной фибрилляции неритмичный пульс, который имеет разнообразное наполнение. В этом плане имеет место дефицит пульса, его частота меньше ЧСС.
Методы диагностики
Определить наличие заболевания врач может после проведения личного осмотра. При пальпации периферического пульса он способен установить неритмичную работу сердечной мышцы, ее наполнение.
Для того чтобы диагностировать данное заболевание, специалистом пациент будет направлен на ЭКГ (эхокардиографию). Она представляет собой информативный метод, показывающий наличие постоянной формы на основе нарушения ритма. Также при этом заболевании интервалы являются непостоянными R-R, не присутствуют Рзубцы, волны F беспорядочные. Их частота в диапазоне 200-400 ударов. Желудочковый ритм при этом не всегда постоянный.
Для выявления нарушений ЧСС на протяжении дня можно воспользоваться посредством холтер мониторинга. Он позволяет предоставить доктору полную картину по сравнению с эхокардиографией. Детальная визуализация сердца предполагает прохождение пациентом МРТ.

Методики лечения
Специалист при лечении такого вида аритмии ставит задачей поддерживать синусовый ритм, нормализовав частоту сердечных сокращений в пределах 60-80 ударов за минуту. Такой показатель должен быть в состоянии покоя. При выполнении физической нагрузки он должен составлять 120 ударов.
Восстановить ритм можно приемом антиаритимических медикаментозных средств таких, как Амиодарон. С данной целью может быть назначена электроимпульсная терапия. Когда диагностирована постоянная фибрилляция предсердий, эффект от лекарств восстанавливающих ЧСС составит 40-50%. При использовании последней терапии положительный результат составит 90%. Доктор не восстанавливает ритм при предположении, что в последующем его можно удерживать.
Для понижения ЧСС до требуемых показателей можно применять b-блокаторы: метопролол, пропранолол. В комбинированном виде хорошим эффектом обладают антогонисты кальция такие, как верапамил.
 Подобные медицинские препараты можно принимать совместно с сердечными гликозидами таким, как дигоксин.
Подобные медицинские препараты можно принимать совместно с сердечными гликозидами таким, как дигоксин.
Больным возрастной категории старше 65 лет с диагнозом сахарный диабет и сердечная недостаточность наряду с данными медикаментами рекомендуется принимать антикоагулянты, аспирин.
Пациентам, которым больше 75 лет, врачи прописывают антикоагулянтную терапию до конца жизни. Их прием прописывается постоянно тем, кто относится к группе повышенного риска развития инсульта и тромбоэмболии.
Осложнения
Медики разъяснят пациентам, что болезнь способна усугубить протекание заболеваний сердечно-сосудистой системы. У пациентов с диагнозом постоянная мерцательная аритмия отмечается частое нарушение кровотока, тканям, не достает кислорода. В этом плане страдает миокард и мозг. Многим пациентам тяжело справляться с физическими нагрузками. В некоторых ситуациях это вызывает сердечную недостаточность.
Вследствие данных осложнений отмечается снижение коронарного резерва. В данном плане увеличен риск инфаркта миокарда. Статистические выкладки показывают, что такое заболевание провоцирует ишемические инсульты у людей преклонного возраста. Данные статистики подтверждают, что риск возрастает в несколько раз по сравнению с остальными.
Профилактика
Врачи разъясняют пациентам, что профилактические мероприятия предполагают лечение болезней, которые вызвали нарушение ритма сердца. В число таких заболеваний включен митральный стеноз и тиреотоксикоз. Следует придерживаться диеты, включив в рацион нежирную и растительную пищу. Употреблять продукты стоит небольшими порциями, что позволит предупредить раздражение рецепторов блуждающего нерва, способного угнетать работу синусового узла.
 Следует отказать от приема пищи на ночь. Стоит ввести ограничения на крепкий чай и кофе.
Следует отказать от приема пищи на ночь. Стоит ввести ограничения на крепкий чай и кофе.
Также нельзя употреблять спиртное. Такие напитки являются причиной, вызывающей приступ перебоев. В меню стоит отдавать приоритет продуктам, в которых много калия и магния. Они содержатся в кураге, тыкве и грецких орехах. Полезными для сердца считаются хурма, яблоки и бананы.
В плотном расписании нужно выделять время на прогулки и плавание. Таким образом, тренируется сердечная мышца и понижается давление. Спортивная программа может быть дополнена по наставлению доктора бегом трусцой и ходьбой на лыжах. Виды спорта, предполагающие значительные нагрузки, провоцируют ухудшение состояния. Прием седативных лекарств позволит справиться со стрессом. Для этих целей в аптечке нужно иметь настойку валерианы и пустырника. Сон должен составлять не меньше восьми часов.
Пациентам с диагнозом сахарный диабет и атеросклероз надо держать на контроле уровень сахара и холестерина. При ожирении следует соблюдать диету на основе низкокалорийных продуктов, которая позволит справиться с избыточной массой тела. Вторичная профилактика заключается в выполнении предписаний по противорецидивной лекарственной терапии.
Полезные видео
Более подробно о мерцательной аритмии в целом и её постоянной форме в частности вы можете узнать из следующих видео роликов:
Заключение
Постоянная фибрилляция предсердий требует от пациента регулярного наблюдения у кардиолога. Он подберет лечение, основываясь на индивидуальных особенностях больного. В данном плане можно предупредить возможные осложнения. Медицинские препараты нужно принимать на постоянной основе для профилактики и лечения.
Лечение мерцательной аритмии с помощью врачей и народными средствами

Лечение мерцательной аритмии является довольно сложной проблемой в современной кардиологии. В каждой семье можно найти человека, который знаком с ней не понаслышке. Именно поэтому краткий обзор способов восстановления ритма — это информация, которую должен знать каждый человек.
Лечение пароксизмальной формы
Начнём с лечения пароксизмальной формы мерцания предсердий, которое складывается из двух обязательных этапов:
На первом этапе проводятся мероприятия, направленные на купирование приступа аритмии с нормализацией (восстановлением) правильного синусового ритма.
На втором этапе необходимо предпринимать лечебные мероприятия, направленные на поддержание правильного ритма.
Второй этап является очень важным, так как при частых «срывах» ритма, больше вероятности в том, что мерцательная аритмия может перейти в постоянную форму.
Мерцание предсердий, перешедшее в постоянную форму, восстанавливать в нормальный синусовый ритм самостоятельно НЕЛЬЗЯ!
Такой вид восстановления требует длительной подготовки и проводится только в стационарах под наблюдением врача.
Методы, применяемые для восстановления синусового ритма

Конкор 5 мг в таблетках
До приезда скорой медицинской помощи можно принять бисопролол (конкор) в дозе 5 мг, анаприлин в дозе 4 мг, эгилок 25 мг, или любой другой бета-адреноблокатор, который вам назначал врач.
Купирование пароксизма мерцательной аритмии проводят в блоке интенсивной терапии (БИТ) кардиологического профиля.
Синусовый ритм необходимо восстанавливать в течение 48 часов от момента «срыва» ритма. Если пароксизм длится более двух суток, то перед восстановлением ритма проводят чреспищеводную эхокардиографию для осмотра предсердий на предмет наличия тромбов. При обнаружении их, ритм не восстанавливается, и мерцание предсердий переходит в постоянную форму.
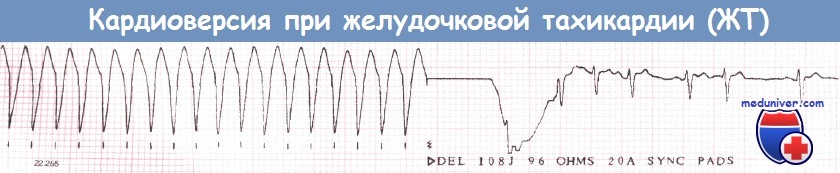
В БИТ проводят кардиоверсию электрическую или медикаментозную, то есть ритм восстанавливают либо с применением электрической дефибрилляции, либо с помощью лекарственных препаратов.
В первом способе используют электроимпульсную терапию (разряд электрического тока 100 ДЖ, с повышением до 200 ДЖ). Такой вид восстановления ритма применяется редко. Показанием для него являются: тяжёлое состояние больного с отеком лёгких, обмороком, сердечной астмой и приступом стенокардии.
Во втором случае применяются лекарственные препараты, способствующие нормализации синусового ритма.
Кордарон (амиодарон) является хорошим антиаритмическим препаратом и при внутривенно капельном введении, хорошо восстанавливает ритм. Вводится в дозе 150 — 450 мг.
По данным многих исследований, именно кордарон занимает первое место по купированию пароксизмов мерцательной аритмии.
Также применяются новокаинамид, пропафенон и хинидин.

Дигоксин в ампулах
Если при введении вышеуказанных препаратов ритм не восстанавливается, то внутривенно капельно вводят сердечные гликозиды (дигоксин), а также антагонисты кальциевых каналов (верапамил) для уряжения частоты сердечных сокращений.
При положительном эффекте медикаментозной кардиоверсии, переходят на постоянный приём антиаритмических препаратов (кордарон, ритмилен, этмозин или новокаинамид).
В каждом конкретном случае только врач назначает тот или иной препарат и определяется с дозой.
Восстановление синусового ритма при постоянной форме мерцательной аритмии
В данном случае ритм восстанавливается также антиаритмическими препаратами, иногда применяется электроимпульсная терапия.
Перед восстановлением проводится длительная антикоагулянтная терапия (не менее трех недель до, и две недели после восстановления ритма) для “растворения” тромба.
Для этого обычно назначается гепарин или клексан подкожно несколько раз в день, доза подбирается индивидуально. Клексан является более дорогостоящим и не во всех стационарах применяется.
Перед назначением препаратов, рекомендуется устранить все провоцирующие факторы.
- Нормализация электролитов крови, нормализация цифр артериального давления.
- Лечение пороков сердца с помощью хирургических методик.
- Лечение тиреотоксикоза.
- Нормализация психоэмоционального состояния, отказ от курения и алкоголя.
Нередко, устранив все провоцирующие факторы, ритм восстанавливается и больше не «срывается».
Почему ритм не всегда восстанавливается?
Нормальный синусовый ритм при мерцательной аритмии не всегда восстанавливается. Причина этому длительный срок мерцания предсердий. В связи с тем, что происходит застой крови в обоих предсердиях, они значительно расширяются.
Если по эхокардиографии выявляется увеличение объема левого предсердия больше 4,5 см, то как, правило, в данном случае ритм уже не восстановить.
При неэффективности кардиоверсий (электрической и медикаментозной), переходят на таблетированные формы бета — адреноблокаторов для уряжения частоты сердечных сокращений при тахисистолической форме мерцания. При нормальной частоте сердечных сокращений, естественно, бета – адреноблокаторы принимать не нужно.
Сердечные гликозиды, такие как, дигоксин, назначаются при присоединении сердечной недостаточности.
Так как при мерцательной аритмии высокая вероятность тромбообразования, то обязательно необходимо принимать антикоагулянты (варфарин, плавикс).
Ежедневный приём варфарина снижает риск развития ишемического инсульта, который является осложнением мерцания предсердий.

Варфарин 2,5 мг в таблетках
Дозу варфарина подбирают под контролем МНО (МНО – это международное нормализованное отношение), которое должно быть в пределах 2 — 3! У одного пациента это 1 таблетка в сутки, а у другого может быть и 3 таблетки.
Приём варфарина требует постоянного контроля МНО, минимум один раз в месяц.
При повышении МНО выше 3, возрастает риск кровотечений. Если у Вас планируется какое — то оперативное вмешательство, то обязательно предупредите об этом своего лечащего врача!
Некоторые пациенты не хотят постоянно контролировать МНО, то тогда можно принимать плавикс. Он не требует лабораторного контроля, но значительно дороже варфарина и не все могут его ежемесячно покупать.
При медикаментозном лечении мерцательной аритмии необходимо очень тщательно следить за своим самочувствием! Любые изменения в своем самочувствии (эпизоды сильного сердцебиения, головокружения, склонность к кровотечениям и образованиям синяков) обязательно нужно записывать в дневник, а затем показать своему лечащему врачу.
Учащение образования синяков – это признак избыточной антикоагулянтной терапии!
Хирургическое лечение
Так же как и при экстрасистолии проводят электрофизиологическое исследование сердца с последующей РЧА (радиочастотной абляцией). Оперативное лечение считается на сегодняшний день очень эффективным способом лечения мерцательной аритмии.
Народные (немедикаментозные) способы лечения
Ягоды калины широко используются, как противоаритмическое средство. Применяется отвар этих ягод, принимать по пол стакана 2-3 раза в день.
Настой плодов боярышника можно принимать также при любых аритмиях.
Настой плодов шиповника принимать в виде чая несколько раз в день.
Самое распространенное средство для профилактики всех аритмий рекомендуется следующий рецепт: взять в равных количествах изюм без косточек, грецкие орехи очищенные, курагу, лимон. Все измельчить при помощи мясорубки, залить медом, перемешать. Принимать каждое утро по одной столовой ложке.
Вообще, мерцательная аритмия является серьёзным заболеванием, и увлекаться народными способами не стоит.
В заключении хочется сказать, что при появлении каких – либо перебоев в работе сердца, не стесняйтесь вызывать скорую помощь! Лечение этого нарушения ритма в первые сутки значительно эффективнее, чем в последующие.
Видео о мерцательной аритмии и способах борьбы с ней
Кордарон
Инструкция по применению:
Цены в интернет-аптеках:
 Кордарон – препарат с антиаритмическим действием.
Кордарон – препарат с антиаритмическим действием.
Форма выпуска и состав
Кордарон выпускают в следующих лекарственных формах:
- Таблетки: круглой формы, от белого с кремоватым оттенком до белого цвета, с линией разлома с одной стороны, с фаской и со скосом от краев к линии разлома с двух сторон, с символом в виде сердца над линией разлома и цифрой «200» под линией разлома (по 10 шт. в блистрах, по 3 блистера в картонной пачке);
- Раствор для внутривенного введения: светло-желтого цвета, прозрачный (в бесцветных стеклянных ампулах по 3 мл, по 6 ампул в пластиковых ячейковых упаковках, по 1 упаковке в картонной пачке).
В состав 1 таблетки входит:
- Активное вещество: гидрохлорид амиодарона – 200 мг;
- Вспомогательные компоненты: кукурузный крахмал, моногидрат лактозы, стеарат магния, повидон К90F, безводный коллоидный диоксид кремния.
В состав 1 ампулы входит:
- Активное вещество: гидрохлорид амиодарона – 150 мг;
- Вспомогательные компоненты: полисорбат 80 – 300 мг; бензиловый спирт – 60 мг; вода для инъекций – до 3 мл.
Показания к применению
Кордарон в форме таблеток:
- Профилактика рецидивов угрожающих жизни желудочковых аритмий, включая фибрилляцию желудочков и желудочковую тахикардию (терапию нужно начинать в стационаре при тщательном кардиомониторном контроле);
- Профилактика рецидивов наджелудочковых пароксизмальных тахикардий, включая документированные приступы рецидивирующей устойчивой наджелудочковой пароксизмальной тахикардии у больных с органическими заболеваниями сердца; документированные приступы рецидивирующей устойчивой наджелудочковой пароксизмальной тахикардии у больных без органических болезней сердца в случаях, когда антиаритмические лекарственные средства других классов неэффективны или есть противопоказания к их применению; документированные приступы рецидивирующей устойчивой наджелудочковой пароксизмальной тахикардии у пациентов с синдромом Вольфа-Паркинсона-Уайта;
- Профилактика рецидивов трепетания предсердий и мерцательной аритмии (фибрилляции предсердий);
- Профилактика внезапной аритмической смерти у больных, относящихся к группе высокого риска (после перенесенного в недавнем времени инфаркта миокарда, при клинических проявлениях хронической сердечной недостаточности и сниженной фракции выброса левого желудочка, а также пациенты, имеющие более 10 желудочковых экстрасистол в 1 час);
- Лечение нарушений ритма у пациентов с ишемической болезнью сердца и/или нарушениями функции левого желудочка.
Кордарон в форме раствора для внутривенного введения:
- Купирование приступов пароксизмальной тахикардии, включая купирование приступов наджелудочковой пароксизмальной тахикардии с высокой частотой сокращений желудочков, особенно при синдроме Вольфа-Паркинсона-Уайта; купирование приступов желудочковой пароксизмальной тахикардии; купирование устойчивой и пароксизмальной формы мерцательной аритмии (фибрилляции предсердий) и трепетания предсердий;
- Кардиореанимация при остановке сердца, которая вызвана резистентной к дефибрилляции фибрилляцией желудочков.
Противопоказания
- Синдром слабости синусового узла (синоатриальная блокада, синусовая брадикардия) при отсутствии кардиостимулятора – искусственного водителя ритма (из-за опасности «остановки» синусового узла);
- AV-блокада II-III степени при отсутствии постоянного кардиостимулятора;
- Нарушения внутрижелудочковой проводимости (двух- и трехпучковые блокады) в отсутствие постоянного кардиостимулятора. При таких нарушениях проводимости внутривенное применение Кордарона возможно только в специализированных отделениях под прикрытием временного кардиостимулятора;
- Гипомагниемия, гипокалиемия;
- Кардиогенный шок, коллапс, выраженная артериальная гипотензия;
- Функциональные нарушения щитовидной железы (гипертиреоз, гипотиреоз);
- Удлинение интервала QT (приобретенное или врожденное);
- Одновременное применение с препаратами, способными удлинять интервал QT и приводить к развитию пароксизмальных тахикардий, включая желудочковую пируэтную тахикардию: соталол; антиаритмические препараты класса I A (гидрохинидин, хинидин, прокаинамид, дизопирамид); антиаритмические средства класса III (ибутилид, дофетилид, бретилия тозилат); другие (не антиаритмические) препараты (например, бепридил); трициклические антидепрессанты; винкамин; цизаприд; азолы; некоторые нейролептики фенотиазины (циамемазин, хлорпромазин, флуфеназин, левомепромазин, трифлуоперазин, тиоридазин), бензамиды (вералиприд, сульпирид, амисульприд, тиаприд, сультоприд), бутирофеноны (галоперидол, дроперидол), сертиндол, пимозид; антибиотики группы макролидов (в частности спирамицин, эритромицин при внутривенном введении); пентамидин при парентеральном введении; противомалярийные препараты (хлорохин, хинин, галофантрин, мефлохин); мизоластин; дифеманила метилсульфат; фторхинолоны; терфенадин, астемизол;
- Беременность и период кормления грудью (лактации);
- Возраст до 18 лет (безопасность и эффективность для этой возрастной группы больных не установлены);
- Гиперчувствительность к компонентам препарата.
Внутривенно-струйное введение Кордарона противопоказано при тяжелой дыхательной недостаточности, артериальной гипотонии, сердечной недостаточности или кардиомиопатии (из-за возможного утяжеления этих состояний).
Указанные выше противопоказания к применению Кордарона при проведении кардиореанимации при остановке сердца, вызванной фибрилляцией желудочков, резистентной к дефибрилляции, не относятся.
Кордарон следует применять с осторожностью пациентам пожилого возраста (из-за высокого риска развития выраженной брадикардии), а также при следующих заболеваниях/состояниях:
- Артериальная гипотензия;
- Бронхиальная астма;
- Декомпенсированная или тяжелая сердечная недостаточность (III-IV функциональные классы по классификации NYHA);
- Печеночная недостаточность;
- Тяжелая дыхательная недостаточность;
- AV-блокада I степени.
Способ применения и дозировка
Кордарон в форме таблеток следует принимать до приема пищи внутрь, запивая достаточным количеством воды. Препарат применяют только по назначению врача.
Нагрузочная («насыщающая») доза: возможно применение различных схем насыщения.
Стационарное лечение: начальная суточная доза может варьироваться от 600-800 мг до максимальной – 1200 мг. Суточную дозу следует разделить на несколько приемов. Препарат принимают до достижения суммарной дозы 10 г (как правило, за 5-8 дней).
Амбулаторное лечение: начальная суточная доза обычно составляет 600-800 мг. Суточную дозу следует разделить на несколько приемов. Препарат принимают до достижения суммарной дозы 10 г (как правило, за 10-14 дней).
Поддерживающая доза: у разных пациентов может варьироваться от 100 до 400 мг в день. Нужно применять наименьшую эффективную дозу, определяемую индивидуальным терапевтическим эффектом.
Поскольку у Кордарона очень большой период полувыведения, возможно его применение через день или с двумя днями перерыва в неделю.
Средняя терапевтическая доза: разовая – 200 мг, суточная – 400 мг.
Максимальная доза: разовая – 400 мг; суточная – 1200 мг.
Внутривенно Кордарон применяют в случаях, когда необходимо добиться быстрого антиаритмического эффекта или при невозможности приема препарата внутрь.
Кроме неотложных клинических ситуаций, Кордарон нужно применять только в блоке интенсивной терапии в стационаре под постоянным контролем артериального давления и электрокардиограммы (ЭКГ).
Кордарон при внутривенном введении смешивать с другими препаратами нельзя. Не следует одновременно вводить другие лекарственные средства в одну и ту же линию инфузионной системы.
Раствор для инъекций применяют только разведенным. Для разведения Кордарона можно использовать только 5% раствор глюкозы (декстрозы). Из-за особенностей лекарственной формы, не рекомендуется применять концентрацию инфузионного раствора меньше получаемых при разведении 2 ампул в 0,5 л 5% раствора глюкозы (декстрозы).
Чтобы избежать развития реакций в месте введения, Кордарон нужно вводить через центральный венозный катетер, кроме случаев кардиореанимации при фибрилляции желудочков, проявляющей резистентность к дефибрилляции. В этом случае при отсутствии центрального венозного доступа для введения Кордарона возможно использование периферических вен (самой крупной периферической вены с максимальным кровотоком).
При тяжелых нарушениях сердечного ритма при невозможности приема препарата внутрь (кроме случаев кардиореанимации при остановке сердца, вызванной фибрилляцией желудочков, резистентной к дефибрилляции) Кордарон можно вводить внутривенно-капельно через центральный венозный катетер или внутривенно-струйно.
При внутривенно-капельном введении через центральный венозный катетер нагрузочная доза обычно составляет 5 мг/кг массы тела в 250 мл 5% раствора глюкозы (декстрозы). Препарат по возможности вводится с использованием электронной помпы на протяжении 20-120 минут. В течение 24 часов процедуру можно повторять до 3 раз. В зависимости от клинического эффекта скорость введения Кордарона может быть скорректирована. Из-за того, что терапевтическое действие препарата постепенно снижается после прекращения инфузии, при необходимости продолжения терапии инъекционным раствором рекомендуется переходить на постоянное внутривенно-капельное введение Кордарона.
Поддерживающие дозы: 10-20 мг/кг в день (обычно – 600-800 мг, но при необходимости возможно увеличение до 1200 мг в течение 24 часов) в 250 мл 5% раствора глюкозы (декстрозы) в течение нескольких дней. С первого дня терапии рекомендуется начинать постепенно переходить на прием Кордарона внутрь (в день – по 3 таблетки по 200 мг, при необходимости дозу можно увеличить до 4-5 таблеток).
Внутривенно-струйное введение можно проводить только в неотложных случаях при неэффективности других видов терапии и только в отделениях интенсивной терапии под постоянным контролем артериального давления и ЭКГ. Такое введение обычно не рекомендуется из-за высокого гемодинамического риска (коллапс и резкое понижение артериального давления).
Доза обычно составляет 5 мг/кг массы тела. Внутривенно-струйное введение Кордарона нужно проводить в течение не менее 3 минут (кроме случаев кардиореанимации при фибрилляции желудочков, резистентной к дефибрилляции). Повторное введение препарата не следует проводить раньше, чем через 15 минут после первой инъекции, даже если во время первого введения раствора использовали содержимое только одной ампулы (из-за возможности развития необратимого коллапса). При необходимости дальнейшего применения препарата, его следует вводить в виде инфузии.
В ходе кардиореанимации при остановке сердца, вызванной фибрилляцией желудочков, проявляющей резистентность к дефибрилляции, показано внутривенно-струйное введение в дозе 300 мг (5 мг/кг), разведенного в 20 мл 5% раствора глюкозы (декстрозы). Если фибрилляцию купировать не удалось, дополнительно внутривенно-струйно можно ввести Кордарон в дозе 150 мг (2,5 мг/кг).
Побочные действия
Во время терапии возможно развитие нарушений со стороны некоторых систем организма:
- Дыхательная система: очень редко – кашель, интерстициальный пневмонит, одышка, апноэ и/или бронхоспазм (у больных с тяжелой дыхательной недостаточностью, особенно при бронхиальной астме), острый респираторный дистресс-синдром (иногда с летальным исходом);
- Сердечно-сосудистая система: часто – брадикардия (как правило, умеренное урежение частоты сердечных сокращений), понижение артериального давления, обычно преходящее и умеренное (случаи коллапса или выраженной артериальной гипотензии наблюдались при слишком быстром введении препарата или передозировке); очень редко – аритмогенное действие (возникновение новых аритмий, включая желудочковую тахикардию «пируэт», или усугубление существующих, иногда – с последующей остановкой сердца. Эти эффекты в основном наблюдаются при применении Кордарона вместе с препаратами, удлиняющими период реполяризации желудочков сердца или при нарушениях содержания в крови электролитов); выраженная брадикардия или, в редких случаях, остановка синусового узла, что требует прекращения терапии, особенно у больных с дисфункцией синусового узла и/или пожилых пациентов, приливы крови к коже лица; с неизвестной частотой – желудочковая тахикардия типа «пируэт»;
- Костно-мышечная система: с неизвестной частотой – боли в некоторых отделах позвоночника (поясничном и пояснично-крестцовом);
- Иммунная система: очень редко – анафилактический шок; с неизвестной частотой – ангионевротический отек (отек Квинке);
- Пищеварительная система: очень редко – тошнота;
- Эндокринная система: с неизвестной частотой – гипертиреоз;
- Нервная система: очень редко – головная боль, доброкачественная внутричерепная гипертензия (псевдоопухоль головного мозга);
- Кожа и подкожные ткани: очень редко – повышенное потоотделение, чувство жара; с неизвестной частотой – крапивница;
- Желчевыводящие пути и печень: очень редко – изолированное увеличение активности печеночных трансаминаз в сыворотке крови (как правило, умеренное, превышение нормальных значений в 1,5-3 раза уменьшается при снижении доз или даже спонтанно), острое поражение печени (в течение 24 часов после введения Кордарона) с желтухой и/или повышением трансаминаз, включая развитие печеночной недостаточности, иногда с летальным исходом;
- Местные реакции: часто – реакции в месте введения (инфекция, инфильтрация, эритема, боль, некроз, отек, тромбофлебит, пигментация, экстравазация, уплотнение, воспаление, целлюлит, флебит).
Особые указания
Поскольку выраженность побочных эффектов зависит от принимаемых доз, терапию нужно проводить наименьшими эффективными дозами.
В период лечения следует избегать воздействия прямых солнечных лучей или принимать необходимые защитные меры (носить соответствующую одежду и применять солнцезащитный крем).
Перед началом терапии нужно провести исследование ЭКГ и определить содержание калия в крови. До начала применения Кордарона гипокалиемию следует скорректировать.
Из-за того, что амиодарон может привести к развитию гипотиреоза или гипертиреоза, особенно у больных с заболеваниями щитовидной железы в анамнезе, перед приемом Кордарона нужно провести лабораторное и клиническое обследование на предмет выявления нарушений функции щитовидной железы.
Каждые 6 месяцев рекомендуется проводить рентгенологическое исследование легких и легочные функциональные пробы независимо от отсутствия или наличия легочной симптоматики.
Появление сухого кашля или одышки может свидетельствовать о легочной токсичности, что требует проведения легочных функциональных проб и рентгенологического исследования легких.
При развитии синоатриальной блокады, AV-блокады II и III степени или двухпучковой внутрижелудочковой блокады терапию следует прервать. При AV-блокаде I степени нужно усилить наблюдение за больным.
При снижении остроты зрения или при расплывчатом зрении следует срочно провести офтальмологическое обследование. При развитии неврита или невропатии зрительного нерва Кордарон нужно отменить из-за опасности развития слепоты.
Перед проведением хирургического вмешательства врача-анестезиолога необходимо поставить в известность о проводимой терапии.
Перед началом приема препарата рекомендуется проводить тщательный мониторинг функциональных печеночных тестов (определение активности трансаминаз).
Лабораторные и клинические признаки хронической печеночной недостаточности при приеме Кордарона внутрь могут быть минимально выраженными и обратимыми после отмены препарата, однако есть сообщения о случаях смертельного исхода при поражении печени.
Кроме неотложных случаев, внутривенное введение Кордарона нужно проводить только в блоке интенсивной терапии с постоянным контролем ЭКГ.
Нужно помнить, что даже медленное внутривенно-струйное введение препарата может вызвать развитие чрезмерного понижения артериального давления и циркуляторного коллапса.
В течение первых суток после начала применения Кордарона в форме раствора для инъекций может возникнуть тяжелое острое поражение печени с развитием печеночной недостаточности (в некоторых случаях с летальным исходом).
Больным с пароксизмами тяжелых нарушений ритма в период терапии желательно воздерживаться от деятельности, требующей быстроты психомоторных реакций и повышенной концентрации внимания (управление транспортными средствами и потенциально опасные занятия).
Лекарственное взаимодействие
Поскольку одновременное применение Кордарона с некоторыми лекарственными средствами может привести к развитию нежелательных последствий (вызвать двунаправленную желудочковую тахикардию типа «пируэт», гипокалиемию, увеличить продолжительность интервала QT и др.) в период терапии применение других препаратов следует согласовывать с врачом.
Сроки и условия хранения
Хранить в недоступном для детей месте.
- Таблетки – 3 года при температуре до 30 °C;
- Раствор для внутривенного введения – 2 года при температуре до 25 °C.
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Мерцательная аритмия: лечение
Мерцательная аритмия (МА) – наиболее часто встречающееся нарушение сердечного ритма. Ее частота в популяции составляет 0,4-1% и увеличивается с возрастом пациентов. Персистирующая форма мерцательной аритмии встречается ≈ в 40% случаев.
Мерцательная аритмия не относится к фатальным нарушениям ритма. Исключением является мерцательная аритмия у больных с манифестирующим синдромом WPW. В этом случае возможно возникновение чрезвычайно выраженной тахисистолии желудочков, угрожающей переходом в их фибрилляцию предсердий.
Причины возникновения мерцательной аритмии
Существует множество причин, которые могут привести к этому заболеванию, как правило их разделяют на две основные группы.
- Артериальная гипертензия
- Болезнь коронарных артерии сердца
- Клапанные пороки сердца
- Врожденные пороки сердца
- После операций на сердце
- Кардиомиапатии
(сердечная недостаточность) - Другие (заболевания синусового
узла, перикардиты)
Не сердечные (экстракардиальные):
Заболевания щитовидной железы
Лечение аритмии
Существует две стратегии в лечении больных с мерцательной аритмией:
- восстановление синусового ритма с помощью антиаритмических препаратов либо электрическая кардиоверсия с последующей профилактикой рецидива
- контроль ЧЖС в сочетании с антикоагулянтной или антиагрегантной терапией при сохраняющейся МА
Стратегия контроля частоты при мерцательной аритмии также предполагает проведение антикоагуляции. Согласно рекомендациям ACC/AHA/ESC (2006 г.), антитромботическая терапия при мерцательной аритмии предполагает прием аспирина или варфарина. Для подбора терапии имеют значения факторы риска (легкий, умеренный или высокий риск):
Возраст 65-74 года
Возраст старше 75 лет
ОНМК (ТИА или инфаркт мозга) в анамнезе
Хроническая сердечная недостаточность
Фракция выброса левого желудочка ≤ 35%
Результаты многоцентровых исследований RACE и AFFIRM не обнаружили достоверных отличий в прогнозе больных при сравнении стратегий контроля ритма и контроля ЧЖС при мерцательной аритмии. Тем не менее, большинство врачей стремится к восстановлению и удержанию синусового ритма при рецидивирующей форме МА. Основной причиной выбора этой тактики лечения является значительное уменьшение риска тромбоэмболических осложнений, а также профилактика электрофизиологического и структурного ремоделирования предсердий.
Согласно международным рекомендациям (ACC/AHA/ESC,2006), выделяют следующие формы МА:
- впервые возникшая: пароксизмальная или персистирующая мерцательная аритмия
- рецидивирующая: пароксизмальная или персистирующая мерцательная аритмия
- постоянная
Лечение мерцательной аритмии
Терапия мерцательной аритмии (МА) проводится с учетом причин, приведших к нарушению ритма, клинического течения заболевания, сопутствующей патологии, а также предпочтений пациента. Обычно сначала предпринимают попытки медикаментозной кардиоверсии – нормализации ритма с помощью лекарственных средств. При необходимости могут применяться и оперативные методы.
Консервативное лечение
Подбирать медикаментозную терапию при МА должен опытный кардиолог, досконально знающий область показаний и противопоказаний лекарств. Не следует забывать, что многие антиаритмики сложно взаимодействуют с другими медикаментами. Также некоторые из них обладают так называемой проаритмической активностью – это означает, что неконтролируемый прием препаратов может сам вызвать эпизод аритмии. Стратегия медикаментозного лечения ведется, как правило, по трем направлениям:
Медикаменты, нормализующие ритм. Препаратами выбора в этих случаях считаются пропафенон (пропанорм), амиодарон (кордарон), соталол. Антиаритмики для купирования приступа лучше применять в стационаре при возможности кардиомониторинга и клинического наблюдения.
Препараты для контроля ЧСС. В случае если синусовый ритм восстановить не удается или приступы предсердной тахиаритмии постоянно рецидивируют, тактика врача – уменьшить скорость сокращения желудочков до нормальной частоты, «сберегая» тем самым сердце и нормализуя его насосную функцию. Для переведения аритмии в нормоформу (замедления ритма до ЧСС 60–70 уд./мин.) применяют препараты группы бета-адреноблокаторов, антагонистов кальция группы верапамила (недигидропиридины), иногда – препараты наперстянки (гликозиды), а также средства, уменьшающие ЧСС без восстановления ритма. Подбор терапии обычно осуществляется в больнице, затем пациент принимает лекарства по разработанной схеме в течение длительного времени.
Антитромботическая терапия. Одним из грозных осложнений МА являются сосудистые катастрофы (инсульты, инфаркты миокарда и других органов) на фоне образования в предсердиях тромбов. Для предотвращения тромбоэмболических состояний при хронической форме МА необходимо лечение медикаментами, разжижающими кровь. К ним относят непрямой антикоагулянт варфарин и так называемые «новые» антикоагулянты (продакса, ксарелто), участвующие в сложном механизме свертывания.
Инвазивная терапия аритмий
Оперативная коррекция производится лишь в том случае, если медикаментозная терапия не оказывает должного эффекта, а предполагаемое вмешательство значительно улучшит прогноз и качество жизни пациента.
Катетерная абляция. При этом способе лечения хирург-аритмолог с помощью тонкого катетера, проведенного через периферический сосуд (локтевую или бедренную артерию) прямо к сердцу, воздействует на определенный участок миокарда жидким азотом или радиоимпульсом высокой частоты. В результате очаг, продуцировавший патологический импульс, нейтрализуется, волна возбуждения прерывается, и естественный водитель ритма вновь берет функцию генерирования электрических импульсов на себя. Катетерная абляция относится к так называемым малым вмешательствам, процедура достаточно безопасна и эффективна.
Имплантация ЭКС (электрокардиостимулятора). При тяжелых формах хронической МА может возникнуть необходимость во вживлении под кожу аппарата – искусственного кардиовертера. Принцип его работы таков: проводится абляция предсердно-желудочкового узла (места, через которое электрический импульс проходит с предсердий на желудочки). Таким образом «перекрывается ход» патологическим волнам проведения. Одновременно в камеры сердца устанавливают электроды, идущие от аппарата ЭКС. Кардиостимулятор генерирует физиологические электрические разряды, которые передаются на желудочки и заставляют сердце сокращаться. Доступ к камерам также происходит через сосуды; травматизация минимальна – рассекается лишь кожа и (у худых пациентов) участок грудной мышцы, чтобы надежно укрепить аппарат ЭКС.
Дополнительные народные методы
Методы народной медицины могут облегчить симптомы аритмии, улучшить ее переносимость.
Отвар высушенных ягод калины. Сухие плоды калины умеренно снижают АД и способствуют нормализации ритма. Нужно залить стакан плодов таким же объемом кипятка и подержать его на слабом огне несколько минут. Принимать рекомендуется остывшим, дважды в день, примерно по 100–150 мл.
Настойка тысячелистника. Свежесобранную траву или готовый аптечный сбор измельчить и засыпать в емкость. Залить сбор спиртом или водкой в пропорции 1:1. Плотно закупоренную бутыль поставить в темное и сухое место на 10–12 дней. Готовую настойку пить в первой половине дня, дважды, перед едой, по 1 чайной ложке.
Семена укропа. Из них готовят отвар или настой. Смесь в соотношении 1:3 (треть стакана семян укропа плюс стакан кипятка) нужно довести до кипения и оставить медленно остывать (можно обернуть емкость в махровое полотенце или накрыть подушкой). Готовый настой отфильтровать от семечек и принимать по трети стакана трижды в день натощак.
Осложнения мерцательной аритмии
При любых формах МА врачи в первую очередь опасаются тромбоэмболических сосудистых катастроф – ишемических инсультов и инфарктов. Вторым по частоте грозным осложнением фибрилляции и трепетания предсердий является дилатационная кардиомиопатия и последующая сердечная недостаточность. В редких случаях МА может спровоцировать жизнеугрожающие нарушения сердечной деятельности, вплоть до остановки сердца.
Тромбоэмболические осложнения. При мерцательной аритмии предсердия сокращаются крайне неэффективно: фактически, они фибриллируют или «трепещут», соответственно, кровь в них застаивается. При такой гемодинамике в полостях формируются тромбы, которые с током крови попадают в левый желудочек, оттуда в аорту, а затем по артериям – в более мелкие сосуды. Закупорка артерии, питающей участок органа, вызывает его инфаркт. Наиболее часто (в силу анатомических особенностей) эмболы «летят» в сонные артерии, а оттуда в сосуды головного мозга, вызывая тромбоэмболические ишемические инсульты. По последним данным, каждый пятый пациент с ишемическим инсультом имеет предсердное нарушение ритма. Именно поэтому пациентам с МА критически важно принимать препараты, не позволяющие тромбам образовываться.
Хроническая сердечная недостаточность. На фоне неэффективной работы сердца при МА происходит его постоянная перегрузка. Особенно ярко эффект перегрузки выражается в случаях тахиформы мерцательной аритмии. В результате постоянной избыточной нагрузки и патологической гемодинамики камеры сердца растягиваются; происходит дилатационная кардиомиопатия, приводящая к недостаточности кровообращения.
Симптомы мерцательной артимии
Жалобы пациентов с наджелудочковыми тахиаритмиями могут очень сильно различаться. Выраженность симптоматики зависит в первую очередь от степени нарушения гемодинамики, а во вторую – от индивидуальных особенностей пациента. Весьма большой процент случаев протекает бессимптомно: нарушение ритма обнаруживают при профилактическом осмотре или обследовании по другому поводу. В иных случаях клинические проявления настолько сильны, что ощутимо снижают качество жизни. Наиболее заметные и диагностически значимые симптомы МА таковы:
- ощущение частого сердцебиения;
- головокружение, потемнение в глазах, обмороки (так называемые синкопы);
- одышка, ощущение нехватки воздуха;
- общая слабость;
- тошнота, потливость;
- страх смерти, паника, тревога;
- дефицит пульса (не каждый тон, слышимый при аускультации, проводится на периферическую артерию);
- неритмическое сердцебиение.
Частота и продолжительность эпизодов сугубо индивидуальны. Большая часть пациентов не может сказать, когда впервые у них возник приступ МА. Другие же четко отмечают начало пароксизма. Обычно аритмия начинается в виде эпизодических приступов; с течением времени нарушение ритма может переходить в хроническую форму.
Классификация МА по длительности
Решение вопроса о необходимости восстановления синусового ритма на догоспитальном этапе зависит от 2-ух факторов: формы МА и от наличия и тяжести расстройств гемодинамики и/или ишемии миокарда.
Тактика лечения аритмии
Показания к восстановлению синусового ритма на догоспитальном этапе:
- Длительность МА 48 часов в сочетании с нарушением гемодинамики, ишемией миокарда и ЧСС > 250 в 1 мин
Также в пользу восстановления ритма свидетельствуют следующие обстоятельства:
- Симптомы ХСН или слабость нарастают в отсутствии синусового ритма
- Гипертрофия или выраженное нарушение функции ЛЖ
- Размер ЛП менее 50 мм
- Длительность МА менее 1 года
- Молодой возраст пациента
- Наличие пароксизмальной формы аритмии
- Противопоказания для длительной антикоагулянтной терапии
Показания к госпитализации
- Впервые выявленная мерцательная аритмия.
- Пароксизмальная форма в случае неэффективности антиаритмических препаратов.
- Пароксизмальная форма, сопровождающаяся расстройствами гемодинамики или ишемией миокарда, которую удалось купировать с помощью антиаритмических препаратов либо с помощью электрической кардиоверсии.
- Осложнения антиаритмической терапии, побочные эффекты от применения лекарственных препаратов.
- Часто рецидивирующие пароксизмы МА (для подбора антиаритмической терапии).
- Постоянная форма аритмии на фоне высокой тахикардии и нарастающей СН (для коррекции антиаритмической терапии).
Лечение мерцательной аритмии
Если для купирования фибрилляции предсердий применяются противоаритмические (антиаритмические препараты) средства, этот подход называется фармакологической кардиоверсией.
Лечение аритмии должно учитывать стратегии восстановления и удержания синусового ритма. Согласно последним рекомендациям ВНОК по диагностике и лечению аритмии, некоторые препараты, такие как пропафенон, могут быть использованы в качестве препаратов первого ряда для проведения фармакологической кардиоверсии при персистирующей форме МА (пропафенон – класс I, уровень доказательности А).
Купирование пароксизма МА. Стратегия “таблетка в кармане”
Данная стратегия представляет собой прием нагрузочной дозы средства Пропанорм® с целью купирования пароксизма МА. Эта методика позволяет добиться восстановления синусового ритма не только в стационаре, но и в амбулаторных условиях, посредством перорального применения лекарственного препарата. Она наиболее эффективна у пациентов с редкими пароксизмами МА. Эффективность однократного перорального приема 450-600 мг пропафенона по данным многих плацебо- контролируемых исследований составляет 56-83% (Boriari G, Biffi M, Capucci A, et al., 1997)
Одним из наиболее масштабных исследований, изучавших эффективность пероральной нагрузочной дозы препарата пропафенон, является мета-анализ, в котором было показано, что при назначении 600 мг пропафенона per os синусовый ритм восстанавливается в течение первых четырех часов у 41% пациентов. При этом препарат пропафенон демонстрировал лучшую антиаритмическую эффективность, чем амиодарон (Chevalier P. Et al.Jacc.2003; 41: 255-262).
По данным российского исследования ПРОМЕТЕЙ (764 пациента с рецидивирующей формой МА) эффективность применения нагрузочной дозы Пропанорма составила 80,2%.
Преимущества стратегии “таблетка в кармане”:
- Обеспечивает быстрое восстановление синусового ритма при отсутствии тяжелых побочных эффектов.
- Позволяет избежать госпитализации, что значительно улучшает качество жизни больных.
- Обеспечивает удобство для пациента и уменьшает стоимость затрат на медицинское обслуживание.
Профилактика пароксизмов МА
Данная стратегия подразумевает ежедневный прием препарата пропафенон с целью предотвращения пароксизмов.
Предварительные результаты многоцентрового, открытого, рандомизированного, проспективного сравнительного исследования «Простор»:
Мерцательная аритмия
Мерцательная аритмия (фибрилляция предсердий) – нарушение ритма сердца, сопровождающееся частым, хаотичным возбуждением и сокращением предсердий или подергиванием, фибрилляцией отдельных групп предсердных мышечных волокон. Частота сердечных сокращений при мерцательной аритмии достигает 350-600 в минуту. При длительном пароксизме мерцательной аритмии (превышающем 48 часов) увеличивается риск тромбообразования и ишемического инсульта. При постоянной форме мерцательной аритмии может наблюдаться резкое прогрессирование хронической недостаточности кровообращения.
Общие сведения
Мерцательная аритмия (фибрилляция предсердий) – нарушение ритма сердца, сопровождающееся частым, хаотичным возбуждением и сокращением предсердий или подергиванием, фибрилляцией отдельных групп предсердных мышечных волокон. Частота сердечных сокращений при мерцательной аритмии достигает 350-600 в минуту. При длительном пароксизме мерцательной аритмии (превышающем 48 часов) увеличивается риск тромбообразования и ишемического инсульта. При постоянной форме мерцательной аритмии может наблюдаться резкое прогрессирование хронической недостаточности кровообращения.
Мерцательная аритмия является одним из наиболее частых вариантов нарушений ритма и составляет до 30% госпитализаций по поводу аритмий. Распространенность мерцательной аритмии увеличивается сообразно возрасту; она встречается у 1% пациентов до 60 лет и у более чем 6% пациентов после 60 лет.

Классификация мерцательной аритмии
В основу современного подхода к классификации мерцательной аритмии включены характер клинического течения, этиологические факторы и электрофизиологические механизмы.
Выделяют постоянную (хроническую), персистирующую и преходящую (пароксизмальную) формы мерцательной аритмии. При пароксизмальной форме приступ продолжается не более 7 суток, обычно – менее 24 часов. Персистирующая и хроническая мерцательная аритмия длятся более 7 суток, хроническая форма определяется неэффективностью электрической кардиоверсии. Пароксизмальная и персистирующая формы мерцательной аритмии могут быть рецидивирующими.
Различают впервые выявленный приступ мерцательной аритмии и рецидивирующий (второй и последующие эпизоды фибрилляции предсердий). Мерцательная аритмия может протекать по двум типам предсердных нарушений ритма: мерцание и трепетание предсердий.
При мерцании (фибрилляции) предсердий сокращаются отдельные группы мышечных волокон, в результате чего отсутствует координированное сокращение предсердия. В атриовентрикулярном соединении концентрируется значительное количество электрических импульсов: часть из них задерживается, другие распространяются на миокард желудочков, заставляя их сокращаться с разным ритмом. По частоте сокращений желудочков различаются тахисистолическая (желудочковые сокращения 90 и более в мин.), нормосистолическая (желудочковые сокращения от 60 до 90 в мин.), брадисистолическая (желудочковые сокращения меньше 60 в мин.) формы мерцательной аритмии.
Во время пароксизма мерцательной аритмии не происходит нагнетания крови в желудочки (предсердной добавки). Предсердия сокращаются неэффективно, поэтому в диастолу желудочки заполняются свободно стекающей в них кровью не полностью, в результате чего периодически не происходит выброса крови в систему аорты.
Трепетание предсердий – это учащенные (до 200-400 в мин.) сокращения предсердий с сохранением правильного координированного предсердного ритма. Сокращения миокарда при трепетании предсердий следуют друг за другом практически без перерыва, диастолическая пауза почти отсутствует, предсердия не расслабляются, находясь большую часть времени в состоянии систолы. Заполнение предсердий кровью затруднено, а, следовательно, уменьшается и поступление крови в желудочки.
По предсердно-желудочковым соединениям к желудочкам могут поступать каждый 2-ой, 3-ий или 4-ый импульсы, обеспечивая правильный желудочковый ритм, – это правильное трепетание предсердий. При нарушении предсердно-желудочковой проводимости отмечается хаотичное сокращение желудочков, т. е. развивается неправильная форма трепетания предсердий.
Причины мерцательной аритмии
К развитию мерцательной аритмии могут приводить как сердечная патология, так и заболевания других органов. Чаще всего мерцательная аритмия сопутствует течению инфаркта миокарда, кардиосклероза, ревматических пороков сердца, миокардита, кардиомиопатий, артериальной гипертонии, тяжелой сердечной недостаточности. Иногда фибрилляция предсердий возникает при тиреотоксикозе, интоксикациях адреномиметиками, сердечными гликозидами, алкоголем, может провоцироваться нервно-психическими перегрузками, гипокалиемией.
Также встречается идиопатическая мерцательная аритмия, причины которой остаются не выявленными даже при самом тщательном обследовании.
Симптомы мерцательной аритмии
Проявления мерцательной аритмии зависят от ее формы (брадисистолическая или тахисистолическая, пароксизмальная или постоянная), от состояния миокарда, клапанного аппарата, индивидуальных особенностей психики пациента. Значительно тяжелее переносится тахисистолическая форма мерцательной аритмии. При этом пациенты ощущают учащенное сердцебиение, одышку, усиливающуюся при физическом напряжении, боли и перебои в сердце.
Обычно сначала мерцательная аритмия протекает приступообразно, прогрессирование пароксизмов (их продолжительность и частота) индивидуальны. У некоторых пациентов после 2-3 приступов мерцания предсердий устанавливается персистирующая или хроническая форма, у других – в течение жизни отмечаются редкие, непродолжительные пароксизмы без тенденции к прогрессированию.
Возникновение пароксизма мерцательной аритмии может ощущаться по-разному. Некоторые пациенты могут не замечать его и узнают о наличии аритмии только при медицинском обследовании. В типичных случаях мерцательная аритмия ощущается хаотическими сердцебиениями, потливостью, слабостью, дрожью, страхом, полиурией. При чрезмерно высокой частоте сердечных сокращений могут наблюдаться головокружение, обмороки, приступы Морганьи-Адамса-Стокса. Симптомы мерцательной аритмии практически сразу исчезают после восстановления синусового сердечного ритма. Пациенты, страдающие постоянной формой мерцательной аритмии, со временем перестают ее замечать.
При аускультации сердца выслушиваются беспорядочные тона различной громкости. Определяется аритмичный пульс с разной амплитудой пульсовых волн. При мерцательной аритмии определяется дефицит пульса – число минутных сокращений сердца превышает число пульсовых волн). Дефицит пульса обусловлен тем обстоятельством, что не при каждом сердечном сокращении происходит выброс крови в аорту. Пациенты с трепетанием предсердий ощущают сердцебиение, одышку, иногда дискомфорт в области сердца, пульсацию вен шеи.
Осложнения мерцательной аритмии
Наиболее частыми осложнениями мерцательной аритмии являются тромбоэмболии и сердечная недостаточность. При митральном стенозе, осложненном мерцательной аритмией, закупорка левого атриовентрикулярного отверстия внутрипредсердным тромбом может привести к остановке сердечной деятельности и внезапной смерти.
Внутрисердечные тромбы могут попадать в систему артерий большого круга кровообращения, вызывая тромбоэмболии различных органов; из них 2/3 с током крови поступают в церебральные сосуды. Каждый 6-ой ишемический инсульт развивается у пациентов с мерцательной аритмией. Наиболее подвержены церебральной и периферической тромбоэмболии пациенты старше 65 лет; больные, уже перенесшие ранее тромбоэмболию любой локализации; страдающие сахарным диабетом, системной артериальной гипертензией, застойной сердечной недостаточностью.
Сердечная недостаточность при мерцательной аритмии развивается у пациентов, страдающих пороками сердца и нарушением сократимости желудочков. Сердечная недостаточность при митральном стенозе и гипертрофической кардиомиопатии может проявляться сердечной астмой и отеком легких. Развитие острой левожелудочковой недостаточности связано с нарушением опорожнения левых отделов сердца, что вызывает резкое повышение давления в легочных капиллярах и венах.
Одним из тяжелейших проявлений сердечной недостаточности при мерцательной аритмии может служить развитие аритмогенного шока вследствие неадекватно низкого сердечного выброса. В некоторых случаях возможен переход мерцательной аритмии в фибрилляцию желудочков и остановку сердца. Наиболее часто при мерцательной аритмии развивается хроническая сердечная недостаточность, прогрессируя вплоть до аритмической дилатационной кардиомиопатии.
Диагностика мерцательной аритмии
Обычно мерцательная аритмия диагностируется уже при физикальном обследовании. При пальпации периферического пульса определяется характерный неупорядоченный ритм, наполнение и напряжение. При аускультации сердца выслушивается неритмичность сердечных тонов, существенные колебания их громкости (громкость следующего за диастолической паузой I тона меняется в зависимости от величины диастолического наполнения желудочков). Пациенты с выявленными изменениями направляются на консультацию кардиолога.
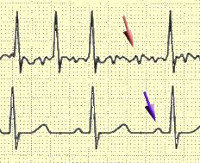
Подтверждение или уточнение диагноза мерцательной аритмии возможно с помощью данных электрокардиографического исследования. При мерцании предсердий на ЭКГ отсутствуют зубцы Р, регистрирующие сокращения предсердий, а желудочковые комплексы QRS располагаются хаотично. При трепетании предсердий на месте зубца Р определяются предсердные волны.
С помощью суточного мониторирования ЭКГ, ведется контроль ритма сердца, уточняется форма мерцательной аритмии, продолжительность пароксизмов, их связь с нагрузками и т. д. Тесты с физической нагрузкой (велоэргометрия, тредмил-тест) проводятся для выявления признаков ишемии миокарда и при подборе антиаритмических препаратов.
Эхокардиография позволяет определить размеры полостей сердца, внутрисердечные тромбы, признаки поражения клапанов, перикарда, кардиомиопатии, провести оценку диастолической и систолической функции левого желудочка. ЭхоКГ помогает в принятии решения о назначении антитромботической и антиаритмической терапии. Детальная визуализация сердца может быть достигнута при помощи МРТ или МСКТ сердца.
Чреспищеводное электрофизиологическое исследование (ЧПЭКГ) проводится с целью определения механизма развития мерцательной аритмии, что особенно важно пациентам, которым планируется проведение катетерной аблации или имплантации кардиостимулятора (искусственного водителя ритма).
Лечение мерцательной аритмии
Выбор лечебной тактики при различных формах мерцательной аритмии направлен на восстановление и поддержание синусового ритма, предотвращение повторных приступов фибрилляции предсердий, контроль частоты сердечных сокращений, профилактику тромбоэмболических осложнений. Для купирования пароксизмов мерцательной аритмии эффективно применение новокаинамида (внутривенно и внутрь), хинидина (внутрь), амиодарона (внутривенно и внутрь) и пропафенона (внутрь) под контролем уровня АД и электрокардиограммы.
Менее выраженный результат дает использование дигоксина, пропранолола и верапамила, которые, однако, уменьшая частоту сердечных сокращений, способствуют улучшению самочувствия пациентов (уменьшению одышки, слабости, ощущений сердцебиения). При отсутствии ожидаемого положительного эффекта от лекарственной терапии прибегают к электрической кардиоверсии (нанесение импульсного электрического разряда на область сердца для восстановления сердечного ритма), купирующей пароксизмы мерцательной аритмии в 90% случаев.
При мерцательной аритмии, продолжающейся свыше 48 часов, резко возрастает опасность тромбообразования, поэтому с целью предупреждения тромбоэмболических осложнений назначается варфарин. Для предотвращения повторного развития приступов мерцательной аритмии после восстановления синусового ритма назначаются противоаритмические препараты: амиодарон, пропафенон и др.
При установлении хронической формы мерцательной аритмии назначается постоянный прием адреноблокаторов (атенолола, метопролола, бисопролола), дигоксина, антагонистов кальция (дилтиазема, верапамила) и варфарина (под контролем показателей коагулограммы – протромбинового индекса или МНО). При мерцательной аритмии обязательно необходимо лечение основного заболевания, приведшего к развитию нарушения ритма.
Методом, радикально устраняющим мерцательную аритмию, является проведение радиочастотной изоляции легочных вен, в ходе которой очаг эктопического возбуждения, расположенный в устьях легочных вен, изолируется от предсердий. Радиочастотная изоляция устья легочных вен является инвазивной методикой, эффективность которой составляет около 60%.
При часто повторяющихся приступах мерцательной аритмии или при постоянной ее форме возможно выполнение РЧА сердца – радиочастотной аблации («прижигания» с помощью электрода) атриовентрикулярного узла с созданием полной поперечной АV-блокады и имплантацией постоянного электрокардиостимулятора.
Прогноз при мерцательной аритмии
Основными прогностическими критериями при мерцательной аритмии служат причины и осложнения нарушения ритма. Мерцательная аритмия, вызванная пороками сердца, тяжелыми поражениями миокарда (крупноочаговым инфарктом миокарда, обширным или диффузным кардиосклерозом, дилатационной кардиомиопатией), быстро приводит к развитию сердечной недостаточности.
Прогностически неблагоприятны тромбоэмболические осложнения, обусловленные мерцательной аритмией. Мерцательная аритмия увеличивает летальность, связанную с заболеваниями сердца, в 1,7 раза.
При отсутствии тяжелой сердечной патологии и удовлетворительной состоянии миокарда желудочков прогноз более благоприятный, хотя частое возникновение пароксизмов мерцательной аритмии существенно снижает качество жизни пациентов. При идиопатической мерцательной аритмии самочувствие обычно не нарушается, люди ощущают себя практически здоровыми и могут выполнять любую работу.
Профилактика мерцательной аритмии
Целью первичной профилактики является активное лечение заболеваний, потенциально опасных в плане развития мерцательной аритмии (артериальной гипертензии и сердечной недостаточности).
Меры вторичной профилактики мерцательной аритмии направлены на соблюдение рекомендаций по противорецидивной лекарственной терапии, проведению кардиохирургического вмешательства, ограничению физических и психических нагрузок, воздержанию от приема спиртного.