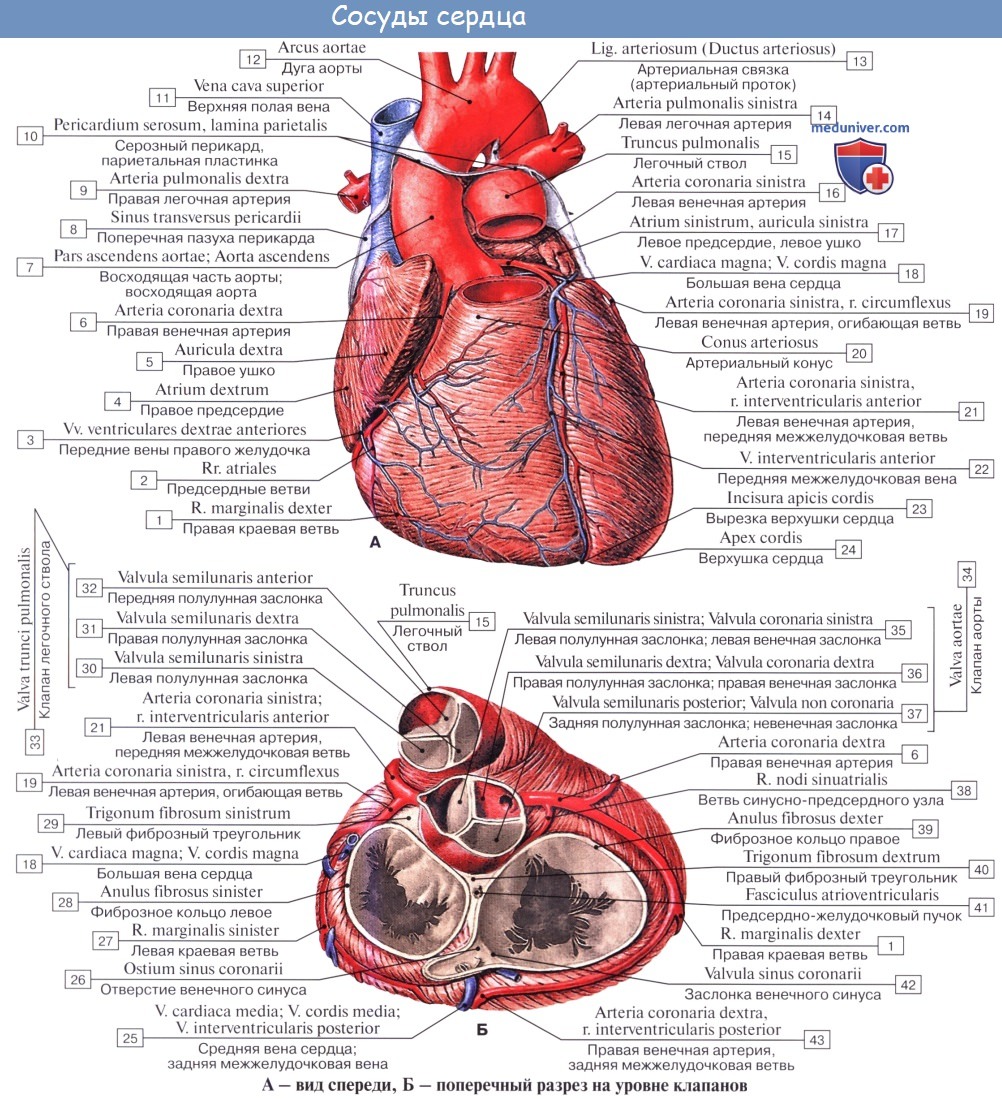
Сосуды сердца.
Артерии.
Кровоснабжение сердца осуществляется двумя артериями: правой венечной артерией, a. coronaria dextra, и левой венечной артерией, a. coronaria sinistra, которые являются первыми ветвями аорты. Каждая из венечных артерий выходит из соответствующего синуса аорты.
Правая венечная артерия, а. coronaria dextra, берет начало от аорты на уровне правого синуса, следует вниз по стенке аорты между артериальным конусом правого желудочка и правым ушком в венечную борозду. Будучи прикрыта в своих начальных отделах правым ушком, артерия достигает правого края сердца. Здесь она отдает к стенке желудочка так называемую правую краевую ветвь, r. marginalis dexter, идущую вдоль правого края к верхушке сердца, а в области ушка — небольшую ветвь синусно-предсердного узла, r. nodi sinuatrialis. Отдав далее ряд веточек к стенке аорты, ушка и артериального конуса (ветвь артериального конуса, r. coni arteriosi), правая венечная артерия переходит на диафрагмальную поверхность сердца, где также лежит в глубине венечной борозды.
Здесь она посылает веточки к задней стенке правого предсердия и правого желудочка (промежуточная предсердная ветвь, r. atrialis intermedius), а также тоненькие веточки, кровоснабжающие предсердно-желудочковый узел и сопровождающие предсердно-желудочковый пучок, — ветви предсердно-желудочкового узла. rr. nodi atrioventricularis. На диафрагмальной поверхности она доходит до задней межжелудочковой борозды сердца, в которой спускается в виде задней межжелудочковой ветви. r. interventricularis posterior. Последняя примерно на границе средней и нижней третей этой борозды погружается в толщу миокарда. Она кровоснабжает задний отдел межжелудочковой перегородки (перегородочные межжелудочковые ветви, rr. interventriculares septales) и задние стенки как правого, так и левого желудочка.
В месте перехода основного ствола в межжелудочковую борозду от него отходит крупная ветвь, переходящая по венечной борозде на левую половину сердца и питающая своими ветвями задние стенки левого предсердия и левого желудочка.
Левая венечная артерия, а. coronaria sinistra, более крупная, чем правая. Начинается на уровне левого синуса аорты, следует влево позади корня легочного ствола, а затем между ним и левым ушком. Направляясь к левой части венечной борозды, еще позади легочного ствола делится чаще всего на две ветви: переднюю межжелудочковую ветвь и огибающую ветвь.
1. Передняя межжелудочковая ветвь, r. interventricularis anterior, является продолжением основного ствола. Спускается по передней межжелудочковой борозде к верхушке сердца, огибает ее и заходит в концевой отдел задней межжелудочковой борозды; не доходя до задней межжелудочковой ветви, погружается в толщу миокарда, отдавая ряд перегородочных межжелудочковых ветвей, rr. interventriculares septales. По пути она посылает веточки к артериальному конусу (ветвь артериального конуса, r. соni arteriosi), к близлежащим участкам стенок левого и правого желудочков, более крупную ветвь — к передней части межжелудочковой перегородки, анастомотические веточки к стволикам от правой венечной артерии и полностью кровоснабжает верхушку сердца.
Вблизи своего начала передняя межжелудочковая ветвь отдает диагонально идущую довольно мощную латеральную ветвь, r. lateralis, которая иногда начинается от основного ствола левой венечной артерии. И в том и в другом случае она разветвляется в области передней стенки левого желудочка.
2. Огибающая ветвь, r. circumflexus, выйдя из-под левого ушка, следует по венечной борозде к легочной (боковой) поверхности сердца и далее по задней части венечной борозды на диафрагмальную поверхность сердца, при переходе на которую посылает крупную ветвь, питающую переднюю и заднюю стенки левого желудочка,— заднюю ветвь левого желудочка, r. posterior ventriculi sinistri. Выйдя из-под левого ушка, артерия отдает крупную левую краевую ветвь, r. marginalis sinister, которая следует книзу и несколько кзади вдоль легочной (боковой) поверхности сердца, направляясь к верхушке сердца, и заканчивается в передней сосочковой мышце. Не доходя до задней межжелудочковой борозды, огибающая ветвь спускается по диафрагмальной поверхности левого желудочка, но верхушки сердца не достигает. На своем пути она посылает веточки к стенкам левого ушка и левого предсердия, которые отходят от промежуточной предсердной ветви, r. atrialis intermedius, проходящей под большой веной сердца на диафрагмальную (нижнюю) поверхность левого предсердия. Кроме того, от левой венечной артерии у места отхождения задней ветви левого желудочка отходит анастоматическая предсердная ветвь, r. atrialis anastomoticus, которая анастомозирует с веточками правой венечной артерии в области венозного синуса.
Иногда огибающая ветвь посылает непостоянные ветви синусно-предсердного и предсердно-желудочкового узлов, rr. nodi sinuatrialis еt atrioventricularis, анастомозируя с одноименными веточками от правой венечной артерии.
Таким образом, правая венечная артерия кровоснабжает стенки легочного ствола, аорты, правого и левого предсердий, правого желудочка, заднюю стенку левого желудочка, межпредсердную и межжелудочковую перегородки.
Левая венечная артерия кровоснабжает стенки легочного ствола, аорты, правого и левого предсердий, передние стенки правого и левого желудочков, заднюю стенку левого желудочка, межпредсердную и межжелудочковую перегородки.
Венечные артерии сердца анастомозируют между собой во всех его отделах, за исключением правого края и легочной (боковой) поверхности сердца, которые кровоснабжаются только соответствующими артериями.
Кроме того, имеются вневенечные анастомозы, образованные сосудами, питающими стенку легочного ствола, аорты и полых вен, а также сосудами задней стенки предсердий. Все эти сосуды анастомозируют с артериями бронхов, диафрагмы и перикарда.
Помимо межвенечных анастомозов (интеркоронарных), в сердце очень хорошо развиты анастомозы ветвей одной и той же артерии (интракоронарные).
Внутриорганные артерии сердца, особенно в области желудочков, повторяют ход мышечных пучков: в пределах наружного и глубокого слоев миокарда, а также сосочковых мьшц артерии направлены вдоль продольной оси сердца, а в среднем слое миокарда они имеют поперечное направление.
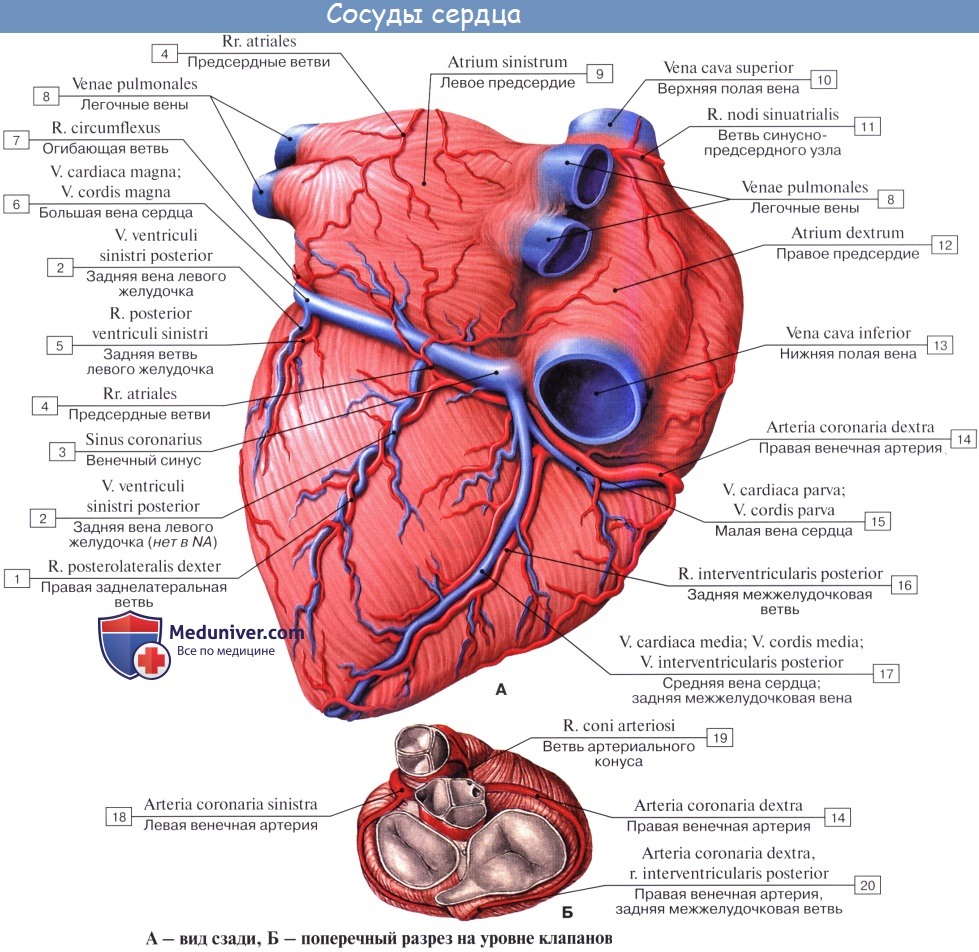
Вены.
Большая часть вен сердца, venae cordis (кроме малых и передних), приносит кровь в особый резервуар венечный синус, открывающийся в задний отдел полости правого предсердии, между отверстием нижней полой вены и правым предсердно-желудочковым отверстием.
Венечный синус, sinus coronarius, как бы является продолжением на диафрагмальную поверхность сердца его большой вены. Он располагается в левой части задней венечной борозды, на протяжении от места впадения в него сверху косой вены левого предсердия до своего устья: его длина 2 — 3 см. Над венечным синусом перебрасывается тонкий слон мышечных пучков миокарда, за счет которого образуется также его средняя оболочка, tunica media.
Отверстие венечного синуса ostium sinus coronarii, в полости правого предсердия окаймлено заслонкой венечного синуса, valvula sinus coronarii. Две-три небольшие заслонки имеются и в самом синусе, недалеко от его отверстия.
К системе венечного синуса относятся следующие вены.
Большая вена сердца, v. cordis magna, начинается на передней поверхности верхушки сердца. Сначала она залегает в передней межжелудочковой борозде рядом с нисходящей ветвью левой венечной артерии. Дойдя кверху до венечной борозды, она располагается в ней и идет по нижней границе левого предсердия до легочной (боковой) поверхности сердца. Обогнув ее, большая вена ложится в диафрагмальную часть венечной борозды, где и переходит без резкой границы в венечный синус. Иногда на месте перехода большой вены сердца в венечный синус имеется небольшая заслонка.
В большую вену сердца впадают вены передней поверхности обоих желудочков, межжелудочковой перегородки и иногда вблизи синуса — задняя вена левого желудочка.
1. Косая вена левого предсердия, v. obliqua atrii sinistri, начинается на латеральной стенке левого предсердия и идет слева направо вниз в виде небольшой веточки в складке перикарда. Направляясь вниз и вправо по задней стенке левого предсердия, она переходит в венечный синус. У устья этой вены иногда встречается небольшая заслонка.
2. Задняя вена левого желудочка, v. posterior ventriculi sinistri, берет начало на заднебоковой стенке левого желудочка, направляется вверх и впадает либо в большую вену сердца, либо непосредственно в венечный синус.
3. Средняя вена сердца, v. cordis media, начинается на диафрагмальной (нижней) поверхности в области верхушки сердца, проходит в задней (нижней) межжелудочковой борозде рядом с межжелудочковой ветвью правой венечной артерии и впадает в правый конец венечного синуса. По пути принимает веточки от диафрагмальной поверхности обоих желудочков. В области вырезки сердца анастомозирует с большой веной сердца.
Малая вена сердца, v. cordis parva, начинается на правом крае правого предсердия и правого желудочка, проходит в задней части венечной борозды и впадает либо в правый конец венечного синуса, либо самостоятельно открывается в полость правого предсердия, иногда в среднюю вену сердца.
Вне системы венечного синуса описывают следующие вены:
1. Передние вены сердца, vv. cordis anteriores, имеют различную величину. Они берут начало в области передней и боковой стенок правого желудочка, направляются кверху и вправо к венечной борозде и впадают непосредственно в правое предсердие; в устьях передних вен иногда имеются незначительной величины клапаны.
2. Наименьшие вены сердца, vv. cordis minimae,— группа мелких вен, собирающих кровь из различных участков сердца и открывающихся отверстиями наименьших вен, foramina venarum minimarum, непосредственно в правое и отчасти в левое предсердие, а также в желудочки.
Кровоснабжение сердца анатомия
Артерии сердца — аа. coronariae dextra et sinistra, венечные артерии, правая и левая, начинаются от bulbus aortae ниже верхних краев полулунных клапанов. Поэтому во время систолы вход в венечные артерии прикрывается клапанами, а сами артерии сжимаются сокращенной мышцей сердца. Вследствие этого во время систолы кровоснабжение сердца уменьшается: кровь в венечные артерии поступает во время диастолы, когда входные отверстия этих артерий, находящиеся в устье аорты, не закрываются полулунными клапанами.
Правая венечная артерия, a. coronaria dextra
Правая венечная артерия, a. coronaria dextra, выходит из аорты соответственно правой полулунной заслонке и ложится между аортой и ушком правого предсердия, кнаружи от которого она огибает правый край сердца по венечной борозде и переходит на его заднюю поверхность. Здесь она продолжается в межжелудочковую ветвь, r. interventricularis posterior. Последняя спускается по задней межжелудочковой борозде до верхушки сердца, где анастомозирует с ветвью левой венечной артерии.
Ветви правой венечной артерии васкуляризируют: правое предсердие, часть передней стенки и всю заднюю стенку правого желудочка, небольшой участок задней стенки левого желудочка, межпредсердную перегородку, заднюю треть межжелудочковой перегородки, сосочковые мышцы правого желудочка и заднюю сосочковую мышцу левого желудочка. ,
Левая венечная артерия, a. coronaria sinistra
Левая венечная артерия, a. coronaria sinistra, выйдя из аорты у левой полулунной заслонки ее, также ложится в венечную борозду кпереди от левого предсердия. Между легочным стволом и левым ушком она дает две ветви: более тонкую переднюю, межжелудочковую, ramus interventricularis anterior, и более крупную левую, огибающую, ramus circumflexus.
Первая спускается по передней межжелудочковой борозде до верхушки сердца, где она анастомозирует с ветвью правой венечной артерии. Вторая, продолжая основной ствол левой венечной артерии, огибает по венечной борозде сердце с левой стороны и также соединяется с правой венечной артерией. В результате по всей венечной борозде образуется артериальное кольцо, расположенное в горизонтальной плоскости, от которого перпендикулярно отходят ветви к сердцу.
Кольцо является функциональным приспособлением для коллатерального кровообращения сердца. Ветви левой венечной артерии васкуляризируют левое, предсердие, всю переднюю стенку и большую часть задней стенки левого желудочка, часть передней стенки правого желудочка, передние 2/3 межжелудочковой перегородки и переднюю сосочко-вую мышцу левого желудочка.
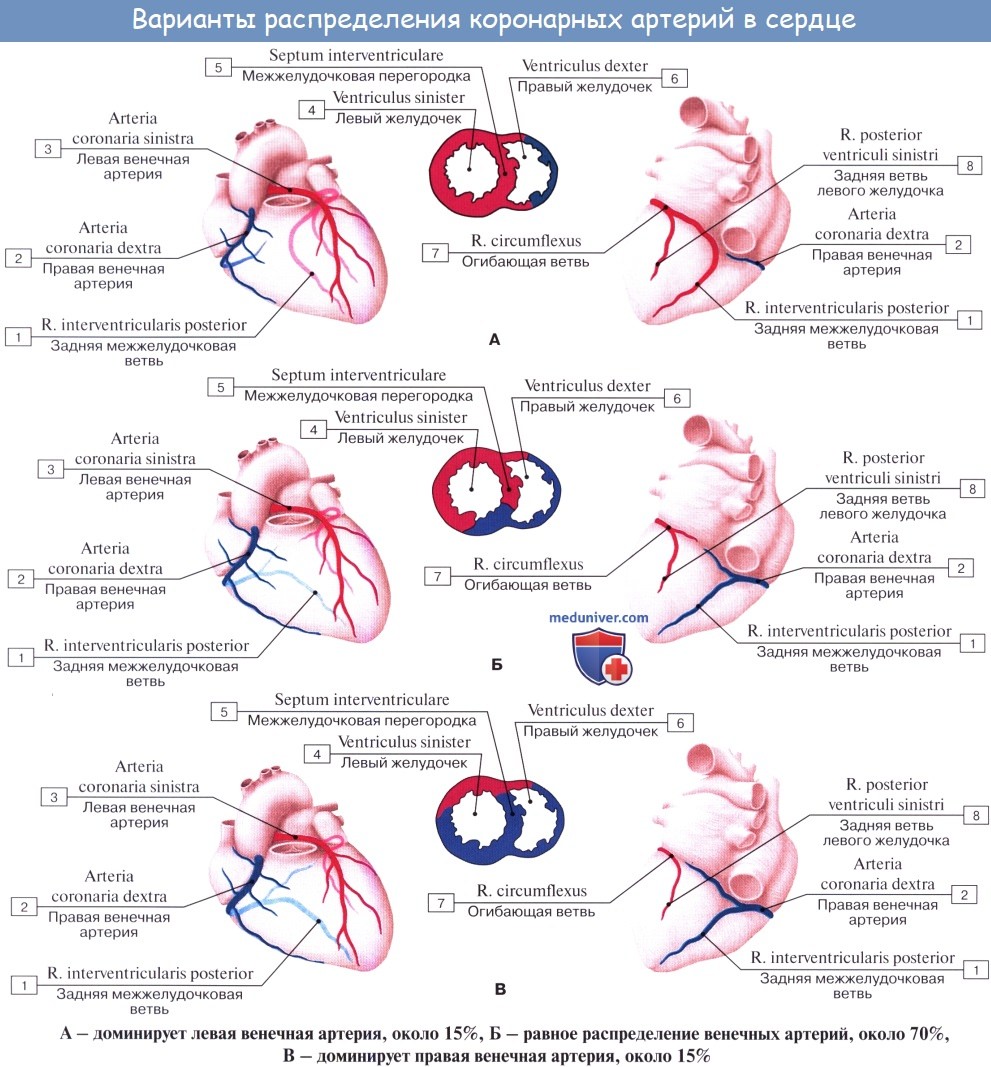
Наблюдаются различные варианты развития венечных артерий, вследствие чего имеются различные соотношения бассейнов кровоснабжения. С этой точки зрения различают три формы кровоснабжения сердца: равномерную с одинаковым развитием обеих венечных артерий, левовенечную и правовенеч-ную. Кроме венечных артерий, к сердцу подходят «дополнительные» артерии от бронхиальных артерий, от нижней поверхности дуги аорты вблизи артериальной связки, что важно учитывать, чтобы не повредить их при операциях на легких и пищеводе и этим не ухудшить кровоснабжение сердца.
Внутриорганные артерии сердца
Внутриорганные артерии сердца: от стволов венечных артерий и их крупных ветвей соответственно 4 камерам сердца отходят ветви предсердий (rr. atriales) и их ушек (rr. auriculares), ветви желудочков (rr. ventriculares), перегородочные ветви (rr. septales anteriores et posteriores). Проникнув в толщу миокарда, они разветвляются соответственно числу, расположению и устройству слоев его: сначала в наружном слое, затем в среднем (в желудочках) и, наконец, во внутреннем, после чего проникают в сосочковые мышцы (аа. papillares) и даже в предсердно-желудоч-ковые клапаны. Внутримышечные артерии в каждом слое следуют ‘ходу мышечных пучков и анастомозируют во всех слоях и отделах сердца.
Некоторые из этих артерий имеют в своей стенке сильно развитый слой непроизвольных мышц, при сокращении которых происходит полное замыкание просвета сосуда, отчего эти артерии называют «замыкающими». Временный спазм «замыкающих» артерий может повлечь за собой прекращение тока крови к данному участку сердечной мышцы и вызвать инфаркт миокарда.
Коронарные сосуды
Сердце – «трудяга» человеческого организма. Беспрестанную его работу невозможно переоценить. Сердце состоит из камер, которые сообщены с важнейшими сосудами человеческого тела. Именно камеры, сокращаясь, перекачивают кровь по сосудам, формируя два важнейших круга кровообращения – большой и малый.
Кровь, благодаря «внутреннему мотору» — сердцу, циркулирует по организму, насыщая каждую его клеточку питательными веществами, кислородом. А как получает питание само сердце? Откуда оно черпает резервы и силы для работы? И знаете ли Вы о так называемом третьем круге кровообращения или сердечном? Для лучшего понимания анатомии сосудов, кровоснабжающих сердце, давайте рассмотрим основные анатомические структуры, которые принято выделять в центральном органе сердечно-сосудистой системы.
1 Внешнее устройство человеческого «мотора»

Первокурсники медколледжей и медуниверситетов зазубривают наизусть, да еще и по-латыни, что сердце имеет верхушку, основание и две поверхности: передневерхнюю и нижнюю, отделённые краями. Невооружённым глазом можно увидеть сердечные борозды, глядя на его поверхность. Их три:
- Венечная борозда,
- Передняя межжелудочковая,
- Задняя межжелудочковая.
Предсердия от желудочков визуально разделяет венечная борозда, а границей между двумя нижними камерами по передней поверхности ориентировочно служит передняя межжелудочковая борозда, а по задней — межжелудочковая задняя борозда. Межжелудочковые борозды соединяются у верхушки немного правее. Эти борозды образовались из-за пролегающих в них сосудов. В венечной борозде, разделяющей сердечные камеры, находится правая венечная артерия, синус вен, а в передней межжелудочковой борозде, которая разделяет желудочки — большая вена и передняя межжелудочковая ветвь.
Задняя межжелудочковая борозда является вместилищем для межжелудочковой ветви правой венечной артерии, средней сердечной вены. От обилия многочисленной медицинской терминологии голова может пойти кругом: борозды, артерии, вены, ветви… Ещё бы, ведь мы разбираем строение и кровенаполнение важнейшего человеческого органа — сердца. Будь оно устроено проще, разве смогло бы выполнять такую сложную и ответственную работу? Поэтому, не будем сдаваться на полпути, и детально разбираем анатомию сосудов сердца.
2 3-ий или сердечный круг кровообращения

Каждый взрослый человек знает, что в организме 2 круга кровообращения: большой и малый. А вот анатомы утверждают, что их три! Так что, базовый курс анатомии вводит людей в заблуждение? Вовсе нет! Под третьим кругом, названным образно, подразумеваются сосуды кровенаполняющие и «обслуживающие» само сердце. Оно ведь заслужило персональные сосуды, не правда ли? Итак, 3-ий или сердечный круг начинается венечными артериями, которые формируются от главного сосуда человеческого организма — её величества аорты, и заканчивается сердечными венами, сливающимися в венечный синус.
Он в свою очередь открывается в правое предсердие. А самые крохотные венулки открываются в предсердную полость самостоятельно. Было замечено очень образно, что сосуды сердца оплетают, окутывают его словно настоящая корона, венец. Поэтому артерии и вены называются венечными или коронарными. Следует запомнить: это синонимичные термины. Так какие же важнейшие артерии и вены имеет в своем распоряжении сердце? Какова классификация коронарных артерий?
3 Основные артерии

Артерии и вены сердца
Правая коронарная артерия и левая коронарная артерия — это два кита, осуществляющих доставку кислорода и питательных веществ. Они имеют ветви и ответвления, о которых мы поговорим далее. А пока уясним, что правая коронарная артерия в ответе за кровенаполнение правых сердечных камер, стенки правого желудочка и заднюю стенку левого желудочка, а левая коронарная кровоснабжает левые сердечные отделы.
Правая венечная артерия огибает сердце по венечной борозде справа, отдаёт заднюю межжелудочковую ветвь (задняя нисходящая артерия), которая нисходит к верхушке, располагаясь в задней межжелудочковой борозде. Левая венечная тоже залегает в венечной борозде, но с другой, противоположной стороны — спереди от левого предсердия. Она делится на две важнейшие ветви — переднюю межжелудочковую (передняя нисходящая артерия) и огибающую артерию.
Путь передней межжелудочковой ветви пролегает в одноимённом углублении, до верхушки сердца, где наша ветвь встречается и сливается с веточкой правой венечной артерии. А левая огибающая артерия продолжает «обнимать» сердце слева по венечной борозде, где также объединяется с правой венечной. Таким образом природа создала на поверхности человеческого «мотора» артериальное кольцо из коронарных сосудов в горизонтальной плоскости.

Это приспособительный элемент, на тот случай, если вдруг в организме наступит сосудистая катастрофа и резко ухудшится кровообращение, то несмотря на это сердце сможет поддерживать какое-то время кровенаполнение и свою работу, либо при закупорке одной из ветвей тромбом, кровоток не прекратится, а пойдет по другому сердечному сосуду. Кольцо — это коллатеральное кровообращение органа.
Ветви и мельчайшие их разветвления пронизывают всю толщу сердца, кровоснабжая не только верхние слои, а весь миокард, и внутреннюю выстилку камер. Внутримышечные артерии следуют по ходу мышечных сердечных пучков, каждый кардиомиоцит насыщается кислородом и питанием в связи с хорошо развитой системой анастомозов и артериального кровоснабжения.
Следует отметить, что в небольшом проценте случаев (3,2-4%), у людей имеется такая анатомическая особенность как третья коронарная артерия или дополнительная.
4 Формы кровоснабжения

Сердце с правовенечным типом кровоснабжения: правая венечная артерия (1) и ее ветви более развиты, чем левая венечная артерия (2)
Различают несколько типов кровоснабжения сердца. Все они являются вариантом нормы и следствием индивидуальных особенностей закладки сосудов сердца и их функционирования у каждого человека. В зависимости от превалирующего распространения одной из венечных артерии на задней сердечной стенке, выделяют:
- Тип правовенечный. При этом типе кровоснабжения сердца левый желудочек (задняя поверхность сердца) кровенаполняется преимущественно за счёт правой коронарной артерии. Этот тип кровоснабжения сердца наиболее распространён (70%)
- Тип левовенечный. Имеет место, если превалирует левая коронарная артерия в кровоснабжении (в 10% случаев).
- Тип равномерный. С равнозначным приблизительно «вкладом» в кровоснабжение обоих сосудов. (20%).
5 Основные вены

Артерии ветвятся на артериолы и капилляры, которые, совершив клеточный обмен, и забрав от кардиомиоцитов продукты распада и углекислый газ, организуются в венулы, а затем и более крупные вены. Венозная кровь может изливаться в венозный синус (от него кровь затем поступает в правое предсердие), либо в предсердную полость. Наиболее значимые сердечные вены, которые изливают кровь в синус, это:
- Большая. Забирает венозную кровь с передней поверхности двух нижних камер, лежит в межжелудочковой передней борозде. Начинается вена у верхушки.
- Средняя. Тоже берёт свое начало у верхушки, но пролегает по задней борозде.
- Малая. Может впадать в среднюю, находится в венечной борозде.
Вены, изливающиеся прямиком в предсердия, это передние и наименьшие сердечные вены. Наименьшие вены названы так не случайно, потому что диаметр их стволов очень мал, эти вены не показываются на поверхности, а пролегают в сердечных глубоких тканях и открываются преимущественно в верхние камеры, но также могут изливаться и в желудочки. Передние сердечные вены отдают кровь правой верхней камере. Так максимально упрощённо можно представить, как происходит кровоснабжение сердца, анатомию коронарных сосудов.
Ещё раз хочется подчеркнуть, что сердце имеет свой, персональный, венечный круг кровообращения, благодаря которому может поддерживаться обособленное кровообращение. Важнейшие сердечные артерии — правая и левая венечные, а вены — большая, средняя, малая, передние.
6 Диагностика коронарных сосудов

Коронарография — это «золотой стандарт» в диагностике коронаров. Это наиболее точный метод, производится он в специализированных стационарах высококвалифицированными медицинскими работниками, процедура производится по показаниям, под местной анестезией. Через артерию руки или бедра врач вводит катетер, а через него специальное рентгеноконтрастное вещество, которое смешиваясь с кровью, распространяется, делая видимыми как сами сосуды, так и их просвет.
Производятся снимки и видеозапись заполнения сосудов веществом. Результаты позволяют доктору сделать заключение о проходимости сосудов, наличии в них патологии, оценить перспективу лечения и возможность восстановления. Также к диагностическим методам исследования коронарных сосудов относят МСКТ — ангиографию, ультразвуковое исследование с допплером, электронно-лучевая томография.
Анатомия артерий сердца
Главным источником кровоснабжения сердца являются венечные артерии (рис. 1.22).
Левая и правая венечные артерии ответвляются от начальной части восходящей аорты в левом и правом синусах. Расположение каждой венечной артерии варьирует как по высоте, так и по окружности аорты. Устье левой венечной артерии может находиться на уровне свободного края полулунной заслонки (42,6% наблюдений), выше или ниже ее края (в 28 и 29,4% соответственно).
Для устья правой венечной артерии наиболее частым является расположение выше свободного края полулунной заслонки (51,3% наблюдений), на уровне свободного края (30%) или ниже его (18,7%). Смещение устьев венечных артерий вверх от свободного края полулунной створки составляет до 10 мм для левой и 13 мм — для правой венечной артерии, вниз — до 10 мм для левой и 7 мм — для правой венечной артерии.
В единичных наблюдениях отмечают и более значительные вертикальные смещения устьев венечных артерий, вплоть до начала дуги аорты.

Рис. 1.22. Система кровоснабжения сердца: 1 — восходящая аорта; 2 — верхняя полая вена; 3 — правая венечная артерия; 4 — ЛА; 5 — левая венечная артерия; 6 — большая вена сердца
По отношению к средней линии синуса устье левой венечной артерии в 36% наблюдений оказывается смещенным к переднему или зад нему краю. Значительное смещение начала венечных артерий по окружности аорты приводит к отхождению одной или обеих венечных артерий от несвойственных им синусов аорты, а в редких случаях обе венечные артерии исходят из одного синуса. Изменение расположения устьев венечных артерий по высоте и окружности аорты не влияет на кровоснабжение сердца.
Левая венечная артерия расположена между началом легочного ствола и левым ушком сердца и делится на огибающую и переднюю межжелудочковую ветви.
Последняя следует к верхушке сердца, располагаясь в передней межжелудочковой борозде. Огибающая ветвь направляется под левым ушком в венечной борозде на диафрагмальную (заднюю) поверхность сердца. Правая венечная артерия после выхода из аорты ложится под правое ушко между началом легочного ствола и правым предсердием. Далее поворачивает по венечной борозде вправо, затем — назад, достигает задней продольной борозды, по которой опускается до верхушки сердца, называясь уже задней межжелудочковой ветвью. Венечные артерии и их крупные ветви лежат на поверхности миокарда, располагаясь на различной глубине в под эпи кардиальной клетчатке.
Разветвления основных стволов венечных артерий делят на три типа — магистральный, рассыпной и переходный. Магистральный тип ветвления левой венечной артерии наблюдается в 50% случаев, рассыпной — в 36% и переходный — в 14%. Последний характеризуется делением ее основного ствола на 2 постоянные ветви — огибающую и переднюю межжелудочковую. К рассыпному типу относятся слу чаи, когда основной ствол артерии отдает межжелудочковую, диагональную, добавочную диагональную и огибающую ветви на одном или почти на одном уровне. От передней межжелудочковой ветви, как и от огибающей, отходят 4–15 ветвей. Углы отхождения как первичных, так и последующих сосудов различны и колеблются в пределах 35–140°.
Согласно Международной анатомической номенклатуре, принятой на Конгрессе анатомов в Риме в 2000 году, различают следующие сосуды, кровоснабжающие сердце:
Левая венечная артерия (arteria coronaria sinistra)
• Передняя межжелудочковая ветвь (r. interventricularis anterior)
• Диагональная ветвь (r. diagonalis)
• Ветвь артериального конуса (r. coni arteriosi)
• Латеральная ветвь (r. lateralis)
• Перегородочные межжелудочковые ветви (rr. interventricularis septales)
• Огибающая ветвь (r. circumfl exus)
• Анастомотическая предсердная ветвь (r. atri alis anastomicus)
• Предсердно-желудочковые ветви (rr. atrioventricularis)
• Левая краевая ветвь (r. marginalis sinister)
• Промежуточная предсердная ветвь (r. Atrialis intermedius).
• Задняя ветвь ЛЖ (r. posterior ventriculi sinistri)
• Ветвь синусно-предсердного узла (r. Nodi sinoatrialis)
• Ветвь предсердно-желудочкового узла (r. nodi atrioventricularis)
Правая венечная артерия (arteria coronaria dextra)
• Ветвь артериального конуса (ramus coni arteriosi)
• Ветвь синусно-предсердного узла (r. Nodi sinoatrialis)
• Предсердные ветви (rr. atriales)
• Правая краевая ветвь (r. marginalis dexter)
• Промежуточная предсердечная ветвь (r. atrialis intermedius)
• Задняя межжелудочковая ветвь (r. interventricularis posterior)
• Перегородочные межжелудочковые ветви (rr. interventriculares septales)
• Ветвь предсердно-желудочкового узла (r. nodi atrioventricularis).
К 15–18 годам диаметр венечных артерий (табл. 1.1) приближается к показателям взрослых. В возрасте старше 75 лет наблюдается некоторое увеличение диаметра этих артерий, что связано с утратой эластических свойств артериальной стенки. У большинства людей диаметр левой венечной артерии больше правой. Количество артерий, отходящих от аорты к сердцу, может уменьшаться до 1 или увеличиваться до 4 за счет дополнительных венечных артерий, которых нет в норме.
Левая коронарная артерия (ЛКА) берет начало в задневнутреннем синусе луковицы аорты, проходит между левым предсердием и ЛА и примерно через 10–20 мм делится на переднюю межжелудочковую и огибающую ветви.
Передняя межжелудочковая ветвь является прямым продолжением ЛКА и проходит в соответствующей борозде сердца. От передней межжелудочковой ветви ЛКА отходят диагональные ветви (от 1 до 4), которые участвуют в кровоснабжении боковой стенки ЛЖ и могут анастомозировать с огибающей ветвью ЛЖ. ЛКА отдает от 6 до 10 перегородочных ветвей, которые кровоснабжают передние две трети межжелудочковой перегородки. Сама передняя межжелудочковая ветвь ЛКА достигает верхушки сердца, снабжая его кровью.
Иногда передняя межжелудочковая ветвь переходит на диафрагмальную поверхность сердца, анастомозируя с задней межжелудочковой артерией сердца, осуществляя коллатеральный кровоток между левой и правой коронарными артериями (при правом или сбалансированном типах кровоснабжения сердца).
Правая краевая ветвь раньше называлась артерией острого края сердца — ramus margo acutus cordis. Левая краевая ветвь — ветвь тупого края сердца — ramus margo obtusus cordis, поскольку хорошо развитый миокард ЛЖ сердца делает его край закругленным, тупым).
Таким образом, передняя межжелудочковая ветвь ЛКА кровоснабжает переднебоковую стенку ЛЖ, его верхушку, большую часть межжелудочковой перегородки, а также переднюю сосочковую мышцу (за счет диагональной артерии).
Огибающая ветвь, отходя от ЛКА, располагаясь в AV (венечной) борозде, огибает сердце слева, достигает перекрестка и задней межжелудочковой борозды. Огибающая ветвь может как закончиться у тупого края сердца, так и продолжиться в задней межжелудочковой борозде. Проходя в венечной борозде, огибающая ветвь посылает крупные ветви к боковой и задней стенкам ЛЖ. Кроме того, от огибающей ветви отходят важные предсердные артерии (в их числе — r. nodi sinoatrialis). Эти артерии, особенно артерия синусного узла, обильно анастомозируют с ветвями правой коронарной артерии (ПКА). Поэтому ветвь синусного узла имеет “стратегическое” значение при развитии атеросклероза в одной из магистральных артерий.
ПКА начинается в передневнутреннем синусе луковицы аорты. Отходя от передней поверхности аорты, ПКА располагается в правой части венечной борозды, подходит к острому краю сердца, огибает его и направляется к crux и далее — к задней межжелудочковой борозде. В области пересечения задней межжелудочковой и венечной борозд (crux), ПКА отдает заднюю межжелудочковую ветвь, которая идет по направлению к дистальной части передней межжелудочковой ветви, анастомозируя с ней. Редко ПКА заканчивается у острого края сердца.
ПКА своими ветвями кровоснабжает правое предсердие, часть передней и всю заднюю поверхность ЛЖ, межпредсердную перегородку и заднюю треть межжелудочковой перегородки. Из важных ветвей ПКА следует отметить ветвь конуса легочного ствола, ветвь синусного узла, ветвь правого края сердца, заднюю межжелудочковую ветвь.
Ветвь конуса легочного ствола часто анастомозирует с конусной ветвью, которая отходит от передней межжелудочковой ветви, образуя кольцо Вьессена. Однако, приблизительно в половине случаев (Schlesinger M. et al., 1949), артерия конуса легочного ствола отходит от аорты самостоятельно.
Ветвь синусного узла в 60–86% случаев (Арьев М.Я. , 1949) отходит от ПКА, однако есть данные, что в 45% случаев (James T., 1961) она может отходить от огибающей ветви ЛКА и даже от самой ЛКА. Ветвь синусного узла располагается по стенке ПЖ и достигает места впадения верхней полой вены в правое предсердие.
У острого края сердца ПКА отдает довольно постоянную ветвь – ветвь правого края, которая идет вдоль острого края к верхушке сердца. Примерно на этом уровне отходит ветвь к правому предсердию, которая снабжает кровью переднюю и боковую поверхности правого предсердия.
В месте перехода ПКА в заднюю межжелудочковую артерию от нее отходит ветвь AV- узла, которая кровоснабжает этот узел. От задней межжелудочковой ветви перпендикулярно отходят ветви к ПЖ, а также короткие ветви к задней трети межжелудочковой перегородки, которые анастомозируют с подобными ветвями, отходящими от передней межжелудочковой артерии ЛКА.
Таким образом, ПКА снабжает кровью переднюю и заднюю стенки ПЖ, частично – заднюю стенку ЛЖ, правое предсердие, верхнюю половину межпредсердной перегородки, синусный и AV-узлы, а также заднюю часть межжелудочковой перегородки и заднюю сосочковую мышцу.
В.В. Братусь, А.С. Гавриш “Структура и функции сердечено-сосудистой системы”
Кровоснабжение и иннервация сердца. Анатомия сердца
Иннервация сердца – это снабжение его нервами, обеспечивающее связь данного органа с ЦНС. Звучит просто, но ведь всем известно, насколько удивителен человеческий организм. Снабжение сердца нервами – это самый настоящий отдельный биомир. А ещё сложная, но интересная анатомическая тема. И сейчас её рассмотрению хотелось бы уделить немного внимания.
Парасимпатическая иннервация
О ней стоит рассказать в первую очередь, поскольку сердце получает не одну, а несколько иннерваций – парасимпатическую, симпатическую и чувствительную. С первой из перечисленных следует начать.
Итак, преганглионарные нервные волокна (для которых характерно медленное проведение импульсов) относятся к блуждающим нервам. Они заканчиваются в интрамуральных ганглиях сердца – узлах, которые представляют собой совокупность особых клеток, состоящих из аксонов, дендритов и тел.
В ганглиях находятся вторые нейроны с отростками, идущими к проводящей системе, коронарным сосудам и миокарду – среднему слою сердца, составляющему основную часть его. Также там расположены Н-холинорецепторы. Это быстродействующие ионотропные рецепторы – мембранные каналы, по которым происходит движение ионов.
На эффекторных клетках (тех, которые разрушают антитела), в свою очередь, располагаются М-холинорецепторы, передающие сигнал через гетеротримерные G-белки.
Важно отметить, что при возбуждении ЦНС в синаптическую щель (промежуток между мембраной аксона и тела/дендрита) поступают различные биологически активные вещества, пептиды (цепи аминокислот) в том числе. Это важно учитывать, поскольку им свойственна модулирующая функция, позволяющая изменять величину и направленность реакции сердца на главный медиатор (вещество, передающее импульсы от одной клетки к другой).
Также надо упомянуть, что волокна от правого блуждающего нерва снабжают синусно-предсердный узел (синоатриальный), а также миокард правого предсердия. А от левого – атриовентрикулярный.
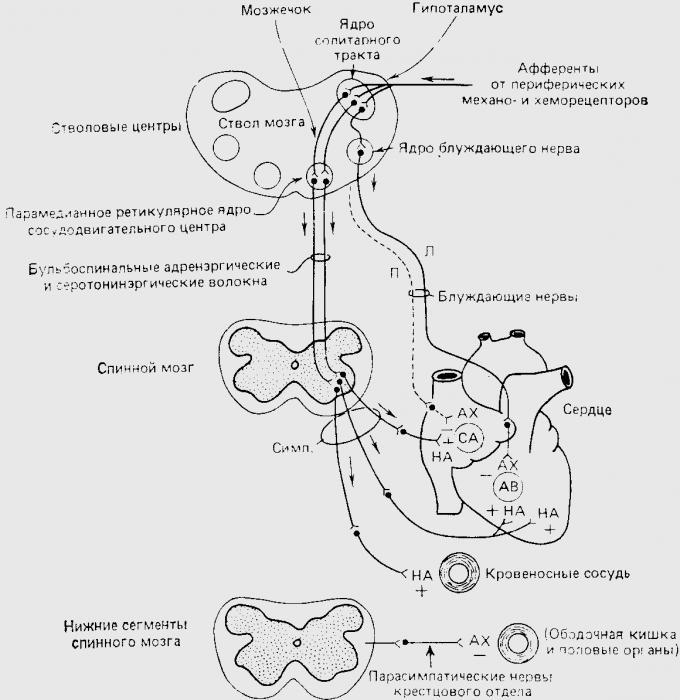
Происходящие процессы
Продолжая тему парасимпатической иннервации сердца, следует поговорить о некоторых немаловажных процессах. Важно знать, что правый блуждающий нерв оказывает влияние на ЧСС, а левый – на АВ-проводимость. Иннервация желудочков, к слову, выражена очень слабо, поэтому и влияние она оказывает косвенное – лишь осуществляя торможение симпатических эффектов.
Впервые всё это было изучено в середине XIX века братьями Вебер. Именно они выявили, что раздражение блуждающих нервов (которых и касается всё сказанное выше) тормозит работу главного органа – вплоть до полной остановки.
Впрочем, стоит вернуться к М-холинорецепторам. На них оказывает воздействие ацетилхолин, являющийся медиатором, отвечающим за нервно-мышечную передачу. В данном случае он активирует каналы К+. Они представляют собой заполненные водой поры и выполняют роль катализатора транспортировки ионов К+.
В результате этого сложного процесса, говоря простым языком, может произойти следующее:
- Выход К+ из клетки. Последствия: замедление ритма и проведения в АВ-узле, снижение возбудимости и силы сокращений, уменьшение периода рефрактерности.
- Снижение активности протеинкиназы А, которая отвечает за активацию и инактивацию ферментов в организме. Как следствие – уменьшение её проводимости.
Кстати, ещё стоит отметить вниманием такое понятие, как «ускользание сердца». Это – явление, при котором его сокращения прекращаются из-за того, что блуждающий нерв слишком долго находится в возбуждённом состоянии, но потом сразу же восстанавливаются. Уникальный феномен. По сути, так организм избегает смертельной опасности – остановки сердца.
Симпатическая иннервация
Её также важно затронуть вниманием. Исходя из вышеизложенного, можно понять, что кратко иннервацию сердца описать сложно, тем более простым языком. Но всё же с симпатической разобраться проще. Как минимум потому, что её нервы, в отличие от блуждающих, равномерно распределены по всем отделам сердца.
Итак, есть первые нейроны – псевдоуниполярные клетки. Они располагаются в боковых рогах 5-ти верхних сегментов грудного отдела спинного мозга. Их отростки заканчиваются в верхних и в шейных узлах, где начинаются вторые нейроны, отходящие непосредственно к сердцу (об этом говорилось выше).
То, как симпатические нервы влияют на сердце, было изучено в XIX веке братьями Цион, а затем и Иваном Петровичем Павловым. Они выяснили, что вследствие этого наблюдается положительный хронотропный эффект. То есть, увеличение частоты сокращений.
Чувствительная иннервация
Она может быть как сознательной, так и рефлекторной. Чувствительная иннервация сердца первого типа осуществляется:
- Нейронами спинномозговых узлов (первыми). Их рецепторные окончания образуются дендритами в слоях стенки сердца.
- Вторыми нейронами симпатической нервной системы. Они находятся в собственных ядрах задних рогов спинного мозга.
- Третьими нейронами. Расположены в вентролатеральных ядрах. Их дендриты отходят к клеткам четвёртого и второго слоёв постцентральной извилины.
Что относительно рефлекторной иннервации? Её обеспечивают нейроны нижнего и верхнего узлов блуждающего нерва, о котором столько всего было рассказано выше.
Есть ещё один нюанс, который необходимо отметить вниманием. Чувствительную иннервацию сердца (на схеме это обычно не показывается) осуществляют афферентные клетки второго типа Догеля, что находятся в узлах сердечных сплетений. Именно благодаря их дендритам в стенке сердца формируются рецепторы, с которыми замыкающиеся на эффекторных нейронах аксоны образуют внецентральную рефлекторную дугу. Она является очередной сложной системой, обеспечивающей мгновенную регуляцию кровоснабжения всех локальных отделов человеческого сердца.
Миокард
Это – средний мышечный слой сердца. Он составляет основную часть его массы, о чём уже упоминалось выше. И раз речь идёт про деятельность сердца, то миокард обойти вниманием нельзя.
Его особенность – создание ритмических движений мышцы (чередование сокращений с расслаблением). Но вообще, у миокарда четыре свойства – возбудимость, автоматизм, проводимость, а также сократимость. О каждом из них вкратце стоит рассказать.
- Возбудимость. По сути, это «ответ» сердца на раздражитель (химический, механический, электрический). Интересно, что реагирует мышца только на сильные воздействия. Раздражитель допороговой силы ею не воспринимается. Это всё из-за особого строения миокарда – возбуждение по нему проносится быстро. Поэтому, чтобы мышца отреагировала, оно должно быть ярко выраженным.
- Автоматизм и проводимость. Так называется способность пейсмейкерных клеток (водителей ритма) к инициации спонтанного возбуждения, при котором не требуется участие нейрогуморального контроля. Оно возникает в проводящей системе, после чего распространяется по всем частям миокарда.
- Сократимость. Это свойство, понять которое легче всего. И тут есть кое-какие особенности. Мало кто знает, что сила сокращений зависит от длины мышечных волокон. Чем больше крови притекает к сердцу – тем сильнее они растягиваются. И тем мощнее становятся сокращения. Это важно, так как от силы зависит полное опорожнение сердечных полостей, что, в свою очередь, поддерживает равновесие количество притекающей и утекающей крови.
Строение мышцы и кровоток
Выше было немало сказано про чувствительную, симпатическую и парасимпатическую иннервацию сердца. Теперь можно перейти к теме, касающейся его кровоснабжения. Которая тоже весьма подробна, интересна и сложна.
Сердечная мышца – это центр процесса кровообращения. Именно её работа обеспечивает движение важнейшей биологической жидкости по сосудам.
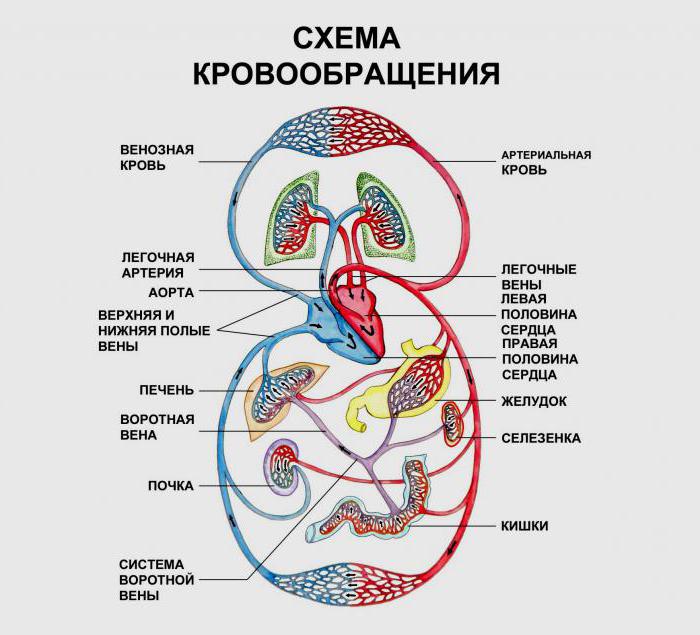
Все приблизительно знают, как устроено сердце. Это – мышечный орган, находящийся посередине груди. Он делится на левое и правое отделения, у каждого из которых есть желудочек и предсердие. Оттуда всё и начинается. Кровь, которая поступает к органу, сначала попадает в предсердие, затем в желудочек, а потом – в крупные артерии. То, в каком направлении движется биожидкость, задают клапаны.
Интересно, что кровь с низким содержанием кислорода отправляется от сердца в лёгкие. Там происходит её очищение от CO2 с последующим насыщением кислородом. Потом кровь попадает в венулы, а затем и в более крупные вены. После чего отправляется обратно к сердцу. Попав в полые вены, кровь попадает в правое предсердие.
Вот так простым языком и можно описать большой круг кровообращения. Обратив внимание на показанную ниже схему, можно примерно представить, как всё выглядит. И, естественно, кровоснабжение сердца тоже происходит по описанному принципу.
Кровяное давление
Немного стоит поговорить и о нём. Ведь давление имеет непосредственное отношение к кровоснабжению сердца. Оно создаётся каждый раз, когда очередная «порция» выбрасывается в аорту и в лёгочную артерию. А происходит это постоянно.
Давление становится выше, когда сердца, выполняя более сильные и частые сокращения, выбрасывает кровь в аорту. А ещё при сужении артериол. Падает давление тогда, когда артерии расширяются. Впрочем, на его величину влияет ещё и количество циркулирующей крови, а также то, насколько она вязкая.
Стоит отметить интересный нюанс. По мере удаления от мышцы давление крови постепенно уменьшается. Минимальные показатели наблюдаются в венах. И разница между высоким давлением (аорта) и низким (лёгочные, полые вены) является фактором, обеспечивающим непрерывный ток крови.
Что касательно показателей? Нормальное давление – это 120 на 70 (допустимо 80) мм рт. ст. Оно стабильно примерно до 40 лет. Затем чем старше становится человек – тем выше его давление. Для людей в возрасте от 50 до 60 нормой является 144/85 мм рт. ст. А для тех, кто старше 80-ти, – 150/80 мм рт. ст.
У отклонений от нормы есть свои названия, и большинству они знакомы. Гипертония – это стойкое повышение давления, наблюдаемое у человека, находящегося в состоянии покоя. А гипотонией называется понижение. Чем бы из двух ни страдал человек, у него всё равно будет в некоторой мере нарушено кровоснабжение органов.
Частота сердечных сокращений
Про иннервацию сердца, внутрисердечные и внесердечные нервные сплетения было сказано достаточно – теперь стоит поговорить и про ЧСС. Многие полагают, что частота сердечных сокращений – это просто синоним слова «пульс». Что ж, ошибочно.
Это – количество сокращений, выполняемое сердечной мышцей за определённую временную единицу. Как правило, за минуту. А пульс – количество расширений артерии, происходящее в момент выброса сердцем крови. Его величина может совпадать с показателями ЧСС, но только у полностью здоровых людей.
Если, например, ритмы сердца нарушены, то и мышца сокращается беспорядочно. Бывает, что два раза подряд – тогда левый желудочек просто не успевает наполняться кровью. В таком случае второе сокращение происходит, когда он пустой. А значит из него не выбрасывается кровь в аорту. Соответственно, и пульс в артериях не прослушивается. Но сокращение произошло, а значит «счёт» ЧСС идёт.
В то же время есть такое понятие, как дефицит пульса. Наблюдается при мерцательной аритмии. Характеризуется несоответствием ЧСС частоте пульса. Частоту сокращений в таких случаях не удастся выявить, измерив пульс. Для этого надо выслушивать удары сердца. При помощи фонендоскопа, например.
Нормы ЧСС
Их стоит знать каждому человеку, которому небезразличен его организм. Что ж, вот общепринятая таблица по возрастам нормы ЧСС у здоровых людей.
Кровоснабжение сердца анатомия
Кровообращение миокарда обеспечивается левой и правой коронарными артериями. После рождения наблюдаются два периода их интенсивного роста, главным образом левой коронарной артерии: 1) 6-12 месяцев, 2) 6-7 лет. Эти периоды совпадают по времени с усилением физической активности ребенка, с быстрым увеличением массы левого желудочка и диаметра левой коронарной артерии. Правая коронарная артерия растет более равномерно. Рост левой коронарной артерии может продолжаться до 25 лет и более, а правой – до 21-23 лет.
После 40-50 лет просвет коронарных артерий несколько уменьшается даже при отсутствии атеросклероза за счет утолщения их внутренней оболочки, особенно у мужчин.
Левая и правая коронарные артерии берут начало от восходящей части аорты в пределах ее луковицы.
Левая коронарная артерия (a. coronaria sinistra) имеет короткий общий ствол, длина которого чаще колеблется от 6 до 18 мм, диаметр 4-5,5 мм. Отходя от луковицы аорты у левой полулунной заслонки, общий ствол левой коронарной артерии идет косо влево и в 70-75 % случаев делится на 2 ветви: 1) переднюю межжелудочковую (a.interventricularis ant.) и 2) огибающую (a. circumflecxus). В 25-30 % случаев общий ствол делится сразу на 3 ветви, тогда от него начинается и диагональная артерия (a. diagonalis). Чаще последняя отходит от начального отрезка передней межжелудочковой артерии.
Передняя коронарная (передняя межжелудочковая) артерия, начальный диаметр которой 2,5-3,5 мм, проходит по передней поверхности сердца и заканчивается мелкими разветвлениями в области верхушки, где анастомозирует как с ветвями правой коронарной артерии, так и другими веточками самой левой артерии. По пути артерия отдает ветви к передней стенке легочного ствола, несколько ветвей к передней поверхности правого желудочка, к передней стенке и верхушке левого желудочка. Кроме того, от передней межжелудочковой артерии отходят ветви к передней части межжелудочковой перегородки.
Огибающая артерия, начальный диаметр которой 2-3 мм, геометрически является прямым продолжением общего ствола левой коронарной артерии. Она переходит на боковую поверхность сердца и заканчивается разветвлениями в области верхушки сердца. По пути артерия отдает ветви восходящей части аорты, левому ушку, передней, переднебоковой и задней стенкам левого предсердия, частично правому предсердию, нижнезадним отделам левого желудочка, переднему отделу межжелудочковой перегородки. Диагональная артерия обеспечивает кровью часть передней стенки левого желудочка.
Таким образом, левая коронарная артерия обеспечивает кровоснабжение левого и частично правого предсердия, всей передней и большей части задней стенки левого желудочка, части передней стенки правого желудочка и межпредсердной перегородки, передних двух третей межжелудочковой перегородки.
Правая коронарная артерия, имеющая начальный диаметр около 2,5-4 мм, отходя от луковицы аорты, переходит направо и кзади, располагаясь в венечной борозде между ушком правого предсердия и аортой, спускается до начала задней межжелудочковой борозды. Далее она под названием задней межжелудочковой артерии (ветви) идет вниз до верхушки сердца, где разветвляется и анастомозирует с ветвями левой коронарной артерии. Правая коронарная артерия обеспечивает кровоснабжение правого и частично левого предсердия, частично передние и все задние отделы правого желудочка, нижнезадние участки левого желудочка, межпредсердную и заднюю треть межжелудочковой перегородки.
В связи с тем, что коронарное кровообращение весьма вариабельно и изменчиво, выделяют следующие типы кровоснабжения миокарда: 1) средний (равномерный, симметричный), 2) левый и 3) правый.
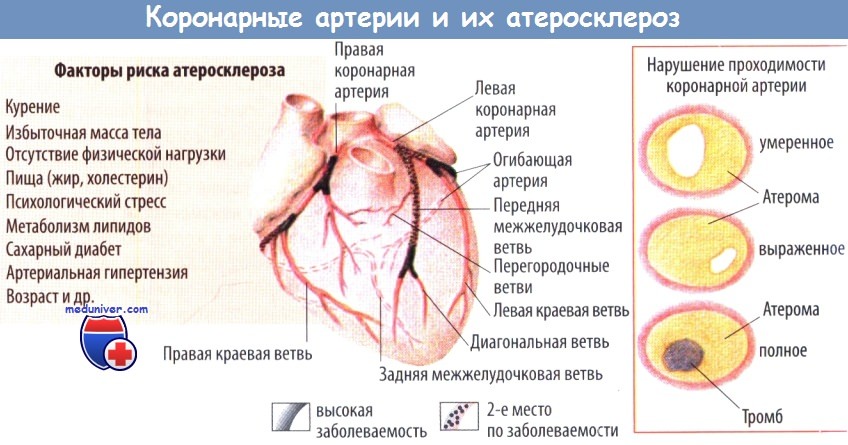
Вариант кровообращения, описанный выше, встречается наиболее часто, поэтому он и обозначается как средний. Приблизительно в 10 % случаев левая коронарная артерия более развита (левый тип), и примерно с такой же частотой (10-15% и более) наблюдается правый тип, когда более развита правая коронарная артерия. Наиболее физиологичным является средний тип коронарного кровообращения, при котором объем кровотока в каждой артерии оптимально соответствует массе кровоснабжаемого миокарда.
Коронарные артерии разветвляются на более мелкие ветви, а затем – на артериолы. Большинство артерий в миокарде имеют направленность от эпикарда к эндокарду, где их диаметр существенно меньше. Капилляры обычно ориентированы в направлении мышечных волокон. Соотношение капилляров и миокардиоцитов в сердце взрослых людей обычно 1:1.
В мышце сердца, в отличие от скелетной мускулатуры, постоянно функционирует подавляющее большинство капилляров (до 70-90 %). Утилизация кислорода крови миокардом очень высокая, даже в покое она достигает 75-80 %.
В сердце имеются многочисленные анастомозы между веточками одной и той же артерии (интракоронарные), между разными артериями (интеркоронарные), а также между артериями сердца и артериями, кровоснабжающими другие органы – бронхи, диафрагму, перикард и т.д. (внекоронарные). Наиболее важное компенсаторное значение имеют анастомозы между огибающей и правой коронарными артериями, между межжелудочковыми ветвями левой и правой артерий, между артериями эпикарда и перикарда.
В субэндокардиальных отделах миокарда, в которых заканчиваются мелкие конечные веточки коронарных артерий, подвергающихся наибольшему сжатию на высоте систолы, условия кровоснабжения значительно хуже, несмотря на большую сеть анастомозов. Особенно это проявляется при мощной систоле и, тем более, при гипертрофированном миокарде.
Отток венозной крови в мышце сердца осуществляется в основном в коронарный синус (sinus coronarius), впадающий в правое предсердие. В меньшей степени венозная кровь оттекает в правое предсердие через другие вены. Коронарный синус формируется из слияния большой вены сердца (v. cordis magna), собирающий венозную кровь из передних участков сердца; из задней вены левого желудочка (v. posterior ventriculi), отводящий венозную кровь из задней стенки левого желудочка; из косой вены левого предсердия (v. obliqua atrii sinistra); средней вены сердца (v. cordis media), отводящей кровь из межжелудочковой перегородки и прилежащих отделов желудочков и др. Между венами имеются множественные и хорошо развитые анастомозы.
Лимфоотток в миокарде осуществляется из эндокарда и интрамуральных отделов в лимфатические сосуды миокарда, а оттуда и из эпикарда – в субэпикардиальные лимфатические сосуды.
Считается, что при нарушении коронарного кровообращения новые сосуды в мышце сердца не возникают, а улучшение коллатерального кровообращения может происходить за счет увеличения просвета более мелких ветвей. Самым мощным стимулятором такого «новообразования» сосудов является ишемия миокарда. Для «новообразования» сосудов необходимо в среднем от 1,5-2 до 4-5 и более недель. На скорость данного процесса оказывает влияние возраст больных, состояние обменных процессов, обеспеченность организма достаточным количеством полного набора аминокислот, витаминов, наличие или отсутствие сопутствующих заболеваний и т.д.
Ускорять функциональную перестройку коронарного кровообращения могут лекарственные препараты: анаболические стероиды, триметазидин (предуктал), милдонат, рибоксин, витамины и др., а также систематическая адекватная физическая нагрузка.
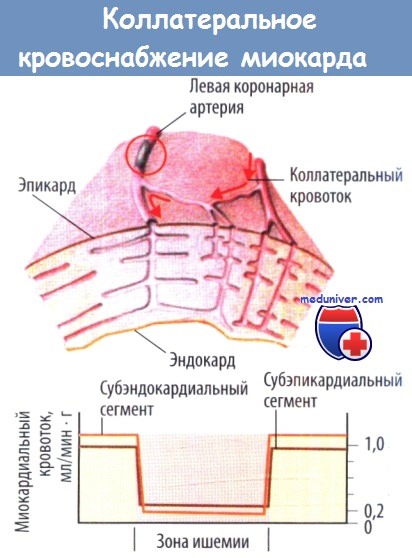
Наиболее благоприятные условия для кровоснабжения имеются в базальных отделах миокарда, где проходят более крупные коронарные артерии, имеющие наибольший диаметр. Значительно хуже условия кровоснабжения в верхушечной области сердца, где заканчиваются большинство коронарных артерий и где их диаметр наименьший. В определенной мере это компенсируется большей сетью анастомозов в данной зоне, но в патологических условиях данный механизм может оказаться недостаточным.
С практической точки зрения важно учитывать, что большинство артериальных сосудов направляется от эпикарда к эндокарду. В субэндокардиальных отделах миокарда диаметр артерий значительно меньше, там они в основном разветвляются на конечные ветви. Поэтому субэндокардиальные участки мышцы сердца находятся в менее благоприятных условиях кровообращения.
Коронарный кровоток в миокарде существенно изменяется в пределах каждого сердечного цикла: в момент систолы сокращающийся миокард сдавливает сосуды, проходящие в его толще, наиболее сильно в субэндокардиальных отделах. Сдавление это тем мощнее, чем больше работа сердца, чем энергичнее систола. Даже в нормальных условиях максимальное кровоснабжение миокарда левого желудочка осуществляется преимущественно в фазу диастолы.
Так как миокард правого желудочка имеет относительно небольшую толщину, его кровоснабжение осуществляется как в систолу, так и в диастолу. Напротив, в левом желудочке коронарный кровоток наибольший в диастолу. В систолу он получает в среднем лишь 20-30 % от количества крови, поступающей по коронарным артериям в диастолу. Перфузионное давление, которое представляет собой разницу между диастолическим давлением в аорте и диастолическим давлением в полости левого желудочка, обеспечивает продвижение крови по коронарным артериям.
Поэтому, чем диастола короче (тахикардия), тем хуже условия кровоснабжения сердца. Особенно резко и значительно проявляется данная закономерность в утолщенной, гипертрофированной мышце сердца. Уже за счет самой гипертрофии возникают потенциальные предпосылки для коронарной недостаточности, так как прирост емкости сосудистого русла всегда отстает от увеличения массы миокарда. В момент мощной систолы при наличии выраженной гипертрофии возможен даже ретроградный ток крови в сжимаемых коронарных артериях, из которых в этот момент кровь как бы выдавливается обратно.
Особенно при этом страдают субэндокардиальные отделы миокарда. Чем больше гипертрофирован миокард, тем больше сжатие коронарных, особенно субэндокардиальных, артерий в периода систолы. Именно поэтому в этих зонах чаще и возникают очаги ишемии миокарда.
Основными факторами, обеспечивающими увеличение коронарного кровотока, являются:
1) дилатация коронарных артерий,
2) увеличение числа сердечных сокращений,
3) повышение артериального давления.
Таким образом, потребность миокарда в О2 определяется в первую очередь систолическим напряжением стенок миокарда желудочков, ЧСС, сократительной способностью миокарда.
Напряжение стенок миокарда зависит от величины внутрижелудочкового давления в фазу систолы и объема левого желудочка. Повышение систолического давления в желудочке (например, в результате повышения давления в аорте на высоте гипертонического криза) или увеличение объема (например, вследствие увеличения венозного притока к сердцу) приводят к усилению напряжения миокарда, а следовательно, к повышению потребности миокарда в 02. Для каждого сердечного сокращения требуется определенное количество О2.
Поэтому при увеличении числа сердечных сокращений, при тахикардии потребность миокарда в 02 адекватно возрастает. Кроме того, при усилении сократительной способности миокарда, при большем его напряжении также увеличивается потребность миокарда в 02.
В состоянии физического покоя, когда МОК равен, примерно, 4-5 л, объем коронарного кровотока составляет около 200-250 мл. Общеизвестно, что в сердце человека величина кровотока и количество потребляемого миокардом кислорода прямо пропорциональны. Миокард очень активно поглощает кислород крови, наиболее интенсивно по сравнению со всеми другими органами человеческого организма, за исключением головного мозга.
При увеличении физической нагрузки возрастает не только абсолютное количество крови, протекающее через коронарные артерии, но и отношение коронарного кровотока к общему объему крови. При максимальной физической нагрузке МОК может увеличиваться до 25-30 л, а коронарный кровоток – до 3 л. Таким образом, в покое коронарный кровоток составляет 5 % МОК, а при максимальной физической нагрузке возрастает до 10 % МОК, т.е. само сердце поглощает до 10 % общего количества циркулирующей крови.
В условиях гипертрофированного миокарда эти соотношения могут возрастать еще больше, и больное сердце может буквально превращаться в «кислородную ловушку».
В условиях покоя организм человека потребляет 200-250 мл кислорода в минуту. Следовательно, взрослый человек в условиях покоя потребляет за сутки около 360 л (250 мл х 60 мин х 24 ч) или 16 моль 02 (360 : 22,4). В условиях покоя на каждые 250 мл кислорода выделяется 200 мл углекислого газа. Соотношение С02 : 02 – дыхательный коэффициент – может указывать на характер окисляемого субстрата. Так, при окислении углеводов дыхательный коэффициент составляет 1,0; белков – 0,80; жиров – 0,70.
Из указанных 16 моль О2 потребляют: головной мозг – 4 моль, печень – 3 моль, кожа -1 моль. Сами легкие потребляют 10-20 % всего кислорода. При напряженной физической работе потребность организма человека в кислороде увеличивается в 15-20 раз.