Признаки и лечение легочной артериальной гипертензии
Синдром легочной артериальной гипертензии – это повышение показателей давления в сосудах легких. Легочная гипертензия не имеет отношения к систолическому или диастолическому давлению. Болезнь протекает иначе, у нее другие симптоматические проявления и способы лечения. Тяжелое заболевание требует точной диагностики и постоянного контроля. Для лечения болезни может потребоваться хирургическое вмешательство.
Что это за болезнь — классификация легочной гипертензии
По состоянию дилатации правого желудочка и катетеризации правых отделов сердца гипертензия легких подразделяется на три группы:
- болезнь с поражением левого предсердия;
- болезнь с увеличением сосудов легких и повышением кровотока, проходящего через них;
- болезнь, связанная с нарушениями органов дыхания, капилляров легких.
Легочная гипертензия по степени выраженности показателей делится на три категории:
От показателей среднего давления в артерии зависит состояние больного. На начальной стадии симптомы легочной гипертензии практически не проявляются. Умеренная легочная гипертензия проявляется физически, а при тяжелой форме болезни заболевание несет серьезную угрозу для жизни.
Несмотря на то что болезнь не имеет отношения к показателям артериального давления, оно помогает врачам определить начало заболевания.

Еще одна классификация связана с этиологией болезни. Различают синдром гипертензии легких первичного и вторичного типа.
Первичная гипертензия, или идиопатическая – болезнь женщин. Она развивается бессимптомно, поражает малые капилляры, приводит к стойкому расширению мелких сосудов.
Первичная гипертензия не дает положительных прогнозов развития. Через три года она перерастает в правостороннюю сердечную недостаточность.
Вторичная гипертензия делится на несколько типов:
- прекапиллярная;
- посткапиллярная;
- дискинетическая.
Прекапиллярная гипертония – это болезнь с поражением правого желудочка, давление в левом желудочке остается в пределах нормы. Прекапиллярная форма характерна для пациентов с:
- хронической обструктивной болезнью легких;
- фиброзом;
- болезнью Бенье – Бёка – Шаумана;
- пневмокониозом;
- хронической тромбоэмболической легочной гипертензией;
- атеросклерозом;
- легкой резекцией доли легких;
- гиповентиляционным синдромом.
Посткапиллярная гипертензия вызвана поражением левого желудочка. Чаще всего болезнь поражает пациентов с:
- сердечной недостаточностью;
- сужением митрального отверстия;
- выраженной гипертрофией миокарда;
- утолщением листков перикарда.
Дискинетическая гипертензия может появиться из-за:
- дефекта межпредсердной перегородки;
- дефекта межжелудочковой перегородки сердца;
- пролапса двустворчатого клапана;
- увеличения сердечного выброса;
- гиперфункции щитовидной железы.
По срокам развития легочная артериальная гипертензия может быть острой или хронической.
Болезнь классифицируется по МКБ 10, международный код 27.0.

Причины развития заболевания и провоцирующие факторы
Причины легочной гипертензии быть пассивными или активными. Пассивные провоцирующие факторы:
- повышение показателей давления в левом предсердии;
- стеноз сосудов;
- усиление кровообращения.
Активные провоцирующие факторы:
- недостаточное снабжение крови кислородом;
- спазмы мелких артерий.
Гипертензия может быть первичного или вторичного типа. Первичная гипертензия появляется внезапно из-за нарушения кровотока в малых сосудах. Артерии начинают сильно сужаться, что приводит к повышению показателей давления в легких. Первичной гипертензии подвержены в большей части женщины, у мужчин и подростков эта форма заболевания встречается реже.
Вторичная гипертония — это следствие:
- болезней, которые мешают нормальному оттоку венозной крови;
- хронической обструктивной болезни лёгких;
- идиопатического легочного фиброза;
- болезни Бенье — Бёка — Шаумана;
- пневмокониоза;
- вдыхания асбестсодержащей пыли;
- тромбоза;
- сильной перегрузки правого предсердия;
- врожденного порока сердца, характеризующегося наличием дефекта между правым и левым предсердием.
Легочное давление может увеличиваться из-за нарушений работы левого предсердия. Если левая половина сердца не перекачивает достаточное количество крови, она переполняет артерии левого предсердия. Вследствие этого повышается легочное давление. гипертензия легочных артерий часто появляется при аутоиммунном воспалении стенок сосудов.

Причины легочной гипертензии у детей
У детей чаще всего встречается высокая гипертония артерий, которая неразрывно связана с ускоренным кровообращением.
Младенцы попадают в больницу с диагнозом персистирующее сужение артериол. Это заболевание спровоцировано перинатальной асфиксией и недостатком кислорода. Увеличение циркулирующей крови может быть вызвано преждевременной перевязкой открытого артериального протока.
К появлению артериальной гипертензии легких в младенческом возрасте может привести врожденный порок развития диафрагмы. На появление легочной гипертензии в младенчестве влияет поведение беременной женщины. К появлению заболевания приводит внутриутробное инфицирование вредными микроорганизмами. Еще одна причина – использование беременной женщиной нестероидных противовоспалительных лекарственных средств.
Симптоматические проявления
Синдром легочной гипертензии может проявляться по-разному. Основные признаки легочной гипертензии:
- диспноэ, дыхательная недостаточность: появляется при переутомлении, нервном возбуждении, во время и после еды; при тяжелой форме заболевания одышка появляется даже в состоянии покоя, пациент может задыхаться или жаловаться на острую нехватку воздуха;
- болезненность в грудном отделе: многие пациенты чувствуют легкое покалывание в груди, у некоторых больных появляется тупая или острая боль в грудине, которая сопровождается с учащенным биением сердца;
- вестибулярные нарушения, вертиго: у пациента начинает кружится голова, когда он встает или садится, а также при резких движениях;
- потеря сознания: при недостатке кислорода пациент может отключится на некоторое время, обмороки носят непродолжительный характер и случаются внезапно; к потере сознания приводит также застой крови в венах;
- переутомляемость и постоянная усталость: даже после отдыха и сна человек может чувствовать себя уставшим или невыспавшимся;
- отечность конечностей: возникает из-за застоя жидкости и сердечной недостаточности;
- сухой кашель;
- синюшность кожных покровов: недостаток кислорода приводит к посинению кожи, особенно около губ и на пальцах.

При запущенной стадии заболевания, когда болезнь из легкой степени переходит в среднюю или тяжелую, к существующим признакам могут добавиться дополнительные симптоматические проявления:
- невозможность выполнять простейшие задачи, повседневные дела;
- сохранение симптоматических признаков даже во время сна и в состоянии покоя;
- постоянное желание спать и невозможность долго двигаться, человек большую часть суток проводит в постели.
Методы диагностики патологии
Для диагностирования болезни врачи прибегают к разным способам. Среди них выделяются:
- общий и биохимический анализ крови: показывает степень окисления крови, определяет степень развития болезни;
- электрокардиограмма: показывает степень влияния болезни легких на сердечную мышцу;
- ультразвуковое исследование (узи), рентген: показывают темп легочного сердца, частоту сердечных сокращений, состояние артерий легких;
- сцинтиграфия легких: определяет степень насыщения легких кровью;
- компьютерная томограмма: уточняет диагноз, дает точное представление о состоянии внутренних органов;
- эхокардиограмма: показывает степень выраженности гипертензии и влияние на сердечно-сосудистую систему;
- спирометрия: показывает степень насыщения легких кислородом;
- катетеризация сердечной мышцы: измеряет кровяное давление в легких.

Все указанные исследования направлены на выявление заболевания и определение степени выраженности гипертензии. Полное обследование, которое включает исследования, помогает врачам определить:
- наличие и прогрессирование заболевания;
- провоцирующие факторы, которые способствуют дальнейшему развитию болезни;
- состояние сердца, сосудов, легких.
Перед обследованием врач консультирует пациента, узнает о всех имеющихся хронических и врожденных заболеваниях, составляет клиническую картину, узнает о генетической предрасположенности. После составления анамнеза проводится комплексное обследование со сбором всех анализов.
Прогноз: сколько живут люди с легочной гипертензией
Без надлежащего и своевременного лечения прогнозы неблагоприятны. Показатель выживаемости при первичной легочной гипертензии составляет 2,8-3 года. при системной склеродермии прогноз выживания составляет 1 год. При выявленном вирусе иммунодефицита медиан выживания будет также равен 12 месяцам. Плохие показатели выживания отмечены также у пациентов с врожденным пороком сердца и гипертензией.
Чтобы повысить шансы на выживание, необходимо вовремя выявить болезнь. Важно своевременно пройти диагностику, устранить провоцирующие факторы и заняться профилактическими мерами, которые часто кроются в изменении образа жизни.
Как лечить легочную гипертензию
Лечение легочной гипертензии предполагает несколько вариантов:
- медикаментозная помощь;
- кислородная терапия;
- народная медицина;
- хирургическое вмешательство.
Фармакологическое лечение
Патогенез до конца не изучен, исследования легочной гипертензии и причины ее появления продолжаются. Медикаментозное лечение назначается врачом после проведения обследования. При помощи медикаментов врач борется с первопричиной и провоцирующими факторами.

При помощи препаратов можно добиться следующих результатов:
- расширить сосуды;
- уменьшить свертываемость крови;
- убрать лишнюю жидкость из организма;
- наполнить кровь кислородом.
Идиопатическую легочную гипертензию вылечить сложнее. Терапевтическое воздействие должно расширить сосуды и понизить давление в легочных артериях. При первичной легочной гипертензии врачи назначают лекарственное средство для увеличения потенции Силденафил. Силденафил при легочной гипертензии улучшает кровоток и способствует расширению сосудов. Такой же эффект дает Виагра.
При легочной гипертензии у пациентов часто наблюдается недостаточность сердца. Врач назначает лечение в соответствии с текущим состоянием пациента. Недостаточность лечится симптоматически.
Лечение вторичной гипертензии необходимо начинать с поиска первопричины. Врач избавляет пациента от провокатора, а давление само приходит в норму.
Для сохранения вазореактивности врач назначает антагонисты кальция и нитраты. Чтобы снизить воздействие на сердечную мышцу, вывести воду и снять отечность, пациент принимает мочегонные средства.
Антикоагулянты назначают пациентам с первичной легочной гипертензией и наследственной предрасположенностью, чтобы понизить вероятность развития тромбоэмболии. Если легочная гипертензия развивается на фоне врожденного порока сердца, пациенту назначают ингибиторы ангиотензинпревращающего фермента в комплексе с другими медикаментами.
Кислородная терапия
Один из самых эффективных методов лечения сердечно легочной гипертензии – кислородная терапия. Долгосрочное вдыхание кислорода на протяжении 14-15 часов положительно сказывается на динамике заболевания.
Кислородная терапия показана всем пациентам с легочной гипертензией, исключение составляет только группа больных с синдромом Эйзенменгера.
Кислородную терапию необходимо сочетать с правильным образом жизни. Пациенту нужно много времени проводить на свежем воздухе, больше отдыхать, следовать назначенной диете. Несколько раз в год показано санаторное пребывание, путешествие к соляным пещерам.

Народная медицина
Чтобы не травить организм медикаментами, можно попробовать использовать методы народной медицины. Перед использованием народного лечения необходимо проконсультироваться с врачом, так как при легочной гипертензии любое воздействие на организм должно быть согласовано.
При легочной гипертонии рекомендую сборы и экстракты:
Фитотерапия хорошо проявляет себя в качестве профилактики или поддерживающей меры. Тяжелую форму заболевания народными средствами вылечить не получится. Врач назначит медикаментозное лечение или другое воздействие, а настойки и сборы помогут нормализовать состояние.
Хирургическое вмешательство
Если медикаментозная терапия не приносит результата, врач принимает решение о назначении операции. Для лечения легочной гипертонии используют несколько методик:
- техника эндартерэктомии из легочной артерии;
- предсердная септостомия;
- пересадка легких.

Эндартерэктомия из легочной артерии
Техника направлена на удаление части артерии легкого с образовавшимися кровяными сгустками. Это сложная хирургическая операция, которая может полностью избавить пациента от хронической формы заболевания с тромбоэмболией лёгочной артерии. Для проведения операции человека вводят в состояние искусственной комы и полностью останавливают циркуляцию крови. Эта техника значительно сократила смертность от легочной гипертензии хронического характера.
Предсердная септостомия
Цель операции – улучшить показатели правосторонней недостаточности сердца при легочной гипертензии. Это временная мера, которая необходима пациентам, ожидающим пересадку легких. Предсердную септостомию назначают пациентам, у которых другие методы воздействия не принесли нужного терапевтического эффекта.
Пересадка легких
Пересадка органа – сложная и дорогостоящая операция. В ходе оперативного вмешательства хирургу и его команде нужно быстро удалить поврежденные органы и заменить их на органы донора. Трансплантация используется в крайних случаях, когда другие методы воздействия не приносят результата. Пересадка легких – единственный вариант лечения при тяжелой форме легочной гипертензии.
Виды операций по пересадке легких:
- односторонняя: назначается врачом при обнаружении у пациента легочной гипертензии с хронической обструктивной болезнью легких, фиброзом, нарушением баланса ферментов, констриктивным бронхиолитом;
- двусторонняя: назначается врачом при обнаружении у пациента легочной гипертензии с кистозным фиброзом, расширением отдельных дыхательных путей, лангергансоклеточным гистиоцитозом;
- комплексная пересадка сердце-легкие: назначается врачом при обнаружении у пациента легочной гипертензии с нарушениями работы сердца и сосудов, паренхиматозной дистрофией, нарушением миокарда, неоперабельным заболеванием клапана сердца.
На протяжении всего периода хирургического воздействия пациент подключен к аппарату искусственного кровообращения.

Возможные осложнения
После оперативного воздействия и пересадки органов у пациентов часто встречаются осложнения. Обычно они проявляются сразу после операции или спустя несколько дней:
- кровотечение;
- реперфузионный отек легкого;
- инфекционное заражение из-за больного донорского органа;
- скопление воздуха или газов в плевральной полости;
- нарушение ритма сердца.
Через некоторое время после оперативного вмешательства по пересадке органа у некоторых пациентов может случиться отторжение донорского органа. Если орган не прижился, отторжение произойдет в течении 12 месяцев после пересадки. Хроническое отторжение может вылиться в хронический бронхит.
После пересадки органов у всех пациентов наблюдается иммунодефицит, поэтому первое время необходимо беречь себя от любых инфекционных заболеваний.
После пересадки легких продолжительность жизни больных легочной гипертензией существенно увеличивается. Более 80 % живут с легочной гипертензией больше года, а 50-55 % проживают еще 5 лет.
Как снизить риск осложнений легочной гипертензии
Больным с легочной гипертензией необходимо себя беречь. Пациентам следует полностью пересмотреть образ жизни:
- необходимо следить за своим состоянием и сообщать лечащему врачу о любых проявлениях болезни;
- коррекция и отслеживание веса – обязательное условие для снижения риска появления осложнений, при повышении массы тела больше, чем на 1,5 кг необходимо обращаться к врачу;
- нельзя перенапрягаться, следует больше времени отдыхать;
- нельзя поднимать тяжелые предметы весом больше 5 кг;
- следует отказаться от соленой пищи;
- каждый год необходимо ставить прививку от гриппа;
- отказаться от курения;
- исключить из жизни алкоголь;
- нельзя принимать лекарства без назначения врача.
Женщинам необходимо позаботиться о надежных методах контрацепции, так как беременность несет угрозу жизни и здоровью.
Что такое легочная гипертензия: симптомы, лечение и прогноз жизни
Л ёгочная гипертензия (ЛГ) — это повышение показателя среднего давления в легочной артерии до 25 мм рт. ст. и более.
Итогом становится увеличение сопротивления в кровеносном русле, нарушение питания правого желудочка сердца и развитие грозных осложнений со стороны всех органов и систем по причине выраженной гипоксии.
В 80% случаев (данные европейского сообщества кардиологов) наступает летальный исход.
Причем перспективы подобного сценария характеризуются числом в 3-10 лет, бывает меньше при агрессивном течении основного процесса.
Контингент пациентов — это молодые женщины в возрасте до 40 лет. Согласно данным статистики, соотношения представительниц слабого пола к мужчинам характеризуется как 4-5:1. Смертность среди сильной части человечества, однако, выше в разы.
Малосимптоматичное течение, отсутствие специфических проявлений приводят к тому, что диагноз выставляется на поздней стадии, когда помочь почти невозможно. А порой и вовсе по результатам патологоанатомического исследования.
Специфические меры профилактики не выработаны, как и способы раннего скрининга.
| Среднее нормальное давление в легочной артерии в покое составляет в 14±3 мм рт.ст и не превышает 20 мм рт.ст. | Диагноз — легочная гипертензия ставится при показателе более 25 мм.рт.ст. в покое по данным катетеризации правых отделов сердца. |
Механизм развития болезни
Предшествует патологическому состоянию стеноз или сужение просвета кровеносных сосудов, в том числе мелких ветвей и средних структур, отходящих от легочной артерии.
Эндотелий, то есть внутренняя выстилка сосудов утолщается. Это адаптивный механизм.
Давление в легочной артерии растет прогрессивно, стремительно, повышается нагрузка на правый желудочек, что приводит к его гипертрофии (утолщению).
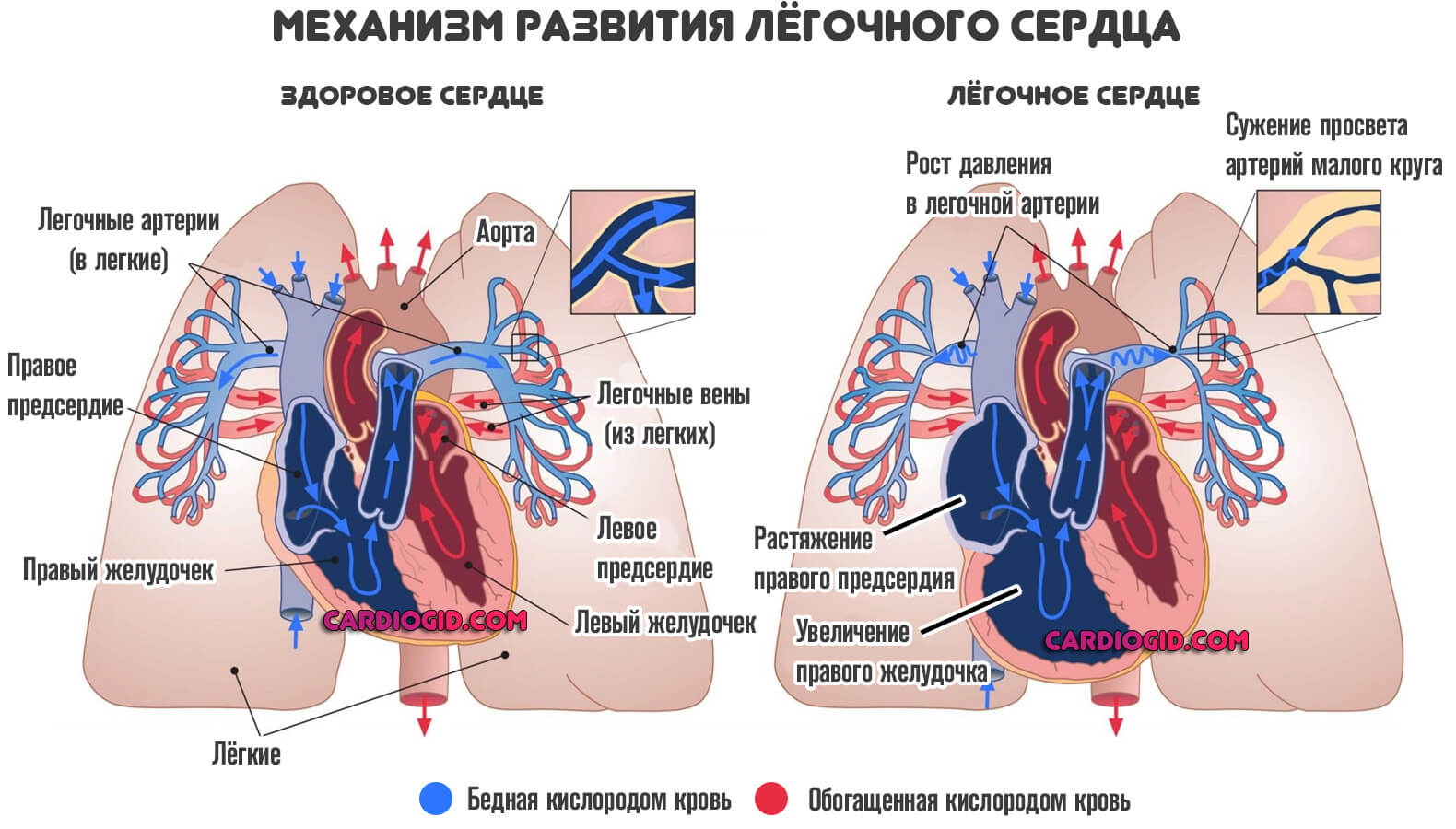
Сократительная способность падает, нарастают явления сердечной недостаточности. Формируется классический патологический процесс — легочное сердце .
Протекает у всех по-разному, но благоприятный исход встречается далеко не всегда.
Факторы риска
Легочная гипертензия — загадка, как для пульмонологов, так и для кардиологов. Патогенез не установлен. Можно говорить лишь о факторах, увеличивающих риск становления болезнетворного процесса.
Прием оральных контрацептивов
Разрушает нормальный гормональный фон до основания. Эстроген-гестагенные препараты провоцируют искусственное падение прогестерона, частично ответственного за адекватное ингибирование пролиферативных процессов в организме (нарушает деление некоторых клеток), также именно это вещество способствует стабильной регуляции сосудистого тонуса у представительниц слабого пола.
Повышение эстрогенов провоцирует воспалительные процессы, усугубляет течение гипертонической болезни. По всей видимости, именно это связано с большей распространенностью у женщин.
Выраженное и длительное повышение артериального давления
Легочные проблемы могут стать осложнением болезни сердечнососудистой системы. Это закономерный исход, если не лечиться или проводить неправильную терапию.
Отчасти виноваты врачи, не способные поставить верный диагноз и вовремя среагировать на надвигающуюся угрозу.
Семейный анамнез
В большинстве случаев роли не играет. Поскольку болезни сами по себе по наследству не передаются. При этом другие поколения от предыдущих получают особенности кровеносной, иммунной систем.
Артериальное давление наблюдается почти у всех потомков человека, страдающего гипертензией. Можно предотвратить развитие болезней в рамках профилактики, но мало кто уделяют этому вопросу внимание.
Потенциал к формированию патологий сердечнососудистой системы обуславливается количеством больных родственников и полом: женщины подвержены в максимальной степени из-за генетических особенностей.
Легочная гипертензия в такой ситуации становится вторичной, развивается как итог длительно текущего повышения АД или аутоиммунных патологий.
Проблемы с защитными силами организма
Такие заболевания как ревматоидный артрит, системная красная волчанка, тиреоидит Хашимото, иные аутоиммунные патологии сказываются на вероятности развития легочной гипертензии.
По статистике, пациенты с описываемыми диагнозами страдают почти втрое чаще , чем относительно здоровые люди. Подобную корреляцию отметили уже 20-30 лет назад.
Тем самым, легочная гипертензия — идиопатическая. Определить конкретные причины развития состояния трудно, если не сказать невозможно.
Специфические исследования по этому вопросу ведутся до сих пор. Определение этиологии, патогенеза позволят выработать эффективную терапевтическую тактику, меры раннего скрининга и профилактики.
Несмотря на все сказанное, болезнь считается малораспространенной и диагностируется в 7-13% клинических ситуаций, что не так много.
Основные факторы становления болезни у пациентов
Причины также не до конца понятны. Частично удалось выявить некоторые патологии, способные привести к развитию вторичной легочной гипертензии.
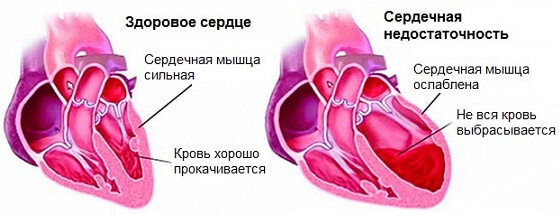
- Застойная сердечная недостаточность. Нарушение работы предсердий и желудочков в результате ослабленного питания или иных факторов. Часто заканчивается инфарктом миокарда.
Но одно другому не мешает. Острое нарушение кровообращения может сочетаться с нарастающими явлениями легочной гипертензии.
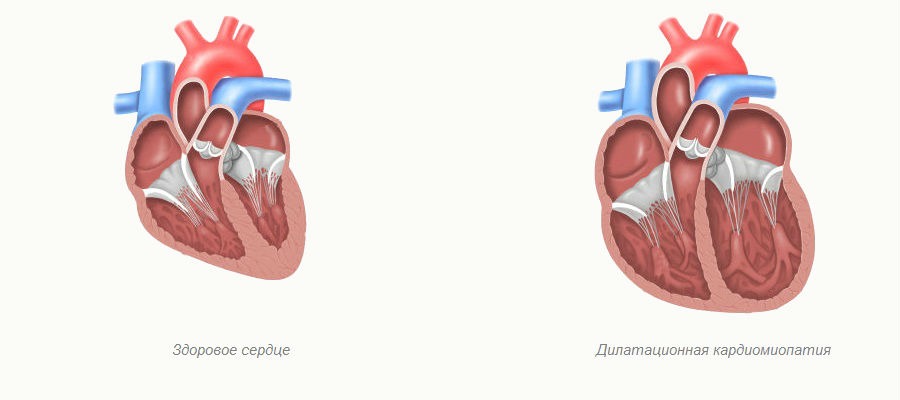
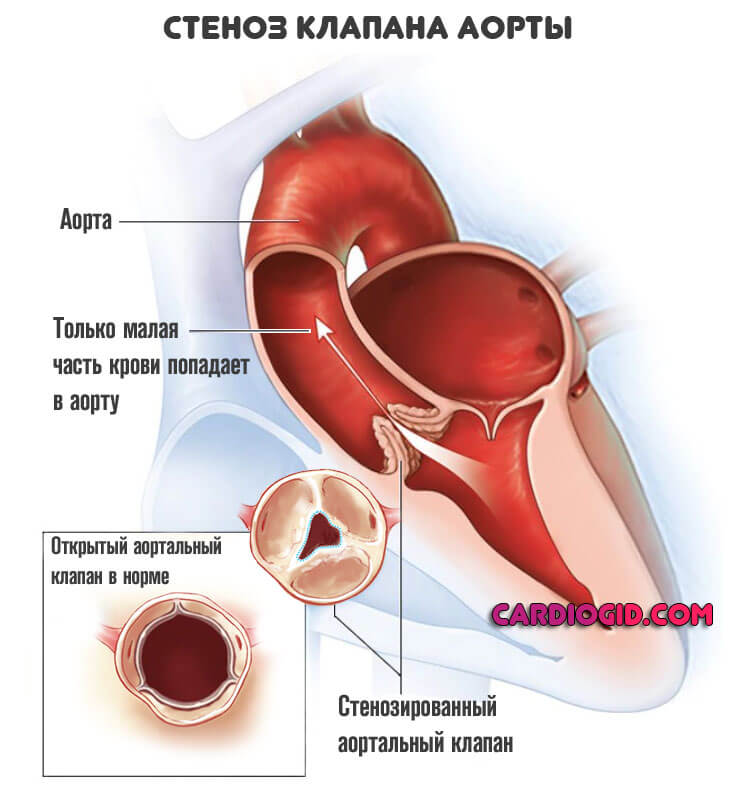
- Врожденные и приобретенные пороки сердца. В результате неправильной работы (например при стенозе аортального клапана ) нагрузка на артерии распределяется неравномерно. Нередко это приводит к патологическому расширению эндотеолия (внутренней выстилки сосуда), гипертрофией.
- Хроническая обструктивная болезнь легких. Деструктивный процесс, который рано или поздно наведывается к курильщикам и работникам вредных производств.
Определяется массой симптомов, легочная гипертензия выступает поздним следствием болезни, особо грозным ее осложнением, в то же время самым тихим и незаметным.
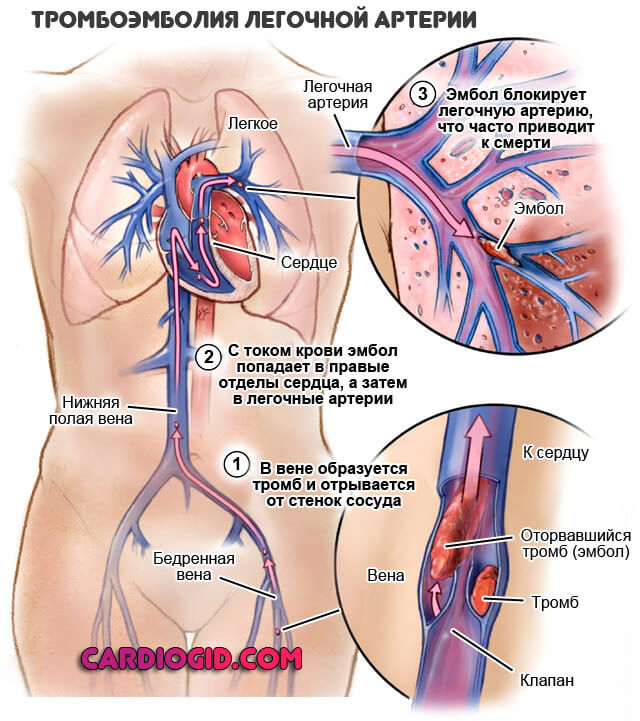
- Хронический тромбоз легочной артерии и ее ветвей. Сказывается частичная закупорка просвета патологическими объектами: кровяными сгустками, пузырьками воздуха. Первое намного чаще.
Лечиться процесс должен в срочном порядке, поскольку частичная закупорка может стать полной.
Отсюда нарушение кровообращения, острое изменение характера сердечной деятельности и летальный исход на протяжении нескольких минут.
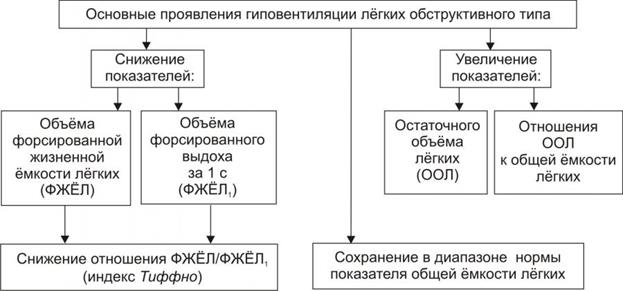
- Гиповентиляция легких. В результате длительного течения патологий дыхательной системы: от деструктивных бронхитов до астмы, иных процессов подобного же рода. Лечится основная причина.
Этиотропная терапия при этом не должна вредить сердечнососудистой системе. Часто пульмонологи и аллергологи бездумно назначают глюкокортикоиды, совершенно невзирая на последствия.
А подобные весьма часто встречаются. В том числе рост давления в легочной артерии, аорте.
- Миокардит. Воспалительная патология сердца (среднего мышечного слоя органа). Возникает как осложнение инфекционных заболеваний, реже в качестве первичного явления. Провоцируется гноеродной флорой.
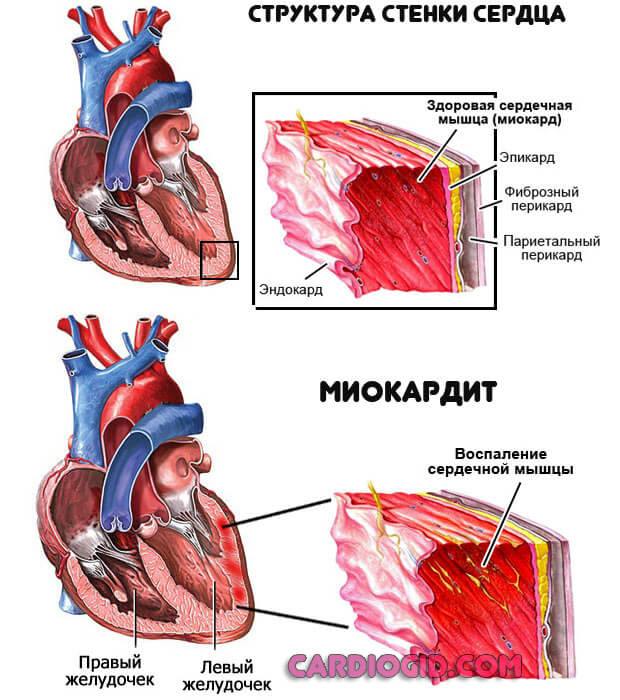
- Цирроз печени. Острый гепатонекроз. Иначе говоря, разрушительный процесс, затрагивающий гепатоциты (клетки органа).
Наиболее часто встречается у алкоголиков со стажем. Реже у больных гепатитом B,C, страдающих лекарственными интоксикациями.
Легкие страдают не в первую очередь, это симптом развитого заболевания, когда разрушительный процесс достигает 40-50% от общего объема печени.
Компенсированная форма имеет меньшие риски, хотя списывать со счетов ее нельзя.
- ВИЧ-инфекция. Ввиду развития ослабления иммунитета до критических показателей у пациентов со СПИДОМ наблюдается почти поголовно (страдает каждый третий). Это еще один фактор ранней смерти больных подобного профиля.
Клиническая классификация патологического процесса
Подразделить легочную гипертензию можно по разным основаниям. Обе представленных ниже типологии признаны в медицинской практике.
В зависимости от степени ограничений, тяжести процесса, выделяют несколько классов:
- Первый . Характеризуется минимальными изменениями со стороны органов и систем. Легочная гипертензия 1 степени это наиболее благоприятный момент для лечения, но выявить патологию невероятно трудно. Нужно искать специально, ввиду отсутствия симптомов заподозрить проблему получается не сразу.
- Второй . Изменения уже более выражены. Происходит утолщение сердца, но незначительное. Физическая активность снижается слабо, симптомов минимум. На этом этап обратить процесс вспять еще возможно без особых последствий для организма пациента, но уже требуется комплексное лечение в условиях стационара.
- Третий . Симптоматика достаточно явная. Но еще неспецифичная, что не дает своевременно поставить и верифицировать диагноз. Грамотный профессионал сможет заподозрить неладное уже на глаз, достаточно провести профильные исследования.
- Четвертый . Крайняя, терминальная стадия. Клиническая картина налицо, но даже в такой ситуации характерных симптомов нет. Можно легко спутать процесс с классической гипертензией. Диагноз ставится именно в этот момент, и чуть чаще уже во время вскрытия.
Общепризнанная классификация, однако, не дает ответов, откуда берется процесс. Этот вопрос решает вторая типизация, в зависимости от этиологии.
- Наследственный фактор. Споры о влиянии подобного момента ведутся не один год, и столько же продолжатся. По всей видимости, генетическая предрасположенность обладает большой важностью.
- Идиопатическая этиология. Этот диагноз ставят, когда разобраться в ситуации не выходит. То есть клиника — налицо, причины не понятны.
- Ассоциированная форма. Характеризуется вторичностью. Развивается результате становления того или иного патологического процесса, обуславливающего болезнь.
- Персистирующая. Появляется у новорожденных, но факторы формирования также не понятны. Вероятна связь между перинатальным периодом и проблемой.
- Медикаментозная или токсическая. В результате длительного приема кортикостероидов, тонизирующих средств и некоторых иных препаратов комплексного действия с разрушительными побочными эффектами.
Другие возможные группы лекарств: антидепрессанты и нормотимики, антипсихотики, тем более старого поколения, типичные, ибупрофен и противовоспалительные нестероидного происхождения, антибиотики и, уже названные в начале материала оральные противозачаточные.
Также сказывается прием психоактивных веществ. Такие наркотики, как кокаин и амфетамин сильно бьют по легочным структурам, сердцу и сосудам.
Даже кратковременный прием дает знать о себе неблагоприятными последствиями подобного рода.
Гипертензия легких формируется как ответ на патологический процесс, в качестве первичной болезни встречается редко. Точный процент не известен.
Симптомы, общие и в зависимости от стадии
Среди проявлений, типичных для всех этапов патологического процесса:
- Одышка без видимой причины. Легкие не могут нормально функционировать в результате плохого кровообращения.
- Гипоксия и нарушение клеточного обмена приводит к ингибированию синтеза АТФ. Отсюда мышечная слабость, невозможность нормально двигаться, быстрая утомляемость и иные проявления подобного же рода.
- Кашель. Стойкий, без выделения мокроты, непродуктивны и сухой. Сопровождает легочную гипертензию всегда.
- Охриплость, невозможность управлять голосом.
- Тахикардия в результате нарушения нормального снабжения сердца кровью и питательными веществами.
- Обмороки.
- Ишемия церебральных структур и, соответственно, головокружение, цефалгия, тошнота, рвота. Вплоть до явлений инсульта.
- Отеки нижних конечностей.
- Боли в правом подреберье. Могут быть первичными, в результате поражения печени или вторичными, как итог вовлечения органа в патологический процесс.
Отсутствие специфических проявлений приводит к невозможности своевременной диагностики. С другой же стороны, выраженная клиническая картина формируется, когда давление в сосуде растет в 2 раза по сравнению с нормальными показателями.
- 1 стадия. Физическая активность не изменяется. Интенсивные нагрузки приводят к головокружению, цефалгии, одышке, явлениям гипоксии тканей незначительного характера.
- 2 этап. Слабое снижение физической активности. Пациент еще может заниматься повседневной привычной деятельностью. Но уже с некоторыми ограничениями. В результате возникает одышка, сердцебиение, проблемы с мышцами.
- 3 стадия. Существенное снижение сил. Невозможна, в том числе, минимальная активность.
- 4 этап. Симптомы появляются даже в состоянии полного покоя.
Умеренная легочная гипертензия — это оптимальный момент для начала терапии. Катастрофические последствия еще не настали, а признаки достаточно выражены.
Еще лучше провести специфическое лечение в самом зародыше состояния. Симптомы легочной гипертензии развиваются со стороны легких, сосудов, сердца.
Диагностика
Обследование пациентов с подозрением на легочную гипертензию проводится пульмонологом и кардиологом, в тандеме. Схема диагностических мероприятий выглядит таким образом:
- Опрос больного. Обычно первая жалоба, которую предъявляют люди — одышка выраженного характера, давящий дискомфорт в груди.
- Сбор анамнеза. Наследственность играет большую роль, как уже и было сказано.
- Исследование визуальных данных. У пациентов с легочной гипертензией наблюдается деформация дистальных фаланг пальцев, ногтей по специфическому типу.
- Выслушивание дыхательного звука. Определяется ослабление тонов, их расщепление.
- Электрокардиография. Для оценки общего состояния сердца и интенсивности его работы. Проводится в первый же момент. Позволяет заметить минимальные отклонения.
- Эхокардиография. Выявляется гипертрофия правого желудочка.
- Томография, в первую очередь компьютерная. Легочные артерии увеличиваются и расширяются, что специфично для рассматриваемого состояния. Обнаруживаются изменения со стороны сердца.
- Рентгенография легких. Недостаточно информативна, но более доступна.
- Катетеризация артерии. Проводится с осторожностью, позволяет быстро измерить давление внутри анатомической структуры.
- Ангиопульмонография.
- Оценка показателя тонометра рутинное (в помощью бытового аппарата).
- Наконец, способно потребоваться суточное мониторирование.
Схема диагностики примерно такова. На усмотрение ведущих специалистов очередность может быть изменена.
Лечение медикаментозное
Проводится в качестве первичной меры. Назначаются препараты следующих фармацевтических групп:
- Вазодилататоры . Нормализуют мышечный слой. Но применяться должны с осторожностью, поскольку велик риск резкого повторного стеноза с усугублением состояния. Дозировки и наименования подбираются группой врачей.
- Диуретики. Позволяют «согнать» лишнюю жидкость и нормализовать артериальное давление.
- Кислородные ингаляции для компенсации недостатка вещества при естественном дыхании.
- Статины . Позволяют бороться с атеросклеротическим процессом, если таковой имеется. В большинстве случаев он есть, что усугубляет и без того тяжелое положение пациента.
- Антикоагулянты. Нормализуют реологические свойства крови. Используются с осторожностью ввиду возможности развития внутренних кровотечений летального характера.
Консервативное лечение легочной гипертензии эффективно на 1-2 стадиях, когда болезнь еще не перешла на терминальный этап. Конкретные наименования медикаментов, подбираются лечащими врачами, ведущими пациента.
Необходимо подобрать правильную дозировку и комбинацию, делать это лучше в стационарных условиях (пульмонология или кардиология).
Хирургическое лечение
Показано при неэффективности консервативных методик. Заключается в трансплантации легких и сердца. На данный момент в условиях российской действительности и реалий стран СНГ, почти невозможно дождаться очереди на подобную операцию.
В других государствах также все не радужно, что обуславливается несовершенством медицинского законодательства и, как итог, малым количеством потенциальных доноров.
В качестве хирургической меры при тромбоэмболии назначают легочную тромбоэндартериэктомию (операцию по удалению тромба из начальных ветвей легочной артерии).
Метод позволяет снять нагрузку с правого желудочка, но осуществим только пока тромб не начал перерождаться в соединительную ткань.
Прогноз
Первичная форма легочной гипертензии неблагоприятна, даже слишком. Пациенты живут не более 1-2 лет.
Вторичная протекает легче, тем более при благоприятном отклике на проводимую терапию. Есть шанс на компенсацию и хорошую выживаемость.
При длительно текущем процессе с устойчиво высоким давлением в легочной артерии пациент погибает в течение 5 лет.
В заключение
Легочная гипертензия это — опасное осложнение множества болезней. Требует серьезного подхода и помощи со стороны целой группы специалистов.
Медлить с диагностикой нельзя, каждый день на счету. При несвоевременном начале летальный исход почти гарантирован в краткосрочной перспективе.
Легочная гипертензия
Легочная гипертензия – патологическое состояние, которое может представлять опасность для жизни пациента. При развитии заболевания наблюдается постепенное закрытие просвета сосудов легких, вследствие чего повышается давление и нарушается функционирование правого желудочка и предсердия. В Юсуповской больнице проводится диагностика и лечение пациентов с легочной гипертензией. Кардиологи Юсуповской больницы используют современные методы инструментальных и лабораторных исследований, позволяющие выявить гипертензию на начальной стадии. Своевременная диагностика легочной гипертензии увеличивает вероятность благоприятного результата лечения.
Специалисты относят легочную гипертензию к одному из наиболее часто возникающих заболеваний сердечно-сосудистой системы. Женщины в возрасте от 30 до 40 лет болеют чаще, чем мужчины. Пациент, заболевший легочной гипертензией, на начальных стадиях патологического процесса может не обращаться к врачу, так как клиническая картина достаточно стертая. Данное заболевание характеризуется повышением артериального давления в легочной артерии в состоянии покоя на 25 мм рт. ст., а при физических нагрузках – на 50 мм рт. ст. и.
Легочная гипертензия при отсутствии лечения приводит к правожелудочковой недостаточности, которая может стать причиной летального исхода. При выявлении признаков легочной гипертензии немедленно обращайтесь в Юсуповскую больницу.
Врачи выделяют несколько основных видов легочной гипертензии:
Первичную – заболевание с неизвестным происхождением, которое может быть как врожденным, так и приобретенным. Болезнь получила название «идиопатическая легочная гипертензия». Она характеризуется изменением легочной артерии и увеличением правого желудочка. Первичная легочная гипертензия является причиной инвалидизации больного, а при отсутствии лечения приводит к летальному исходу;
Вторичную – развивается как осложнение других заболеваний: врожденных и приобретенных пороков сердца, ВИЧ-инфекции, болезней соединительной ткани, бронхиальной астмы, патологии дыхательной системы. Заболевание может развиться вследствие закупорки кровяными сгустками сосудов. В данном случае диагностируется хроническая легочная гипертензия.
Степени легочной гипертензии по давлению
Врачи Юсуповской больницы для определения степени тяжести заболевания используют эхокардиографию или катетеризацию сердца. Различают три степени тяжести легочной гипертензии:
Увеличение давления в легочной артерии на 25 – 45 мм рт. ст. Указывает на I степень заболевания;
Увеличение давления на 45-65 мм рт. ст. – легочная гипертензия II степени;
Увеличение давления более чем на 65 мм рт. ст. – легочная гипертензия III степени.
Синдром легочной гипертензии классифицируется также в зависимости от наблюдаемой клинической картины. При этом выделяется 4 класса:
I класс: у пациентов не наблюдается снижения физической активности. Привычные нагрузки не вызывают одышку, головокружение, слабость и болезненные ощущения;
II класс: у пациентов происходит снижение физической активности. При обычных нагрузках больной испытывает головокружение, одышку, боли за грудиной, слабость. В состоянии покоя данные симптомы исчезают;
III класс: в значительной степени нарушается физическая активность пациентов. При незначительной нагрузке проявляются симптомы, характерные для данного заболевания;
IV класс: значительное снижение активности. Легочная гипертензия 4 степени характеризуется выраженной симптоматикой как в состоянии покоя, так и при минимальных физических нагрузках.
Симптомы
Легочная гипертензия не имеет ярко выраженных симптомов, поэтому лечение начинается на поздних этапах заболевания. В дебюте заболевания можно обнаружить следующие симптомы:
Появление небольшой одышки в состоянии покоя или при малой физической активности;
Охрипший голос или сухой кашель;
Снижение массы тела без видимых причин;
Учащенное сердцебиение, с течением заболевания на шее у пациента отчетливо отмечается пульсация яремной вены;
Подавленное настроение и постоянное чувство усталости и слабости;
Обмороки и головокружения, которые являются следствием гипоксии – нехватки кислорода.
На более поздних этапах легочная гипертензия проявляется следующими признаками:
Нарушением ритма сердца – аритмией;
Симптомами ишемии миокарда и приступами стенокардии, при которых пациента охватывает чувство страха, выступает холодный пот и появляется боль за грудиной;
Кровохарканьем и появлением прожилок крови в мокроте.
На терминальной стадии происходит отмирание тканей, возникающее из-за формирования тромбов в артериолах. Гипертонические кризы у больных проявляются в ночное время. Острая сердечная недостаточность или перекрытие легочной артерии тромбом могут стать основными причинами смерти.
Причины возникновения заболевания
Причины возникновения легочной гипертензии разные. Почему возникает идиопатическая легочная гипертензия, учёные не установили до сих пор. Вероятность ее развития высока у людей с аутоиммунными заболеваниями, которые принимают оральные контрацептивы, имеют близких родственников с данным заболеванием. Вторичная легочная гипертензия возникает из-за осложнения заболеваний сосудов, легких, пороков сердца.
Постепенное сужение артериол и капилляров, относящихся к системе легочной артерии, предшествует развитию заболевания. На поздних стадиях поражения артерии может происходить воспалительное разрушение стенки сосуда. Вследствие данных изменений в сосудах возникает прогрессирующее повышение давления или легочная артериальная гипертензия.
Легочная гипертензия тесно связана с нарушениями со стороны сердечно-сосудистой системы и лёгких:
Хронической обструктивной болезнью легких;
Недостаточной вентиляцией легких;
Остановкой дыхания в период сна (апноэ);
Аномалиями развития дыхательной системы;
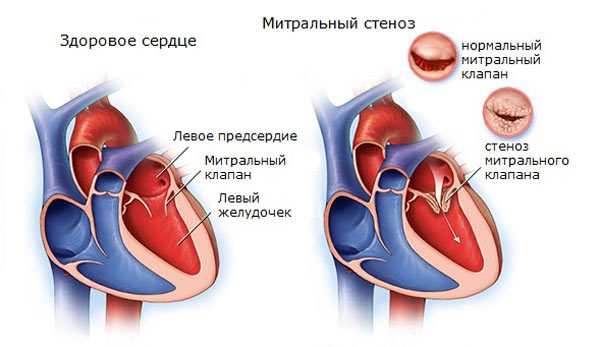
Врожденными, а также приобретенными пороками сердца (стенозом митрального клапана, незаращением перегородки между желудочками, патологией левого желудочка);
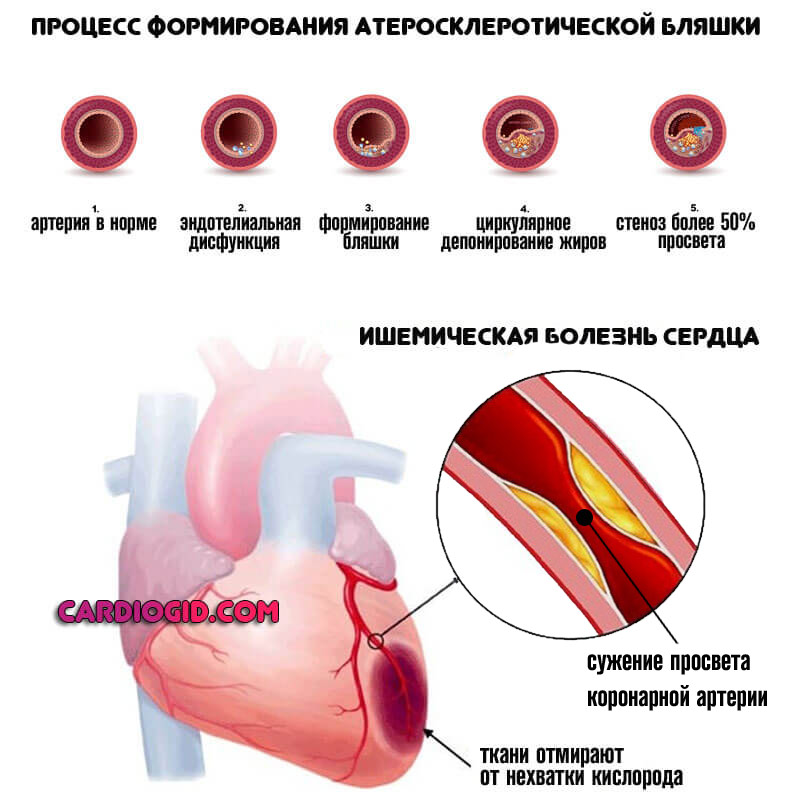
Ишемической болезнью сердца;
Воспалением миокарда – миокардитом;
Хронической сердечной недостаточностью.
К факторам риска развития легочной гипертензии относят отягощённую наследственность, приём наркотических веществах, некоторых лекарств (Фенфлурамина, Аминорекса, Дексфенфлюрамина) и химиотерапевтических препаратов. Часто легочная гипертензия диагностируется у пациентов с заболеваниями аутоиммунного характера. Сильное повышение давления в легочной артерии может быть спровоцировано гемолитической анемией, саркоидозом и поражением щитовидной железы.
Диагностика
В норме давление в легочной артерии в состоянии покоя составляет около 15 мм рт. ст. Если оно превышает 25 мм рт. ст., то это уже является патологией. Более 65 мм рт. ст. считается самой тяжелой степенью легочной гипертонии.
В Юсуповской больнице измерение давления проводится при помощи зонда. В яремной вене делают прокол и вводят зонд, прикрепленный катетер доходит до самой артерии. Это очень сложная манипуляция, но на сегодняшний день она считается лучшим способом диагностики легочной гипертензии. Исследования в Юсуповской больнице проводит высококвалифицированный кардиолог. Он назначает исследования, которые позволяют оценить состояние легких и сердца, установить причину повышенного давления:
Регистрацию электрокардиограммы – позволяет выявить гипертрофию правого желудочка и предсердия;
Компьютерную томографию – предоставляет информацию об увеличении артерий и наличии сопутствующих заболеваний;
Эхокардиографию – проводится для определения скорости движения крови и осмотра полостей сердца и сосудов;
Рентгенографию органов грудной клетки – необходима для установления размеров сердца и подтверждения диагноза;
Ангиопульмонографию – метода, при котором вводится контрастное вещество для установления сосудистого рисунка в системе артерий лёгких.
Легочная гипертензия у новорожденных встречается крайне редко. Подавляющее количество данных диагнозов ставится в первые дни жизни малыша. Это позволяет снизить количество летальных исходов.
Лечение
Стандарты лечения легочной гипертензии предполагают комбинацию адекватной терапии с применением препаратов, выполнения рекомендаций по снижению симптоматики, хирургических методов. Немедикаментозные методы лечения синдрома легочной гипертензии предполагают соблюдение водно-солевого баланса, умеренные физические нагрузки и кислородотерапию. Врачи Юсуповской больницы рекомендуют пациентам с диагнозом легочная гипертензия соблюдать следующие ограничения:
Уменьшить употребление жидкости – не более 1,5 литров в сутки. Также уменьшить потребление соли;
Исключить подъемы на высоту (не более 1000 метров);
Избегать обмороков, появления одышки и болей в груди, что достигается с помощью дозированной физической нагрузки.
Для лечения легочной гипертензии применяют препараты, действие которых направлено на восстановление функции дыхательной и сердечно-сосудистой систем. Специалистам при использовании медикаментозного метода удается уменьшить нагрузку на сердце, расширить сосуды и снизить давление.
В Юсуповской больнице кардиологи назначают пациентам с легочной гипертензией следующие фармакологические препараты:
Антагонисты кальция. Изменяют частоту сердечных сокращений, расслабляют мускулатуру бронхов, снижают спазм сосудов малого круга, уменьшают агрегацию тромбоцитов, повышают устойчивость сердечной мышцы;
Диуретики. Выводят лишнюю воду из организма, снижают давление;
Ингибиторы АПФ. Расширяют сосуды, уменьшают нагрузку на сердце, снижают давление;
Антиагреганты. Уменьшают способность склеивания эритроцитов и тромбоцитов. Предотвращает их прилипание к внутренней оболочке кровеносных сосудов;
Антикоагулянты прямого действия. Эти препараты препятствуют образованию фибрина (такое вещество в крови, которое образует основу кровяного сгустка), а также предупреждают появление сгустков крови (тромбов);
Непрямые антикоагулянты. Препараты, относящиеся к этой группе, воздействуют на свертывание крови, а также снижают свертываемость крови;
Антагонисты рецепторов эндотелина;
Бронходилятаторы. Эти препараты улучшают вентиляцию легких;
Оксид азота NO в виде ингаляций – для расширения сосудов;
Антибиотики – если имеется бронхолегочная инфекция;
Простагландины. Мощные расширители сосудов, которые имеют целый спектр дополнительных эффектов, таких как препятствие слипанию тромбоцитов и эритроцитов, замедление образования соединительной ткани, уменьшение повреждения эндотелиальных клеток.
Тяжёлая легочная гипертензия у взрослых требует применения хирургических методов лечения:
Тромбоэндартерэктомии – удаления из сосудов сгустков крови;
Предсердной саптостомии – создания отверстия между предсердиями для снижения давления;
Трансплантации комплекса легкого и сердца или только легкого – применяется на поздних стадиях развития заболевания и при наличии других заболеваний.
Чтобы остановить прогрессирование и не допустить осложнений болезни, своевременно обращайтесь к специалистам Юсуповской больницы.

Прогноз
Прогноз для жизни и выздоровления при легочной гипертензии зависит от формы и стадии заболевания, своевременности и адекватности проводимой терапии. При применении современных методик лечения смертность пациентов с хронической формой заболевания составляет 10%. Пятилетняя выживаемость пациентов при первичной легочной гипертензии варьируется от 20 до 35%.
На общий прогноз влияют следующие факторы:
Степени легочной гипертензии по давлению – при снижении давления в легочной артерии прогноз будет благоприятным, при повышении давления более чем на 50 мм рт. ст. – неблагоприятный. Пациент, у которого диагностирована вторичная легочная гипертензия, может с большей вероятностью получить благоприятный прогноз;
Нарастание симптомов заболевания или уменьшение степени их выраженности;
Улучшение или ухудшение состояния пациента при терапевтическом лечении.
Когда развивается легочная гипертензия у новорожденных, прогноз зависит от того, в какой срок врачом будет выявлена проблема. В большинстве случаев для постановки диагноза требуется до трёх дней, после чего врачи начинают осуществлять комплекс лечебных мероприятий.
Профилактические мероприятия
Профилактика синдрома легочной гипертензии проводится комплексно и включает следующие мероприятия:
Отказ от курения и других вредных привычек;
Своевременное определение проблемы и разработка плана лечения;
Регулярное наблюдение пациентов с подтвержденными бронхолегочными диагнозами;
Исключение стрессовых ситуаций;
Контроль физической активности и нагрузок.
В Юсуповской больнице проводят диагностику и эффективное лечение пациентов с легочной гипертензией, которое позволяет улучшить качество и увеличить продолжительность жизни. Позвоните по телефону Юсуповской больницы и запишитесь на прием. Специалист-контакт центра ответит на все ваши вопросы.
Первичная легочная гипертензия: редкое и малоизученное заболевание
По мнению Всемирной организации здравоохранения первичная легочная гипертензия относится к одним из самых редких заболеваний сердечно-сосудистой системы.
Иначе её называют ещё идиопатической легочной артериальной гипертензией, болезнью Аэрза, синдромом Эскудеро или черным цианозом. Этот недуг не до конца изучен и смертельно опасен, поскольку приводит к необратимым и несовместимым с жизнью изменениям в деятельности легких и сердца.
Описание заболевания
Болезнь относится к разряду сосудистых патологий, при которых кровяное давление в сосудистом русле легких человека повышается до ненормально высоких отметок.
Механизм развития идиопатической формы заболевания изучен недостаточно хорошо, но ряд исследователей выделяет такие основные патофизиологические феномены в порядке очередности их возникновения:

- вазоконстрикция – постепенное сужение просвета кровеносных сосудов легких;
- изменение эластичности сосудов, стенки которых становятся более хрупкими;
- редукция сосудистого русла легких – полное или частичное закрытие некоторых сосудов в легких с утратой ими их функций;
- повышение кровеносного давления в функционирующих сосудах вследствие непомерно высокой нагрузки на них;
- перегрузка правого желудочка сердца и ухудшение его насосной функции;
- изнашивание сердца, развитие синдрома «легочного сердца».
Первое упоминание об этом заболевании в медицинской литературе относится к 1891 году. С тех пор ученые выяснили, что:
- Большинство пациентов заболевает в сравнительно молодом возрасте – около 25-35 лет. Но зафиксированы отдельные случаи, когда болезнь поражала пожилых людей или младенцев.
- Страдают от идиопатической легочной гипертензии преимущественно женщины – примерно 75-80% от числа всех больных.
- Частота заболеваний составляет 1-2 человека на миллион.
- Среди всех кардиологических больных количество случаев данного недуга не превышает 0,2%.
- Существует семейная предрасположенность – наследственные корни болезни были выявлены в 10% случаев.
Причины и факторы риска
Достоверные причины идиопатической легочной гипертензии не установлены. Рассматривается несколько теорий о пусковом механизме этого заболевания:

- Генная мутация. У 20-30% больных обнаружен мутированный ген рецептора костного белка BMPR2. Именно этим объясняется то, что болезнь иногда может передаваться по наследству. При этом в последующих поколениях она проявляется в более тяжелой и злокачественной форме.
- Аутоиммунные заболевания. Например, в ряде случаев имеет место содружественное протекание системной красной волчанки и идиопатической гипертензии легких.
- Нарушение выработки сосудосуживающих веществ в организме, которое может иметь как врожденный, так и приобретенный характер.
- Влияние внешних факторов, которые приводят к необратимым изменениям в легочных сосудах. Так, прием некоторых фармпрепаратов или нераспознанная тромбоэмболия сосудов во время родов связывается с последующим появлением первичной легочной гипертензии в 15-20% случаев.
К группе риска по этому заболеванию можно отнести:
- молодых женщин, особенно рожавших и принимавших оральные контрацептивы на протяжении долгого времени;
- больных аутоиммунными заболеваниями;
- инфицированных вирусом герпеса восьмого типа, ВИЧ;
- тех, чьи близкие родственники страдали этим заболеванием;
- людей, принимающих фармпрепараты с аноректическим действием, кокаин или амфетамины;
- лиц, страдающих портальной гипертензией.
Клиника: виды и формы
В отличие от вторичной легочной гипертензии у детей и взрослых первичная (идиопатическая) форма этого заболевания возникает при отсутствии выраженных патологий со стороны органов дыхания, сосудов и сердца.
Согласно классификации ВОЗ от 2008 года выделяют следующие виды идиопатической гипертензии легких в зависимости от предполагаемой причины её возникновения:
- Семейная или наследственная – обусловленная генетической мутацией определенных генов, передающейся по наследству.
- Спорадическая:

- вызванная токсинами или медикаментами;
- связанная с другими соматическими заболеваниями, в том числе аутоиммунными и инфекционными;
- обусловленная гипоксией – это высокогорная и северная гипертензии, вызванные недостаточной адаптацией легких к особенностям климатических условий в высокогорных районах и за Полярным кругом;
- легочная гипертензия новорожденных;
- обусловленная множеством неясных факторов (связанная с обменными и онкологическими заболеваниями, болезнями крови и др.).
По типу морфологических изменений, произошедших в легких больного, выделяют следующие виды заболевания (Беленков Ю.Н., 1999 год):
- плексогенная артериопатия легких – обратимое поражение артерий;
- рецидивирующая тромбоэмболия легких – поражение артериального русла легких тромбами с последующей обструкцией сосудов;
- венокклюзионная болезнь легких – зарастание соединительной тканью легочных вен и венул;
- капиллярный гемангиоматоз легких – доброкачественное разрастание капиллярной сосудистой ткани в легких.
По характеру течения заболевания условно выделяют такие его формы:
- злокачественная – симптомы прогрессируют до самых тяжелых своих проявлений за несколько месяцев, смерть наступает в течение года;
- быстро прогрессирующая – симптомы прогрессируют довольно быстро, в течение пары лет;
- медленно прогрессирующая или вялотекущая форма болезни, при которой основные симптомы долго остаются незамеченными.
Опасность и осложнения
Механизм заболевания таков, что пропорционально повышению давления в сосудах легких увеличивается и нагрузка на правый желудочек сердца, который постепенно расширяется и перестает справляться со своей функциональной нагрузкой.
Кроме этого в ряду серьезных осложнений выделяют:
- сердечные аритмии;
- синкопальные состояния;
- тромбоэмболию артерии легкого;
- гипертонические кризы в системе малого круга кровообращения.
Все эти сопутствующие диагнозы значительно ухудшают состояние больного и без оказания должной медицинской помощи могут привести даже к летальному исходу.
О том, как проводят диагностику врожденных пороков сердца, и на какие симптомы стоит обращать внимание, читайте здесь.
Подробно о лечении приобретенного митрального порока сердца рассказано в этой публикации.
Лечебный процесс: от диагностики к лечению
Кратко весь лечебный процесс можно охарактеризовать с помощью описания трех основных его этапов: распознавания симптомов, квалифицированной медицинской диагностики, применения действенных методов лечения.
| Этапы лечебного процесса | Краткая характеристика |
| Самодиагностика | Основные симптомы заболевания:
По мере развития заболевания симптоматика прогрессирует: если в начале болезни все симптомы проявлялись лишь при физической нагрузке, то на последних стадиях все они не будут покидать пациента даже в состоянии покоя, плюс присоединятся проблемы с печенью и пищеварением, асцит. |
| Медицинская диагностика |
|
| Методы лечения | Немедикаментозное лечение:
Медикаментозное симптоматическое лечение:
|
Узнайте больше об этом заболевании из презентации на видео:
Прогнозы
Прогноз неблагоприятен, так как причинно-следственный механизм болезни неизвестен до конца, а следовательно подобрать точное лечение представляется затруднительным.
В зависимости от характера течения недуга человек с идиопатической гипертензией может прожить от нескольких месяцев до 5 и более лет. Средняя продолжительность жизни больного без лечения составляет около 2,5 лет. Пациенты, которые прожили 5 и более лет после постановки диагноза, составляют около 25% от общего количества больных с первичной легочной гипертензией.
Меры профилактики
Специфической профилактики от данного заболевания не существует. Пациентам, которые входят в группу риска желательно:

- следить за своим здоровьем, в частности – регулярно отслеживать состояние легких и сердца;
- не курить и следить за массой своего тела;
- не проживать в высокогорных, заполярных и экологически неблагополучных регионах;
- избегать заболеваний дыхательной системы, инфекционных простудных болезней;
- по возможности дозировать физическую нагрузку, не исключая её полностью.
То, что идиопатическая легочная гипертензия практически неизлечима – это медицинский факт. Но в силах каждого человека сделать все, чтобы не допустить появления у себя такого диагноза.
Первичная лёгочная гипертензия ( Болезнь Аэрза , Болезнь Эскудеро , Идиопатическая легочная гипертензия , Синдром Аэрза-Арилаго )
Первичная легочная гипертензия – наследственная патология, характеризующаяся повышенным давлением внутри легочной артерии и усиленным общим легочным сосудистым сопротивлением. Проявляется одышкой, повышением частоты сердечных сокращений, непродуктивным кашлем, потерей сознания, загрудинными болями, непереносимостью физических нагрузок, отеками, кровохарканьем. Назначаются инструментальные методы исследования сердца, сосудов, диагноз подтверждается данными измерения давления в легочном стволе. Лечение включает прием вазодилатирующих препаратов, коррекцию ежедневных нагрузок.
МКБ-10

Общие сведения
Первичная легочная гипертензия (ПЛГ) имеет ряд синонимичных названий: идиопатическая легочная гипертензия, синдром Аэрза-Арилаго, болезнь Аэрза, болезнь Эскудеро. Распространенность данной патологии невелика, в течение года диагноз устанавливается 1-2 людям из 1 млн. Наибольшая подверженность болезни определяется у женщин от 20 до 30 лет и у мужчин от 30 до 40 лет. Дети, подростки и люди старческого возраста (после 60 лет), заболевают редко, их доля среди всех больных составляет не больше 7-9%. Половой и расовой предрасположенности к патологии не выявлено. Среднее время от дебюта до подтверждения диагноза составляет 2 года, средняя выживаемость больных – от 3 до 5 лет.

Причины первичной легочной гипертензии
Этиология заболевания изучена недостаточно. Предполагается, что ПЛГ относится к наследственным патологиям. У пациентов обнаруживаются мутации генов, определяющих производство сосудорасширяющих соединений – NO-синтазы, карбимил-фосфат синтазы, транспортеров серотонина, а также активность рецептора типа второго костного морфогенетического белка. Механизм генетической передачи аутосомно-доминантный, сопровождается неполной пенетрацией. Это означает, что дебют болезни возможен при наличии одного или двух дефектных генов в аллели, но иногда заболевание остается непроявленным. Передача мутации происходит с тенденцией к манифестации патологии в более раннем возрасте и с более тяжелым течением в следующих поколениях. Носительство мутационного гена или генов приводит к развитию симптоматики не всегда, а только при воздействии пусковых факторов, к которым относятся:
- Медикаментозные, наркотические интоксикации. ПЛГ потенцируется приемом амфетаминов, L-триптофана, аминорекса, фенфлурамина. Предполагается негативное влияние мета-амфетаминов, кокаина, препаратов химиотерапии.
- Физиологические состояния. Спровоцировать начало болезни могут роды и гестация. В группе высокого риска находятся беременные женщины с заболеваниями сердечно-сосудистой системы, осложнениями в родах.
- Сопутствующие заболевания. Установлено, что к развитию ПЛГ предрасполагает системная или портальная гипертензия, ВИЧ-инфекция, болезни печени, врожденные шунты между легочными и системными сосудами. Вероятно, пусковыми механизмами могут стать тиреопатии, гематологические заболевания, генетические метаболические патологии.
Патогенез
Развитие ПЛГ происходит в несколько этапов. Вначале нарастает дисфункция или появляются повреждения сосудистого эндотелия, возникает дисбаланс производства и секреции вазодилатирующих и вазоконстрикторных соединений. Повышается продукция тромбоксана и эндотелина-1 – пептида с митогенным действием на гладкомышечные клетки. Образуется недостаток вазодилатирующих соединений, основными из которых являются окись азота и простациклин. Сосуды легких сужаются.
На втором этапе формируются необратимые изменения структуры сосудов легких. Из эндотелиальных клеток высвобождаются хемокины, которые вызывают перемещение клеток гладких мышц во внутреннюю оболочку легочных артериол. Запускается процесс патологического разрастания стенок сосудов внутрь и усиления производства медиаторов с выраженным сосудосуживающим действием, развивается тромбоз. Углубляется поражение эндотелиальных тканей, прогрессирует сосудистая обструкция. Патологические процессы распространяются на все слои сосудистых стенок и разные типы клеток. Увеличивается сопротивление току крови, повышается давление.
Симптомы первичной легочной гипертензии
Первым и наиболее распространенным проявлением ПЛГ является инспираторная одышка. Сначала она отмечается лишь при умеренной физической нагрузке, позже начинает сопровождать повседневную двигательную активность. При тяжелом или продолжительном течении заболевания нарушения ритма дыхания возникают внезапно в покое. Другой частый симптом – боль в груди. По характеру она бывает ноющей, жгучей, сжимающей, давящей, колющей. Продолжительность колеблется от минуты до нескольких дней. Как правило, боль нарастает постепенно, заметно обостряется при занятиях спортом, физическом труде.
Около половины больных при нагрузке испытывают головокружения и обмороки. Внешне это проявляется резким побледнением кожных покровов, а затем появлением синюшной окраски лица, рук и ног, помутнением и иногда – потерей сознания. Длительность подобных симптомов колеблется от 1 до 20-25 минут. У 60% пациентов выявляется учащенное сердцебиение и перебои ритма сердца, у 30% – непродуктивный кашель. У каждого десятого больного развивается однократное или продолжающееся несколько дней кровохарканье. Со временем изменяется форма пальцев – колбовидно утолщаются концевые фаланги, ногти закругляются.
Осложнения
ПЛГ нередко осложняется тромбоэмболией субсегментарных ветвей легочной артерии, мерцательной аритмией, острой сердечной недостаточностью. Наиболее характерна правожелудочковая недостаточность, которая проявляется отеком, распространяющимся от нижних конечностей вверх, асцитом, увеличением печени, набуханием шейных вен, потерей массы тела. При длительном течении болезни возникает декомпенсация по большому кругу кровообращения. Острое состояние сопряжено с риском смертельного исхода, около 27% больных умирают из-за внезапной остановки сердца.
Диагностика
Постановка диагноза первичной легочной гипертензии затруднена, поскольку симптомы неспецифичны, а распространенность болезни незначительна. Обследование проводит врач-кардиолог, терапевт. Пациенты жалуются на слабость, одышку, загрудинные боли. При сборе анамнеза нередко определяется наличие провоцирующего фактора (вирусной инфекции, беременности, родов) и семейной отягощенности. С целью уточнения диагноза, исключения сердечных пороков, рецидивирующей ТЭЛА, ХОБЛ и заболеваний миокарда осуществляется:
- Физикальное исследование. В ходе осмотра обнаруживается акроцианоз (синюшность кожи). Правожелудочковая сердечная недостаточность проявляется набуханием вен шеи, отеками конечностей, накапливанием жидкости в органах брюшины. Аускультация сердца выявляет акцент второго тона над легочной артерией, пансистолический шум, шум Стилла.
- Лабораторные анализы. Назначается клиническое и биохимическое исследование крови, тест на тиреоидные гормоны, антикардиолипиновые антитела, D-димер, антитромбин III и протеин C. Результаты позволяют дифференцировать сердечно-сосудистые заболевания, например, исключить тромбофилию. При ПЛГ возможно определение низкого титра антикардиолипиновых антител.
- Инструментальная диагностика. По результатам ЭКГ ЭОС отклоняется вправо, правый сердечный желудочек и предсердие гипертрофированы, дилатированы. При фонокардиографии диагностируется гипертензия, гиперволемия легочного круга кровообращения. При рентгенографии ОГК левая ветвь и ствол легочной артерии выбухают, корни легких расширены, правые структуры сердца увеличены. Путем катетеризации сердца измеряется давление крови внутри артерии легких, оценивается минутный объем крови, общее легочное сосудистое сопротивление. Диагноз ПЛГ подтверждается при ДЛАср. от 25 мм. рт. ст. в состоянии покоя либо ниже 30 мм .рт. ст. с нагрузкой, ДЗЛА не выше 15 мм. рт. ст., ОЛСС не менее 3 мм рт. ст./л/минуту.
Лечение первичной легочной гипертензии
Терапия нацелена на нормализацию давления крови в артериях и легочном стволе, замедление прогрессирования болезни, предупреждение и устранение осложнений. Пациенты госпитализируются при первичном появлении симптомов, выявлении признаков ускоренного развития болезни, формировании декомпенсации по системному кругу и тромбоэмболии легочного ствола. Лечение проводится в трех направлениях:
1. Медикаментозная терапия. Лекарственные средства позволяют быстро улучшить состояние больных, полностью или частично достичь компенсации нарушенных сердечно-сосудистых функций. Используются препараты следующих групп:
- Антикоагулянты, дезагреганты. Назначаются оральные антикоагулянты – варфарин, гепарин, низкомолекулярные гепарины. Среди дезагрегантов наиболее распространено применение ацетилсалициловой кислоты. Регулярный прием лекарств снижает риск тромбоэмболии.
- Диуретики. Мочегонные средства (петлевые диуретики) уменьшают объем циркулирующей крови, снижают системное давление. В период терапии тщательно контролируется уровень электролитов в крови, функциональность почек.
- Сердечные гликозиды, кардиотоники. Предупреждают развитие и прогрессирование недостаточности функций сердца, корректируют мерцательную аритмию. Часто препараты вводятся внутривенно.
- Блокаторы кальциевых каналов. Вызывают релаксацию гладких мышечных волокон в стенках сосудов, увеличивая их просвет. Лечение целесообразно для лиц с положительной реакцией на вазодилататоры, имеющих один или несколько из следующих показателей: сердечно-сосудистый индекс более 2,1 л/мин/м2, насыщение гемоглобином крови вен больше 63%, давление в правом предсердии менее 10 мм. рт. ст.
- Простагландины. Оказывают вазодилатирующее, антиагрегационное и антипролиферативное действие. Распространено использование простагландина E1.
- Антагонистыэндотелиновых рецепторов. По данным исследований легочной ткани больных, эндотелин-1 участвует в патогенезе ПЛГ, оказывая вазоконстрикторный эффект. Активация системы эндотелина подтверждает необходимость применения антагонистов рецепторов к этому соединению.
- Оксид азота. Данное соединение является сильнодействующим эндогенным вазодилататором. Больным показаны курсы ингаляций на протяжении 2-3 недель.
- ФДЭ-5. Препараты данной группы снижают ОЛСС и нагрузку на правый желудочек. Их прием улучшает движение крови по сосудам, повышает толерантность к физической активности.
2. Коррекция образа жизни. Пациентам рекомендуются физические нагрузки, которые не сопровождаются выраженной одышкой и болями в области груди. Поскольку гипоксия усугубляет течение болезни, противопоказано пребывание в высокогорных регионах. Авиаперелеты должны сопровождаться возможностью оксигенотерапии. Необходимо проведение профилактики простудных заболеваний, особенно тяжелых вирусных инфекций, способных ухудшить течение ПЛГ. Женщинам рекомендуется использовать барьерные контрацептивные средства. Беременность и роды сопряжены с высоким риском смерти матери.
3. Хирургическое лечение. Процедура предсердной септостомии направлена на искусственное образование перфорации межпредсердной перегородки – дополнительный сброс крови снижает давление внутри предсердий, улучшает функциональность сердца. Операция сопровождается риском артериальной гипоксемии и смерти, летальность составляет 5-15%. Другой вариант хирургического лечения – трансплантация легких или комплекса сердца и легких. Выживаемость пациентов спустя 3 года достигает 55%.
Прогноз и профилактика
Средний показатель продолжительности жизни больных – 3-5 лет. Поиски эффективных методов лечения продолжаются. В настоящее время врачам удается снизить риск летального исхода с помощью операций трансплантации легких, но показатели смертности остаются высокими. Система профилактических мер не установлена, генетиками и кардиологами разрабатываются способы скрининговых обследований, которые позволят выявить семьи с отягощенным анамнезом и лиц из групп риска. Последним рекомендуется совместно с врачом решать вопрос о безопасности беременности и родов, своевременно лечить артериальную гипертензию, патологии печени, эндокринные заболевания, избегать заражения ВИЧ и приема веществ, способных спровоцировать ПЛГ.
? Легочная гипертензия: прогноз и продолжительность жизни 2020
Table of Contents:

Что такое легочная гипертензия?
Легочная гипертензия (PH) является серьезным заболеванием, которое возникает, когда артерии, переносящие кровь в легкие, сжимаются, нарушая кровоток. Кровь должна проходить через легкие, чтобы подбирать кислород, который он доставляет всем органам, и ткани в организме.
Когда артерии между сердцем и легкими сужаются или поток сжат, сердце должно работать сверхурочно, чтобы перекачивать кровь в легкие. Со временем сердце может стать слабым, а кровообращение будет уменьшаться тело.
Типы типов гиперлинии лёгочной артерии
Существует пять типов PH:
пульса группы 1 (ЛАГ)
Группа 1 ПАУ может иметь множество причин, включая:
- заболевания соединительной ткани
- ВИЧ
- заболевания печени
- врожденные пороки сердца
- болезнь серповидно-клеточной анемии
- шистосомоз (паразитарная инфекция)
- определенные наркотики или токсины, в том числе некоторые уличные наркотики и диетические препараты
- условия, которые влияют на вены и мелкие кровеносные сосуды легких
PAH также может быть унаследован от ваших родителей. Иногда PAH появляется без какой-либо известной причины.
Группа 2 PH
Группа 2 PH вызвана условиями, которые влияют на левую сторону сердца. Это включает заболевание митрального клапана и долгосрочное высокое кровяное давление.
Группа 3 PH
Группа 3 PH связана с определенными состояниями легких и дыхания, включая:
- хроническое обструктивное заболевание легких (COPD)
- интерстициальные заболевания легких, которые могут вызвать рубцевание на ткани легких
- апноэ сна
Группа 4 PH
Сгустки крови в легких и нарушения свертывания связаны с группой 4 PH.
Группа 5 PH
Группа 5 PH вызвана различными другими состояниями, которые включают в себя:
- расстройства крови, такие как системные нарушения полицитемии и тромбоцитемии
- , такие как саркоидоз и васкулит
- нарушения обмена веществ , такие как заболевание щитовидной железы и болезнь хранения гликогена
- другие состояния, такие как опухоли и заболевание почек
Все виды РН требуют медицинской помощи. Лечение причины PH часто помогает замедлить прогрессирование болезни.
Показатели выживания и прогноз Показатели выживаемости и прогноз
В настоящее время нет лечения от PH. Это прогрессирующее заболевание, что означает, что он может быстро развиваться. Если его не лечить, болезнь может угрожать жизни в течение нескольких лет.
Однако болезнь может управляться. Некоторые пациенты могут изменять образ жизни и следить за своим здоровьем. Но для многих пациентов PH может привести к сердечной недостаточности, и их общее состояние здоровья может оказаться в большой опасности. Лекарства и модификации образа жизни предназначены для замедления прогрессирования заболевания.
В тех случаях, когда PH не обрабатывается, долгосрочная перспектива является мрачной. Существует 68-процентный шанс на выживание через год. По данным Центра легочного университета штата Огайо, шансы на выживание снижаются до 34 процентов после пяти лет.
Если у вас есть PH и склеродермия, кожная болезнь, которая также влияет на небольшие артерии, ваши двухлетние коэффициенты выживаемости составляют 40 процентов, согласно исследованию 2008 года, опубликованному в Annals of Thoracic Medicine. Скорости выживания с помощью PH зависят от причины заболевания.
Лечение Лечение
В настоящее время нет лечения для PH. Но лечение доступно, что может задержать его прогрессирование. Обработки для РН меняются в зависимости от причины заболевания. Если у вас тяжелая болезнь митрального клапана, операция по ремонту или замене митрального клапана может помочь улучшить ваш PH.
Во многих случаях назначают лекарства, которые помогают ослабить кровеносные сосуды. К ним относятся блокаторы кальциевых каналов, которые также используются для лечения традиционной гипертензии.
Другими препаратами, которые помогают улучшить кровоток, являются ингибиторы фосфодиэстеразы-5, такие как силденафил (Виагра). Эти препараты помогают улучшить кровоток. Они уменьшают нагрузку сердца на сверхурочную работу, чтобы прокачать достаточно крови в легкие. Некоторые препараты вводятся перорально. Другие вводят непрерывно через насос, который помещает препарат в ваши вены или под кожу.
Другие лекарства и лечение
Другие лекарства, обычно используемые для лечения PH, включают дигоксин, который помогает сердце биться сильнее. Дигоксин также используется для лечения сердечной недостаточности.
Избыток жидкости может накапливаться в ногах и лодыжках пациентов с ФП. Диуретики назначают, чтобы помочь вернуть уровень жидкости человека в норму. Кислородная терапия также может потребоваться для повышения уровня кислорода в крови.
Упражнения и здоровый образ жизни также необходимы для долгосрочного лечения PH.
Трансплантация сердца и легкого
Трансплантация сердца и легкого дает единственную надежду на самые серьезные случаи PH. Пересадка легкого проводится на пациентах, у которых также есть заболевание легких. Трансплантация сердца и легкого может потребоваться, если сердце и легкие больше не могут функционировать достаточно хорошо, чтобы держать вас в живых.
Здоровые органы могут быть имплантированы, но хирургия пересадки имеет свои риски. Это сложная операция, и всегда есть список ожиданий для здоровых органов.
OutlookSupport доступен
Если у вас есть PH, поговорите со своим поставщиком медицинских услуг о группах поддержки в вашем регионе. Поскольку PH может ограничивать ваши физические действия, это часто приводит к эмоциональным осложнениям. Вы можете поговорить с психиатрическим врачом, чтобы справиться с этими проблемами. И помните: ваш прогноз с помощью PH может быть улучшен, если вы получите раннее лечение.
Q & AQ & A
При правильном и раннем лечении, могу ли я по-прежнему жить нормальной жизнью с моим PH?