Причины наджелудочковой экстрасистолии, симптомы, лечение и возможные последствия
Н аджелудочковая экстрасистолия — это появление атипичных сокращений кардиальных структур вне связи с работой синусового узла. Очаг патологического возбуждения, как и следует из названия состояния, локализуется выше желудочков. Обычно это атриовентрикулярный узел, который в норме проводит импульс, но не генерирует его.
Обнаружить патологическое проявление сложно, если не сказать невозможно, когда возникают единичные экстрасистолы. При множественных или групповых проявления минимальны, но присутствуют. Их выраженность зависит от длительности и характера процесса.
Оценку состояния здоровья проводит врач-кардиолог. В тандеме с иными специалистами определяется этиология проблемы. Лечение требуется незамедлительно, вероятны летальные осложнения.
Механизм развития патологии
Для начала нужно обратиться к основам физиологии и анатомии. Сердце — это мышечный орган. Его клетки, так называемые кардиомиоциты, способны к спонтанному возбуждению.
Потому кардиальные структуры расположены к полноценной работе вне сторонней стимуляции. Частично скорость сокращений регулируется головным мозгом и в меньшей мере гормональными веществами.
Генерация электрического импульса проходит в особом скоплении цитологических единиц: синусовом узле. Это нормальное естественное явление.
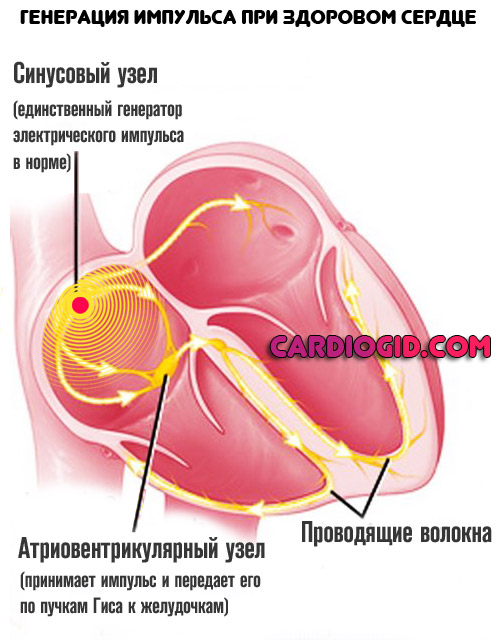
При наличии поражений самого сердца или иных систем, возможно формирование сигнала в других, нетипичных местах.
Наиболее частая локализация экстрасистол — предсердия (как раз описанное расположение). В отличие от иных разновидностей проблемы, подобная не столь летальна, хотя степень опасности должна определяться характером процесса.
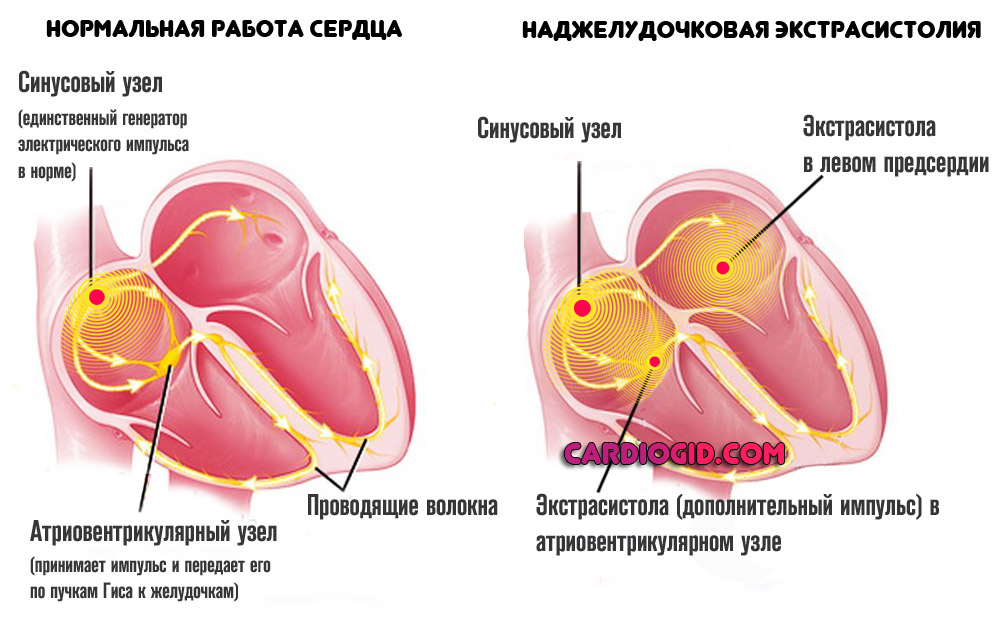
Частые наджелудочковые экстрасистолы развиваются в ответ на стимуляцию кардиальных структур извне или в результате пороков, врожденных и приобретенных. Чем больше длительность патологического процесса, тем выше вероятность летальных осложнений.
Классификация
Рассматриваемая проблема имеет несколько способов типизации.
Исходя из частоты возникновения неправильных сокращений, можно назвать:
- Одиночные наджелудочковые экстрасистолы. Наиболее распространенный вариант. Не несут опасности для здоровья или жизни, поскольку характеризуется сиюминутным нарушением, которое не успевает закрепиться в организме пациента. Более того, люди даже не чувствуют изменений со стороны тела, симптоматики нет. С течением времени возможна трансформация процесса, его усложнения и повышение рисков. Обнаружить отклонения выйдет только посредством объективных исследований, и то не всегда.
- Множественные наджелудочковые экстрасистолы. Определяются на кардиограмме как участки избыточного возбуждения сердца. Проявляется ярко, дает клиническую картину неспецифичного рода. Симптомы могут соответствовать разным процессам, вплоть до мерцательной аритмии. Точку в вопросе можно поставить только после кардиографии.
Другой метод классификации — исходя из момента начала патологического процесса.
В такой ситуации выделяют:
- Суправентрикулярную экстрасистолию. Раннее появление атипичного сокращения сердечной мышцы. Самый распространенный вариант, он же наиболее опасный.
- Средняя разновидность.
- Поздний тип.
Редко рассматриваемое явление имеет гомогенное происхождение. Чаще оно политопное — источники измененного сигнала локализуются в разных участках.
Наконец, можно типизировать процесс по расположению генерации электрического импульса.
- Предсердное. Определяется в 25% случаев или около того.
- Атриовентрикулярное. Примерно 2-4% клинических ситуаций.
- Смешанная наджелудочковая разновидность. Не свыше 15%.
Существуют и иные критерии: по ритмическому рисунку, частоте развития в течение определенного периода (обычно в расчет берется один час).
Наибольшее клиническое значение имеет опасность той или иной формы. Так, редкие, единичные экстрасистолии определяются малой степенью угрозы, потому лечение проводится в плановом порядке.
Частые и множественные требуют срочной терапии, желательно в условиях стационара. Отсутствие помощи заканчивается осложнениями в 65% случаев или около того, основные последствия — инфаркт миокарда, остановка сердца, недостаточность или ИБС.
При наличии подозрений рекомендуется обращаться к кардиологу.
Причины возникновения проблемы
Факторы развития экстрасистолии многообразны, всегда они имеют болезнетворную природу. Потому необходима своевременная диагностика.
Среди возможных патологий:
- Чрезмерная физическая активность. Регулируемый момент, зависящий от самого пациента. Обычно речь идет об избыточной нагрузке, которая не соответствует потребностям и возможностям организма самого человека. В отсутствии тренированности возникает тахикардия, затем она сменяется интенсивной генерацией патологических сигналов. Это своего рода адаптивный механизм. Но он не приводит к нормализации, все заканчивается как минимум существенным перебоями в работе. Как вариант — кардиогенным шоком и остановкой.
- Недостаток механической нагрузки. В таком случае речь о следствии гиподинамии, сердце нетренированное, деятельность его становится слабее. Потому рекомендуется, как минимум 2-3 часа в сутки гулять на свежем воздухе, не допуская превышения порога активности (он рассчитывается исходя из индивидуальных особенностей организма конкретного человека).
- Стрессы. Как сиюминутные нервные потрясения, так и длительного характера. Оба случая сопровождаются выбросом большого количества кортизола, адреналина и иных веществ. Гормонов коры надпочечников и гипофиза. Возможна интенсивная клиническая картина с обмороком, проблемами с ритмом и иными. Лечение обычно не требуется. Все приходит в норму по окончании психотравмирующей ситуации.
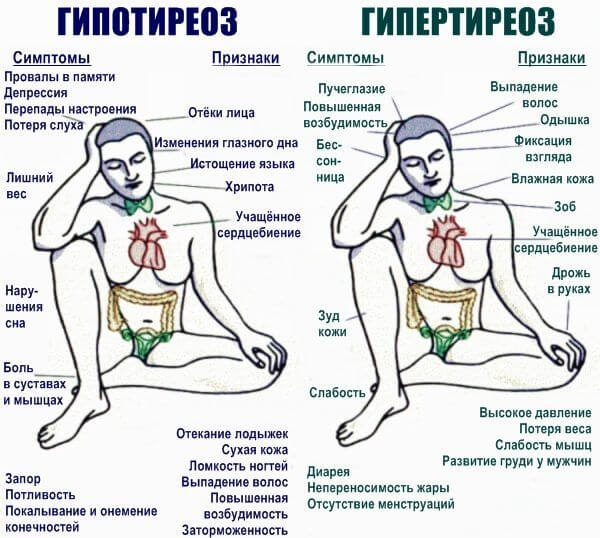
- Гормональные факторы. Такие, как гипертиреоз, избыточная выработка соединений щитовидной железы. Другой клинический вариант — синтез веществ коры надпочечников. Типы заболеваний — токсикоз, синдром Иценко-Кушинга и иные. Сопровождаются выраженной клинической картиной. Суть процесса становится очевидна даже при беглом взгляде эндокринолога на пациента. Верификация проводится лабораторными и инструментальными методами.
- Сахарный диабет. Стоит особняком в категории гормональных причин. Представляет собой нарушение синтеза или же чувствительности тканей к инсулину. Процесс обоих типов сопровождается массой симптомов, весь организм под ударом.
- Нарушения со стороны нервной системы. Изменяется характер торможения сигнала, отсюда интенсивная стимуляция кардиальных структур. Лечение сложное, проводится под контролем профильного специалиста (невролог). Клиническая картина минимальна. Дает знать о себе вегето-сосудистой дистонией. Это не самостоятельный диагноз и не единица, а комплекс проявлений, входящий в структуру того или иного состояния.
- Отравление организма вредными веществами. Спровоцировать экстрасистолию, причем опасную может этиловый спирт (составная часть алкогольной продукции), никотин, соли тяжелых металлов, ядовитые элементы.
- Повышение температуры тела на фоне раковых или инфекционных процессов. Необходимо купирование первопричины. Тогда и сердечная деятельность придет в норму.
- Метаболические проблемы. Обычно недостаток калия, магния, частично кальция. Восстановление проводится в короткие сроки и больших сложностей не представляет.
- Передозировка антигипертензивных препаратов, гликозидов и средств для лечения кардиальных патологий.
- Проблемы с сердцем. Различного происхождения. Кардиомиопатии, перенесенные в недавнем прошлом инфаркты, воспаления структур, недостаточность, ИБС, приобретенные и врожденные пороки развития.
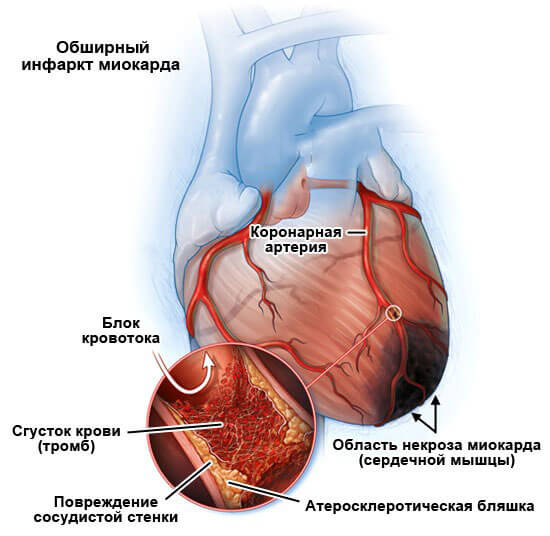
Все это факторы риска. Как правило, обуславливают они групповые экстрасистолы, которые несут опасность существованию пациента. Контроль состояния проводится кардиологом, в рамках профилактики, скрининговой программы.
Характерные симптомы
Наджелудочковый тип экстрасистолии, в отличие от прочих разновидностей сама по себе менее опасна, потому как дает больше времени на выявление. С другой же стороны, с момента появления первых признаков до летальных осложнений проходят годы. Отсюда возможность своевременной реакции на проблему.
На начальных стадиях экстрасистолия вообще никак себя не проявляет. На поздних такое случается тоже. В общем и целом клиническая картина представлена следующими моментами:
- Ощущение биения собственного сердца. При нормальном положении вещей такого быть не должно.
- Перебои в работе. Орган пропускает удары, спонтанно замедляется или ускоряется. Такого быть не должно. Дисфункция требует коррекции в сиюминутном порядке. Нужен вызов неотложной помощи.
- Головокружение или же вертиго. Проявляется как ответ на недостаточное питание тканей мозга, в частности мозжечка.
- Цефалгия. Возникает спонтанно, без видимых причин. Сопровождает экстрасистолию не всегда.
- Одышка. В легких формах на фоне физической активности. Чем она больше, тем выше вероятность проблем с легкими.
- Ощущения в груди непонятного, необъяснимого характера. Пациенты описывают их как тяжесть, переворачивание сердца, трепыхание и т.д. Это указание на выраженность процесса. Единичные патологические сокращения не ощущаются вообще. Значит, речь идет об опасной форме, требуется срочная помощь. Возможна остановка сердца и летальный исход без перспектив реанимации.
- Слабость, сонливость, проблемы с работоспособностью. Человек становится вялым, не может выполнять ежедневные обязанности быту.
- Когнитивные нарушения. В качестве таковых выступает снижение памяти, концентрации внимания. За подобным пациентом нужно тщательно наблюдать родственникам, возможны опасные действия.
- Паническая атака. Только в некоторых случаях у больных определенного склада. Сопровождается страхом, вегетативными проявлениями.
Симптомы требующие срочной медицинской помощи
- Резкая головная боль.
- Давящий, невыносимый дискомфорт в груди.
- Удушье.
- Параличи, парезы, онемения конечностей.
- Невозможность контроля мышечных структур.
- Отклонения со стороны зрения, слуха, двигательной активности и других функций, управляемых нервной системой.
При любом из вышеперечисленных признаков показан вызов бригады скорой помощи.
Диагностические меры
Обследование пациентов с экстрасистолией — задача врачей-кардиологов. Констатации факта, однако, недостаточно. Выявить этиологию можно посредством лабораторных и инструментальных методов.
Здесь компетенции одного врача уже недостаточно, может потребоваться помощь сторонних докторов.
- Опрос пациента на предмет жалоб. Все данные фиксируются для последующего анализа.
- Сбор анамнеза. Образ жизни, семейная история, вредные привычки, характер лечения если таковое проводится, соматические патологии и многие иные факторы подлежат записи.
- Выслушивание сердечных тонов. Они глухие, ритмичные, необычайно громкие.
- Измерение артериального давления и ЧСС. В комплексе. Лучше несколько раз с интервалом в 10-15 минут.
- Суточное мониторирование с помощью холтеровского автоматического тонометра.
- Электрокардиографическая методика. Основная в деле выявления экстрасистолии. Ранние этапы процесса могут пройти незамеченными, это возможно. Потому показан регулярный скрининг. При наличии соматических патологий, не реже, чем раз в полгода
- Эхокардиография. УЗИ методика. Выявляет органические нарушения.
- Ангиография.
- Нагрузочные тесты. С большой осторожностью.
Возможны другие способы. Основными все же остается суточное мониторирвоание и ЭКГ.
Норма наджелудочковых экстрасистол в сутки не определяется. Нужно оценивать количество в час. Приемлемый показатель — 30-40 патологических сокращений. Все что больше — уже повод насторожиться и искать органические нарушения.
Признаки проблемы на ЭКГ
- Раннее возникновение зубца P на графике.
- Преждевременное появление комплекса QRST.
- Расстояние между указанными показателями в 0.8-0.11 с.
- Отклонение полярности пиков.
- Малая компенсаторная пауза.

Проявления должны оцениваться врачом-кардиологом и специалистом по функциональной диагностики. При наличии сомнений в компетентности докторов стоит получить дополнительное мнение.
Лечение
Терапевтическая тактика системная. Назначаются медикаменты, показано изменение образа жизни. Также возможно хирургическое вмешательство.
- Антиаритмические. Амиодарон и аналоги для восстановления адекватной деятельности мышечного органа.
- Калиевые и магниевые комплексы (B6, Аспаркам).
- Блокаторы кальциевых каналов. Верапамил подходит в большей мере, Дилтиазем чуть менее.
- Метопролол, Анаприлин, Карведилол и иные средства подобного же рода.
Возможно назначение других медикаментов. Сочетания и дозировки определяются кардиологами по итогам оценки состояния здоровья.
Хирургическое вмешательство показано в крайних случаях. Среди методик: кататеризация (устранение очагов патологического сигнала), резекция предсердий для тех же целей.
Эндоваскулярная абляция способ куда более щадящий, почти не дает осложнений. Потому к нему прибегают чаще.
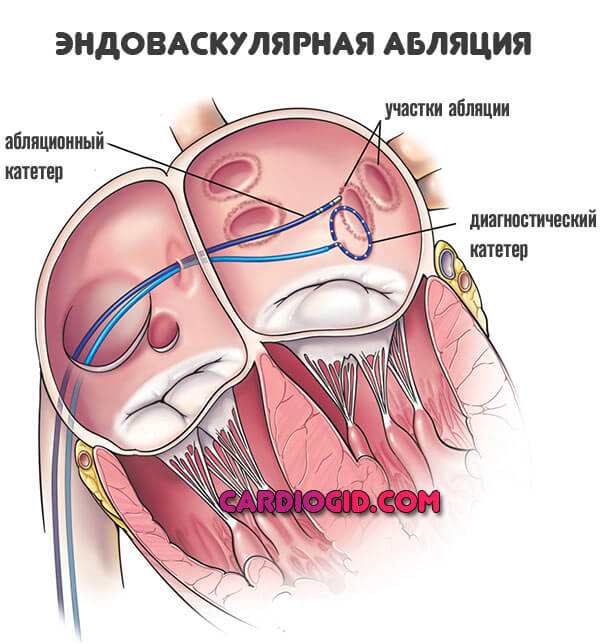
При наличии внекардиальных проблем показано устранение первопричины. Этиотропная терапия (устранение первопричинного заболевания) может быть разной: применение заместителей гормонов, операция, прием ноотропов, цереброваскулярных средств и т.д. Это обширный вопрос, решается он под контролем специалистов других профилей.
Изменение образа жизни играет большую роль.
- Отказ от курения и спиртного. Ничего хорошего они не дают, только разрушают организм. Тем более нельзя принимать наркотики.
- Нормализация сна. 8 часов за ночь или чуть выше, но не перебарщивать.
- Отказ от самостоятельного применения препаратов. Только по рекомендации врача, причем справедливо сказанное для всех лекарств.
- Питьевой режим – 2 л в сутки.
- Физическая активность — 2 ч прогулок, лучше распределить их равномерно.
- Кисломолочные продукты натурального происхождения.
- Овощи и фрукты.
- Масло сливочное.
- Яйца.
- Мед.
- Сухофрукты и кисели.
- Каши из круп.
- Супы на нежирных бульонах, диетические сорта мяса.
- Семечки и орехи.
Не стоит употреблять:
- Кофе.
- Чай.
- Энергетики.
- Фаст-фуд.
- Колбасы.
- Полуфабрикаты.
- Консервы
- Жареное.
- Копченое.
- Слишком соленое (более 7 граммов натриевых соединений принимать не стоит).
Частота приемом пищи — 4-6 раз в сутки или более. Нельзя переедать, потреблять продукты за 2-3 часа до сна. Нормализация рациона показана под контролем диетолога. Разрешается самостоятельно создать меню, опираясь на лечебные столы №3 и №10.
Возможные осложнения
Среди последствий не леченого патологического процесса:
- Остановка сердца. Наиболее вероятное явление.
- Кардиогенный шок.
- Инфаркт миокарда.
- Инсульт или острое ослабление мозгового кровообращения.
- Тромбоэмболия. В результате слипания мертвых форменных клеток крови-тромбоцитов.
- Когнитивные отклонения по типу раннего слабоумия, снижения интенсивности мышления и падение памяти.
Последствия наджелудочковой экстрасистолии обусловлены нарушением гемодинамики и гипоксией тканей. Помимо уже названных моментов, повышается риск болезней Паркинсона и Альцгеймера.
Прогноз
Прогностические данные разнятся.
- Отсутствие нарушения сократимости миокарда.
- Нормальная проводимость структур и пучков Гиса.
- Адекватная реакция организма на лечение.
- Раннее начало терапии.
В общем можно сформулировать прогноз таким образом. Единичные патологические сокращения устраняются в 100% случаев, риски определяются 2-5%. Множественные характеризуются вероятностью летальных осложнений, описанных выше в 25-30% ситуаций. Перспективы — 3-5 лет с момента возникновения первых симптомов.
В заключение
Наджелудочковая экстрасистолия — это появление лишних сокращений кардиальных структур, источником которых оказываются предсердия или атриовентрикулярный узел.
Даже опасные формы процесса считаются менее летальными, чем иные, схожие по этиологии и клинической картине. Так, при вовлечении в явление желудочков, вероятность смерти вдовое выше.
Терапия под контролем кардиолога. Профилактика заключается в регулярной ранней оценке состояния кардиальных структур (скрининг).
Какую опасность для здоровья представляет наджелудочковая экстрасистолия?
Наджелудочковая экстрасистолия – это атипичные сокращения миокарда вне связи с генерацией импульсов синусовым узлом, разновидность аритмии.
Общие данные
При наджелудочковой экстрасистолии очаг патологического возбуждениялокализуется выше желудочков. Обычно это атриовентрикулярный узел, который в норме проводит импульс, но не генерирует его. Обнаружить патологическое проявление сложно, если не сказать невозможно, когда возникают единичные экстрасистолы. При множественных или групповых проявления минимальны, но присутствуют. Их выраженность зависит от длительности и характера процесса.
Оценку состояния здоровья проводит врач-кардиолог. В тандеме с иными специалистами определяется этиология проблемы. Лечение требуется незамедлительно, вероятны летальные осложнения.

Механизм развития патологии
Для начала нужно обратиться к основам физиологии и анатомии. Сердце — это мышечный орган. Его клетки, так называемые кардиомиоциты, способны к спонтанному возбуждению. Потому кардиальные структуры расположены к полноценной работе вне сторонней стимуляции. Частично скорость сокращений регулируется головным мозгом и в меньшей мере гормональными веществами. Генерация электрического импульса проходит в особом скоплении цитологических единиц: синусовом узле. Это нормальное естественное явление.
При наличии поражений самого сердца или иных систем, возможно формирование сигнала в других, нетипичных местах. Наиболее частая локализация экстрасистол — предсердия (как раз описанное расположение). В отличие от иных разновидностей проблемы, подобная не столь летальна, хотя степень опасности должна определяться характером процесса.
Частые наджелудочковые экстрасистолы развиваются в ответ на стимуляцию кардиальных структур извне или в результате пороков, врожденных и приобретенных. Чем больше длительность патологического процесса, тем выше вероятность летальных осложнений.
Причины
Наджелудочковая экстрасистолия может возникнуть по причине как сердечных заболеваний, так и других факторов.
| Группа причин | Перечень причинных факторов |
|---|---|
| Заболевания сердца | Хроническая ишемическая болезнь и инфаркт миокарда |
| Любые кардиомиопатии – заболевания сердечной мышцы (миокарда) | |
| Врожденные и приобретенные сердечные пороки | |
| Миокардит (воспалительное поражение сердечной мышцы) | |
| Сердечная недостаточность | |
| Медикаментозные воздействия | Передозировка, бесконтрольный прием препаратов: дигоксина, антиаритмических средств, мочегонных средств |
| Нарушения обмена электролитов | Снижение или повышение концентрации калия, кальция и натрия в крови |
| Интоксикация и отравление организма | Алкоголь, химикаты, вредности на производстве, курение, инфекционные болезни, заболевания, сопровождающиеся кислородным голоданием тканей: хроническая анемия, патология бронхо-легочной системы. |
| Патология нервной системы | Нейроциркуляторная дистония и другие виды вегетативных нарушений |
| Эндокринные болезни | Снижение или повышение гормональной активности надпочечников и щитовидной железы, |
| Сахарный диабет | |
| Становление, дисбаланс, угасание функции яичников (начало менструаций, менопауза) | |
| Особенности образа жизни | Излишняя нервозность, переживания, отрицательные эмоции |
| Частые стрессовые ситуации | |
| Избыток физических нагрузок и низкая физическая активность | |
| Идиопатическая | Причину болезни установить невозможно, так как проблема возникает сама по себе |
Экстрасистолы наджелудочкового типа могут быть отдельным патологическим состоянием, но крайне редко (не чаще 5–10%). Это значит, что если они есть, обязательно нужно искать первичную причину – заболевание, проявляющееся сердечными экстрасистолами. В 50% – это патология сердца.
Классификация
- Предсердные (очаг локализуется в области предсердий);
- Атриовентрикулярные (место расположения очага – в перегородке, отделяющей желудочки от предсердий).
По количеству очагов:
- Один очаг (монотопная экстрасистолия);
- Два или более очагов (политопная экстрасистолия).
По времени возникновения:
- Ранние (образуются при сокращении предсердий);
- Интерполированные (точка локализации – на границе между сокращениями желудочков и предсердий);
- Поздние (могут возникать при сокращении желудочков или при полном расслаблении сердечной мышцы – в период диастолы).
По частоте (в одну минуту):
- Единичные (пять или менее экстрасистол);
- Множественные (больше пяти);
- Групповые (несколько подряд);
- Парные – (по две одновременно).
Варианты наджелудочковых экстрасистол с учетом наиболее важных характеристик приведены в таблице:
| Вид экстрасистол | Что означает |
|---|---|
| Предсердные | Возникают из предсердий |
| Атриовентрикулярные | Возникают из перегородки между желудочками и предсердиями |
| Монотопные | Очаг импульсов один |
| Политопные | Два и более очагов импульсов |
| Ранние | Совпадают с сокращением предсердий |
| Поздние | Совпадают с сокращениями желудочков |
| Единичные | Частота менее 5 раз в минуту |
| Множественные | Чаще 5 раз в минуту |
| Групповые | Несколько экстрасистол подряд |
Симптомы и клинические проявления
Типичные симптомы и жалобы больных такие:
- Чувство перебоев в работе сердца. В норме никаких ощущений сердцебиения быть не должно. Если они появились в любом виде (удары в области сердца, перебои, дрожание, переворачивание), это должно настораживать в отношении экстрасистолии.
- Неритмичная пульсация артерий (на шее, грудной клетке, конечностях). Пульс становится прерывистым, аритмичным – между регулярными ритмичными биениями встречаются внеочередные, после которых следует пауза.
- Общая слабость, бессилие, головокружение, обморок. Сопровождают только частые экстрасистолы, обуславливающие нарушения кровообращения (в первую очередь в головном мозге).
- Легкое чувство сдавления в груди и нехватки воздуха, одышка. При экстрасистолах до 10–15 в минуту беспокоят при нагрузках, а при более частых – и в покое.
- Тревога, беспокойство, дрожь по телу, немотивированное чувство страха. Так проявляются множественные экстрасистолы.
Симптомы, требующие срочной медицинской помощи
- Резкая головная боль.
- Давящий, невыносимый дискомфорт в груди.
- Удушье.
- Параличи, парезы, онемения конечностей.
- Невозможность контроля мышечных структур.
- Отклонения со стороны зрения, слуха, двигательной активности и других функций, управляемых нервной системой.
При любом из вышеперечисленных признаков показан вызов бригады скорой помощи.
Диагностические меры
Сама по себе наличие СЭ не свидетельствует о наличии какого-либо сердечного заболевания. Диагноз ставят на основе:
- жалоб больного;
- общего осмотра с выслушиванием и измерением частоты сердечных сокращений (ЧСС);
- данных об образе жизни, вредных привычках пациента, перенесенных болезнях и оперативных вмешательствах, наследственности; лабораторного анализа крови (общий, биохимический, гормоны щитовидной железы и надпочечников).
При необходимости назначают ЭКГ, холтеровский мониторинг, ультразвуковое исследование сердца, тесты под нагрузкой с записью ЭКГ до и после нагрузки.
Дифференциальная диагностика СЭ проводится с помощью ЭКГ и электрофизиологического исследования сердца (ЭФИ), которые регистрируют внутрисердечные потенциалы.
Первая помощь при СЭ:
- успокоить человека,
- снять верхнюю одежду (если приступ случился не на улице в холодное время года) или расстегнуть воротник,
- дать выпить воды,
- посадить в прохладное, тихое место.
Методы диагностики, определяющие как сам факт экстрасистолии, так и то, что она именно наджелудочковая, разделяют на общие и специальные. Они перечислены в таблице.
| Общие методы | Специальные методы |
|---|---|
| Пальцевое исследование пульса | Суточное холтеровское мониторирование |
| Выслушивание сердца (аускультация через фонендоскоп) | Нагрузочные сердечные пробы |
| Электрокардиография (ЭКГ) | УЗИ сердца |
| Электрокардиостимуляция |
Признаки проблемы на ЭКГ

Признаки на ЭКГ Наджелудочковую экстрасистолию очень легко распознать на кардиограмме. Основные признаки:
- внеочередное (экстрасистолическое) появление патологического деформированного зубца Р и следующего за ним неизмененного комплекса QRST;
- наличие компенсаторной паузы, т. е. прямой линии на пленке.
Если в разных отведениях зубец Р имеет различную форму, такое явление называется политопной предсердной экстрасистолией. Ее обнаружение с высокой вероятностью свидетельствует о заболевании сердца или легких и требует более тщательной диагностики.
Экстрасистолия у детей
Раньше считалось, что более часто встречаемая форма экстрасистолии у детей – желудочковая. Но сейчас все виды экстрасистол встречаются практически с одинаковой частотой. Связано это с тем фактом, что детский организм растет быстро, и сердце, не справляясь с такой нагрузкой, «включает» компенсаторные функции за счет все тех же внеочередных сокращений. Обычно, как только рост ребенка замедляется, болезнь исчезает сама собой.
Но игнорировать экстрасистолию нельзя: она может являться признаком серьезного заболевания сердца, легких или щитовидной железы. Дети обычно предъявляют те же жалобы, что и взрослые, то есть жалуются на «перебои» в работе сердца, головокружение, слабость. Поэтому, при возникновении подобных симптомов, ребенка необходимо тщательно обследовать.
Если у ребенка была выявлена желудочковая экстрасистолия, то вполне возможно, что лечение здесь и не потребуется. Ребенка обязательно ставят на диспансерный учет и обследуют один раз в год. Это необходимо для того, чтобы не пропустить ухудшение его состояния и появление осложнений.
Медикаментозное лечение экстрасистолии у детей назначается лишь в том случае, если количество экстрасистол за сутки достигает 15000. Тогда назначается метаболическая и антиаритмическая терапия.
Особенности терапии
Комплексный лечебный подход при экстрасистолии включает:
- коррекцию образа жизни и питания;
- лечение основного причинного заболевания;
- прием специальных противоаритмических препаратов;
- хирургическое лечение.
Болезнь излечима, но необходим индивидуальный подход к каждому конкретному случаю. За помощью обращайтесь к врачу-кардиологу.
Если наджелудочковая экстрасистолия носит доброкачественный характер, то лечение чаще всего отсутствует. Если нет эндокринных и сердечных заболеваний, пациенту рекомендуется выполнять некоторые требования:
- Соблюдение режима дня, полноценный отдых и сон.
- Проявлять умеренность при физических нагрузках, стараться ограждать себя от стрессов, не принимать все близко к сердцу.
- Больше времени проводить на улице и дышать свежим воздухом.
- Придерживаться здорового питания. В рационе должно быть больше зелени, овощей, фруктов. Острые, жареные, консервированные продукты следует исключить. Также нежелательно есть горячую пищу.
Лечение наджелудочковой экстрасистолии необходимо в следующих случаях:
- Плохая переносимость симптомов, которую нельзя игнорировать, так как она невротизирует пациентов.
- Риск возникновения фибрилляций предсердий у пациентов с пороками сердца, а также с прогрессирующими органическими патологиями предсердий.
- Частая экстрасистолия – около 1000 в сутки и больше.
Лечение направлено на облегчение симптомов наджелудочковой экстрасистолии. Медикаментозная терапия заключается в выборе антиаритмического средства. Это зависит от этиологии и частоты экстарсистол:
- Назначают бета-адреноблокаторы, антиаритмические препараты I класса, антагонисты кальция. Эффективность определяется клинически и при помощи холтеровского мониторирования.
- Кроме этого, в зависимости от показаний, проводится лечение инфекций с помощью противовоспалительных, противовирусных средств, глюкокортикоидов.
- Назначают вегетотропные и психотропные препараты.
- Средства, содержащие калий (Панангин, Аспаркам). В виде уколов обладают умеренным противоаритмическим эффектом, у средств в таблетках – эффект слабый.
- Бета-блокаторы (Бисопролол, Метопролол, Небивалол). Лечебный эффект выражен хорошо, особенно при учащенном сердцебиении (более 90 ударов в минуту). Выпускаются только в таблетках, больше подходят для лечения хронической экстрасистолии со стабильным течением.
- Блокатор каналов кальция (Верапамил). Используется в виде внутривенных уколов с целью экстренного лечения приступов частой экстрасистолии из верхних отделов сердца.
- Амиодарон (Кордарон, Аритмил) – универсальное противоаритмическое средство. Выпускается в ампулах для внутривенных уколов и в таблетках. Одинаково хорошо ликвидирует стабильную наджелудочковую экстрасистолию и в виде приступов.
Помимо этого, обязательно лечение основной патологии. Какие бы методы лечения не использовались, наджелудочковая экстрасистолия не может быть полностью вылечена, пока не будет устранена ее причина. Обязательно нужно заниматься лечением основного заболевания (ишемической болезни сердца, кардиомиопатии, эндокринной патологии и пр.)
Немедикаментозное лечение включает психотерапевтические методы и устранение внесердечных причин возникновения экстрасистолии. Это связано с такими сопутствующими заболеваниями, как психовегетативные расстройства, гипертиреоз, рефлекторная наджелудочковая экстрасистолия. Следует ограничить употребление алкоголя, крепкого чая, кофе, а также полностью отказаться от курения.
Хирургическое вмешательство показано при частой, обычно монотопной экстрасистолии, если медикаментозное лечение не оказывает действия. Проводится радиочастотная абляция.

Если комплексная консервативная терапия не ликвидирует тяжелую экстрасистолию (более 10–15 экстрасистол в минуту, нарушение кровообращения), показано оперативное лечение. Операция по устранению аномальных очагов в предсердиях выполняется двумя путями:
- Эндоваскулярно – введение катетера в предсердие через сосуды конечностей. С его помощью радиочастотными волнами разрушаются очаги, издающие экстрасистолы. Очень щадящий и эффективный метод.
- Открытым способом – разрез грудной клетки, удаление участка предсердия с ушиванием образованных ран.
Возможные осложнения
Среди последствий не леченого патологического процесса:
- Остановка сердца. Наиболее вероятное явление.
- Кардиогенный шок.
- Инфаркт миокарда.
- Инсульт или острое ослабление мозгового кровообращения.
- Тромбоэмболия. В результате слипания мертвых форменных клеток крови-тромбоцитов.
- Когнитивные отклонения по типу раннего слабоумия, снижения интенсивности мышления и падение памяти.
- Последствия наджелудочковой экстрасистолии обусловлены нарушением гемодинамики и гипоксией тканей. Помимо уже названных моментов, повышается риск болезней Паркинсона и Альцгеймера.
Прогноз
Если установлена причина и проводятся соответствующие лечебные мероприятия – последствия 80–90% наджелудочковых экстрасистолий не тяжелые и не смертельные. Они излечиваются либо полностью, либо уменьшают выраженность.
Для этого в 80–85% достаточно консервативного лечения (прием медикаментов годами в виде курсов по несколько недель или месяцев при обострении), в 15–20% требуется операция. Последний метод эффективный на 95%. Но даже он не может помочь при патологии, обуславливающей необратимые изменения со стороны сердца.
В 70–80% единичные экстрасистолы (менее 5 раз в минуту) устраняются только диетой и коррекцией образа жизни.
Не обращаться к специалисту или не выполнять его рекомендаций даже при наличии редких экстрасистол – неправильное решение. Рано или поздно все закончится прогрессированием заболевания. Не допускайте этого и будьте здоровы!
Что такое наджелудочковая (суправентрикулярная) экстрасистолия и как ее лечить
Наджелудочковая (суправентрикулярная) экстрасистолия считается одной из наиболее распространенных аритмий. Она характеризуется внезапным возникновением внеочередного сердечного сокращения, после которого следует небольшая пауза. Источник импульса в данном случае находится выше желудочков — в предсердиях, атриовентрикулярном соединении. В МКБ-10 зашифрована кодом I49.2 и встречается реже, чем желудочковая форма.
Причины возникновения
НЖЭ развиваются вследствие многих причин. Даже банальное чихание или испуг могут вызвать внеочередное сокращение миокарда. Самыми частыми виновниками экстрасистол являются различные заболевания сердца: ишемическая болезнь, кардиомиопатии, врожденные и приобретенные пороки, миокардиты, перикардиты, хроническая сердечная недостаточность и т. д.
Также суправентрикулярная экстрасистолия развивается при следующих факторах, состояниях и болезнях:
- нарушение вегетативной регуляции (синдром автономной дисфункции);
- физический и эмоциональный стресс;
- невротические расстройства;
- рефлекторное раздражение сердечных нервов при заболеваниях ЖКТ: язвенная болезнь 12-перстной кишки, желчнокаменная болезнь;
- наличие вредных привычек;
- кофемания;
- прием таблеток: антидепрессанты, психостимуляторы для снижения аппетита, сосудосуживающие носовые капли, лекарства от повышенного давления. Даже некоторые антиаритмические средства в ряде случаев вызывают НЖЭ;
- инфекционные заболевания;
- тяжелые болезни дыхательной системы: бронхиальная астма, хроническая бронхообструктивная болезнь легких;
- патология эндокринных органов: болезнь Грейвса, тиреоидит Хашимото, сахарный диабет;
- избыток или недостаток в организме минеральных веществ (кальция, магния, натрия);
- травмы грудной клетки.
В некоторых случаях причину нарушения ритма выявить не удается. Тогда устанавливают диагноз «НЖЭ невыясненной этиологии».
Суточная норма наджелудочковых экстрасистол
Были проведены масштабные клинические исследования, в ходе которых удалось установить норму НЖЭ. У здорового человека без кардиологической патологии норма наджелудочковых экстрасистол в сутки составляет около 200—300. Такое количество НЖЭ не представляет опасности для здоровья.
Классификация и виды
Существует множество видов НЖЭ, разделяющихся по разным признакам.
В зависимости от источника импульса выделяют предсердные экстрасистолии и экстрасистолии (ЭС) из атриовентрикулярного (АВ) соединения. По количеству различают одиночные и парные. Три и более ЭС подряд уже считается эпизодом тахикардии (также это называют «пробежкой»).
У своих пациентов я часто наблюдаю такой ЭКГ-феномен, как аллоритмия — регулярное возникновение экстрасистол. Существуют ее следующие виды:
- бигеминии — появление на кардиограмме ЭС после каждого нормального сокращения сердца (подробнее об этом явлении читайте здесь)
- тригеминии — после каждого второго комплекса;
- квадригеминии — после каждого третьего комплекса.
В зависимости от причины выделяют НЖЭ следующих типов:
- функциональные — при физической нагрузке, рефлекторных влияниях;
- органические — при заболеваниях сердца;
- токсические — при передозировке лекарств;
- механические — при травмах.
Одиночные экстрасистолы
Наиболее доброкачественным вариантом НЖЭ, в основном встречающимся у здоровых лиц, являются одиночные суправентрикулярные экстрасистолы. Они почти всегда проходят незаметно для человека и не представляют угрозы для здоровья.
Частые симптомы
У большинства моих пациентов суправентрикулярная экстрасистолия протекает скрыто, без симптомов. И все-таки при продолжительном течении болезни некоторые люди могут испытывать чувство страха, неприятные ощущения замирания, перебои в работе сердца, «перекатывания» в груди. Часть пациентов, страдающих заболеваниями сердца, жалуются на кратковременное затруднение дыхания, головокружение и слабость. Также иногда наблюдаются потливость и жар.
Признаки на ЭКГ
Наджелудочковую экстрасистолию очень легко распознать на кардиограмме. Основные признаки:
- внеочередное (экстрасистолическое) появление патологического деформированного зубца Р и следующего за ним неизмененного комплекса QRST;
- наличие компенсаторной паузы, т. е. прямой линии на пленке.
Если в разных отведениях зубец Р имеет различную форму, такое явление называется политопной предсердной экстрасистолией. Ее обнаружение с высокой вероятностью свидетельствует о заболевании сердца или легких и требует более тщательной диагностики.

Бывает так, что после внеочередного зубца Р отсутствует комплекс QRST. Такое случается при блокированной предсердной экстрасистоле. ЭС из атриовентрикулярного соединения отличается тем, что зубец Р отрицательный или вовсе не регистрируется из-за наслоения на зубец Т.
Во время снятия ЭКГ в покое экстрасистол можно не застать. Поэтому, чтобы их «поймать» и выяснить, как часто они происходят, я назначаю своим пациентам холтеровское мониторирование. При сопутствующих болезнях человеку проводят УЗИ сердца (ЭхоКГ).
После наджелудочковых ЭС пауза длится меньше, чем при желудочковых.
Лечение: когда, как и чем
Суправентрикулярные экстрасистолии почти всегда протекают доброкачественно. Если внеочередные сокращения сердца единичны, не сопровождаются никакой симптоматикой и не провоцируют возникновение тяжелых нарушений ритма, лечение наджелудочковой экстрасистолии не требуется. Главное – бороться с ее причиной.
Когда НЖЭ ухудшают состояние пациента, я назначаю медикаментозную терапию. Наиболее эффективными препаратами для прекращения ЭС являются бета-адреноблокаторы — «Бисопролол», «Метопролол». При противопоказаниях к их применению (например, тяжелая бронхиальная астма) я перевожу больного на блокаторы медленных кальциевых каналов — «Верапамил», «Дилтиазем». О том, как лечат экстрасистолию медикаментами, читайте тут.
Что касается народных методов, на сегодняшний день нет убедительных доказательств их эффективности. Я в своей практике рекомендую больным ни в коем случае не заменять традиционное лечение народной медициной. Но если вы иного мнения, мы предлагаем вам ознакомиться с материалом здесь.
Если развитие НЖЭ связано с эмоциональным стрессом или невротическим расстройством, можно выпить седативные средства и записаться на прием к психотерапевту.
Главными критериями успешности терапии считаются прекращение симптомов и нормализация состояния пациента.
В редких случаях, когда медикаментозное лечение не оказывает ожидаемого положительного эффекта, применяется хирургическое вмешательство, в частности, такая методика, как радиочастотная катетерная абляция. Такую операцию я обычно назначаю молодым пациентам, поскольку с возрастом увеличивается риск развития тяжелых осложнений, вплоть до летального исхода.
Крайне редко, по жизненным показаниям, проводится операция открытым доступом, с рассечением грудной клетки и удалением того участка миокарда, где формируются внеочередные импульсы.
Чем опасны суправентрикулярные экстрасистолы и какие их последствия
Внеочередные наджелудочковые экстрасистолы сами по себе не представляют опасности для жизни человека и часто остаются незамеченными. Однако они могут спровоцировать появление более тяжелых сбоев ритма: наджелудочковые тахикардии, фибрилляцию и трепетание предсердий, которые приводят к резкому снижению артериального давления, ухудшению кровоснабжения миокарда и повышенному риску образования тромбов в сердце. Нередко наблюдается сочетание НЖЭ с синусовой тахикардией.
Наиболее неблагоприятными считают длительные политопные и блокированные ЭС.
Последствия наджелудочковой экстрасистолии определяются наличием: ишемической болезни сердца, хронической сердечной недостаточности и т. д. Само по себе нарушение ритма почти не вызывает каких-либо осложнений.
Совет специалиста
Несмотря на то, что чаще всего НЖЭ относительно безобидны, в случае их частого возникновения в сопровождении симптомов (ощущения замирания, перебоев в работе сердца, головокружения, чувства дурноты), нужно обратиться к врачу для выяснения причины, в том числе для обследования на предмет кардиологического и других заболеваний. Я стараюсь объяснять своим пациентам, что немаловажное значение в лечении НЖЭ имеет устранение причинного фактора. Поэтому я даю рекомендации по изменению образа жизни: необходимо бросить курить, стараться избегать сильного стресса, существенно ограничить употребление алкоголя и кофе. Если у человека на фоне приема лекарственных препаратов появились признаки НЖЭ, обязательно надо сказать об этом врачу. Снижение дозировки или замена лекарства часто помогают избавиться от экстрасистол.
Клинический случай
Ко мне на прием обратился мужчина 33 лет с жалобами на учащенное сердцебиение, периодические ощущения «замирания» и перебоев в работе сердца в течение последних 3 недель. Никакие медикаменты самостоятельно не принимает. Не курит, алкоголь не употребляет. При общем осмотре выявлены высокая ЧСС (105 ударов в минуту) и повышение артериального давления — 140/80 мм рт. ст. В ходе беседы я обратил внимание на нехарактерную раздражительность пациента и пучеглазие. При расспросе о наличии заболеваний у родственников мужчина отметил, что отец страдал Базедовой болезнью. Назначено холтеровское мониторирование ЭКГ. Обнаружены синусовая тахикардия, предсердная экстрасистолия по типу бигеминии, большое количество одиночных внеочередных сокращений (967). Выдано направление к эндокринологу для проверки щитовидной железы (ЩЖ). По рекомендации специалиста проведено ультразвуковое исследование и взята кровь на гормональные анализы. Полученные результаты: диффузное увеличение ЩЖ, снижение уровня ТТГ, повышение концентрации свободного Т4, высокие титры антител к рецептору ТТГ. Подтвержден диффузный токсический зоб. Назначена терапия Мерказолилом с последующим контролем уровня гормонов. Для урежения сердцебиения и борьбы с экстрасистолией рекомендованы бета-адреноблокаторы («Бисопролол»).
Заключение
Услышав диагноз «наджелудочковая экстрасистолия», не нужно паниковать. С большой долей вероятности, если вы слегка скорректируете ваш образ жизни, НЖЭ пройдет сама собой. Однако не стоит относиться к ней слишком легкомысленно, так как при длительном течении возможно развитие неблагоприятных последствий. Очень важно ориентироваться на собственное самочувствие: когда приступы учащаются и вызывают яркий дискомфорт, необходимо обратиться за консультацией к кардиологу.
Для подготовки материала использовались следующие источники информации.
Лечение экстрасистолии
Экстрасистолия – это вариант сердечной аритмии, дополнительное сокращение всей сердечной мышцы. Оно вызывается нервным импульсом от накопившегося нервного напряжения. Экстрасистолия не проходит бесследно – поскольку сердечная мышца сокращается слабее, то уменьшается объем кровоснабжения, сердечного выброса. От этого страдает сердце, ухудшается состояние миокарда. Лечение экстрасистолии проводится кардиологом после тщательного обследования, выяснения типа и причин возникновения аритмии.
Лекарства при экстрасистолии

В легких случаях идиопатической экстрасистолии, не сопровождающейся изменениями сердечной мышцы и коронарных сосудов, не требуется лекарственной терапии. Достаточно объяснить больному, что причина такого состояния – нарушения режима, повышенные физические и психологические нагрузки. Достаточно упорядочить распорядок дня, не перегружать себя чрезмерными обязанностями, избавиться от вредных привычек, – и опасные симптомы перестанут проявляться.
При излишней озабоченности пациента своим состоянием ему предписывается прием легких седативных препаратов (препараты из корня валерианы).
При экстрасистолии, вызванной функциональными нарушениями органов и систем, нужно заняться устранением причин ее появления.
Это могут быть такие заболевания и состояния:
Нарушенный водно-солевой баланс;
Токсическое поражение организма;
Лечение органической экстрасистолии проводится препаратами из фармакологической группы бета-адреноблокаторов. Многообразие лекарственных средств для лечения аритмии требует от специалиста глубоких знаний фармацевтики и кардиологии. Не все препараты эффективно восстанавливают нормальную работу сердечной мышцы. Приходится учитывать индивидуальные особенности течения заболевания, сопутствующие патологии.
Лекарства для лечения аритмии содержат одно или несколько действующих веществ. Их комбинация дополняет положительные свойства друг друга. Грамотный подбор лекарств позволяет создать индивидуальный план лечения.
Лекарства для лечения экстрасистолии:
В большинстве случаев приходится подбирать нужный препарат, основываясь на самочувствие пациента, данные диагностического обследования.
4 важнейших продукта для сердца и сосудов
Не только лекарственные препараты способны вернуть сердце к нормальному ритму. Большое значение имеет включение в свой рацион определенных продуктов и полезных веществ.
Селен

Важность селена для сохранения здоровья сердечной мышцы и сосудистой системы впервые была доказана немецкими и финскими исследователями. В Германии и в Финляндии еще недавно остро стояла проблема нехватки селена в продуктах питания. Для ее решения на правительственном уровне было принято решение о добавке этого микроэлемента в корма для сельскохозяйственных животных.
Итогом этих мер стало двукратное уменьшение числа смертей от сердечных патологий на протяжении двух последних десятилетий. Исследования обосновали причину того, что селен напрямую влияет на профилактику сердечных патологий. Определенные ферменты в организме человека способствуют окислительно-восстановительным реакциям. Они представлены гликопротеинами, содержащими селен. Ферменты восстанавливают перекиси липидов, являются антиоксидантами. Нехватка селена приводит к преобразованию клеток миокарда, их дегенерации.
На этом положительное влияние гликопротеинов на сердечную деятельность не заканчивается. Во время инфаркта миокарда эти ферменты защищают сердечную мышцу, ограничивают зону некроза. Чем меньше площади миокарда поражено во время инфаркта, тем больше шансов избежать сердечной недостаточности. Исследования под контролем ЭКГ показали, что нехватка селена в 6 раз понижает сердечный индекс, приводит к развитию ишемии.
В противовес этим данным, имеются результаты исследований о положительном влиянии селена в сочетании с токоферолом на восстановление больных после инфаркта. Нехватка селена приводит к развитию инфаркта миокарда, инсульта и большому риску развития онкологических поражений.
Омега-3 полиненасыщенные жирные кислоты
Это соединение в большом количестве содержится в жирной морской рыбе и в таких растительных продуктах, как соевое и льняное масло.
Полезное действие Омега-3 жирных кислот:
Защищают стенку сосудов от негативного влияния окисленных ЛПНП;
Борются с атеросклерозом;
Препятствуют образованию тромбов;
Нормализуют состояние слизистых оболочек;
Предотвращают аллергические проявления;
Ускоряют процесс выздоровления при воспалениях;
Применяются для профилактики онкологического поражения простаты, молочной железы, яичников;
Обеспечивают нормальное функционирование клеточных мембран, отвечающих за передачу нервных импульсов, за хранение информации клетками миокарда, сетчатки глаза, других органов;
Помогает эффективно бороться с заболеваниями: сахарный диабет, экзема, псориаз, депрессия, болезнь Альцгеймера;
Поддерживает работоспособность репродуктивной, иммунной и сердечнососудистой систем.
Для оптимального влияния на человеческий организм Омега-3 кислоты должны поступать в полном объеме. Для взрослого мужчины этот показатель – 2 г, для женщины – 1,6 г.
Такое количество содержится в следующих продуктах:
90 г консервированных сардин;
1 ст. л. рапсового масла;
120 г консервированного тунца.
Нужная концентрация Омега-3 липидов будет достигнута, если хотя бы 2 раза в неделю включать в рацион жирные сорта морской рыбы, заправлять салаты рапсовым, кунжутным, ореховым, льняным маслом, съедать ежедневно 1 ч.л. льняного масла натощак. Если эти условия невыполнимы, на помощь придут биодобавки, содержащие полиненасыщенные Омега-3 жирные кислоты.
Заболевания, при лечении и профилактике которых используют полезные свойства Омега-3 липидов:
Экстрасистолия: особенности медикаментозной терапии
Экстрасистолией называется один из видов аритмии, при которой появление желудочкового комплекса происходит преждевременно. Это один из наиболее распространенных сбоев сердечного ритма. Выбор конкретного антиаритмического препарата и определение дальнейшей лечебной тактики во многом зависит от самочувствия пациента, степени развития осложнения и гемодинамических нарушений.
Общие положения
 Аритмией называется возникновение сбоев в работе сердца, связанное с неправильным функционированием синусового узла. Нарушения такого типа могут иметь как врожденный, так и приобретенный характер.
Аритмией называется возникновение сбоев в работе сердца, связанное с неправильным функционированием синусового узла. Нарушения такого типа могут иметь как врожденный, так и приобретенный характер.
Прием антиаритмических препаратов оправдан лишь в тех случаях, если сбои в ритме вызваны процессами патологического характера. Если основное заболевание, спровоцировавшее аритмию, способно прогрессировать, то для предотвращения осложнений пациенту прописываются подобные лекарства.
Действие антиаритмических средств направлено на восстановление ритма, нарушенного вследствие изменения путей проводимости электрических импульсов.
Для достижения и закрепления такого эффекта, препараты при экстрасистолии прописываются на длительный срок.
Особенности медикаментозной терапии
Современные антиаритмические препараты при экстрасистолии – это такие средства, которые активно используются и для лечения мерцательной аритмии, брадикардии, тахикардии. В зависимости от сердечной патологии, степени нарушения ритма и наличия сопутствующих отклонений, пациенту выписывается лекарство от экстрасистолии с определенным принципом действия. Поэтому заниматься самолечением не следует.
Препараты антиаритмической группы могут производить следующие эффекты:
- снижение проводимости в сердечных отделах;
- уменьшение силы сокращений миокарда;
- предотвращение возникновения органических систолических шумов и суправентрикулярных экстрасистол;
- нормализация частоты сердечных сокращений (при брадикардии препараты, обладающие таким эффектом, противопоказаны).
Вне зависимости от назначенного лекарства при экстрасистолии, принцип лечения должен опираться на следующие правила:
- Ввиду различного воздействия на организм разных представителей группы антиаритмических препаратов, их выбор может осуществляться только специалистом.
- Для контроля терапии используется ЭКГ. Процедура позволяет отслеживать изменения в организме пациента и своевременно вносить коррективы в курс лечения. В зависимости от степени патологии, больные должны проходить электрокардиографию с индивидуальной периодичностью (минимум – раз в три недели).
- В процессе лечения антиаритмическими средствами возможно возникновение проблем с дыхательной системой. Поэтому пациенту необходимо время от времени проходить контрольные осмотры у врача.
- Для снижения вероятности осложнений необходимо проведение анализов крови и мочи, что позволит определить концентрацию лекарственных средств в организме пациента.
Целесообразность медикаментозной терапии
Лечение экстрасистолии сердца при помощи лекарственных средств осуществляется далеко не во всех случаях. К примеру, если проблемы с ритмом были связаны с отклонениями психо-невротического характера, то прием антиаритмических препаратов не принесет желаемого результата. В подобных ситуациях пациента направляют к психотерапевту, который выявляет причину нарушений.
Если в процессе диагностики у пациента не было выявлено патологий органического характера, то речь идет о доброкачественных нарушениях. В таком случае, ему назначаются транквилизаторы и успокоительные средства.
 Другими провокаторами аритмий может выступать:
Другими провокаторами аритмий может выступать:
- гипокалиемия;
- длительное лечение некоторыми медикаментами;
- патологии сердечной мышцы и т. д.
Для устранения экстрасистолии в вышеописанных ситуациях придется бороться с первопричиной ее появления. Потому пациенту не следует принимать антиаритмические препараты, которые не дадут ожидаемого результата.
Пить лекарства, стабилизирующие ритм, необходимо в следующих случаях:
- При частом возникновении политопных, ранних или групповых экстрасистол, вызывающих желудочковую фибрилляцию.
- При нарушениях кровотока, которые возникают на фоне сердечной недостаточности.
- Вследствие выявления точной причины аритмии, вызванной функциональным нарушением в работе сердца. Основной диагностической методикой является ЭКГ.
Какие препараты используются для лечения экстрасистолии
Прием медикаментов является основой лечения данного заболевания. Терапия зависит от вида нарушения. В современной медицине различают два вида патологии:
- При желудочковой экстрасистолии широко применяются препараты на основе магния и калия. К ним относится «Амиодарон», «Пропафенон», «Конкор» и прочие аналогичные средства. Способ приема и дозировка медикаментов существенно разнятся.
- Экстрасистолия предсердий (наджелудочная) нередко сопровождается аритмией мерцательного типа. В этом случае необходимо использовать «Этацизин» и «Верапамил». Следует помнить, что подобные средства способны сами выступить провокаторами аритмического приступа. Потому прописывать их должен исключительно врач.
 Для общей терапии данного заболевания в современной медицине применяется несколько групп антиаритмических средств. Их эффективность базируется на воздействии на сократительные и проводящие клетки сердца.
Для общей терапии данного заболевания в современной медицине применяется несколько групп антиаритмических средств. Их эффективность базируется на воздействии на сократительные и проводящие клетки сердца.
Основными считаются следующие пять видов препаратов для лечения экстрасистолии:
- Мембраностабилизаторы. Чаще всего вводятся внутривенно при стационарном лечении. Хорошо справляются с купированием приступов экстрасистолии и пароксизмальной желудочковой тахикардии, возникающих на фоне острых форм инфаркта миокарда. Наиболее яркими представителями группы являются «Лидокаин», «Новокаиномид», «Этацизин», «Ритмонорм». Эти препараты для лечения экстрасистолической аритмии не прописываются пациентам, у которых отсутствуют острые клинические проявления патологии.
- Бета-адреноблокаторы. Чаще всего применяются лекарства селективного типа: «Бисопролол», «Соталол» (в таблетках). Если на фоне основного заболевания происходит снижение частоты сердечных сокращений, то прием подобных лекарств запрещается, поскольку они способствуют разрежению пульса.
- Антагонисты кальциевых каналов («Дилтиазем», «Верапамил»). Ввиду того, что такие препараты в меньшей степени способствуют снижению пульсации сердца, они применяются для лечения предсердной экстрасистолии чаще, нежели представители предыдущей группы. Их можно без опасений прописывать пациентам с пониженной частотой сердцебиения, периодически контролируя их состояние посредством ЭКГ.
- Блокаторы натриевых каналов. Способствуют снижению внутрижелудочковой проводимости, не влияя при этом на процесс сократимости миокарда и артериальное давление. Наиболее известным представителем группы выступает «Аллапинин».
- Блокаторы калиевых каналов. Они способны повышать уровень гормонов щитовидной железы, поскольку содержат в себе большое количество йода. Ввиду этого, применение средств данной группы ограничено. Наиболее известным представителем является «Амиодарон».
Список препаратов для коррекции сердечного ритма могут дополнять препараты с содержанием магния и калия («Аспаркам», «Панангин», «Хлорид калия»). Последний выступает компонентом «поляризующей смеси», вводимой внутривенно пациентам с экстрасистолией.
Во избежание побочных эффектов и осложнений, инструкция по применению и дозировка этих лекарственных средств оговаривается с врачом в индивидуальном порядке.
 Если отклонение носит функциональный характер, то вышеописанные препараты не применяются. В этом случае больному прописываются седативные средства, народные методы тоже будут актуальны. Настойки пустырника или валерианы являются сильными успокоительными и позволяют нормализовать состояние пациента.
Если отклонение носит функциональный характер, то вышеописанные препараты не применяются. В этом случае больному прописываются седативные средства, народные методы тоже будут актуальны. Настойки пустырника или валерианы являются сильными успокоительными и позволяют нормализовать состояние пациента.
Если у больного выявлены сильные нарушения сна и тревожность, то ему могут быть прописаны такие транквилизаторы, как «Сибазон», «Диазепам». Экстрасистолия функционального типа требует посещения психотерапевта.
Аритмогенное действие препаратов для лечения экстрасистолии отмечается редко и составляет не более 10% от всех случаев.
Возникновение подобного эффекта никак не связано с передозировкой и зависит от индивидуальной реакции организма. Причиной аритмии может стать также нарушение правил приема лекарственных препаратов.
Если медикаменты не помогают
В наиболее запущенных случаях вместо лечения наджелудочковой экстрасистолии специальными препаратами может применяться радиочастотная абляция. Данная процедура предполагает использование электромагнитного излучателя для стимуляции патологических очагов миокарда. В результате такого воздействия удается разрушить источник импульса и стабилизировать ритм сердца.
Радиочастотная абляция назначается в следующих случаях:
- Если желудочковая экстрасистолия не поддается лечению медикаментами (не удается купировать симптомы).
- При развитии патологии предсердного типа был выявлен соответствующий тип аритмии.
- Если заболевание было выявлено на фоне остеохондроза. В этом случае лечение существенно усложняется, и одной медикаментозной терапии будет недостаточно для полного выздоровления пациента.
Радиочастотное воздействие требует обнаружения точной локализации патологии. Для этого может быть использовано электрофизиологическое исследование органа или ЭФИ. По особенностям выполнения процедура во многом сходна с ЭКГ, но дополнительные датчики позволяют ей определять местонахождение источника с точностью до отдела.
Назначение препаратов для лечения экстрасистолической аритмии должен осуществлять опытный специалист на основе тщательной диагностики. От больного при этом требуется четкое соблюдение всех врачебных рекомендаций. Окончательно побороть недуг можно только при одновременном приеме ряда препаратов, позволяющих стабилизировать состояние пациента и предотвратить развитие возможных осложнений.
Антиаритмические средства для лечения экстрасистолии

Экстрасистолией называется специфическая разновидность аритмии, при которой обнаруживается преждевременные сердечные сокращения. Такое явление характерно и для здорового человека, поэтому относится к относительно безопасным патологиям. Лечение при экстрасистолии подбирается индивидуально, зависит от ее симптомов и дополнительных признаков, выявляемых при помощи электрокардиографии.
Антиаритмические препараты часто назначаются при различных нарушениях работы сердца и улучшают проведение электрических импульсов. Эта группа рассчитана на длительный курсовой прием и насчитывает несколько подклассов лекарств. Их эффективность доказана, но назначить их можно только на основании результатов обследования — такие средства могут не только не улучшить самочувствие, но и навредить при неправильном применении.
Принципы лечения экстрасистолии
Экстрасистолия — это не болезнь, а сопутствующий симптом ряда патологий. В большинстве случаев ее можно определить только по результатам электрокардиографии, а на общем состоянии пациента она не сказывается. Однако, периодически возникают жалобы в виде аритмии, отсутствия отдельных сокращений с последующим сильным ударом в грудную клетку и неврологическими симптомами.
Лечение экстрасистолии зависит от ее причин. При отсутствии органических поражений сердца рекомендуются седативные препараты (Корвалол, Валокордин, экстракт валерианы), соединения калия и магния (Панангин, Аспаркам), а также другие симптоматические лекарства. Антиаритмические препараты назначаются только по показаниям и маскирует симптомы патологии. Они эффективны только в период их приема и часто рекомендуются в комплексе с другими группами лекарственных средств.
Антиаритмические препараты при экстрасистолии назначаются в следующих случаях:
- частые групповые экстрасистолы, которые сопровождаются нарушением кровообращения;
- выраженная симптоматика, боли за грудиной и неврологическая картина;
- ухудшение самочувствия, выявление функциональной недостаточности миокарда и появление органических изменений (дилатация левого желудочка, снижение интенсивности кровотока).
Классификация медикаментов
Антиаритмические средства – это различные группы лекарств, которые обладают схожим механизмом действия при экстрасистолии. Они отличаются по составу и механизму действия, поэтому схема лечения подбирается индивидуально для каждого пациента. Выделяют несколько основных категорий этих лекарств, которые могут быть направлены на следующие цели:
- снижение возбудимости миокарда;
- уменьшение показателей проводимости сердца;
- снижение частоты сердечных сокращений – по этой причине лекарства могут применяться при тахикардии;
- ослабление силы мышечных сокращений миокарда.
Одна из целей применения антиаритмических средств – это восстановление нормального сердечного ритма. Лекарства чаще назначаются при стационарном лечении и могут вводиться перорально либо внутривенно. Возможен также их прием на амбулаторном лечении, но только при отсутствии органических патологий со стороны миокарда и при остром приступе экстрасистолии. Предварительно они тестируются индивидуально в стационаре, под контролем ЗКГ. Пациентам, которые находятся на домашнем лечении, рекомендуется проходить подобное обследование не реже, чем раз в 3 недели, для отслеживания динамики. В отдельных случаях антиаритмические средства назначаются курсом, для поддержания синусового ритма.
Блокаторы натриевых каналов (1 класс)
Каналы натрия находятся на мембранах кардиомиоцитов. Препараты этой группы блокируют подобные каналы, тем самым снижая скорость деполяризации мышечных волокон. В результате происходит стабилизация мембран и восстановление нормального сердечного ритма. Средства-блокаторы натриевых каналов обладают разной интенсивностью, благодаря чему их принято разделять на 3 отдельные подгруппы.
Подкласс IA
К этой группе относятся следующие средства: Новокаинамид, Аймалин, Дизапирамид, Хинидин и их аналоги. Они обладают средней активностью в отношении натриевых каналов и занимают промежуточную позицию между остальными двумя подклассами. Дополнительно эти препараты способны блокировать кальциевые каналы. В результате их применения наблюдается снижение показателей проводимости в ряде систем: пучке Гисса и волокнах Пуркинье, желудочках и предсердиях.
Подкласс IB
Эти препараты отличаются быстрым действием и также уменьшают скорость деполяризации и способствуют открытию каналов калия. Их скорость зависит от клинической картины и от тяжести поражений миокарда. Если органические изменения отсутствуют, эффективность лекарств низкая. Их действие усиливается при наличии изменений со стороны сердечного мускула. К этой группе относят ряд препаратов: Лидокаин, Дифенин, Мексилетин.
Подкласс IC
Эта группа остается самой эффективной в купировании приступов экстрасистолии, также используется для предотвращения мерцательной аритмии. Они оказывают выраженное влияние на процессы деполяризации и не влияют на реполяризацию. Представители этого подкласса – Пропафенон и Лаппаконитин. Первый дополнительно проявляет признаки бета-адреноблокаторов, второй производит противоположный эффект.
Бета-адреноблокаторы (2 класс)
Бета-1-адренорецепторы расположены в миокарде. Их активация приводит к высвобождению адреналина – его концентрация в крови может повышаться в 4 и более раз. Это проявляется следующими эффектами:
- хронотропный – увеличение частоты сокращений сердца;
- инотропный – повышение силы сокращений;
- увеличение потребности миокарда в кислороде и питательных веществах;
- ускорение пульса, при наличии предрасположенности – проявление аритмий.
Бета-адреноблокаторы снижают влияние на адреналовые рецепторы, тем самым блокируя выработку и высвобождение адреналина. После их применения наблюдается замедление сердечного ритма и снижение его интенсивности, а также уменьшение процессов возбуждения. Представители этой группы – Пропранолол, Практолол и их аналоги.
Средства, которые увеличивают рефрактерный период (3 класс)
Рефрактерным периодом называется промежуток времени, в течение которого на мембране после потенциала действия наблюдается ее расслабление и восстановление до исходного состояния. Он обусловлен особенностями работы калий-натриевых каналов и регулируется автоматически. Однако, некоторые средства могут влиять на эти показатели, тем самым обеспечивая более продолжительный отдых для миокарда. К ним относятся Тозилат, Бретилин, Ибутилид, Соталол и их аналоги. Схожим действием обладает Амиодарон, но он также проявляет свойства альфа-адреноблокаторов. Такие препараты редко применяются для лечения экстрасистолии, поскольку могут вызывать опасные побочные эффекты.
Блокаторы кальциевых каналов (4 класс)
Блокаторы каналов кальция – это Дилтиазем и Верапамил. Эти средства уменьшают транспорт калия через мембрану, что проявляется замедлением сердцебиения и снижением процессов возбуждения. Их назначают для коррекции состояния больного при экстрасистолии, а также для профилактики мерцательной аритмии и наджелудочковой тахикардии. Их необходимо принимать только под контролем врача, поскольку нарушение дозировки либо режима приема может приводить к опасным осложнениям.
Самые популярные антиаритмические препараты
Аптеки предоставляют широкий ассортимент антиаритмических препаратов. Выбор подходящего средства обусловлен состоянием пациента и результатами его обследования. Кроме того, в процессе терапии допускается замена выбранного лекарства на один из аналогов, если эффект от его применения оказывается недостаточным. Среди наиболее распространенных препаратов, которые легко найти в аптеках и которые зарекомендовали себя в лечении экстрасистолии, можно выделить несколько вариантов.
- Амиодарон (Кордарон) – сочетает свойства всех 4 групп антиаритмических препаратов и выпускается в форме таблеток. Он считается одним из наиболее эффективных вариантов. Его частое применение может вызывать побочные эффекты в виде нарушения работы почек, печени и щитовидной железы.
- Соталол (Сотагексал) – типичный бета-адреноблокатор, продается в форме таблеток. Его применение рекомендуется начинать в условиях стационара, но также он подходит для домашнего использования.
- Новокаинамид – препарат группы блокаторов натриевых каналов. Его действующее вещество — прокаинамид, относится к подгруппе IА. Средство выпускается в форме ампул или таблеток, подходит для приема в стационарных и амбулаторных условиях.
- Хинидин (Кинидин Дурулес) – ранее был основным антиаритмическим препаратом. Он выпускается в форме таблеток по 0,2 г и в небольших дозировках (до 0,6–0,8 г) легко переносится. Средство изготавливают из коры хинного дерева, оно проявляет свойства блокаторов натриевых каналов.
Антиаритмические препараты, применяемые при экстрасистолии – это обширная группа лекарств разного состава и механизма действия. Несмотря на то, что этот симптом не относится к опасным и может обходиться без лечения, прием лекарственных средств должен проходить только под контролем врача. Сложность состоит не только в подборе максимально подходящего вещества и его дозировки, но и в необходимости регулярно проводить обследования для предотвращения побочных эффектов.



