Антикоагулянты: список препаратов
Различные заболевания сосудов приводят к тому, что могут образовываться тромбы. Это ведет к очень опасным последствиям, так как, например, может образоваться инфаркт или инсульт. Чтобы разжижать кровь врач может назначить препараты, способствующие снижению свертываемости крови. Они называются антикоагулянты и используются для того, чтобы в организме не образовывались тромбы.  Они помогают блокировать образование фибрина. Чаще всего их используют в ситуациях, когда в организме повышена свертываемость крови.
Они помогают блокировать образование фибрина. Чаще всего их используют в ситуациях, когда в организме повышена свертываемость крови.
Она может возникнуть вследствие таких проблем, как:
- Варикоз или флебит;
- Тромбы нижней полой вены;
- Тромбы вен геморроидальных;
- Инсульт;
- Инфаркт миокарда;
- Травмы артерий при наличии атеросклероза;
- Тромбоэмболия;
- Шок, травмы или сепсис тоже могут привести к образованию тромбов.
Для улучшения состояния свертываемости крови и используются антикоагулянты. Если раньше использовали Аспирин, то теперь врачи ушли от такой методики, ведь есть гораздо более эффективные препараты.
Что такое антикоагулянты, фарм. эффект
Антикоагулянты – это препараты разжижающие кровь, кроме этого они снижают риск других тромбозов, которые могут появиться в последующем. Различают антикоагулянты прямого и непрямого действия.
Прямые и непрямые антикоагулянты
Различают прямые и непрямые антикоагулянты. Первые быстро разжижают кровь и выводятся из организма в течение нескольких часов. Вторые накапливаются постепенно, оказывая лечебное воздействие в пролонгированной форме.
Так как данные препараты понижают свертываемость крови, то нельзя понижать или повышать дозировку самостоятельно, а также сокращать время приема. Лекарства применяются по схеме, назначенной врачом.
Антикоагулянты прямого действия
Антикоагулянты прямого действия уменьшают синтез тромбина. Кроме этого они тормозят образование фибрина. Антикоагулянты направлены на работу печени и угнетают процессы образования свертываемости крови.
Прямые антикоагулянты хорошо известны всем. Это гепарины местного действия и для подкожного или внутривенного введения.В другой статье вы найдете еще больше информации про мази с гепарином.
Например, местного действия:
- Гепариновая мазь;

- Лиотон гель;
- Гепатромбин;
- Тромблесс. Отзывы о геле Тромблесс смотрите здесь.
Данные препараты используются при тромбозе вен нижних конечностей для лечения и профилактики заболевания.
Они имеют более высокую степень проникновения, но обладают меньшим эффектом, чем внутривенные средства.
Гепарины для введения:
Обычно антикоагулянты подбираются для решения определенных задач. Например, Кливарин и Тропарин используют для профилактики эмболий и тромбозов. Клексан и Фрагмин — при стенокардии, инфаркте, тромбозе вен и других проблемах.
При гемодиализе используют Фрагмин. Антикоагулянты используют при риске образования тромбов в любых сосудах, как в артериях, так и в венах. Активность препарата сохраняется целые сутки.
Антикоагулянты непрямого действия
Антикоагулянты непрямого действия названы так, потому что они влияют на создание протромбина в печени, и не влияют на саму свертываемость непосредственно сразу. Процесс этот длительный, зато эффект за счет этого — пролонгированный.
Они делятся на 3 группы:
- Монокумарины. К ним относятся: Варфарин, Синкумар, Мракумар;
- Дикумарины – это Дикумарин и Тромексан;
- Индандионы — это Фенилин, Омефин, Дипаксин.
Чаще всего врачи назначают Варфарин. Данные препараты назначают в двух случаях: при мерцательной аритмии и искусственных клапанах сердца.
Часто больные спрашивают, в чем разница между Аспирином кардио и Варфарином, и нельзя ли один препарат заменить на другой?
Специалисты отвечают, что Аспирин кардио назначают в том случае, если риск инсульта не высок.
Варфарин намного эффективнее, чем Аспирин, кроме этого его лучше принимать несколько месяцев, а то и на протяжении всей жизни.
Аспирин разъедает слизистую желудка и более токсичен для печени.
Антикоагулянты непрямого действия уменьшают выработку веществ, которые влияют на свертываемость, также они уменьшают выработку в печени протромбина и являются антагонистами витамина К.
К непрямым антикоагулянтам относят антагонисты витамина К:
Витамин К участвует в процессе свертываемости крови, а под действием Варфарина его функции нарушаются. Он помогает проводить профилактику отрыва тромбов и закупорки сосудов. Данный препарат часто назначают после перенесенного инфаркта миокарда.
Различают прямые и селективные ингибиторы тромбина:
Прямые:
Селективные:
Любые антикоагулянты прямого и непрямого действия назначаются только врачом, иначе есть высокий риск кровотечений. Антикоагулянты непрямого действия накапливаются в организме постепенно.
Применяют их только внутрь перорально. Прекращать лечение сразу нельзя, необходимо постепенно снижать дозу препарата. Резкая отмена лекарства может вызвать тромбоз. При передозировке данной группы может начаться кровотечение.
Применение антикоагулянтов
Клиническое применение антикоагулянтов рекомендовано при следующих заболеваниях:
- Инфаркт легких и миокарда;
- Инсульт эмболический и тромботический ( кроме геморрагического);
- Флеботромбозы и тромбофлебиты;
- Эмболия сосудов различных внутренних органов.
В качестве профилактики можно использовать при:
- Атеросклероз артерий коронарных, сосудов мозговых и артерий периферических;
- Пороки сердца ревматические митральные;
- Флеботромбоз;
- Послеоперационный период для предотвращения образования тромбов.
Естественные антикоагулянты
Благодаря процессу свертывания крови организм сам позаботился о том, что тромб не выходит за пределы пораженного сосуда. Один миллилитр крови может способствовать свертыванию всему фибриногену в организме.
За счет своего движения кровь поддерживает жидкое состояние, а также благодаря естественным коагулянтам. Естественные коагулянты производятся в тканях и после этого поступают в кровеносное русло, где препятствуют активации свертываемости крови.
К данным антикоагулянтам относятся:
- Гепарин;
- Антитромбин III;
- Альфа-2 макроглобулин.
Препараты антикоагулянты – список
Антикоагулянты прямого действия всасываются быстро и их продолжительность действия не более суток до повторного введения или нанесения.
Антикоагулянты  непрямого действия накапливаются в крови, создавая кумулятивный эффект.
непрямого действия накапливаются в крови, создавая кумулятивный эффект.
Их нельзя отменять сразу, так как это может способствовать тромбозу. При приеме у них постепенно снижают дозировку.
Антикоагулянты прямые местного действия:
- Гепариновая мазь;
- Лиотон гель;
- Гепатромбин;
- Тромблесс
Антикоагулянты для внутривенного или внутрикожного введения:
Антикоагулянты непрямого действия:
- Гируген;
- Гирулог;
- Аргатробан;
- Варфарин Никомед в таб.;
- Фенилин в таб.
Противопоказания
К применению антикоагулянтов есть довольно много противопоказаний, поэтому обязательно уточните у врача, целесообразность приема средств.
Нельзя использовать при:
- МКБ;
- Язвенная болезнь;
- Паренхиматозные заболевания печени и почек;
- Септический эндокардит;
- Повышенная проницаемость сосудов;
- При повышенном давлении при инфаркте миокарда;
- Онкозаболевания;
- Лейкозы;
- Острая аневризма сердца;
- Аллергические заболевания;
- Диатез геморрагический;
- Фибромиомы;
- Беременность.
С осторожностью при менструации у женщин. Не рекомендуют кормящим матерям.
Побочные эффекты
При передозировке препаратов непрямого действия может начаться кровотечение.
При  совместном приеме Варфарина с аспирином или другими противовоспалительными средствами нестероидного ряда (Симвастином, Гепарином и др.) усиливается антикоагулятивное действие.
совместном приеме Варфарина с аспирином или другими противовоспалительными средствами нестероидного ряда (Симвастином, Гепарином и др.) усиливается антикоагулятивное действие.
А витамин К, слабительные или Парацетамол ослабят действие Варфарина.
Побочные эффекты при приеме:
- Аллергия;
- Температура, головная боль;
- Слабость;
- Некрозы кожи;
- Нарушение работы почек;
- Тошнота, диарея, рвота;
- Зуд, боли в животе;
- Облысение.
Антикоагулянты при инфаркте миокарда
Грудная жаба и инфаркт миокарда (антикоагулянты)
В настоящее время при лечении больного с инфарктом миокарда всегда должен возникнуть вопрос о применении антикоагулянтов.
Антикоагулирующая терапия при инфаркте миокарда имеет своим назначением предупреждение прогрессирования начавшегося внутрисосудистого тромбоза, а также появления новых тромбозов в коронарных сосудах и образования вторичного пристеночного тромбоза в полостях сердца. В терапии инфаркта имеет значение еще обезболивающее и сосудорасширяющее влияние антикоагулянтов.
Многолетнее изучение эффективности антикоагулирующего лечения инфаркта показало заметное уменьшение летальности и тромбоэмболических осложнений у больных, леченных антикоагулянтами, по сравнению с не леченными ими.
Большой интерес в этом отношении представляет сводная статистика Комитета по антикоагулянтам (США): среди 2513 больных, леченных антикоагулянтами, летальность составляла 15%, среди 3254 — не леченных антикоагулянтами — 28,7%.
По данным Е. М. Тареева, среди 236 больных, леченных антикоагулянтами, летальность равна 7,2%, среди не леченных антикоагулянтами 863 больных летальность — 20%, у П. Е. Лукомского среди леченных антикоагулянтами летальность составляла 7,7%, в контрольной группе — 13,9 %. В настоящее время лишь единичные авторы вообще отрицают целесообразность лечения антикоагулянтами при инфаркте миокарда.
Дискуссия идет лишь о том, применять ли антикоагулянты во всех случаях инфаркта миокарда, или, как предлагают некоторые авторы, отбирать тяжелые с самого начала формы, имеющие тенденцию к тромбоэмболическим осложнениям и прогностически малоблагоприятные.
Большинство же случаев инфаркта, как указывают эти авторы, протекает легко, без особой наклонности к тромбоэмболиям и дает небольшой процент летальности, который не превышает процента смертельных осложнений при самой антикоагулянтной терапии. Этой точке зрения, однако, противопоставляются следующие очень важные возражения: прогноз при инфаркте всегда серьезный и точное предсказание здесь невозможно.
Нетяжелое по началу течение болезни в любой момент может стать тяжелым и осложниться тромботическими процессами. В то же время при правильном применении антикоагулянтов с учетом всех противопоказаний можно избежать развития тяжелых кровотечений.
Последняя точка зрения имеет наибольшее число сторонников. Всемирный конгресс по проблеме свертывания крови высказался за применение антикоагулянтов при отсутствии противопоказаний у всех больных инфарктом миокарда.
Ведущие советские клиницисты также рекомендуют применение антикоагулянтов под контролем показателей свертываемости (протромбиновый показатель, время свертывания) с самого начала болезни во всех случаях инфаркта миокарда.
«Неотложные состояния в клинике внуренних болезней»,
Применение антикоагулянтов при хронической ИБС
Вопрос о значении антикоагулянтной терапии в профилактике развития повторных инфарктов миокарда у больных, уже перенесших ранее инфаркт, или в предупреждении инфаркта миокарда у лиц, страдающих стенокардией напряжения, представляется столь же неясным, как и вопрос о роли антикоагулянтов в лечении острого инфаркта миокарда. Эта неясность в большой степени связана с тем, что в этих случаях, в частности у больных стенокардией, трудно соблюсти принцип адекватности сравниваемых групп.
Учитывая особенности внутрисосудистого артериального тромбообразования, трудно представить, чтобы даже самая интенсивная антикоагулянтная терапия могла предотвратить развитие коронарного тромбоза. Клинические наблюдения такого рода, касающиеся лечения антикоагулянтами больных стенокардией, показали, что удовлетворительные результаты были отмечены в основном у больных, у которых продолжительность заболевания была не более одного года (Waaler, 1957; Borchgrevink, 1960). Dawber и Thomas (1971) также отмечают, что попытки лечения антикоагулянтами стенокардии не принесли особого успеха.
В настоящее время антитромботическая терапия у больных стенокардией связывается в первую очередь с применением средств, влияющих на агрегационные и адгезивные свойства тромбоцитов (персантин, ацетилсалициловая кислота, карбохромен и др.) и на состояние сосудистой стенки (пиридинол-карбамат).
Более изучена проблема использования антикоагулянтов для профилактики повторных инфарктов миокарда, хотя и здесь мнения различных исследователей достаточно противоречивы. Антикоагулянтная терапия предупреждала развитие инфаркта у больных с промежуточными формами коронарной болезни (мелкоочаговыми некрозами миокарда).
Назначаемая в течение длительного времени (2 — 3 года), она уменьшала частоту повторных инфарктов и летальных исходов, особенно у молодых лиц, в течение первого года после перенесенного инфаркта миокарда (Dawber, Thomas, 1971). Tewari и Fletcher (1968), изучая влияние длительной антикоагулянтной терапии на течение постинфарктного периода, также обнаружили уменьшения частоты повторных инфарктов миокарда и, главное, частоты тромбоэмболических осложнений у больных более пожилой группы (средний возраст 61 год), в течение 5 лет получавших антикоагулянты.
«Ишемическая болезнь сердца», под ред. И.Е.Ганелиной
Схемы тромболитической терапии
Антикоагулянты при инфаркте миокарда. Кумарины при инфаркте миокарда
Применение антикоагулянтов при инфаркте миокарда, осложненном аневризмой сердца, является спорным. Так, Шнур (S. Schnur) считает, что лечение антикоагулянтами предрасполагает к разрыву сердца в связи с разрушением пристеночного тромба. Б. П. Ку-шелевский полагает, что при подозрении на развитие аневризмы гепарин противопоказан. У нас нет оснований поддерживать точку зрения Шнура. Гепарин нам не пришлось применять у больных инфарктом миокарда, осложненным аневризмой.
Другие исследователи отмечают, что под влиянием антикоагулянтов у больных инфарктом миокарда быстрее нормализуется температура и прекращаются боли в области сердца. Уменьшаются сроки постельного режима и стационарного лечения. М. Н. Егоров и В. И. Ларикова отмечают, что при применении антикоагулянтов процент инвалидизации снизился в l,5 раза.
Е. Жорпес (Е. Jorpes, 1952) считает применение антикоагулянтов при инфарктах миокарда, особенно в острый период, обязательным. По данным Райта (Wright), частота тромбоэмболических осложнений у не леченных антикоагулянтами равнялась 26%. У леченых — 10,6%.
Дикумарин. неодикумарин и пелентан применяются наиболее часто при лечении больных инфарктом миокарда, осложненным аневризмой сердца, и для профилактики тромбоэмболических осложнений. Дикумарин способен задерживать свертывание крови, нарушая образование протромбина в печени, тормозит образование проконвертина, тромботропина и других факторов свертывания. При лечении дикумарином инфаркта миокарда Б. П. Кушелевский рекомендует начинать с дозы 0,3 г в первый день, на 2-й и последующие дни — 0,2 г. При низком исходном протромбиновом индексе дозу дикумарина следует уменьшать.
С. В. Шестаков, Е. В. Касаткин и др. считают, что следует в начале лечения назначать небольшие дозы.

Для поддержания сниженного уровня протромбина в целом ряде случаев оказываются достаточными дозы дикумарина 0,05—0,15 г в сутки. Неодикумарин (пелентан) оказывает более быстрое действие, чем дикумарин, но после отмены препарата протромбиновое время столь же быстро возвращается к исходному уровню. Поэтому во многих случаях целесообразно переходить от неодикумарина, применяемого в первые дни болезни, к дикумарину в последующие (Б. П. Кушелевский).
Неодикумарин (0,2 г в таблетке) назначают по две таблетки в день в течение 2—3 дней. Затем доза неодикумарина может быть снижена до одной таблетки в сутки. В общем при лечении инфаркта, осложненного аневризмой сердца, следует устанавливать такую ежедневную дозу, чтобы держать протромбиновый индекс на уровне 40—50%. По нашим наблюдениям, хорошее профилактическое действие в указанных случаях оказывает фенилин (Phenylinum). Назначают фенилин внутрь в таблетках или порошках по 0,03—0,04 г 3—4 раза в день.
На следующий день или через день дозу снижают до 0,06 г в сутки, затем дают по 0,03—0,04 г в сутки. Фенилин обладает меньшим кумулятивным действием, чем дикумарин.
В случаях развития острого тромбоза рекомендуется введение гепарина по 5000—10 000 единиц внутривенно 3—4—5 раз в день под контролем времени свертывания крови. Существуют наблюдения, указывающие на возможность при лечении гепарином рассасывания свежих тромбов.
— Вернуться в оглавление раздела « Кардиология. «
Оглавление темы «Лечение аневризмы сердца и инфаркта миокарда»:
Лечение инфаркта миокарда: особенности медикаментозной терапии
Инфаркт миокарда (ИМ) – острое состояние, при котором на фоне нарушенного коронарного кровообращения наблюдается некроз кардиомиоцитов. Чем больше участок некроза, тем тяжелее клиника и неблагоприятней последствия. Именно поэтому крайне важно, чтобы больному была оказана быстрая медицинская помощь.
Как правило, начальная терапия острого ИМ направлена на восстановление перфузии сердечной мышцы для спасения как можно большего количества подверженного риску миокарда. Это может быть достигнуто с помощью фармакологических или механических средств, таких как чрескожное коронарное вмешательство (ЧКВ) или аорто-коронарное шунтирование (АКШ).
Заболеваемость и смертность от ИМ значительно снижаются, если пациенты и рядом находящиеся с ними люди рано распознают симптомы и активируют систему неотложной медицинской помощи. Этим значительно сокращается время до проведения окончательного лечения. Обученный догоспитальный персонал может обеспечить жизненно важные вмешательства, если у пациента развивается остановка сердца. Ключом к улучшению выживаемости является наличие возможностей к проведению ранней дефибрилляции.
Видео: Инфаркт Миокарда. Симптомы, Признаки и Методы Лечения
Догоспитальная помощь и лечение
При наличии боли в грудной клетке нужно относиться к больному так, как будто этот признак указывает на ишемическое происхождение заболевания, если только не установлены точные доказательства обратного. При возможности выполняется госпитализация пациентов с гемодинамической нестабильностью или дыхательной недостаточностью.
Конкретная догоспитальная помощь включает следующее:
- Внутривенный доступ, дополнительный кислород, если насыщение кислородом составляет менее 90%, пульсоксиметрия.
- Немедленное использование аспирина.
- Прием нитроглицерина для устранения сильной боли в груди, принимается сублингвально или в виде спрея.
- Телеметрия и догоспитальная электрокардиография (ЭКГ), если таковая имеется.
Большинство смертей, вызванных ИМ, происходят рано и связаны с первичной фибрилляцией желудочков. Поэтому первоначальными задачами являются немедленный мониторинг ЭКГ; электрическая кардиоверсия в случаях фибрилляции; и быстрая передача больного для облегчения диагностики состояния коронарных артерий.
Дополнительные цели догоспитального лечения включают:
- адекватную аналгезию (обычно достигаемую с помощью морфина);
- фармакологическое снижение чрезмерной симпатоадренальной и вагусной стимуляции;
- лечение гемодинамически значимых или симптоматических желудочковых аритмий (как правило, с амиодароном и лидокаином);
- поддержание сердечного выброса, системного артериального давления и дыхания.
Догоспитальная фибринолитическая терапия путем введения активатора плазминогена тканевого типа, аспирина и гепарина может быть назначена пациентам с доброкачественным ИМ, при этом следует руководствоваться электрокардиографическими данными. Назначается в течение 90 минут после появления симптомов. Это лечение улучшает результаты, по сравнению с тромболизисом, начатым после того, как пациент прибыл в больницу.
Догоспитальная фибринолитическая терапия широко не используется в Соединенных Штатах из-за нехватки ресурсов для обучения персонала догоспитальной терапии или отсутствия финансирования необходимого оборудования. Однако он распространен в некоторых регионах Европы и Великобритании. В отечественных условиях оказания медицинской помощи этот способ лечения пока редко используется.
В дальнейшем после поступления больного в профильную клинику проводится лечение инфаркта миокарда с учетом существующих требований. В частности, есть отличия в проведении медикаментозной терапии у больных с подъемом сегмента ST и без него.
Лечение инфаркта миокарда с подъемом ST
Ключевые составляющие подобной терапии – это быстрое распознавание симптомов заболевания и своевременная реперфузия. Наибольший упор делается на надлежащем и своевременном использовании какой-либо формы реперфузионной терапии.
Реперфузия
Фармакологическая реперфузия должны выполняться как можно скорее, наиболее оптимально в течение 12 часов после начала появления симптомов и у которых есть стойкое повышение сегмента ST. Кроме того, в последнее время рассматривается ранняя стратегия реперфузии у пациентов, которые появляются спустя более 12 часов, при условии наличия клинических и / или ЭКГ-признаков продолжающейся ишемии.
Фибринолитическая терапия
Фибринолиз является важной частью реперфузионной стратегии. Преимущество фибринолитической терапии у пациентов с ИМ и поднятым сегментом ST уже хорошо известно, причем наибольший эффект от ее использования наблюдается при раннем использовании (в течение 12 часов после начала заболевания) и у пациентов с самым высоким сердечно-сосудистым риском, включая пациентов старше 75 лет.
Фибринолитическая терапия может быть неэффективной у пациентов, у которых клиника наблюдается более 12 часов от начала симптомов, хотя текущие рекомендации рассматривают фибринолиз у пациентов с симптомами обширного миокарда, подверженных риску (на основе ЭКГ или сердечно-сосудистой визуализации) или гемодинамической нестабильности, особенно если недоступны другие методы лечения.
Абсолютные противопоказания к фибринолитической терапии у пациентов с ИИ и подъемом сегмента ST:
- Любое предшествующее внутричерепное кровоизлияние
- Известное структурное церебральное сосудистое поражение
- Известные внутричерепные новообразования (первичные или метастатические)
- Ишемический инсульт в течение последних 3 месяцев (за исключением острого инсульта в течение 4,5 часов)
- Предполагаемая диссекция аорты
- Значительная травма головы или лица на протяжении 3 месяцев
- Внутричерепная или внутриспинальная хирургия в течение 2 месяцев
- Тяжелая неконтролируемая гипертензия (не реагирующая на экстренную терапию)
Относительные противопоказания к проведению фибринолиза:
- Наличие хронической, тяжелой, плохо контролируемой гипертонии
- Определение систолического давления >180 мм рт. ст. или диастолическое давление >110 мм рт. ст.
- История предшествующего ишемического инсульта >3 месяца
- Деменция
- Травматическая или продолжительная сердечно-легочная реанимация (> 10 минут)
- Недавнее (в течение 2-4 недель) внутреннее кровотечение
- Беременность
- Активная язвенная болезнь
- Текущее использование антикоагулянтов
Препараты, используемые во время фибринолиза:
- Нефибриноспецифические: стрептокиназа
- Фибриноспецифические: тенектеплаза, ретеплаза, альтеплаза
Антикоагулянтная терапия
Антикоагулянты являются важной вспомогательной терапией при реперфузии независимо от выбранной стратегии.
В первичном лечении используется нефракционированный гепарин, бивалирудин и низкомолекулярный гепарин (например, эноксапарин). Фонпаринукс не используется в этой ситуации из-за повышенного риска тромбоза катетера.
Пациентам, получающим фибринолитическую терапию, должен назначаться антикоагулянт до проведения реваскуляризации. Если реперфузия невозможна, антикоагулянты следует назначать не менее 48 часов или на время пребывания в больнице до 8 дней. Важно соблюдать осторожность при назначении эноксапарина пациентам старше 75 лет, а также при нарушениях функции почек, поскольку использование эноксапарина связано с более высоким риском внутричерепного кровотечения. Бивалирудин может назначаться пациентам, которые имеют гепарин-индуцированную тромбоцитопению или требуют антикоагуляции.
Антиагреганты
Все пациенты с ИМ и сегментом ST должны получить эмпирическую нагрузочную дозу аспирина (от 150,5 до 325 мг) как можно раньше и до реперфузии, независимо от метода реперфузионной терапии. Ежедневная поддерживающая доза (от 75 до 81 мг) назначается, как правило, всем пациентам после инфаркта миокарда.
Другими антиагрегантными препаратами, используемыми для проведения двойной антиагрегантной терапии, являются ингибиторы рецептора P2Y12 (например, клопидогрель, тикагрелор, прасугрель). Нагрузочная доза этих лекарств вводится до или во время реперфузии, и после этого применяется поддерживающая доза продолжительное время.
Во время фибринолитической терапии должна быть использована нагрузочная доза клопидогреля 300 мг, а затем ежедневная поддерживающая доза 75 мг, как минимум 14 дней.
Другими антиагрегантными средствами, которые могут использоваться для лечения ИМ, являются антагонисты внутривенного гликопротеина. При получении бивалирудина в качестве основного антикоагулянта, могут дополнительно применяться ингибиторы GP IIb / IIIa.
Лечение инфаркта миокарда без элевации ST
Ключевые моменты в лечении пациентов с острым коронарным синдромом без сегмента ST – это ранняя оценка гемодинамической и электрической стабильности, а также общего риска у этих пациентов.
Существуют две альтернативные стратегии терапии:
- Ранняя инвазивная стратегия с ангиографией, с целью реваскуляризации с чрескожным коронарным вмешательством или аорто-коронарным шунтированием
- Консервативная стратегия с начальной медикаментозной терапией и неинвазивной кардиоваскулярной визуализацией.
Независимо от выбранной стратегии, как правило, используется агрессивная полезность таких лекарств, как антикоагулянты, антиагреганты, бета-блокаторы, статины и возможное применение ингибиторов ангиотензинпревращающего фермента для соответствующих групп пациентов.
Бета-блокаторы
Действуют за счет снижения потребления кислорода миокардом, что приводит к уменьшению частоты сердечных сокращений, артериального давления и сократимости миокарда. Они также играют важную роль в снижении риска повторного инфаркта и сложных желудочковых аритмий. Эти препараты рекомендуются к пероральному приему в течение первых 24 часов, предпочтительно с использованием одного из трех лекарств, доказавших свою эффективность для снижения смертности пациентов с сердечной недостаточностью: метопролола, карведилола или бисопролола.
Бета-блокаторы не следует вводить внутривенно пациентам с показателем низкого сердечного выброса (частота сердечных сокращений >110 уд / мин или систолическое артериальное давление 240 мс, сердечная блокада второй или третьей степени без кардиостимулятора, тяжелая / активная / реактивная болезнь дыхательных путей).
Для пациентов с хронической обструктивной болезнью легких или хронической астмой предпочтительно назначаются бета-1-блокаторы и их следует начинать вводиться с низких дозах.
Блокаторы кальциевых каналов
Блокаторы кальциевых каналов без дигидропиридина (например, верапамил или дилтиазем) следует назначать при рецидивной ишемии миокарда только в случае противопоказаний к применению бета-блокаторов.
Подобно бета-блокаторам, использование блокаторов кальциевых каналов без дигидропиридина также может увеличить вероятность развития кардиогенного шока, поэтому следует придерживаться предельной осторожности при рассмотрении использования этих лекарств.
Нифедипин короткого действия не назначается пациентам, которые не получают бета-блокаторы, так как это может привести к увеличению риска смертности у больных с ОКС.
Антиагреганты
Начальная доза варьирует от 150 до 325 мг. Препарат следует назначать всем пациентам с ИМ без элевации ST как можно скорее после начала приступа. Далее применяется поддерживающая доза аспирина в 75-100 мг в сутки, которая используется пожизненно.
Некоторые клинические данные свидетельствуют о том, что поддерживающая доза аспирина выше 160 мг в день связана с повышенным риском кровотечения без четкого улучшения показателей.
Ингибиторы рецептора P2Y12
Их использование в дополнение к аспирину привело к лучшим результатам с уменьшением частоты сердечно-сосудистой смерти, ИМ и инсульта. Три ингибитора рецептора P2Y12, наиболее часто используемые для лечения ИМ без сегмента ST, описаны следующие препараты:
Все три лекарства назначают в начальной дозе, а затем проводят ежедневное поддерживающее лечение до 12 месяцев всем пациентам с ранними инвазивными или консервативными стратегиями воздействия.
Рекомендуется начальная доза препарата в 300-600 мг с последующей поддерживающей дозой 75 мг в день.
Препарат имеет более быстрое начальное действие и короткий период полувыведения, по сравнению с клопидогрелем; поэтому его используют два раза в день. Рекомендуемая нагрузочная доза составляет 180 мг с последующей поддерживающей дозировкой в 90 мг два раза в день.
Уникальный побочный эффект, наблюдаемый у пациентов, принимающих тикагрелор, – одышка, но это проявление редко бывает достаточно серьезным, чтобы привести к прекращению лечения.
Тикагрелор не следует использовать одновременно с более высокими дозами аспирина (> 100 мг в день).
Рекомендуемая нагрузочная доза 60 мг с последующей поддерживающей дозой 10 мг в день.
Из-за уникальных путей метаболизма у него более быстрое и стойкое ингибирование тромбоцитов, чем у клопидогреля. Основным противопоказанием к применению прасугреля является ранее пережитый инсульт или транзиторная ишемическая атака, возраст старше 75 лет и низкий вес тела (78 кг и ниже).
Будущая и развивающаяся терапия
Местная инъекция клеток-предшественников, факторов роста или стволовых клеток может стимулировать развитие сосудов. Терапия стволовыми клетками больных с острым инфарктом миокарда остается основной целью исследований, при этом некоторые данные показывают скромные результаты.
Исследователи в области реинфузии обогащенных клеток-предшественников и инфаркта ремоделирования при остром инфаркте миокарда изучили 204 пациента с острым ИМ и повышением ST и сообщили о большом улучшении фракции выброса левого желудочка среди пациентов, которые получили внутрикоронарные клетки-предшественники, чем у плацебо.
Несколько небольших клинических испытаний показали, что внутрикоронарная доставка мононуклеарных клеток аутологичного костного мозга улучшает функцию левого желудочка при введении в течение первой недели после ИМ. Тем не менее, результаты рандомизированного исследования LateTIME, в котором оценивалась внутрикоронарная доставка мононуклеарных клеток поставленными через 2-3 недели после первого ИМ улучшенной глобальной и региональной функции левого желудочка по сравнению с плацебо, предложила небольшое улучшение этой стратегии у пациентов с ИМ и дисфункцией левого желудочка после реперфузия с перкутанным коронарным вмешательством. [1 – Traverse JH; Henry TD; Ellis SG; Pepine CJ; Willerson JT; Zhao DX; Forder JR; Byrne BJ; Hatzopoulos AK; Penn MS; Perin EC; Baran KW; Chambers J; Lambert C; Raveendran G; Simon DI; Vaughan DE; Simpson LM; Gee AP; Taylor DA; Cogle CR; Thomas JD; Silva GV; Jorgenson BC; Olson RE; Bowman S; Francescon J; Geither C; Handberg E; Smith DX; Baraniuk S; Piller LB; Loghin C; Aguilar D; Richman S; Zierold C; Bettencourt J; Sayre SL; Vojvodic RW; Skarlatos SI; Gordon DJ; Ebert RF; Kwak M; Moyé LA; Simari RD. Effect of intracoronary delivery of autologous bone marrow mononuclear cells 2 to 3 weeks following acute myocardial infarction on left ventricular function: the LateTIME randomized trial. JAMA. 2011; 306(19):2110-9]
Видео: Здоровье. Американский проект. Лечение инфаркта миокарда. (01.10.2017)
Препараты при и после инфаркта миокарда
Инфаркт миокарда – поражение сердечной мышцы вследствие тромбоза коронарной артерии с развитием некроза. Возникает на фоне ИБС, чаще встречается у мужчин. Заболевание требует немедленного лечения в стационарных условиях (медикаментозного и/или хирургического). Затем длительного восстановительного периода в санаторно-курортных учреждениях и дома, постоянного приема лекарств, изменения образа жизни.
Препараты для лечения инфаркта миокарда
До приезда в больницу не всегда можно определить, точно ли у пациента инфаркт, поэтому часто ставят «рабочий диагноз»: острый коронарный синдром с элевацией сегмента ST или без. Больному необходимо придать положение лежа со слегка приподнятой головой, обеспечить доступ свежего воздуха, помочь успокоиться.
Перечень средств, применяемых для купирования острого состояния при инфаркте миокарда:
-
«Нитроглицерин» (антиангинальный, сосудорасширяющий эффект) под язык в таблетках по 0,5-1,0 мг или 1-2 дозы в аэрозоле. При необходимости действие повторяют (если давление (АД) не очень низкое) по истечении времени действия предыдущей таблетки (каждые 5-10 минут). При сильном болевом синдроме вводят 2,0 мл 1% раствора «Нитроглицерина», разведя его в 500 мл 0,9% NaCl или 5% глюкозы. Раствор вводят внутривенно капельно под контролем АД и пульса. Инфузию останавливают при систолическом давлении Медикаменты, используемые в условиях стационара
В стационаре больным проводят реперфузию (восстановление нормального кислородного питания сердца), применяя тромболитические средства. Также в первые 12 часов после возникновения симптомов инфаркта больному можно провести чрескожное коронарное вмешательство (стентирование), что считается наилучшим способом лечения в данном случае.
Для проведения тромболизиса используют:
- «Стрептокиназа» – 1,5 млн ЕД в/в на протяжении 30-60 мин. (противопоказан, если ранее не применялся).
- «Альтеплаза» – 15 мг в/в болюсно (0,75 мг на кг веса вводят за 30 мин., далее 0,5 мг/кг за 60 мин., общая доза составляет не более 100 мг).
- «Тенектеплаза» – применяют в/в болюсно: 30 мг при массе пациента меньше 60 кг; 35 мг на 60-69 кг; 40 мг – на 70-79 кг; 45 мг – 80-89 кг; 50 мг, если масса > 90 кг.
Пациенту, которому назначен тромболизис, нужны антиагреганты: ацетилсалициловая кислота, «Брилинта» или «Клопидогрель», а также антикоагулянты: «Эноксапарин», нефракционированный гепарин. При необходимости врачи продолжают применять лекарства, используемые при инфаркте миокарда на догоспитальном этапе: нитраты, противоаритмические средства, бета-адреноблокаторы.
Что пить после инфаркта?
Лекарства после инфаркта миокарда, применяемые в качестве длительной или постоянной терапии:
- Антитромбоцитарная и/или антикоагулянтная терапия. Антиагреганты: «Аспирин» (АСК) должен приниматься ежедневно в дозе 75-100 мг/сутки; «Клопидогрель» – 75 мг/сутки на протяжении 12 месяцев.
- Если эти препараты противопоказаны, рекомендованы антикоагулянты: «Варфарин» (при условии постоянного контроля анализа на МНО), «Ривароксабан», «Дабигатран». В обязательном порядке их назначают при мерцательной аритмии, тромбе в левом желудочке, наличии искусственных клапанов.
- Иногда применяют комбинации антикоагулянтов и низких доз АСК, «Клопидогреля».
- β-адреноблокаторы и ингибиторы АПФ («Периндоприл», «Рамиприл») назначают независимо от уровня артериального давления и состояния левого желудочка.
- Обязательная гиполипидемическая терапия (снижающая фракции холестерина): «Аторвастатин», «Розувастатин». Лечение статинами начинают сразу при постановке диагноза, начиная с максимально допустимых доз, постепенно их снижая со временем.
- Мочегонные средства применяют при сердечной недостаточности: «Торасемид» в ежедневной дозе 10 мг.
Как долго пить таблетки
Медикаментозное лечение инфаркта миокарда необходимо продолжать и во время реабилитации после него. Это не дает прогрессировать ишемии, тем самым увеличивая выживаемость и уменьшая смертность. Прием лекарств профилактирует осложнения и повторное возникновение приступов, а такие препараты, как бета-блокаторы и ингибиторы АПФ, даже борются с возникшими последствиями болезни.
Выводы
Фармакология постоянно движется вперед. Методики терапии и препараты при инфаркте совершенствуются, а выживаемость пациентов увеличивается. Правительство регулярно внедряет законопроекты, которые обеспечивают льготы на лечение острой ишемии, поскольку от факта постоянного употребления таблеток зависит риск повторного эпизода. Но следует помнить, что лучший способ борьбы с патологией – ее профилактика, которая включает в себя отказ от вредных привычек, правильное питание, спорт, полноценный сон и отдых, регулярные медицинские обследования.
Для подготовки материала использовались следующие источники информации.
Список препаратов антикоагулянтов, механизм действия и противопоказания и побочные эффекты
А нтикоагулянты — это группа фармацевтических средств, влияющих на свертываемость крови: она резко снижается, реологические свойства ткани меняются, она становится жидкой и легче проходит по сосудам, однако серьёзно повышаются риски неконтролируемых процессов. В первую очередь кровотечений.
Препараты этого типа намного мощнее антиагрегантов, на которые они похожи. Принимать такие медикаменты без назначения лечащего специалиста строго воспрещается. Необходим динамический контроль, постоянное наблюдение.
Несмотря на всю опасность, благодаря безальтернативной эффективности применение лекарств данного типа в большинстве случаев требуется. В каких ситуациях и что нужно знать?
Классификация и механизм действия
Подразделение проводится по характеру эффекта, фармакологической активности и путям, которыми медикамент влияет на организм пациента.
Классификация антикоагулянтов довольно скудная, основных типов два: прямого и непрямого действия. Но они с лихвой покрывают терапевтические потребности во всех клинических случаях.
Прямые
В основе коагуляции (процессе свертывания крови) в нормальных условиях действует группа специфических веществ. Они обеспечивают агрегацию форменных клеток, быстрому закрытию раны или участка сосуда, разрушенного под влиянием механического или иного фактора.
Основным соединением подобного типа выступает тромбин. Фармацевтические средства-антикоагулянты прямого действия влияют на его активность, при этом концентрация компонента остается на прежнем уровне.
Тромбин все так же вырабатывается и обнаруживается при проведении анализа крови. Но становится недействующим, что и лежит в основе работы прямых антикоагулянтов.
Препараты данного типа считаются золотым стандартом в деле срочной терапии. Однако из-за агрессивного фармакологического эффекта использовать эту подгруппу медикаментов настоятельно не рекомендуется, если речь идет о большой продолжительности терапевтического курса.
Лекарственные средства быстро метаболизируются, перерабатываются и выводятся. Полезное действие длится недолго, побочные эффекты тяжелые, вплоть до массивных кровотечений.
Потому без контроля со стороны врача-гематолога применять такие препараты нельзя.
Непрямые
Эта подгруппа фармацевтических средств обладает комплексным механизмом действия за счет возможностей активных компонентов, входящих в состав лекарства.
Полезный результат кардинально отличается от такового у предыдущей группы медикаментов.
Непрямые антикоагулянты влияют на тромбин, полностью нейтрализуя соединение, уничтожая его. Помимо этого они воздействуют на прочие факторы свертывания, косвенным образом влияя на скорость агрегации форменных клеток крови.
Кроме собственно разжижающего действия, медикаменты названного типа способствуют нормализации питания тканей миокарда, расслабляют мускулатуру сосудов, также выводят органические соли, восстанавливают концентрацию холестерина.
Благодаря сравнительно меньшей агрессивности при применении, эти медикаменты можно использовать длительными курсами.
Побочные эффекты так же тяжелые и риски их развития при бесконтрольном использовании велики. Самостоятельно принимать данную подгруппу недопустимо.
Однозначно говорить о том, какие лекарственные средства лучше, предпочтительнее нельзя. Все зависит от конкретного клинического случая.
Антикоагулянты прямого действия
Среди возможных показаний к применению:
- Тромбозы любой локализации. Как правило, процесс поражает крупные сосуды нижних конечностей. Характерная черта — образование сгустков из форменных клеток и белка-фибрина, перекрывающих просвет структур.
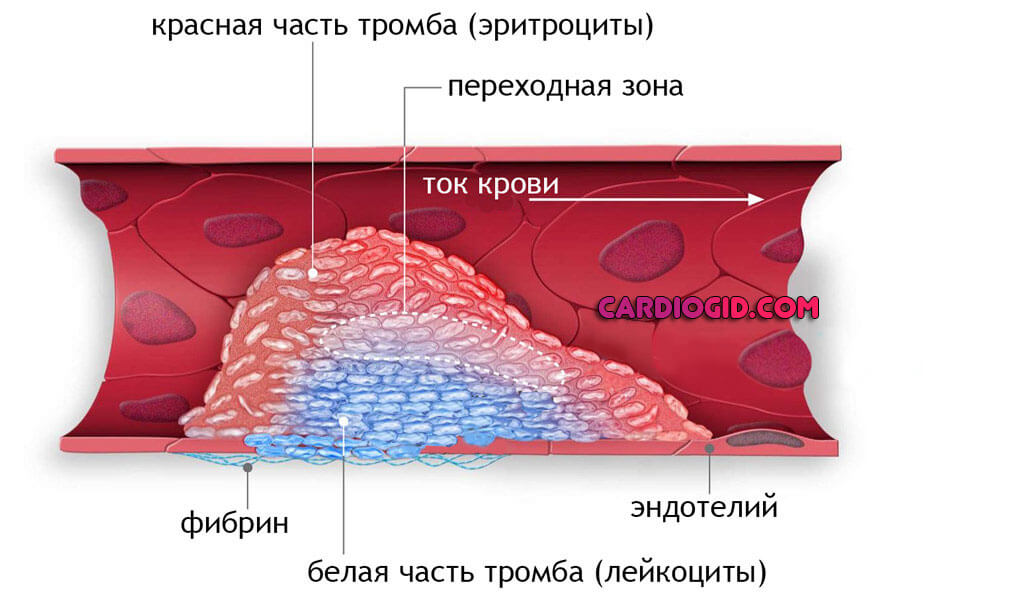
Нормальное кровообращение изменяется, становится слабым и недостаточным для питания тканей. Антикоагулянты способны помочь в рамках начальных стадий патологического процесса. Далее уже не обойтись без тромболитиков .

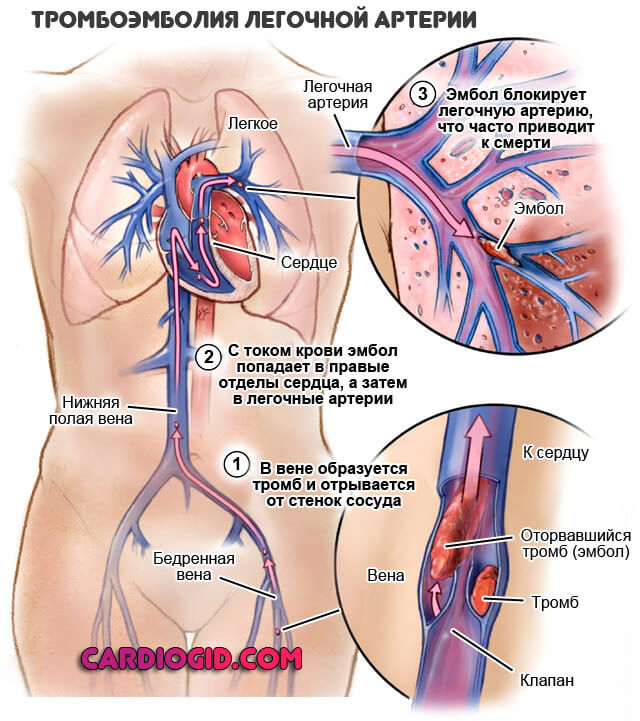
- ТЭЛА . Поражение легочной артерии. Встречается в практике специалистов часто. Сопровождается стремительным ростом давления, проблемами в работе сердца. Если перекрытие просвета сосудов не столь велико, еще есть шансы на восстановление. Антикоагулянты прямого действия применяются в качестве вспомогательного противотромботического средства.
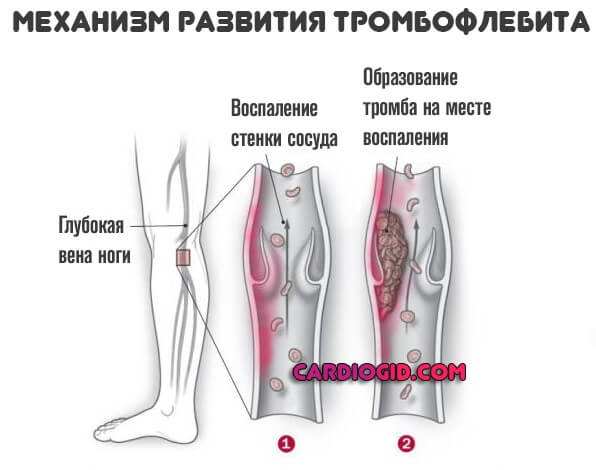
- Тромбофлебит . Типично образование сгустков с одновременным развитием воспалительного процесса со стороны сосудов. Сопровождается куда более тяжелым состоянием, восстановление проводится в стационаре.
- Стенокардия . Острое нарушение кровотока в сердечных структурах, однако, степень расстройства еще не достигает критической точки. Потому обширного отмирания тканей мышечного органа не происходит. Шансы на восстановление все еще есть, причем без последствий.
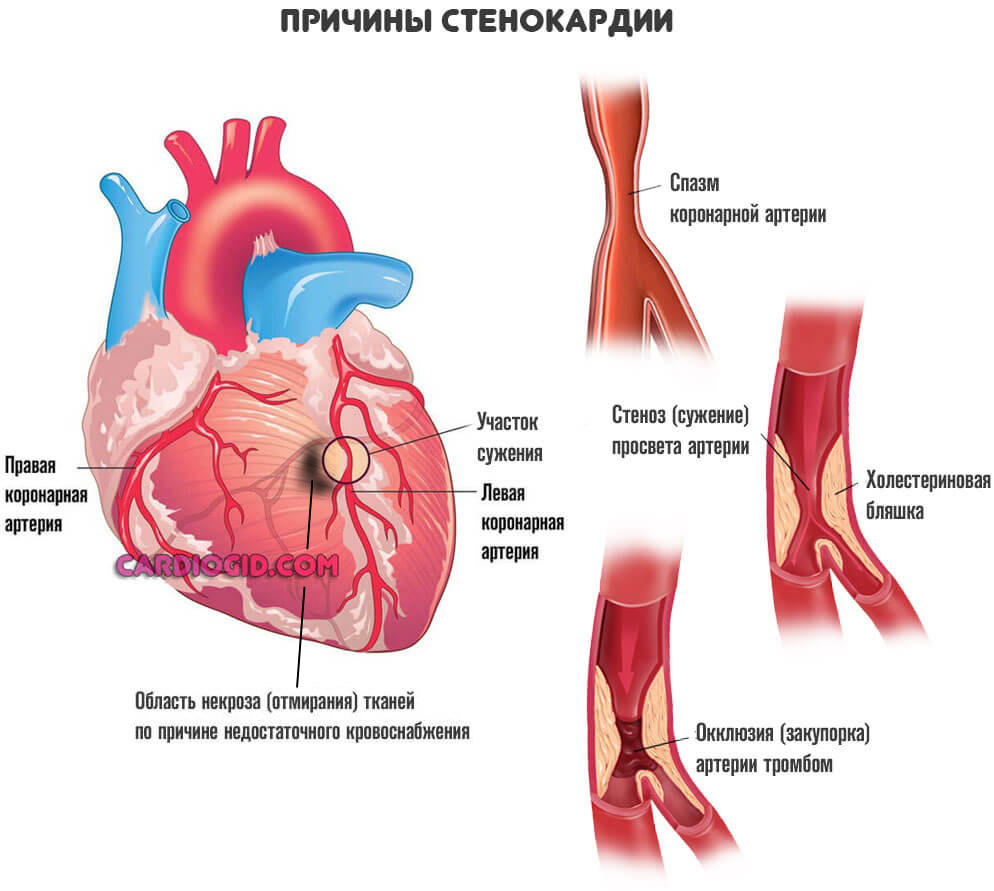
- Инфаркт миокарда в острой фазе. Применение антикоагулянтов возможно на любой стадии патологического процесса. Наибольший полезный эффект наблюдается при назначении в начальную фазу. В период реабилитации после ИМ прием необходим в силу высоких рисков образования сгустков.
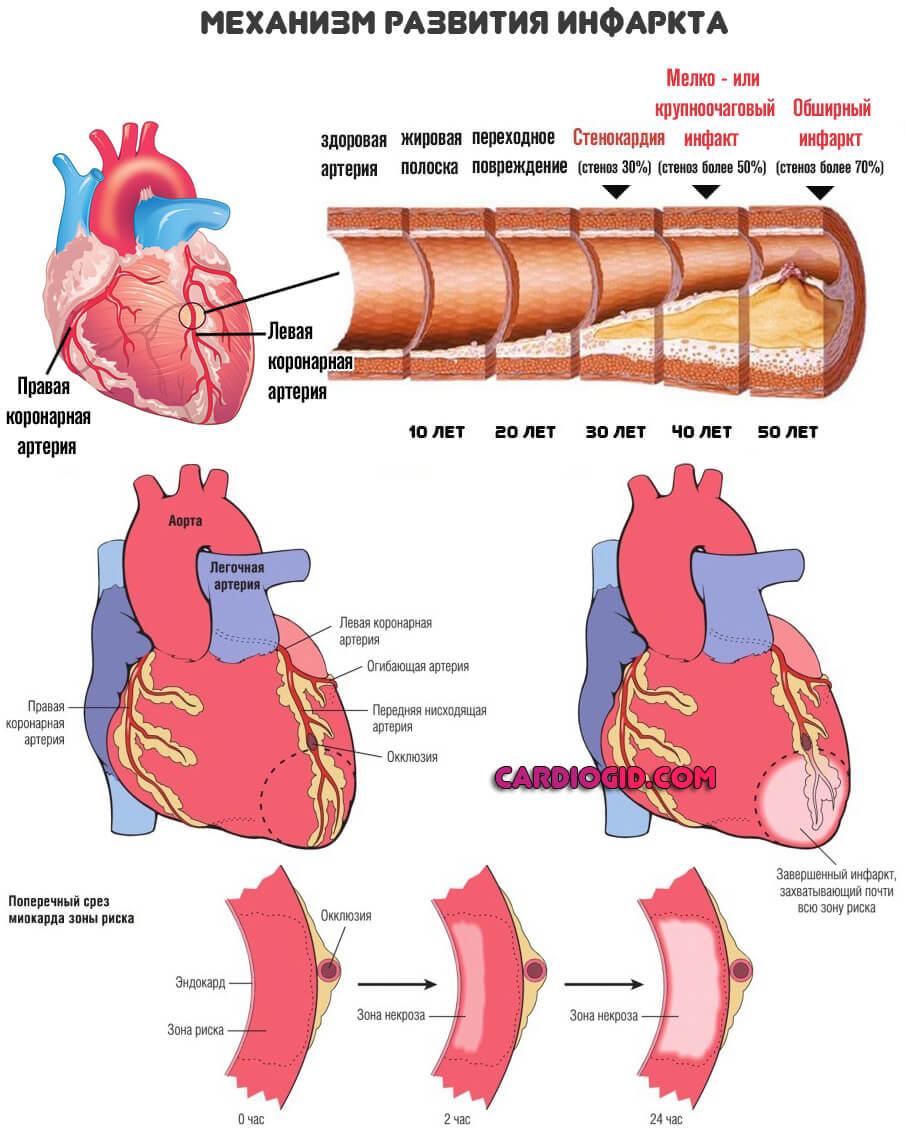
- ДВС-синдром в фазе тромбического поражения.
- Аутоиммунные расстройства со стороны почек, также системные патологические процессы по типу красной волчанки. Применение возможно на любой стадии.
- Нарушения микроциркуляции. В рамках профилактических мероприятий. Однако использовать антикоагулянты допустимо только короткими курсами. Под контролем специалиста.
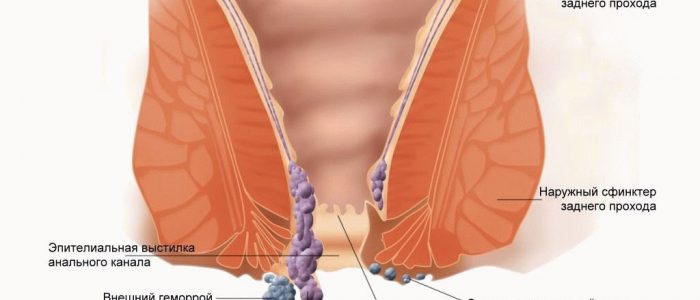
- Геморрой. В качестве мазей для наружного применения.
Список препаратов
Гепарин для местного использования — классическая форма медикамента. Назначается при гематомах, на начальных стадиях варикозного расширения вен.
Концентрация действующего компонента минимальна, потому и вероятность побочных эффектов при правильном применении незначительна.
Список антикоагулянтов прямого действия: Гепарин, Лиотон, Венолайф, Гепатромбин, Гепариновая мазь. Частично компонент присутствует в мази Троксевазин.
Средства для внутреннего приема. Используются для лечения системных заболеваний, когда ограничиться местным воздействием невозможно.
Сюда относят два подтипа лекарств:
- Первые — гепарины с низкой молекулярной массой. Перечень наименований препаратов: Клексан, Кливарин, Фрагмин, Фраксипарин, Гемапаксан, Тропарин . Они обеспечивают быстрый эффект и сравнительно мощный, влияют на прочие факторы свертывания помимо тромбина, на него же в меньшей мере. Применяются по показаниям, в качестве экстренных средств или для терапии хронических болезней.
- Вторые — гепарины со средней молекулярной массой. Распространенное наименование — Кибернин .
Список препаратов антикоагулянтов куда шире, однако, ключевые представленные на фармацевтическом рынке как раз и основаны на названном веществе.
Противопоказания
Характерные основания для отказа от применения:
- Кровотечения любой локализации. Не миновать усиления процесса, что в конечном итоге станет смертельным для пациента.
- Доказанные нарушения свертывания. При различных заболеваниях, будь то тромбоцитопатии , расстройства выработки особых веществ, участвующих в агрегации форменных клеток.
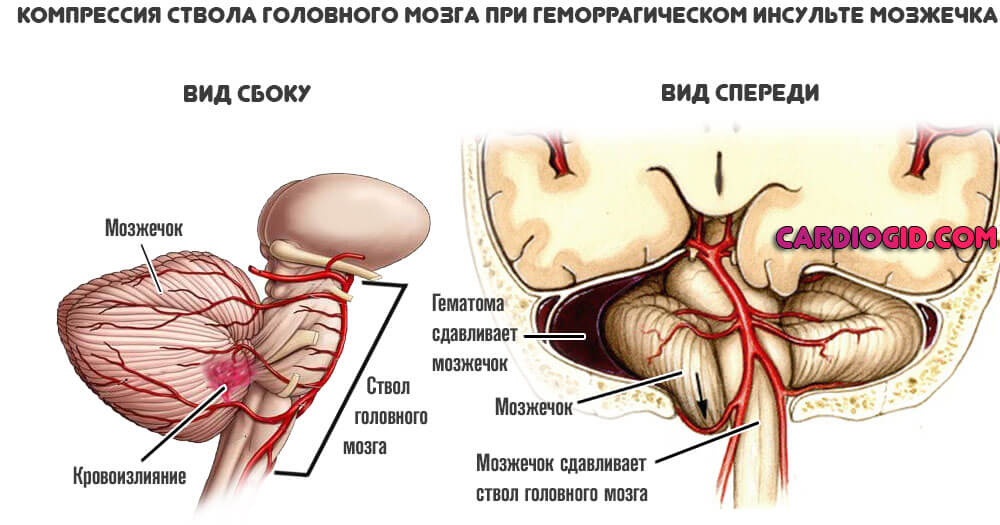
- Инсульт геморрагического типа . Сопровождается разрушением сосуда в области головного мозга. При параллельном применении прямых антикоагулянтов развивается крупная гематома, компрессирующая нервные ткани. Это путь к смерти.
- Аневризмы. Стеночные выпячивания артерий.
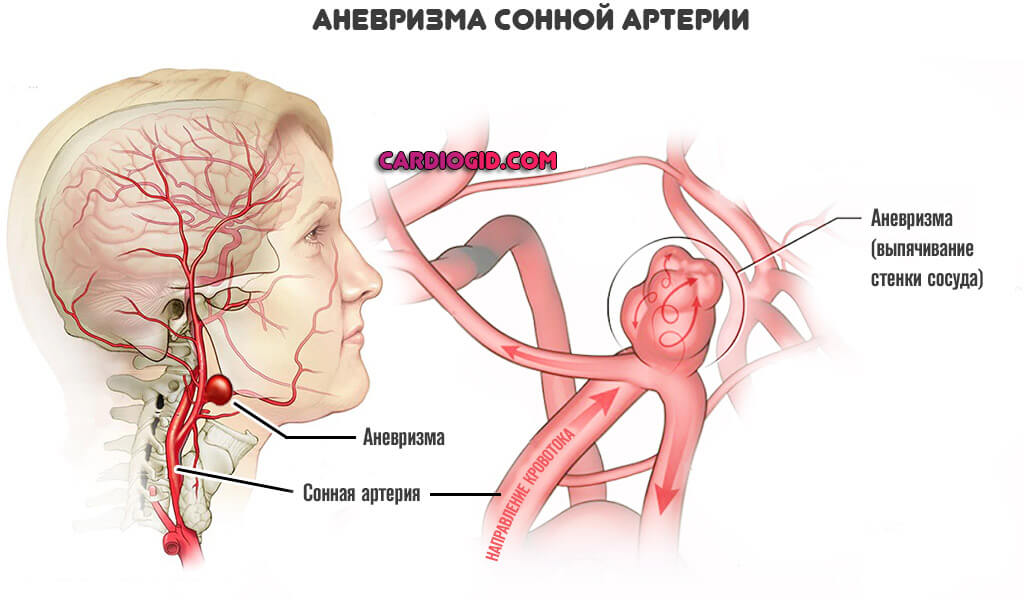
- Злокачественная гипертензия. Стабильный стремительный рост давления до критических отметок.
- Патологии желудочно-кишечного тракта. Особенно язвенного характера, потенциально способные спровоцировать кровотечения.
- Недавно проведенные операции. Любой локализации.
- Индивидуальная непереносимость компонентов препаратов. Аллергические реакции.
Перечень не полный. Требуется оценка списка в аннотации к конкретному наименованию.
Побочные эффекты
- Кровотечения.
- Образование гематом.
- Диспепсические явления.
- Изменение цвета кожи, бледность.
- Головная боль, слабость. Нарушения со стороны нервной системы.
- Сыпь. Аллергические реакции.
Непрямые антикоагулянты
Показания к применению:
- Рецидивы инфаркта миокарда. Повторные эпизоды острого нарушения кровообращения в тканях сердца. Встречаются в основном у пациентов пожилого возраста. Использовать препараты нужно осторожно.
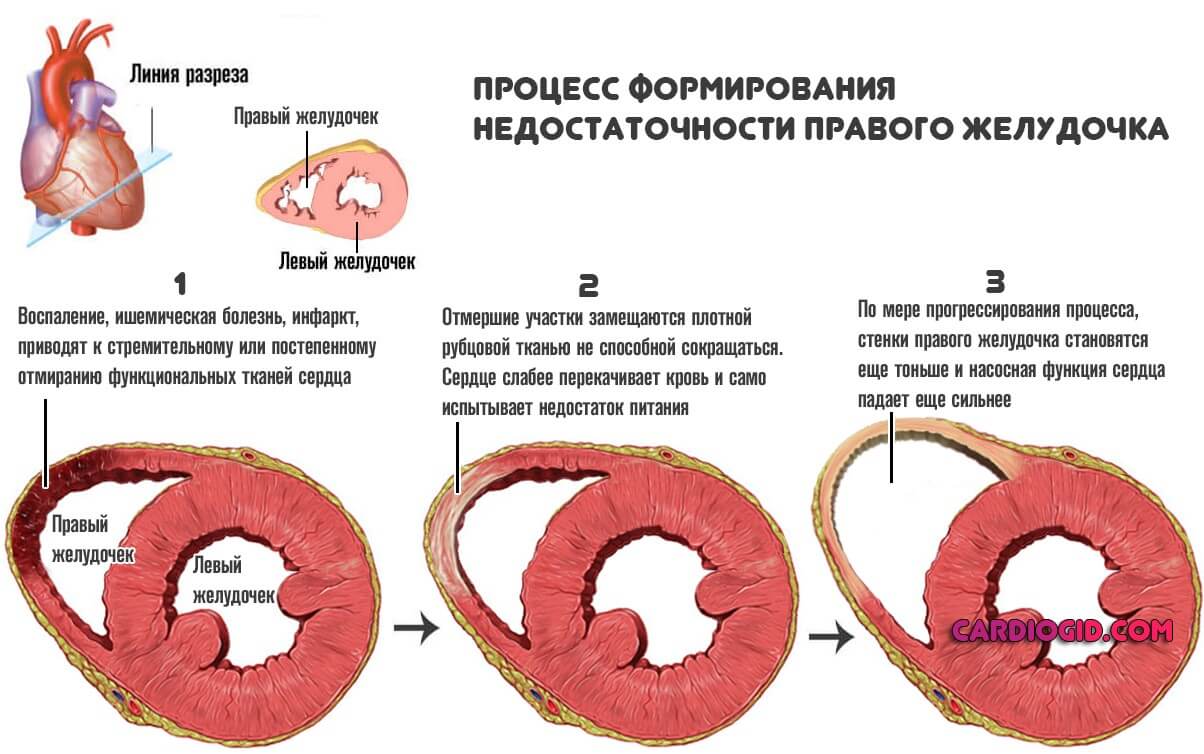
- Хроническая сердечная недостаточность .
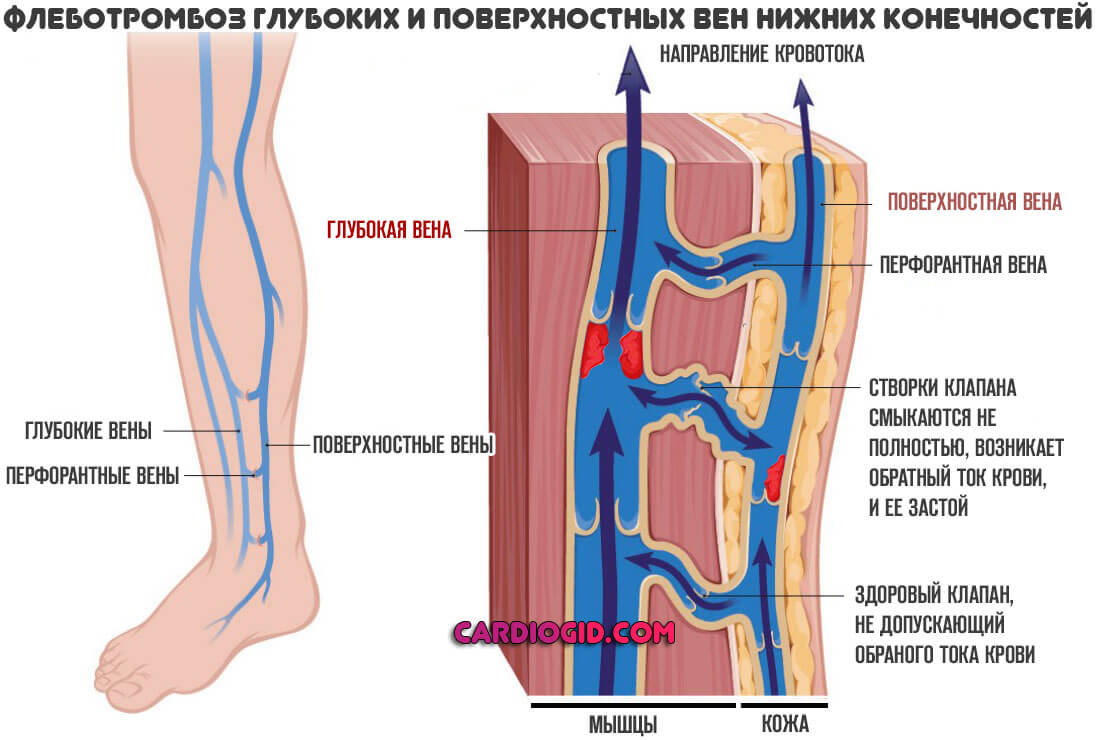
- Стойкий тромбоз, особенно глубоких вен нижних конечностей при неэффективности применения прочих средств.
- Поражения легочной артерии. В системе со специализированными медикаментами, в первую очередь тромболитиками. Сочетать их, однако, нужно с большой осторожностью, поскольку велики риски летальных кровотечений.
Помимо названных показаний можно выделить и описанные выше основания. С той разницей, что антикоагулянты непрямого действия реже применяются при острых состояниях, их назначение проводится при хронических заболеваниях сердца, сосудов, гематологических расстройствах.
Перечень препаратов
Список антикоагулянтов непрямого действия включает три наименования:
- Варфарин . Выпускается в форме таблеток для перорального приема и назначается пациентам в большинстве случаев. Среди прочих считается наиболее безопасным и действенным. Немаловажным плюсом можно назвать существенную зависимость от дозировки. Чем выше концентрация в крови, тем серьезнее положительное действие.
При этом, как только препарат отменяют, негативные явления, побочные эффекты быстро сходят на нет. Универсальность и гибкость Варфарина делают его незаменимым в терапии большинства патологий.

- Неодикумарин . Назначается сравнительно редко в острых случаях. В то же время, использование медикамента требует систематического приема, потому как положительное действие проявляется не сразу, а постепенно, по мере накопления активного компонента в организме.
- Аценокумарол . Используется в качестве эффективного аналога при непереносимости предыдущего наименования.
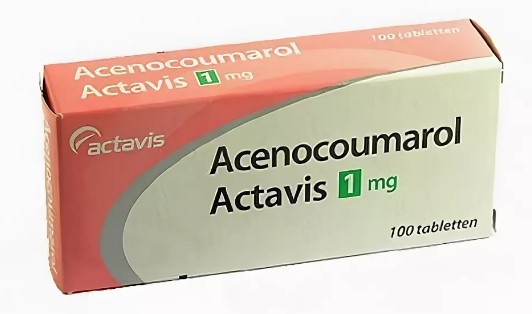
Медикаменты непрямого типа применяются строго по показаниям, несмотря на большую безопасность и вариативность позитивного эффекта.
Противопоказания
Основания для отказа от применения непрямых антикагулянтов примерно те же самые, что и у медикаментов прямого действия.
Среди дополнительных можно отметить беременность и угрозу выкидыша. Также склонность к маточным кровотечениям.
Вообще же, медикаменты для разжижения и изменения реологических свойств не стоит назначать в период гестации и грудного вскармливания. Это универсальное основание для отказа.
Не рекомендуется использовать лекарственные средства при коррекции нарушений у детей. Потому как антикоагулянты способны замедлять формирование костей, вызывают проблемы геморрагического плана.
Специфические противопоказания — тяжелые дисфункциональные расстройства со стороны печени, почек. В этом случае медикаменты только навредят, усугубят ситуацию.
Побочные эффекты
В основном присутствуют те же нежелательные явления, что и при применении антикоагулянтов прямого действия. Часто формируются гематомы, развиваются кровотечения.
Пациенты встречаются с диспепсическими процессами (изжога, тошнота, рвота, поносы, запоры, чередование расстройств стула).
Нередко обнаруживаются аллергические реакции по типу кожной сыпи. Реже прочие, более тяжелые формы нарушения: отек Квинке, анафилактический шок.
Особую осторожность стоит проявлять пациентам с комплексной непереносимостью группы медикаментов. Поливалентной аллергической реакцией.
Назначение антикоагулянтов проводится строго по показаниям, это не те средства, которые можно использовать самовольно. Слишком велики риски, положительного действия таким способом не добиться. Стоит обратиться к врачу-гематологу.
Дополнительная антикоагулянтная и антитромбоцитарная терапия при инфаркте миокарда


Низкомолекулярные гепарины изучены в больших исследованиях у пациентов с острым коронарным синдромом без элевации сегмента ST, но лишь недавно их применение начали исследовать в комбинации с фибринолитическими средствами при остром ИМ. Ранее выолненные клинические исследования позволяют допустить, что низкомолекулярный гепарин по сравнению с нефракционированным гепарином может уменьшить риск возвратной ишемии и формирования тромбов в желудочках, хотя и за счет большей частоты кровотечений.
В трех недавно проведенных ангиографических исследованиях применение эноксапарина натрия или дальтепарина натрия ассоциировалось с тенденцией к уменьшению риска реокклюзии и/или более длительным сохранением проходимости инфарктобусловившего сосуда. В ASSENT-3, первом большом исследовании с применением низкомолекулярного гепарина на фоне TNK-tPA, эноксапарин натрия (30 мг внутривенно болюсно и 1 мг/кг подкожно каждые 12 ч) в течение 7 дней уменьшал риск внутригоспитального реинфаркта или внутригоспитальной рефрактерной ишемии по сравнению с гепарином. При этом в исследовании не отмечали увеличения частоты внутричерепных кровотечений (за исключением незначительного увеличения количества немозговых кровотечений по сравнению с гепарином). Тенденция к уменьшению летальности через 30 дней свидетельствовала в пользу эноксапарина натрия, хотя в течение 1 года наблюдения не была выявлена разница в смертности между группами пациентов, получающих нефракционированный и низкомолекулярный гепарины.
В исследовании ASSENT-3 PLUS (2002) догоспитальное назначение эноксапарина натрия сопровождалось существенным увеличением риска внутричерепных кровотечений по сравнению с применением гепарина у пациентов в возрасте ≥75 лет. Результаты исследования ExTRACT TIMI-25 свидетельствуют, что эноксапарин натрия, назначаемый в качестве адъювантной терапии у больных с острым ИМ и элевацией сегмента ST, получавших реперфузионную терапию, уже через 48 ч приводил к снижению частоты развития рецидива ИМ на 36% и случаев проведения ургентной реваскуляризации на 22% по сравнению с инфузионной терапией нефракционированным гепарином. Через месяц от начала лечения данные соотношения сохранялись, тогда как снижение 30-дневной смертности в группе эноксапарина натрия носило лишь характер тенденции.
Кроме того, терапия эноксапарином натрием ассоциировалась с существенным (на 50%) повышением частоты больших кровотечений к 30-м суткам лечения, что, безусловно, следует учитывать при выборе антикоагулянта и схемы лечения у больных с острым ИМ и высоким риском кровотечений. В данном исследовании применяли апробированную ранее у больных с острым ИМ схему введения: 30 мг эноксапарина натрия внутривенно болюсно в начале тромболитической терапии, затем подкожные инъекции из расчета 1 мг/кг массы тела (но не более 100 мг) каждые 12 ч в течение 5 дней.
Относительно проблемы антикоагулянтной терапии при ОКС следует отметить, что в последние годы появилась новая группа препаратов, с которой связаны надежды в отношении оптимизации лечения этих больных. Это селективные ингибиторы Ха-фактора, по химической структуре представляющие собой пентасахаридную последовательность, которая составляет активную в отношении указанного фактора часть молекулы гепарина. Проведено большое рандомизированное исследование MICHELANGELO: OASIS 5, в котором принимали участие свыше 20 тыс. пациентов с ОКС без элевации сегмента ST.
В этом исследовании пентасахарид фондапаринукс натрия в дозе 2,5 мг 1 раз в сутки был так же эффективен, как и эноксапарин натрия в предотвращении смерти, нефатального ИМ и рефрактерной ишемии в течение 9 сут после включения в исследование. Но применение пентасахарида на 17% снизило 30-дневную летальность, на 11% — 6-месячную летальность и на 47% — частоту больших геморрагических осложнений. Более того, при применении пентасахарида значительно снизилась частота возникновения гепарининдуцируемой тромбоцитопении. Были получены первые результаты исследования MICHELANGELO: OASIS 6, в котором участвовали более 12 тыс. больных с острым ИМ и элевацией сегмента ST.
Данное исследование показало, что пентасахарид, назначаемый в дозе 2,5 мг 1 раз в сутки по 9-е сутки при остром ИМ, позволил снизить частоту развития смерти и реинфаркта к 30-м суткам на 18% у больных, которым не проводили ургентную ангиопластику, а частота геморрагических осложнений при его применении была даже несколько ниже, чем у больных контрольной группы, получавших нефракционированный гепарин. Согласно данным пилотных исследований, у пациентов с острым ИМ и элевацией сегмента ST на фоне введения альтеплазы применение пентасахарида по сравнению с вводимым внутривенно нефракционированным гепарином привело к снижению частоты реокклюзий и реваскуляризаций в течение первой недели заболевания.
М.И. Лутай, А.Н. Пархоменко, В.А. Шумаков, И.К. Следзевская “Ишемическая болезнь сердца”