Артериальная гипертензия и ее распространенность среди населения

Дата публикации: 14.12.2018 2018-12-14
Статья просмотрена: 9833 раза
Библиографическое описание:
Климов А. В., Денисов Е. Н., Иванова О. В. Артериальная гипертензия и ее распространенность среди населения // Молодой ученый. 2018. №50. С. 86-90. URL https://moluch.ru/archive/236/54737/ (дата обращения: 15.03.2020).
Артериальная гипертензия — одно из самых распространённых заболеваний сердечно-сосудистой системы. Установлено, что артериальной гипертонией страдают 20–30 % взрослого населения. С возрастом распространённость болезни увеличивается и достигает 50–65 % у лиц старше 65 лет.
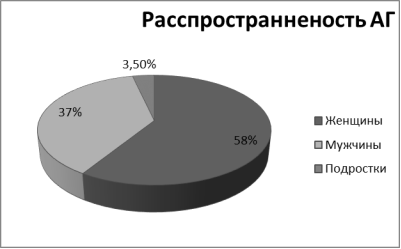
Артериальная гипертензия является одним из наиболее распространённых хронических неспецифических заболеваний человека, на долю которых в целом приходится по данным ВОЗ 30 % всех смертельных исходов. Доступные статистические данные по России указывают на то, что у нас гипертонией страдают не менее 40 % населения 58 % женщин и 37 % мужчин болеют артериальной гипертензией, лечится только 48 % женщин и 21 % мужчин, но целевого значения артериальное давление достигает лишь у 17,5 % женщин и 5,7 % мужчин. Причем, гипертония встречается сейчас даже у детей. 3,5 % нынешних детей и подростков в России имеют гипертонию.
Таким образом, в настоящее время распространённость артериальной гипертензии носит эпидемический характер, и проблему АГ можно расценивать как масштабную неинфекционную пандемию. Необходимость борьбы с АГ обусловлено тем, что она является одной из ведущих причин инвалидизации и смертности. Длительная повышение артериального давления приводит к поражению органов-мишеней и развитию сердечно-сосудистых осложнений (сердечная недостаточность, инфаркт миокарда, мозгового инсульта и почечной недостаточности).
Таким образом, главным показателем эффективности терапии артериальной гипертензии является достижение и поддержание контроля над заболеванием (достижение целевого уровня артериального давления). Высокая распространённость и социально-экономическое влияние артериальной гипертензии на жизнь общества и каждого пациента обуславливают необходимость предупреждения и своевременного выявления факторов риска, адекватность проводимой терапии, профилактики осложнений.
Цель: Эпидемиология артериальной гипертензии. Влияние факторов риска на течение АГ, в частности физической нагрузки.
Актуальность: несмотря на значительные успехи в изучении этиопатогенеза артериальной гипертензии (АГ), эта проблема все еще остается одной из самых актуальных в современной медицине, одной из наиболее значимых социальных проблем. Последнее обстоятельство связано как с широким распространением этого заболевания, так и с тем, что повышенное давление способствует развитию важнейших сердечно — сосудистых катастроф, приводящих к высокой смертности в России (инфаркт миокарда и мозговой инсульт). В структуре заболеваемости АГ увеличился удельный вес лиц молодого возраста. Большая распространенность АГ и тяжелые осложнения, к которым она приводит, требуют дальнейшей разработки методов раннего выявления и профилактики этого заболевания.
Что же такое артериальная гипертензия?
Артериальная гипертензия— стойкое повышение артериального давления от 140/90 мм рт. ст. и выше. Эссенциальная гипертензия (гипертоническая болезнь) составляет 90–95 % случаев гипертонии. В остальных случаях диагностируют вторичные, симптоматические артериальные гипертензии: почечные (нефрогенные) — 3–4 %, эндокринные — 0,1–0,3 %, гемодинамические, неврологические, стрессовые, обусловленные приёмом некоторых веществ (ятрогенные) и АГ беременных, при которых повышение давления крови является одним из симптомов основного заболевания.
Современная градация показателей АД по данным Всемирной организации здравоохранения (ВОЗ), рекомендациям Минздрава РФ
Категория АД
Верхнее или систолическое давление (мм рт. ст.)
Нижнее или диастолическое давление (мм рт. ст.)
Артериальная гипертензия статистика по россии
Статистика по заболеваемости и смертности
Сердечнососудистые заболевания и гипертонию в частности называют эпидемией ХХI века. К сожалению, гипертонической болезнью страдает каждый пятый житель нашей планеты (около полутора миллиардов людей), а в России, по некоторым данным, каждый третий. Но если раньше в мире болезнь в основном диагностировалась у людей старше сорока, то теперь около 33.4% гипертоников — это молодые люди, 7.2% подростки и 2% дети.
Что касательно России то наша страна стоит на третьем месте по заболеваемости гипертонией, после США и Евросоюза. По статистике Минздравсоцразвития и РАМН в нашей стране гипертонией болеют около 63% всего населения. Если же говорить о лечении гипертонической болезни, то по данным того же Минздравсоцразвития, более 51% мужчин и 43% женщин, страдающих повышением артериального давления, не лечатся, а 32% лечатся неэффективно. И только 9% мужчин и 12% женщин в России достигают целевого (т.е. нормального) артериального давления при лечении. Статистика смертности от гипертонии просто зашкаливает, только за последние два года(1012 — 1013), количество смертей составило более 950 тысяч человек.
Относительно Краснодарского края можно сказать, что он занимает седьмое место по количеству диагностируемых случаев гипертонии. В 2012 году в крае было зарегистрировано снижение общей заболеваемости гипертонической болезни среди подростков на 3,4% и взрослых на 4,0%, среди детей общая заболеваемость гипертонической болезни осталась на уровне 2011 года (2,0 на 100 тысяч населения). Смертность снизилась на 6.7%.
В самом Краснодаре общей статистики нет, но по данным городской больницы №3 можно судить, что на сегодняшний день заболеваемость составляет примерно всего лишь 31% среди взрослого населения города.
В прогнозах статистика заболеваемости выглядит таким образом, что по мере старения населения и увеличения роли таких факторов, как ожирение, малоподвижный образ жизни, курение и постоянные стрессы, к 2025 году ожидается увеличение заболеваемости гипертонией до 45%, а доля гипертонической болезни в структуре смертности населения поднимется до 1600000 человек.
Статистика часто встречаемых проблем при гипертонии
При рассмотрении частоты встречаемости проблем пациентов с гипертонической болезнью в рамках стационара ГБ №3, можно вывести следующую статистику:
1. Из физиологических проблем у пациентов наиболее часто имеют место:
v Высокий уровень АД — 100%;
v Головные боли — 100%;
v Общая ослабленность организма — 95%;
v Нарушение нервной деятельности (нарушения сна, раздражительность и т.п.) — 89%;
v Боли в области сердца — 70%;
v Боли в глазах и снижение зрения — 60%;
v Снижение деятельности почек — 35%.
2. Из психологических проблем у пациентов наиболее часто встречаются:
v Ощущение неполноценности из-за заболевания — 78%;
v Беспокойство по поводу исхода заболевания — 70%;
v Дефицит знаний об особенностях питания и образа жизни при своем заболевании — 60%
v Угнетенность, апатия пациентов, связанная с дефицитом знаний о заболевании — 40%
v Страх перед диагностическими исследованиями — 50%.
Вывод: Статистика показывает, что заболеваемость гипертонической болезнью постепенно снижается, хотя если уровень жизни населения не улучшится, заболеваемость вновь возрастёт.
Статистика артериальной гипертензии по России
 Артериальная гипертензия сегодня – одно из самых распространенных заболеваний, осложнения которого приводят к смерти пациентов. Статистика артериальной гипертензии по России показывает, что примерно у 40% женщин и 48% мужчин диагностируется повышение уровня АД, при этом распространенность увеличивается. Прогнозы показывают, что за последние шесть лет общее количество пациентов увеличилось минимум на 4%, наблюдается стремительное распространение артериальных гипертензий.
Артериальная гипертензия сегодня – одно из самых распространенных заболеваний, осложнения которого приводят к смерти пациентов. Статистика артериальной гипертензии по России показывает, что примерно у 40% женщин и 48% мужчин диагностируется повышение уровня АД, при этом распространенность увеличивается. Прогнозы показывают, что за последние шесть лет общее количество пациентов увеличилось минимум на 4%, наблюдается стремительное распространение артериальных гипертензий.
В чем причина такой неутешительной статистики? Главная проблема является социальной, это не только неправильное питание и ухудшение качества пищи, но и снижение уровня физической активности, что ведет к ожирению, нарушениям обменных процессов, поражению внутренних органов. Широчайшая распространенность артериальной гипертензии в России сегодня растет одновременно с такими заболеваниями, как сахарный диабет, гиподинамия, курение, алкоголизм, метаболический синдром.
Основные причины заболеваемости АГ
Основными причинами, вызывающими увеличение распространенности заболеваний АГ среди населения России, являются:
- Неправильное питание. Излишне жирная, соленая пища, фаст-фуд, еда низкого качества и нарушения режима питания;
- Избыточный вес вызывает повышение АД, примерно каждый лишний килограмм добавляет 1-2 мм рт. ст.. Наибольший риск вызывает ожирение при сахарном диабете, когда большой нагрузке подвергаются органы-мишени;
- Курение. Сегодня наблюдается увеличение числя курящих, причем все больше среди молодежи;
- Психосоциальные факторы — постоянные стрессы, неблагоприятная социальная обстановка, страх потерять работу;
- Низкая физическая активность
Сегодня можно говорить о том, что заболеваемость АГ в России, как и в других развитых странах, принимает форму эпидемии. Согласно исследованиям, 7% мужчин 20-29 лет имеет проблемы в артериальным давлением, для категории 30-39 лет этот показатель увеличивается до 16,3%, для 40-49 лет он равен 26,9%, а для 50-54 лет – 34,4%. Не лучшая ситуация наблюдается и среди женщин, сегодня каждая пятая жительница РФ в возрасте 20-69 лет имеет какую-либо форму АГ. При этом в возрасте 30-39 лет примерно каждая 14-ая женщина болеет АГ.
На фоне проведенных исследований очень важными являются профилактические мероприятия, разъяснение населению необходимости сохранения здоровья, исключения причин, вызывающих такое стремительное распространение АГ.
Артериальная гипертензия Статистические данные
По данным обследования репрезентативной выборки (1993 г.) стандартизированная по возрасту распространенность АГ (140/90 мм. рт. ст.) в России составляет среди мужчин 39,2%, а среди женщин 41,1%.
По данным отчёта JNC(1991-1994, США) 68% больных знают о наличии ЭГ, 58% лечатся, 27% добиваются целевого давления.
Частота информированности, лечения и адекватного лечения у мужчин и женщин

У мужчин и женщин отмечается отчетливое увеличение АГ с возрастом. До 40 лет чаще наблюдается у мужчин, после 50 лет – чаще у женщин.
Повышение показателей максимального АД начинается уже с возраста 20 лет. Вначале оно плавное, но с 40-летнего возраста начинает всё более крутой подъём показателей. У женщин во всех возрастных группах до 45 лет показатели АД ниже, чем у мужчин (особенно в возрасте до 25 лет). С периода климакса (перименопаузального периода) у женщин максимальное АД оказывается выше, чем у мужчин.
После установления повышения АД с возрастом сложилось представление, что артериальная гипертензия – признак старения организма, но это убедительно лишь в отношении систолической артериальной гипертензии у лиц, старше 50-60 лет.
Вопросы терминологии
Артериальное давление – давление, которое кровь оказывает на стенки сосудов.
Наиболее точно величину АД можно определить кровавым методом, вводя иглу, соединенную с манометром, непосредственно в сосуд.
В практической деятельности АД определяют с помощью аппарата Рива-Роччи с одновременным выслушиванием в локтевой ямке тонов Короткова.
Артериальная гипертензия – состояние, кардинальным признаком которого является повышение АД до уровня 140 и/или 90 мм. рт. ст. и выше, причём повышение данного параметра должно быть зафиксировано не менее 2-3 раз и не быть связанным с сиюминутной ситуацией (реакцией на белый халат).
В середине 70-х годов была уточнена сфера употребления 2-х не вполне идентичных терминов – гипертония и гипертензия. Первый из них восходит к греческому «», второй к латинскому слову «tensio», синонимам, обозначающим понятие «напряжение, натяжение».
Термин «гипертония» был заимствован из немецкой и французской литературы. Распространению и закреплению термина «гипертония» способствовало выделение Г. Ф. Лангом гипертонической болезни как особой нозологической единицы.
Около 20 лет назад получил распространение заимствованный из англоязычной литературы термин «гипертензия». Заседание специалистов, привлеченных Большой медицинской энциклопедией (1976 год) рекомендовало:
Применять терминологический элемент «-тония» для характеристики тонуса мускулатуры (в том числе сосудистой стенки), а «-тензия» для обозначения величины давления жидкостей, содержащихся в сосудах и полостях.
Сохранить для обозначения соответствующей нозологической формы традиционное название «гипертоническая болезнь», признав допустимым в качестве эквивалента терминов «эссенциальная или первичная гипертензия».
Считать возможным использовать как однозначные термины «гипертонический криз» и «гипертензивный криз».
Называть препараты, снижающие АД гипотензивными, независимо от их действия.
Артериальная гипертензия статистика по россии
Эпидемия гипертонии!
Опубликовано 15 января 2010 в рубрике Болеем. Не хотим болеть
На сегодняшний день одной из актуальнейших проблем современного населения во всем мире является артериальная гипертония (АГ). Именно АГ является одним из основных факторов риска развития сердечно-сосудистых заболеваний и их осложнений, таких как инфаркт миокарда и инсульт.
По данным официальной статистики, в России зарегистрировано около 22,4 млн. человек больных артериальной гипертонией, а это около 30% всего населения страны. В то же время результаты выборочного обследования населения показали, что в России истинное количество больных с артериальной гипертонией в возрасте 15 лет и старше значительно больше и составляет более 41,6 млн. человек. Причем эти цифры неуклонно растут с каждым годом, месяцем, днем… И надо еще помнить также и о людях, не имеющих пока диагноза артериальная гипертония, но имеющих на себе хотя бы один фактор риска ее развития, а таких лиц 80%. Можно сказать даже, что заболеваемость артериальной гипертонией в России приобретает характер эпидемии, и никакой там свиной грипп и рядом не стоял.
Виновником такого колоссального распространения АГ в России, как оказалось, является целый букет причин. Это и отсутствие системы учета лиц, больных артериальной гипертонией, и недостаток динамического наблюдения за ними и неэффективность лечения. Все это приводит к развитию и увеличению числа тяжелых осложнений со смертельным исходом. Ведь большинство людей сами не спешат обращаться к врачам и прибегают к медицинской помощи лишь тогда, когда сталкиваются с крайними проявлениями артериальной гипертонии — инфарктом или инсультом. И тогда они уже не идут в больницу, их туда везут…
Надеюсь, друзья, вам стало страшно и интересно немного узнать своего врага и быть готовыми к обороне. Вот некоторые основы о болезни АГ, которые должна знать даже любая бабушка-блондинка.
 Артериальная гипертензия (АГ) – стабильное повышение систолического давления (в простонародье верхнего) более 140 мм рт. ст. или диастолического (нижнего) более 90 мм рт. ст.
Артериальная гипертензия (АГ) – стабильное повышение систолического давления (в простонародье верхнего) более 140 мм рт. ст. или диастолического (нижнего) более 90 мм рт. ст.
Я не буду сейчас загружать вас ненужной информацией по поводу видов, форм и степеней АГ, мой блог создан не для практикующих врачей, а для простых смертных, желающих пополнить свои знания в медицине, а не запутаться в них. Следующее, что важно знать всем и чего мы коснемся сегодня это факторы риска АГ. Их условно можно разделить на неустранимые и устранимые.
Неустранимые факторы риска АГ:
1. По половой принадлежности: риск у мужчин выше, чем у женщин.
2. По возрастной категории: мужчины > 55 лет, женщины > 65 лет в большей степени подвержены сердечно-сосудистым заболеваниям.
3. Менопауза. У женщин в менопаузе риск сердечно-сосудистых заболеваний выше.
4. Наследственность. Заболевание АГ у прямых родственников говорят о более высокой вероятности развития подобных болезней.
Устранимые факторы риска:
1.1.Повышает риск заболеваний сердца в 1,5 раза.
1.2. Повышает риск дисфункции сосудов, атеросклероза, онкологических заболеваний.
1.3. Повышает «плохой» холестерин.
1.4. Повышает артериальное давление как у больных гипертензией, так и у лиц с нормальным давлением.
2. Гиперхолестеринемия (общий холестерин > 5,2 ммоль/л).
3. Дислипидемия — изменение соотношения уровней различных фракций холестерина. Проще — когда плохого холестерина больше, чем хорошего.
5. Повышение диастолического артериального давления > 90 мм Hg.
6. Повышенное потребление соли.
7. Ожирение:
7.1. Сопровождается расстройствами углеводного обмена, снижением хорошего холестерина.
7.2. Абдоминальное ожирение: окружность талии у мужчин >94см, женщин >80см
8. Злоупотребление алкоголем.
9. Малоподвижный образ жизни.
Видите, сколько факторов, которые вы вполне в силах изменить. Ведь у 80% населения хотя бы один из них присутствует. И только половина из них об этом задумываются, половина от задумывающихся предпринимают какие-либо действия, и, к сожалению, только половине от последних удается достичь нормального АД — «правило половин». Это происходит и из-за недостатков в методах лечения АГ, но большей частью из-за позднего обращения пациента.
Возьмите себе за цель в Новом году избавиться хотя бы от одного устранимого фактора риска, это уже будет большим плюсом вашему здоровью.
Итак, цели, которые нужно себе поставить для профилактики АГ:
1. Снижение избыточной массы тела, особенно, если у вас ожирение по абдоминальному типу (когда жир в основном откладывается на животе).
2. Заняться хоть каким-нибудь спортом или, если вас пугает слово «спорт» — займитесь активным отдыхом. Я понимаю, мы все как лошади устаем на работе, но устаем морально, а физика наша продолжает откладывать жиры.
3. Есть поменьше соли, продуктов, богатых насыщенными (животными) жирами, с одновременным обогащением рациона продуктами растительного происхождения, богатых ионами калия и клетчаткой.
4. Уменьшить потребление алкоголя. Хотя нельзя не упомянуть о так называемом «французском парадоксе». Дело в том, что население Франции потребляет животных жиров в среднем примерно столько же, сколько население таких стран, как Голландия, Швеция, Великобритания, а уровень сердечно-сосудистой смертности сопоставим с таковым в Италии, Испании и Португалии, население которых использует в пищу в основном растительные жиры. Это объясняют тем, что французы систематически употребляют с пищей красное вино.
5. Отказаться от курения.
Таким образом, профилактика АГ — дело вполне реальное. И если вы не хотите пить кучу таблеток, которые в итоге однажды перестанут помогать — помогите себе сами.
Артериальная гипертония: курс на эффективное комбинированное лечение
Артериальная гипертензия (АГ) и осложнения, к которым приводит это заболевание, являются одной из наиболее важных медицинских и социальных проблем не только в России, но и во всем мире. Так, по данным эпидемиологического исследования, проводившегося в нашей стране среди взрослого населения, повышенные цифры артериального давления (АД) выявляются у 39,2% мужчин и 41,1% женщин, то есть у 42,5 млн человек и, к сожалению, остаются стабильными на протяжении последних двух десятилетий [1]. В многочисленных исследованиях было продемонстрировано, что наличие АГ существенно ухудшает прогноз жизни [2], в первую очередь за счет увеличения риска инфаркта миокарда и мозгового инсульта. С другой стороны, на сегодняшний день совершенно очевидно, что адекватное лечение АГ способствует существенному снижению риска осложнений и увеличению продолжительности жизни больных [3].
По–прежнему АГ остается самым распространенным модифицируемым фактором риска сердечно–сосудистых заболеваний (ССЗ), принципиально определяющим величину сердечно–сосудистой смертности [4–6].
Данные современной доказательной медицины однозначно свидетельствуют о том, что главным условием успешного влияния на исходы АГ является достижение целевых уровней АД, которые составляют для всех больных АГ менее 140/90 мм рт. ст. а для отдельных категорий больных – и более низких цифр [4,7]. Вместе с тем на практике, к сожалению, значительная часть больных АГ либо не получает никакого лечения. либо получает неадекватную терапию и, соответственно, не достигает целевых уровней АД. До сих пор даже в Западной Европе и США не достигнут адекватный контроль за уровнем АД. В странах Запада АД должным образом контролируется менее чем у 30%. В России на начало прошлого десятилетия только 59% женщин и 37% мужчин знали о существовании у них АГ, лечились только 46% женщин и 21% мужчин, адекватную медикаментозную терапию АГ получало не более 7,5% мужчин и 17,5% женщин, страдающих этим заболеванием [1,8]. В США этот показатель в 2000 г. составил 34% [4]. Польза от снижения АД доказана не только в крупных многоцентровых исследованиях, о ней свидетельствует и реальное увеличение продолжительности жизни в Западной Европе и США.
Взаимосвязь между уровнем АД и риском ССЗ непрерывна, постоянна и не зависит от других факторов риска. Иными словами, чем выше АД, тем выше риск развития сердечно–сосудистых осложнений. Так, данные проспективных исследований, проведенных в разные годы в Государственном научно–исследовательском центре профилактической медицины, показали, что если риск смерти у мужчин с уровнем систолического артериального давления (САД) менее 115 мм рт. ст. принять за единицу, то при уровне этого показателя более 160 мм рт. ст. риск смерти от ишемической болезни сердца (ИБС) увеличивается в 4 раза, а от инсульта – почти в 9 раз (рис. 1).
Согласно Рекомендации ВНОК четвертого пересмотра, при лечении больных АГ величина АД должна быть менее 140/90 мм рт.ст. что является ее целевым уровнем. При хорошей переносимости назначенной терапии целесообразно снижение АД до более низких значений. У пациентов с высоким и очень высоким риском сердечно–сосудистых осложнений (ССО) необходимо снизить АД до 140/90 мм рт.ст. и менее в течение 4 нед. В дальнейшем, при условии хорошей переносимости рекомендуется снижение АД до 130–139/80–89 мм рт. ст. [9].
При проведении антигипертензивной терапии следует иметь в виду, что бывает трудно достичь уровня систолического АД менее 140 мм рт. ст. у пациентов, больных сахарным диабетом, с поражением органов–мишеней, у пожилых больных и уже имеющих ССО. Достижение более низкого целевого уровня АД возможно только при хорошей переносимости и может занимать больше времени, чем его снижение до величины менее 140/90 мм рт. ст. При плохой переносимости снижения АД рекомендуется его снижение в несколько этапов. На каждой ступени АД снижается на 10–15% от исходного уровня за 2–4 нед. с последующим перерывом для адаптации пациента к более низким величинам АД.
При достижении целевого уровня АД необходимо учитывать нижнюю границу снижения систолического АД до 110–115 мм рт. ст. и диастолического АД до 70–75 мм рт. ст. а также следить за тем, чтобы в процессе лечения не происходило увеличения пульсового АД у пожилых пациентов, что возникает главным образом за счет снижения диастолического АД [9,10].
Польза от снижения АД до целевых значений подтверждается как результатами проспективных клинических испытаний, так и реальным увеличением продолжительности жизни взрослого населения США и Западной Европы по мере улучшения популяционного контроля АГ. Даже такому богатому государству, как США, согласно 7–му докладу Комитета экспертов по АГ США, потребовалось 20 лет, чтобы увеличить эффективность лечения АГ в популяции с 10 до 34%.
Мета–анализ 61 проспективного и обсервационного исследования (1 млн пациентов, 12,7 млн пациенто–лет) показал, что снижение систолического АД (САД) всего на 2 мм рт. ст. обеспечивает снижение риска смерти от ишемической болезни сердца (ИБС) на 7%, а смерти от мозгового инсульта – на 10%; снижение АД на 20/10 мм рт. ст. обеспечивает уменьшение сердечно–сосудистой смертности в 2 раза [11]. Несмотря на увеличение доли осведомленности (более 70%) и доли охваченных лечением пациентов с АГ (более 50%), эффективность антигипертензивной терапии, определяемая по достижению целевого уровня АД (АД менее 140/90 мм рт. ст.), составляет всего 21,5% [5].
Таким образом, при эффективном лечении АГ можно было бы теоретически сохранить примерно треть жизней мужчин и женщин. Анализ выживаемости в зависимости от уровня АД демонстрирует драматические потери продолжительности жизни у мужчин и женщин с высоким АД. По данным ГНИЦ профилактической медицины, мужчины и женщины, имеющие САД 180 мм рт. ст. и более, живут на 10 лет меньше по сравнению с теми, кто имеет САД менее 120 мм рт. ст. [12,13].
Гипертензия метаболически связана с дислипидемией, нарушенной толерантностью к глюкозе, абдоминальным ожирением, гиперинсулинемией и гипеурикемией. Приблизительно 63% случаев ИБС регистрируются у мужчин–гипертоников с сочетанием двух или более дополнительных факторов риска [14]. Влияние дополнительных факторов риска особенно важно при 1–й стадии гипертензии, когда средний риск повышенного АД еще очень мал, но многие пациенты должны лечиться, чтобы предупредить развитие ССЗ [13].
Современная антигипертензивная терапия должна воздействовать на различные системы, участвующие в регуляции АД в организме человека: симпато–адреналовую систему, ренин–ангиотензин–альдостероновую систему (РААС), обмен кальция, натрий–объем [15]. Влияние на любую из них позволяет добиться уменьшения АД. Это положение нашло свое отражение в Рекомендациях по АГ 2010 г. в которых все классы антигипертензивных препаратов, воздействующих на различные системы, разделили на основные и дополнительные. В Рекомендациях отмечается, что все основные классы антигипертензивных препаратов: ингибиторы АПФ (иАПФ), блокаторы ангиотензиновых рецепторов, диуретики, антагонисты кальция, β–блокаторы одинаково снижают АД. У каждого препарата есть доказанные эффекты и свои противопоказания в определенных клинических ситуациях [9].
Весьма важными для практикующих врачей при решении задач профилактики и лечения АГ, для организаторов здравоохранения при проведении экспертизы качества оказания медицинской помощи являются результаты фармакоэпидемиологического исследования АГ ПИФАГОР III [16]. Российские врачи указали, что из всех классов антигипертензивных препаратов (АГП) они наиболее часто назначают иАПФ (95,8% против 88,7% в 2002 г.). Частота назначения β–блокаторов, диуретиков и α–адреноблокаторов не претерпела существенных изменений. Отмечена тенденция к уменьшению частоты назначения АК (68,2% против 80,1% в 2002 г.) и препаратов с центральным механизмом действия (7,5% против 12,7% в 2002 г.) и, наоборот, значительный рост частоты назначения антагонистов рецепторов АТ II (30,2% против 17,9% в 2002 г.),
В настоящее время возможно использование двух стратегий терапии АГ для достижения целевого АД: монотерапии и комбинированного лечения. Количество назначаемых препаратов зависит от исходного уровня АД и сопутствующих заболеваний. Например, при АГ 1–й степени и отсутствии высокого риска осложнений возможно достижение целевого АД на фоне монотерапии примерно у 50% больных. При АГ 2–й и 3–й степени и наличии факторов высокого риска в большинстве случаев может потребоваться комбинация из двух или трех препаратов. Монотерапия на старте лечения может быть выбрана для пациентов с низким или средним риском. Комбинация двух препаратов в низких дозах должна быть предпочтительна у больных с высоким или очень высоким риском осложнений. Монотерапия базируется на поиске оптимального для больного препарата; переход на комбинированную терапию целесообразен только в случае отсутствия эффекта последней. Низкодозовая комбинированная терапия на старте лечения предусматривает подбор эффективной комбинации препаратов с различными механизмами действия [9].
Результаты множества проспективных клинических испытаний антигипертензивной терапии убедительно показывают, что в подавляющем большинстве случаев невозможно достичь целевых значений АД с помощью монотерапии, так как один препарат не может влиять на многокомпонентную систему регуляции АД. Каждый из этих подходов имеет свои достоинства и недостатки. При этом следует помнить, что при монотерапии удается достигнуть целевого АД в среднем только у 30–40% больных АГ.
В частности, в исследовании HOT на момент включения в исследование 59% пациентов получали монотерапию, тогда как через 3,2 года единственный АПГ принимали лишь 32% пациентов. При этом отмечалась четкая зависимость между величиной целевого ДАД и частотой комбинированной терапии. Для достижения ДАД Функции артериальной гипертензии, комбинированной терапии, сердечно сосудистых
Гипертония в России приняла характер эпидемии
Осенний марафон внезапной смерти
23.08.2018 в 18:08, просмотров: 8776
Результаты выборочных исследований показали: только 48% россиян знают о наличии у них артериальной гипертонии, лечатся от нее лишь 34%, а считают лечение эффективным лишь 11%. Причем многие говорят о всплеске этого заболевания в межсезонье, когда лето переходит в осень, зима в весну и т.д. Что объяснимо. На пороге осень, с ее перепадами атмосферного давления, большой разницей между дневной и ночной температурами, ветрами. Не случайно именно в межсезонье чаще всего случаются сердечно-сосудистые катастрофы — инфаркты и инсульты. В этот период происходят и резкие изменения в сосудах сердца и мозга человека. Наши сосуды — не железные трубы, но они тоже могут быть изношенными, неновыми, долго находиться «без ремонта». И тогда.
Инфаркты и инсульты — это следствие, а толчком к таким осложнениям служит банальная, для многих привычная гипертония. Как уберечь свои сердце, мозг, сосуды от возможных катастроф приближающейся осенью? Чем опасна эта на первый взгляд безобидная артериальная гипертония? Ведь на ее фоне развиваются не только инфаркт миокарда и инсульт, но поражаются зрительные нервы, возникает тяжелая почечная недостаточность.

Держите 140/90
— Именно в межсезонье, в частности, в начале осени, увеличивается частота гипертонических кризов и приступов стенокардии, что напрямую связано со значительными изменениями в окружающей среде (укороченный световой день, перепады атмосферного давления, обилие дней с холодной ветреной погодой, дожди). Все эти факторы, несомненно, приводят к обострению хронических сердечно-сосудистых заболеваний, — пояснил «МК» зам. главного врача по медицинской части (поликлиническому разделу работы) ГКБ им. братьев Бахрушиных, к.м.н., врач-хирург Александр ГУСЕВ. — К тому же осенняя погода не располагает к ежедневным прогулкам на свежем воздухе. Горожане, особенно немолодые, начинают меньше двигаться, что тоже негативно влияет на их сердечно-сосудистую систему.
Но именно в межсезонье крайне важно тщательно контролировать свое артериальное давление, поясняет эксперт, не пропускать прием предписанных лекарственных препаратов, всегда иметь при себе средства «скорой помощи» (например, нитроглицерин). А еще — своевременно посещать лечащего врача. И не прекращать двигаться. Гулять на свежем воздухе в любую погоду — не менее 30 минут в комфортном для себя темпе. Эта нагрузка как раз и необходима для правильного функционирования вашего сердца.
СПРАВКА “МК”
В России многие годы артериальной гипертонией больше страдали женщины, теперь их ряды активно начали пополнять мужчины — по инфарктам и инсультам они догоняют слабый пол. Хотя и сегодня женщины в этом плане опережают мужчин: заболеваемость гипертонией среди дам — 41,1%, среди мужчин — 39,2%. К ним можно причислить россиян с пограничными показателями, таких примерно 30%. Так что артериальная гипертония — настоящий бич времени: в нашей стране только от сердечно-сосудистых заболеваний ежегодно умирает до 1,3 млн человек. На ее фоне грозная ишемическая болезнь сердца развивается почти в 4 раза чаще, а мозговые инсульты — в 7 раз!
Казалось бы, сегодня так просто диагностировать артериальное давление, даже к врачам обращаться не надо. Есть различные тонометры: автоматические, полуавтоматические, механические. Они разные и по типу использования (домашние, профессиональные, детские), и по расположению манжеты (тонометры можно устанавливать на плече, на запястье). Но проблема в том, что на начальной стадии тревожащих симптомов, по сути, не бывает. Хотя терапевты уже при 140/90 мм рт. ст. говорят об артериальной гипертензии. Но к врачам люди чаще обращаются лишь тогда, когда уже налицо негативные изменения во внутренних органах — в сердце, в почках, в мозге, в сосудах глазного дна и т.д. А значит, уже достаточно высок риск осложнений, вплоть до инфарктов и инсультов.
— Повышенное артериальное давление продолжает оставаться основным фактором риска инфаркта миокарда, коронарных заболеваний сердца, сердечной и почечной недостаточности, — добавляет другой эксперт, врач, к.м.н. Сергей Яковлев. — И это связано не только с атмосферой, наследственностью, но и с образом жизни: неправильное питание, гиподинамия (человек в техногенный век все меньше двигается), стрессы. Но это заболевание на начальном этапе можно притормозить с помощью даже элементарной поправки в диете и тем самым снизить риск сосудистых катастроф. Исследования говорят о том, что, если верхнее давление (систолическое) снизить всего на 3 мм рт. ст., риск смерти от инсульта уменьшится на 8%, а инфаркта (коронарных заболеваний сердца) — на 5%. А снизить его поможет (наряду с медикаментами) ограничение в меню соли и жирной пищи.
К сожалению, россияне вслед за американцами тоже начали резко полнеть. И в нашей стране за последние десятилетия выросло число не только взрослых с избыточным весом, но и детей, подростков, у кого на фоне полноты фиксируется повышение артериального давления. Специалисты уже говорят о четверти нашего населения с ожирением. Похоже, мы стремимся догнать Америку в этом плане, где уже примерно 65% взрослых имеют индекс массы тела (ИМТ) более 25 кг/г2, что является показателем избыточного веса; у 30% фиксируется ожирение (ИМТ >30 кг/г2).
Но. Только одно снижение массы тела на 5,1 кг приводит к уменьшению систолического (верхнего) и диастолического (нижнего) АД на 4,4 и 3,6 мм рт. ст. соответственно.
Убираем соль и жир со стола
По мнению наших экспертов, уменьшить свой вес не составляет большого труда: достаточно перейти на низкокалорийную диету, добавить по максимуму физических нагрузок и снизить количество потребляемой соли. В мире проводилось немало исследований по оценке влияния соли на показатели АД, добавляют эксперты. Установлено: уменьшение в меню соли всего лишь на 0,9 г/сут. способствует снижению давления у всех пациентов.
В принципе небольшое количество соли необходимо принимать каждый день. Но… небольшое! Специалисты даже установили норму: 1,5 г/сут. Но сегодня это труднодостижимо, т.к. продается огромное количество полуфабрикатов и производители не скупятся добавлять в них много соли, позволяющей долго сохранять продукты. Возможно, поэтому и рекомендации специалистов изменились: сейчас суточное потребление натрия — не более 2,3 г. Но группам риска по гипертонии рекомендуется переходить на продукты все же с более низким содержанием соли или на бессолевые диеты.
А вот наличие калия в продуктах специалисты рекомендуют увеличить — он способствует снижению давления. И доказательства получены в экспериментальных, эпидемиологических и более 30 клинических исследованиях. Установлено: увеличение концентрации калия в моче до 2 г/сут. приводит к снижению систолического и диастолического АД на 4,4 и 2,5 мм рт. ст. у больных артериальной гипертонией и на 1,8 и 1,0 — у здоровых людей. Эксперты советуют: в сутки потреблять калия — 2,9–3,2 г мужчинам и 2,1–3,3 — женщинам.
Но все рекомендации знатоков падают в пустоту: лишь 10% мужчин и менее 1% женщин следуют этим советам.
Так какие продукты надо есть, чтобы восполнить недостаток калия в организме и тем самым не довести себя до сердечно-сосудистой катастрофы? Оказалось, ничего сложного: достаточно добавить в свое меню побольше овощей, фруктов, круп, орехов, бобовых, делая акцент на продуктах, содержащих калий, кальций, магний, — и результаты можно увидеть уже через пару недель. Правда, такая диета не подходит для пациентов с хронической почечной недостаточностью 3-й степени.
А если в меню добавить еще и побольше продуктов, содержащих кальций (400 мг/сут.), то это поможет снизить верхнее АД на 0,9–1,4 мм рт. ст., нижнее — на 0,2–1,8.
Гены знают толк
На снижение артериального давления действуют и генетические факторы. Как пояснили эксперты, «повышенные показатели АД «контролируются» шестью генами, мутации в которых приводят к повышению реабсорбции (обратному всасыванию) натрия в почках». А снижение цифр давления обусловлено восемью генами; мутации в них угнетают почечную реабсорбцию натрия.
И даже в этом случае влиять на давление можно с помощью диеты, убеждены наши эксперты. Причем начинать надо уже в детском возрасте. Сегодня это особенно актуально в связи с ростом числа детей с ожирением. С пациентами старшего возраста проще — их организм способен не только адекватно реагировать на диету, направленную на нормализацию цифр давления, но даже поддерживать достигнутые результаты.
Как уже было сказано, один из самых важных элементов, который нам дает природа для поддержания в норме артериального давления, — калий. Он помогает поддерживать баланс жидкости и электролитов в организме, избегать потери кальция, снижать риск инсульта, защищать кровеносные сосуды от окислительного повреждения.
— Благодаря микроэлементу калию контролируется сокращение мышц, в том числе и миокарда, — добавляет диетолог, гастроэнтеролог Ксения СЕЛЕЗНЕВА. — Именно поэтому калий так полезен для сердечно-сосудистой системы. Также он регулирует обмен воды и поддерживает рН-равновесие внутренней среды организма. При смещении рН в кислую сторону калий помогает выровнять кислотно-щелочное равновесие.
Много калия в зелени, добавляет эксперт. Не стоит забывать и о полезной клетчатке, которая в них содержится.

10 продуктов, в которых больше всего калия: курага, чернослив, авокадо, лосось, шпинат, тыква, апельсины, картофель, вяленые помидоры, фасоль. Есть калий и в бобовых, а также — в мясе животных (баранина, бройлеры, говядина — примерно 300 мг калия и 200 мг фосфора на 100 г продукта). Калия много и в бананах.
. Артериальную гипертонию необходимо лечить, даже если характерные симптомы ее еще не появились, а только зафиксировано стойкое повышение артериального давления, — на этом сходятся все наши эксперты. В настоящее время достоверно доказано: значительное снижение риска возникновения инфаркта миокарда и инсульта (на 40% и 16% соответственно) происходит уже при снижении цифр давления на 13/6 мм ртутного столба.
При эффективном лечении гипертонии можно было бы теоретически сохранить примерно треть жизней мужчин и женщин — это данные ГНИЦ профилактической медицины. Мужчины и женщины, имеющие систолическое (верхнее) артериальное давление 180 мм рт. ст. и более, живут на 10 лет меньше по сравнению с теми, кто имеет 120 мм рт. ст.
Но, увы, достаточно хорошо изученная сегодня гипертония по-прежнему является причиной тяжелейших осложнений и множества смертей. Результаты выборочных исследований свидетельствуют о том, что только менее половины россиян знают о наличии у них артериальной гипертонии, лечение и вовсе принимают чуть более трети.
А ТЕПЕРЬ — ВНИМАНИЕ!
Большинство факторов риска артериальной гипертонии человек может предупредить сам. Надо лишь:
снизить в своем меню количество жирной пищи, уклон — на постную говядину, домашнюю птицу без кожи, рыбу, овощи, фрукты, орехи. Особенно это касается тех, у кого уже есть ожирение по абдоминальному типу (жир в основном откладывается на животе). Окружность талии у мужчин не должна быть больше 94 см, у женщин — больше 80 см);
дать своим мышцам хоть какую-нибудь физическую нагрузку: бегать в парке, плавать в бассейне, крутить дома велосипед;
есть недосоленную пищу (а лучше убрать солонку со стола);
не пить алкоголь, особенно крепкий, или снизить его потребление до минимума (в 100 г водки содержится 220–240 ккал, в бутылке 0,5 л — 1175 ккал);
отказаться от сигарет (при курении пища переваривается не полностью, и человек полнеет).
Кстати, 80% россиян имеют хотя бы один из этих факторов риска. И достаточно избавиться хотя бы от одного из них, чтобы смерть замедлила свои шаги.
Заголовок в газете: Осенний марафон внезапной смерти
Опубликован в газете “Московский комсомолец” №27765 от 24 августа 2018 Тэги: Алкоголь, Смерть, Курение, Погода, Дети , Медицина Места: Россия
Статистика ВОЗ по распространённости заболевания артериальной гипертензией
Артериальная гипертензия: статистика ВОЗ рассматривает это заболевание в качестве очень важного показателя состояния человечества. По своей индикаторной значимости длительно повышенное артериальное давление находится в первой десятке болезней, являющихся причиной смертности населения.
Следует разделить понятия гипертензии и гипертонии. Артериальная гипертензия – это состояние стойкого повышения артериального давления. Принято считать, что это не диагноз, а симптом. К категории диагноза относят термин “гипертония”. Под ним подразумевается заболевание, которое проявляется в длительном и стойком повышении давления. При этом повышается и тонус организма, что провоцирует возникновение спазмов.

Таким образом, артериальная гипертензия – это не всегда гипертония, но гипертония – это всегда гипертензия. Часто под гипертензией понимают временное повышение давления под воздействием каких-нибудь факторов, а гипертония – это хроническое заболевание, сопровождающееся частой и длительной гипертензией. Как бы то ни было, но статистика как в России, так и во Всемирной организации здравоохранения при Организации Объединенных Наций, направлена на то, чтобы собирать и анализировать преимущественно случаи артериальной гипертензии как индикатора состояния здоровья.

Любые статистические службы собирают материал по определенным показателям. Для того, чтобы анализ данных по какому-либо заболеванию давал достоверный материал, необходимо сформировать адекватную универсальную классификацию объекта. Классификация артериального давления проводится по следующим критериям:
- оптимальное давление: 120 / 80 ; нормальное: 120-129 / 80-84;
- высоконормальное: 130-139 / 85-89;
- артериальная гипертензия 1 степени: 140-159 / 90-99;
- артериальная гипертензия 2 степени: 160-179 / 100-109;
- артериальная гипертензия 3 степени: 180 и выше / 110 и выше;
- изолированная систолическая гипертония: 140 и выше на 90 и ниже.

Высоконормальное давление считается предгипертензионным. Третья степень считается склеротической гипертензией. Вторую степень связывают с вероятностью ишемии сердца и почек.
Гипертония и гипертензия являются частью заболеваний, объединяемых под названием сердечно-сосудистых. Эта группа повсеместно лидирует как причина смертности. Иногда в некоторых регионах вперед вырывается онкология или инфекционные заболевания. Однако лидерство смертей от инфекции не длительное, поскольку оно формируется на время эпидемий.
По возрастным категориям зависимость проста и понятна – чем старше человек, тем больше вероятности появления у него патологий сосудистой системы. Риск появления артериальной гипертензии обычно связывают с возрастом 35 лет. Однако все болезни в наше время стремительно омолаживаются. Не выбивается из общей тенденции и артериальное давление.

После шестидесяти лет человек окончательно переходит в группу риска. Если подбирать более точные формулировки, то периодически повышающееся или хронически повышенное давление – это постоянный, а может быть и естественный, спутник людей этого возраста. Гипертонией страдают 20-30% взрослого населения планеты. Для лиц старше 65 лет этот процент увеличивается до 50-65.
Некоторые специалисты смотрят на лидерство заболеваний сердечно-сосудистой системы как на положительный фактор. В чем-то они правы – это свидетельствует о двух хороших тенденциях. Первая говорит, что люди стали жить дольше, поэтому возрастные заболевания стали лидировать в сводках с полей сражений за жизнь и здоровье человека. Вторая тенденция свидетельствует о том, что люди укротили многие инфекционные заболевания, которые формировали статистику дней минувших.
Разговоры о том, что высокое давление стало главной причиной смертности в XXI веке, происходят от отсутствия учета влияния на статистику других заболеваний. Именно в XXI веке человечеству удалось справиться со всеми самыми смертоносными инфекционными болезнями планеты. Периодически природа подбрасывает сюрпризы в виде какого-нибудь нового гриппа, но созданная именно в XXI веке мировая система контроля эпидемий позволяет быстро локализовать распространение опасных болезней, сведя количество смертей к минимуму.
Однако ритм жизни, социальная напряженность и экономическое положение оказывают существенное влияние на территориальную дифференциацию гипертензии. Как ни странно, меньше всего гипертонии фиксируется в социально и экономически благополучных странах, в которых наблюдается сильное старение населения. К таковым относятся страны Западной Европы, США, Канада, Австралия.
Статистика по Восточной Европе и странам СНГ не утешительная. Заболеваемость гипертензией всех стадий здесь выше европейской в 2-3 раза. Еще хуже ситуация в странах Африки и Латинской Америки. Здесь гипертонией и гипертензией страдает 80% взрослого населения. Особенно неблагоприятная ситуация складывается в Центральной Африке, где жаркий климат сочетается с социально-экономическими проблемами.
В России примерно у 40% женщин и 48% мужчин диагностируется повышение уровня артериального давления с тенденцией к увеличению этих показателей и снижению возраста заболевших.
В целом по всему миру фиксируется повышенная заболеваемость гипертензией у мужчин. Для них же характерна и повышенная смертность от инсультов и инфарктов. Это связано с низкой адаптацией мужского организма к длительным стрессам. Кроме того, мужчины в большей степени подвержены таким дурным привычкам, как курение и чрезмерное употребление алкоголя.
Таким образом, статистика подтверждает основную версию причин распространенности гипертензии. Это длительные стрессы, очень напряженный ритм жизни, отсутствие должного лечения и культуры здорового образа жизни.
Артериальная гипертензия
Артериальная гипертензия
Уважаемые посетители официального сайта МПМЦ “Сосудистая клиника на Патриарших”!
В этом разделе Вы найдете базовые сведения об артериальной гипертонии, ее диагностике, лечении и перечне услуг, предлагаемых с целью профилактики, верификации и лечения гипертонии в нашей клинике.
Это состояние требует раннего выявления и специальной медикаментозной коррекции. Никаких других подходов к данной проблеме в классической доказательной мировой медицине не существует.
В связи с этим, Вы не обнаружите у нас информацию о нетрадиционных методах и средствах лечения гипертонии.

Всемирная организация здравоохранения (ВОЗ,
WHO – World Health Organisation) 7 апреля 2013 года провела Всемирный день здоровья. В этом день по всему миру прошли мероприятия, направленные на борьбу с повышенным артериальным давлением – артерильной гипертензией (гипертонией, гипертонической болезнью). Такого внимания в всем мире это состояние заслужило совсем не случайно.
Артериальная гипертензия широко распространена в популяции , охватывая, по некоторым оценкам, до половины численности взрослого населения развитых стран. В связи с этим она признана крупнейшей неинфекционной пандемией современности. Артериальная гипертензия рассматривается как самостоятельное патологическое состояние и одновременно является одним из основных факторов риска развития кардиоваскулярных событий, прежде всего – острого коронарного синдрома и мозгового инсульта.
Согласно статистике, публикуемой ВОЗ, в России 62% смертей связаны с сердечно-сосудиcтыми причинами – стандартизованные по возрасту показатели смертности от сердечно-сосудистых заболеваний и диабета составляют у мужчин 771.7, у женщин – 414.3 на 100000 в год.
Повышенное артериальное давление регистрируется у 46.6% мужчин и 48.4% женщин (в среднем – 47.6%). При этом около половины жителей страны, страдающих артериальной гипертензией, осведомлены об этом, лишь пятая часть из них принимает гипотензивные препараты и, по разным данным, только около 10% – лечится систематически и адекватно.
Артериальная гипертензия – заболевание, проявляющееся патологическим повышением системного артериального давления. В преобладающем большинстве случаев (около 90-95%) причина развития заболевания оказывается окончательно не установленной.
Это состояние называется эссенциальной (идиопатической) артериальной гипертензией. В СССР, а позже и в России, скорее как дань национальным традициям, некоторые врачи и ученые используют термин “гипертоническая болезнь”, имея в виду комплекс симптомов, формирующихся вследствие повышенного давления.
Результаты многочисленных научных исследований установили, что в основе ее развитие лежит сочетанное действие комплекса факторов, роль каждого из которых до конца не установлена. Основными из них являются наследственный (связанный с наличием заболевания у родственников), метаболический (связанный с нарушением обмена веществ), эндокринный, неврогенный, сосудистый.
Лишь у 5-10% заболевших артериальная гипертензия имеет так называемый симптоматический характер и является результатом поражения других органов и систем (почек и артерий их кровоснабжающих, эндокринных желез, головного мозга).
Если в недавнем прошлом повышение артериального давления в основном регистрировали у лиц пожилого возраста, то в настоящее время количество молодых «гипертоников» прогрессивно увеличивается в связи с особенностями современного образа жизни, экологии, политической и социально-экономической ситуаций в стране.
Средний возраст развития этого недуга у большинства людей мигрировал с 60 лет к 30-40. Однако от других пандемических состояний, в частности, инфекционных, артериальная гипертензия, прежде всего, эссенциальная, отличается практически полным отсутствием специфической клинической симптоматики до развития осложнений, наиболее грозными из которых являются инсульт и острый инфаркт миокарда.
В основе подобных особенностей течения болезни лежит защитно-приспособительная перестройка различных органов и систем организма человека в ответ на патологическое повышение давления. Наличие подобной перестройки позволяет «гипертонику» избежать клинически значимых нарушений, однако оказывает губительное влияние на организм в целом, препятствуя его функционированию в соответствии с обычными (типичными для здорового человека) физиологическими закономерностями.
У практически здорового человека нормальные показатели артериального давления изменяются в диапазоне от 110/70 до 130/80 мм рт. ст., при средних значениях около 120/80 мм рт. ст.. Наблюдается их закономерное увеличение с возрастом. Но в норме в любой возрастной группе артериальное давление не превышает 140/90 мм рт. ст.
У больного с артериальной гипертензией его «нормальное» артериальное давление практически всегда оказывается выше, чем у его здорового ровесника. Достаточно часто в определенные периоды течения болезни, даже очень значительные повышения артериального давления, например, до 200-250/100-120 мм рт. ст., могут не вызывать никаких негативных изменений в состоянии здоровья больного, т.е. протекают клинически асимптомно. Но если повышения артериального давления своевременно не диагностируются и адекватно не корригируются путем приема специфических гипотензивных препаратов, со временем защитные механизмы истощаются. Следствием этого являются нарушения работы головного мозга, сердца, почек и их сосудистых систем, снижение или полная утрата зрения за счет нарушения кровоснабжения структур глаза. Все это коренным образом влияет на качество жизни гипертоника.
Повышения артериального давления сопровождаются в ряде случаев появлением неспецифических клинических симптомов в виде головной боли, чувства «тяжести» в голове, шума в ушах, головокружения (чувства «проваливания», ощущения когда «земля уходит из под ног»), иногда возникающего при определенных положениях головы (поворотах, запрокидывании), немотивированных покраснений кожных покровов, чувства жара, немотивированных пищеварительных нарушений в виде тошноты и рвоты, нарушений зрения чаще в виде мелькания «мошек», «блесток» перед глазами, болей в загрудинной области.
Критерии диагноза артериальной гипертензии
Прямые. Объективная повторная регистрация повышенных показателей артериального давления при измерениях его электронным (механическим) тонометром или при суточном мониторировании с использованием специальной диагностической аппаратуры.
Косвенные. Выявление по данным клинических, лабораторных, инструментальных обследований признаков поражения различных органов-мишеней в виде гипертонической кардиопатии, нефропатии, ретинопатии, ангиопатии.
Наличие объективной информации о степени нарушения функции различных органов и систем необходимо для подбора индивидуальной схемы лечения. Так, если изменения у «гипертоника» находятся на стадии защитной перестройки, в схеме его лечения должны присутствовать только препараты, снижающие уровень системного артериального давления. При негрубых периодических повышениях артериального давления регулярный прием гипотензивных препаратов может быть не нужен. Особенно в тех ситуациях, когда у гипертоника нет сопутствующих заболеваний. При ограничении защитных возможностей, т.е. развитии патологических изменений в работе головного мозга, сердца, почек, глаз в схему лечения должны быть добавлены средства действие которых, с одной стороны, направлено на улучшение кровоснабжения пораженных органов, с другой стороны, на нормализацию их функций. Поскольку в этих случаях назначение только гипотензивных препаратов позволит стабилизировать течение основного заболевания, но не уменьшит выраженность нарушений, обусловленных его осложнениями.
Артериальную гипертензию нельзя вылечить. Но это не означает, что ее не следует лечить
Адекватная как по времени начала, так и по результатам (достижению приемлемых или целевых значений артериального давления) гипотезивная терапия способна предотвратить либо уменьшить генерализованные сосудистые процессы до развития фиброзно-склеротической трансформации стенки артерий и значительно снизить риск развития инсульта и инфаркта миокарда, когда таковая уже имеет место.
Для любого человека с повышенным артериальным давлением без относительно постоянства или дискретности такого повышения самым важным является выбор оптимальных препаратов для его нормализации. Это тем более актуально, поскольку гипотензивная терапия является длительной, а точнее – пожизненной.
Безусловно, выбор между активными действиями по преодолению развивающегося недуга и бездействием, а также между методами изменения ситуации всегда остается за Вами. Возможно, что облегчение, которое могут принести хироманты, экстрасенсы, целители и т.д., использование так называемых “народных средств”, БАДов и других “волшебных” таблеток, изменение образа жизни, в частности, занятия спортом, убедят Вас в том, что этого вполне достаточно. К огромному сожалению, в подавляющем большинстве случаев это является трагическим заблуждением.
Рано или поздно порочность подобного подхода становится явной для любого гипертоника и зачастую понимание приходит после развития трагедии – инфаркта миокарда, инсульта.
Единственным способом продления жизни и поддержания ее высокого качества, предотвращения развития сосудистых катастроф при артериальной гипертензии является как можно более ранее выявление повышения артериального давления и постоянный прием подобранных и подходящих Вам гипотензивных препаратов (если это необходимо).
Подбор гипотензивной терапии не может быть осуществлен самостоятельно.
В ряде ситуаций это является настоящим искусством и требует терпения как от врача, так и от пациента.
Основное, что нужно знать об артериальной гипертензии





