Артериальная гипертония у беременных
АГ – артериальная гипертония
АД – артериальное давление
АКС – ассоциированные клинические состояния
АО – абдоминальное ожирение
ГК – гипертонические кризы
ГЛЖ – гипертрофия левого желудочка
ДАД – диастолическое артериальное давление
ИММЛЖ – индекс массы миокарда левого желудочка
ИМТ – индекс массы тела
МИ – мозговой инсульт
МНО – международное нормализованное отношение
МС – метаболический синдром
НТГ – нарушение толерантности к глюкозе
ОТ – объем талии
ОXС – общий холестерин
ПОМ – поражение органов мишеней
ПТИ – протромбиновый индекс
САД – систолическое артериальное давление
СД – сахарный диабет
СКФ – скорость клубочковой фильтации
СМАД – суточное мониторирование артериального давления
ССЗ – сердечно–сосудистые заболевания
ТИА – транзиторная ишемическая атака
ТТГ – тест толерантности к глюкозе
УЗДГ – ультразвуковая допплерография
ФР – факторы риска
ХАГ – хроническая артериальная гипертензия
ХС ЛВП – холестерин липопротеидов высокой плотности
ХС ЛНП – холестерин липопротеидов низкой плотности
1. 2016 Клинические рекомендации “Артериальная гипертония у беременных” (Российская ассоциация акушеров-гинекологов, Российская ассоциация кардиологов).
Определение
Артериальная гипертония – это состояние, характеризующееся повышенным уровнем артериального давления.
Критерий АГ у беременных САД ≥ 140 мм рт.ст. и/или ДАД ≥ 90 мм рт.ст. Необходимо подтвердить повышение АД, как минимум, двумя измерениями с интервалом не менее 4 часов.
Терминология
Критерии оценки качества медицинской помощи
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендаций
Выполнено измерение артериального давления не менее двух раз с интервалом 4 часа (при постановке диагноза)
Выполнено электрокардиографическое исследование
Выполнен общий (клинический) анализ крови развернутый
Выполнен анализ крови биохимический общетерапевтический (креатинин, глюкоза, калий, натрий)
Выполнен анализ крови по оценке нарушений липидного обмена биохимический
Выполнен общий (клинический) анализ мочи
Выполнено исследование функции нефронов по клиренсу креатинина
Выполнено ультразвуковое исследование почек и надпочечников
Выполнена консультация врача-офтальмолога
Проведена терапия антигипертензивными лекарственными препаратами (при отсутствии медицинских противопоказаний)
Уровни достоверности доказательств
Уровень достоверности
Источник доказательств
Проспективные рандомизированные контролируемые исследования
Достаточное количество исследований с достаточной мощностью, с участием большого количества пациентов и получением большого количества данных
Как минимум одно хорошо организованное рандомизированное контролируемое исследование
Репрезентативная выборка пациентов
Проспективные с рандомизацией или без исследования с ограниченным количеством данных
Несколько исследований с небольшим количеством пациентов
Хорошо организованное проспективное исследование когорты
Мета-анализы ограничены, но проведены на хорошем уровне
Результаты не презентативны в отношении целевой популяции
Хорошо организованные исследования «случай-контроль»
Нерандомизированные контролируемые исследования
Исследования с недостаточным контролем
Рандомизированные клинические исследования с как минимум 1 значительной или как минимум 3 незначительными методологическими ошибками
Ретроспективные или наблюдательные исследования
Серия клинических наблюдений
Противоречивые данные, не позволяющие сформировать окончательную рекомендацию
Мнение эксперта/данные из отчета экспертной комиссии, экспериментально подтвержденные и теоретически обоснованные
Уровни убедительности рекомендаций
Уровень убедительности
Описание
Расшифровка
Рекомендация основана на высоком уровне доказательности (как минимум 1 убедительная публикация I уровня доказательности, показывающая значительное превосходство пользы над риском)
Метод/терапия первой линии; либо в сочетании со стандартной методикой/терапией
Рекомендация основана на среднем уровне доказательности (как минимум 1 убедительная публикация II уровня доказательности, показывающая значительное превосходство пользы над риском)
Метод/терапия второй линии; либо при отказе, противопоказании, или неэффективности стандартной методики/терапии. Рекомендуется мониторирование побочных явлений
Рекомендация основана на слабом уровне доказательности (но как минимум 1 убедительная публикация III уровня доказательности, показывающая значительное превосходство пользы над риском) или нет убедительных данных ни о пользе, ни о риске)
Нет возражений против данного метода/терапии или нет возражений против продолжения данного метода/терапии
Рекомендовано при отказе, противопоказании, или неэффективности стандартной методики/терапии, при условии отсутствия побочных эффектов
Отсутствие убедительных публикаций I, II или III уровня доказательности, показывающих значительное превосходство пользы над риском, либо убедительные публикации I, II или III уровня доказательности, показывающие значительное превосходство риска над пользой
Гипертония при беременности
Гипертония при беременности — это патологическое повышение артериального давления (АД) выше стандартных нормальных или характерных для пациентки показателей, возникшее до зачатия или связанное с гестацией. Обычно проявляется головными болями, головокружением, шумом в ушах, одышкой, сердцебиениями, быстрой утомляемостью. Диагностируется с помощью измерения АД, ЭКГ, ЭхоКГ, УЗИ надпочечников и почек, лабораторных анализов крови и мочи. Стандартное лечение предполагает назначение гипотензивных препаратов (селективных β1-адреноблокаторов, α2-адреномиметиков, антагонистов кальция, вазодилататоров) в комбинации со средствами, улучшающими работу фетоплацентарного комплекса.
МКБ-10

Общие сведения
Артериальная гипертензия (АГ, артериальная гипертония) является наиболее частым сердечно-сосудистым расстройством, выявляемым в гестационном периоде. По данным ВОЗ, гипертония диагностируются в 4-8% гестаций, в России гипертензивные состояния обнаруживаются у 7-29% беременных. Почти в двух третях случаев гипертензия обусловлена беременностью, показатели давления стабилизируются на протяжении 6 недель после родов. Хотя физиологические изменения в 1 триместре обычно способствуют снижению АД, гипертония, развившаяся до гестации, без достаточного контроля давления зачастую ухудшает прогноз беременности и ее исходов, поэтому такие пациентки нуждаются в повышенном внимании со стороны медицинского персонала.

Причины
У 80% беременных с высоким АД хроническая артериальная гипертензия, которая возникла до зачатия либо манифестировала в первые 20 недель гестационного срока, связана с развитием гипертонической болезни (эссенциальной гипертонии). У 20% женщин артериальное давление повышается до беременности под влиянием других причин (симптоматическая гипертензия). Пусковым моментом для обострения или дебюта заболевания у беременных зачастую является увеличение объема циркулирующей крови, необходимой для удовлетворения потребностей в питательных веществах и кислороде как матери, так и плода. Основными предпосылками для возникновения хронической артериальной гипертензии являются:
- Нейрогенные нарушения. По мнению большинства исследователей, эссенциальная гипертония на начальных этапах представляет собой невроз, вызванный истощением механизмов высшей нервной регуляции на фоне постоянных стрессов, психоэмоционального перенапряжения. Предрасполагающими факторами считаются наследственная отягощенность, ранее перенесенные заболевания почек и головного мозга, избыточное потребление соли, курение, злоупотребление алкогольными напитками.
- Симптоматическое повышение сосудистого сопротивления. Существует ряд заболеваний, при которых изменение гемодинамических показателей связано с нарушением структуры стенки сосудов или секреции гормонов, регулирующих гемодинамику. Симптоматическая гипертензия у беременных чаще возникает на фоне хронического пиелонефрита, гломерулонефрита, поликистоза почек, диабетической нефропатии, ренин-продуцирующих опухолей, тиреотоксикоза, гипотиреоза, лихорадочных состояний.
Гипертония, выявленная после 20-й недели беременности (обычно за 3-4 недели до родов), является функциональным расстройством. Она обусловлена специфическими изменениями гемодинамики и реологии крови, связанными с вынашиванием плода и подготовкой к родам. Как правило, уровень артериального давления в таких случаях нормализуется к концу 6-й недели послеродового периода.
Патогенез
Начальным звеном развития эссенциальной гипертонии является нарушение динамического равновесия между прессорными и депрессорными системами кортиковисцеральной регуляции, которые поддерживают нормальный тонус сосудистых стенок. Повышение активности прессорных симпатико-адреналовой и ренин-ангиотензин-альдостероновой систем оказывает сосудосуживающий эффект, что вызывает компенсаторную активацию депрессорной системы — усиленную секрецию вазодилататорных простагландинов и компонентов калликреин-кининового комплекса белков. В результате истощения депрессорных агентов нарастает лабильность АД с тенденцией к его стойкому повышению.
Первичные нарушения на кортикальном уровне, реализованные через вторичные нейроэндокринные механизмы, приводят к возникновению вазомоторных расстройств — тоническому сокращению артерий, что проявляется повышением давления и вызывает ишемизацию тканей. Одновременно под влиянием симпатоадреналовой системы усиливается сердечный выброс. Для улучшения кровоснабжения органов компенсаторно увеличивается объем циркулирующей крови, что сопровождается дальнейшим ростом АД. На уровне артериол нарастает периферическое сосудистое сопротивление, в их стенках нарушается соотношение между электролитами, гладкомышечные волокна становятся более чувствительными к гуморальным прессорным агентам.
Через набухшую утолщенную, а затем и склерозированную стенку сосудов питательные вещества и кислород хуже проникают в паренхиму внутренних органов, вследствие чего развиваются различные полиорганные нарушения. Для преодоления высокого периферического сопротивления сердце гипертрофируется, что приводит к дальнейшему повышению систолического давления. В последующем истощение ресурсов миокарда способствует кардиодилатации и развитию сердечной недостаточности. При симптоматических гипертензиях пусковые моменты заболевания могут быть другими, но впоследствии включаются единые механизмы патогенеза.
Дополнительными патогенетическими факторами гипертонии при гестации у наследственно предрасположенных женщин могут стать недостаточный синтез 17-оксипрогестерона плацентарной тканью, высокая чувствительность сосудов к действию ангиотензинов, усиленная продукция ренина, ангиотензина II, вазопрессина на фоне функциональной ишемии почек, эндотелиальная дисфункция. Определенную роль играет перенапряжение кортиковисцеральных систем регуляции вследствие гормональной перестройки организма, эмоциональных переживаний, вызванных беременностью.
Классификация
Традиционное деление гипертензивных состояний на первичные и симптоматические, систолические и диастолические, легкие, средние и тяжелые при беременности рационально дополнить классификацией на основе критериев времени возникновения заболевания и его связи с гестацией. В соответствии с рекомендациями Европейского общества по изучению артериальной гипертензии выделяют следующие формы артериальной гипертонии, определяемой у беременных:
- Хроническая АГ. Патологическое повышение давления было диагностировано до гестации или на протяжении ее первой половины. Отмечается в 1-5% случаев беременностей. Обычно заболевание приобретает персистирующий характер и сохраняется после родов.
- Гестационная АГ. Гипертензивный синдром выявляется во второй половине беременности (чаще — после 37-й недели) у 5-10% пациенток с ранее нормальным артериальным давлением. АД полностью нормализуется к 43-му дню послеродового периода.
- Преэклампсия. Кроме признаков артериальной гипертензии наблюдается протеинурия. Уровень белка в моче превышает 300 мг/л (500 мг/сутки) либо при качественном анализе разовой порции содержание протеина соответствует критерию «++».
- Осложненная ранее существовавшая гипертензия. У беременной, страдавшей гипертонией до родов, после 20 недели гестации обнаруживается утяжеление артериальной гипертензии. В моче начинает определяться белок в концентрациях, соответствующих преэклампсии.
- Неклассифицированная АГ. Пациентка с повышенными показателями АД поступила под наблюдение акушера-гинеколога на сроках, не позволяющих классифицировать заболевание. Информация о предшествующем течении болезни является недостаточной.
Симптомы гипертонии при беременности
Выраженность клинической симптоматики зависит от уровня артериального давления, функционального состояния сердечно-сосудистой системы и паренхиматозных органов, гемодинамических особенностей, реологических характеристик крови. Легкое течение заболевания может быть бессимптомным, хотя чаще беременные жалуются на периодическое возникновение головных болей, головокружения, шума или звона в ушах, повышенной утомляемости, одышки, болей в груди, приступов сердцебиений. Пациентка может ощущать жажду, парестезии, похолодание конечностей, отмечать нарушения зрения, учащение мочеиспускания ночью. Нередко ухудшается ночной сон, появляются немотивированные приступы тревоги. Возможно выявление в моче небольших примесей крови. Иногда наблюдаются носовые кровотечения.
Осложнения
Артериальная гипертензия во время беременности может осложняться гестозами, фетоплацентарной недостаточностью, самопроизвольными абортами, преждевременными родами, преждевременной отслойкой нормально расположенной плаценты, массивными коагулопатическими кровотечениями, антенатальной гибелью плода. Высокая частота гестозов у беременных с гипертонией (от 28,0 до 89,2%) обусловлена общими патогенетическими механизмами нарушений регуляции тонуса сосудов и работы почек. Течение гестоза, возникшего на фоне артериальной гипертензии, является крайне тяжелым. Обычно он формируется на 24-26-й неделях, отличается высокой терапевтической резистентностью и склонностью к повторному развитию при следующих беременностях.
Риск преждевременного прерывания гестации увеличивается по мере утяжеления гипертонии и в среднем составляет 10-12%. При беременности и в период родов у женщин с повышенным давлением чаще нарушается мозговое кровообращение, отслаивается сетчатка, диагностируется отек легких, полиорганная и почечная недостаточность, HELLP-синдром. Гипертония до сих пор остается второй по частоте после эмболии причиной материнской смертности, которая, согласно данным ВОЗ, достигает 40%. Чаще всего непосредственной причиной смерти женщины становится ДВС-синдром, вызванный кровотечением при преждевременной отслойке плаценты.
Диагностика
Выявление у беременной характерных для гипертензии жалоб и повышения АД при разовой тонометрии является достаточным основанием для назначения комплексного обследования, позволяющего уточнить клиническую форму патологии, определить функциональную состоятельность различных органов и систем, выявить возможные причины и осложнения заболевания. Наиболее информативными методами для диагностики гипертонии при беременности являются:
- Измерение артериального давления. Определение показателей АД с помощью тонометра и фонендоскопа или комбинированного электронного аппарата достоверно обнаруживает гипертензию. Для подтверждения диагноза и выявления циркадных ритмов колебания давления при необходимости выполняется его суточный мониторинг. Диагностическое значение имеет повышение систолического давления до ≥140 мм рт. ст., диастолического — до ≥90 мм рт. ст.
- Электрокардиография и эхокардиография. Инструментальное обследование сердца направлено на оценку его функциональных возможностей (ЭКГ), анатомо-морфологических особенностей и давления в полостях (ЭхоКГ). С помощью этих методов тяжесть гипертонии оценивается на основе данных о гипертрофии миокарда, очаговых патологических изменениях, возникающих при перегрузках, возможных нарушениях проводимости и ритма сердечных сокращений.
- УЗИ почек и надпочечников. Значительная часть случаев симптоматической гипертензии связана с нарушением секреции компонентов вазопрессорной и депрессорной систем в почках и надпочечниках. Ультразвуковое исследование позволяет обнаружить гиперплазию тканей, очаговые воспалительные и неопластические процессы. Дополнительное проведение УЗДГ сосудов почек выявляет возможные нарушения кровотока в органе.
- Лабораторные анализы. В общем анализе мочи могут определяться эритроциты и белок. Наличие лейкоцитов и бактерий свидетельствует о возможном воспалительном характере изменений в почечной ткани. Для оценки функциональных возможностей почек выполняют пробы Реберга и Зимницкого. Диагностически значимыми показателями являются калий, триглицериды, общий холестерин, креатинин, ренин, альдостерон в плазме крови, 17-кетостероиды в моче.
- Прямая офтальмоскопия. В ходе исследования глазного дна выявляются характерные гипертонические изменения. Просвет артерий сужен, вен — расширен. При длительном течении гипертонии возможно склерозирование сосудов (симптомы «медной» и «серебряной проволоки»). Патогномоничным для заболевания считается артериовенозный перекрест (симптом Салюса-Гунна). Нарушается нормальное ветвление сосудов (симптом «бычьих рогов»).
С учетом высокой вероятности развития фетоплацентарной недостаточности рекомендовано проведение исследований, позволяющих контролировать функциональные возможности плаценты и развитие плода, — УЗДГ маточно-плацентарного кровотока, фетометрии, кардиотокографии. При беременности дифференциальная диагностика гипертонии проводится с заболеваниями почек (хроническим пиелонефритом, диффузным диабетическим гломерулосклерозом, поликистозом, аномалиями развития), энцефалитом, опухолями головного мозга, коарктацией аорты, узелковым периартериитом, эндокринными заболеваниями (синдромом Иценко-Кушинга, тиреотоксикозом). Пациентке рекомендованы консультации кардиолога, невропатолога, уролога, эндокринолога, окулиста, по показаниям — нейрохирурга, онколога.
Лечение гипертонии при беременности
Основной терапевтической задачей при ведении беременных с АГ является эффективное снижение АД. Антигипертензивные препараты назначают при показателях АД ≥130/90-100 мм рт. ст., превышении нормального для конкретной пациентки систолического давления на 30 единиц, диастолического — на 15, выявлении признаков фетоплацентарной недостаточности или гестоза. Терапия гипертонии по возможности проводится монопрепаратом в минимальной дозировке с хронотерапевтическим подходом к приему медикаментов. Предпочтительны лекарственные средства с пролонгированным эффектом. Для уменьшения АД в период гестации рекомендуют использовать следующие группы гипотензивных препаратов:
- α2-адреномиметики. Средства этой группы соединяются с α2-рецепторами симпатических волокон, предотвращая высвобождение катехоламинов (адреналина, норадреналина) — медиаторов, обладающих вазопрессорным эффектом. В результате снижается общее периферическое сопротивление сосудистого русла, урежаются сокращения сердца, что в результате приводит к снижению давления.
- Селективные β1-адреноблокаторы. Препараты воздействуют на β-адренорецепторы миокарда и гладкомышечных волокон сосудов. Под их влиянием преимущественно уменьшаются сила и частота сердечных сокращений, угнетается электропроводимость в сердце. Особенностью селективных блокаторов β-адренорецепторов является снижение потребления кислорода сердечной мышцей.
- Блокаторы медленных кальциевых каналов. Антагонисты кальция оказывают блокирующий эффект на медленные каналы L-типа. В результате тормозится проникновение ионов кальция из межклеточных пространств в гладкомышечные клетки сердца и сосудов. Расширение артериол, коронарных и периферических артерий сопровождается уменьшением сосудистого сопротивления и снижением АД.
- Миотропные вазодилататоры. Основными эффектами спазмолитических средств являются уменьшение тонуса и снижение сократительной активности гладкомышечных волокон. Расширение периферических сосудов клинически проявляется падением АД. Вазодилататоры эффективны для купирования кризов. Обычно сосудорасширяющие препараты комбинируют с медикаментами других групп.
Диуретики, антагонисты ангиотензиновых рецепторов, блокаторы АПФ для лечения гипертонии гестационного периода применять не рекомендуется. Комплексная медикаментозная терапия повышенного давления при беременности предполагает назначение периферических вазодилататоров, улучшающих микроциркуляцию в фетоплацентарной системе, метаболизм и биоэнергетику плаценты, биосинтез белка.
Предпочтительным способом родоразрешения являются естественные роды. При хорошем контроле АД, благоприятном акушерском анамнезе, удовлетворительном состоянии ребенка гестацию пролонгируют до доношенных сроков. Во время родов продолжается гипотензивная терапия, обеспечиваются адекватная аналгезия и профилактика гипоксии плода. Для сокращения периода изгнания по показаниям выполняется перинеотомия или накладываются акушерские щипцы. При высокой терапевтической рефрактерности, наличии серьезных органных осложнений (инфаркта, инсульта, отслойки сетчатки), тяжелых и осложненных гестозах, ухудшении состояния ребенка роды проводятся досрочно.
Прогноз и профилактика
Исход гестации зависит от выраженности гипертензивного синдрома, функционального состояния фетоплацентарного комплекса и органов-мишеней, эффективности гипотензивного лечения. С учетом степени тяжести заболевания специалисты в сфере акушерства выделяют 3 степени риска беременности и родов. При мягкой гипертонии с признаками гипотензивного влияния гестации в I триместре (I группа риска) прогноз благоприятный. У беременных женщин с мягкой и умеренной гипертензией без физиологичного гипотензивного эффекта на ранних сроках (II группа риска) осложненными являются более 20% гестаций. При умеренной и тяжелой гипертензии со злокачественным течением (III группа риска) больше чем у половины беременных выявляются осложнения, вероятность рождения доношенного ребенка резко снижается, повышается риск перинатальной и материнской смертности.
Для профилактики гипертонии женщинам, планирующим беременность, рекомендуется снизить избыточный вес, пролечить обнаруженную соматическую и эндокринную патологию, избегать стрессовых ситуаций. Беременных пациенток с АГ относят к группе повышенного риска для диспансерного наблюдения и профильного лечения у терапевта с не менее чем 2-3 осмотрами в течение гестационного срока.
Артериальная гипертензия у беременных
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.

Читайте в новом номере
Артериальная гипертензия (АГ) является наиболее частым осложнением беременности и причиной материнской и перинатальной заболеваемости и смертности во всем мире. Во время нормальной беременности систолическое давление меняется незначительно; однако диастолическое на ранних сроках (13-20 нед) снижается в среднем на 10 мм рт. ст., а в третьем триместре снова возвращается к тем значениям, которые были до беременности. Термин “гипертензия беременности” охватывает широкий спектр состояний, при которых артериальное давление меняется в широких пределах. При исследовании литературы обнаруживается, что классификация гипертензии у беременных связана с рядом проблем, включая, например, вопрос о том, какой тон Короткова (фазы IV или V) должен использоваться для измерения диастолического давления. Все современные определения и классификации при применении для диагностики и лечения обнаруживают определенные недостатки. Тем не менее, в последнем отчете Рабочей группы по высокому артериальному давлению у беременных (Working Group on High Blood Pressure in Pregnancy) рекомендуется к использованию классификационная система, предложенная Американской коллегией по акушерству и гинекологии в 1972 г. Мы разделили гипертензивные расстройства у беременных на три категории: хроническая гипертензия, гестационная гипертензия и преэклампсия (табл.1).
Распространенность хронической гипертензии у беременных составляет 1-5%. Этот показатель повышается с возрастом, он выше также у женщин при ожирении. Диагноз основывается на анамнестических данных (уровень давления до беременности) или повышении давления до 140/90 мм рт.ст. и более до 20-й недели беременности.
Очень сложно диагностировать хроническую гипертензию у беременных, если давление до беременности неизвестно. В таких случаях диагноз обычно основывается на наличии гипертензии в сроки до 20-й недели беременности. Однако у некоторых женщин гипертензия в эти сроки может быть первым проявлением преэклампсии. Более того, в связи с физиологическим снижением артериального давления на протяжении второго триместра, у многих женщин с хронической гипертензией до 20-й недели беременности отмечается нормальный уровень артериального давления.
Гипертензия часто классифицируется как легкая, умеренная, тяжелая и очень тяжелая на основании уровня систолического или диастолического давления. Во время беременности хроническая гипертензия может быть расценена как легкая или тяжелая. Хотя однозначного определения легкой гипертензии не существует, общепринято, что уровень диастолического давления 110 мм рт ст и выше (по V тону Короткова) свидетельствует о тяжелой гипертензии.
Новорожденные от женщин с хронической гипертензией имеют серьезный прогноз, что обусловлено, главным образом, преэклампсией.
Ни обострение гипертензии, ни отеки не являются надежными показателями развивающейся преэклампсии. Лучшим индикатором преэклампсии служит возникновение протеинурии (по меньшей мере 300 мг за 24 ч) при отсутствии заболевания почек.
Риск для матери и плода
Беременные с хронической гипертензией имеют повышенный риск развития преэклампсии и отслойки плаценты, а у их детей отмечается повышенная перинатальная заболеваемость и смертность. Вероятность этих осложнений особенно велика у женщин, в течение длительного времени страдающих тяжелой гипертензией или имеющих сердечно-сосудистую и почечную патологию. Кроме того, материнская и детская заболеваемость и смертность повышается, если у беременной женщины на протяжении первого триместра диастолическое давление составляло 110 мм рт ст и более. Напротив, исходы у женщин с легкой, неосложненной хронической гипертензией на протяжении беременности и у их детей сходны с таковыми для здоровых беременных.
Результаты ретроспективных исследований с участием беременных свидетельствуют о том, что антигипертензивная терапия снижает частоту инсультов и сердечно-сосудистых осложнений у беременных с диастолическим давлением выше 110 мм рт.ст. Существует общее соглашение, что беременные с тяжелой гипертензией должны получать медикаментозную терапию, однако неясно, насколько такая терапия оправдана при легкой эссенциальной гипертензии.
Хорошо известны преимущества длительной терапии, направленной на снижение артериального давления у небеременных, лиц среднего и пожилого возраста с диастолическим давлением менее 110 мм рт ст (легкая гипертензия). Эти преимущества в наибольшей степени проявляются через 4-6 лет лечения у мужчин старше 50 лет и имеющих факторы риска по сердечно-сосудистым заболеваниям или инсульту. Однако большинство беременных с легкой хронической гипертензией моложе 40 лет, у них отмечается неосложненное течение гипертензии. Поэтому лечение легкой хронической гипертензии у беременных не оправдано.
Необходимо, чтобы гипотензивная терапия у беременных с легкой степенью АГ снижала риск преэклампсии, отслойки плаценты, преждевременных родов и перинатальной смертности. В настоящее время сохраняется неопределенность по целесообразности лечения беременных женщин с легкой хронической гипертензией.
Антигипертензивные препараты могут оказывать вредное воздействие на мать, плод или новорожденного, причем некоторые воздействия проявляются уже после периода новорожденности. Антигипертензивные препараты могут оказывать как косвенное влияние на плод, снижая маточно-плацентарный кровоток, так и прямое, посредством влияния на умбиликальную или кардиоваскулярную циркуляцию плода.
Для лечения хронической гипертензии у беременных наиболее часто используется метилдопа. Краткосрочная (в среднем в течение 24 дней) терапия метилдопой на протяжении третьего триместра не влияет на маточно-плацентарный кровоток и гемодинамику плода. Кроме того, после длительного использования метилдопы у беременных не было отмечено ни непосредственного, ни отсроченного влияния на плод и новорожденного. Атенолол, напротив, оказывает выраженное воздействие на маточно-плацентарный кровоток и гемодинамику плода, так же, как и на рост плода. Данные по побочным эффектам других b-адреноблокаторов при их использовании во время беременности противоречивы. Более того, исследований по отсроченным воздействиям этих препаратов на детей не проводилось.
Метаанализ 9 рандомизированных исследований, в которых проводилось сравнение диуретической терапии и отсутствия какого-либо лечения у 7000 беременных с нормальным давлением, не выявил различий в распространенности побочных эффектов между двумя группами. Анализа воздействия диуретиков на рост плода не проводилось. Терапия диуретиками беременных с легкой хронической гипертензией приводит к снижению объема плазмы, что может явиться крайне неблагоприятным для роста плода.
Использование ингибиторов ангиотензинпревращающего фермента во время беременности противопоказано, так как эти препараты вызывают задержку роста плода, маловодие, врожденные уродства, неонатальную почечную недостаточность и неонатальную смерть.
Женщин с хронической гипертензией необходимо обследовать до зачатия плода, с тем, чтобы препараты, которые могут оказаться опасными для плода (ингибиторы ангиотензинпревращающего фермента и атенолол) были заменены другими препаратами, такими, как метилдопа и лабеталол. Многие женщины с хронической гипертензией получают диуретики; по вопросу о том, должна ли такая терапия быть продолжена во время беременности, мнения расходятся.
При принятии решения о начале медикаментозной терапии у женщин с хронической гипертензией необходимо учитывать тяжесть гипертензии, потенциальный риск поражения органов-мишеней и наличие или отсутствие предсуществующей патологии сердечно-сосудистой системы. Препаратом первого ряда является метилдопа. Если имеются противопоказания к его использованию (такие, как лекарственное поражение печени) и при его неэффективности или непереносимости может быть назначен лабеталол.
Под гестационной гипертензией понимают возникновение высокого артериального давления без других симптомов преэклампсии после 20-й недели беременности у женщин, которые прежде имели нормальное давление. У одних женщин гестационная гипертензия может быть ранним проявлением преэклампсии, тогда как у других она может быть признаком нераспознанной хронической гипертензии. В целом, исход беременности с гестационной гипертензией хороший без лекарственной терапии.
Традиционно под преэклампсией понимают появление гипертензии, отеков и протеинурии после 20-й недели беременности с нормальным прежде давлением. Различия между преэклампсией и гестационной гипертензией обобщены в таблице 1. В целом, преэклампсия определяется как гипертензия плюс гиперурикемия или протеинурия; она расценивается как легкая или тяжелая в зависимости от степени повышения артериального давления, выраженности протеинурии, или на основе обоих этих показателей. В настоящее время не существует соглашения по определению легкой гипертензии, тяжелой гипертензии или тяжелой протеинурии. Однако акцентирование на гипертензии или протеинурии может минимизировать клиническое значение расстройств других органов. Например, у некоторых женщин с синдромом гемолиза, повышенной активностью печеночных ферментов и низким уровнем тромбоцитов (HELLP-синдром) возникают жизнеугрожающие осложнения (отек легких, острая почечная недостаточность или разрыв печени), но гипертензия бывает незначительной или совсем отсутствует при минимальной протеинурии. Более того, среди женщин с преэклампсией, у которых развиваются судороги (эклампсия), в 20% случаев диастолическое давление ниже 90 мм рт.ст., а протеинурия отсутствует. У некоторых женщин с преэклампсией отмечаются признаки и симптомы, которые ошибочно принимаются за проявление других расстройств (табл. 2).
Этиология и патогенез
Одно из наиболее ранних отклонений, обнаруживаемых у женщин, у которых позже развивается преэклампсия, – отсутствие внедрения ресничек трофобласта в спиральные артерии матки. Этот дефект плацентации приводит к нарушению кардиоваскулярной адаптации (повышенный объем плазмы и сниженное системное сосудистое сопротивление), характерной для нормальной беременности. При преэклампсии снижается как сердечный выброс, так и объем плазмы, в то время как системное сосудистое сопротивление возрастает. Эти изменения обусловливают снижение перфузии плаценты, почек, печени и мозга. Эндотелиальная дисфункция, проявляющаяся спазмом сосудов, изменением сосудистой проницаемости и активизацией коагуляционной системы, может служить объяснением многих клинических проявлений у женщин с преэклампсией. Действительно, многие патологические проявления, описанные у таких женщин, связаны скорее со снижением перфузии, чем с повреждающим действием гипертензии.
Основные опасности для женщин, связанные с преэклампсией – судороги, кровоизлияние в мозг, отслойка плаценты с диссеминированным внутрисосудистым свертыванием, отек легких, почечная недостаточность. Для плода наибольшую опасность представляют выраженная задержка роста, гипоксемия, ацидоз. Частота указанных осложнений зависит от сроков беременности на момент начала преэклампсии, наличия или отсутствия ассоциированных осложнений, тяжести преэклампсии и качества медицинской помощи. У женщин с легкой преэклампсией, находящихся под тщательным наблюдением, риск развития судорог составляет 0,2%, отслойки плаценты – 1%, смерти плода или неонатальной смерти – менее 1%. Частота задержки роста плода колеблется от 5 до 13%, преждевременных родов – от 13 до 54%, в зависимости от сроков беременности на момент начала и наличия или отсутствия протеинурии. Напротив, материнская и детская заболеваемость и смертность значительны среди женщин с эклампсией и при развитии преэклампсии ранее 34-й недели беременности.
Ранняя диагностика, тщательное медицинское наблюдение и своевременное родоразрешение – кардинальные требования в лечении преэклампсии; к окончательному излечению приводят роды. При установлении диагноза дальнейшая тактика определяется результатами исследования состояния матери и плода. На основании этих результатов принимается решение о необходимости госпитализации, проведении выжидательной тактики или родоразрешения. При этом учитываются такие факторы, как тяжесть патологического процесса, состояние матери и плода, длительность беременности. Независимо от выбранной стратегии лечения, основной целью должна быть, во-первых, безопасность матери и, во-вторых, рождение жизнеспособного ребенка, который не будет нуждаться в длительной интенсивной терапии.
Легкая степень. Женщины с преэклампсией нуждаются в тщательном наблюдении, так как возможно внезапное ухудшение состояния. Наличие симптомов (таких как головная боль, боли в эпигастрии и нарушения зрения) и протеинурии повышает риск эклампсии и отслойки плаценты; для женщин с указанными симптомами показано наблюдение в стационаре. Амбулаторное наблюдение возможно при четком соблюдении рекомендаций, легкой гипертензии и нормальном состоянии плода. Наблюдение предусматривает контроль артериального давления матери, веса, экскреции белка с мочой, количества тромбоцитов и состояния плода. Кроме того, женщина должна быть проинформирована о симптомах нарастания преэклампсии. При прогрессировании заболевания показана госпитализация.
Общепринято, что женщинам с легкой преэклампсией, достигшим срока родов, во избежание осложнений для матери и плода необходимо индуцировать родоразрешение. Напротив, по тактике при легкой преэклампсии на более ранних сроках беременности единого мнения не существует. В наибольшей степени расхождение мнений касается необходимости постельного режима, продолжительной госпитализации, антигипертензивной терапии и профилактики судорог.
Женщинам с легкой преэклампсией обычно рекомендуется соблюдение постельного режима в домашних условиях, либо в стационаре. Считается, что это способствует уменьшению отеков, улучшению роста плода, предотвращению развития тяжелой преэклампсии и улучшению исходов беременности.
Тяжелая степень. Тяжелая преэклампсия может быстро прогрессировать, приводя к внезапному ухудшению состояния как матери, так и плода; при этом показано немедленное родоразрешение, независимо от срока беременности. Срочное родоразрешение однозначно показано при угрозе эклампсии, полиорганной дисфункции, патологическом состоянии плода или развитии тяжелой преэклампсии после 34-й недели. Однако на ранних сроках беременность может быть продолжена под тщательным наблюдением с целью улучшения неонатальной выживаемости и снижения неонатальной заболеваемости. В трех недавних исследованиях показано, что консервативное лечение женщин с тяжелей преэклампсией, не достигших срока родов, приводит к снижению неонатальной заболеваемости и смертности. Однако в связи с тем, что в этих исследованиях консервативную терапию получали только 116 женщин, а такая терапия может представлять определенную опасность для матери и плода, консервативное лечение должно проводиться в перинатальных центрах и предусматривать очень тщательное наблюдение за матерью и плодом.
Основной целью лечения женщин с тяжелой гипертензией и преэклампсией является предупреждение таких церебральных осложнений как энцефалопатия и инсульт. Показанием к проведению медикаментозного лечения служит уровень диастолического давления 110 мм рт.ст. и выше. Некоторые специалисты рекомендуют начинать лечение при диастолическом давлении 105 мм рт.ст. и даже менее, тогда как другие в качестве показания к началу лечения рассматривают значение среднего артериального давления, превышающее 125 мм рт.ст.
Целью лечения служит удержание среднего артериального давления на уровне, не превышающем 126 мм рт.ст. (но при этом оно не должно быть ниже 105 мм рт ст) и диастолического давления – не выше 105 мм рт.ст. (но не ниже 90 мм рт.ст). Препаратом первого ряда для женщин с тяжелой гипертензией в околородовом периоде является гидралазин, вводимый внутривенно в дозе 5 мг. При необходимости введения можно повторять каждые 20 минут до достижения суммарной дозы 20 мг. Если указанная доза гидралазина не позволяет добиться желаемого результата, или если у матери появляются такие побочные реакции, как тахикардия, головная боль, тошнота, можно использовать лабеталол (20 мг внутривенно), если лабеталол неэффективен, то показан прием нифедипина в дозе 10 мг/сутки. Поскольку гидралазин может привести к ухудшению состояния плода, некоторые исследователи рекомендуют применение других препаратов для лечения тяжелой преэклампсии (дигидралазин, диазоксид).
Женщины с преэклампсией имеют повышенный риск развития судорог. Степень риска зависит от тяжести преэклампсии и от особенностей организма женщины. В течение многих лет специалисты в США рекомендовали профилактическое применение сульфата магния в родах и послеродовом периоде всем женщинам с преэклампсией. Напротив, специалисты в других странах считали снижение артериального давления у матери адекватной профилактической мерой. Это противоречие не удивительно, потому что распространенность эклампсии у женщин с преэклампсией очень невысока и различается в значительной степени в разных группах женщин.
Изучению эффективности профилактики при помощи сульфата магния у женщин с преэклампсией были посвящены два рандомизированных исследования. В одном из них у 112 женщин с тяжелой преэклампсией применялся антигипертензивный препарат в сочетании с сульфатом магния, и антигипертензивный препарат в качестве монотерапии – у 116 пациенток. Отмечался один случай эклампсии в группе женщин, получавших сульфат магния, и ни одного случая в другой группе. В другом исследовании сульфат магния и фенитоин сравнивались по эффективности предотвращения эклампсии у 2 137 женщин с легкой преэклампсией. Было зарегистрировано 10 случаев эклампсии (1%) в группе фенитоина и ни одного случая в группе женщин, получавших сульфат магния.
В одном из последних крупных исследований сульфат магния был более эффективным по сравнению с фенитоином и диазепамом в лечении и профилактике судорог у женщин с эклампсией. Таким образом, все женщины с эклампсией должны получать сульфат магния во время родов и в течение, по меньшей мере, 24 ч после родов.
В течение многих лет для предотвращения преэклампсии применялось ограничение соли и назначение диуретических препаратов. В настоящее время известно, что ограничение натрия в диете во время беременности снижает объем циркулирующей крови без снижения частоты гипертензии. Результаты эпидемиологических исследований свидетельствуют, что нормальное потребление кальция во время беременности эффективно снижает риск гипертензии, однако воздействие этого фактора на преэклампсию (определяемую как гипертензия + протеинурия) было незначительным.
При наблюдении за беременными с гипертензией очень важно различать хроническую гипертензию, гестационную гипертензию и преэклампсию. Антигипертензивная терапия позволяет таким женщинам полностью вынашивать беременность. Тщательное медицинское наблюдение и своевременное родоразрешение являются ключевыми моментами в лечении АГ у беременных.
Артериальная гипертензия у беременных в Европейских рекомендациях – 2007
Отличия положений и рекомендаций по вопросу артериальной гипертензии у беременных в Рекомендациях по артериальной гипертензии 2003 года и 2007 года, которые используются в кардиоакушерской практике. Их отличие от таких документов, как Экспертный консенсус по сердечно-сосудистой патологии у беременных Европейского кардиологического общества и Клинический протокол «Гипертензивные расстройства во время беременности», утвержденном приказом Министерства здравоохранения Украины от 31.12. 2007 г. №676. Основные принципиальные моменты Рекомендаций по артериальной гипертензии 2007 г.
Медведь В.И., д.м.н., профессор, заведующий отделением внутренней патологии беременных
ГУ «Институт педиатрии, акушерства и гинекологии АМН Украины»
Стремительность современной медицины даже пугает. Утверждение о том, что «к моменту, когда студент-медик будет принимать врачебный диплом, половина полученных им знаний устареет»; уже кажется слишком мягким.
Не успели терапевты хорошо изучить и ввести в повседневную практику Рекомендации по артериальной гипертензии 2003 года, а Европейское общество гипертензии (ESH) и Европейское кардиологическое общество (ESC) уже издали новые Рекомендации. Они опубликованы в 2007 г. в European Heart Jornal [3] и представляют собой 75-страничный документ. Менее двух журнальных страниц уделено вопросу артериальной гипертензии у беременных, однако информация, представленная там настолько важна и принципиальна, что ее следует подробно описать и обсудить. Обсудить в первую очередь с точки зрения отличий от положений и рекомендаций, содержащихся в двух очень важных документах, используемых в кардиоакушерской практике в нашей стране, — Экспертном консенсусе по сердечно-сосудистой патологии у беременных Европейского кардиологического общества [4] и Клиническом протоколе «Гипертензивные расстройства во время беременности», утвержденном приказом Министерства здравоохранения Украины от 31.12. 2007 г. №676 [1]. Вместе с тем, в настоящей статье автор будет стремиться акцентировать внимание читателя на всех принципиальных моментах Рекомендаций-2007, независимо от того отличаются ли они от ранее принятых и общеизвестных.
Гипертензивные расстройства (hypertensivе disoders — именно такой обобщающий термин чаще всего используется в зарубежной англоязычной литературе) встречаются у 6-10 % беременных женщин и до настоящего времени сохраняют ведущее место среди причин материнской и перинатальной заболеваемости и смертности во всем мире. 50 тысяч жизней ежегодно приносит артериальная гипертензия на жертвенный алтарь материнства. Перинатальная смертность у гипертензивных женщин вдвое выше, чем у нормотензивных.
Влияние беременности на уровень артериального давления носит фазный характер. Уже начиная с конца І триместра (10-12 нед.) снижается диастолическое давление, в ІІ триместре к этой тенденции присоединяется и систолическое давление, достигая уровня примерно на 15 мм рт. ст. ниже того, что был до беременности. Такая динамика характерна как для нормотензивных женщин, так и для больных гипертензией. В ІІІ триместре АД возвращается к исходному или может даже превышать исходный уровень, что не рассматривается как патология, если не достигнуты значения 140 и/или 90 мм рт.ст.
В Рекомендациях-2007 подчеркнуто, что определение гипертензии во время беременности в прошлом было основано не только на абсолютном уровне систолического АД ³140 мм рт. ст. или диастолического АД ³90 мм рт.ст., но и на его существенном повышении по сравнению с таковым до беременности или в первой половине беременности. От себя уточним: действительно в 80-е годы и в начале девяностых критерием диагностики обусловленной беременностью гипертензии было повышение систолического АД от уровня исходного на 30 мм рт. ст. или более, диастолического – на 15 мм рт. ст. или более даже без достижения абсолютных критериев гипертензии. Таким образом, если привычным для женщины до беременности было АД 90/60 мм рт. ст. или оно стало таким в первой половине беременности, а затем повышалось до 120/75 мм рт. ст., то это могло рассматриваться как патологическое повышение АД и служить основанием для диагноза. В настоящее время только уровень АД³140/90 мм рт. ст. дает основание устанавливать диагноз любого варианта гипертензии во время беременности. Причем такой уровень АД должен быть подтвержден дважды.
В вышеприведенном положении новизны нет, т.к. и в прежних документах было именно такое требование. В национальном протоколе уточнено, что гипертензию у беременной диагностируют при АД ³140/90 мм рт. ст. в состоянии покоя дважды с интервалом ³ 4 часа или в случае АД ³160/110 мм рт. ст. однократно.
В Рекомендациях-2007, в отличие от более ранних, подчеркнуто, что исследованиями последнего десятилетия доказано преимущество суточного мониторинга АД, по сравнению со стандартными измерениями, в плане прогноза последующей протеинурии, преждевременных родов, низкой массы новорожденного и, в целом, неблагоприятного исхода беременности. Амбулаторное мониторирование АД является также более ценным по сравнению с офисными изменениями для диагностики гипертензии и контроля эффективности терапии, особенно у гипертензивных беременных женщин высокого риска (это понятие взято из документа ESC-2003, а в данных Рекомендациях не поясняется) и при наличии диабета или болезней почек.
Как и в предыдущих документах, для определения диастолического АД у беременных рекомендуется использовать Vтон по Короткову (последний тон, за которым уже нет следующего), а не четвертый (когда наступило явное приглушение тонов). В отношении диастолического АД Рекомендации-2007 содержат существенное отличие от национального протокола. Последний, ориентируясь в этой части на рекомендации Американского колледжа акушеров-гинекологов, а также Международного общества гипертензии у беременных (ISSHP), использует для определения тяжести обусловленной беременностью гипертензии, в качестве критерия для начала антигипертензивной терапии и для контроля эффективности терапии уровень именно диастолического АД. В Рекомендациях-2007 нигде, даже во фрагментах, посвященных гестационной гипертензии, диастолическое АД не выделяется, во всех случаях фигурируют одновременно систолическое и/или диастолическое давление.
Варианты артериальной гипертензии при беременности, согласно Рекомендациям-2007, таковы:
1). Предсуществовавшая гипертензия, которая осложняет 1-5 % беременностей и определяется как АД³140/90 мм рт. ст. до наступления данной беременности или в первой ее половине (до 20 недель), сохраняющееся в течение более 6 недель после родов. Может ассоциироваться с протеинурией.
2). 2.1. Гестационная гипертензия – обусловленная беременностью гипертензия без протеинурии.
2.2. Преэклампсия – гестационная гипертензия плюс протеинурия (>300 мг/л или ³2 + в разовой порции или >500 мг/сут.).
В обоих случаях – это гипертензия, впервые возникшая после 20 недель беременности и, как правило, исчезающая в течение 6 недель после родов. Характеризуется органной гипоперфузией.
3). Предсуществовавшая гипертензия плюс присоединившаяся гестационная гипертензия с протеинурией. Характеризуется прогрессированием повышения АД и протеинурией ³3 г/сут. после 20 недель беременности у больной с предсуществовавшей гипертензией. Данный вариант соответствует прежнему термину «хроническая гипертензия с наслоившейся преэклампсией».
4). Антенатально неклассифицируемая гипертензия – повышенное АД с системными проявлениями или без них, выявленное после 20 недель беременности, при отсутствии информации о предыдущем уровне АД (очевидно, имеется в виду до 20 недель беременности и до наступления беременности – В.М.). В этом случае необходима повторная оценка по истечении 6 недель после родов: если гипертензия исчезает, ее реклассифицируют как гестационную с или без протеинурии; если сохраняется – как предсуществовавшую.
Приведенные выше варианты или категории артериальной гипертензии у беременных, а также используемые для их обозначения термины требуют комментариев, поскольку в значительной мере не соответствуют документу ESC-2003, национальному протоколу-2004 и действующей до настоящего времени Международной классификации болезней 10-го пересмотра (МКБ-10, 1993).
В Рекомендациях-2007 прежний термин «хроническая гипертензия», объединявший эссенциальную (первичную) и симптоматическую (вторичную) гипертензии, заменен на термин «предсуществовавшая гипертензия». От изменения слова суть не меняется, главное, чтобы все понимали, что речь идет о болезни, с беременностью не связанной, т.е. существовавшей до ее наступления и не исчезнущей после ее окончания. Но в этом смысле и прежний термин «хроническая гипертензия» был, по нашему мнению, вполне удовлетворительный – ясный, понятный и даже более, медицинский, чем новый.
Принципиально существенной нам представляется очень короткая фраза в самом конце абзаца по предсуществовавшей гипертензии: «Может ассоциироваться с протеинурией». Попробуем разобраться, о чем идет речь. Если относительно АД очень четко объяснено, что доказательством предсуществования гипертензии является его повышенный уровень до наступления беременности или через 6 недель после окончания беременности, то в отношении протеинурии этого, к большому сожалению, нет. Если речь идет о протеинурии, которая была у больной до беременности и/или до 20 недель беременности, тогда все понятно: такая протеинурия вполне может быть проявлением гипертонической болезни и свидетельствовать о ее второй стадии по принятой у нас классификации [2]. А вот если протеинурия появляется впервые после 20 недель беременности (например, на 34-ой неделе), то, с нашей точки зрения, это должно менять классификационную категорию гипертензии на предсуществовавшую с наслоившейся преэклампсией (пункт 3 в нашем списке). Во всяком случае, так предписывает национальный клинический протокол и так, поверьте автору на слово, сделают и без протокола 100 акушеров-гинекологов из ста.
Эта позиция чрезвычайно принципиальна, т.к. в данном случае от диагноза зависит не только, и даже столько характер лечения, сколько продолжительность лечения, т.е. тактика ведения больной – выбор срока родоразрешения. Если внимательно вчитаться в текст Рекомендаций-2007, то напрашивается такой вывод: предсуществовавшая гипертензия с наслоившейся преэклапсией (прежний, более лаконичный термин – сочетанная преэклампсия) – это клиническая ситуация, когда после 20 недель прогрессирует повышение АД и появляется протеинурия >3 г/сут. Таким образом, необходимо соблюдение двух условий. Если же у беременной женщины после 20 недель появляется протеинурия, причем любая, в том числе >3 г/сут., но нет прогрессирования гипертензии, то это состояние не называется предсуществовавшая гипертензия с наслоившейся преэклампсией, а должно обозначаться как предсуществовавшая гипертензия с протеинурией (пункт 1 нашего списка).
Хотим обратить внимание читателя еще на одно важнейшее обстоятельство: получается, что даже при прогрессировании гипертензии, но протеинурии менее 3 г/сут., нельзя ставить диагноз сочетанной преэклампсии (простите за старый, но узаконенный в нашей стране нормативными документами, термин). А какой же диагноз ставить в такой клинической ситуации, когда у беременной с предсуществовавшей гипертензией во второй половине беременности растет по сравнению с прежним уровнем АД и имеется протеинурия более 500 мг/сут. но менее или равная 3 г/сут.? Рекомендации-2007 ответа не дают. Вот по этому поводу претензии к составителям документа уже вполне обоснованны: изменив прежние классификационные категории, они просто не предусмотрели все варианты. Или в официальный журнальный текст вкралась ошибка? Если бы в том абзаце Рекомендаций, который в данной статье обозначен пунктом 3, не было указано «протеинурия >3 г/сут.», а фигурировала бы просто «протеинурия», то описанной выше ситуации быть не могло бы. Но это не изменило бы сути нововведений, которые сейчас во многом противоречат не только принятому в Украине нормативному документу, но, что значительно важнее, клинической практике.
Обсуждая предсуществовавшую гипертензию (пункт 1), мы вынуждено «перескочили» сразу на сочетанную преэклампсию (пункт 3), пропустив гестационную гипертензию (пункт 2). Между тем эта позиция также заслуживает пристального рассмотрения. Термин и понятие «гестационная гипертензия» не изменилось, если не считать того существенного обстоятельства, что Рекомендации-2007 для полного исчезновения такой гипертензии отводят 6 недель после родов, а прежние рекомендации – 12 недель. Объяснения этому изменению сроков в документе нет. Отметим лишь, что раньше, в 80-е годы достаточным сроком наблюдения, как и теперь, считались 6 недель, а позже он был изменен на 12 недель. Вновь вернулись к старому.
В классификационные критерии преэклампсии также внесено существенное изменение. Протеинурией составители Рекомендаций-2007 считают суточную потерю белка с мочой >500 мг, а в предыдущих документах таковой считалась потеря в сутки ³300 мг. Отметим, что, по сути, изменено само понятие протеинурии, поскольку на сегодня в клинической медицине под протеинурией понимается потеря именно 300 мг белка или более в сутки. Почему количественный критерий этого понятия изменен почти вдвое и можно ли было это сделать в одном отдельно взятом документе и применительно к одной области медицины? Ответов на эти вопросы автор, к сожалению, не знает.
Еще одно отличие Рекомендаций-2007 заключается в том, что преэклампсией в них названа гестационная гипертензия с протеинурией. С нашей точки зрения это вполне оправдано и логично. Этим устраняется противоречивая позиция МКБ-10, которая повторена в классификации ISSHP-2000, вошедшей в наш национальный протокол: во всех этих документах гестационная гипертензия отождествляется с легкой преэклампсией (шифр МКБ — О13). Таким образом, протеинурия, согласно прежнему классификационному подходу, присуща только среднетяжелой (шифр О14.0) и тяжелой преэклампсии (О14.1). По Рекомендациям-2007 положение изменилось: гипертензия после 20 недель без протеинурии – это гестационная гипертензия, с протеинурией — преэклампсия. Можно сказать и так: нет протеинурии – нет преэклампсии, каково бы АД не было.
Все цитируемые на этих страницах документы едины в одном очень принципиальным положении: отеки исключены из числа диагностических критериев преэклампсии. Отеки, как таковые, не опасны для беременной женщины, могут быть проявлением физиологической беременности, не требуют лечения. Это положение не ново, оно не оспаривается, однако украинские врачи никак не могут его воспринять, если не сказать, что не могут с ним смириться.
Для удобства читателя наиболее существенные терминологические и классификационные отличия Рекомендаций-2007 обобщены в таблице 1. Они даются в сравнении с аналогичными позициями национального протокола-2004, поскольку он аккумулировал действовавшие на тот период положения Рекомендаций ESC-2003, классификации ISSHP-2000, а также был согласован с МКБ-10.
Весьма значительные изменения претерпели рекомендации по медикаментозной профилактике и антигипертензивной терапии во время беременности. В Рекомендациях-2007 сказано, что ранее предлагавшиеся с целью предупреждения гестационной гипертензии и, особенно, преэклампсии медикаментозные мероприятия (кальций 2 г/сут., омега-3 полиненасыщенные жирные кислоты, низкие дозы аспирина) оказались малоэффективными и поэтому в
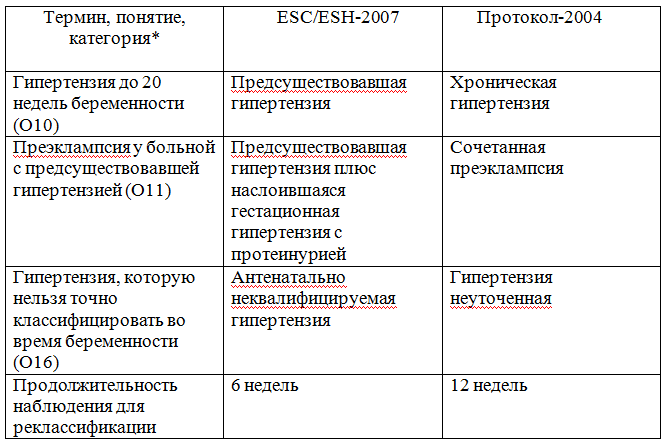 Основные терминологические и классификационные отличия Рекомендаций ESC/ESH-2007 и Национального протокола-2004
Основные терминологические и классификационные отличия Рекомендаций ESC/ESH-2007 и Национального протокола-2004  Основные терминологические и классификационные отличия Рекомендаций ESC/ESH-2007 и Национального протокола-2004
Основные терминологические и классификационные отличия Рекомендаций ESC/ESH-2007 и Национального протокола-2004
* В скобках приведен шифр данной нозологии по МКБ-10.
настоящее время не должны использоваться. Между тем национальный протокол содержит такие рекомендации для больных высокого риска по развитию преэклампсии, причем основаны они на исследованиях с высоким уровнем доказательности. Это первое существенное отличие.
Рекомендации-2007, отменяя вышеуказанные профилактические мероприятия, тем не менее, предлагают для беременных, у которых в анамнезе имеется развившаяся до 28 недель преэклампсия, использовать низкие дозы аспирина. Ни в коей мере не ставя под сомнение авторитетность такой рекомендации, отметим все же некоторую ее нелогичность. Известно, что риск развития преэклампсии максимален при первой беременности, а с каждой последующей беременностью он уменьшается. Поэтому казалось бы целесообразным основные усилия направить на предупреждение этого действительно угрожающего осложнения именно при первой беременности. Поскольку больные с предсуществовавшей гипертензией, особенно на фоне сахарного диабета и заболевания почек, составляют вполне конкретную группу риска, то нормативные документы прежних лет рекомендовали им при каждой, в том числе первой беременности проводить те профилактические мероприятия, которые описаны выше и оказались в последующих наблюдениях малоэффективными. Теперь же как раз при наиболее рискованной первой беременности профилактику проводить не рекомендуется, а если «ранняя» преэклампсия разовьется, то при последующих будет назначен аспирин, хотя вероятность преэклампсии и без него уже ниже.
В Рекомендациях-2007, как и в предыдущих документах, подчеркнута полезность для больных с любыми гипертензивными нарушениями тщательного наблюдения и ограничения физической активности, недопустимость мероприятий по снижению массы тела и ограничения в рационе питания поваренной соли. Последнее, как и безопасность отеков у беременных, украинские врачи никак не могут воспринять.
В высшей степени принципиальный вопрос – когда начинать медикаментозную антигипертензивную терапию – претерпел некоторые изменения. В Рекомендациях ESC-2003 четко указано, что больным эссенциальной гипертензией при АД £160/110 мм рт. ст., нормальном самочувствии, отсутствие изменений на ЭКГ и ЭхоКГ, отсутствии протеинурии (т.е. по тогдашним критериям Нажмите для комментария
Отменить ответ
Для отправки комментария вам необходимо авторизоваться.
Гипертония беременных клинические рекомендации

Федеральное
государственное учреждение
«Научный
центр акушерства, гинекологии и
перинатологии имени академика В.И.
Кулакова» Министерства здравоохранения
и социального развития Российской
Федерации

Всероссийское
научное общество кардиологов

Российское
медицинское общество по артериальной
гипертонии
Федеральное
государственное учреждение «Научный
центр акушерства, гинекологии и
перинатологии имени академика В.И.
Кулакова» Министерства здравоохранения
и социального развития Российской
Федерации
(Директор академик
РАМН, профессор, д.м.н. Сухих Г.Т.)
Всероссийское
научное общество кардиологов (Президентакадемик
РАМН, профессор, д.м.н. Оганов Р.Г.)
Российское
медицинское общество по артериальной
гипертонии (Президент
профессор, д.м.н. Чазова И.Е.)
Координатор
проекта:
профессор, д.м.н. Ткачева О.Н. (Москва)
Члены
рабочей группы: профессор,
д.м.н. Шифман Е.М. (Москва), д.м.н. Ляшко
Е.С. (Москва), профессор, д.м.н. Макаров
О.В. (Москва), профессор, д.м.н. Мишина
И.Е.(Иваново), д.м.н. Барабашкина А.В.
(Владимир), доцент, к.м.н. Рунихина Н.К.
(Москва), доцент, к.м.н. Волкова Е.В.
(Москва), м.н.с. Чухарева Н.А. (Москва).
Определение
и
классификация
АГ в
период беременности
Диагностика
АГ в
период беременности
Тактика
ведения беременных с АГ
Антигипертензивная
терапия в период лактации
Список сокращений
АГ
– артериальная гипертония
АД
– артериальное давление
АКС
– ассоциированные клинические состояния
АПФ
– ангиотензинпревращающий фермент
АК
– антагонисты кальция
БРА
– блокаторы АТ1 — рецепторовк
ангиотензину II
ВНОК
– Всероссийское научное общество
кардиологов
ВОЗ
– Всемирная Организация Здравоохранения
ГБ
– гипертоническая болезнь
ГЛЖ
– гипертрофия левого желудочка
ДАД
– диастолическое артериальное давление
ЕОГ
– Европейское Общество Гипертонии
ЕОК
– Европейское Общество Кардиологов
ЗВУР
– задержка внутриутробного развития
иАПФ
– ингибиторы ангиотензинпревращающего
фермента
ИМТ — индекс
массы тела
ЛС
– лекарственные средства
ОЦК
– объем циркулирующей крови
ПОМ
– поражение органов – мишеней
САД
– систолическое артериальное давление
СМАД
– суточное мониторирование артериального
давления
ССЗ
– сердечно-сосудистые заболевания
ТИМ
— толщина комплекса интима-медиа
ТТГ
– тиреотропный гормон
ФР
— факторы риска
ХПН
– хроническая почечная недостаточность
ХС
ЛПВП – холестерин липопротеинов высокой
плотности
ХС
ЛПНП – холестерин липопротеинов низкой
плотности
ЧСС
– частота сердечных сокращений
АСОG
– American
College
of
Obstetricians
and
Gynecologists
(Американское общество акушеров и
гинекологов)
CHSCC
– Canadian Hypertension Society Consensus Conference (Канадское
общество
гипертензии)
HELLP-синдром
– hemolysis elevated liver enzymes and low platelets syndrom
(гемолиз,
увеличение
активности
печёночных
ферментов
и
тромбоцитопения)
FDA
– Food
and
Drug
Administration
(Управление по контролю качества пищевых
продуктов и лекарств США)
JNC7
— Седьмой доклад экспертов Объединенного
Национального комитета США по профилактике,
диагностике, оценке и лечению повышенного
АД
SOGC
— Society of Obstetricians and Gynaecologists of Canada (Канадское
общество
акушеров
и
гинекологов)
SOMANZ
— Society
of
Obstetric
Medicine
of
Australia
and
New
Zealand
(Общество акушеров-гинекологов Австралии
и Новой Зеландии)
Артериальная
гипертензия (АГ) в настоящее время
является одной из наиболее распространенных
форм патологии у беременных. В России
АГ встречается у 5-30% беременных, и на
протяжении последних десятилетий
отмечается тенденция к увеличению этого
показателя.
По
данным ВОЗ в структуре материнской
смертности доля гипертензивного синдрома
составляет 20-30% [1, 2] ежегодно во всем
мире более 50 000 женщин погибает в период
беременности из-за осложнений, связанных
с АГ[3,4].
Перинатальная
смертность (30-1000/00)
и преждевременные роды (10-12%) при
хронической АГ в период беременности
значительно превышают соответствующие
показатели при физиологически протекающей
беременности
[5].
АГ увеличивает риск отслойки нормально
расположенной плаценты, может быть
причиной нарушения мозгового
кровообращения, отслойки сетчатки,
эклампсии, массивных коагулопатических
кровотечений в результате отслойки
плаценты. Осложнениями АГ также являются
прогрессирующая плацентарная
недостаточность и синдром задержки
роста плода, а в тяжелых случаях — асфиксия
и гибель плода [2, 6].
Отдаленный
прогноз женщин, имевших АГ в период
беременности, характеризуется повышенной
частотой развития ожирения, сахарного
диабета, сердечно-сосудистых заболеваний.
Дети этих женщин подвержены развитию
различных метаболических и гормональных
нарушений, сердечно-сосудистой патологии
[7, 57, 59]. Вместе
с тем проведенный клинический анализ
случаев материнской смертности и тяжелых
осложнений, связанных с АГ в период
беременности, даже в развитых странах
выявляет несоответствие действующим
стандартам медицинской помощи в 46-62%
случаев [8, 9].
Данные
клинические рекомендации составлены
на основе анализа рекомендаций
Европейского общества по гипертензии
и Европейского общества кардиологов
(ЕОГ-ЕОК, 2003, 2007); комитета экспертов
Европейского кардиологического общества
по ведению беременных с сердечно-сосудистыми
заболеваниями (2003); рекомендаций
Канадского общества акушеров и гинекологов
(Society
of
Obstetricians
and
Gynaecologists
of
Canada,
2008), рекомендаций общества акушеров
Австралии и Новой Зеландии (Society
of
Obstetric
Medicine
of
Australia
and
New
Zealand,
2008), Германии (AWMF-Leitlinie
015/018: Diagnostik
und
Therapie
hypertensiver
Schwangerschaftserkrankungen, 2007),
экспертов американской Рабочей группы
по АГ в период гестации (2000); седьмого
доклада экспертов Объединенного
национального комитета США по профилактике,
диагностике, оценке и лечению повышенного
АД (JNC7,
2003), доклада Рабочей группы ВНОК по
высокому артериальному давлению при
беременности (2007), а также рекомендаций
Комитета экспертов Российского
медицинского общества по АГ и ВНОК по
диагностике и лечению АГ (2008).
Определение
и классификация артериальной гипертензии
в период беременности
Артериальная
гипертензия
— это состояние, характеризирующееся
повышенным уровнем
артериального
давления (АД) при «гипертонической
болезни» и «симптоматических артериальных
гипертензиях». Повышенным уровнем, при
измерении АД медицинскими работниками,
считаются значения систолического АД
>
140 мм рт.ст. и/или диастолического АД >
90 мм рт.ст., при самостоятельном измерении
пациентом дома — АД ≥ 135/85 мм рт.ст.
О
наличии АГ при проведении суточного
мониторирования АД (СМАД) свидетельствует
среднесуточное АД ≥ 130/80 мм рт.ст. [10]
Критерием
АГ у беременных являются уровни
систолического АД >
140 мм рт.ст. и/или диастолического АД >
90 мм рт.ст.
Необходимо
подтвердить повышение уровня АД, как
минимум, двумя измерениями с интервалом
не
менее четырех часов [10, 11, 12, 13, 14, 15].
Ранее
АГ у беременных диагностировалась
также и при повышении уровня систолического
АД на 30 мм рт. ст. и/или диастолического
АД на 15 мм рт. ст. по сравнению с данными,
регистрировавшимися исходно (в первой
половине беременности). В настоящее
время этот критерий диагностики исключен
из всех международных рекомендаций,
так как в ряде клинических исследований
не было отмечено возрастания числа
неблагоприятных исходов у женщин этой
группы [16, 17, 18].
Гипертензивные
состояния при беременности представлены
двумя группами:
АГ,
существовавшая до беременности,
АГ,
развившаяся непосредственно в связи
с гестационным процессом.
Все
гипертензивные состояния, диагностированные
у женщины до беременности или до 20-ой
недели ее развития, объединяются понятием
«хроническая АГ». Индуцированная
беременностью гестационная АГ
манифестирует после 20-ой недели. В
некоторых случаях, при прогрессировании
патологического процесса, гестационная
АГ трансформируется в наиболее тяжелые
формы – преэклампсию (АГ и протеинурия)
и эклампсию (присоединение судорог).
Преэклампсия/эклампсия могут также
осложнить течение беременности и у
женщин с хронической АГ.
Таким
образом, выделяют четыре основных формы
АГ беременных: хроническую АГ, гестационную
АГ, преэклампсию/эклампсию и
преэклампсию/эклампсию, развившуюся
на фоне хронической АГ.
Соседние файлы в папке протоколы федеральные
АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ У БЕРЕМЕННЫХ: КЛАССИФИКАЦИЯ И ПРИНЦИПЫ ТЕРАПИИ С ПОЗИЦИИ ДОКАЗАТЕЛЬНОЙ МЕДИЦИНЫ
Г.Н. Чингаева, М.И. Раева, Д.А. Маликова, А.А. Калаубекова
Казахский национальный медицинский университет имени С.Д. Асфендиярова
Артериальная гипертония (АГ) беременных занимает особое место среди актуальных вопросов современной медицины. Она является составной частью как минимум двух чрезвычайно остро стоящих сегодня медико-социальных проблем: АГ в целом и репродуктивного здоровья нации. Основная проблема АГ у беременных: отсутствие единой терминологии, использования различных классификации и критериев АГ, тактики ведения пациенток. Мы попытались на основе доказательной медицины представить классификацию АГ у беременных и принципы лекарственной терапии, включая неотложную помощь при гипертоническом кризе.
Ключевые слова: беременность, артериальная гипертензия, лекарственная терапия
Артериальная гипертония (АГ) беременных занимает особое место среди актуальных вопросов современной медицины, особенно у беременных. Артериальная гипертония у беременных в настоящее время по-прежнему остается основной причиной как материнской, так и перинатальной заболеваемости и летальности, а также ряда акушерских осложнений. По данным ВОЗ, в структуре материнской смертности доля гипертензивного синдрома составляет 20-30%, ежегодно во всем мире более 50 тыс. женщин погибают в период беременности из-за осложнений, связанных с АГ у матери [1-3]. АГ увеличивает риск отслойки нормально расположенной плаценты, массивных коагулопатических кровотечений в результате отслойки плаценты, а также может быть причиной эклампсии, нарушения мозгового кровообращения, отслойки сетчатки [4].
В последнее время отмечено увеличение распространенности АГ во время беременности за счет ее хронических форм на фоне роста числа пациенток с ожирением, сахарным диабетом и в связи с увеличением возраста беременных. И наоборот – женщины, у которых развиваются гипертензивные расстройства в период беременности, в дальнейшем относятся к группе риска по развитию ожирения, сахарного диабета, сердечно–сосудистых заболеваний. Дети этих женщин имеют повышенный риск развития различных метаболических и гормональных нарушений, сердечно–сосудистой патологии [2]. Основная проблема лечения АГ у беременных в том, что акушеры и кардиологи говорят на разных языках. Отсутствует единый взгляд на тактику немедикаметозной и медикаментозной терапии, в ряде случаев применяются противопоказанные при беременности лекарственные препараты, используются опасные комбинации. При выборе лекарственных средств врачи руководствуются в основном личным опытом или традициями лечебного учреждения. В аптечной сети отсутствует целый ряд препаратов, рекомендуемых современными руководствами для использования у беременных с АГ, в том числе для неотложной терапии. Отсутствует преемственность ведения этой категории пациенток (на этапе планирования беременности, во время беременности и после родов) [5]. Кроме того, международные стандарты лечения неотложных состояний существенно отличаются от традиционных отечественных представлений и более сложны для выполнения на практике, так как предполагают использование лекарственных препаратов или их форм, не получивших в Казахстане широкого распространения или даже не имеющих государственной регистрации.
Критериями для диагностики АГ при беременности, по данным ВОЗ, являются уровень систолического АД (САД) 140 мм рт.ст. и более или диастолического АД (ДАД) 90 мм рт.ст. и более либо увеличение САД на 25 мм рт.ст. и более или ДАД на 15 мм рт. ст. по сравнению с уровнями АД до беременности или в I триместре беременности [5]. Следует отметить, что при физиологически протекающей беременности в I и II триместрах возникает физиологическое снижение АД, обусловленное гормональной вазодилатацией, в III триместре АД возвращается к обычному индивидуальному уровню или может немного превышать его [3,7].
В нашей статье мы приводим классификацию гипертензивных состояний при беременности, рекомендации по диагностике и ведению беременных с АГ, составленные на основе рекомендаций Европейского общества по гипертензии и Европейского общества кардиологов (ЕОГ-ЕОК, 2003, 2007) [6,8,9]; комитета экспертов Европейского кардиологического общества по ведению беременных с сердечно-сосудистыми заболеваниями (2003 г.) [8-10]; седьмого доклада экспертов Объединенного национального комитета США по профилактике, диагностике, оценке и лечению повышенного артериального давления – АД (JNC7, 2003) [6].
В современных зарубежных классификациях выделяют следующие формы гипертензивных состояний у беременных: хроническая АГ, гестационная АГ, преэклампсия (ПЭ) и ПЭ на фоне хронической АГ [8,10-11].
В отечественной литературе еще можно встретить термин «гестоз», обозначающий клиническую ситуацию сочетания повышения АД во второй половине беременности с протеинурией и отеками. С нашей точки зрения, предпочтительнее использовать международную терминологию гипертензивных состояний у беременных.
Классификация АГ у беременных
А. Эссенциальная гипертензия
Б. Симптоматическая гипертензия
- Гестационная АГ (диагноз на период беременности)
А. Преходящая АГ (ретроспективный диагноз)
Б. Хроническая АГ (ретроспективный диагноз)
ü умеренно тяжелая
ü критические формы ПЭ: эклампсия; отек, кровоизлияние и отслойка сетчатки; острый жировой гепатоз; HELLP-синдром; острая почечная недостаточность; отек легких, отслойка плаценты
4. ПЭ на фоне хронической АГ
Представляется целесообразным последовательно рассмотреть категории гипертензивных состояний, вошедшие в настоящую классификацию.
Хроническая АГ – АГ, диагностированная до наступления беременности или до 20-й недели гестации. Диагностическим критерием хронической АГ считается систолическое АД (САД)>140 мм рт. ст. и/или диастолическое АД (ДАД)>90 мм рт. ст. АГ, возникшая после 20-й недели гестации, но не исчезнувшая после родов, также классифицируется как хроническая гипертония, но уже ретроспективно.
Хроническая АГ – это гипертоническая болезнь (эссенциальная АГ), или симптоматическая гипертония. Следует учитывать, что повышение уровня АД у молодой женщины требует особенно тщательного исключения вторичного характера гипертензии (АГ, связанная с патологией почек; АГ при поражении почечных артерий; феохромоцитома; первичный альдостеронизм; синдром и болезнь Иценко–Кушинга; коарктация аорты; АГ, обусловленная приемом лекарственных препаратов).
Классификация уровней АД у лиц 18 лет и старше представлена в таблице 1.
Таблица 1 — Классификация уровней артериального давления
| Категория АД | САД мм рт.ст. | ДАД мм рт.ст. |
| Оптимальное АД |





