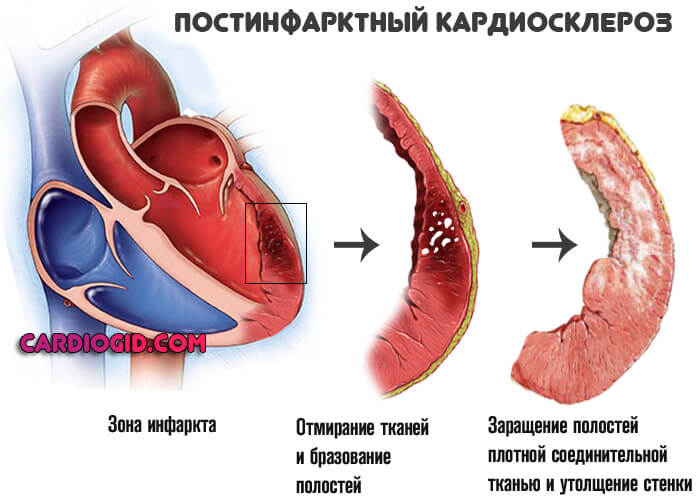
Постинфарктный кардиосклероз и его лечение

Инфаркт миокарда является самым серьезным проявлением ишемической болезни сердца. При этом ткани, кровоснабжаемые пораженной артерией, перестают получать достаточное количество кислорода и питательных веществ. Сначала клетки испытывают ишемию и метаболизм их переходит на гликолиз, поэтому накапливаются токсичные продукты обмена. Если кровоток не восстановлен, то клетки окончательно погибают, развивается некроз.
Область эта особенно уязвима к механическим воздействиям, что может спровоцировать разрыв сердца. Чтобы ее укрепить, поврежденная ткань постепенно прорастает соединительно-тканными прочными волокнами и образуется рубец. Обычно для полного заживления требуется около четырех недель. Именно поэтому диагноз инфаркта миокарда существует только первый месяц, а затем он трансформируется в постинфарктный кардиосклероз (ПИКС).
Причины
Основной причиной ПИКС является перенесенный инфаркт миокарда.
Однако в некоторых случаях на фоне ишемической болезни сердца мышечная ткань постепенно замещается соединительно-тканной, что вызывает диффузный кардиосклероз. Нередко этот факт обнаруживается лишь при вскрытии.
К развитию кардиосклероза могут приводить и другие заболевания сердечно-сосудистой системы (миокардит, дистрофические процессы, травмы коронарных сосудов), но это случается гораздо реже.
Диагностика
Диагноз постинфарктного кардиосклероза выставляют на основании анамнеза, данных осмотра и объективных исследований. Среди последних наибольшее значение имеет УЗИ сердца (ЭХО-КГ). Оно позволяет определить размеры камер, толщину стенки, наличие аневризмы и процент пораженных областей, не участвующих в сокращении. Кроме того, с помощью специальных расчетов можно установить фракцию выброса левого желудочка, которая является очень важным показателем и влияет на лечение и прогноз заболевания.
На ЭКГ можно зарегистрировать признаки перенесенного инфаркта миокарда, сформировавшейся аневризмы, а также различные нарушения ритма и проводимости. Этот метод тоже является диагностически значимым.
При рентгенографии органов грудной клетки можно заподозрить расширение левых отделов сердца, однако информативность этого метода довольно низкая. Чего нельзя сказать о позитронно-эмиссионной томографии. Исследование проводят после введения радиоизотопного препарата, регистрируя гамма-излучение в покое и при нагрузке. При этом можно оценить уровень метаболизма и перфузии, которые свидетельствуют о жизнеспособности миокарда.
Для определения степени атеросклеротического процесса, проводят ангиографию коронарных артерий. Ее выполняют путем введения рентген-контрастного вещества непосредственно в область предполагаемого поражения. Если наполнить препаратом левый желудочек, то можно снять вентрикулографию, которая позволяет более точно посчитать фракцию выброса и процент рубцовой ткани.
Симптомы
Признаки ПИКС определяются расположением рубцовой ткани и площадью поражения миокарда. Основным симптомом этого заболевания является сердечная недостаточность, которая развивается в большинстве случаев кардиосклероза. В зависимости от того, в каком отделе сердца произошел инфаркт, она может быть правожелудочковой и левожелудочковой.
В случае дисфункции правых отделов развиваются:
- периферические отеки;
- признаки нарушения микроциркуляции (акроцианоз), конечности становятся фиолетово-синего цвета из-за недостатка кислорода;
- скопление жидкости в брюшной, плевральной, перикардиальной полостях;
- увеличение печени, сопровождающееся болезненными ощущениями в правом подреберье;
- набухание и патологическая пульсация шейных вен.
Даже при микроочагах кардиосклероза появляется электрическая нестабильность миокарда, которая сопровождается различными аритмиями, в том числе желудочковыми. Они служат основной причиной смерти пациента.
Левожелудочковая недостаточность характеризуется:
- одышкой, усиливающейся в горизонтальном положении;
- появлением пенистой мокроты и прожилок крови;
- нарастающим кашлем вследствие отека слизистой бронхов;
- снижением переносимости физических нагрузок.

При нарушении сократительной способности сердца, пациент часто просыпается в ночные часы от приступа сердечной астмы, который проходит в течение нескольких минут после принятия вертикального положения тела.
Если на фоне постинфарктного кардиосклероза сформировалась аневризма (истончение стенки), то повышается риск образования тромбов в ее полости и развития тромбоэмболии сосудов мозга или нижних конечностей. При наличии в сердце врожденного дефекта (открытое овальное окно), эмбол может попадать в легочную артерию. Также аневризма склонна к разрыву, но обычно это происходит в первый месяц течения инфаркта миокарда, когда собственно кардиосклероз еще не сформировался.
Методы лечения
Лечение постинфарктного кардиосклероза обычно направлено на устранение его проявлений (сердечная недостаточность и аритмии), так как восстановить функцию пораженного миокарда не представляется возможным. Очень важно не допустить, так называемое, ремоделирование (перестройку) миокарда, которое часто сопровождает ишемическую болезнь сердца.
Пациентам с ПИКС, как правило, назначают следующие классы препаратов:
- Ингибиторы АПФ (эналаприл, каптоприл, лизиноприл) снижают артериальное давление в случае его повышения и препятствуют увеличению размеров сердца и растяжению его камер.
- Бета-блокаторы (конкор, эгилок) уменьшают частоту сердечных сокращений, тем самым повышая фракцию выброса. Также они служат противоаритмическими препаратами.
- Мочегонные (лазикс, гипотиазид, индапамид) выводят накопившуюся жидкость и уменьшают признаки сердечной недостаточности.
- Верошпирон относится к мочегонным, но механизм его действия при ПИКС несколько иной. Посредством воздействия на рецепторы альдостерона, он уменьшает процессы перестройки миокарда и растяжения полостей сердца.
- Для улучшения метаболических процессов хорошо помогает мексикор, рибоксин и АТФ.
- Классические лекарства для лечения ИБС (аспирин, нитроглицерин и др.).
Необходимо также изменить образ жизни и придерживаться здорового питания и бессолевой диеты.
В этом случае проводят аорто-коронарное шунтирование с одновременной резекцией истонченной стенки. Операцию выполняют под общим наркозом с использованием аппарата искусственного кровообращения.
В некоторых случаях для восстановления проходимости коронарных артерий используют миниинвазивные методики (коронарография, баллонная ангиопластика, стентирование).
Прогноз
Прогноз при постинфарктном кардиосклерозе зависит от области поражения миокарда и степени выраженности сердечной недостаточности. При развитии признаков дисфункции левого желудочка и снижении фракции выброса ниже 20%, качество жизни пациента значительно падает. В этом случае лекарственная терапия может лишь незначительно улучшить ситуацию, но без пересадки сердца выживаемость не превышает пяти лет.
Постинфарктный кардиосклероз – заболевание, связанное с рубцовыми изменениями мышцы сердца на фоне ее ишемии и некроза. Пораженная область полностью исключается из работы, поэтому развивается сердечная недостаточность. Выраженность ее зависит от количества измененных сегментов и конкретной локализации (правый или левый желудочек). Лечебные мероприятия направлены на устранение симптомов, предотвращение ремоделирования миокарда, а также на профилактику рецидива инфаркта.
Почему возникает постинфарктный кардиосклероз и можно ли его вылечить?
Дата публикации статьи: 19.08.2018
Дата обновления статьи: 1.06.2019
Автор: Дмитриева Юлия (Сыч) – практикующий врач-кардиолог
Постинфарктным кардиосклерозом, или сокращенно – ПИКС, в медицине называется патологическое состояние сердца, возникшее вследствие перенесенного инфаркта миокарда. Развивается оно из-за некроза клеток миокарда, которые затем замещаются клетками соединительной ткани.
На сердечной мышце образуется рубец, негативно влияющий на способность к сокращению. В результате нарушается циркуляция крови по всему организму.

Постинфарктный кардиосклероз всегда следует после инфаркта, на полное рубцевание отмершей мышечной ткани требуется примерно 3 недели. Поэтому часто по истечении этого срока данный диагноз устанавливается пациенту автоматически, хотя после обширного инфаркта процесс рубцевания может растянуться и на 4 месяца.
Характерные симптомы
Симптоматика данного состояния напрямую зависит от площади зарубцевавшегося участка, степени нарушения сердечной проводимости, способности к компенсации функций уцелевшей части миокарда.
При малых размерах пострадавшего участка миокарда у больного могут вовсе отсутствовать признаки патологии, но такие ситуации – большая редкость. При повреждении значительного числа мышечных волокон сформировавшийся на их месте соединительно-тканный рубец не способен проводить импульсы к остальным отделам сердца. Это провоцирует сердечную недостаточность и нарушение сердцебиения.
Симптомы, указывающие на постинфарктный кардиосклероз:
- боль в груди;
- одышка;
- повышенная утомляемость;
- ухудшение самочувствия при физической нагрузке;
- перебои в сердцебиении;
- отеки рук и ног;
- затрудненное дыхание в период ночного сна;
- снижение аппетита.
Классификация
В кардиологии принято классифицировать патологию в зависимости от размера рубца:
- Крупноочаговый постинфарктный кардиосклероз. Образуется в результате обширного инфаркта миокарда. Крупный размер рубца существенно осложняет сердечную активность. Размещение рубцового участка чаще всего происходит на передней стенке левого желудочка, иногда – на задней стенке, крайне редко – на перегородке между желудочками (после септального инфаркта). Для компенсации снижения сократительной функции миокарда формируется утолщение сердечной мышцы. В дальнейшем подобная компенсация приведет к расширению камер сердца из-за истощения мышечных клеток и спровоцирует сердечную недостаточность.
- Мелкоочаговый рассеянный кардиосклероз. Этот вид представляет собой множество малых по размеру вкраплений из соединительной ткани в сердечной мышце. Развивается из-за нескольких перенесенных микроинфарктов.
Существуют также и иные разновидности кардиосклероза в зависимости от патогенеза:
- Атеросклеротический. Данный тип патологии не является последствием инфаркта, а развивается из-за атеросклероза коронарных артерий. По этой причине сердечная мышца постоянно пребывает в условиях дефицита кислорода. Со временем сердечные клетки поражаются и замещаются соединительной тканью. Признаки атеросклеротического кардиосклероза совпадает с проявлениями постинфарктного, но нарастают постепенно.
- Постмиокардитический кардиосклероз – болезнь, возникающая после перенесенного миокардита (воспаления в сердечной мышце). Миокардит формируется из-за инфекций, отравления наркотическими и токсическими веществами.
Признаки на ЭКГ и другие способы диагностики
Если больной пережил инфаркт, и это заболевание своевременно обнаружили, то с диагностикой постинфарктного кардиосклероза проблем не возникает.

Но бывают случаи, когда пациент не знает о перенесенном микроинфаркте, или даже нескольких, и при этом озвучивает жалобы, указывающие на возможный постинфарктный кардиосклероз (неизвестной давности). В такой ситуации врач назначает комплексное дифференциальное обследование.
Диагностические меры включают в себя:
- Проведение ЭКГ. Этот способ наиболее простой для выявления постинфарктного кардиосклероза. Электрокардиограмма покажет наличие и локализацию рубцовых участков, величину площади поражения, изменения ритма сердца и сердечной проводимости, проявления аневризмы. Основным признаком на ЭКГ, указывающим на произошедший инфаркт, является глубокий зубец Q. Его положение позволяет определить участок локализации рубца. Если зубец Q расположен в отведениях II, III, aVF – то рубец находится на нижней стенке левого желудочка (ЛЖ). Расположение в отведениях V2-V3 говорит о локализации в межжелудочковой перегородке, в V4 – в верхней части ЛЖ, в отведениях V5-V6 – на боковой стенке ЛЖ. Зубец Т при кардиосклерозе положительный или сглаженный, а сегмент ST возвращается на изолинию. Иногда зубец Q исчезает из-за гипертрофии миокарда, и тогда выявить кардиосклероз на электрокардиограмме невозможно. В этом случае обязательно проведение дополнительных методов диагностики.
- Эхокардиографию. При наличии патологического состояния ЭхоКГ покажет утолщение стенки ЛЖ (норма – не более 11 мм) и снижение фракции выброса крови ЛЖ (вариант нормы – от 50 до 70%). Также ЭхоКГ позволяет обнаружить участки со сниженной сократимостью, аневризмы левого желудочка.
- Рентгенографию грудной клетки.
- Сцинтиграфию сердечной мышцы. При данном диагностическом методе в организм пациента вводятся радиоактивные изотопы, которые локализуются только в здоровых мышечных клетках. Это позволяет обнаружить пораженные участки миокарда малых размеров.
- Компьютерную или магнитно-резонансную томографию – назначают при необходимости, когда другие способы исследования не дали нужной информации для постановки диагноза.
Может ли он стать причиной смерти?
Из-за того, что мышечные волокна замещаются соединительной тканью, которая не способна провести электрический импульс, ухудшается вся работа сердца в целом. А это вызывает ряд негативных последствий, которые могут возникнуть в раннем или отдаленном периоде.
К осложнениям относят:
- Пароксизмальная тахикардия – приступообразное ускорение сердцебиения, сопровождающееся головокружением, тошнотой.
- Фибрилляция желудочков – несогласованное трепетание желудочков, частота сокращений может превышать 400 ударов в минуту. Данное состояние примерно в 60% случаев вызывает смерть больного.
- Кардиогенный шок – резкое снижение способности ЛЖ к сокращению без компенсации. В результате этого внутренние органы не снабжаются кровью в необходимом количестве. Кардиогенный шок проявляется в виде снижения артериального давления, бледности и влажности кожных покровов, отека легких. В 85-90% случаев кардиогенный шок является причиной смерти пациента.
- Разрыв миокарда в рубцовой зоне.
- Острая сердечная недостаточность – связана с нарушением способности левого желудочка к сокращению.
- Нестабильная стенокардия – примерно треть случаев заканчивается летальным исходом в течение первых нескольких месяцев после инфаркта.
- Образование тромбов в большом круге кровообращения.
Прогноз продолжительности жизни больных с постинфарктным кардиосклерозом зависит от площади поражения миокарда, тяжести его дегенеративных изменений, состояния коронарных сосудов. Если после инфаркта развился обширный кардиосклероз, а фракция выброса левого желудочка не превышает 25%, то пациенты обычно не живут дольше 3 лет.

Также на выживаемость влияет возраст больного, наличие сопутствующих заболеваний, общее самочувствие и образ жизни до болезни. Если пациент старше 50 лет, имеет дополнительные заболевания (артериальная гипертензия, сахарный диабет), то после перенесенного обширного инфаркта продолжительность жизни не превышает 1 год.
Методы лечения
Полностью вылечить постинфарктный кардиосклероз, к сожалению, невозможно.
Лечение направлено на то, чтобы остановить дальнейшее ухудшение состояния пациента и, по возможности, продлить ему жизнь.
- затормозить распространение зоны рубцевания;
- стабилизировать ритм сердца;
- улучшить кровоснабжение;
- сохранить состояние оставшихся здоровых клеток миокарда и предотвратить их некроз;
- предотвратить развитие осложнений, приводящих к смерти больного.
Лечение подразделяется на медикаментозное и хирургическое.
Медикаментозное
Лекарственные препараты выписывает врач-кардиолог с учетом характера течения болезни конкретного пациента и наличия сопутствующих заболеваний. Лечение комплексное и подразумевает прием лекарственных средств нескольких групп для достижения различного эффекта.
- Ингибиторы АПФ – для снижения артериального давления и улучшения кровообращения (Капотен, Эналаприл, Лизиноприл).
- Нитраты – для снятия болевого синдрома в сердце и устранения эпизодов стенокардии (Нитроглицерин, Нитросорбид).
- Гликозиды – для улучшения способности миокарда сокращаться и снижения ЧСС (Дигоксин).
- Бета-адреноблокаторы – для снижения артериального давления и устранения тахикардии (Метопролол, Анаприлин, Бисопролол).
- Антиагреганты – для разжижения крови и предотвращения образования тромбоза (Ацетилсалициловая кислота, Кардиомагнил).
- Диуретики – для выведения излишней жидкости из организма и профилактики отеков (Фуросемид, Верошпирон, Клопамид).
- Препараты, улучшающие метаболизм миокарда (Рибоксин, Панангин, Милдронат, витамины группы В).
Продолжительность курса терапии также определяет лечащий врач, но пациенту нужно настроиться на то, что принимать лекарства надо всю оставшуюся жизнь.
Хирургическое
В ряде случаев больному необходимо хирургическое вмешательство. Показаниями для хирургического лечения являются: аневризма, тяжелые формы ИБС (ишемической болезни сердца), непроходимость коронарных артерий, наличие в поврежденной области живой части миокарда.

Оперативное вмешательство может быть следующее:
- АКШ (или аортокоронарное шунтирование) – операция направлена на возобновление кровотока в сосудах сердца за счет установки специальных протезов (шунтов). Шунтирование, по сути, является созданием обходного пути вместо поврежденной сосудистой зоны. Одновременно с установкой шунта осуществляют иссечение истонченной стенки миокарда.
- Баллонная ангиопластика и стентирование коронарных артерий – операция заключается в расширении сосудистого участка, который сузился из-за развития патологии. Достигается расширение с помощью раздувания специального баллончика, введенного в сосуд и установки стента – каркаса, который вставляется в просвет коронарного сосуда.
В результате хирургического лечения у пациентов улучшается кровоснабжение сердца, устраняется признаки ишемии, повышается процент выживаемости. Такие операции проводятся с применением общего наркоза и подключением пациента к аппарату искусственного кровообращения.
При тяжелых формах аритмии больному показана операция по установке электрокардиостимулятора или дефибриллятора-кардиовертера.
Все перечисленные методики лечения выполняются в специализированной клинике кардиологического профиля опытными квалифицированными хирургами.
Рекомендации по образу жизни
Пациентам с подтвержденным диагнозом необходимо будет изменить свой привычный уклад жизни в части физической активности и рациона питания. Также обязательно нужно будет отказаться от курения, употребления спиртного.
Тяжелый физический труд и силовые виды спорта запрещены, но и совсем ограничивать активность тоже не стоит. Для определения допустимой нагрузки необходимо проконсультироваться с врачом-кардиологом и специалистом по ЛФК.
Они дадут индивидуальные рекомендации по подбору режима физической активности. Обычно это комплекс упражнений лечебной физкультуры, плавание в бассейне, пешие прогулки в неспешном темпе не менее 30 минут в день по 6 раз в неделю.

Особое значение для больных сердечно-сосудистыми заболеваниями имеет диета. Необходимо составить рацион питания таким образом, чтобы он состоял преимущественно из рекомендованных к употреблению продуктов.
- фрукты (в частности, цитрусовые), сухофрукты (особенно, чернослив), ягоды;
- свежие овощи, зелень;
- обезжиренная молочная и кисломолочная продукция;
- мясо и рыба нежирных сортов, морепродукты;
- орехи;
- яичный белок;
- овсяная и гречневая каши.
Под запретом окажутся следующие блюда:
- жирные мясные продукты и субпродукты (колбаса, консервы);
- яичный желток;
- копченое, соленое;
- острые специи;
- кофе, крепкий чай, энергетические напитки;
- жареные продукты;
- овощи и фрукты с содержанием щавелевой кислоты (редис, щавель, крыжовник, смородина).
При необходимости может потребоваться консультация диетолога для составления меню на каждый день.
Почему развивается и как проявляется постинфарктный кардиосклероз (ПИКС)

Кабардино-Балкарский государственный университет им. Х.М. Бербекова, медицинский факультет (КБГУ)
Уровень образования – Специалист
ГОУ «Институт усовершенствования врачей» Минздравсоцразвития Чувашии
В группу сердечных заболеваний входит постинфарктный кардиосклероз. Это одна из разновидностей ИБС. В основе лежит замещение функциональной мышечной ткани сердца соединительной. При отсутствии должного лечения кардиосклероз приводит к сердечной недостаточности и преждевременной смерти.

Развитие постинфарктного кардиосклероза у взрослых
Не каждый знает, что такое ПИКС. Постинфарктный кардиосклероз — это хроническая сердечная патология, развивающаяся преимущественно на фоне острой формы ИБС. У таких людей уменьшается число мышечных клеток. Это способствует нарушению сократимости миокарда и расстройству кровообращения. У здорового человека сердце работает благодаря сокращению мышечных клеток и генерации нервных импульсов.
При ИБС наблюдается кислородное голодание тканей. Наиболее опасен кардиосклероз на фоне острого инфаркта, так как при этом формируется участок некроза. Впоследствии он замещается соединительной тканью и выключается из работы. В тяжелых случаях такие люди нуждаются в установке электрокардиостимулятора. Желудочки и предсердия при кардиосклерозе расширяются. Сам орган увеличивается в объеме. Нередко при кардиосклерозе в процесс вовлекаются клапаны.
Каким бывает кардиосклероз. Виды и классификация
Выделяют следующие виды постинфарктного кардиосклероза:
- Очаговый;
- Распространенный (диффузный);
- С вовлечением клапанов.

Опытный кардиолог знает, что чаще всего развивается очаговая форма заболевания. Она характеризуется наличием ограниченного участка соединительный ткани, рядом с которым располагаются функционирующие кардиомиоциты. Очаги бывают одиночными и множественными. Данная патология может быть не менее серьезной, нежели диффузный кардиосклероз. Наиболее опасен кардиосклероз в области левого желудочка сердца, так как там начинается большой круг кровообращения. Реже на фоне инфаркта развивается диффузный кардиосклероз. При нем соединительная ткань распространена равномерно. Причиной может быть обширный инфаркт.
Основные этиологические факторы и причины
Крупноочаговый постинфарктный кардиосклероз развивается на фоне острой формы ишемической болезни сердца. К другим причинам развития этой патологии относятся ушиб и ранение сердца, миокардиодистрофия, ревматизм, миокардит. Выделяют следующие факторы риска:
- атеросклероз коронарных артерий;
- неправильное питание;
- нарушение липидного спектра крови;
- диабет;
- гипертоническая болезнь;
- ожирение;
- нервное перенапряжение;
- пристрастие к алкоголю и сигаретам.
Частая причина инфаркта — атеросклероз. При нем в просвете венечных артерий, питающих сердце, образуются бляшки. Они затрудняют кровоток, приводя к острой ишемии. Инфаркт может развиться и на фоне тромбоза, когда перекрыт просвет сосуда. Данная патология выявляется преимущественно у людей старше 40 лет.

После перенесенного инфаркта образуются рубцы, состоящие из соединительной ткани. Это и есть участки склероза. Данная ткань не способна к сокращению и проведению импульсов. Следствием всего это является уменьшение сердечного выброса. В дальнейшем нарушаются ритм и проводимость.
Как протекает кардиосклероз
Данная форма хронической ИБС проявляется следующими симптомами:
- одышкой;
- чувством перебоев в работе сердца;
- кашлем;
- усиленным сердцебиением;
- отеками;
- головокружением;
- слабостью;
- снижением работоспособности;
- нарушением сна;
- болью в груди.
Наиболее постоянным признаком болезни является одышка. Она сильнее выражена, если имеется атеросклеротический процесс. Возникает она не сразу, а спустя несколько лет с начала разрастания соединительной ткани. Одышка имеет следующие отличительные признаки:
- сопровождается кашлем;
- появляется в положении лежа, при стрессе и физической активности;
- исчезает в положении сидя;
- со временем прогрессирует.

Нередко у больных возникают ночные приступы сердечной астмы. При сочетании кардиосклероза и артериальной гипертензии высока вероятность развития левожелудочковой недостаточности. В данной ситуации развивается отек легких. Если на фоне инфаркта сформировались очаги некроза в области правого желудочка и наблюдается нарушение его функции, то возникают следующие симптомы:
- увеличение печени;
- отеки;
- пульсация и набухание вен на шее;
- акроцианоз.
В грудной клетке и околосердечной сумке может накапливаться жидкость. Застой крови в легких на фоне кардиосклероза приводит к появлению кашля. Он сухой и приступообразный. Повреждение нервных волокон проводящих путей приводит к нарушению сердечного ритма. Кардиосклероз становится причиной мерцательной аритмии и экстрасистолии. Наиболее грозными последствиями этого заболевания являются полная блокада и желудочковая тахикардия.
Обследование при подозрении на кардиосклероз
Диагноз ставится на основании результатов лабораторных, физикальных и инструментальных исследований, а также сбора анамнеза. Большую ценность имеет история болезни пациента. Заподозрить эту патологию можно при наличии в анамнезе ИБС. При постинфарктном кардиосклерозе лечение проводится после следующих исследований:
- эхокардиографии;
- электрокардиографии;
- позитронно-эмиссионной томографии;
- ритмокардиографии;
- коронарографии;
- рентгенологического исследования;
- нагрузочных тестов.

При физикальном осмотре пациента выявляются следующие изменения:
- смещение верхушечного толчка;
- ослабление первого тона;
- систолический шум.
Ишемический тип кардиосклероза всегда приводит к гипертрофии сердца за счет левых отделов. Это можно выявить при проведении ЭКГ и УЗИ. Электрокардиография позволяет обнаружить очаговые изменения сердечной мышцы, увеличение левого желудочка, признаки блокады ножек пучка Гиса.
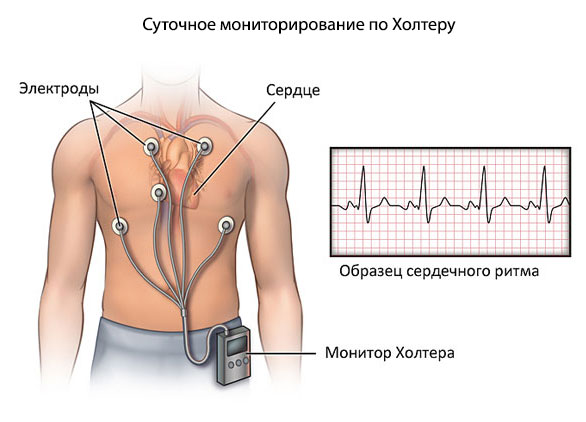
Комплексное обследование обязательно включает проведение тредмил-теста и велоэргометрии. С помощью них оценивается изменение деятельности сердца и общего состояния при физической нагрузке. Все пациентам показано холтеровское мониторирование.
Консервативное лечение больных
После того как оформлена история болезни и поставлен диагноз начинается лечение больного. Оно бывает консервативным и радикальным. Лечение преследует следующие задачи:
- устранение симптомов болезни;
- облегчение состояния больного;
- предупреждение осложнений;
- замедление развития сердечной недостаточности;
- предупреждение прогрессирования склероза.

Ввиду того, что сердечная мышца сокращается слабо, показан прием лекарственных препаратов. Наиболее часто применяются следующие группы медикаментов:
- ингибиторы АПФ (Каптоприл, Периндоприл);
- бета-адреноблокаторы (Метопролол, Бисопролол);
- антиагреганты (Аспирин, Клопидогрел);
- нитраты (Нитросорбид);
- мочегонные;
- препараты калия (Панангин);
- лекарства, уменьшающие гипоксию и улучшающие обменные процессы (Рибоксин).
Ингибиторы АПФ показаны при высоком давлении. Эти лекарства уменьшают вероятность повторных инфарктов. История болезни с ранее перенесенным ОИМ является основанием для изменения образа жизни. Всем больным с кардиосклерозом нужно придерживаться следующих рекомендаций:
- исключить физические и эмоциональные нагрузки;
- вести здоровый и подвижный образ жизни;
- не пропускать прием лекарств, назначенных врачом;
- отказаться от спиртных напитков и сигарет;
- нормализовать питание.
При миомаляции рацион имеет большое значение. Необходимо исключить жирную и соленую пищу. Особенно это полезно при сопутствующем атеросклерозе. Лечение при кардиосклерозе направлено на замедление прогрессирования сердечной недостаточности. С этой целью используются гликозиды. При этом учитывается стадия ХСН.

Радикальные методы лечения
При тяжелом постинфарктном кардиосклерозе причины смерти кроются в нарушении сердечного ритма и выраженном снижении сократимости миокарда. На фоне данной патологии возможно развитие аневризмы. Тяжелобольным может потребоваться установка кардиовертер-дефибриллятора или электрокардиостимулятора. Первый имплантируется при наличии у человека фибрилляции желудочков и с целью профилактики внезапной остановки сердца.
В случае развития стойкой брадикардии и полной блокады показан электрокардиостимулятор. Постоянные приступы стенокардии после перенесенного острого инфаркта требуют проведения малоинвазивных вмешательств (шунтирования, стентирования или ангиопластики). В случае формирования аневризмы организуется резекция.
При запущенном кардиосклерозе может потребоваться пересадка сердца. Выделяют следующие показания к трансплантации:
- Снижение сердечного выброса до 20% и менее;
- Неэффективность лекарственной терапии;
- Молодой возраст.
Подобная операция проводится людям младше 65 лет. В исключительных случаях пересадка сердца осуществляется в более старшем возрасте.
Прогноз для здоровья и профилактика
Прогноз зависит от величины зоны склероза, наличия осложнений и величины сердечного выброса. Он ухудшается при развитии следующих осложнений:
- острой сердечной недостаточности;
- желудочковой тахикардии;
- атриовентрикулярной блокады;
- аневризмы;
- тампонады;
- мерцательной аритмии.
У больных с кардиосклерозом повышен риск развития тромбоэмболии. Постинфарктную форму кардиосклероза можно предупредить. Профилактические мероприятия направлены на основное заболевание. Для того что снизить риск развития инфаркта, нужно соблюдать следующие правила:
- своевременно лечить артериальную гипертензию;
- не злоупотреблять жирной пищей, солью и алкоголем;
- не курить и не употреблять наркотики;
- делать психологические разгрузки;
- ложиться спать не позже 11 часов вечера.
При развившемся инфаркте необходимо своевременно обращаться к врачу. В последующем нужно заниматься лечебной гимнастикой, исключить стрессовые ситуации. Реабилитационные мероприятия включают бальнеотерапию, отдых в санатории и постоянное диспансерное наблюдение. Наиболее часто кардиосклероз и инфаркт развиваются на фоне гипертонической болезни. Для предупреждения осложнений необходим пожизненный прием лекарств. Таким образом, кардиосклероз является последствием перенесенного острого инфаркта миокарда.
Что такое постинфарктный кардиосклероз, причины и симптомы, лечение и потенциально смертельные последствия
П остинфарктный кардиосклероз — это замещение функционально активных тканей сердца рубцовыми. Поскольку они не способны ни к сокращению, ни к адекватному проведению электрического импульса от синусового узла, работа сердца существенно нарушается.
В тяжелых случаях от мышечного слоя мало что остается. Сплошная соединительная ткань не дает органу нормально работать.
Риск смерти пропорционален площади эпителизации. Незначительные по объему трансформации характерны для коронарной недостаточности, существенные как раз для инфаркта.
Лечения как такового нет. В относительно легких клинических ситуациях имеет смысл применять на постоянной основе поддерживающие препараты, в тяжелых — показана трансплантация сердца.
Механизм развития
Суть патологического процесса заключается в рубцевании разрушенных, некротизированных участков тканей. Эпителий является своего рода заполнителем, соединительным элементом.
Восстановить кардиомиоциты организм не в состоянии. Становление кардиосклероза возможно не только по причине перенесенного инфаркта, хотя этот вариант считается особенно опасным и показательным в плане масштабов дисфункции.
Также возможно рубцевание после воспалительных заболеваний инфекционной или аутоиммунной природы, коронарной недостаточности.
На фоне инфаркта наступает деструкция активных мышечных структур. Они отмирают и утилизируются организмом. Места разрушения замещаются соединительной тканью.
Она не полноценна и не способна сокращаться, проводить импульс. Ее задача — наращивать объем, закрывать раны, не допустить проникновения в кардиальные структуры патогенной микрофлоры.
В результате перенесенного состояния и последующего постинфарктного кардиосклероза (сокращенно ПИКС), наблюдается снижение функции миокарда, общей гемодинамики, падает степень обеспечения органов и систем кислородом, питательными соединениями. Начинаются явления гипоксии по всему телу.
Закончиться процесс может инсультом, повторным инфарктом или прочими опасными для жизни явлениями. При условии, что лечение не назначено. На фоне терапии прогноз лучше.
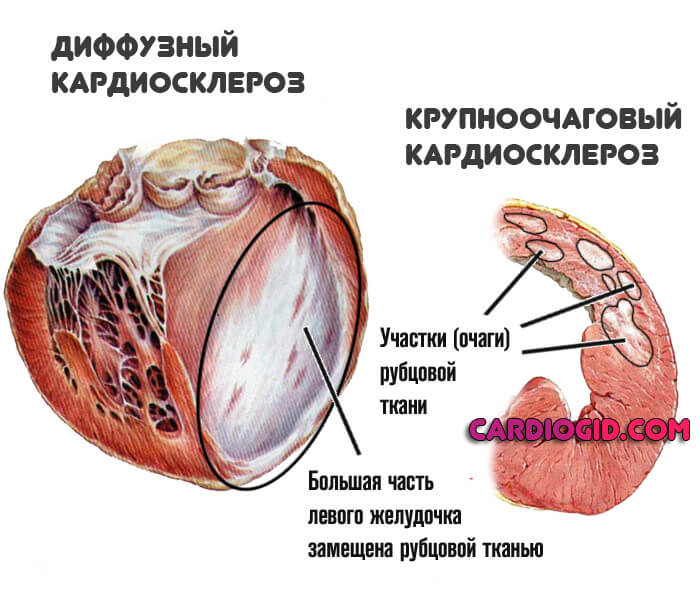
Классификация
Типизация патологического процесса проводится по одному основанию. Степень или площадь замещения активных тканей рубцовыми.
Мелкоочаговый тип
Встречается на фоне недавно перенесенного инфаркта. Только если объем пораженных тканей минимален. Количество рубцовых клеток незначительно. Область хорошо видна, имеет четкие контуры и может быть условно отграничена от функционально активных тканей.
В подавляющем большинстве случаев состояния вообще никак себя не проявляет. Дискомфорта нет, осложнения крайне редки.
Пациентов с подобным диагнозом нужно наблюдать в динамике. При обнаружении явлений ишемии, показана поддерживающая терапия. Курсами.
Крупноочаговый постинфарктный кардиосклероз
Определяется теми же чертами, что и прошлый тип: наличие четко отграниченной области замещения соединительными тканями. Одно исключение — сама по себе площадь поражения куда больше.
Перспективы восстановления в таком случае хуже, динамическое наблюдение продолжают, но теперь уже на фоне проводимого поддерживающего лечения.
Терапия постоянная, пожизненная. При неэффективности возможно изменение схемы курации.
Диффузный кардиосклероз
Определяется распространенностью очагов эпителизации по всему мышечному слою. Четких областей нет, клетки рубцового типа обнаруживаются по кардиальным структурам.
Обычно становится следствием обширного инфаркта или перенесенного воспалительного процесса. Вызывает выраженную симптоматику.
Однако клинической картины сам кардиосклероз не имеет. Он провоцирует ИБС, вот это состояние как раз и определяет дискомфортные ощущения во всем многообразии.
Именно ишемия становится причиной смерти пациентов, не сами склеротические изменения. Повторный инфаркт ставит точку в жизни больного.
Постинфарктный кардиосклероз не считается самостоятельным диагнозом и кода в МКБ-10 у него нет. Тем не менее, процесс имеет большое клиническое значение.
С учетом результатов эхокардиографии врач определяет, какую терапию проводить и насколько интенсивно. Также как часто пациент должен проходить повторные осмотры. Оценке подлежат и перспективы восстановления.
Симптомы
Проявления зависят от обширности поражения, времени с момента рубцевания, также присутствия сторонних патологий, проводимого лечения и его эффективности, возраста, частично характера профессиональной деятельности, досуга и некоторых прочих факторов.
Усредненная клиническая картина выглядит таким образом:
- Боли в грудной клетке. Развиваются на фоне стенокардии, что уже плохо. Это значит, что сердце недополучает кислорода и питательных соединений.
Сам кардиосклероз, после перенесенного инфаркта, провоцирует ИБС в большинстве случаев, а коронарная недостаточность усугубляет нарушения, повышая риск внезапной смерти от повторного инфаркта или остановки работы мышечного органа.
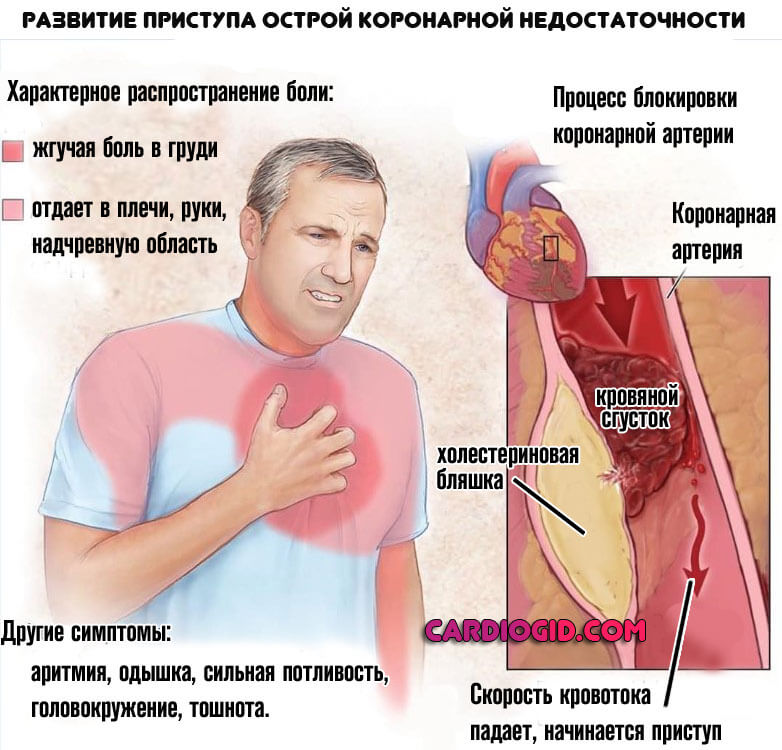
По своему типу болевой синдром давящий, жгучий. Отдает в левую руку, лопатку, спину. Длится не свыше 30 минут. Все что отклоняется в сторону увеличения — указание на вероятный некроз кардиальных структур.
Частота приступов зависит от характера патологического процесса. Чем обширнее область, тем существеннее отклонение от нормы.
- Паническая атака. Проявляется чувством тревоги, необъяснимого страха. Обнаруживается в момент приступа боли.
По мере прогрессирования и дальнейшего развития симптом сглаживается, становится менее заметным. В момент формирования пациент ведет себя неадекватно, что объясняет возможные травмы.
Чрезмерный аффект купируется транквилизаторами. Лучше, чтобы помощь оказывалась в стационаре. Перевод в ПНД не требуется, это расстройство невротического спектра.
- Одышка. Поскольку кардиосклероз сам по себе не склонен к прогрессированию, интенсивность признака примерно одинакова во все моменты времени. Сила нарушения зависит от площади деструкции и замещения.
При мелкоочаговых формах наблюдается учащение дыхательных движений при сильной физической нагрузке. Планка довольно высока: подъем на 7-10 этаж по лестнице, пробежка около километра и прочие.
Диффузный тип приводит к развитию одышки даже в состоянии покоя. Доходит до того, что больной не способен выполнять обязанности по дому, передвигаться по улице. Не говоря об активном отдыхе, спорте и прочих вещах.
Симптом чреват нарушением газообмена, отсюда повышенная вероятность летального результата.
- Аритмия . По типу тахикардии, то есть увеличения частоты сердечных сокращений.
При обширном поражении наблюдается обратное явление. При этом изменение ЧСС соседствует с фибрилляцией или экстрасистолией .
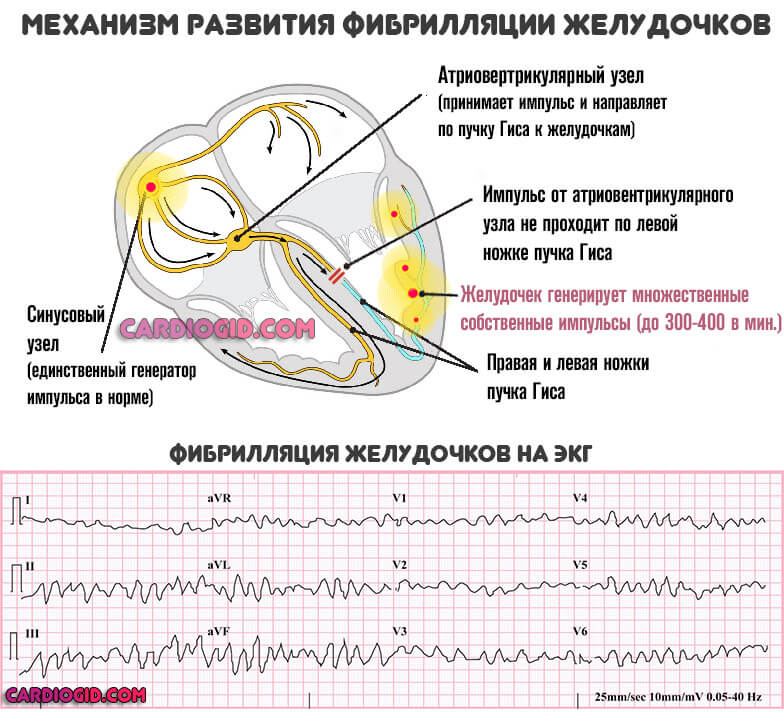
Оба варианта несут опасность, чреваты остановкой сердца. Аритмии продолжаются постоянно, через некоторое время пациент перестает обращать внимание на симптом, но объективно он регистрируется.
- Нарушения сознания. Крайне негативный прогностический признак. Указывает на вовлечение в патологический процесс церебральных структур: головного мозга.
Вероятность смерти от инсульта в таком случае максимальна. Как свидетельствует кардиологическая практика, летальный исход наступает в перспективе 1-3 лет, плюс-минус.
- Цефалгия, вертиго и прочие «прелести» ишемии нервных тканей. Возникают на фоне обширных поражений сердечной мышцы.
Удивляться не приходится: сократительная способность миокарда падает, кровь в достаточном количестве не поступает к головному мозгу. Чем больше площадь поражения, тем существеннее отклонения.
- Цианоз носогубного треугольника. Посинение области рта.
- Бледность дермальных покровов.
- Гипергидроз. Как только пациент пополняет ряды сердечников, потливость становится постоянным спутником.
Возможны и прочие симптомы. Кардиосклероз после инфаркта выступает следствием. Сам по себе он не дает проявлений. Провоцирует ишемическую болезнь, которая и является ключом к вероятным признакам.
Диагностика
Проводится в обратном порядке. Сначала констатируется факт органических и функциональных нарушений, затем выявляется первопричина состояния. Показано обследование под контролем кардиолога.
Примерный перечень мероприятий:
- Устный опрос больного на предмет жалоб на здоровье. Список стандартный. Определить исходный этиологический фактор невозможно по той причине, что при большинстве кардиальных состояний они идентичны.
- Сбор анамнеза. Роль играет факт перенесенного ранее инфаркта. Если такового не было, а склероз присутствует, исследуют вероятность миокардита или коронарной недостаточности.
- Измерение артериального давления. На фоне дефекта оно понижено или незначительно выше нормы. ЧСС также изменено. Частый вариант — тахикардия. Запущенные ситуации характеризуются обратным явлением.
- Аускультация. Выслушивание сердечного звука.
Рутинные мероприятия играют первостепенную роль. Они направляют дальнейшие действия в нужном русле.
- Электрокардиография. Исследование функциональной состоятельности кардиальных структур. Аритмии, их тип, обнаруживаются без проблем.
- Эхокардиография. Ультразвуковой способ визуализации тканей. Позволяет безошибочно определить объем склеротических трансформаций. Однако требует больного профессионализма от диагноста.
- МРТ. Считается более простым с точки зрения расшифровку путем. Дает детальные изображения сердца и окружающих тканей.
Этого достаточно. По мере необходимости назначается суточное мониторирование по Холтеру для регистрации артериального давления и частоты сердечных сокращений на протяжении 24 часов.
Лечение
Как таковое не требуется и перспектив не имеет. Если речь идет о радикальном восстановлении.
Задача терапии — максимально восстановить сократимость миокарда, предотвратить дальнейшую деструкцию и свести риск рецидива инфаркта к минимуму.
Показан пожизненный курсовый или непрерывный прием препаратов.
- Средства для нормализации реологических свойств крови. Аспирин, лучше в модификации «Кардио».
- Бета-блокаторы. Анаприлин, Карведилол, Метопролол и прочие.
- Кардиопротекторы. Защищают сердце от разрушения, приводят в норму обмен веществ. Милдронат в качестве основного.
- Диуретики по мере необходимости.
- Противогипертензивные медикаменты различных групп в сочетаниях.
- Антиаритмические. Хиндин и прочие.
Внимание:
Ни в коем случае нельзя применять сердечные гликозиды.
В данной ситуации перечень показаний к назначению этой фармацевтической группы минимален. На усмотрение врача применение возможно, но в крайне редких ситуациях.
Хирургическое лечение не имеет большого смысла. Потому как кардиосклероз не устраняется оперативно.
К нему прибегают в случае, если подспудно течет какой-либо процесс, не поддающийся купированию медикаментами.
Например, стеноз митрального или аортального клапанов, деструкция сосудов и прочие. При этом зачастую состояния выступают результатом перенесенного инфаркта и его последствий.
Большая роль отводится изменения образа жизни. Показан отказ от курения, алкоголя полностью, посещения бань, длительного загара, вообще перегрева.
Нельзя потреблять жирную, жареную пищу, фаст-фуд, консервы и полуфабрикаты. Они богаты солью, углеводами, липидами, в том числе искусственного происхождения. Отсюда риск повторного инфаркта.
Рекомендуется витаминизировать рацион, больше овощей и фруктов, также белка. Нельзя кофе, чай, шоколад и ненатуральные сладости. Вопрос изменения меню решается с врачом.
Если есть желание взять разработку рациона в свои руки, стоит отталкиваться от лечебного стола №10.
Возможные последствия
Осложнения постинфарктного кардиосклероза инвалидизирующие как минимум. Вероятно наступление летального исхода при неграмотной терапии и тем более ее отсутствии.
- Кардиогенный шок в результате критического падения сократительной способности. Считается абсолютно фатальным явлением. Выживаемость почти нулевая.
- Остановка сердца. Реанимация в такой ситуации большого смысла не имеет.
- Рецидив инфаркта. На сей раз вероятность смерти максимальна.
Также возможен инсульт. Острое отмирание нервных тканей с развитием стойкого неврологического дефицита. Вариантом масса: от утраты речи до потери зрения, слуха, способности нормально мыслить и прочих явлений.
Прогноз
Определяется обширностью поражения. Мелкоочаговый тип характеризуется хорошей выживаемостью даже без лечения. На фоне проводимой терапии все весьма оптимистично.
Диффузная форма требует постоянной коррекции, результаты зависят от массы факторов: возраста, пола, наличия сопутствующих патологий, общего состояния здоровья и прочих. Сказать что-либо по существу может только ведущий специалист.
Присутствие обмороков, тем более частых серьезно усугубляет прогноз. Вероятность смерти при вовлечении церебральных структур максимальна. То же касается присоединения выраженной сердечной недостаточности.
Кардиосклероз постинфарктный становится причиной смерти косвенно. Основной фактор летального исхода — прогрессирующая ИБС с осложнениями.
Профилактика
Как таковых методов предотвращения не выработано. Достаточно придерживаться клинических рекомендаций, общих для всех групп риска развития сердечнососудистых патологий.
- Отказ от пагубных привычек и стереотипов поведения. Курение, алкоголь, наркотики рано или поздно сыграют злую шутку.
- Нормализация режима отдыха. Примерно 8-9 часов за ночь. Больше не стоит.
- Соль не более 7 граммов в сутки.
- Регулярные осмотры у кардиолога. Раз в год. Если пациент входит в группу риска — каждые 6 месяцев.
- Пешие прогулки. Никакого спорта и чрезмерной физической активности.
- Исключается стресс и перегрев.
- Правильное питание.
- Своевременное лечение состояний, способных привести к инфаркту. Например, атеросклероза, артериальной гипертензии и прочих.
В заключение
Кардиосклероз — результат перенесенного некроза мышечного слоя сердца в результате инфаркта миокарда. Лечить его как таковой бессмысленно.
Показана терапия сопутствующих патологий, также активизация еще присутствующих функций органа и предотвращения осложнений. Задачи решаются на очном приеме у врача-кардиолога.
Постинфарктный кардиосклероз
Постинфарктный кардиосклероз (ПИКС) – сердечно-сосудистое заболевание, при котором миокардиоциты замещаются соединительной тканью. Чаще всего этому способствует некроз клеток, возникающий при длительно протекающей ишемии сердечной мышцы. Вследствие этого деятельность сердца нарушается, могут развиваться различные формы аритмии.
Заболевание включено в Международную классификацию болезней (МКБ-10), где размещено под кодом I25.1 и названием “Атеросклеротическое сердечное заболевание. Коронарные артерии: атерома, атеросклероз, болезнь, склероз”.
Для обследования больных с подозрением на постинфарктный кардиосклероз используют различные методы обследования (электрокардиографию, УЗИ сердца, рентген ОГК). После установки точного диагноза обязательно назначается лечение, поскольку без этого грозит развитие сердечной недостаточности.
Видео Что такое кардиосклероз?
Причины
Постинфарктный кардиосклероз образуется по одной основной причине – отмирание клеток сердца, вызванное чаще всего коронарной болезнью. После этого некротизированные участки миокарда замещаются соединительнотканными элементами, вследствие чего сердце начинает хуже сокращаться.
Рубцевание миокарда после инфаркта начинается сразу после приступа и завершается примерно через два-четыре месяца.
В редких случаях ПИКС развивается из-за двух других причин:
- Миокардиальная дистрофия – вследствие нарушения метаболизма в сердечной мышце развиваются необратимые процессы, приводящие к тому же некрозу кардиомиоцитов. На их месте и образуется ПИКС.
- Травма органа – при физическом воздействии на миокард, что чаще всего случается при различных операциях и процедурах, на месте пораженного участка развивается ПИСК со всеми вытекающими последствиями.
Последние две причины ПИКС встречаются намного реже, чем основная.
Предрасполагающими факторами к развитию ПИКС являются:
- Курение
- Ожирение
- Частые стрессы
- Физическое перенапряжение
- Длительно протекающая гипертония
- Наследственная предрасположенность
На фоне воздействия подобных факторов риска болезнь развивается более медленно, но непрестанно, что в результате также может привести к сердечной недостаточности.
Клиника
Выраженность проявлений постинфарктного кардиосклероза в основном зависит от тяжести поражений миокарда. Чем глубже и больше рубцы, образованные после инфаркта миокарда и лежащие в основе постинфарктного кардиосклероза, тем тяжелее клиническая картина. Также немалое значение имеет локализация ПИСК.
Симптомы ПИКС нередко совпадают с признаками осложнений, развивающихся на фоне заболевания. В частности, могут определяться следующие заболевания с характерными для них проявлениями:
- Сердечная недостаточность – будут отмечаться отеки, тяжелое дыхание, снижение физической активности.

- Сердечная астма – проявляется ночной одышкой. Нередко такие больные занимают положение ортопноэ (полусидячее), поскольку во время лежания им становится хуже.
- Спонтанная стенокардия также может являться следствием ПИСК, и при этом сочетании у больного определяются боли в сердце, особенно при эмоциональном или физическом напряжении.
- Гидроторакс – проявляется ощущением тяжести на стороне поражении. Дополнительно усиливается одышка.
- Акроцианоз – характеризуется посинением отдаленных участков тела (носа, губ, пальцев) из-за нарушения кровообращения.
Развитие крупномасштабного постинфарктного кардиосклероза часто сопряжено с тяжелой клиникой. Это обусловлено замещением большого участка миокарда соединительной тканью, которая не способна проводить электрические импульсы и сокращаться. Поэтому в таком случае чаще определяются следующие признаки:
- Боль в области сердца
- Осложненное дыхание
- Нарушение ритма сердца
- Выраженная слабость и усталость
- Чувство тяжести в нижних конечностях из-за отека тканей
Осложнения
В результате развития постинфарктного кардиосклероза на его фоне могут проявляться другие болезни:
- Фибрилляция предсердий
- Аневризма левого желудочка
- Разнообразные блокады: атриовентрикулярная, пучка Гиса, ножек Пуркинье
- Различные тромбозы, тромбоэмболические проявления
- Пароксизмальная желудочковая тахикардия
- Экстрасистолия желудочков
- Тампонада перикарда
- Синдром слабости синусового узла.
В особенно тяжелых случаях аневризма может разорваться и, как результат, больной погибает. Дополнительно осложнения снижают качество жизни пациента за счет прогрессирования определенных состояний:
- Одышка увеличивается
- Снижается трудоспособность и физическая выносливость
- Часто беспокоят расстройства ритма сердца
- Может наблюдаться фибрилляция желудочков и предсердий
При формировании атеросклероза побочная симптоматика может влиять на внесердечные части тела. В частности, нередко определяется:
- Расстройство ощущений в конечностях, в основном страдают ноги и фаланги пальцев
- Синдром холодных конечностей
- Прогрессирующая атрофия мышц
Подобные патологические расстройства могут влиять на сосудистую систему мозга, глаз и других органов / систем организма.
Видео Гипертония,ИБС,кардиосклероз
Диагностика
При подозрении на постинфарктный кардиосклероз врач-кардиолог назначается ряд исследований:
- Анализ анамнеза пациента
- Физическое обследование больного врачом
- Проведение электрокардиографии
- Ультразвуковое исследование сердца
- Ритмокардиографию, которая является дополнительным неинвазивным электрофизиологическим исследованием сердца, благодаря которому врач получает сведения об изменяемости ритма и кровотока
- Позитронно-эмиссионная томография (ПЭТ) сердца представляет собой радионуклидное томографическое исследование, которое позволяет находить гипоперфузионные (склерозированные) участки миокарда
- Коронарография – рентгеноконтрастный метод изучения коронарных артерий сердца для диагностики ишемической болезни сердца с использованием рентгеновских лучей и контрастного вещества
- Эхокардиография – является одним из методов ультразвукового исследования, направленного на изучение морфологических и функциональных изменений в сердце и его клапанном аппарате
- Радиография может помочь определить изменение размеров сердца.
- Стресс-тесты – позволяют диагностировать или исключать транзиторную ишемию
- Холтеровский мониторинг – дает возможность ежедневно контролировать сердце пациента
- Вентрикулография – более целенаправленное исследование, представляющее собой рентгеновский метод оценки камер сердца, в которое вводится контрастное вещество. В этом случае изображение контрастированных отделов сердца фиксируется на специальной пленке или другом записывающем устройстве.
Постинфарктный кардиосклероз на ЭКГ
Этот метод обследования больных ПИКС направлен на анализ биоэлектрической активности миокардиальных волокон. Импульс, возникающий в синусовом узле, проходит по специальным волокнам. Параллельно с прохождением импульсного сигнала кардиомиоциты сокращаются.
Во время электрокардиографии с помощью специальных чувствительных электродов и записывающего устройства фиксируется направление движущегося импульса. В результате врач может получить клиническую картину работы отдельных структур сердца.

Сама процедура безболезненна и занимает немного времени. Принимая во внимание всю подготовку к этому исследованию, в общем требуется 10 – 15 минут.
При ПИКС на ЭКГ видны следующие нарушения:
- Высота напряжения зубцов QRS изменяется, что указывает на расстройство сократимости желудочков.
- Сегмент S -T может располагаться ниже изолинии.
- Зубцы T иногда снижаются ниже нормы, включая переход к отрицательным значениям.
- В тяжелых случаях определяется трепетание или фибрилляция предсердий.
- Наличие блокад указывает на плохую проводимость по отделам сердца.
Лечение
Сформировавшийся постинфарктный кардиосклероз может быть вылечен только оперативным путем. Медикаментозное лечение используется только на этапе поражения сосудов атеросклерозом. В таких случаях еще возможно с помощью специальных препаратов усилить метаболизм и кровоснабжение сердца, что улучшит состояние больного.
Медикаментозное воздействие основано на использовании следующих групп препаратов:
- Метаболические вещества (рибоксин, кардиомагнил, милдронат, глицин, биотредин и пр.)
- Фибраты (гевилон, нормолип, фенофибрат, гемфиброзил, регулеп и пр.)
- Статины (апексстатин, ловакор, питавастатин, аторвастатин, кардиостатин, симвастатин, холетар и пр.)
- Ингибиторы АПФ (миоприл, миниприл, каптоприл, эналакор, оливин и пр.)
- Кардиотоники (строфантин, ланоксин, диланацин и пр.)
- Диуретики (лазикс, фуросемид, индап и пр.)
Лечение медикаментами, как правило, проводится комплексно, с учетом индивидуальных особенностей каждого больного.
Хирургическое лечение
Используется в случае неэффективности медикаментозного воздействия. Из современных методов хирургии для улучшения состояния больных постинфарктным кардиосклерозом чаще всего используются следующие:
- Расширение сосудов, в частности коронарных. Для этого используется либо баллонная ангиопластика, либо стентирование, которые в некоторых случаях сочетаются в одной процедуре.
- Шунтирование – для обхода суженного участка артерии создается шунт, для которого чаще всего используется часть бедренной вены.
В дополнение к вышеперечисленным методам лечения используется такая физиотерапевтическая терапия как электрофорез. Его применяют локально, в области сердца, при этом обязательно используют какие-либо препараты, чаще всего статины, которые благодаря этому способу лечения попадают непосредственно в места поражения.
Для укрепления организма рекомендуется пройти лечение на курорте, который расположен в горном районе. При нормальном состоянии больного могут назначаться лечебные упражнения, способствующие повышению тонуса мышц и нормализации кровяного давления.
Прогноз
При постинфарктном кардиосклерозе прогностическое заключение основывается на тяжести течения и расположении патологического очага.
Значительное ухудшение качества жизни больных наблюдается при поражении левого желудочка, особенно если сердечный выброс снижен на 20%. Поддерживать состояние могут медикаменты, но кардинальное улучшение может наступить лишь после трансплантации органа. В противном случае прогнозируется пятилетняя выживаемость.
Клинически неблагоприятный прогноз выдается при большом количестве соединительнотканных очагов. Как известно, они не способны сокращаться или проводить импульсы, поэтому остальные участки миокарда стараются выдержать усиленную работу, но как правило через время подобной компенсации развивается сердечная недостаточность.

Развитие постинфарктного кардиосклероза – необратимый процесс, поэтому после его обнаружения должно быть выполнено адекватное лечение под наблюдением квалифицированного специалиста. Только в таком случае возможно не только улучшение состояние, но и спасение жизни больного.
Профилактика
Практика принципов здорового образа жизни – профилактика многих патологий, включая постинфарктный кардиосклероз. Это заболевание, как и любое другое сердечно-сосудистое нарушение, тесно связано с питанием и стилем жизни человека, поэтому для предупреждения развития ПИКС стоит выполнять некоторые простые правила:
- Важно придерживаться здорового и сбалансированного питания. В частности, кушать нужно дробно, но часто, примерно 5-6 раз в день. Продукты должны подбираться богатые на калий и магний.
- Физическая активность должна быть регулярной, но без перегрузок.
- Большое значение имеет полноценный отдых и достаточный сон.
- Нужно сохранять эмоциональную стабильность, для чего следует избегать стрессов.
- Полезны умеренные СПА-процедуры.
- Хорошее воздействие на организм имеет лечебный массаж.
- Стоит придерживаться положительного настроя несмотря ни на что.
Отдельно уделяя внимание питанию, следует отметить:
- Полезно отказаться от кофе и алкоголя.
- Необходимо свести к минимуму употребление тонизирующих напитков (какао, черного чая)
- Соль нужно употреблять в ограниченном количестве
- Не следует усиленно употреблять чеснок и лук
- Сорта рыбы должны быть нежирные.
Скопление газа в кишечнике также может плохо повлиять на состояние человека, поэтому важно ограничить в употреблении бобы, молоко, свежую капусту любых сортов. Также в профилактических целях развития атеросклероза, приводящего к ПИКС, нужно исключить из питания легкие, печень, мозг животных. Лучше вместо этого больше употреблять зелени и фруктов.
Различные проявления ИБС: ПИКС, инфаркт миокарда и другие патологии
Ишемическая болезнь сердца (ИБС) – одно из самых коварных заболеваний. Согласно статистике патология является главной причиной смертности населения планеты. Ишемия проявляется в виде различных заболеваний, таких как стенокардия, инфаркт миокарда, постинфарктный кардиосклероз, безболевая ишемия и коронарная сердечная смерть. В статье подробно рассмотрим: разновидности ИБС, что такое постинфарктный кардиосклероз (ПИКС), симптоматика и причины возникновения патологии, методы лечения болезни.

Стенокардия напряжения
Одним из проявлений ишемии миокарда является стенокардия. В народе болезнь известна под названием «грудная жаба». Медики различают два типа стенокардии: напряженности и покоя. Опасность заболевания в том, что патология может переходить из одной стадии в другую.
Патология возникает при нарушении функций аорты, коронарных и венечных артерий, которые обеспечивают сердечную мышцу необходимым объемом кислорода и питательными веществами, находящимися в крови. Происходит голодание тканей миокарда, из-за чего и возникает сердечная недостаточность. Если продолжительность приступа более 30 минут, происходит гибель кардиомиоцитов, а это чревато развитием инфаркта миокарда.
Возникает стенокардия напряжения в случае превышения физических нагрузок и сопровождается резкими болями в грудной клетке.
Стенокардия имеет особую классификацию по функциональным классам (ФК), то есть по степени тяжести и допустимости физической активности:
- ФК I – легкая форма заболевания. Имея такую стадию болезни, пациент может заниматься различными видами спорта. Но не стоит безрассудно относиться к своему здоровью, так как в случае физического перенапряжения возникают сердечные приступы.
- ФК II. При такой форме патологии требуется ограничить физическую активность. Боль в сердце возникает при выполнении обычных нагрузок, когда пациент поднимается в гору или по лестнице, быстро идет. Приступ стенокардии может быть спровоцирован обилием пищи или стрессовой ситуацией.
- ФК III. На этой стадии заболевания приступы могут возникать при незначительной физической активности: средний темп ходьбы при дистанции меньше 500 м. Иногда болевой синдром возникает при полном покое.
- ФК IV. Такая форма болезни является самой сложной. Криз может произойти при малейшем напряжении. Часто боли наблюдаются в состоянии покоя.
Самой распространенной формой заболевания считается ФК III. Медиками она расценивается как инвалидность. Если при диагнозе стенокардия у больного имеются сопутствующие заболевания, такие как аритмия или тахикардия, сердечные приступы могут возникать спонтанно, когда человек находится в состоянии покоя.
Чем опасна стенокардия напряжения при стадии ФК III-IV?
Развитие заболевания может быть спровоцировано различными патологиями, среди которых болезни эндокринной системы (сахарный диабет), образование холестериновых бляшек в сосудах и многое другое. В артериях нарушается кровоток, из-за чего сердце не получает необходимый объем питательных веществ и кислорода.
При стадиях ФК III и ФК IV стенокардия проявляется в виде частых, резких болей в грудной клетке. Хотя бывают случаи, когда симптомы не столь выражены и возникают такие симптомы, как кашель, сильная одышка и общая слабость. Эти же проявления могут сопровождаться давящей и сжимающей болью в левой части грудной клетки.
Боль во время приступа может иррадиировать за грудину, по левой стороне туловища, а в некоторых случаях распространятся на левую верхнюю конечность, лопатку и челюсть.
Есть еще один способ классификации стенокардии. Заболевание делят на стабильную и нестабильную формы.
На стадиях ФК III-IV при стабильной форме стенокардии пациент способен самостоятельно спрогнозировать начало сердечного приступа. Человек знает свой максимальный предел физических нагрузок, и если его не превышать, криза можно избежать. В такой ситуации заболевание хорошо контролируемо, если пациент не выходит за рамки своих возможностей.
При нестабильной стенокардии на стадиях ФК III и ФК IV спрогнозировать начало криза невозможно, так как приступ возникает в любой момент без каких-либо предпосылок. Наибольшая опасность такого состояния в том, что лекарства от сердца, которые есть в домашней аптечке, не окажут необходимого действия, и без экстренной помощи медиков не обойтись.
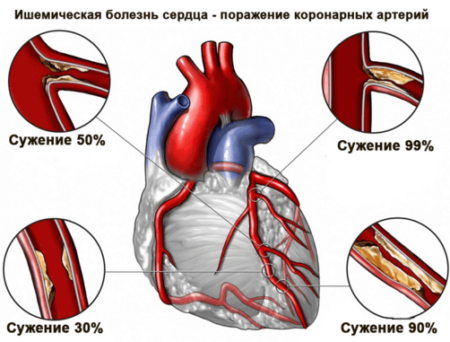
Ишемическая болезнь сердца постоянно прогрессирующая патология, и если своевременно не лечить заболевание, существует высокий риск развития инфаркта миокарда и, как следствие, постинфарктного кардиосклероза.
Признаки инфаркта
Рассмотрим основные признаки инфаркта. Преобладающий синдром во время инфаркта появление болей в левой части грудной клетки. Болевые ощущения присущи симптоматике стенокардии: давящего, сковывающего и сжимающего характера. Прием нитроглицерина при таком диагнозе как инфаркт миокарда, не дает нужного результата. Боль иррадиирует в другие части тела. Приступы в плане продолжительности и интенсивности вариабельны. Болевой синдром может носить и кратковременный, и длительный характер. При помощи лабораторных исследований, ЭКГ, УЗИ сердца можно подтвердить диагноз или опровергнуть.
В процессе обследования миокарда выявляют признаки атеросклеротического кардиосклероза, на фоне которого может возникать инфаркт. Сердечная мышца в поперечнике имеет значительное расширение. В процессе проведения выслушивания (аускультации) звуков в точке Боткина Эбра и над верхушкой сердца выявляется ослабление первого тона или преобладание второго тона, тогда как первый находится в норме. Фиксируется систолический шум разной интенсивности.
Если атеросклерозом повреждена аорта, при аускультации участка над аортой второй тон укороченный и имеет металлический оттенок. При такой патологии выявляется систолический самостоятельный шум. Если пациент поднимет руки вверх, над аортой проявляется или усиливается шум.
В начальной стадии развития инфаркта (первые 24 часа) у больного может повыситься артериальное давление, что влияет на появление акцента второго тона над аортой. Через время АД приходит в норму или возникает гипотензия.
При диагнозе «инфаркт миокарда» возникает глухость обеих тонов. Но соотношение тонов над верхушкой сердца, которое свойственно при атеросклеротическом кардиосклерозе (преобладание второго тона) сохраняется. В случае, когда развитие инфаркта не сопровождалось клиническими проявлениями изменений сердечной мышцы, сохраняется нормальное взаимоотношение обеих тонов над верхушкой (преобладание первого тона).
Причины постинфарктного кардиосклероза
Одним из серьезных проявлений ишемии сердца является инфаркт миокарда. Из-за поражения артерий нарушается кровоснабжение органа. В тканях миокарда нарушаются процессы метаболизма, что приводит к накапливанию токсических веществ, образовавшихся при неправильном обмене. Если кровоснабжение вовремя не восстановлено, происходит гибель кардиомиоцитов, а далее развивается некроз тканей органа.
Пораженный участок становится уязвим к механическому воздействию, а это может привести к разрыву сердечной мышцы. В процессе восстановления происходит рубцевание тканей. Чтобы произошло заживление пораженной части сердца, потребуется 4 недели. После больному ставят диагноз ИБС ПИКС.
Главная причина возникновения патологии – перенесенный инфаркт, в более редких случаях развитие кардиосклероза может быть вызвано другими сердечно-сосудистыми заболеваниями, среди которых: травматические состояния коронарных сосудов, миокардиты, дистрофия тканей органа. Бывают случаи, когда на фоне ИБС происходит замещение поврежденных участков миокарда соединительными тканями, что приводит к диффузному кардиосклерозу. Довольно часто патологию выявляют только в процессе вскрытия.

Симптомы заболевания
На фоне ИБС ПИКС развивается сердечная недостаточность один из главных симптомов заболевания. Проявление симптоматики зависит от того, в какой части миокарда произошел инфаркт. Если затронут правожелудочковый отдел, у пациента возникают характерные признаки:
- печень увеличивается, появляется болевой синдром, затрагивающий правое подреберье,
- нарушается микроциркуляция крови, органы не получают необходимый объем кислорода, из-за чего конечности приобретают сине-фиолетовый оттенок,
- в брюшине, в полостях перикарда и плевры скапливается жидкость,
- вены на шее набухают, наблюдается синдром патологической пульсации,
- возникают периферические отеки.
Даже незначительные микроочаги кардиосклероза приводят к появлению электрической нестабильности сердечной мышцы, при которых у пациента развивается желудочковая аритмия. Такое состояние одна из главных причин летального исхода.
Симптомы левожелудочковой недостаточности выглядят следующим образом:
- у пациента возникает одышка, которая усиливается в положении лежа,
- мокроты имеют пенистую структуру, в них могут появляться кровянистые прожилки,
- усиление кашля может быть следствием отека слизистых оболочек бронхов,
- уровень переносимости физической активности снижается.
Если сократительные функции миокарда нарушены, больной может проснуться ночью от внезапного приступа астмы сердечной. После того как человек принял вертикальное положение, болевой синдром проходит в течение нескольких минут.
Бывают случаи, когда на фоне ИБС ПИКС стенки сосудов истончаются, то есть развивается аневризма. Это приводит к формированию тромба в артериях, и возникновению заболевания под названием тромбоэмболия. При этой патологии происходит повреждение сосудов головного мозга и ног. Если у пациента присутствует такой врожденный дефект, как открытое овальное окошко, кровяной сгусток может попасть в легочную артерию. Истонченные стенки сосудов могут разрываться (чаще всего при инфаркте). В этот период кардиосклероз еще не сформирован.
Диагностика постинфарктного кардиосклероза
Рассмотрим методы диагностики заболевания. Установить диагноз можно после проведения ряда исследований. Врач берет во внимание анамнез и данные осмотра пациента. Самым эффективным методом диагностики является УЗИ. В процессе такого обследования устанавливают:
- толщину стенок органа,
- размеры сердечных камер,
- область поражения тканей, которые не сокращаются,
- наличие истончения стенок сосудов,
- какой выброс производит левый желудочек (этот показатель очень важен, он влияет на ход лечения и дальнейший прогноз болезни).
Электрокардиограмма указывает на признаки, которые свидетельствуют о перенесении больным инфаркта миокарда. При ЭКГ можно выявить нарушение сердечного ритма, выявить аневризму.
Рентгенография сердца дает возможность определить расширение левой части миокарда. Но этот метод не столь эффективен по сравнению с позитронно-эмиссионной томографией. Пациенту вводят препарат, содержащий радиоизотопы, и регистрируют гамма-лучи в состоянии покоя и при физических нагрузках. Этот метод дает возможность определить уровень обменных процессов в органе и степень кровоснабжения органа.
С помощью ангиографии проводят исследование состояния коронарных артерий. Рентген-контрастное вещество вводится в предполагаемую зону поражения.
Терапия и прогноз
Сердечные заболевания являются одной из главных причин летального исхода, поэтому важно своевременно приступать к лечению патологии. Некоторые болезни сердца могут сопровождаться болевым синдромом, но есть и такие, которые протекают бессимптомно.
Цель терапии при ПИКС – устранить проявления патологии, среди которых аритмия и сердечная недостаточность. А вот восстановление функций миокарда, поврежденного болезнью, произвести невозможно.
Какие препараты назначают пациентам с постинфарктным кардиосклерозом:
- Каптоприл, Эналаприл являются ингибиторами АПФ. Они необходимы для снижения повышенного АД, лекарства снижают риск увеличения сердечной мышцы и растяжения камер миокарда.
- Эгилок и Конкор – противоаритмические средства, уменьшающие интенсивность сокращений сердца.
- Индапамид и Лазикс относятся к группе мочегонных препаратов. Эти лекарства помогают вывести излишки скопившейся жидкости и снизить симптомы сердечной недостаточности.
- Нитроглицерин – классическое средство, используемое при болевом синдроме, возникающем при сердечном приступе.
- АТФ, Мексикор и Рибоксин назначают больным в целях улучшения процессов обмена в сердечной мышце.
Помимо медикаментозной терапии, больной должен соблюдать диету, отказаться от вредных привычек.
Если у больного диагностирована аневризма, прибегают к хирургическому лечению. Как правило, это АКШ (аорто-коронарное шунтирование).
Каким будет прогноз при таком заболевании, сказать сложно. Все зависит от того, насколько выражена сердечная недостаточность, какая область сердца поражена. Нарушение функций левого желудочка и низкая фракция выброса (менее 20%), приводят к снижению качества жизни больного. При такой патологии медикаментозная терапия малоэффективна. Если пациенту не сделать пересадку сердца, прогноз на выживаемость очень низкий, максимум 5 лет.




