Аневризма аорты
Справочник болезней
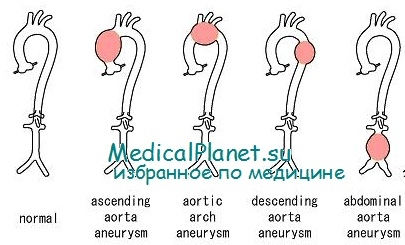
Локализация
• Грудная аорта: восходящий отдел, дуга, нисходящий отдел.
• Брюшная аорта.
• Торакоабдоминальная аневризма.
Форма
• Мешочатая, веретенообразная.
Осложнения
• Расслаивание, разрыв (20% первое проявление), внутреннее кровотечение, гиповолемический шок, тромбоз и тромбоэмболии.
Нет семейного анамнеза
• Расширение (Z-критерий ≥2) или расслоение аорты + подвывих хрусталика.
• Расширение или расслоение аорты + FBN1 мутация.
• Расширение или расслоение аорты + системная оценка ≥7 баллов.
• Подвывих хрусталика + FBN1 мутация + расширение аорты.
Семейный анамнез
• Подвывих хрусталика.
• FBN1 мутация.
• Системная оценка ≥7 баллов.
• Расширение аорты: Z-критерий ≥2 у лиц старше 20 лет или ≥3 у лиц моложе 20 лет.
| Показатель | Мужчины | Женщины |
| B-эхокардиография | ||
| Кольцо/ППТ, мм/м 2 | ≤14 | |
| Корень, мм | ≤40 | ≤37 |
| Корень/ППТ, мм/м 2 | ≤19 | ≤20 |
| Восходящая, мм | ≤40 | ≤36 |
| Восходящая/ППТ, мм/м 2 | ≤17 | ≤19 |
| Инфраренальный отдел, мм | ≤26 | ≤24 |
| КТ ангиография | ||
| Корень, мм | ≤45 | ≤44 |
| Восходящая, мм | ≤42 | ≤40 |
| Нисходящая, мм | ≤33 | ≤32 |
| Диафрагмальный отдел, мм | ≤32 | ≤31 |
| Надчревный отдел, мм | ≤32 | ≤27 |
| Супраренальный отдел, мм | ≤25 | ≤22 |
| Инфраренальный отдел, мм | ≤29 | ≤25 |
Ds: Атеросклеротическая аневризма брюшной аорты с разрывом. [I71.3]
Фоновый Ds: Гипертоническая болезнь.
Ds: Расслаивающая аневризма грудного и брюшного отделов аорты. [I71.5]
Ds: ИБС: стабильная стенокардия III ФК. [I20.8]
Сопутствующий Ds: Аневризма брюшной аорты супраренальная (5.2 см). Дислипидемия 2а ст. Курение 23 пачка-лет.
Ds: Синдром Марфана: аневризма грудной аорты, аортальная регургитация, пролапс митрального клапана с регургитацией, подвывих хрусталиков. [Q87.4]
Осложнение: Хроническая сердечная недостаточность, II ФК.
Аневризма корня грудной аорты
• Мах диаметр аорты ≥45 мм при синдроме Марфана с факторами риска (семейный анамнез расслоения аорты, расширение >3 мм/год, выраженная аортальная или митральная регургитация).
• Мах диаметр аорты ≥50 мм при двустворчатом клапане и факторах риска (гипертензия, семейный анамнез расслоения аорты, расширение >3 мм/год).
• Мах диаметр аорты ≥55 мм в других случаях без эластопатии.
Аневризма дуги аорты
• Мах диаметр аорты ≥55 мм: хирургия.
Аневризма нисходящей аорты
• Мах диаметр аорты ≥55 мм: эндоваскулярное протезирование.
• Мах диаметр аорты ≥60 мм: хирургия.
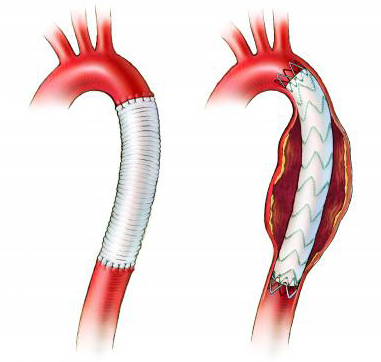
Аневризма брюшной аорты
• Диаметр аневризмы ≥55 мм у мужчин, ≥50 мм у женщин.
• Расширение >5 мм/год.
Расположение, функции и размеры аорты
Аорта – самая крупная артерия, образующая большой круг кровообращения, что обуславливает ее огромное значение в поддержании нормальной гемодинамики. Любые патологии этой части организма очень опасны для жизни и часто приводят к развитию серьезных последствий. При своевременном выявлении практически все заболевания сосуда поддаются оперативной коррекции.
Что такое аорта и где она расположена?
 Аорта считается крупнейшим сосудом организма и имеет ключевую роль в поддержании нормальной гемодинамики. Именно с нее начинается большой круг кровообращения, который поставляет богатую кислородом кровь во все структуры организма. Она отходит от левого желудочка сердца, большей частью располагается вдоль позвоночного столба и заканчивается, расходясь на две ветки: правую и левую подвздошные.
Аорта считается крупнейшим сосудом организма и имеет ключевую роль в поддержании нормальной гемодинамики. Именно с нее начинается большой круг кровообращения, который поставляет богатую кислородом кровь во все структуры организма. Она отходит от левого желудочка сердца, большей частью располагается вдоль позвоночного столба и заканчивается, расходясь на две ветки: правую и левую подвздошные.
Строение и отделы
Принадлежит к эластическому типу артерий, гистологически ее стенка образована тремя слоями:
- Внутренний (интима) – представлен эндотелием. Именно он в наибольшей степени подвержен патологическим процессам, в т. ч. атеросклерозу. Эта оболочка образует аортальный клапан.
- Средний (медиа) – преимущественно состоит из эластических волокон, которые, растягиваясь, увеличивают просвет русла. Это позволяет поддерживать стабильное АД. Также он содержит небольшое количество гладкомышечных волокон.
- Внешний (адвентиция) – состоит преимущественно из соединительнотканных элементов с низким содержанием эластических волокон и высоким коллагеновых, что придает сосуду дополнительную жесткость, несмотря на маленькую толщину стенки.
В топографическом отношении артерия состоит из трех основных частей: восходящего отдела, дуги и нисходящего.
Восходящий отдел начинается в районе третьего межреберья, по левому краю грудинной кости. В точке выхода сосуда из сердца находятся аортальные клапаны. Второе их название – «полулунные», поскольку они напоминают изогнутые карманы, состоящие из трех створок и предотвращающие обратный ток крови после того, как аорта вышла из желудочка. Там же расположены небольшие выбухания – синусы, в которых начинаются коронарные артерии, питающие миокард. В этом же месте располагается короткий расширенный участок – луковица. Напротив сочленения второго правого ребра с грудинной костью восходящая аорта переходит в дугу.
Дуга поворачивает влево и заканчивается возле четвертого грудного позвонка, образуя так называемый перешеек – место, где артерия несколько сужена. Сзади от нее находится бифуркация трахеи (точка, в которой дыхательная трубка делится на два бронха). От ее верхней стороны отходят ветки, питающие верхнюю часть тела:
- плечеголовной ствол;
- левая общая сонная;
- левая подключичная.
Нисходящий отдел – длиннейшая часть сосуда, состоящая из грудного (торакального) и брюшного (или абдоминального) отделов. Он берет начало от перешейка дуги, большей частью находится спереди от позвоночника и заканчивается возле четвертого поясничного позвонка. В этой точке аорта расходится на правую и левую подвздошные ветки.
Грудной отдел находится в торакальной полости и идет до аортального отверстия дыхательной мышцы диафрагмы (напротив 12-го позвонка). На всем протяжении от него отходят ветки, кровоснабжающие органы средостения, легкие, плевру, мышцы и ребра.
Конечная, абдоминальная часть, обеспечивает кровоснабжение органов брюшной полости и таза, стенки живота, а также нижних конечностей.
Нормальные показатели размера сосуда
Определение диаметра аорты очень важно при диагностике многих ее патологий, в особенности аневризм или атеросклероза. Обычно это делают с помощью рентгенологических (например, компьютерная или магнитно-резонансная томография) или ультразвуковых (ЭхоКГ) исследований. Важно помнить, что подобная величина очень вариативна, поскольку меняется в зависимости от возраста и пола.
| Отдел | Диаметр, см | |
|---|---|---|
| Мужчины | Женщины | |
| Корень | Ток крови, скорость и давление | |
Также для изучения работы аорты исследуют ее функциональные показатели. Обычно это делают с помощью УЗИ или доплерографии.
Систолическое давление в сосуде составляет около 120-140 мм рт. ст., диастолическое – 70-90 мм рт. ст. Величина может несколько отличаться в зависимости от возраста и индивидуальных особенностей.
Линейная скорость кровотока в начальных отделах составляет около 0,7-1,3 м/с. Дистальнее (т. е. дальше от начала) она уменьшается до 0,5 м/с.
Объемная скорость в норме составляет 4-5 литров в минуту.
Как изменения работы аорты отражаются на системном кровотоке?
Аорта — это единственный сосуд, с которого начинается большой круг кровообращения. Любые ее заболевания вызывают тяжелые нарушения гемодинамики, вплоть до сердечно-сосудистой недостаточности.
В первую очередь страдает давление. Вследствие склероза и кальцинирования артериальная стенка стает жесткой и теряет свою эластичность, а это – одна из причин гипертонии. При разрыве аневризмы все наоборот – АД резко падает.
Очень опасны пороки аортальных клапанов. Недостаточность ведет к регургитации, т. е. возврату крови в желудочек, из-за чего он перерастягивается, что приводит к кардиомиопатии. В результате стеноза также снижается сердечный выброс. Однако это происходит из-за того, что створки раскрываются не полностью. При том нарушается кровоток в коронарных артериях. Это ведет к развитию стенокардии.
Степень нарушения кровотока во многом зависит от локализации патологического процесса: чем он ближе к началу сосуда, тем более системным будет его влияние, тогда как поражение только брюшного отдела вызывает гипоксию ограниченного участка тела (нижней части туловища).
Основные заболевания и аномалии развития
Все заболевания аорты в зависимости от происхождения делят на два больших класса: врожденные и приобретенные.
К первым относят генетически обусловленные дефекты развития:
- Недостаточность клапанов – из-за недоразвитости створок они не полностью смыкаются, в связи с чем в диастолу часть крови возвращается в желудочек. Вследствие этого развивается гипертрофия миокарда и расширяется начальный отдел аорты.
- Стеноз клапанов – характеризуется сращением створок, из-за чего кровь с трудом проходит сквозь узкое отверстие, что вызывает уменьшение систолического выброса и развитие дилатационной кардиомиопатии.
- Коарктация – сужение участка грудной аорты. Измененный отрезок может быть длиной от двух миллиметров до нескольких сантиметров, в результате чего значительно растет давление в области выше узкой части, но существенно падает в нижних отделах.
- Синдром Марфана – генетически обусловленное заболевание, характеризующееся поражением соединительной ткани. Отличается частым появлением аневризм и пороков клапанов.
- Двойная дуга аорты – дефект, при котором сосуд разделен на две части. Каждая из них огибает пищевод и трахею, в результате чего они оказываются заключенными в кольцо. Гемодинамика обычно не нарушена, клиника характеризуется затруднением глотания и дыхания.
- Правосторонняя дуга аорты – при этой аномалии артерия идет не влево, как должно быть в норме, а вправо. Обычно течение болезни бессимптомное, за исключением тех случаев, когда аортальная связка образует кольцо вокруг трахеи и пищевода, тем самым сдавливая их.
К приобретенным заболеваниям относят:
- Аневризма – расширение участка сосуда более чем в два раза, возникающее из-за патологии стенок. Это приводит к серьезным нарушениям гемодинамики, в первую очередь, к гипоксии определенных органов. Конкретная симптоматика обусловлена локализацией поражения.
- Расслаивающая аневризма – характеризуется разрывом склерозированной внутренней оболочки, из-за чего кровь затекает в образовавшуюся полость между стенками и вызывает их дальнейшее расслоение. Со временем (обычно через несколько суток) происходит полная деструкция дефекта, что вызывает массивное внутреннее кровотечение и мгновенную смерть.
- Атеросклероз – характеризуется отложением липопротеиновых комплексов во внутреннем слое, что приводит к образованию бляшек, кальцинозу и сужению просвета. В результате возникает кислородное голодание (гипоксия) органов и тканей, а также тромботические осложнения (в т. ч. инсульты).
- Неспецифический аортоартериит (синдром Такаясу) – васкулит аутоиммунного происхождения, при котором развивается пролиферативное воспаление в стенке сосуда, приводящее к уплотнению, обструкции или образованию аневризм.
Какие методы лечения и коррекции существуют и считаются эффективными?
Особенностью патологий аорты есть то, что при их лечении в основном применяют инвазивное хирургическое вмешательство. Консервативную терапию используют лишь в целях поддержки жизненных показателей и купирования симптомов, что позволяет безопасно сделать операцию.
Сейчас существует тенденция к проведению малоинвазивных эндоскопических операций, отличающихся большей безопасностью и эффективностью.
На сегодня применяют такие оперативные методы лечения:
- резекция с анастомозом – используют при небольших аневризмах или коарктациях;
- протезирование;
- аортокоронарное шунтирование (создание обходных путей кровообращения) – при окклюзирующих болезнях, ИБС или инфаркте;
- имплантация искусственных клапанов, баллонная вальвулопластика,
Выводы
Благодаря особенностям анатомии и физиологии, аорта – ведущий сосуд тела человека. Она обеспечивает кровоснабжением все ткани, и потому любые ее патологии ведут к обширным нарушениям деятельности всего организма. В последние годы уровень смертности от патологий сосуда снижается благодаря внедрению новых малоинвазивных техник оперативного лечения.
Для подготовки материала использовались следующие источники информации.
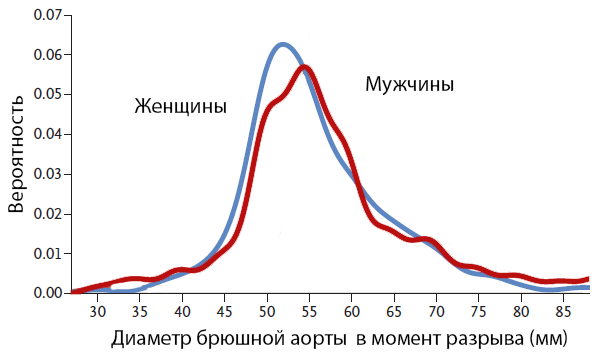
Диаметр восходящего отдела аорты в норме
Нередко аневризмы аорты длительно протекают асимптомно, их признаки могут выявляться случайно при физикальном обследовании или ультразвуковом исследовании. Клинические проявления аневризм грудного отдела аорты частично рассматриваются при дифференциальной диагностике инфаркта миокарда. Что касается абдоминальных атеросклеротических аневризм, то более чем в 90 % случаев они возникают ниже почечных артерий и распространяются на бифуркацию аорты.
Аневризма аорты (от лат. апеитупо — расширяю) – это локальное или диффузное расширение ее просвета в 2 раза и более превышающее диаметр неизмененных участков или нормальные для данного пола и возраста размеры аорты. Аневризмы возникают вследствие разнообразных причин, которые снижают прочность и эластичность ее стенки.
К развитию аневризмы аорты могут приводить различные неинфекционные и инфекционные заболевания. Обычно развитие аневризмы происходит, когда эти заболевания сочетаются с какими-либо гемодинамическими и патоморфологическими предрасполагающими факторами.
Большое значение в формировании аневризм торакоабдоминального отдела аорты имеют врожденные дегенеративные заболевания стенки аорты, некроз медии, которые часто встречаются при синдроме Марфана, болезни Эртгейма, Элерса-Данло. В ряде случаев дополнительное значение могут иметь травмы грудной клетки и живота (иногда они имеют и самостоятельное значение).
Значительно реже аневризмы аорты возникают при сифилитических, гигантоклеточных, микотических аортитах. Однако наиболее частой причиной аневризм нисходящей грудной и торакоабдоминального отделов аорты является атеросклеротический процесс. В некоторых случаях атеросклероз аорты может сочетаться с врожденной неполноценностью соединительной ткани, с дегенеративными процессами в стенке аорты.
Артериальная гипертензия, сочетаясь с вышеуказанными заболеваниями, вместе с атеросклерозом является одним из ведущих факторов риска в развитии аневризмы аорты. Практически у всех пациентов с дистальным расслоением аорты и у большинства пациентов с расслоением проксимального отдела аорты в анамнезе имеется артериальная гипертензия. При этом большое значение имеет уровень диастолического давления.
Его повышение более 100 мм рт. ст. может приобретать решающую роль в возникновении разрыва аорты. Артериальная гипертензия является одним из факторов риска развития аневризмы и расслоения аорты, особенно при наличии дегенеративных заболеваний соединительной ткани и атеросклероза. У значительного числа больных с острым расслоением проксимального отдела аорты в анамнезе или в момент обследования регистрируется высокое артериальное давление.
У части больных расслоение аорты приводит к резкому нарушению общей гемодинамики с развитием тяжелого шока, а иногда – к тампонаде сердца. По мнению многих авторов (М.И. Кертес и соавт. и др.), важными факторами риска разрыва аневризмы аорты являются следующие симптомы: диастолическое АД выше 100 мм рт. ст., переднезадний размер аорты более 5 см, особенно на фоне выраженных хронических обструктивных заболеваний легких. При наличии артериальной гипертензии и диаметре проксимального отдела аорты 6 см и более, а дистального отдела – 7,2 см риск расслоения и разрыва аорты существенно увеличивается. Наиболее частой причиной смерти в первые недели после возникновения расслоения в проксимальном отделе аорты является ее разрыв с кровотечением в полость перикарда и развитием гемотампонады сердца.
Примерные средние нормальные размеры различных отделов аорты (по М.И. Кертес и соавт.) 
Клиника аневризмы аорты
Клинические проявления аневризмы аорты в значительной степени зависят от наличия или отсутствия расслоения. Расслоение стенки аорты возникает вследствие разрушения внутренней и средней оболочек. В результате кровь через образовавшийся дефект проникает между внутренней и средней или между средней и наружной оболочками, отслаивая их одну за другой. При этом образуется внутристеночное скопление крови, которое сообщается с просветом сосуда. Последующая симптоматика в большой степени определяется протяженностью расслоения и давностью заболевания.
Преобладающими симптомами при остром расслоении являются боль, гипертензия и тахикардия. Расслоение аорты с выраженным болевым синдромом чаще протекает на фоне резко повышенного содержания катехоламинов в крови.
Само расслоение аорты чаще развивается остро. Обычно оно начинается во время физической нагрузки. У подавляющего числа больных (около 90 %) в это время возникает резко выраженный болевой синдром типа «кинжального удара». Локализация боли зависит от места расслоения. Если оно происходит в проксимальном отделе аорты, боль ощущается в передних отделах грудной клетки, шее, при дистальном расслоении – боль локализуется в межлопаточной области. Для расслаивающей аневризмы аорты характерен мигрирующий характер болей.
Когда расслоение распространяется на другие отделы аорты, боль постепенно распространяется дистальнее, в переднюю область живота, поясничную, паховую области.
При дифференциальной диагностике важно учитывать, что для острой расслаивающей аневризмы аорты характерен именно мигрирующий характер болей. Последнее нехарактерно для стенокардии или инфаркта миокарда, а также для легочной патологии. Болевой синдром, не имеющий выраженного мигрирующего характера, может встречаться, кроме вышеуказанных заболеваний, при аневризмах аорты, но без ее расслоения, при наличии кист и опухолей средостения, тромбоэмболии легочной артерии.
Проводя дифференциальную диагностику расслаивающей аневризмы с инфарктом миокарда, следует учитывать возможность сочетания расслоения аорты с ИБС, возможность вовлечения в процесс расслоения коронарных сосудов, чаще правой коронарной артерии. В подобных случаях бывает крайне трудно установить первоначальную причину развития болевого синдрома.
Значительно реже расслаивающая аневризма аорты протекает бессимптомно. Но безболевой вариант не характерен для атеросклероза. Чаще безболевая форма встречается у больных с синдромом Марфана, а также у больных, длительно принимавших стероидные гормоны. При безболевом варианте хронического расслоения аневризмы проксимального или дистального отделов аорты часто снижается перфузия органов брюшной полости. Последнее может обусловить появление болей в животе, развитие кишечной колики, почечную недостаточность.
Если формируются торакоабдоминальные аневризмы аорты без расслоения, то для них болевой синдром также мало характерен. Он встречается лишь в 5-8 % подобных случаев и в основном обусловлен окклюзионно-стенотическими поражениями висцеральных артерий. Болевой синдром при очень больших размерах аневризмы может быть обусловлен растяжением заднего листка париетальной брюшины (А.В. Покровский).
Помимо болевого синдрома, расслоение аорты может сопровождаться неврологической симптоматикой. У таких больных могут появляться обмороки, ишемические парапарезы и параличы, параплегии, обусловленные вовлечением в процесс спинальных сосудов, а также симптом Горнера. Тяжелым осложнением расслаивающей аневризмы является острое нарушение мозгового кровообращения, которое может привести к кровоизлиянию, отеку мозга и летальному исходу. Среди осложнений острого расслоения аорты иногда встречаются острая ишемия нижних конечностей, нижняя параплегия, острая ишемия висцеральных органов.
При объективном обследовании больных с расслоением дистального отдела грудной аорты может регистрироваться низкое артериальное давление. Расслоение аорты в дистальном отделе, ее разрыв, сопровождающиеся гемотораксом и гемоперикардом, также могут протекать с выраженной гипотонией. При этом следует иметь в виду, что у таких больных вследствие резкого тотального нарушения гемодинамики, развития вторичной острой коронарной и общей сердечной недостаточности, глубоких нарушений нейроэндокринной системы часто развивается системное падение артериального давления – шок. У части же больных на фоне системной нормо- или даже гипертензии при стандартной методике измерения артериального давления в локтевой артерии определяется гипотония – «псевдогипотония». Она возникает в результате сдавления аневризмой подключичной артерии.
При объективном обследовании у большинства больных с острым расслоением аорты может определяться ослабление пульсации на периферических артериях. Этот симптом встречается при расслоении аорты в проксимальном отделе с вовлечением в процесс ветвей дуги аорты. При ретроградном расслоении в дистальном отделе аорты возникает ослабление пульсации в левой подключичной артерии. Пульсация на бедренных артериях может быть ослаблена в связи с окклюзией брюшного отдела аорты либо подвздошных артерий. При хроническом течении расслаивающей аневризмы аорты пульсация на периферических артериях длительно может оставаться удовлетворительной в связи с ретроградной перфузией.
Для острого расслоения торакоабдоминальной аорты характерно появление тахикардии, которая отражает быстрое включение компенсаторных механизмов, нужных для сохранения необходимого уровня гемодинамики. При хроническом течении расслаивающей аневризмы вследствие развития компенсаторно-приспособительных реакций тахикардия встречается значительно реже, особенно при аневризмах нисходящего отдела аорты.
Большую диагностическую информацию при возникновении расслаивающей аневризмы аорты дает метод аускультации. Острое расслоение аорты характеризуется выраженной аускультативной картиной. Так, при расслоении проксимального отдела аорты с развитием аортальной недостаточности возникает ослабление либо исчезновение I тона сердца, выслушиваются ритм галопа и диастолический шум. При остром и хроническом расслоении аорты иногда выслушивается систолический шум с максимальным звучанием во II-III межреберье по парастернальной или паравертебральной линиям. Интенсивность систолического шума при расслоении аорты зависит от диаметра проксимальной фенестрации – чем больше диаметр, тем меньше вероятность выявления этого шума.
При торакоабдоминальных аневризмах аорты систолический шум является весьма информативным симптомом и выслушивается у большинства больных.
При остром и хроническом расслоении аорты необходимо проводить обязательную аускультацию не только всей грудной клетки, но и области живота. При расслоении нисходящего грудного и брюшного отделов аорты систолический шум может выслушиваться не только на передней поверхности живота, по ходу аорты, но также в межлопаточной, эпигастральной области, над почечными и подвздошными артериями.
Асимптоматичные аневризмы, пульсирующие в средней или нижней части абдоминальной области, часто могут выявляться при рутинном физикальном обследовании брюшной полости. В большинстве случаев они развиваются у мужчин в возрасте старше 50 лет. Ультразвуковое исследование, которое может производиться с иной целью, также может выявлять асимптоматичные аневризмы. Этот метод является весьма информативным, его для подтверждения диагноза целесообразно применять после объективного обследования при подозрении на аневризму. Нередко одновременно с аневризмой брюшного отдела аорты при тщательном обследовании больных у них могут выявляться также аневризмы другой локализации, например в подколенной или бедренной артерии.
Даже при небольших аневризмах могут возникать периферические эмболии с развитием артериальной недостаточности в ногах. Иногда аневризмы могут осложняться их разрывами. Даже в лучших клиниках мира разрывы аневризмы аорты приводят к смертельному исходу 25-50 % больных до их госпитализации или прежде, чем они попадают на операционный стол.
Осложнения, возникающие при расслоении аорты, также сопровождаются своеобразными аускультативными феноменами. Кровотечение в перикард или развитие вторичного фибринозного перикардита может обусловить появление шума трения перикарда. При остром расслоении аорты с ее разрывом и образованием фистулы между желудочком и предсердием, а также при надрыве аорты в области устья легочной артерии в прекардиальной области может выслушиваться грубый систолический шум. Кровотечение в левую плевральную полость при разрыве аорты, вызывая ателектаз легкого, сопровождается резким ослаблением дыхания в левой половине грудной клетки.
Помимо описанных основных симптомов, характерных для образования торакоабдоминальных аневризм и расслоения аорты, в ряде случаев могут возникать так называемые компрессионные симптомы, обусловленные сдавленней прилежащих органов и тканей увеличивающейся в размерах аневризмой.
К таким симптомам относятся: парадоксальная пульсация в области грудино-ключичного сочленения; синдром верхней полой вены, связанный с ее сдавлением аневризмой восходящего отдела аорты; осиплость или потеря голоса, возникающие в связи с парезом возвратного нерва; одышка и кашель при сдавлении трахеи и бронхов; кровохарканье при эрозии легочной паренхимы; дисфагия вследствие сдавления аневризмой пищевода; кишечное кровотечение при эрозии кишечника; желтуха при сдавлении воротной вены.
Кроме того, при расслоении и разрыве аневризмы аорты, если заболевание продолжается несколько суток, может возникать резорбционный синдром, обусловленный всасыванием в кровь из ишемизированных органов и тканей пирогенных веществ или кровотечением в прилежащие ткани. Он проявляется субфебрилитетом, появлением нейтрофильного лейкоцитоза со сдвигом влево, увеличенной СОЭ и другими неспецифическими лабораторными изменениями.
Суммируя данные по диагностике аневризмы аорты, необходимо подчеркнуть важность анамнеза, который позволяет выявить факторы риска развития аневризмы и расслоения аорты. Для данной патологии характерно острое развитие заболевания с внезапным появлением интенсивного болевого синдрома, имеющего мигрирующий характер, возникающего чаще на фоне физической нагрузки. При физикальном обследовании наиболее часто выявляются артериальная гипертензия, тахикардия, систолический и диастолический шумы над аортой, ослабление и (или) асимметричность пульсации на периферических артериях.
Однако, учитывая неспецифичность указанных симптомов, в подобных случаях абсолютно необходимо неотложное всестороннее инструментальное обследование больных.
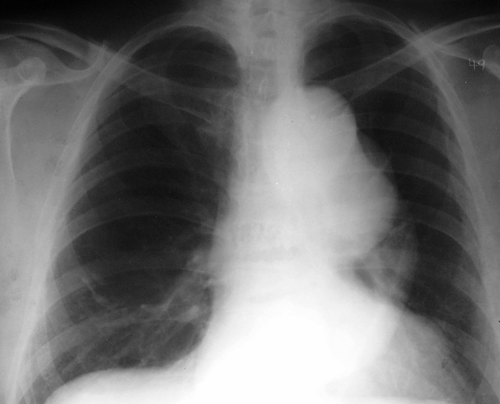
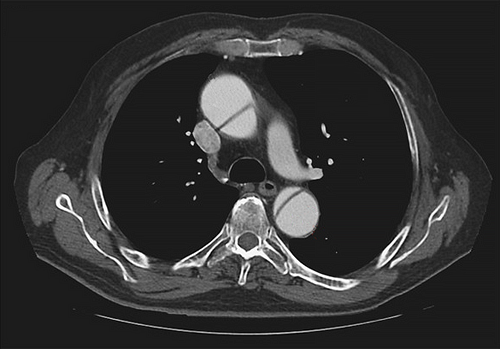
Наиболее точная и своевременная диагностика аневризм и расслоения аорты возможна только при сочетании тщательно собранного анамнеза, объективного и инструментального обследования больных. Для этого должен использоваться весь доступный арсенал инструментальных методов исследования – обзорная рентгенография грудной клетки, трансторакальная и чреспищеводная эхокардиография, ультразвуковое исследование, компьютерная томография, магнитно-резонансная томография, аортография.
Прогноз при развитии аневризмы аорты всегда серьезен, особенно при острых расслаивающих аневризмах и остром расслоении аорты. Только своевременная диагностика и раннее хирургическое лечение больных с данной патологией могут улучшить прогноз и обусловить снижение смертности у таких пациентов.
Диаметр восходящего отдела аорты в норме
Неинвазивное исследование аорты при ее врожденных и приобретенных заболеваниях является важной частью ЭхоКГ.
а) Трансторакальное исследование. При трансторакальной ЭхоКГ из парастернальной позиции по длинной оси сердца удается визуализировать луковицу и проксимальную часть восходящей аорты. У детей и очень худых пациентов удается также получить изображение расположенной за левым предсердием и желудочком части нисходящего отдела грудной аорты.
При сканировании из супрастернальной позиции можно визуализировать дугу аорты и область ее перешейка. Из этой позиции можно также с помощью допплерографии определить скорость кровотока в аорте и рассчитать по ней градиент давления на уровне перешейка при коарктации аорты. Однако если у молодых пациентов и при благоприятных условиях для выполнения ЭхоКГ можно достаточно отчетливо визуализировать грудную аорту, то у больных с эмфиземой легких, ожирением, а также в экстренных ситуациях (например, при расслоении стенки аорты) получить изображение аорты приемлемого качества не удается.
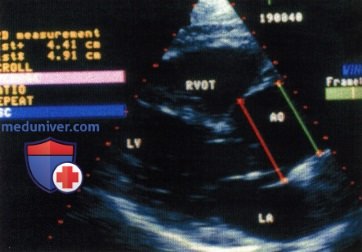 Исследование восходящей аорты при трансторакальной ЭхоКГ.
Исследование восходящей аорты при трансторакальной ЭхоКГ. 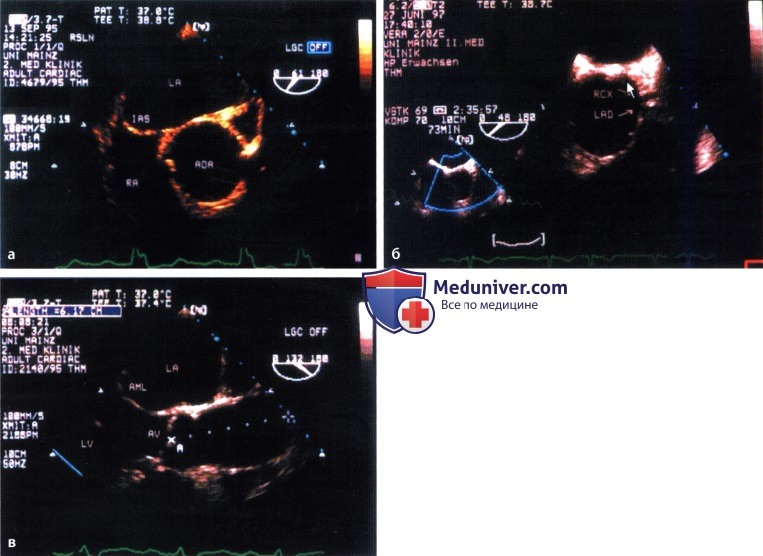 Лоцирование восходящей аорты вдоль короткой и длинной осей сердца.
Лоцирование восходящей аорты вдоль короткой и длинной осей сердца. 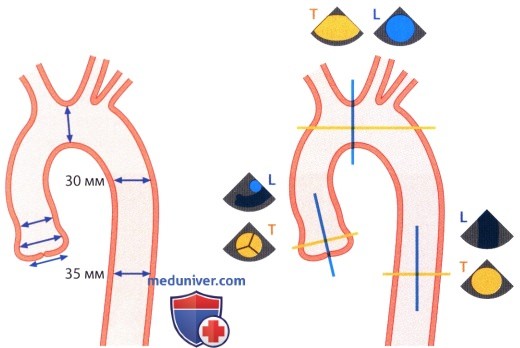 Возможности лоцирования грудной аорты и уровни, на которых измеряют ее размеры.
Возможности лоцирования грудной аорты и уровни, на которых измеряют ее размеры. 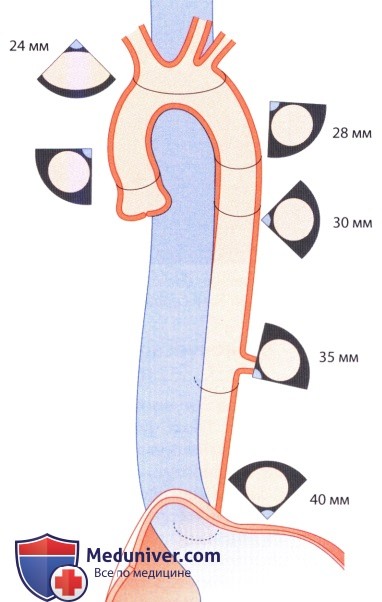 Анатомические взаимоотношения между грудной аортой и пищеводом и угол лоцирования.
Анатомические взаимоотношения между грудной аортой и пищеводом и угол лоцирования. 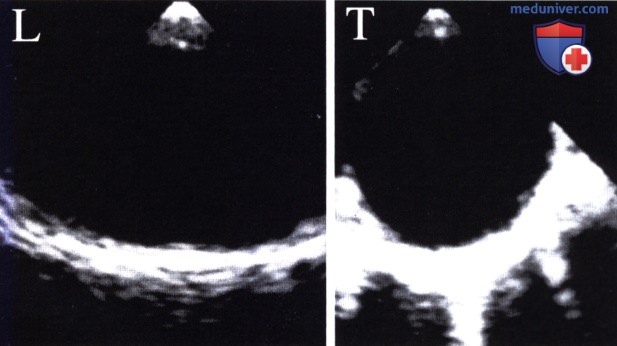 Изображение сегментов нисходящей аорты, полученное при лоцировании в поперечной (Т) и продольной плоскости (L).
Изображение сегментов нисходящей аорты, полученное при лоцировании в поперечной (Т) и продольной плоскости (L). 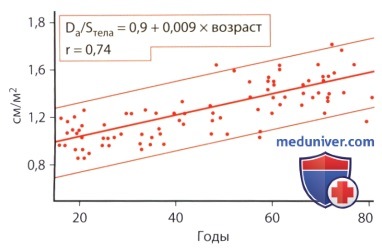 Зависимость размеров аорты от возраста в норме. Da – диаметр аорты, Sтела – площадь поверхности тела.
Зависимость размеров аорты от возраста в норме. Da – диаметр аорты, Sтела – площадь поверхности тела.
б) Чреспищеводная эхокардиография. С помощью чреспищеводной многопроекционной ЭхоКГ можно получить изображение восходящей аорты высокого качества как в поперечной плоскости, так и вдоль продольной оси на 6-8 см краниальнее аортального клапана независимо от конфигурации грудной клетки.
Постепенно поворачивая датчик, можно получить изображение аорты, начиная от поддиафрагмалыюй ее части до самой дуги, т.е. на расстоянии примерно 42-25 см от уровня зубов. Следует помнить, что пространственные взаимоотношения между аортой и пищеводом в зависимости от уровня меняются. Так, если аорта на уровне дуги располагается впереди пищевода, то на уровне диафрагмы пищевод расположен впереди аорты, т.е. при оттягивании пищеводного зонда происходит постепенный поворот датчика.
Нисходящую аорту лоцируют в поперечной плоскости с нулевым поворотом датчика, в то время как при повороте его на 90° аорту лоцируют вдоль продольной плоскости, причем ближняя к датчику стенка аорты находится от него на расстоянии примерно 1 см, в то время как дальняя стенка -на расстоянии 5-6 см. При многопроекционном исследовании удается, наряду с изображениями в поперечной плоскости на соответствующем уровне и в продольной плоскости, получить также изображения в косой и тангенциальной плоскости, что расширяет возможности исследования в зависимости от индивидуальных особенностей патологии аорты.
Дугу аорты лоцируют в тангенциальной плоскости вдоль длинной оси. При повороте датчика на 90° можно получить изображение дуги аорты в поперечной плоскости. При лоцировании в продольной плоскости можно получить изображение артерий, кровоснабжающих головной мозг, у места отхождения их от дуги аорты. Многопроекционное исследование дает возможность оптимизировать сектор лоцирования в зависимости от индивидуальных особенностей больного, а также при удлинении и кинкинге аорты. Восходящую часть дуги аорты из-за интерпозиции трахеи и левого главного бронха визуализировать не удается.
в) Нормальные показатели. Морфологические и функциональные параметры аорты существенно зависят от возраста исследуемого. Все измеряемые параметры, включая диаметр аорты, длину, толщину стенки, с возрастом увеличиваются, в то время как эластичность к 50 годам изменяется незначительно, а в дальнейшем снижается. На протяжении жизни, начиная с 20-летнего возраста и до 70 лет, диаметр аорты увеличивается на 35% (отношение диаметра аорты к площади поверхности тела определяют по формуле Da/Sтела = 0,9 + 0,009 * возраст), площадь поперечного сечения возрастает на 90%, а толщина стенки уменьшается на 40%.
Измерить толщину аорты трудно, так как четко отдифференцировать адвентицию от окружающих тканей невозможно, поэтому приходится измерять лишь толщину интимы с медией. Кроме того, существует отчетливая зависимость ширины аорты от площади поверхности тела. Если ширину аорты рассматривать относительно площади поверхности тела, то существенной разницы между этим параметром у мужчин и у женщин нет.
Редактор: Искандер Милевски. Дата публикации: 10.1.2020
Аорта (анатомия) — строение и отделы, функции, патологии
Самый широкий и толстостенный сосуд, отходящий от сердца и образующий большой круг кровообращения — это аорта. Она играет ключевую роль в поддержании гемодинамики и кровоснабжении практически всех жизненно важных органов. Находится сосуд в грудной части, непосредственно над верхушкой сердца и продолжается до поясничного отдела: его начало представлено луковицей, соединенной с левым желудочком сердца, а конец — разветвлением на две подвздошные артерии. Анатомия соответствует строению всех крупных сосудов эластичного типа, а большая часть патологий при раннем обнаружении поддается хирургической коррекции.
Строение и отделы
По анатомическому строению аорта незначительно отличается от других артерий эластического типа. Ее форма практически на всем протяжении линейна с постепенным уменьшением диаметра от центра к периферии.
Периодически сосуд раздваивается, образуя две зеркально идентичные ветви. В анатомии это явление известно как бифуркация аорты.
Стенки трубки состоят из трех слоев, отличающихся по гистологическому признаку:
- Интима, расположенная на внутренней поверхности — эндотелиальный слой, из которого образуется клапан аорты. В норме он трехстворчатый, но иногда наблюдается генетическая мутация, когда он двустворчатый.
- Медиа, расположенная под интимой часть — состоит из эластичных и гладкомышечных волокон, которые могут достаточно сильно растягиваться и сокращаться, поддерживая нормальную скорость кровотока.
- Адвентиция, расположенная на внешней поверхности, состоит из волокон соединительной ткани, коллагена и эластиновых клеток, которые в совокупности создают достаточно жесткий каркас.
 Через сосуд ежеминутно транспортируется до 5 литров крови. Такой объем создает постоянное давление. Его нормальными показателями считается 120-140 мм. рт. ст. (систолический показатель, то есть в момент сердечного выброса) и 70-90 мм. рт. ст. (диастолический показатель, то есть в момент наполнения левого желудочка перед очередным выбросом).
Через сосуд ежеминутно транспортируется до 5 литров крови. Такой объем создает постоянное давление. Его нормальными показателями считается 120-140 мм. рт. ст. (систолический показатель, то есть в момент сердечного выброса) и 70-90 мм. рт. ст. (диастолический показатель, то есть в момент наполнения левого желудочка перед очередным выбросом).
В зависимости от удаленности от сердца диаметр аорты постепенно уменьшается от 40 у корня до 18 мм в месте, где располагается бифуркация аорты на подвздошные артерии. Исключение составляет перешеек аорты, который располагается вблизи сердца на дуговой части сосуда. Он имеет меньший диаметр, чем расположенные выше и ниже участки. Топографически кровеносная магистраль делится на три части: восходящего отдела, дуги и нисходящего отдела.
Восходящий отдел
Восходящая часть аорты сердца располагается в левой части грудины на уровне третьего ребра. В месте, где ткани сердца переходят в сосуд, располагается трехстворчатый полулунный клапан. Эта система призвана предотвращать обратный заброс артериальной крови из сосудов в левый желудочек. Дистальнее клапана вплотную к ним располагаются синусы — небольшие выбухания на стенке, в которых берут начало коронарные артерии, доставляющие насыщенную кислородом кровь в миокард.
На выходе из сердца аорта образует луковицу — небольшое расширение, стенки которой более толстые, чем на расположенных дальше разделах. Она более прочная и имеет повышенную эластичность, чтобы гасить резкие колебания крови при сердечном выбросе. На уровне слияния второго ребра с костью грудины луковица сужается и переходит в дугу.
Дуга аорты
Дуга аорты является продолжением восходящего раздела и, как следует из ее названия, представляет собой изогнутый участок, отклоняющийся влево. Его конец располагается на уровне четвертого грудного позвонка, где дуга переходит в нисходящий отдел.
Иногда, при наличии генетической аномалии сосудистой системы, вместо левой обнаруживают правую дугу аорты. Ее перешеек имеет форму кольца, внутри которого могут располагаться пищевод и трахея. При правосторонней дуге аорты нет угрозы жизни больного, однако пульсация сосуда провоцирует сложности с дыханием и глотанием.
От леволежащей и праволежащей дуги аорты в области перешейка отходит три ветви, питающих верхнюю часть тела: плечеголовая, левая общая сонная и левая подключичная.
Нисходящий отдел
Нисходящий отдел имеет наибольшую протяженность в большом круге кровообращения и располагается в двух отделах:
- в грудной полости проходит торакальная аорта;
- в абдоминальной полости проходит брюшная аорта.
И торакальная, и брюшная аорты имеют линейную форму, от которой периодически отходят артерии меньшего диаметра. Начало отдела располагается на уровне четвертого грудного позвонка, а конец — на уровне четвертого поясничного.
Торакальная часть сосуда тянется до 12 грудного позвонка, где он проходит через отверстие в диафрагме и продолжается брюшным отделом аорты. По всей длине от него отходят непарные и парные ответвления, снабжающие кровью средостений, легкие, ребра, мышцы грудной клетки, плевру и т. д.
От брюшной части аорты также ответвляются артерии, которые участвуют в кровоснабжении абдоминальных органов: мышц передней брюшной стенки, печени, желудка и кишечника и т. д. Она же отвечает за кровообращение органов малого таза. Концом брюшной части аорты является бифуркация сосуда на подвздошные артерии.
Функции

На аорту сердца возложена огромная роль. Являясь началом и главной магистралью большого круга кровообращения, она доставляет кровь ко всем органам грудной клетки, брюшной полости и малого таза. Из ее дуги берут начало сосуды, снабжающие кровью голову и верхние конечности, а из брюшной части аорты кровь попадает в нижние конечности. Из этого следует сделать вывод о том, что посредством аорты сердца кровоснабжаются почти все органы и ткани человеческого тела.
До того места, где начинается бифуркация аорты, от нее отходят артерии ко всем жизненно важным органам:
- в грудной полости — к сердцу и расположенным вокруг тканям;
- в брюшной полости от инфраренального отдела брюшной аорты — к органам ЖКТ, мочевыделения;
- в брюшной полости от интраренального отдела сосуда — к органам половой системы.
Завершает брюшную часть аорты раздвоение, то есть бифуркация аорты, на подвздошную левую и правую артерии, по которым кровь поступает в нижние конечности.
Помимо питания тканей сосуд принимает участие в регуляции артериального давления. Механизм растяжения и расслабления стенок он препятствует возникновению большого разрыва между показателями АД в систоле и диастоле.
Патологии
Нагрузка, которой подвергается брюшная аорта и расположенный выше грудной отдел сосуда, нередко приводит к появлению серьезных патологий. Такие заболевания аорты называют приобретенными, то есть возникшими в процессе функционирования организма или влияния на него внешних факторов. К ним относится:
- атеросклероз — отложение холестерина на стенках сосуда с последующим калицинированием бляшек, в результате чего они утрачивают эластичность и хуже регулируют артериальное давление;
- аневризма — патологическое выпячивание (кармашек) на стенке, возникший вследствие повышенного давления крови на сосуд, на котором может возникнуть расслоение или разрыв;
- диссекция аорты — расщепление стенки сосуда с проникновением крови в полости, которое часто сопровождает аневризму;
- воспаления стенки сосуда вследствие интоксикации или аутоиммунного процесса.
Список врожденных аномалий более разнообразен, так как в него включены патологии анатомического и физиологического характера. К таким заболеваниям относятся:
- недостаточность клапанов, при которой кровь забрасывается обратно в желудочек, провоцируя гипертрофию сердечной мышцы и другие патологии;
- стеноз клапанов — сращение полулунных створок, из-за чего кровь не способна проникать из желудочка в кровеносную систему с нормальной скоростью;
- стеноз — ограниченное сужение сосуда, в результате которого давление крови в расположенном выше участке сохраняется слишком высоким, а в нижнем — чрезмерно низким;
- синдром Марфана — недостаточность соединительнотканного слоя стенки, при котором на сосуде возникают аневризмы, а клапаны становятся дисфункциональными;
- раздвоение дуги — патология, при которой сосуд имеет дополнительную бифуркацию в области пищевода и трахеи, последние оказываются сжатыми кольцом, что затрудняет глотание и дыхание;
- правосторонняя дуга — неправильное положение изгиба сосуда, которое иногда приводит к трудностям с дыханием и глотанием.
Чем выше располагается пораженный отдел сосуда, тем более масштабное влияние на здоровье оказывает патология. Например, пораженная атеросклерозом брюшная аорта провоцирует изменения работы отдельных органов ЖКТ, иногда малого таза и нижних конечностей, а при изменениях в грудном отделе будет страдать сердце, все расположенные ниже патологического очага органы и даже головной мозг.
Методы диагностики
При появлении признаков заболеваний проводят комплексную диагностику. Она состоит из инструментальных исследований:
- компьютерной или магнитно-резонансной томографии;
- рентгенографии брюшной или грудной полости;
- ЭхоКГ.
Перечисленные процедуры помогают врачу обнаружить патологические изменения, определить их масштаб и точную локализацию. Для уточнения изменений функциональности аорты брюшной полости или грудного отдела используется допплерография и УЗИ сосуда.
Лабораторные анализы крови при патологиях кровеносной системы малоинформативны. Их используют как вспомогательные инструменты для подтверждения диагноза. Например, после визуализации инородного тела, присоединенного к стенке, врач по анализам определяет, что это может быть: при повышенном холестерине ставится диагноз атеросклероз, а при повышенном уровне тромбоцитов диагностируется тромбоз.
КТ-изображение аорты в норме
На компьютерных томограммах аорта выглядит как круг плотностью 40—50 ед.Н. (рис. 2.65).
Плотность равномерная, без каких-либо дополнительных включений. Стенка аорты или не видна, или достигает толщины 1—2 мм.
Контур аорты ровный, четкий, диаметр в восходящем отделе — 2,5—3 см, дуги — 2,5—2,8 см, в нисходящем отделе — 2,3—2,5 см, в супрареналь-ном — 2,0—2,5 см и инфраренальном — 1,5—2,0 см.

Рис. 2.65. Томограмма.
1 — аорта; 2 — позвонок; 3 — пищевод.
Восходящий отдел грудной аорты находится в переднем средостении и направляется от сердца косо снизу вверх, слева направо, сзади наперед. Длина отдела 5—7 см. Почти весь отдел расположен инт-раперикардиально (от начала до плечеголовного ствола). Восходящий отдел делят на луковицу (начальный, расширенный участок аорты) и собственно восходящий отдел.
Луковица аорты (рис. 2.66) соответствует трем синусам аорты (синусам Вальсальвы). Заболевания в этой области (например, аневризмы синуса Вальсальвы с прорывом в левые или правые полости сердца) обычно на компьютерных томографах не исследуют, так как бульбус аорты плохо дифференцируется, во-первых, из-за того, что окружающие ткани имеют аналогичную плотность, и во-вторых, при скорости сканирования современных аппаратов 1 с сердце успевает совершить 1 — 2 цикла, что создает нечеткость, а часто удвоение контуров не только луковицы, но и начальной части собственно восходящего отдела аорты. Кроме того, такое заболевание, как аневризма синусов Вальсальвы с прорывом в правые или левые полости сердца с левоправым сбросом крови или регургита-цией в левый желудочек, является объектом диагностики при ангио-кардиографическом исследовании.

Рис. 2.66. Томограмма на уровне луковицы аорты.
1 — луковица аорты; 2 — правое предсердие; 3 — левое предсердие; 4 — выводной тракт правого желудочка; 5 — выводной тракт левого желудочка.
Однако существуют отдельные публикации [Yamada H.A., 1984, и др.] по КТ-диагностике аневризм синусов Вальсальвы. Необходимо отметить, что проблема получения четкого изображения синусов Вальсальвы и восходящего отдела аорты решается при исследовании на ультраскоростных аппаратах — электронно-лучевых томографах или спиральных томографах с многослойной методикой получения изображения, где время получения 1 скана меньше 1 с.
Коронарные артерии, отходящие от синусов, в норме при компьютерной томографии не видны, и только при наличии кальцинатов в стенках коронарных артерий они легко определяются на соответствующих сканах. Для количественной оценки содержания кальция в коронарных артериях применяют электронно-лучевой компьютерный томограф с соответствующим программным обеспечением. Контрастное усиление при рентгеновской компьютерной томографии позволяет улучшить изображение коронарных артерий, но не настолько, чтобы можно было дать достоверное заключение об их сужении. Кпереди и справа от луковицы аорты на компьютерных томограммах определяется правое предсердие, кпереди и слева — выводной тракт правого желудочка, кзади — левое предсердие. Кпереди от собственно восходящего отдела аорты (рис. 2.67) расположена жировая клетчатка переднего средостения, а у детей — и вилочковая железа. Слева от аорты расположен ствол легочной артерии, справа — верхняя полая вена, сзади — левое предсердие, краниальнее — правая ветвь легочной артерии. Вокруг восходящего отдела аорты на компьютерных томограммах в норме перикард не виден и только при констрик-тивном или экссудативном перикардитах определяется утолщенный листок верхнепереднего заворота перикарда.
Дугой аорты считается сегмент от латерального края устья плечеголовного ствола до перешейка, незначительного сужения аорты на уровне IV грудного позвонка, на месте артериальной связки (дистальнее заднего края устья левой подключичной артерии на 1—2 см). Протяженность дуги 5—6 см. Направление — из переднего средостения в заднее в кососагиттальной плоскости. Дуга перебрасывается через левый главный бронх. Это единственное место аорты, где она при компьютерной томографии сканируется в продольном направлении (рис. 2.68). Кпереди от нее определяются левая плечеголовная вена и жировая клетчатка переднего средостения, справа и сзади — бифуркация трахеи и пищевод, слева — жировая клетчатка, плевра и левое легкое, снизу (под дугой) — левая ветвь легочной артерии и левый главный бронх.

Рис. 2.67. Томограмма аорты на уровне ствола легочной артерии.
1 — восходящий отдел аорты; 2 — ствол легочной артерии; 3 — правая ветвь легочной артерии; 4 — верхняя полая вена; 5 — нисходящий отдел аорты; 6 — пищевод.
По выпуклой стороне дуги аорты справа налево расположены три сосуда: плечеголовной ствол, левая общая сонная артерия и левая подключичная артерия. Эти артерии не являются объектом исследования при стандартной компьютерной томографии органов грудной клетки. Однако при аневризме дуги аорты, коарктации аорты, синдроме Такаясу требуется оценить их состояние и вовлечение в патологический процесс.

Рис. 2.68. Томограмма на уровне дуги аорты.
1 — дуга аорты; 2 — верхняя полая вена; 3 — трахея; 4 — пищевод; 5 — паренхима легкого.
На уровне IV грудного позвонка дуга аорты переходит в нисходящий отдел аорты. В этом месте на уровне артериальной связки аорта имеет незначительное физиологическое сужение. При КТ-исследо-вании оно практически не определяется. Нисходящий отдел аорты расположен в заднем средостении слева и несколько кпереди от тел грудных позвонков. Ход аорты прямолинейный, и только на уровне X—XI грудных позвонков аорта отклоняется медиально и выходит в срединную позицию. Этот изгиб более выражен у больных с гипертонической болезнью и атеросклерозом. При КТ на всем протяжении вокруг аорты определяется жировая клетчатка плотностью — 100 ед.Н. Слева от проксимальной части нисходящего отдела аорты располагаются плевра и паренхима левого легкого, справа — пищевод, справа и сзади — тела позвонков и полунепарная вена. В дистальных отделах кпереди от аорты — левые предсердие и желудочек, пищевод; сзади — тела позвонков, на которых слева проходит полунепарная, справа — непарная вены. Прилежащие к аорте грудной лимфатический проток и нервы не видны. Отходящие от этого сегмента аорты артерии (бронхиальные, межреберные, пищеводные, средостенные, перикардиальные, верхние диафрагмальные) при компьютерной томографии не просматриваются, так как в норме их диаметр составляет 1— 2 мм. Однако при коарктации аорты межреберные артерии настолько расширяются, что легко определяются на сканах. Возможно обнаружение и расширенных бронхиальных артерий при ангиодисплазиях легких.
Абдоминальный отдел аорты является продолжением грудного отдела. Верхней границей служит аортальное отверстие в диафрагме, которое находится на уровне XII грудного позвонка. В каудальном направлении аорта оканчивается бифуркацией на уровне IV поясничного позвонка. Расположена она забрюшинно, кпереди от тел поясничных позвонков и немного левее средней линии тела. Абдоминальную аорту принято подразделять на супраренальный, интраре-нальный и инфраренальный сегменты. Под супраренальным сегментом аорты имеется в виду ее участок от аортального отверстия в диафрагме до отхождения правой или левой почечной артерии. Первой от аорты может отходить у одних больных правая, у других левая почечная артерия. Интрареналь-ный сегмент составляет тот небольшой участок, который начинается на уровне верхнего края правой (левой) почечной артерии и заканчивается на уровне нижнего края левой (правой) почечной артерии. Протяженность его — около 2 см. Инфраренальным сегментом считают участок аорты от уровня почечной артерии до бифуркации аорты.
При нативном сканировании с помощью КТ визуализируются отходящие от абдоминального отдела аорты следующие сосуды: чревный ствол, верхняя и нижняя брыжеечные артерии, почечные артерии. Такие сосуды, отходящие от аорты, как нижняя диафрагмальная артерия, средние надпочечниковые артерии, яичковые (яичниковые), поясничные, срединная крестцовая, как правило, не видны.
При сканировании на компьютерных томограммах на уровне аортального отверстия диафрагмы (рис. 2.69) аорта спереди и с двух сторон окружена ножками диафрагмы. Между ножками и аортой находится жировая клетчатка. Сзади аорта лежит на теле XII грудного позвонка. Рядом справа от аорты перед телом позвонка — непарная вена, слева — полунепарная вена.
На уровне нижнего края XII грудного позвонка легко дифференцируется отходящий от передней поверхности аорты чревный ствол по характерному разветвлению на селезеночную и общую печеночную артерии. Каудальнее на 1—2 см, на уровне I поясничного позвонка, по передней поверхности аорты расположена верхняя брыжеечная артерия. Также кпереди от аорты, между чревным стволом и верхней брыжеечной артерией находится тело поджелудочной железы, а между аортой и началом верхней брыжеечной артерии — нижняя горизонтальная ветвь двенадцатиперстной кишки. Слева и справа от аорты, отделенные от нее ножками диафрагмы, видны надпочечники. Почечные артерии начинаются от боковых поверхностей аорты, как правило, на разных уровнях. Левая почечная вена проходит впереди аорты. Из сосудов на уровне инфраренального отдела аорты иногда определяется тонкая нижняя брыжеечная артерия, отходящая от ее передней поверхности. Она лучше дифференцируется при контрастном усилении.
На всем протяжении аорту окружает забрюшинная жировая клетчатка. Справа от аорты постоянно определяется нижняя полая вена в виде круга или овала, которая в супраре-нальной части отделена от аорты ножкой диафрагмы.





