Инфаркт костного мозга бедренной кости: причины, степени и лечение
Инфаркт костного мозга бедренной кости – это серьезное заболевание, которое развивается из-за нарушения кровообращения. Клетки испытывают дефицит кислорода, что приводит к их отмиранию. По сравнению с другими заболеваниями опорно-двигательного аппарата, инфаркт костного мозга бедренной кости встречается достаточно редко. Несмотря на это заболевание приводит к серьезным последствиям, так как диагностируется оно чаще на последних стадиях.
Причины
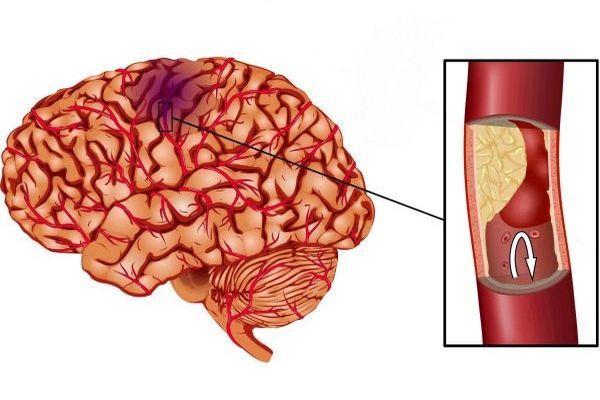
Инфаркт костного мозга также называется асептическим некрозом. Основой является нарушение работы сосудов, которые отвечают за питание тазобедренного сустава. Причиной может стать эмболия или спазм сосудов, из-за чего не поступает достаточное количество кислорода и питательных веществ. Также при физических повреждениях причиной может случить нарушение костной ткани.
Провоцирующие факторы делятся на травматические и нетравматические. В первом случае некроз появляется из-за сильной травмы и несвоевременном лечении.
С нетравматическими факторами дело обстоит намного сложнее. Порой диагностируется идиопатическая форма заболевания, причину развития которой выяснить не удается.
Также провоцирующими факторами могут стать следующие заболевания:
- Панкреатит.
- Анемия.
- Болезнь Бехтерева.
- Системная красная волчанка.
- Остеопороз.
- Ревматоидный артрит.
Конкретную причину, спровоцировавшую заболевание выяснить не удалось. В группе риска находятся пациенты, имеющие сердечно сосудистые заболевания, а также люди, чьи профессии связаны с резким перепадом давления.
Клиническая картина и стадии
Диагностировать заболевание достаточно сложно. Однако есть ряд признаков, при обнаружении которых следует обратиться к специалисту. К ним относятся:
- Болевые ощущения в паховой или тазовой области. Боль может отдавать в колено, ягодицы, поясницу и другие места.
- Дискомфорт при ходьбе, беге, приседаниях и выполнении других упражнений.
- Боль, нарастающая при нахождении в положении сидя.
- Нарушается подвижность сустава, пораженная конечность смещается в сторону, что затрудняет движение.
- Постепенная атрофия мышц, что приводит к нарушению пропорций. Пораженная конечность становится немного короче, чем здоровая.
Если имеются вышеперечисленные симптомы, то не стоит затягивать с походом к врачу.

Стадии развития
Патология прогрессирует постепенно. Все заболевание разделено на стадии. С каждой стадией симптомы усугубляются и состояние пациента ухудшается, а также приводит к необратимым последствиям. Выделено пять стадий:
- I – общая площадь поражения не превышает 10%. На данной стадии заболевание имеет размытую клиническую картину. Проявляется только в болевых ощущениях в области бедра и незначительном ограничении подвижности. На рентгенологическом снимке отклонений не имеется, так как на данный момент головка бедренной кости еще не имеет изменений.
- II – общая площадь поражения около 30%. В данном случае клинические признаки становятся довольно выраженными. Присутствует сильный болевой синдром во время физических нагрузок. Иногда он не проходит даже в состоянии покоя. В некоторых случаях появляется отечность. Бедро пораженной конечности становится меньше. На рентгеновском снимке можно заметить микроскопические переломы, а также отмирание губчатого вещества.
- III – общая площадь поражения составляет 50%. Болевые ощущения появляются даже при малейших нагрузках. Также появляется отечность, пораженная конечность становится короче, происходит атрофия мышц. На рентгеновском снимке имеются значительные изменения головки бедра. Видны изолированные части аномальной формы. Шейка становится короче и толще.
- IV – площадь поражения 80%. Происходит атрофия конечности. Болевой синдром с ноги переходит на поясничную область. Происходит восстановление губчатого вещества (репарация). На рентгеновском снимке можно увидеть очертания головки, но сама она не видна.
- V – область полностью поражена. Интенсивная боль преследует пациента постоянно. Происходит атрофия мышц. Значительно ограничивается подвижность больной конечности. На снимке имеются явные изменения.
Диагностика
Чтобы диагностировать заболевание, применяются следующие методы:
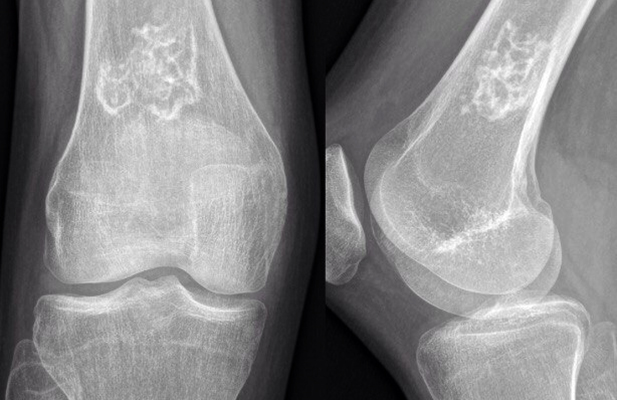
Рентгенография на начальных стадиях может быть неинформативной, так как изменений еще не наблюдается. Для достоверности результатов, необходимо воспользоваться МРТ и КТ.
Лечение
На ранних стадиях в большинстве случаев можно ограничиться консервативными методами лечения.
Назначаются следующие группы препаратов:
- Хондропротекторы.
- Препараты кальция.
- Нестероидные противовоспалительные.
- Сосудорасширяющие средства.
- Бисфосфонаты.
Также назначается курс физиопроцедур и ЛФК. Комплексное лечение на начальных стадиях может избавиться от заболевания и восстановить функции сустава.
Хирургическое лечение
На запущенных стадиях и при неэффективности препаратов, применяется хирургическое вмешательство, которое является достаточно эффективным. Проводятся следующие виды операций:
- Туннелизация (на 1-2 стадии заболевания).
- Остеотомия (на 2-3 стадии).
- Артропластика (на 2-3 стадии).
- Эндопротезирование (на 4-5 стадии).
Время восстановительного периода зависит от вида операции. В основном требуется до 5 месяцев, чтобы функции полностью восстановились.
Прогноз
Инфаркт костного мозга головки бедренной кости – достаточно серьезное заболевание. В большинстве случаев полноценно вернуть функцию сустава не удается. Есть возможность только улучшить подвижность. В неблагоприятных случаях человек становится инвалидом, поэтому важно при первых симптомах обратиться к врачу.
Что такое инфаркт костного мозга

Консервативные методы лечения
Консервативная терапия направлена на снижение болевого порога и остановку процесса некрозирования тканей (прогрессирования болезни). Терапия включает в себя следующие мероприятия:
- Медикаментозная терапия. Больной должен принимать такие препараты:
- нестероидные противовоспалительные средства, которые обладают обезболивающим эффектом, что позволит купировать боль и устранить воспалительный процесс;
- сосудорасширяющие препараты необходимы для предупреждения образования тромбов и ускорения кровообращения в кровеносной системе;
- бисфосфонаты нормализуют кальциевый обмен, регенерируют костную ткань;
- для укрепления костей больной должен дополнительно принимать кальциевые препараты;
- хондропротекторные средства нужны для улучшения состояния и структуры связочного аппарата, сухожилий, хрящей и костей.
- Пациенту назначаются физиопроцедуры.
- Обязательно выполнять лечебно-физкультурный комплекс.
- Больной должен соблюдать соответствующую диету, которую назначит лечащий доктор.
Назначаются следующие группы препаратов:
- Хондропротекторы.
- Препараты кальция.
- Нестероидные противовоспалительные.
- Сосудорасширяющие средства.
- Бисфосфонаты.
Также назначается курс физиопроцедур и ЛФК. Комплексное лечение на начальных стадиях может избавиться от заболевания и восстановить функции сустава.
Основные формы терапии:
- Симптоматическая (обезболивающая) терапия.
- Физиотерапия.
- Лекарственная терапия.
- Хирургическое удаление (опухоль, артроз).
Пациенту назначают временную симптоматическую терапию болеутоляющими и противовоспалительными средствами. Также рекомендуется в течение 4-6 недель ходить на костылях, чтобы не нагружать конечности.
В случае выраженных симптомов или отсутствия лечебного эффекта от симптоматической терапии рекомендуется провести декомпрессию ядра кости, что приводит к немедленному снижению давления и, как правило, к уменьшению боли.
Лекарственная терапия Илопростом и бисфосфонатами показала положительный эффект в различных исследованиях, но в настоящее время не одобрена в России. Злокачественные опухоли следует рассматривать отдельно, выявлять на ранней стадии и последовательно лечить, например, путем хирургического удаления или с помощью химиолучевой терапии.
Эффективность терапии напрямую зависит от следующих факторов:
- степень болезни;
- своевременность диагностики;
- распространенность некроза.
Обычно для устранения этого нарушения применяют комплексную терапию. Она может быть консервативной и хирургической.
Так, консервативное лечение направлено на решение таких задач:
- устранения симптомов заболевания, включая болевые ощущения;
- замедление развитие недуга;
- улучшение состояния больного при наличии противопоказаний к операции.
Этот вид лечения подразумевает применение лекарственных средств и физиотерапевтических процедур. Также нередко врачи назначают курс лечебной гимнастики. С помощью таких мероприятий удается нормализовать кровообращение, справиться с болью и устранить отеки.
| Нестероидные противовоспалительные средства | Применяются для борьбы с отечностью и купирования болевых ощущений. |
| Сосудорасширяющие средства | Обеспечивают стимуляцию кровообращения в пораженной области. Кроме того, они препятствуют формированию тромбов и эффективно справляются с отеками. |
| Дифосфонаты | Отвечают за регулирование кальциевого обмена. С помощью таких средств можно восстановить костную ткань. |
| Препараты кальция | Способствуют повышению прочности костей. |
| Хондропротекторы | Способствуют устранению отечности хрящевой ткани, костей, связочного аппарата и сухожилий. |
| На 1-2 стадии инфаркта применяют тунелизацию |
|
| На 2-3 стадии проводят межвертельную остеотомию |
|
| При инфаркте 2-3 стадии может проводиться и артопластика |
|
| При инфаркте сустава 4-5 стадии показано эндопротезирование |
|
Методы терапии зависят от стадии болезни. В большинстве случаев при такой патологии показано медикаментозное лечение, главной целью которого является восстановление полноценной циркуляции крови в пораженной области. Больному назначают лекарственные средства, а также процедуры, которые помогут в восстановлении пораженных мышечных тканей.
- Консервативное . Уменьшение болезненных симптомов и прекращение некрозирования тканей. К этому лечению относятся:
- Медикометозная терапия . По рекомендации врача используются противовоспалительные и обезболивающие средства (Целебрекс, Ортофен, Нимесулид, Мовалис, Кетоконазол и др.).
- Физиопроцедуры . Назначают УФ-облучение (всего 3-4 курса), ультрозвуковое воздействие, фонофорез гидрокортизона, ванны (радоновые, сероводородные, хлоридные натриевые), грязелечение.
- Лечебно-физкультурный комплекс . Выполняется под присмотром специалиста. Сюда входят: ходьба на месте, растяжка мышц, упражнения на тренажёрах.
- Диета . Употреблять в пищу злаки, зелень, рыбу отварное мясо птицы, семена тыквы. Побольше витаминов и белков.
- Хирургическое . При данном методе лечения проводят:
- Туннелизация . В больной кости просверливается щель, помогающая нормализовать давление внутри кости.
- Межвертельная остеотомия . Поражённая кость разрезается. Костные осколки фиксируются, с помощью винтов, в месте разреза.
- Артропластика . Омертвевшие кости, заменяются прокладками, чьи функции подобны натуральным хрящам.
- Эндопротезирование . Протез из искусственных тканей замещает натуральный.
Выздоровление наступает не раньше, чем через 2 месяца, в зависимости от сложности операции.
К этому способу лечения стоит относиться с опаской. Прежде всего, необходимо узнать точный диагноз, стадию, противопоказания. Лечение требуется обсудить с врачом.
Рецепты, которые широко используются в народной медицине в качестве настоев:
- Морковный сок (1 стакан в день).
- Настой черники (3 раза в день).
- Чай из молодых побегов хвои.
- Щавельный сок.
- Настой: прополис мумиё сок алоэ.
В качестве примочек и компрессов:
- Гвоздичное масло.
- Кашица из щавеля.
- Простокваша.
- Листья можжевельника.
- Капустный лист с мёдом.
Локализация болезни и ее виды

Болезнь развивается на фоне нарушения процесса микроциркуляции крови.
Асептический некроз может поражать ткани костного мозга как верхних, так и нижних конечностей. Такая патология встречается редко, но при несвоевременном лечении может нести за собой разрушающие последствия, приводящие к инвалидности. Инфаркт распространяется на такие суставы:
- тазобедренный;
- коленный;
- плечевой;
- локтевой;
- поражает отдельные кости суставов;
- мышечный каркас.
Чаще всего встречается инфаркт тазобедренного сустава. В зависимости от локализации его повреждения выделяют такие формы некроза:
- Периферическая. Сопровождается поражением наружной части головки бедра, находящейся под суставным хрящом.
- Центральная. Локализуется в центральном участке головки бедренной кости.
- Сегментарная. Характеризуется поражением тканей конусовидной формы верхней или верхненаружной части кости.
- Полное разрушение головки бедра.
Симптомы по стадиям
| Первая стадия |
|
| Вторая стадия |
|
| Третья стадия |
|
| Четвертая стадия |
|
| Пятая стадия |
|
Длительность каждой стадии может быть разной – все зависит от особенностей организма человека, влияния дополнительных факторов, своевременности терапии и наличия сопутствующих патологий.
Незамедлительно нужно обращаться к специалисту при наличии таких симптомов:
- болевой синдром в области паха и таза, который возникает редко и длится недолго, боль может иррадиировать в поясницу, колени и крестец;
- ощущение резкого дискомфорта в начале любых движений – физических упражнений, ходьбы, приседания, подъема из сидячего положения;
- уменьшение в размерах ноги в области поражения, так как мышечная система атрофируется.
Симптоматика разных стадий заболевания:
- Стадия №1 характеризуется поражением костного мозга примерно на 10%. Симптоматика выражена слабо, больной испытывает незначительные боли, слегка ограничивается двигательная активность. Головка кости еще не изменяет своей формы, поэтому даже при рентгенологическом исследовании обнаружить инфаркт костного мозга невозможно.
- Стадия №2. Поражение сустава на 28-30%. Отмечается нарастающий болевой синдром, который проявляется после физической нагрузки. Избавиться от боли можно только после длительного отдыха. По вечерам заметна отёчность, пораженное место уменьшается в размерах. На этой стадии происходят множественные переломы и трещины неправильной формы, так как осуществляется давление на трабекулу или перекладину. Далее отмирают губчатые вещества и костный мозг. Всё это обнаруживается при рентгенографии.
- Стадия №3 – происходит поражение на 50%. Боль проявляется при любом незначительном движении, остается даже в спокойном состоянии. Наблюдается сильная отёчность и атрофирование мышечных тканей. Головка бедренной кости видоизменяется – отмечаются изолированные части с аномальной формой, а костная шейка становится толстой и короткой. Вследствие этого и нижняя конечность укорачивается. Больной начинает хромать.
- Стадия №4 характеризуется поражением костного мозга до 80%. Болевые ощущения сопровождают больного даже в лежачем положении, функциональность суставов утрачивается. Боль распространяется на другие области нижней конечности и позвоночника. Связано это с тем, что между суставами исчезает пространство, вертлужная впадина перемещается, а трабекула уплотняется или растворяется. Одновременно происходит и репарация (восстановление губчатого вещества). При рентгенографическом обследовании головка кости не видна, но заметны только её очертания.
- Стадия №5. Костный мозг поражается полностью, на фоне чего больной испытывает постоянные боли с высокой степенью интенсивности. При исследовании обнаруживается полное атрофирование мышечных тканей в нижних конечностях и ягодицах, изменение формы кости. У больного полностью ограничивается двигательная активность в пораженной области.
Каждая стадия имеет свою продолжительность, но у всех людей она разная. Связано это с особенностями конкретного организма, наличием сопутствующих патологий и причиной возникновения инфаркта костного мозга.
Развитие проходит 5 стадий, прежде чем достигает апофеоза. Эффективность лечения будет намного выше, если некроз выявить своевременно. Для каждого этапа развития характерны определённые симптомы. Чем запущенней болезнь, тем сильней проявляются признаки недуга.
Основные стадии протекания ишемии.
| №1 |
|
| №2 |
|
| №3 |
|
| №4 |
|
| №5 |
|
Каждый организм индивидуален, поэтому степень протекания каждой стадии происходит по-разному.
Стадии развития Патология прогрессирует постепенно. Все заболевание разделено на стадии. С каждой стадией симптомы усугубляются и состояние пациента ухудшается, а также приводит к необратимым последствиям. Выделено пять стадий: I – общая площадь поражения не превышает 10%. На данной стадии заболевание имеет размытую клиническую картину. Проявляется только в болевых ощущениях в области бедра и незначительном ограничении подвижности. На рентгенологическом снимке отклонений не имеется, так как на данный момент головка бедренной кости еще не имеет изменений. II – общая площадь поражения около 30%. В данном случае клинические признаки становятся довольно выраженными. Присутствует сильный болевой синдром во время физических нагрузок. Иногда он не проходит даже в состоянии покоя. В некоторых случаях появляется отечность. Бедро пораженной конечности становится меньше. На рентгеновском снимке можно заметить микроскопические переломы, а также отмирание губчатого вещества. III – общая площадь поражения составляет 50%. Болевые ощущения появляются даже при малейших нагрузках. Также появляется отечность, пораженная конечность становится короче, происходит атрофия мышц. На рентгеновском снимке имеются значительные изменения головки бедра. Видны изолированные части аномальной формы. Шейка становится короче и толще. IV – площадь поражения 80%. Происходит атрофия конечности. Болевой синдром с ноги переходит на поясничную область. Происходит восстановление губчатого вещества (репарация). На рентгеновском снимке можно увидеть очертания головки, но сама она не видна. V – область полностью поражена. Интенсивная боль преследует пациента постоянно. Происходит атрофия мышц. Значительно ограничивается подвижность больной конечности. На снимке имеются явные изменения. Диагностика
Рентгенография на начальных стадиях может быть неинформативной, так как изменений еще не наблюдается. Для достоверности результатов, необходимо воспользоваться МРТ и КТ.
Инфаркт конечностей
При коронарных нарушениях нередко возникает инфаркт кости конечностей. Недуг затрагивает ткани и скелетные мышцы тазобедренного и плечевого суставов, а также большую берцовую кость. Различают несколько видов патологии. Болезнь характеризуется болью, онемением, чувством холода в конечностях. Инфаркт бедренной кости и других суставных соединений опасен осложнениями в виде разрушения и омертвения костной ткани, деформации, возникновения саркомы. Своевременное обращение к врачу и строгое выполнение его назначений поможет избежать последствий.
Почему появляется костный инфаркт?
Инфаркт тазобедренного сустава и других подвижных соединений появляется ввиду несвоевременно выявленных и вылеченных травм или как осложнение системных заболеваний. Из-за острого спазма или закупорки кровеносных сосудов суставы недостаточно снабжаются кровью, испытывают кислородное голодание, вследствие чего развивается необратимый некрозный процесс в тканях кости. Основными причинами возникновения инфаркта конечностей служат:
- возникновение тромбов;
- закупорка (эмболия) сосудов;
- атеросклероз;
- остеопороз;
- красная волчанка;
- артрит;
- эндокринные нарушения;
- сердечно-сосудистые недуги;
- травмы;
- воздействие очень высоких или низких температур.
Вернуться к оглавлению
Виды некрозов кости
Различают несколько типов инфарктов плечевой кости и других костных соединений, среди которых следующие виды:
 Некроз кости появляется из-за негативного влияния извне или при нарушении кровообращения.
Некроз кости появляется из-за негативного влияния извне или при нарушении кровообращения.
- травматический, который возникает по причине радиоактивного воздействия, ожогов, обморожений, удара током;
- токсический, возникающий из-за поражения тканей суставов химическими ядами и токсинами бактерий;
- ишемический, характеризующийся уменьшением кровоснабжения костей из-за прекращения притока крови.
Вернуться к оглавлению
Симптомы, по которым можно распознать недуг
Инфаркт мышцы бедра и других частей опорно-двигательного аппарата проявляется следующим образом:
- чувство холода в пораженной конечности;
- онемение;
- спазм в мышцах;
- бледные кожные покровы;
- болезненность;
- нарушение частоты пульса;
- слабость или полное отсутствие произвольных движений в руке или ноге;
- появление язв или эрозий на коже.
Некрозный процесс в костях имеет следующие симптомы:
- боль в пораженном костном соединении;
- ограничение или отсутствие движений;
- отечность;
- укорочение конечности;
- атрофия мышц;
- деформация кости.
Вернуться к оглавлению
Какие бывают осложнения?
Следует помнить, что при прекращении кровоснабжения необратимые изменения в тканях развиваются уже спустя 4 часа.
Костные инфаркты провоцируют такие проблемы со здоровьем:
- воспаление в пораженной кости;
- отложение солей кальция в области некроза;
- окостенение суставов;
- хромоту;
- утрату двигательных функций;
- инвалидность;
- развитие злокачественного образования — саркомы.
Вернуться к оглавлению
Как проводится диагностика?
Диагностировать инфаркт костного мозга коленного сустава и других суставных частей можно с помощью ангиографии. Для этого в кровеносные сосуды вводится контрастное вещество. Метод позволяет определить функциональность, повреждения и патологические процессы сосудов. А также рекомендуется проведение магнитно-резонансной и компьютерной томографии, радионуклидного исследования и рентгенографии.
Лечение: как правильно действовать?
Медикаментозная терапия
Приостановить прогрессирование недуга и устранить характерные признаки заболевания поможет комплексное лечение. Все лекарства должен назначать только врач, самолечением заниматься опасно. Рекомендуются противовоспалительные средства: «Ибупрофен», «Индометацин», «Кетонал», «Диклофенак» в таблетках. Эффективны сосудорасширяющие препараты, а также медикаменты, которые предотвращают потерю костной массы. Одновременно нужно принимать препараты кальция и хондропротекторы.
Оперативное вмешательство
Хирургические методы показаны только в запущенных случаях, когда происходят деструктивные процессы в костях. Лечение заключается в проведении следующих манипуляций:
- снижение костного давления с помощью дополнительных отверстий;
- межвертельная остеотомия;
- артроскопия;
- эндопротезирование;
- реконструкция поверхностей сустава.
Вернуться к оглавлению
Профилактика инфаркта конечности
Чтобы не возник инфаркт костного мозга большеберцовой кости и других составляющих скелета, следует своевременно лечить полученные травмы и ушибы, и держать под контролем состояние эндокринной, костной и сердечно-сосудистой систем. Рекомендуется отказаться от вредных привычек, так как они негативно действуют на сосуды и состав костей. Следует скорректировать рацион, включив в него продукты, содержащие микроэлементы, Омега-3-жиры и витамины А, С, D.
Инфаркт костного мозга: чем опасен и как проявляется?
Инфаркт костного мозга (ишемический некроз кости) – необратимое повреждение костного мозга и близлежащей ткани, которое вызвано уменьшением местного кровоснабжения. Патологию могут вызвать как лекарственные или химические препараты, так и заболевания различного происхождения. Диагноз подтверждается путем гистологического исследования поврежденного костного мозга. Методы лечения во многом зависят от причинного заболевания.
Что такое инфаркт костного мозга?

При инфаркте костного мозга нарушается кровоснабжение опорно-двигательного аппарата, из-за чего отсутствует его должное питание
Костный мозг составляет 4% от общей массы тела – у взрослого человека весом около 65 килограммов он весит около 2,6 кг. Гемопоэтический компонент этого органа продуцирует около 500 миллиардов эритроцитов в день. Костный мозг также является ключевым компонентом лимфатической системы.
Инфаркт в данном случае – это некроз костного мозга из-за уменьшения кровоснабжения тканей (в области плеча или других частей тела). Основная причина – сужение сосудов вследствие тромбоэмболии или застоя крови. В результате ишемия приводит к отсутствию питательных веществ, что, в свою очередь, препятствует образованию новой костной ткани. Поскольку костный мозг должен постоянно обновляться, как и каждая ткань тела, инфаркт приводит к разрушению клеток.
В международной классификации болезней 10-го пересмотра (МКБ-10) инфаркт костного мозга обозначается кодом M87.
Классификация
Существует 3 типа инфаркта костного мозга:
- Асептический.
- Септический.
- Посттравматический.
Симптомы
Вначале инфаркт в области костного мозга протекает бессимптомно, поэтому расстройство выявляется случайно в ходе медицинских обследований по другим причинам. Позже, однако, появляются явные симптомы в области костей и суставов, которые выражаются прежде всего в боли. Боль первоначально возникает только во время тренировки, но с определенного времени она также может ощущаться в состоянии покоя.
- Боль при физических нагрузках.
- Боли в суставах.
- Связанные с болью ограничения движения.
- Отек в области костей и суставов.
Инфаркт костного мозга в области бедренной кости может вызывать нарушения походки, боль в тазобедренном суставе и уменьшить амплитуду движений нижних конечностей. Инфаркт костного мозга в области коленного сустава характеризуется возникновением сильной боли при физических нагрузках, приседании или ходьбе. В некоторых случаях даже при отсутствии активности боль не исчезает.
Самым страшным осложнением инфаркта костного мозга является некроз костей. Смерть костной массы – необратимое состояние, которое характеризуется уменьшением стабильности опорно-двигательного аппарата и возникновением сильной боли.
Причины

Неправильное питание и как следствие – ожирение, нарушает кровообращение в области большеберцовой кости, что может привести к инфаркту костного мозга
Механизмы и причины возникновения асептических инфарктов костного мозга изучены не полностью. Однако, как представляется, существует ряд факторов риска, которые способствуют развитию такой патологии. К ним относятся, в частности, некоторые терапевтические меры, которые сильно влияют на костное вещество.
Нередко инфаркт костного мозга появляется в ходе иммунотерапии с высокой дозой кортизона или сиролимуса. В частности, химиотерапевтические меры по лечению рака гематопоэтической системы (например, лейкемии и лимфомы) увеличивают вероятность возникновения асептического некроза кости. При лучевой терапии риск немного ниже, чем при использовании системной химиотерапии. Хотя радиотерапия помогает уничтожить раковые клетки, оно также атакует здоровые клетки организма – кровеносные сосуды костной ткани.
Бисфосфонаты являются лекарственными средствами, которые используются для ингибирования потери костной массы при остеопорозе. В качестве побочного эффекта эти препараты также препятствуют образованию новых кровеносных сосудов в костях, что приводит к дефициту костной ткани и питательных веществ.
В дополнение к химиотерапевтическим агентам и бисфосфонатам существует ряд других препаратов, которые могут сильно влиять на кровеносные сосуды костей. Особенно примечательны здесь кортикостероиды и иммуносупрессоры: все эти лекарства ухудшают свертывание крови и таким образом изменяют характеристики кровообращения. В долгосрочной перспективе сжижение крови может привести к закупорке мелких сосудов.
Асептический инфаркт костей также может появиться в результате нездорового образа жизни и некоторых заболеваний. Следующие недуги могут вызвать инфаркт костного мозга:
- Остеоартроз.
- Артериосклероз.
- Системная красная волчанка.
- Болезнь Гоше.
- Остеопороз.
- Серповидноклеточная анемия.
Экстремальные физические нагрузки являются важным фактором риска, который способствует развитию инфаркта костного мозга в области плечевой кости и других частях тела. Хроническое употребление алкоголя и ожирение оказывают огромное влияние на кровообращение. Считается, что ожирение и алкоголь способствуют увеличению количества жировых клеток в крови и таким образом нарушают кровообращение в области большеберцовой кости, что может привести к инфаркту костного мозга.
Остеоартроз – дегенеративно-дистрофическое заболевание суставов, которое чаще всего возникает вследствие недостатка физической активности и ожирения.
Некроз кости, который возникает вследствие инфекции, называется септическим костным инфарктом. Кости хорошо защищены от вредных агентов. Такая инфекция возникает либо при системном заболевании, либо после хирургического вмешательства или травмы тазобедренного сустава, а также других сочленений. Патогены движутся от первоначального очага инфекции в другие части тела.
Некроз костного вещества обычно вызван стафилококковыми инфекциями. Другие бактерии и вирусы также могут атаковать костную ткань и влиять на функцию сосудов. Патогены проникают в кости через кровоток, остаются там и размножаются.

Инфаркт костного мозга может развиться в результате инфекционного заболевания – туберкулеза
По мере прогрессирования инфекции часто возникает абсцесс. Общим примером этого процесса является гнойный пародонтит, который приводит к заражению костей. На более поздних стадиях абсцесс может привести к сильному инфаркту костного мозга. Типичными инфекционными заболеваниями, которые приводят к инфаркту кости, являются:
- Болезнь Лайма.
- ВИЧ-инфекция.
- Стафилококковая инфекция.
- Стрептококковая инфекция.
- Туберкулез.
Инфаркт костного мозга может появиться в результате случайной травмы мягких тканей, переломов костей или ошибок хирургического лечения. Посттравматический инфаркт костного мозга развивается без участия инфекционного патогена. У пациентов в результате травмы может возникнуть перелом кости.
Если кровеносные сосуды кости сильно повреждаются во время операции, инфаркт нельзя исключать. Кроме того, посттравматические инфаркты после хирургического вмешательства также возникают вследствие отсутствия гигиенических мер и заражения больничными микробами.
Планируемая операция – артроскопия коленного сустава или экстренное хирургическое лечение после переломов костей – должна проходить в строго стерильных условиях. На загрязненном операционном столе вероятность занесения инфекции существенно увеличивается. Кроме того, «больничные микробы» плохо реагируют на общие антибиотики, что может осложнить лечение.
В чем опасность инфаркта костного мозга?
Некроз костей вызывает сильную боль. Во многих случаях она также распространяется на большие суставы или соседние органы, что приводит к значительным ограничениям и дискомфорту в повседневной жизни пациента. Если боль также возникает в ночное время суток, она часто приводит к проблемам со сном и, следовательно, к депрессии или другим психическим расстройствам.
Диагностика

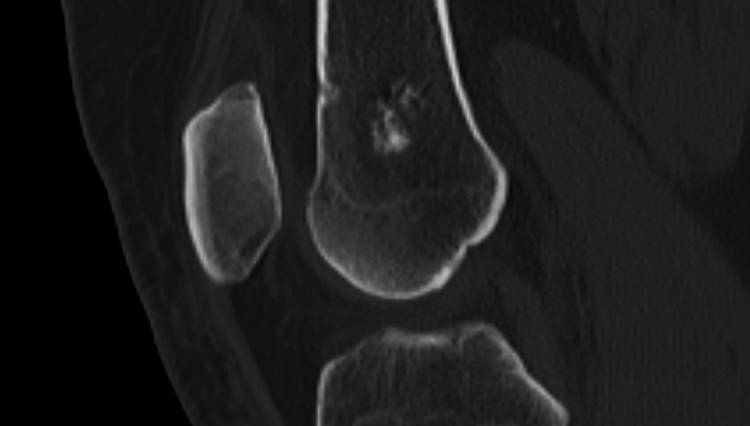
Магнитно-резонансная томография костного мозга на начальных стадиях обнаруживает отёчность и является одним из основных методов диагностирования данной патологии
На начальном этапе врач расспрашивает пациента о локализации, интенсивности и начале появления симптомов. Затем собирает анамнез и проводит физический осмотр пораженной конечности.
Золотым стандартом диагностики инфаркта костного мозга является магнитно-резонансная томография (МРТ) и рентгенография. Компьютерная томография (КТ) или костная сцинтиграфия необходима только для уточнения диагноза или выявления сопутствующих заболеваний (опухоли, переломы). Методы визуализации также следует проводить несколько раз в зависимости от причины, курса и терапии.
Лечение
Основные формы терапии:
- Симптоматическая (обезболивающая) терапия.
- Физиотерапия.
- Лекарственная терапия.
- Хирургическое удаление (опухоль, артроз).
Пациенту назначают временную симптоматическую терапию болеутоляющими и противовоспалительными средствами. Также рекомендуется в течение 4-6 недель ходить на костылях, чтобы не нагружать конечности.
В случае выраженных симптомов или отсутствия лечебного эффекта от симптоматической терапии рекомендуется провести декомпрессию ядра кости, что приводит к немедленному снижению давления и, как правило, к уменьшению боли.
Лекарственная терапия Илопростом и бисфосфонатами показала положительный эффект в различных исследованиях, но в настоящее время не одобрена в России. Злокачественные опухоли следует рассматривать отдельно, выявлять на ранней стадии и последовательно лечить, например, путем хирургического удаления или с помощью химиолучевой терапии.
Прогноз

При своевременном обнаружении инфаркта костного мозга и адекватном лечении прогноз вполне благоприятный, однако обнаружить болезнь на начальных этапах удается редко
Часто симптомы появляются не сразу, а через несколько недель или месяцев. Во многих случаях у пациента не развиваются серьезные осложнения. Однако многие больные зависят от хирургических процедур. Некроз костной ткани не влияет на продолжительность жизни пациента.
Если возникает резкая боль при движении вследствие травмы или другой причины, рекомендуется обратиться за консультацией к врачу. Во многих случаях костный инфаркт можно полностью обратить вспять на ранней стадии с помощью физиотерапевтических процедур и медикаментозных средств. Отсроченное лечение может в значительной степени усложнить последующее лечение заболеваний или травм различной степени тяжести.





Вам нужно войти, чтобы оставить комментарий.
Инфаркт костного мозга: чем опасен и как проявляется?
Инфаркт костного мозга (ишемический некроз кости) – необратимое повреждение костного мозга и близлежащей ткани, которое вызвано уменьшением местного кровоснабжения. Патологию могут вызвать как лекарственные или химические препараты, так и заболевания различного происхождения. Диагноз подтверждается путем гистологического исследования поврежденного костного мозга. Методы лечения во многом зависят от причинного заболевания.
Что такое инфаркт костного мозга?
При инфаркте костного мозга нарушается кровоснабжение опорно-двигательного аппарата, из-за чего отсутствует его должное питание
Костный мозг составляет 4% от общей массы тела – у взрослого человека весом около 65 килограммов он весит около 2,6 кг. Гемопоэтический компонент этого органа продуцирует около 500 миллиардов эритроцитов в день. Костный мозг также является ключевым компонентом лимфатической системы.
Инфаркт в данном случае – это некроз костного мозга из-за уменьшения кровоснабжения тканей (в области плеча или других частей тела). Основная причина – сужение сосудов вследствие тромбоэмболии или застоя крови. В результате ишемия приводит к отсутствию питательных веществ, что, в свою очередь, препятствует образованию новой костной ткани. Поскольку костный мозг должен постоянно обновляться, как и каждая ткань тела, инфаркт приводит к разрушению клеток.
Классификация
Существует 3 типа инфаркта костного мозга:
- Асептический.
- Септический.
- Посттравматический.
Симптомы
Вначале инфаркт в области костного мозга протекает бессимптомно, поэтому расстройство выявляется случайно в ходе медицинских обследований по другим причинам. Позже, однако, появляются явные симптомы в области костей и суставов, которые выражаются прежде всего в боли. Боль первоначально возникает только во время тренировки, но с определенного времени она также может ощущаться в состоянии покоя.
- Боль при физических нагрузках.
- Боли в суставах.
- Связанные с болью ограничения движения.
- Отек в области костей и суставов.
Инфаркт костного мозга в области бедренной кости может вызывать нарушения походки, боль в тазобедренном суставе и уменьшить амплитуду движений нижних конечностей. Инфаркт костного мозга в области коленного сустава характеризуется возникновением сильной боли при физических нагрузках, приседании или ходьбе. В некоторых случаях даже при отсутствии активности боль не исчезает.
Причины

Неправильное питание и как следствие – ожирение, нарушает кровообращение в области большеберцовой кости, что может привести к инфаркту костного мозга
Механизмы и причины возникновения асептических инфарктов костного мозга изучены не полностью. Однако, как представляется, существует ряд факторов риска, которые способствуют развитию такой патологии. К ним относятся, в частности, некоторые терапевтические меры, которые сильно влияют на костное вещество.
Нередко инфаркт костного мозга появляется в ходе иммунотерапии с высокой дозой кортизона или сиролимуса. В частности, химиотерапевтические меры по лечению рака гематопоэтической системы (например, лейкемии и лимфомы) увеличивают вероятность возникновения асептического некроза кости. При лучевой терапии риск немного ниже, чем при использовании системной химиотерапии. Хотя радиотерапия помогает уничтожить раковые клетки, оно также атакует здоровые клетки организма – кровеносные сосуды костной ткани.
Бисфосфонаты являются лекарственными средствами, которые используются для ингибирования потери костной массы при остеопорозе. В качестве побочного эффекта эти препараты также препятствуют образованию новых кровеносных сосудов в костях, что приводит к дефициту костной ткани и питательных веществ.
В дополнение к химиотерапевтическим агентам и бисфосфонатам существует ряд других препаратов, которые могут сильно влиять на кровеносные сосуды костей. Особенно примечательны здесь кортикостероиды и иммуносупрессоры: все эти лекарства ухудшают свертывание крови и таким образом изменяют характеристики кровообращения. В долгосрочной перспективе сжижение крови может привести к закупорке мелких сосудов.
Асептический инфаркт костей также может появиться в результате нездорового образа жизни и некоторых заболеваний. Следующие недуги могут вызвать инфаркт костного мозга:
- Остеоартроз.
- Артериосклероз.
- Системная красная волчанка.
- Болезнь Гоше.
- Остеопороз.
- Серповидноклеточная анемия.
Экстремальные физические нагрузки являются важным фактором риска, который способствует развитию инфаркта костного мозга в области плечевой кости и других частях тела. Хроническое употребление алкоголя и ожирение оказывают огромное влияние на кровообращение. Считается, что ожирение и алкоголь способствуют увеличению количества жировых клеток в крови и таким образом нарушают кровообращение в области большеберцовой кости, что может привести к инфаркту костного мозга.
Некроз кости, который возникает вследствие инфекции, называется септическим костным инфарктом. Кости хорошо защищены от вредных агентов. Такая инфекция возникает либо при системном заболевании, либо после хирургического вмешательства или травмы тазобедренного сустава, а также других сочленений. Патогены движутся от первоначального очага инфекции в другие части тела.
Некроз костного вещества обычно вызван стафилококковыми инфекциями. Другие бактерии и вирусы также могут атаковать костную ткань и влиять на функцию сосудов. Патогены проникают в кости через кровоток, остаются там и размножаются.

Инфаркт костного мозга может развиться в результате инфекционного заболевания – туберкулеза
По мере прогрессирования инфекции часто возникает абсцесс. Общим примером этого процесса является гнойный пародонтит, который приводит к заражению костей. На более поздних стадиях абсцесс может привести к сильному инфаркту костного мозга. Типичными инфекционными заболеваниями, которые приводят к инфаркту кости, являются:
- Болезнь Лайма.
- ВИЧ-инфекция.
- Стафилококковая инфекция.
- Стрептококковая инфекция.
- Туберкулез.
Инфаркт костного мозга может появиться в результате случайной травмы мягких тканей, переломов костей или ошибок хирургического лечения. Посттравматический инфаркт костного мозга развивается без участия инфекционного патогена. У пациентов в результате травмы может возникнуть перелом кости.
Если кровеносные сосуды кости сильно повреждаются во время операции, инфаркт нельзя исключать. Кроме того, посттравматические инфаркты после хирургического вмешательства также возникают вследствие отсутствия гигиенических мер и заражения больничными микробами.
В чем опасность инфаркта костного мозга?
Некроз костей вызывает сильную боль. Во многих случаях она также распространяется на большие суставы или соседние органы, что приводит к значительным ограничениям и дискомфорту в повседневной жизни пациента. Если боль также возникает в ночное время суток, она часто приводит к проблемам со сном и, следовательно, к депрессии или другим психическим расстройствам.
Диагностика
Магнитно-резонансная томография костного мозга на начальных стадиях обнаруживает отёчность и является одним из основных методов диагностирования данной патологии
На начальном этапе врач расспрашивает пациента о локализации, интенсивности и начале появления симптомов. Затем собирает анамнез и проводит физический осмотр пораженной конечности.
Золотым стандартом диагностики инфаркта костного мозга является магнитно-резонансная томография (МРТ) и рентгенография. Компьютерная томография (КТ) или костная сцинтиграфия необходима только для уточнения диагноза или выявления сопутствующих заболеваний (опухоли, переломы). Методы визуализации также следует проводить несколько раз в зависимости от причины, курса и терапии.
Лечение
Основные формы терапии:
- Симптоматическая (обезболивающая) терапия.
- Физиотерапия.
- Лекарственная терапия.
- Хирургическое удаление (опухоль, артроз).
Пациенту назначают временную симптоматическую терапию болеутоляющими и противовоспалительными средствами. Также рекомендуется в течение 4-6 недель ходить на костылях, чтобы не нагружать конечности.
В случае выраженных симптомов или отсутствия лечебного эффекта от симптоматической терапии рекомендуется провести декомпрессию ядра кости, что приводит к немедленному снижению давления и, как правило, к уменьшению боли.
Лекарственная терапия Илопростом и бисфосфонатами показала положительный эффект в различных исследованиях, но в настоящее время не одобрена в России. Злокачественные опухоли следует рассматривать отдельно, выявлять на ранней стадии и последовательно лечить, например, путем хирургического удаления или с помощью химиолучевой терапии.
Прогноз

При своевременном обнаружении инфаркта костного мозга и адекватном лечении прогноз вполне благоприятный, однако обнаружить болезнь на начальных этапах удается редко
Часто симптомы появляются не сразу, а через несколько недель или месяцев. Во многих случаях у пациента не развиваются серьезные осложнения. Однако многие больные зависят от хирургических процедур. Некроз костной ткани не влияет на продолжительность жизни пациента.
Причины и симптомы инфаркта костного мозга
Костный мозг – это орган, который отвечает за обновление крови, формируя новые кровяные клетки. Количество этого вещества в организме зависит от массы тела и составляет 5% от общего веса. Сбой в работе этого органа, приводит к такому заболеванию, как инфаркт костного мозга. Чем быстрей выявить это заболевание, тем легче и качественней будет происходить лечение.

Особенности патологии
В процессе нарушения кровотока в коронарных сосудах, отвечающих за снабжение кислорода к клеткам тканей, происходят необратимые процессы в работе опорно-двигательной системе. В результате, костный мозг начинает отмирать. Из-за отсутствия питания тканей, происходит разрушение клеток. Наиболее уязвимая область – головка бедренной кости. Некроз большой берцовой кости и плечевых суставов встречается редко, на их долю приходится 1.5-2%.
Распознать начало развития болезни затруднительно. Врачи рекомендуют провести ряд медицинских исследований, чтобы избежать необратимых последствий и выявить причину недомогания. Для этого необходима госпитализация.
Причины
На причины развития инфаркта костного мозга могут повлиять множество факторов:
- терапевтические меры;
- иммунотерапевтические меры;
- химиотерапия;
- нездоровый образ жизни;
- нагрузки, физического характера;
- травмы;
- инфекции;
- перепады давления окружающей среды;
- ожирение;
- болезни другого характера.
Заработать инфаркт костного мозга рискуют люди, чей образ жизни связан с ежедневными физическими нагрузками.
К ним можно отнести спортсменов и людей, занятых тяжёлым трудом.
Избыточный вес и алкоголизм приводят к увеличению жировых клеток. Это влечёт за собой развитие тромбоэмболии и застоя крови.
Шахтёры, долгое время находящиеся под землёй; водолазы, чья трудовая деятельность «протекает» под водой; альпинисты – взбирающиеся высоко в горы, испытывают на себе атмосферное давление и его перепады. Всё это неблагоприятно влияет на опорно-двигательную систему.
Инфаркт костного мозга также возникает в результате лечения других заболеваний. В этом случае говорят о терапевтических мерах. На причину возникновения влияют:
- приём высоких доз кортизона или сиролимуса;
- курсы химиотерапии при лейкемии или лимфоме;
- лучевая терапия;
- применение бисфосфонатов;
- медикаменты, ухудшающие свёртываемость крови (кортикостероиды и иммуносупрессоры).
Опасность развития инфаркта костного мозга существует у лиц, имеющих заболевания:
- панкреатит;
- подагра;
- остеопороз;
- ревматоидный артроз;
- болезнь Бехтерева;
- анемия.
Больные, перенёсшие инфаркт, должны внимательно следить за здоровьем опорно-двигательного аппарата, из-за нарушено кровообращения.
Симптомы по стадиям
Развитие проходит 5 стадий, прежде чем достигает апофеоза. Эффективность лечения будет намного выше, если некроз выявить своевременно. Для каждого этапа развития характерны определённые симптомы. Чем запущенней болезнь, тем сильней проявляются признаки недуга.
Основные стадии протекания ишемии.
| №1 |
|
| №2 |
|
| №3 |
|
| №4 |
|
| №5 |
|
Каждый организм индивидуален, поэтому степень протекания каждой стадии происходит по-разному.
Диагностика
Прежде чем приступить к диагностированию болезни, врач визуально осматривает поражённое место и выявляет все сопутствующие симптомы.
Определить возникновение некроза костного мозга возможно только с помощью аппаратной диагностики.
Выделяют 4 медицинских мероприятия:
- Рентгенографическое обследование . Рассчитывать на этот метод на ранних стадиях, не стоит. Но можно заметить кальцинаты на внешней области кости в виде кольца или гроздьев винограда. Поражённые участки выглядят более тёмными.
- Магниторезонансная томография . При данном методе исследования можно заметить:
- гипоинтенсивную отёчность;
- отграничивание кости по периферии;
- скопление контрастных веществ в периферической зоне;
- некрозированные участки эквивалентны жировым тканям.
- Компьютерная томография . Выявляет деструкцию трабекул.
- Сцинтиграфия . Помогает определить болезнь на ранних и поздних стадиях. На ранних – фиксирует наличие «холодных» пятен. Это говорит о том, что в поражённом месте уменьшается количество радионуклидов. На поздних сроках – количество радионуклидов повышается.

Методы лечения заболевания
- Консервативное . Уменьшение болезненных симптомов и прекращение некрозирования тканей. К этому лечению относятся:
- Медикометозная терапия . По рекомендации врача используются противовоспалительные и обезболивающие средства (Целебрекс, Ортофен, Нимесулид, Мовалис, Кетоконазол и др.).
- Физиопроцедуры . Назначают УФ-облучение (всего 3-4 курса), ультрозвуковое воздействие, фонофорез гидрокортизона, ванны (радоновые, сероводородные, хлоридные натриевые), грязелечение.
- Лечебно-физкультурный комплекс . Выполняется под присмотром специалиста. Сюда входят: ходьба на месте, растяжка мышц, упражнения на тренажёрах.
- Диета . Употреблять в пищу злаки, зелень, рыбу отварное мясо птицы, семена тыквы. Побольше витаминов и белков.
- Хирургическое . При данном методе лечения проводят:
- Туннелизация . В больной кости просверливается щель, помогающая нормализовать давление внутри кости.
- Межвертельная остеотомия . Поражённая кость разрезается. Костные осколки фиксируются, с помощью винтов, в месте разреза.
- Артропластика . Омертвевшие кости, заменяются прокладками, чьи функции подобны натуральным хрящам.
- Эндопротезирование . Протез из искусственных тканей замещает натуральный.
Выздоровление наступает не раньше, чем через 2 месяца, в зависимости от сложности операции.
К этому способу лечения стоит относиться с опаской. Прежде всего, необходимо узнать точный диагноз, стадию, противопоказания. Лечение требуется обсудить с врачом.
Рецепты, которые широко используются в народной медицине в качестве настоев:
- Морковный сок (1 стакан в день).
- Настой черники (3 раза в день).
- Чай из молодых побегов хвои.
- Щавельный сок.
- Настой: прополис + мумиё + сок алоэ.
В качестве примочек и компрессов:
- Гвоздичное масло.
- Кашица из щавеля.
- Простокваша.
- Листья можжевельника.
- Капустный лист с мёдом.
Прогноз
Инфаркт костного мозга редкое заболевание. Саркома, инвалидность – являются последствиями при несвоевременном и неправильном лечении. Зачастую болезнь поддаётся медикаментозному лечению и вмешательство скальпеля возможно избежать.