Блокада сердца у ребенка
Блокада сердца – заболевание, которое возникает из-за нарушения сердечного ритма у ребенка по причине медленного или прекратившегося потока нервных импульсов в проводящей системе.
Причины
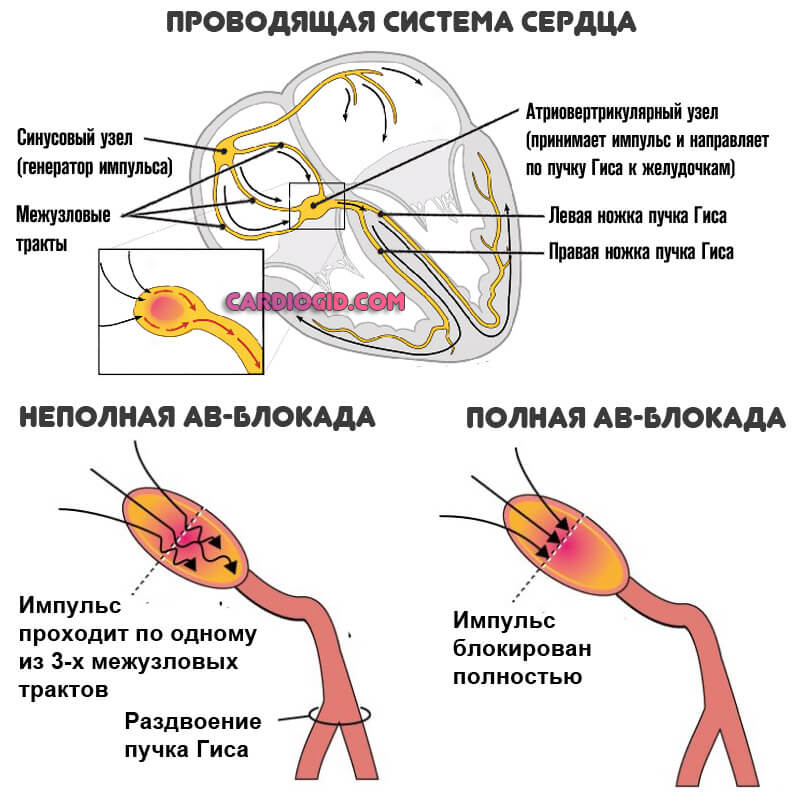
Импульсы создает синусовая узловая система правого предсердия. Затем сигнал поступает к предсердиям и вынуждает их сокращаться. После чего импульсы достигают желудочка, от которого проводящая система разветвляется к остальным участкам. В изменении этого естественного хода импульсов кроются причины сердечной блокады.
Нарушения способны оформиться во время внутриутробного развития или от наследственности. Если мать во время беременности болела волчанкой, то на ребенке заболевание выражается как осложнение.
Причины недуга иногда лежат в инфекционных заболеваниях, таких как болезнь Лайма. Порой, такое осложнение начинается после оперативного вмешательства, когда у ребенка травмируется сердце. Путем токсических поражений, болезнь могут спровоцировать определенные лекарственные средства.
Развитие сердечной блокады у ребенка специалисты определяют, как патологию, возникшую на почве других заболеваний. Нарушение проводимости сердца может быть следствием: вегетососудистой дистонии, кардиосклероза, кардиомиопатии, ваготонии, миокардита. Практически любое повреждение мышц сердца теоретически способно повлечь нарушения. Среди спортсменов они проявляются от усиленных физических нагрузок.
Симптомы
Симптомы заболевания проводимости сердца могут подойти ко многим другим недугам, поэтому для точной диагностики следует обратиться к докторам. Нарушение проводимости сердца у ребенка выражается головокружением и одышкой. В левой стороне груди возникают боли, появляется синусовая аритмия. Сердцебиение характеризуется нестабильной работой ритма (способно как учащаться, так и замедляться).
Возникает характерная усталость вплоть до обмороков. Ее побудительные причины – физические или психологические перегрузки.
Потери сознания сопровождаются судорогами, цианозом и даже отсутствием пульса. Работа желудочка переключается на гетеротопный режим и наступает временная асистолия. Короткие асистолические паузы как раз и проявляются в виде головокружений и общего низкого энергетического тонуса организма. Длинные асистолические паузы очень опасны и представляют непосредственную угрозу жизни ребенка.

Ток крови в сердечных внутренностях нарушается и это причина растяжения камер. Питание миокарда и остальных органов резко ослабевает. Медленное кровообращение не справляется со снабжением организма в целом. Среди осложнений у ребенка может проявиться сердечная недостаточность.
Болезнь может отразиться не только в отставании на уровне физических возможностей, но и быть препятствием в развитии психики ребенка.
Классификация
Нарушения проводимости проявляются в различных местах сердца (предсердие, ветви от левой ножки пучка гиса и т.д.). Способ лечения отталкивается от места локализации недуга.
Синотриальная блокада (предсердная) – нервный сигнал замедляется в мышцах предсердия. Проявления предсердной блокады очень похожи на брадикардию, когда диагностируется замедление сердечных сокращений.
Атриовентрикулярная блокада (предсердно-желудочковая) – когда электрический импульс нарушается при прохождении от предсердий к желудочкам в районе предсердно-желудочкового узла. Нарушенная атриовентрикулярная проводимость выражается проблемами ритма. Серьезность нарушения сердечной работы определяется по степени.
Атриовентрикулярная блокада бывает:
- 1 степени – является легкой формой заболевания. Передающие электрические импульсы по мышцам сердца идут медленнее нормы, но в итоге доходят до желудочка. Частотность сердечного ритма остается плавной, а симптоматика не проявлена или не опасна. Такая блокада подразумевает регулярное наблюдение.
- 2 степени (так называемая неполная блокада) – при ней некоторые импульсы совсем не передаются до желудочков, а сердцебиение пониженного ритма. Неполная блокада не представляет серьезной опасности, если протекает без осложнений. В ином случае, неполная блокада может продолжиться в виде третьей степени.
- 3 степени (по-другому – полная поперечная блокада сердца) – самый опасный вид. Нарушения проводимости самые сильные — импульсным сигналам невозможно добраться до желудочков. Полная блокада вынуждает желудочки проводить самостоятельную замену импульсов, но удовлетворить потребности полностью они не могут, что выражается в виде медленного сердечного ритма.
Внутрижелудочковая блокада – выражена в правой или левой части пучка гиса. Бывает как полная, так и частичная. Проводимость нервных импульсов нарушается на уровне правой или левой ножки пучка гиса, а также при блокировке ветви от левой ножки пучка гиса (задняя и передняя ветви). Обычно, угрозу жизнедеятельности не несет, поскольку нервные сигналы могут проходить препятствие по соседней ветви.
Виды внутрижелудочковых блокад:
- Правой ножки пучка Гиса – нервные сигналы идут по левой ножке, а по правой в массе своей отсутствуют. В некоторых случаях импульсы по правой ножке не проходят совсем.
- Левой ножки пучка Гиса – нервные импульсы из-за блокировки левой ножки пучка перетекают в желудочек сторонними путями.
- Передней ветви левой ножки пучка гиса – нарушение хода импульсов по ветви к стенкам желудочка (может быть полная и частичная блокировка).
- Задней ветви левой ножки пучка Гиса – определяется реже остальных, препятствует ходу импульсов по ветви на пути к желудочку.

Диагностика
Определить болезнь сердца можно при посещении врача. При первых симптомах и подозрениях не стоит откладывать поход к специалисту. Следует обратиться к кардиологу или аритмологу, которые назначат процедуры для проверки сердечного ритма и проводимости. Доктор расспросит о наблюдаемых симптомах, проверит медицинскую историю и осуществит физический осмотр ребенка. После заключения врача могут быть назначены следующие виды обследований:
- ЭКГ – процесс записи деятельности сердца, при котором фиксируется работа сердечной мышцы; проводится с помощью силы электрического тока;
- ЭКГ с атропиновыми пробами – запись ЭКГ происходит после введения в вену вещества атропина (оно изменяет сердечный ритм);
- Эхокардиография – процесс, в котором с помощью ультразвуковых волн анализируется формы и размеры сердца, складывается представление о его проводимости;
- Холтеровское мониторирование – способ непрерывной записи ЭКГ в условиях повседневной жизни, что позволит проанализировать изменения сердечной проводимости на кардиограмме в разное время суток. Метод позволит создать дневник наблюдений сердечного ритма, и наиболее точно охарактеризовать заболевание.
Лечение
Лечение производит только врач, поэтому самолечение недопустимо. Несвоевременная помощь принесет осложнения или опасность для жизни ребенка (особенно если у него полная блокада).
Неотложная помощь
Неполная атриовентрикулярная блокада не требует экстренной помощи. Незамедлительная госпитализация нужна, если у детей полная атриовентрикулярная блокада. Острые проявления болезни требуют первой помощи и стационарного наблюдения. Медикаментозная помощь улучшает работу миокарда, что ведет к повышению проводимости сердца.
Препараты
За подбором препаратов обращение к врачу обязательно. Назначение лекарственного средства зависит от конкретного типа болезни. Из препаратов прописываются беллоид, эфедрин, беллатаминал. Некоторые средства, используемые при заболеваниях сердца, сами провоцируют возникновение блокады. Об этом надо обязательно проконсультироваться с доктором.
Операция
Крайним методом будет оперативное вмешательство, когда к сердцу встраивается электрокардиостимулятор. Аппарат призван приводить в норму количество сердечных сокращений и сбалансировать ритм сердцебиения. Имплантация назначается:
- Если у желудочкового ритма показатель частоты менее сорока в минуту;
- Если диагностирована полная блокада со стенокардией;
- При артериальной гипертензии.
Народные средства
Народные методы помогают сердцу в восстановлении ритмичного функционирования, но такое лечение требует консультации кардиолога. Наиболее популярные средства – отвары из мелиссы, цветков боярышника, измельченного корня валерианы. Второй способ – делать настойки с измельченной перечной мятой.

Прогноз и профилактика
Первым делом профилактика должна совмещаться с неотложным лечением сердечных недугов, даже если блокада частичная и нет прямой угрозы жизни. Предпочтительно применять медикаменты, чем использовать народные средства.
Второй обязательный момент – слежение за работой сердца и оценка малейших изменений в худшую сторону. Необходимо регулярно делать ЭКГ, чтобы предупредить последствия. По рекомендации докторов применять лекарственные средства. Если запрещены сильные физические нагрузки, то ни в коем случае не позволять ребенку перегружаться.
При наличии других заболеваний, нельзя прекращать посещение врача-кардиолога для профилактических осмотров и определения текущей степени болезни. Здоровым детям надо предписывать ежегодные осмотры, с целью заблаговременной диагностики (при помощи ЭКГ).
Стоит следить за рационом: ограничить употребление крепкого чая, перестать принимать жареные и слишком жирные продукты, кушать больше овощей и фруктов. В плане физических упражнений требуется исключить перегрузки, но при этом продолжать выполнять зарядку по облегченной программе. В эмоциональном плане многое значит обстановка с минимальным количеством стрессов.
Атриовентрикулярная (АВ) блокада 1-2-3 степени, полная и неполная: причины, диагностика и лечение
A B блокада сердца представляет собой частный вариант нарушения сократимости сердечной мышцы. По своей сути это ослабление, либо полное прекращение проводимости электрического импульса по атриовентрикулярному узлу.
Лечение требуется далеко не всегда. На ранних стадиях восстановление не проводится вовсе, показано динамическое наблюдение.
По мере прогрессирования назначается медикаментозная терапия. Длительность полного цикла развития отклонения составляет, примерно, 3-10 лет.
Симптомы возникают намного раньше, чем наступает терминальная фаза. Они достаточно выражены. Потому есть время на диагностику и лечение.
Все мероприятия проводятся под контролем кардиолога и по мере необходимости смежных профильных специалистов.
Классификация АВ-блокад
Подразделение проводится по трем основаниям.
В зависимости от характера течения:
- Острая. Встречается относительно редко, возникает как итог тяжелых внешних факторов. Травмы, рвота, резкая перемена положения тела, течение соматических патологий, все это моменты развития процесса. Риски остановки сердца максимальны . Коррекция состояния и стабилизация пациентов проводится в стационарных условиях, под контролем группы врачей.
- Хроническая форма. Диагностируется в каждом втором случае от общей массы АВ-блокад. Представляет собой облегченный вариант. Проявления минимальны, вероятность смертельного исхода также не высока. Восстановление проводится в плановом порядке. Лечение медикаментозное или хирургическое, в зависимости от стадии.
По степени нарушения функциональной активности волокон:
- Полная АВ блокада. Проводимость электрического импульса от синусового узла к атриовентрикулярному отсутствует вообще. Итог — остановка сердца и летальный исход. Это неотложное состояние, устраняется в реанимационных условиях.
- Частичная блокада антриовентрикулярного узла. Протекает легче, составляет большинство клинических случаев. Но нужно помнить, что прогрессирование может оказаться скачкообразным, однако подобное встречается сравнительно редко.
Возможно подразделение процесса по длительности течения:
- Постоянная блокада. Как и следует из названия, сама собой не устраняется.
- Преходящая (транзиторная). Длительность эпизода от пары часов до нескольких недель и даже месяцев.
- Приступообразная или пароксизмальная. Продолжительность около 2-3 часов.
Четыре степени тяжести
Общепринятая клиническая классификация проводится по тяжести течения. Соответственно называют 4 этапа в развитии процесса.
1 степень (легкая)
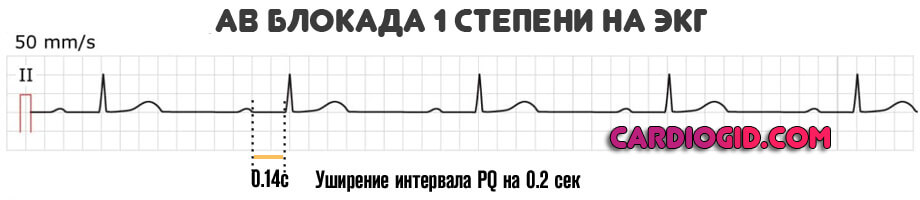
Возникает на фоне прочих кардиальных и внесердечных патологий. Проявления субъективного плана минимальны или полностью отсутствуют. На уровне диагностических методик есть незначительные отклонения в картине ЭКГ.
Восстановление возможно в течение 6-12 месяцев, но требуется не всегда. Показано динамическое наблюдение, по мере надобности — применение медикаментов.
2 степень (средняя)
Подразделяется еще на 2 типа, в зависимости от электрокардиографических данных.
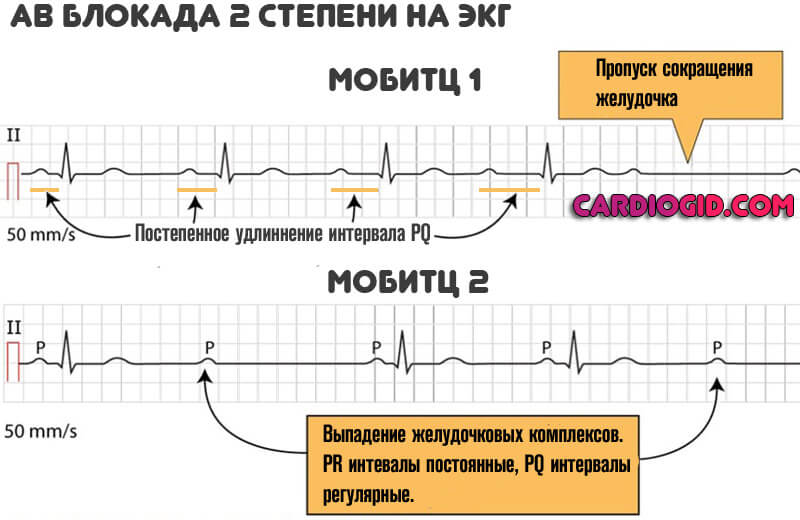
- АВ блокада 2 степени мобитц 1 характеризуется постепенным удлинением интервала PQ. Симптоматика также малохарактерна. Возникают минимальные проявления, которые практически не заметны, если не нагружать организм. Провокационные тесты достаточно информативны, но могут нести опасность для здоровья и даже жизни. Лечение идентичное, с большим упором на прием медикаментов.
- АВ блокада 2 степени мобитц 2 определяется выпадением желудочковых комплексов, что указывает на неполное сокращение кардиальных структур. Потому симптоматика куда ярче, не заметить ее уже трудно.
3 степень (выраженная)
Определяется выраженными отклонениями в работе мышечного органа. Изменения на ЭКГ выявить просто, проявлений интенсивны — возникает аритмия по типу замедления сокращений.
Подобные признаки не сулят ничего хорошего. На фоне комплексных органических дефектов возникает ослабление гемодинамики, ишемия тканей, возможна полиорганная недостаточность в начальной фазе.
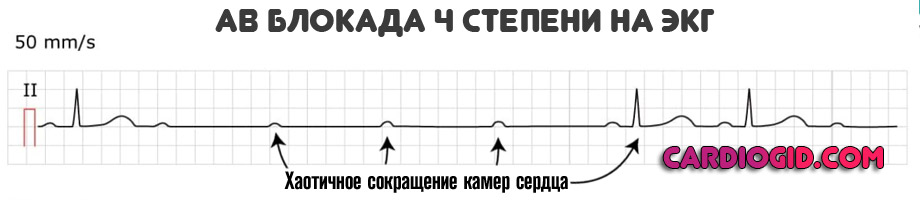
4 степень (терминальная)
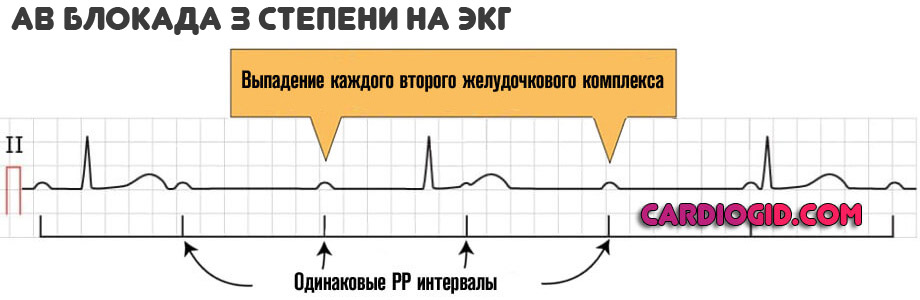
Определяется полной блокадой, частота сердечного пульса 30-50. В качестве компенсаторного механизма желудочки начинают сокращаться в собственном ритме, возникают отдельные участки возбуждения.
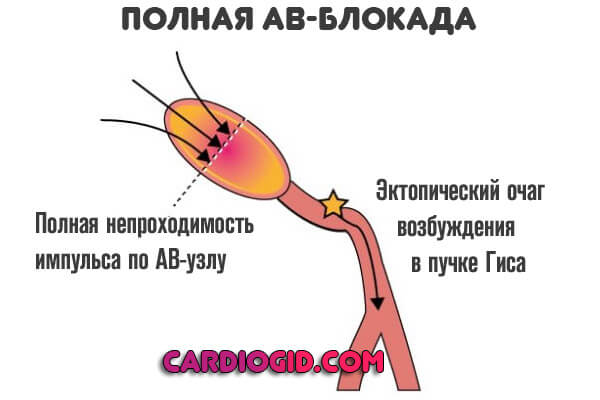
Все камеры работают на свой манер, что приводит к фибрилляции и желудочковой экстрасистолии . Смерть пациента — наиболее вероятный сценарий.
Клинические классификации используются для выявления конкретного вида заболевания, стадии, определения тактики терапии и диагностики.
Причины АВ блокады 1 степени
В основном это внешние факторы. Они могут быть устранены самим пациентом за редкими исключениями.
- Интенсивные физические нагрузки, чрезмерная активность. Возникает такое явление, как спортивное сердца. Нарушение проводимости — итог развитости кардиальных структур. На долю подобных причин приходится до 10% всех клинических ситуаций. Но поставить такой диагноз можно после длительного наблюдения и исключения органических патологий.
- Избыток лекарственных средств. Сердечных гликозидов, психотропных препаратов, блокаторов кальциевых каналов, спазмолитиков, миорелаксантов, наркотических анальгетиков, кортикостероидов.
- Нарушение процессов торможения нервной системы. Относительно безобидный фактор. Обычно является частью симптомокомплекса какого-либо заболевания.
Причины блокады 2-3 степеней
Намного серьезнее. Среди возможных факторов:
- Миокардит. Воспалительная патология мышечных слоев органа инфекционного или аутоиммунного (реже) генеза. Возникает как последствие в большинстве случаев.
Лечение в стационаре, клиническая картина яркая. Грозное осложнение — деструкция желудочков определяется в каждом десятом случае.
Особенно без специального антибактериального и поддерживающего воздействия.
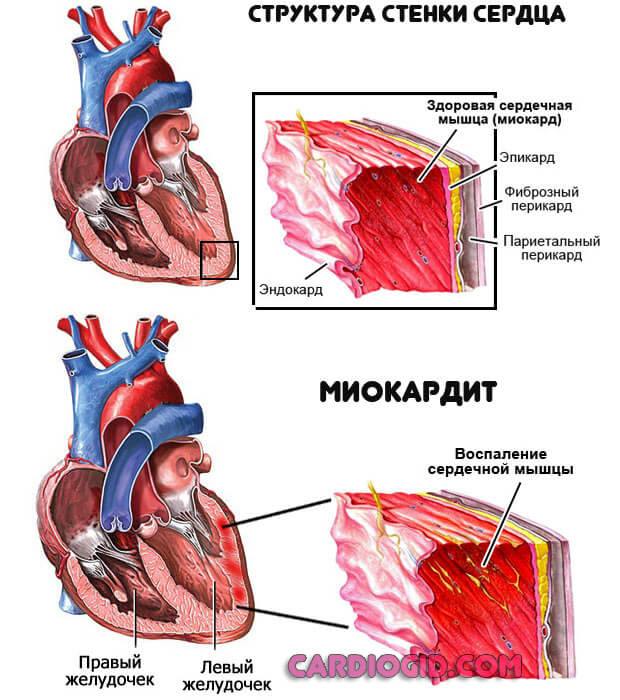
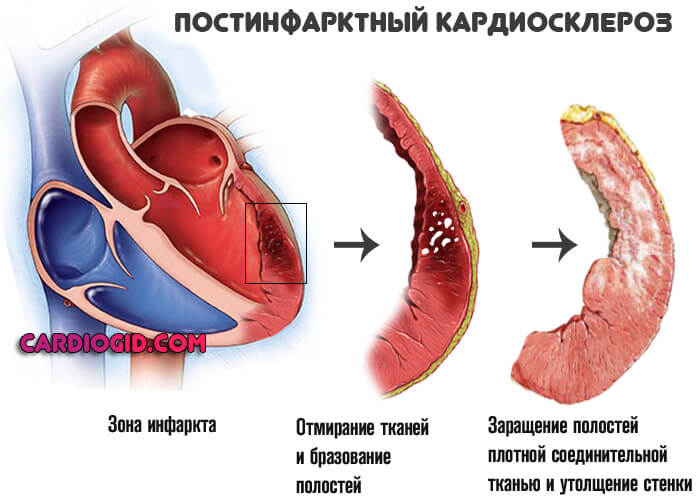
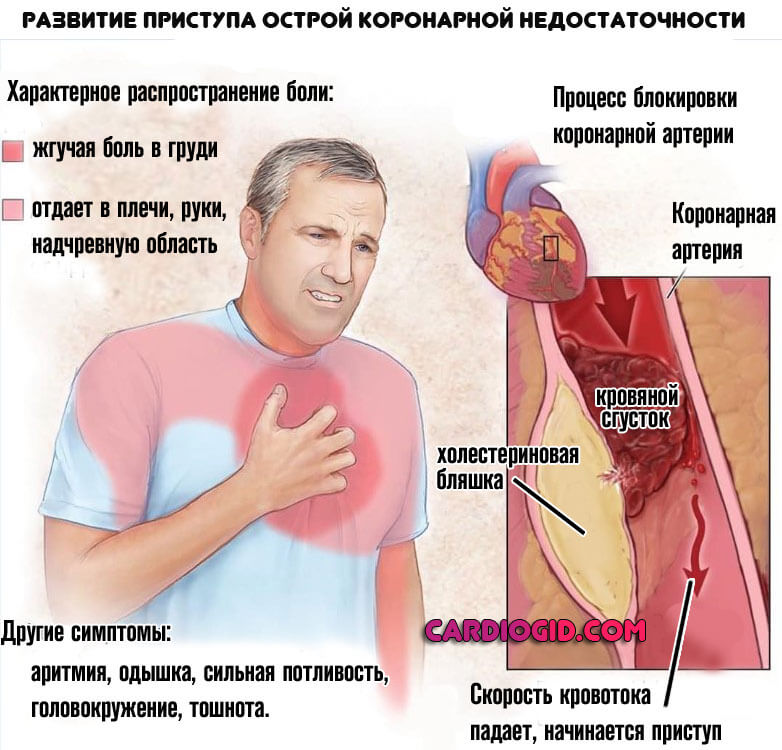
- Инфаркт. Острое нарушение трофики сердечных структур. Возникает в любом возрасте, преимущественно у пожилых пациентов. Также на фоне текущей ИБС, как осложнение.
Заканчивается некрозом кардиомиоцитов (клеток сердца), замещением активной ткани на рубцовую. Она не способна сокращаться и проводить сигнал. Отсюда АВ-блокада.
В зависимости от обширности можно говорить о степени тяжести. Чем больше структур пострадало, тем опаснее последствия.
Осложнения обширного инфаркта описаны в этой статье , симптомы предынфарктного состояния тут , причины и факторы риска здесь .
- Ревматизм. Аутоиммунный процесс, затрагивающий миокард. Лечение длительное, пожизненная поддерживающая терапия как результат.
Возможно замедлить деструкцию, предотвратить рецидивы, но полное избавление маловероятно.
Запущенное явление заканчивается повреждением пучков Гиса и нарушением проводимости.
- Ишемическая болезнь. По своему характеру похожа на инфаркт, но определенной критической массы процесс не достигает, поскольку кровоснабжение еще остается на приемлемом уровне. Однако некроз мышечного слоя не заставит себя долго ждать без лечения. Это логическое завершение ИБС .
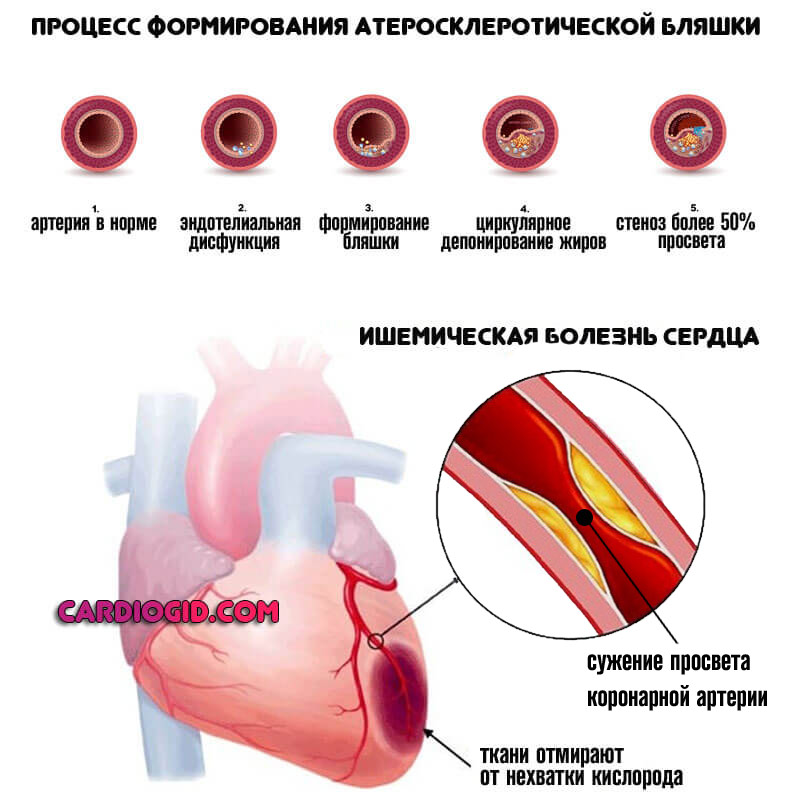
- Коронарная недостаточность. В результате атеросклероза с сужением или окклюзией соответствующих артерий, питающих кардиальные структуры. Проявления возникают на поздних стадиях. Блокада — одно из органических нарушений. Подробнее о коронарной недостаточности читайте здесь .
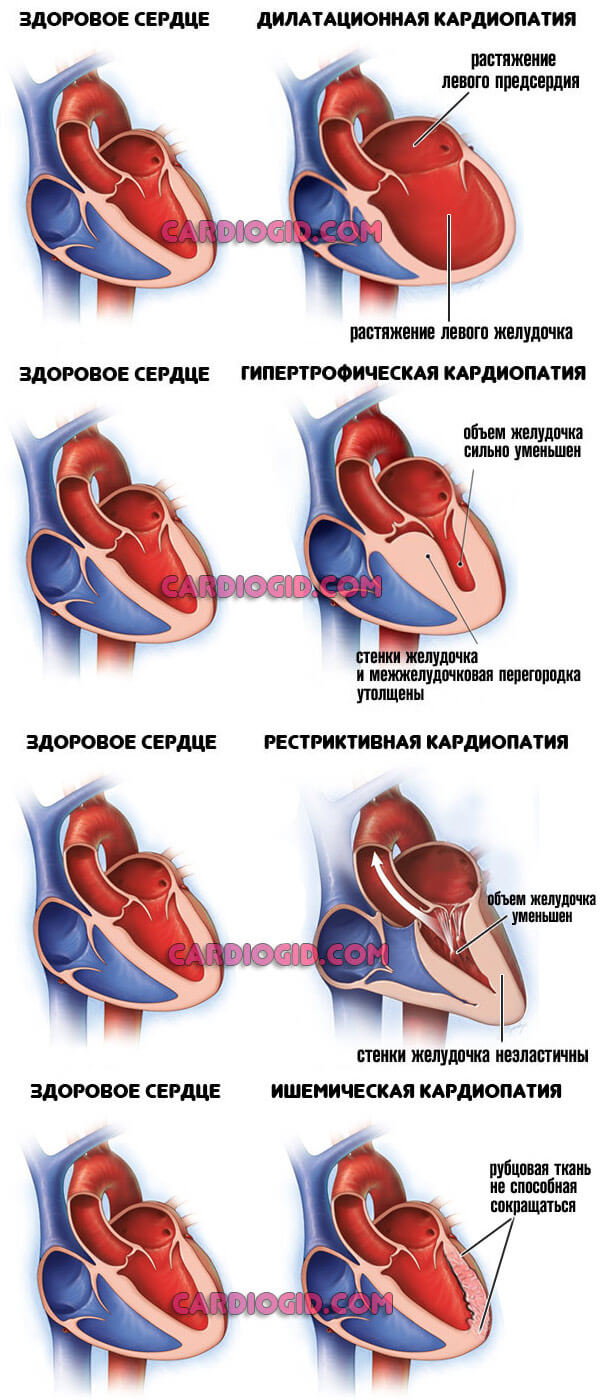
- Кардиомиопатия. Обобщенное наименование группы процессов. Возникает как следствие тяжелых соматических патологий.
Суть кроется в дистрофии мышечного слоя сердца. Сократимость падает, сигнал по поврежденным тканям проводится хуже, чем в нормальном положении.
Ослабление гемодинамики, ишемия, полиорганная недостаточность как следствия. Виды кардиомиопатии, причины и методы лечения описаны в этой статье .
Также сказывается наличие патологий надпочечников дефицитарного типа, щитовидной железы, сосудов, в том числе аорты.
Список можно продолжать дальше. Есть мнение об участии в процессе наследственного фактора. Так это или нет — понятно не до конца. В последние годы активно ведется изучение роли генетического компонента.
Симптомы в зависимости от степени
Клиническая картина зависит от этапа патологического процесса.
Проявления полностью или преимущественно отсутствуют. Пациент чувствует себя нормально, отклонений в жизнедеятельности нет.
Обнаружить дефекты функционального плана можно только по результатам электрокардиографии. Часто это случайная находка, обнаруживается по мере профилактического обследования человека.
Возможна легкая одышка при интенсивной физической нагрузке (работа, бег, спортивные мероприятия изнуряющего плана).
Атриовентрикулярная блокада 1 степени благоприятна в клиническом отношении. При раннем обнаружении есть шансы на полное излечение без последствий.
- Боли в груди неясного происхождения. Возникают в большинстве случаев. Это неспецифический признак. Длительность эпизода не свыше нескольких минут.
- Одышка на фоне интенсивных физических нагрузок. В спокойном состоянии ее нет.
- Слабость, сонливость, отсутствие работоспособности. Возможна апатичность, нежелание что-либо делать.
- Брадикардия . Изменение частоты сердечных сокращений в меньшую сторону. Угрожающего характера еще не имеет.
- Одышка при незначительной физической активности. Даже при простой ходьбе.
- Головная боль. Определяется ишемическими нарушениями в церебральных структурах. Длительность варьируется от нескольких минут до часов и даже дней. Необходимо отграничение от мигрени.
- Вертиго. Вплоть до раскоординации движений, невозможности ориентироваться в пространстве.
- Аритмия по нескольким типам сразу. Замедление кардиальной деятельности соседствует с изменением временных интервалов между сокращениями.
- Обмороки.
- Понижение артериального давления до критических отметок.
- Резкое падение ЧСС.
Все три представленных выше симптома входят в структуру так называемого синдрома Морганьи-Адамса-Стокса . Это неотложное состояние. Длится оно несколько минут, но несет колоссальную опасность для жизни.
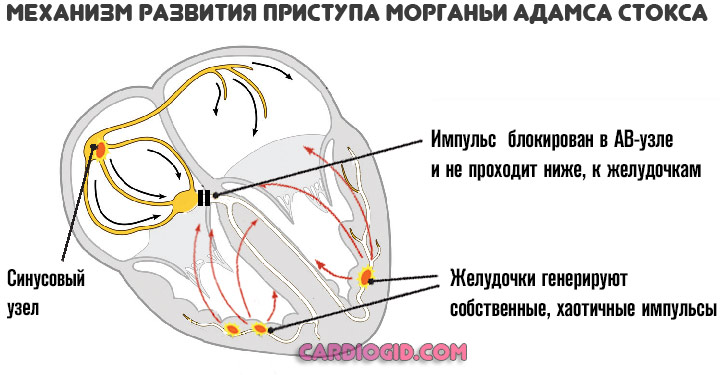
Возможны травмы, инсульт, инфаркт или остановка сердца. Если такого рода проявление имеет место — необходимо хирургическое лечение суть которого в имплантации кардиостимулятора.
Ее называют не всегда. Она является разновидностью предыдущей, но определяется еще более тяжелыми симптомами. Отмечают массивные органические нарушения во всех системах.
Смерть при av блокаде 4 степени становится неминуемой, это вопрос времени. Однако чтобы так запустить патологию нужно постараться и сознательно игнорировать все сигналы собственного тела.
Методы диагностики
Ведение лиц с отклонениями в проводимости кардиальных структур — под контролем кардиолога. Если процесс осложнен и имеет опасный характер — профильного хирурга.
Примерная схема обследования включает в себя такие элементы:
- Опрос пациента на предмет жалоб, их давности и длительности. Объективизация симптомов и фиксация.
- Сбор анамнеза. В том числе семейной истории, определение образа жизни, наличия вредных привычек и прочих. Направлен на раннее выявление источника проблемы.
- Измерение артериального давления. На фоне запущенного процесса, ко второй стадии или тем более третьей, вероятны скачки АД. С помощью рутинной методики дать поймать такое состояния трудно.
- Суточное мониторирование по холтеру. Более информативный способ. АД и ЧСС оцениваются каждые полчаса или чаще, в зависимости от программы. Может проводиться неоднократно для повышения точности.
- Электрокардиография. Позволяет выявить функциональные нарушения со стороны сердца. Играет одну из ключевых ролей в деле ранней диагностики.
- ЭФИ. Модифицированный вариант предыдущего обследования. Однако имеет инвазивный характер. Через бедренную артерию вводится специальный щуп. Оценивается активности отдельных участков кардиальных структур. Довольно тяжелое исследование, но альтернатив иногда ему нет.
- Эхокардиография. С целью выявления органических нарушений. Классический вариант в итоге длительного течения блокады — кардиомиопатия разной степени тяжести.
- Анализ крови. На гормоны, общий и биохимический. Для комплексной оценки состояния организма, в частности эндокринной системы и метаболизма вообще.
По мере необходимости, если предыдущие методы не дают ответов на вопросы, применяются КТ, МРТ, коронография, радиоизотопное исследование. Решение принимает группа ведущих специалистов.
Варианты отклонений на ЭКГ
Среди характерных черт:
- Расширение интервала QT более чем на 0.2 с. На первой стадии это типичная находка.
- Удлинение PQ. Изменение частоты появления желудочковых комплексов. Так называемый мобитц 1.
- Полное выпадение сокращений нижних камер сердца. Или же попеременное, в симметричном порядке.
- Ослабление ЧСС (брадикардия) разной выраженности. Зависит от этапа патологического процесса.
АВ-блокада на ЭКГ отмечается специфично, и чем тяжелее фаза, тем проще диагностировать проблему .
Лечение в зависимости от степени
Показано длительное динамическое наблюдение. Подобная тактика может повторяться не один год. Если прогрессирования нет, постепенно частота консультаций кардиолога становится реже.
На фоне усугубления назначают медикаменты нескольких фармацевтических групп:
- Противогипертонические препараты. Разных видов.
- Антиаритмические.
Если имеет место воспалительная инфекционная патология используются антибиотики, НПВП и кортикостероиды. Лечение строго в стационаре.
Транзиторная АВ-блокада 1 степени (переходящая) — это единственный опасный случай, требующий терапии, при условии вирусного или бактериального генеза.
Применяются препараты того же типа. В случае быстрого усугубления состояния смысла выжидать нет. Показана установка кардиостимулятора.
Независимо от возраста. Единственное исключение — пациенты старшей группы, которые могут не выдержать операции. Вопрос решается индивидуально.
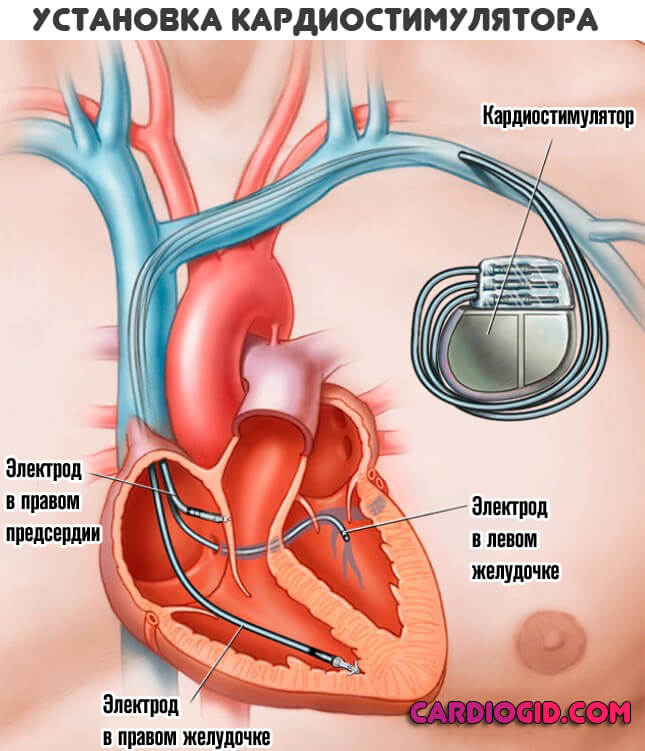
Имплантация искусственного водителя ритма обязательна. Как только наступает терминальная фаза, шансы на излечение минимальны.
На протяжении всего периода терапии показано изменение образа жизни:
- Отказ от пагубных привычек.
- Диета (лечебный стол №3 и №10).
- Полноценный сон (8 часов).
- Прогулки, ЛФК. Главное не перетруждаться. Длительность произвольная.
- Избегание стрессов.
Народные рецепты могут быть опасны, поэтому не используются.
Прогноз и возможные осложнения
- Остановка сердца. Реанимация в такой ситуации эффективна в минимальной степени, едва восстановившись, ритм снова изменится. Вероятен рецидив в перспективе нескольких дней.
- Кардиогенный шок. Потенциально летальное последствие. Причем смерть наступает почти в 100% случаев.
- Обморок и, как итог, травмы, может быть несовместимой с жизнью.
- Инфаркт или инсульт. Острое нарушение питания кардиальных структур и головного мозга соответственно.
- Сосудистая деменция.
Прогнозы зависят от этапа патологического процесса:
| 1 стадия. | Выживаемость близится к 100%. Риски есть только при наличии инфекционных поражений. |
| 2 этап. | Вероятность смерти около 20-30% без терапии. При полноценном лечении в 2-4 раза ниже. |
| 3 степень. | Летальность 40-60%. |
В терминальной фазе смерть неминуема. Терапия неэффективна.
Радикальное хирургическое воздействие с установкой кардиостимулятора существенно улучшает прогноз.
В заключение
Атриовентрикулярная блокада — это нарушение проводимости от синусового узла к предсердиям и желудочкам. Результат — тотальная дисфункция мышечного органа. Летальность высокая, но времени на лечение и диагностику достаточно. Это внушает оптимизм.
АВ БЛОКАДА 1 СТЕПЕНИ У РЕБЁНКА.





![]()
Вы не выложили ни одной ЭКГ, ни одной выписки, ни одного заключения, ни одной страницы ХОЛТЕРа. Это не претензия к Вам!)) Это констатация факта.
ВСЕ данные обследования отсканируйте или сфотографируйте, затрите личные данные, залейте ОДНИМ (!) архивом на любой файлобменник (например, http://www.fayloobmennik.net) и дайте ссылку здесь, в личку или на имэйл.
С уважением, Александр Юрьевич.
Мобильный телефон: +38 (066) 194-83-81
+38 (096) 909-87-96
+38 (093) 364-12-75
Viber, WhatsApp и Telegram: +380661948381
СКАЙП: internist55
ИМЭЙЛ: internist55@ukr.net
Персональный сайт: http://riltsov.kh.ua
Поскольку с вероятностью 90% в ответ будет тишина, отмечу:
ВСЕ что нужно по этой блокаде – наблюдение. Лечение не нужно и невозможно. Рибоксин позволяет занять ребенку рот, а Вам руки.



АВ-блок – это замедление проведения импульса с предсердий на желудочки. Эта пауза определяется по интервалу PQ на ЭКГ.
Нормальный PQ на ЭКГ в столь нежном возрасте – 80-160 мс. У Вашего ребенка такой и есть. 160! А на прежней ЭКГ был идеальный 130! Однако, эти 160 с учетом частоту пульса могут трактоваться как АВ-блок 1 степени.
Однако, такой пограничный АВ-блок не имеет значения. Он не нарушает работу сердца, не указывает на болезнь. Природа этого пограничного удлинения нерасследуемая. Все что можно делать – наблюдать. Достаточно ЭКГ раз в год. Никаких ограничений и отводов нет. Можно жить спокойно!
Только не берите врачей за горло, чем сильнее вцепитесь в горло врачу тем сильней будет болеть попа ребенка от ненужных уколов!
Когда приходите к врачу повторять как заклинание: «Уважаемый доктор! Я не требую от Вас назначения медикаментов. Вы можете дать любой совет, какой сочтете нужным. Я с благодарностью и удовлетворением приму любую рекомендацию, даже если она будет предполагать воздержание от лечения вообще».
Что еще прокомментировать?
В том-то и дело, что 130 (тогда) и сейчас среднее 154 есть норма.
А 200 мс отмечены верно. Так и есть 200 мс. Напоминаю, 200 мс – ЭТО НОРМА для взрослого. А для ребенка немного многовато. Именно поэтому признаю вердикт ” АВ-блок 1 степени” верным. Однако, блок минимальный, пограничный с нормой, не требующий никакого лечения. ТОЛЬКО наблюдение.
Прогноз точный я не могу дать. Есть все основания ожидать именно благоприятный прогноз!
Пути интервала PQ неисповедимы. Можно родиться здоровым ребенком, с превосходным PQ, а потом через пару лет может шарахнуть АВ-блок 3 степени! И что? Ну, жизнь с ИВР. Судьба такая.
У меня трое детей. Три дочери: 


Так вот ни одной из них пока ЭКГ не снимали. Нет в моей стране всеобщего ЭКГ скрининга детей. И вот я живу и не парюсь – а вдруг у них АВ-блокада 1 степени. Мои дочери здоровы, пульс у них нормальный, педиатры им ЭКГ не назначают. Я не делаю им ЭКГ, потому что ЭКГ НИЧЕГО не изменит! Скринигновое значение ЭКГ наукой внятно не доказано. В условиях гипердиагностического шабаша постсоветской медицины ЭКГ-скрининг несет больше вреда, чем пользы.
Прогноз благоприятный! Следите за ребенком и ЭКГ отслеживайте И ВСЁ БУДЕТ ХОРОШО при любом раскладе!

И Вам спасибо за добрые слова! Здоровья Вам и Вашим близким!
Настоящей АВ-блокады и не было, была пограничная, чуток за уши притянутая блокадка. Неудивительно, что она исчезла. А новая блокада не появилась. НОРМА сейчас!
Да, можно описать нарушение проведения по правой ножке. Но ЭТО нарушение частый вариант нормы. Это, во-первых. А, во-вторых, тут не нарушение, а картина соответствующая нормальному преобладание правых отделом сердца! Да, это преобладание симулирует картину нарушения проведения.
Как не крутите, норма!
Если при ООО нет изменений размера камер, то никакого влияния ООО на проводимость НЕ МОЖЕТ оказывать!
Что неясно, спрашивайте! Здесь, в личке, а еще вайбер, вацап, телеграм к Вашим услугам! )
Все мы рождаемся с настежь открытым овальным окном, потом у большинства оно закрывается. Незаросшее овальное окно имеет каждый третий-четвертый взрослый здоровый человек, не страдая от этого. Главное чтобы из этого окна не сильно «дуло».
У Вашего ребенка не дует. ООО – норма в столь нежном возрасте! А каждого четвертого здорового взрослого человека ООО больным не делает.
Дополнительная хорда, она же аномальная, она же ложная (фальшивая) – не дополнение, не аномалия, не фальшь, и не ложь, а норма полная!
Проводимость правой ножки ТОЧНО соответствует норме для ребенка.
Нет болезни сердца. Ребенок здоровья.
” Можно успокоиться мне и не изводить себя?”
Атриовентрикулярная блокада 1, 2, 3 степени у ребенка
Атриовентрикулярная (АВ) блокада у детей может возникать по причине инфекционных заболеваний, оперативного вмешательства, токсических поражений (в том числе из-за бесконтрольного употребления медикаментозных средств). AV блокада у детей может быть выявлена в ходе снятия электрокардиограммы (ЭКГ) сердца, суточного холтеровского мониторирования.
Патогенез АВ блокад у детей
АВ блокада сердца у детей (мальчиков и девочек) может быть врожденной – встречается крайне редко, примерно в 1 случае на 22 000 новорожденных. Частота развития АВ блокад после хирургических вмешательств по коррекции врожденных пороков сердца достигает 1 – 17% в зависимости от типа вмешательства и вида исправляемого порока. Если вашей дочери или сыну в ходе ЭКГ сделали диагноз АВ блокада, то следует сделать холтер (пройти суточное холтеровское мониторирование).
Патогенез АВ блокады у детей сводится к задержке проведения электрического импульса от предсердия к желудочку вплоть до пропуска сокращения. Причиной возникновения и развития заболевания может быть нарушение регуляции деятельности АВ узла со стороны вегетативной нервной системы или со структурными изменениям в проводящей системе сердца.
Блокада правой ножки пучка Гиса считается нормой для детей, в ночное время у 5% маленьких детей и 15% детей старшей возрастной группы может ночью наблюдаться увеличение интервала P – Q в ночное время. АВ блокада 1 степени у детей встречается в 0,6 – 8% случаев и считается (если нет пропусков сокращений желудочка, ударов) вариантом нормы.
Врожденные полные АВ блокады у новорождённых детей встречаются крайне редко – в среднем в одном случае из 22 000 (от 15 000 до 25 000). Изолированная врожденная AV блокада у новорожденных детей может наблюдаться в случае повреждения атриовентрикулярного узла ребенка материнскими антителами класса анти-SSA/Ro анти-SSB/La, направленными к внутриклеточным растворимым рибонуклеопротеидным комплексам 48-KD SSB/La, 52-KD SSA/Ro, и 60-KD SSA/Ro (источник: http://pedklin.ru/images/uploads/pages/Clinic_rec_(2).pdf). Также на развитие заболевания могут повлиять хромосомные и генетические отклонения: синдром Холта-Орама (Holt-Oram), 18-p синдром, синдром Кернса-Сейра (Kearns-Sayre), болезнь Фабри, гликогеноз II и V типа, мукополисахаридоз I H, I H/S и II типа, синдром удлинённого интервала QT.
Преходящие, или транзиторные АВ блокады у ребенка могут проходить самостоятельно. AV блокада 1 степени у детей (как и у взрослых) не требует специального лечения – ни медикаментозного, ни путем установки кардиостимулятора. Если максимальная пауза ритма при холтеровском мониторировании при АВ блокаде у ребенка менее 1,85 секунд, то лечения также не требуется. AV блокада 1 степени по причине вегетососудистой дистонии с ваготонией сама не уйдет, но требует лечения причины (часто это текущий воспалительный процесс в области атриовентрикулярного соединения). Также заболевание может быть врожденным – наследуемым генетически.
Транзиторная АВ блокада 1 степени у ребенка считается нормой для молодых людей, не требует лечения и может пройти с возрастом. Лечение назначается только в случае наличия сопутствующих проблем в работе сердца. Если нарушение носит функциональный характер, то прогноз обычно благоприятный – АВ блокада пройдет с возрастом, заболевание не имеет тенденции к развитию, а рецидивов не случается.
Определить, является ли полная АВ блокада у ребенка врожденной или нет, можно только в ходе медицинского исследования. Так, изолированная врожденная AV блокада может быть следствием повреждения ткани АВ узла плода материнскими антителами класса анти-SSA/Ro анти-SSB/L, а приобретенная – в ходе хирургической коррекции врожденных пороков сердца, нейромышечных и инфекционных заболеваний. К врожденным блокадам ведут генетические и хромосомные болезни.
Преходящие (транзиторные) АВ-блокады 1 степени, как правило, не опасны. Изолированная полная врожденная AV Блокада, увы, имеет негативный прогноз – в перспективе она ведет к растяжению камер сердца, замедлению кровообращения, ухудшению питания миокарда и прочих тканей организма. В результате ребенок может отставать в физическом и психическом развитии. Прогноз по приобретённой преходящей атриовентрикулярной блокаде для ребенка – приступы потери сознания с судорогами, цианозом, отсутствием пульса.
АВ блокада 1 степени у ребенка
АВ блокада 1 ст. у детей в острой (транзиторной, преходящей) форме может продолжаться всего несколько секунд, а сам диагноз ставится по пограничным значениям PQ интервала. Причины для беспокойства есть только при AV блокаде 1 степени с пропуском ударов – в этом случае необходимо делать холтеровское мониторирование. У новорожденных нормальная частота сердечного ритма колеблется от 140 до 170 ударов в минуту, дополнительное наблюдение (диагностика) требуется при снижении ЧСС до 100 ударов. Причиной брадикардии может быть AV блокада.
Атриовентрикулярная блокада 1 степени у детей выявляется, как правило, на ЭКГ в 0,6 – 8% случаев, на холтере – в 10 – 20%. АВ блокада 1 ст. у ребенка, занимающегося спортом, более вероятна (у тренированных спортсменов частота обнаружения этого нарушения в сердечном ритме составляет 8 – 9%). Лечение АВ блокад 1 степени у детей в большинстве случаев не требуется, необходимо только наблюдение. Занятия спортом, как правило, не запрещены.
АВ блокада 1 ст. у детей может проявиться до года, в возрасте 3, 6, 8, 11, 12 лет… Следует обратить особое внимание на здоровье малыша, если проявляются такие клинические признаки как синеватая или очень бледная кожа, обильное потовыделение, младенец не берет грудь или сосет очень слабо. Транзиторная АВ блокада 1 степени (всегда неполная) считается вариантом нормы для ребенка в большинстве случаев.
AV блокада 2 степени типов Мобитц 1 и Мобитц 2 у детей
АВ блокады 1 и 2 степени у детей выявляются на ЭКГ или холтере, зачастую не имеют клинических признаков и не требуют специального лечения. Их критериями являются удлинение интервала PQ, однако при AV блокаде 2 степени у ребенка могут случатся пропуски сокращений желудочков, что представляет потенциальную опасность для здоровья и жизни. В отличии от АВ блокады первой степени у второй есть клинические признаки: повышенная утомляемость, головокружения, падение в обмороки (потри сознания).
АВ блокада 2 ст. у ребенка может быть следствием патологической ваготонии, токсических поражений сердца (следствие употребления препаратов наперстянки, бета-блокаторов, блокаторов кальциевых каналов), аутоиммунного поражения проводящих систем сердца с развитием кардиосклероза. AV блокада 2 ст. у детей может возникнуть после операции на сердце или быть следствием аномалии развития проводящей системы. АВ блокада 2 степени после операции у ребенка может возникнуть при исправлении дефектов межжелудочковой перегородки, транспозиции магистральных сосудов и в раде других случаев.
AV блокада 2 степени у новорожденных (врожденная) может стать следствием аутоиммунного конфликта или структурного дефекта в развитии. АВ блокада 2 ст. у новорожденных чаще имеет своей причиной именно аутоиммунный конфликт (70% случаев). АВ блокада II степени тип Мобиц I в 70% случаев вызывается замедлением проводимости в AV узле и в 30% — в системе пучка Гиса, АВ блокада II степени тип Мобиц II ограничивается системой Гиса-Пуркинье и имеет тенденцию к прогрессу в полную атриовентрикулярную блокады и приступам Морганьи-Адамса-Стокса.
Если ребенку поставили диагноз АВ блокада 2 степени, следует регулярно наблюдаться у специалиста – кардиолога. Заболевание опасно возможными обмороками, слабостью, повышенной утомляемостью, а типа Мобитц II – переходом в полную блокаду (лечится установкой искусственного водителя ритма сердца, ИВР). АВ блокады 1 и 2 ст. могут трансформироваться в полные блокады у детей с ограниченной или структурной патологией сердца.
Инвалидность положена при частичной или полной утрате трудоспособности – ее почти никогда не дают даже при установке кардиостимулятора (за исключением случаев полной зависимости от прибора). Едва ли ребенку будет дана инвалидность при АВ блокаде 2 степени, хотя в армию его не возьмут.
Полная AV блокада у детей
Полная АВ блокада у ребенка может быть врожденной и приобретенной. Как правило, нарушение проводимости локализуется в АВ узле (16 – 25% случаев), пучке Гиса (14 – 20%), ножках пучка Гиса (56 – 68%). Врожденная АВ блокада 3 степени у детей обусловлена наличием антител класса анти- 48 kD SS-B/La, анти- 52 kD SS-A/Ro, и анти-60 kD SS-A/Ro у матерей – после прохождения плаценты они реагируют с L типами кальциевых каналов, замедляя атриовентрикулярную проводимость (развивается АВ блокада I степени). Деятельное воздействие антител приводит к воспалительной реакции в сердце плода, что ведет к необратимому поведению.
Врожденная АВ блокада 3 степени у ребенка может быть диагностирована еще до рождения (на 16 неделе гестации (беременности). Носительство антител есть у 1% женщин, однако вероятность рождения ребенка с полной AV блокадой гораздо ниже. Установлено, что вынашивание плода в зимний период, низкий уровень витамина D у матери и повышенная инфицированность повышают вероятность рождения с АВ блокадой 3 степени.
Приобретенная АВ блокада 3 степени у детей проявляется в обмороках, головокружении, слабости, повышенной утомляемости. Лечение АВ блокады III ст. у детей такое же ,как и у взрослых – установкой кардиостимулятора.
Причины блокады сердца у детей — первая помощь при кардиоблокадах у ребенка
Блокада сердца у ребенка… В это сложно поверить, но, увы, это случается. Ведь у ребятишек нарушения сердечного ритма могут развиться по разным причинам. Кардиоблокада может быть врожденной. Малыш мог перенести инфекцию — или ему назначили не те препараты, и он получить осложнение. Или ему сделали операцию на сердце.
Словом, как говорят специалисты, сердечная блокада у детей — это патология, развившаяся на фоне других заболеваний (вегетососудистой дистонии, кардиомиопатии, миокардита и пр.). Иным словом, если есть хоть малейшее повреждение сердечной мышцы, это теоретически может внести нарушения.
Формы блокады сердца у детей
- Синотриальная.
- Атриовентикулярная.
Плюс ко всему, блокады разделяют на:
- Полные.
- Неполные.

Причины кардиоблокад в детском возрасте
Если говорить о механизме развития блокады сердца у ребенка, то она возникает по причине медленного или прекратившегося потока нервных импульсов в проводящей системе сердца.
В случае с детьми, для кардиоблокад характерно нарушение проведения импульса по всей проводниковой системе сердца, вызванное сбоями в работе ряда клеток.
Каждый вид или форма этой детской патологии характеризуется конкретными причинами появления (речь и о новообразованиях сердца, атеросклерозе, о сужении просвета сосудов, которые питают атриовентрикулярное соединение, и др.).
- Синотриальная блокада. Формируется у детей возрастом 6-8 лет на фоне ВСС (вегето-сосудистая дистония) с ваготонией. Этот вид вызван дистрофическими и воспалительными явлениями в миокарде, а также отравлением рядом лекарств.
- Атриовентикулярная блокада (несколько степеней). Ее возникновение так же часто связывают с ВСС. Развивается, если есть воспаление в атриовентрикулярном соединении. Порой заболевание достается в наследство от папы или мамы.
Приобретенную блокаду диагностируют у детей, перенесших миокардит.
Симптомы блокады сердца у детей
Как правило, они незаметны (разве что редкий пульс, который не мешает ребенку).
Более того, появляются по ходу развития блокады — да и то, в большинстве своем, диагностируются во время случайной ЭКГ.
Но, поскольку ток крови в сердце нарушен, позднее его камеры растягиваются, общий кровоток замедляется. В итоге, и сердце, и остальные органы не получают должного питания.
В моменты блокад приобретенного характера у ребенка может случиться обморок с судорогами, отсутствием пульса и посинением ребенка. Хоть такие приступы кратковременны, родители приходят в ужас.
Непродолжительные приступы асистолии сопровождают кратковременные обмороки, случающиеся после головокружения и слабости ребенка.
Диагностика блокады сердца у детей
Доктор, начиная диагностирование, задаст ряд уточняющих вопросов.
Он спросит о:
- Времени появления у ребенка первых признаков кардиоблокады.
- Наличии или отсутствии подобных симптомов у ближайших кровных родственников.
- Течении беременности и родов.
- Темпах роста и развития малыша.
- Перенесенных заболеваниях и др.
В ходе осмотра доктор оценит пульс ребенка, прослушает сердечные тоны, проведет нужные для диагностики тесты.
Диагноз может быть сделан после систематизации всей этой информации.
Но реалии таковы, что для выявления самых незначительных отклонений понадобится ряд уточнений в виде:
- ЭКГ.
- Анализа кардиограммы.
- УЗИ сердца.
- МРТ.
- КТ
Осложнения блокады сердца у ребенка – чем опасны кардиоблокады?
Как показывает практика, недостаток кислорода отрицательно действие на головной мозг. А это чревато проблемами с физическим и психическим развитием ребенка.
Блокады сердца у детей
Что такое Блокады сердца у детей –
Блокады сердца у детей – нарушение, возникающее при плохой работе проводниковых клеток второго и третьего типов, которые ответственны за передачу импульсов по всей проводниковой системе и к сократительному миокарду.
Блокады по локализации:
- синоатриальная
- атриовентикулярная
- внутрижелудочковая
Синотриальная случается на уровне миокарда предсердий. Атриовентикулярная характерна для уровня атреовентикулярного соединения и ствола пучка Гиса. Внутрижелудочковая блокада происходит на уровне ножек и разветвлений пучка Гиса. Проводимость может нарушаться на различных уровнях одновременно, что говорит о распространенном поражении проводящей системы сердца.
Виды блокады по полноте:
При полной появляется полный перерыв прохождения волны возбуждения. А при неполной импульсы проводятся замедленно, или же некоторые из импульсов могут периодически не проходить через участок поражения.
Синотриальная блокада – при которой импульс замедляется или прекращается при проведении от синотриального узла к предсердиям. Виды синотриальной блокады у детей: постоянная, преходящая.
Частичная синотриальная блокада характеризуется тем, что часть импульсов не проходит от СА-узла к предсердиям, что сопровождается периодами асистолии. Если несколько сокращений желудочков случается один из одним, то у ребенка может кружиться голова, возможен и обморок, и сердечное «замирание». При аускультации врач выслушивает временное отсутствие тонов сердца. На ЭКГ видны длительные диастолические паузы, после которых могут появиться выскальзывающие сокращения или ритмы.
Полная синотриальная блокада – состояние, когда до предсердий импульсы не доходят вообще ни в каком количестве.
Атриовентрикулярные блокады – при которых импульсы плохо проводятся через антриовентикулярное соединение. Блокады бывают первой, второй и третьей степени.
I степень можно диагностировать только при помощи ЭКГ. Аускультативные методы не дают результата. Симптомы не проявляются. На ЭКГ видно удлинение интервала P–Q по сравнению с нормой, адекватной возрасту ребенка. Проведение импульсов через участок поражение более медленное, чем должно быть.
II степень атриовентрикулярной блокады делится на два типа. Часть импульсов не проходят к желудочкам от предсердий, потому может иногда возникать асистолия. С помощью аускультации можно определить паузы в ритме сердца, которые возникают периодически.
III степень известна как полная поперечная АВ-блокада. Импульсы к желудочкам от предсердий не проходят совершенно. Гетеротопиый ритм более редкий, чем синусовый. Аускультативно выслушивается замедленный сердечный ритм. Частота сердечных сокращений меньше, чем в норме для детей данного возраста.
Внутрижелудочковые блокады (блокады ножек пучка Гиса)
Могут быть как изолированные блокады, так и сочетания нескольких из них: левой, правой ножек, передней и задней левой ветвей. Диагностировать такой тип блокад сердца у детей можно только при помощи метода ЭКГ. По выраженности они бывают полными и неполными.
Что провоцирует / Причины Блокад сердца у детей:
Синотриальную блокаду часто диагностируют у детей от 7 лет на фоне вегетососудистой дистонии с ваготонией. Атопиновая проба в данном случае покажет положительный результат. Это значит, что блокада снимается введением атропина. Причинами СА-блокады часто бывают миокардиодистрофия или миокардит у детей. Эта блокада может развиваться параллельно с мерцанием предсердий, экстрасистолией, АВ-блокадой.
Синдром слабости синусового узла может иметь синотриальную блокаду как одно из проявлений. Среди причин СА-блокады у детей также отравление некоторыми лекарствами, например, кордароном, хинидином, адреноблокаторами.
Атриовентрикулярная блокада сердца у детей I степени возникает часто по причине вегетососудистой дистонии с ваготонией. Подтверждают это при помощи функциональной пробы с атропином, которая показывает положительный результат. Данная блокада бывает у малыше с текущим воспалительным процессом в области атриовентрикулярного соединения. Атриовентрикулярная блокада I степени может быть даже у совсем маленьких детей – наследуется генетически.
АВ-блокада II степени в большинстве случаев возникает при серьезных поражениях мышцы сердца. Это МКД, миокардит, кардиосклероз, кардиомиопатия. Неполная блокада может становиться полной, а полная – неполной.
Приобретенная полная атриовентрикулярная блокада часто имеет такую причину как миокардит. При формировании склероза она будет стойкой, а при текущем процессе преходящей. Причиной полной поперечной блокады могут быть токсические поражения АВ-узла, что бывает при отравлениях лекарственными препаратами. АВ-блокаду у детей могут спровоцировать опухоли сердца, атеросклероз или сужение сосудов, которые питают атриовентрикулярное соединение.
Причиной внутрижелудочковых блокад сердца у детей может быть текущий миокардит. При МКД и кардиосклерозе, как правило, обнаруживают стойкие блокады ножек пучка Гиса. При ВПС, если не проведена операция, у ребенка могут быть внутрижелудочковые блокады сердца. Они возникают и после проведения сердечных операций. Также причиной внутрижелудочкового типа блокад может быть наследственность.
Патогенез (что происходит?) во время Блокад сердца у детей:
Неполная синотриальная блокада очень похожа на отказ СА-узла. На ЭКГ в этих двух случаях фиксируют длинную паузу. Синдром слабости синусового узла может проявляться как отказ СА-узла – он на некоторое время не может генерировать импульсы, потому что нарушено питание.
II тип блокады отличается от первого тем, что на ЭКГ нет последовательного удлинения интервала P–Q. Он или находится в пределах норме по возрасту ребенка, или наблюдается стойкое удлинение. Желудочковые комплексы, как и при I типе блокады, периодически выпадают.
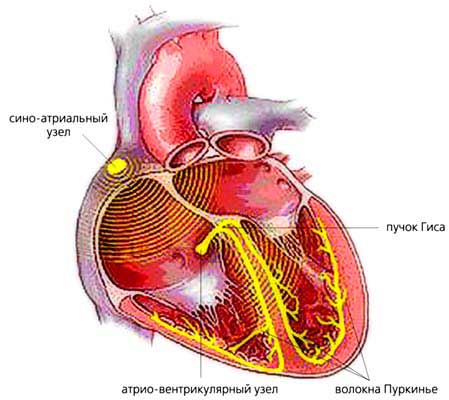
Симптомы Блокад сердца у детей:
Полная поперечная блокада может быть как приобретенной, так и врожденной. Врожденная бывает, если ребенок перенес поздний врожденный кардит. В таком случае она – следствие постмиокардитического склероза. Изолированная полная врожденная АВ-блокада становится последствием формирования проводниковых клеток атриовентрикулярного узла. Симптомы могут в таком случае не проявляться, разве что редкий пульс. Диагностировать нарушение помогает ЭКГ.
Но далее нарушается ток крови внутри сердца, что приводит к растяжению камер, замедлению общего кровообращения по организму, ухудшению питания миокарда и прочих органов. Результат – отставание ребенка с таким диагнозом не только в физическом, но и в психическом плане. АВ-блокада может иметь такое осложнение как сердечная недостаточность.
Приобретенная преходящая АВ-блокада у детей может проявляться приступами потери сознания, которые проходят с судорогами, отсутствием пульса, цианозом. Такие приступы объясняются временной асистолией в момент переключения желудочков на гетеротопный ритм. Асистолические паузы – это угроза жизни ребенка. Короткие приступы асистолии могут проявляться такими симптомами как головокружение, кратковременный обморок, слабость. Обмороки могут возникать по причине эмоционального стресса или физической перегрузки.
Диагностика Блокад сердца у детей:
Достоверная АВ-блокада у детей диагностируется только с помощью ЭКГ. Предсердпые зубцы Р и желудочковые комплексы QRST на ЭКГ фиксируются независимо друг от друга. Интервал Р-Р более кроткий, чем Если гетеротоиный пейсмекер находится в желудочках, то будет деформирован желудочковый комплекс.
Лечение Блокад сердца у детей:
Для лечения синотриальной блокады обязательно нужно вылечить основную болезнь. При частых обмороках, чтобы уменьшить степень блокады, применяют атропиноподобные препараты. Эффективны беллатамииал и амизил. Тяжелые случаи лечат только в кардиохирургических отделениях по лечению нарушений ритма сердца, применяют электрокардиостимуляцию.
При АВ-блокаде I степени специальное лечение не требуется. Лечат основное заболевание. Нельзя принимать средства, которые замедляют проводимость, к примеру, сердечные гликозиды и калий.
АВ-блокаду II степени у детей лечат в зависимости от того, какая у ребенка основная болезнь. Если это миокардит, то приписывают глюкокортикостероиды. Если это миокардиодистрофия, то необходимы кардиотропные препараты.
При врожденной форме полной АВ-блокады не применяют медикаменты, т.к. они не дают эффекта. Дети должны иметь минимум физических нагрузок. При приступах асистолии и выраженной брадикардии помогает лишь искусственный водитель ритма.
Приступ Морганьи—Адамса—Стокса можно снять закрытым массажем сердца. Подкожно вводят адреналин, атропин. Применяют временную кардиостимуляцию.
Приобретенная форма полной АВ-блокады на фоне миокардитов лечится при помощи глюкокортикостероидов и кардиотропных средств. Нельзя принимать сердечные гликозиды, калий. Если от медикаментов нет желаемого эффекта, случаются частые обмороки, есть выраженная брадикардия, то врач может назначить искусственный водитель ритма.
Внутрижелудочковые блокады сердца у детей не лечат. Лечат основную болезнь. Миокардит лечат при помощи глюкокортикостероидов, МКД лечат кардиотропными препаратами. При внутрижелудочковых блокадах нужно не нагружать ребенка физически, противопоказаны активные игры, нельзя записывать ребенка в спортсекции и задействовать в сельскохозяйственных работах.
Профилактика Блокад сердца у детей:
- Лечение заболеваний сердца
- Своевременно обращение к педиатру и кардиологу
- Отсутствие физических нагрузок, если это показано врачом
- Ежегодные осмотры здоровых детей с целью своевременного выявления и лечения заболеваний сердца
К каким докторам следует обращаться если у Вас Блокады сердца у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Блокад сердца у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
- Март 2020 (4192)




