Антидромная тахикардия
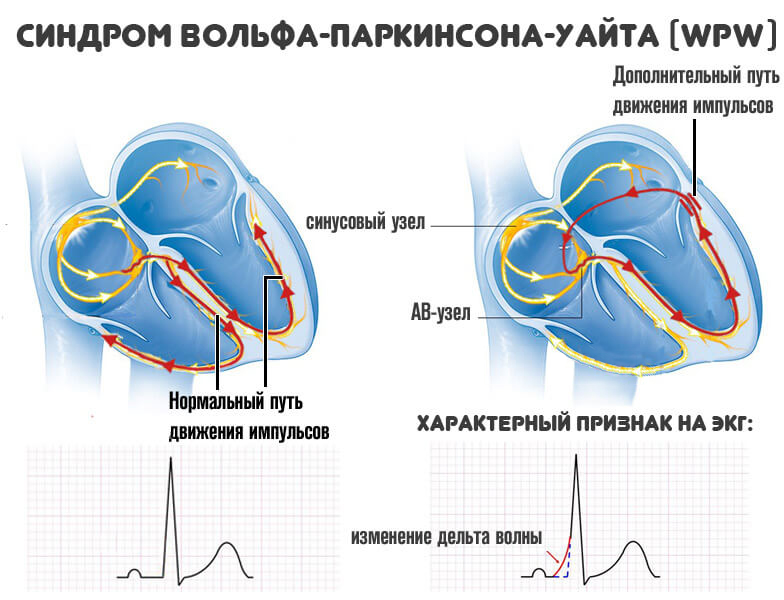
Антидромная тахикардия встречается намного реже, чем ортодромная. Ее возникновение в основном связано с синдромом Вольфа-Паркинсона-Уайта (WPW-синдром) – врожденной аномалией, для которой характерно наличие дополнительного пути проведения. Именно этот путь лежит в основе возникновения антидромной тахикардии.
При отсутствии WPW-синдрома почти в 90% случаев диагностируются такие наджелудочковые тахикардии. как атриовентрикулярная-узловая реципрокная тахикардия и ортодромная тахикардия, сочетающаяся со скрітым дополнительным путем проведения.
Видео WPW (Wolff-Parkinson-White Syndrome) Animation Video
Описание антидромной тахикардии
Пароксизмальные предсердные тахикардии, к которым относится антидромная форма нарушения ритма, связаны в своем появлении с механизмом ре-ентри – повторным вхождением волны возбуждения. Циркуляция импульса в основном проходит по замкнутому контуру, находящегося внутри атриовентрикулярного узла или синусового узла. Также могут образовываться между предсердиями и желудочками второстепенные каналы проведения волны возбуждения, называемые пучками Кента и в норме отсутствующие.
Дополнительные пути проведения импульсов бывают скрытыми, тогда возникающую тахикардию обозначают как ортодромную. Также возможно явное проявление дополнительных путей, то есть хорошо диагностируемых с помощью ЭКГ. Подобное образование характерно для WPW-синдрома, при котором встречается как ортодромная тахикардия, так и антидромная.
Циркуляция волны возбуждения при антидромной тахикардии проходит по контуру предсердия – дополнительный путь проведения – желудочки – атриовентрикулярный узел – предсердия.

Относительно редкое возникновение антидромной тахикардии связывают с тем, что через атриовентрикулярный узел волна возбуждения проходит намного медленней в ортодромном направлении. Подобное создает благоприятные условия для запуска механизма ре-ентри.
Наличие нескольких пучков Кента способствует возникновению у одного больного ортодромной и антидромной тахикардии одновременно.
При WPW-синдроме могут обнаруживаться несколько дополнительных путей, которые входят в основу образования предвозбужденной тахикардии. При этой форме нарушения ритма наблюдается антероградное и ретроградное проведение импульсов. Часто предвозбужденную и антидромную тахикардии рассматривают как одно и то же заболевание, поскольку нет явных отличий в ЭКГ-признаках и тактика лечения практически одинаковая.
Симптомы антидромной тахикардии
Возникновение заболевания не связано с возрастом, поэтому его можно определить даже у новорожденных. Частым провокатором развития патологии служит любое расстройство атриовентрикулярной проводимости. Это могут быть блокады или экстрасистолии.
Во время пароксизмов тахикардии, особенно при частом их возникновении, нарушается гемодинамика внутри сердца. Подобное расстройство негативно сказывается на состоянии сердечных камер, которые расширяются и начинают сокращаться с недостаточной силой.
Клиническая картина тахикардии зависит от ряда факторов: длительности нарушения ритма, частоты его возникновения, наличия дополнительных сердечных патологий. Сама по себе антидромная тахикардия при синдроме WPW не является опасной, но при существенном нарушении гемодинамики на ее фоне может развиться угрожающие жизни тахиаритмии – фибрилляции, трепетания желудочков/предсердий.
Причины появления антидромной тахикардии
Основной причиной развития антидромной тахикардии является синдром WPW, который является наследственной патологией сердца. При этом выраженность синдрома часто зависит от наличия и количества дополнительных путей, называемых пучками Кента. По ним проходит волна возбуждения, минуя атриовентрикулярный узел.
Пучок Кента – аномальное образование из проводящих волокон миокарда, обнаруживаемое между желудочками и предсердиями. Был открыт английским физиологом Кентом.

С биохимической точки зрения развитие синдрома WPW, и в частности антидромной тахикардии, связано с генными мутациями.
Диагностика антидромной тахикардии
На электрокардиограмме определяются широкие деформированные желудочковые комплексы, в противовес узким QRS, которые образовываются во время ортодромной тахикардии. При этом зубцы Р за широкими желудочковыми комплексами практически не определяются.
Возникновению тахиаритмии в обычных случаях предшествует предсердная экстрасистолия.
Особенность антидромной тахикардии – определение на ЭКГ выраженной дельта-волны. Также имеются другие признаки, напоминающие желудочковую тахикардию. Подобные характеристики связаны с тем, что желудочки возбуждаются посредством прохождения импульса по дополнительным путям.
Лечение и профилактика антидромной тахикардии
При этой патологии назначается в первую очередь медикаментозная терапия, которая включает следующие препараты:
Не рекомендуется использовать в лечении антидромной тахикардии препараты из следующих групп аритмиков: сердечные гликозиды, бета-адреноблокаторы, блокаторы кальциевых каналов. Это связано с тем, что они могут увеличить рефрактерный период и тем самым ухудшить состояние больного увеличением частоты сердечных сокращений.
Неэффективность медикаментозного лечения является показанием к проведению катетерной абляции, во время которой пересекаются дополнительные пути.
Профилактика заключается в предупреждении развития приступов тахикардии, для чего используются те же медикаменты или более радикальные хирургические методы лечения.
Антидромная ав тахикардия
Наджелудочковая тахикардия, как уже было сказано, является наиболее часто встречающимся нарушением ритма сердца (70%) при синдроме WPW. Различают два механизма возникновения АВ-узловой тахикардии: ортодромный и антидромный.
I. Ортодромная АВ-узловая тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)
Эта форма АВ-узловой тахикардии встречается чаще (90%). Возбуждение сначала распространяется антеградно по АВ-узлу и затем ретроградно по дополнительному пути проведения (пучку Кента).
Направление и последовательность распространения возбуждения таковы: предсердия —> АВ-узел —> желудочки —> пучок Кента —> предсердия. В результате возникает круговое возбуждение.
Дельта-волна отсутствует. Узкие комплексы QRS быстро следуют друг за другом; зубец Р вследствие задержки возбуждения предсердий «попадает» на комплекс QRS и потому неразличим или появляется сразу после комплекса QRS, попадая на сегмент ST, что обусловливает феномен RP
Круговое возбуждение при синдроме Вольфа-Паркинсона-Уайта (WPW) является типичным примером механизма повторного входа волны возбуждения (re-entry).
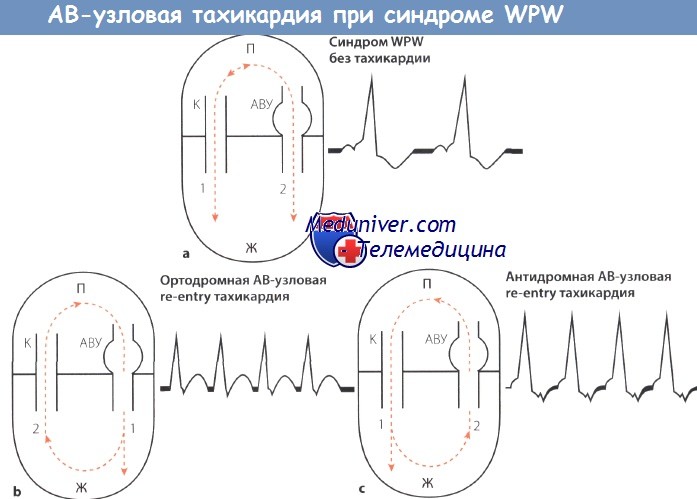 Схема АВ-узловой тахикардии при синдроме WPW.
Схема АВ-узловой тахикардии при синдроме WPW.
АВУ – АВ-узел; П – предсердие, Ж -желудочек;
К – пучок Кента (дополнительный пучок проведения);
1,2- последовательность возбуждения; стрелки “вверх-вниз”- направление возбуждения.
II. Антидромная АВ-узловая тахикардия при синдроме Вольфа-Паркинсона-Уайта (WPW)
При другом механизме, который лежит в основе более редкой формы АВ-узловой тахикардии возбуждение распространяется в обратном направлении, т.е. сначала антеградно по дополнительному проводящему пучку (пучку Кента), затем ретроградно через АВ-узел, но только тогда, когда эффективный рефрактерный период пучка Кента оказывается короче, чем АВ-узла.
В этом случае направление и последовательность распространения возбуждения таковы: предсердия —> пучок Кента —> желудочки —> АВ-узел —> предсердия.
В целом появляются уширенные комплексы QRS, напоминающие блокаду ножки ПГ, но с дельта-волной, так что синдром WPW можно диагностировать, несмотря на тахикардию.
Как и при желудочковой тахикардии, зубец Р на ЭКГ в этих случаях трудно идентифицировать. Однако при тщательном анализе кривой его часто можно обнаружить на сегменте ST сразу после зубца S.
Из-за формального сходства эту форму синдрома Вольфа-Паркинсона-Уайта (WPW) ранее называли псевдожелудочковой тахикардией, хотя истинная желудочковая тахикардия при синдроме WPW наблюдается крайне редко.
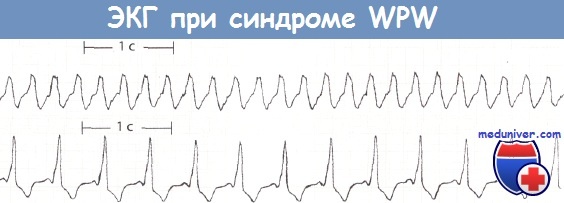 Синдром Вольфа-Паркинсона-Уайта (WPW).
Синдром Вольфа-Паркинсона-Уайта (WPW).
Вверху: пароксизмальная наджелудочковая тахикардия. Антидромная АВ-узловая тахикардия. Частота желудочковых сокращений 155 ударов в минуту. Комплекс QRS уширен и составляет 0,12 с.
Внизу: синусовый ритм при синдроме WPW. Скорость движения бумажной ленты 25 мм/с.
III. Мерцание предсердий при синдроме Вольфа-Паркинсона-Уайта (WPW)
Мерцание предсердий занимает особое место среди нарушений ритма при синдроме WPW и составляет по частоте примерно 20%. При быстрой форме мерцания предсердий (тахиаритмия) существует опасность быстрого распространения возбуждения по дополнительному пути проведения из предсердий в желудочки. Это может привести к уширению комплексов QRS, изменению их конфигурации, напоминающей таковую при блокаде ножек ПГ, и стать причиной развития фибрилляции желудочков и смерти.
При тахиаритмической форме мерцания предсердий назначать препараты наперстянки и верапамил нельзя, так как эти препараты, с одной стороны, замедляют проведение возбуждения, с другой – еще больше укорачивают рефрактерный период пучка Кента, что приводит к облегчению проведения частых импульсов от предсердий к желудочкам.
ЦЕНТР КАРДИОЛОГИИ И ФУНКЦИОНАЛЬНОЙ ДИАГНОСТИКИ
Кардиология
СИНДРОМ WPW (СИНДРОМ ВОЛЬФА-ПАРКИНСОНА-УАЙТА)
Синдром Вольфа-Паркинсона-Уайта (WPW) – синдром с предвозбуждением желудочков сердца по дополнительному (аномальному) предсердно-желудочковому соединению (ДПЖС) и наджелудочковой тахиаритмией по механизму re-entry.
При синдроме WPW субстратом аритмии является дополнительное предсердно-желудочковое соединение (ДПЖС). ДПЖС – аномальная быстро проводящая мышечная полоска миокарда, соединяющая предсердие и желудочек в области предсердно-желудочковой борозды в обход структур нормальной проводящей системы сердца.
По ДПЖС импульс распространяется более быстро, чем по нормальной проводящей системе сердца, что приводит к предвозбуждению (преэкзитации) желудочков. С возникновением предвозбуждения желудочков на ЭКГ регистрируется Δ-волна (дельта-волна).
Распространенность
По данным различных авторов, распространенность синдрома WPW в общей популяции колеблется от 0,15 до 0,25%.  Соотношение между мужчинами и женщинами составляет 3:2.
Соотношение между мужчинами и женщинами составляет 3:2.
Синдром WPW встречается во всех возрастных группах. В большинстве случаев клиническая манифестация синдрома WPW возникает в молодом возрасте (от 10 до 20 лет) и гораздо реже – у лиц старшей возрастной группы.
Синдром WPW не связан со структурной патологией сердца. В ряде случаев синдром WPW сочетается с врожденными пороками сердца (дефект межпредсердной и межжелудочковой перегородки, тетрада Фалло, аномалия Эбштейна).
Прогноз
Приступ тахикардии при синдроме WPW редко связан с угрозой развития остановки кровообращения.
Фибрилляция предсердий является жизнеугрожающей у пациентов с синдромом WPW. В этом случае при ФП проведение на желудочки осуществляется в соотношении 1:1 с высокой частотой (до 340 в минуту), что может привести к развитию фибрилляции желудочков (ФЖ). Частота случаев внезапной смерти среди пациентов с синдромом WPW варьирует от 0,15 до 0,39% в течение периода динамического наблюдения от 3 до10 лет.
Механизмы
В основе синдромов предвозбуждения лежит участие дополнительных проводящих структур, являющихся коленом макрориентри атриовентрикулярной тахикардии. При синдроме WPW субстратом патологии является дополнительное предсердно-желу-дочковое соединение (ДПЖС), представляющее, как правило, мышечную полоску миокарда, соединяющую предсердие и желудочек в области предсердно-желудочковой борозды.
Дополнительные предсердно-желудочковые соединения (ДПЖС) можно классифицировать по:
1. Расположению относительно фиброзных колец митрального или трикуспидального клапанов.
2. Типа проводимости:
— декрементное – нарастающее замедление проведения по дополнительному пути в ответ на увеличение частоты стимуляции,
— не декрементное.
3. Способности на антеградное, ретроградное проведение или их сочетание. ДПЖС, способные только на ретроградное проведение, считаются «скрытыми», а те ДПЖС, которые функционируют антеградно – «манифестирующими», с возникновением предвозбуждения желудочков на ЭКГ в стандартных отведениях регистрируется Δ-волна (дельта- волна). «Манифестирующие» ДПЖС обычно могут проводить импульсы в обоих направлениях – антероградном и ретроградном. Дополнительные пути только с антероградной проводимостью встречаются редко, а с ретроградной — наоборот, часто.
Атриовентрикулярная реципрокная тахикардия (АВРТ) при синдроме WPW
Атриовентрикулярная тахикардия при синдроме WPW по механизму re-entry подразделяется на ортодромную и антидромную.
Во время ортодромной АВРТ импульсы проводятся антероградно по АВ  узел и специализированной проводящей системе из предсердия в желудочки, а ретроградно — из желудочков на предсердия по ДПЖС.
узел и специализированной проводящей системе из предсердия в желудочки, а ретроградно — из желудочков на предсердия по ДПЖС.
Во время антидромной АВРТ импульсы идут в обратном направлении, с антероградным проведением из предсердий в желудочки через ДПЖС, и ретроградным проведением — через АВ узел или второй ДПЖС. Антидромная АВРТ встречается лишь у 5-10% пациентов с синдромом WPW.
Классификация синдрома WPW
Манифестирующий синдром WPW устанавливается пациентам при наличии сочетания синдрома предвозбуждения желудочков (дельта волна на ЭКГ) и тахиаритмии. Среди пациентов с синдромом WPW самая распространенная аритмия атриовентрикулярная реципрокная тахикардия (АВРТ). Термин «реципрокная» является синонимом термина «re-entry» – механизма данной тахикардии.
Скрытый синдром WPW устанавливается, если на фоне синусового ритма у пациента отсутствуют признаки предвозбуждения желудочков (интервал PQ имеет нормальное
значение, нет признаков ∆-волны), тем не менее имеется тахикардия (АВРТ с ретроградным проведением по ДПЖС).
Множественный синдром WPW устанавливается, если верифицируются 2 и более ДПЖС, которые участвуют в поддержании re-entry при АВРТ.
Интермиттирующий синдром WPW характеризуется преходящими признаками предвозбуждения желудочков на фоне синусового ритма и верифицированной АВРТ.
Феномен WPW. Несмотря на наличие дельта волны на ЭКГ, у некоторых пациентов возможно отсутствие аритмии. В этом случае ставится диагноз феномен WPW (а не синдром WPW).
Только у одной трети бессимптомных пациентов в возрасте моложе 40 лет, у которых имеет место синдром предвозбуждения желудочков (дельта волна) на ЭКГ, в конечном итоге появлялись симптомы аритмии. В то же время ни у одного из пациентов с синдромом предвозбуждения желудочков, впервые выявленном в возрасте после 40 лет, аритмия не развивалась.
Большинство бессимптомных пациентов имеют благоприятный прогноз; остановка сердца редко является первым проявлением заболевания. Необходимость проведения эндо-ЭФИ и РЧА у данной группы пациентов вызывает споры.
Клинические проявления синдрома WPW
Заболевание протекает в виде приступов частого ритмичного сердцебиения, которое начинается и прекращается внезапно. Продолжительность приступа от нескольких секунд до нескольких часов, а частота их появления от ежедневных приступов аритмии до 1-2 раз в год. Приступ тахикардии сопровождается сердцебиением, головокружением, предобморочным состоянием, обмороком.
Как правило, вне приступов у пациентов не выявляются признаки структурной патологии сердца или симптомы каких-либо других заболеваний.
Диагностика синдрома WPW
Электрокардиография (ЭКГ) в 12 отведениях позволяет диагностировать синдром WPW.
ЭКГ проявления вне приступа тахиаритмии зависят от характера антеградного проведения по ДПЖС.
При синдроме WPW во время синусового ритма на ЭКГ могут регистрироваться:
1. Более быстрое распространение импульса через дополнительный проводящий путь (ДПЖС) приводит к более раннему возбуждению части желудочков – возникает Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS. Этот вариант ЭКГ соответствует манифестирующей форме синдрома WPW, ДПЖС функционируют антеградно и характеризуется постоянным наличием Δ-волны на фоне синусового ритма.
2. Признаки предвозбуждения желудочков на фоне синусового ритма (Δ волна, обуславливающая укорочению интервала P-R (P-Q) и расширение комплекса QRS) могут носить преходящий характер. Чередование ЭКГ с Δ волной и ЭКГ без каких-либо изменений соответствует интермиттирующей форме синдрома WPW.
3. При нормальном синусовом ритме на ЭКГ не выявляется каких-либо изменений. Скрытые ДПЖС не функционируют в антеградном направлении, даже при проведении стимуляции вблизи от места их предсердного проникновения. Диагностика основывается на верификации эпизодов тахикардии АВРТ.
Электрокардиограмма во время тахикардии при синдроме WPW
Ортодромная тахикардия обычно имеет частоту в пределах 140-240 уд/мин. Комплекс QRS обычно узкий, и в этом случае зубцы Р видны после окончания желудочкового комплекса с характеристикой R-P
У верхних и задних левосторонних ДПЖС ретроградные зубцы Р отрицательны в отведениях I и AVL и положительны или двухфазны в нижних отведениях.
У нижних парасептальных, правых нижних и левых нижних ДПЖС зубцы Р отрицательны во II, III и AVF.
В то время как АВРТ с использованием левостороннего ДПЖС имеет преимущественно положительный зубец Р в отведении V1.
Антидромная АВРТ имеет широкий комплекс QRS и зубцы Р или не видны, или предшествуют комплексу QRS.
ЭхоКГ
Трансторакальную ЭхоКГ выполняют у пациентов с синдромом WPW с целью исключения врожденных аномалий и пороков развития сердца (синдром соедини-тельнотканной дисплазии, пролапс митрального клапана, дефект межпредсердной и межжелудочковой перегородки, тетрада Фалло, Аномалия Эбштейна).
Электрофизиологическое исследование (ЭФИ)
Перед катетерной абляцией ДПЖС выполняется ЭФИ, целью которого является подтверждение наличия дополнительного пути, определение его электрофизиологических характеристик и роли в формировании тахиаритмии. После определения локализации дополнительного пути выполняется РЧА ДПЖС с использованием управляемого абляционного катетера.
Лечение приступа тахиаритмии при синдроме WPW
Начальная помощь при эпизоде ортодромной АВРТ состоит из вагусных приемов.
Вагусные пробы: проба Вальсальвы (натуживание на высоте вдоха), массаж каротидного синуса (односторонне нажатие в области сонного треугольника продолжительностью не более 10 с), кашлевой и рвотный рефлексы, обкладывание лица кусочками льда. Эффективность вагусных проб при наджелудочковой тахикардии достигает 50%.
Если известно, что у пациента имеется синдром WPW, врач может предпочесть не использовать аденозин, поскольку он способен индуцировать ФП. Вместо этого можно использовать в/в пропафенон или прокаинамид.
В качестве альтернативы возможно выполнить сразу наружную электрическую кардиоверсию. При гемодинамически значимой симптоматики на фоне АВРТ (синкопэ, пресинкопэ, стенокардия, гипотензия, нарастание признаков сердечной
недостаточности) показана незамедлительная наружной электрическая кардиоверсия (100 Дж). Если не имеется ассоциированных факторов риска системной эмболизации электрическая кардиоверсия не требует антикоагуляции.
У пациентов при тахикардии с синдромом WPW не следует использовать препараты, действующие на АВ-узел! Использование β-адреноблокаторов, блокаторов кальциевых каналов и сердечных гликозидов противопоказано из-за того, что они замедляют проведение по АВУ и не влияют на проведение по ДПЖС антероградное или даже усиливают его. В конечном итоге это является потенциально опасным в отношении трансформации АВРТ в желудочковую тахикардию и/или ФЖ.
Лечение синдромa WPW
Методом выбора в профилактике рецидивов тахикардии у пациентов с WPW является катетерная абляция.
До проведения указанной процедуры или в случаях отказа от проведения операции могут использоваться препараты IC класса (флекаинид и пропафенон), амиодарон, соталол. На фоне их приема у 35% пациентов в течение года АВРТ не рецидивирует.
Медикаментозная терапия данной патологии не всегда может помочь этим больным, кроме того, резистентность к антиаритмическим препаратам развивается у 5 6—70% пациентов с синдромом WPW в течение 1—5 лет после начала терапии.
Пароксизмальные тахикардии
Основную трудность испытывает врач, сталкиваясь с остро развившимся пароксизмом тахикардии. Во-первых, ургентность ситуации лимитирует время на принятие решения и ограничивает возможности обследования больного для наиболее полного диагноза – решение зачастую приходится принимать только на основе объективного осмотра пациента и данных ЭКГ. Во-вторых, диагностику затрудняет отсутствие ЭКГ в динамике, особенно на фоне синусового ритма – что бывает особенно важно при регистрации пароксизмальной тахикардии с широкими комплексами. Для облегчения оказания помощи больным при возникновении пароксизмального НРС разработан диагностический алгоритм (3)
Пароксизмальные тахикардии с узкими комплексами – всегда являются суправентрикулярными (СВТ). К ним относятся: синусовая тахикардия – реципрокная и фокусная, предсердная тахикардия; атриовентрикулярная (АВ) узловая реципрокная и фокусная тахикардии; ортодромная АВ реципрокная тахикардия при синдроме WPW и скрытых дополнительных АВ соединениях (ДС), мерцательная аритмия (МА) – трепетание и фибрилляция предсердий. Дифференциальная диагностика в этом случае касается определения точной локализации и механизма тахикардии.
Рисунок 12. Суправентирккулярная тахикардия

При неравномерных интервала R-R наиболее частой причиной пароксизма является фибрилляция предсердий. Диагноз становится несомненным, если между комплексами QRS регистрируются волны f.
В случае регистрации регулярной тахикардии существенным подспорьем в дифференциальной диагностике является форма и положение зубца Р’ по отношению к комплексу QRS, если Р’ удается увидеть на ЭКГ.
Рисунок 13. RP’>P’R (P’ во второй половине кардиоцикла)

В случае, когда интервал RP’ длиннее интервала P’R (Р’ во второй половине цикла R-R), наиболее вероятным является диагноз предсердной тахикардии(рисунок 13). Возможен также вариант реципрокной АВ тахикардии с вовлечением медленно проводящих дополнительных путей, атипичной АВ узловой реципрокной тахикардии,илиочаговой АВ тахикардии– однако такие ситуации встречаются значительно реже. При атипичной АВ узловой реципрокной тахикардии антеградное проведение в круге осуществляется по быстрым путям и ретроградное – по медленным. В этом случае отрицательный в отведениях III и AVF зубец Р’ может располагаться перед QRS комплексом.
Рисунок 14. Синусовая тахикардия

Предсердная тахикардия (Рисунок 15).Возможные механизмы – аномальный автоматизм, триггерная активность или micro re-entry внутри одного очага в предсердиях. Точный механизм тахикардии обычными методами диагностики установить затруднительно. ЧСС колеблется от 100 до 200 уд/мин, регистрируется негативная или двухфазная Р’ волна во второй половине кардиоцикла, но ближе к середине (при замедлении АВ проведения Р’ волна может наблюдаться даже в первой половине). Если ведущим механизмом является аномальный автоматизм – для пароксизма характерен феномен «разогрева и охлаждения» тахикардии – когда возникновение тахикардии сопровождается постепенным нарастанием ее частоты, а прекращению ПТ предшествует постепенное замедление предсердного ритма. Так как в источник тахикардии не вовлечен АВ узел (АВУ), то блокада проведения по нему не прерывает тахикардию – таким образом, регистрация эпизодов АВ блокады, не прерывающей пароксизм, подтверждает предсердный характер тахикардии. Этот вид тахикардии часто встречается у пожилых пациентов на фоне ИБС.
Рисунок 15. Предсердная тахикардия

В случае, когда Р’ регистрируется в первой половине кардиоцикла – то есть Р’ следует за комплексом QRS, в циркуляцию волны re-entry, наиболее вероятно вовлечен атрио-вентрикуярный узел. Это может быть АВУ реципрокная тахикардия или АВ реципрокная тахикардия с вовлечением ДС. В случае АВУ реципрокной тахикардии (АВУРТ) циркуляция волны re-entry осуществляется внутри АВУ. При АВ реципрокной тахикардии (АВРТ) в циркуляцию волны re-entry вовлекается дополнительное АВ соединение. Таким образом, при АВУРТ длина циркулирующей волны меньше, что отражается на ЭКГ. При АВУРТ зубец Р находится близко к комплексу QRS или сливается с ним – как правило интервал между ними не превышает 0,07 сек. При АВРТ волна re-entry выходит за пределы АВУ и путь, который она должна пробежать, увеличивается – поэтому зубец Р отодвигается от QRS более чем на 0,07 сек, но остается в первой половине кардиоцикла (рисунок 16).
Рисунок 16. RP‘

АВ узловая реципрокная тахикардия (АВУРТ) наиболее распространенный вариант ПСВТ, чаще наблюдает у женщин и редко сочетается со структурной патологией сердца (рисунок 17). Само понятие реципрокной тахикардии подразумевает, что в основе патогенеза нарушения ритма лежит механизм циркуляции волны re-entry. При АВУРТ циркуляция волны возбуждения происходит внутри АВУ между двумя функционально и анатомически диссоциированными путями проведения (a- и b-пути).
При типичной АВУРТ антеградное АВ проведение идет по медленным путям и ретроградно – по быстрым. В результате при записи ЭКГ Р-волна сливается с комплексом QRS или находится близко к нему (
Антидромная тахикардия
Антидромная ав реципрокная ПТ при синдроме WPW
Она изучена слабее, чем ортодромная ПТ. Только у 8% больных с синдромом WPW, обследованных в нашей клинике, приступы тахикардии носили антидромный характер. А. А. Киркутис (1983) наблюдал такой вариант ПТ почти у 14% больных с синдромом WPW.

По данным G. Bardy и соавт. (1984), из 374 больных, имевших один ДП, лишь у 22 (6%) удалось при ЭФИ вызвать приступ АВ антидромной реципрокной тахикардии. Выявилась связь между возникновением этой тахикардии и локализацией ДП. У 21 из 22 больных ДП присоединялись к свободным стенкам желудочков (16 — слева и 5 — справа), причем у 12 больных они находились в удалении от АВ узла/пучка Гиса на 4 см. Только у 1 больного ДП располагался в переднеперегородочной области.
Не было ни одного больного с заднеперегородочными ДП, прилегающими к АВ узлу, у которого можно было вызвать приступ антидромной тахикардии Тахикардия начинается с предсердной экстрасистолы, распространяющейся к желудочкам через ДП и блокированной у входа в АВ узел, что связано с более коротким ЭРП в ДП. Регистрируются мономорфные широкие, деформированные комплексы QRS, отражающие максимальное предвозбуждение желудочков. Полярность предельно большой волны А остается такой же, как и в период синусового ритма [Голицын С. П. 1981; Бутаев Т Д, 1985; Жданов А М, 1985; Гришкин Ю П. 1987; Grolleau R et al, 1970; Zipes D et al, 1974].

Частота тахикардического ритма: от 169 до 250 в 1 мин, в среднем она составляет 207 в 1 мин [Bardy G etal. 1984]. Инвертированные в отведениях II, III, aVF зубцы Р (если их удается распознать на ЭКГ) располагаются почти всегда с большим запаздыванием по отношению к началу комплексов QRS. На ЭКГ или ЧПЭКГ легко заметить, что ретроградное возбуждение ствола пучка Гиса (осцилляция Н) и предсердия (волна А) происходит во второй половине цикла R—R.
В наблюдениях G. Bardy и соавт (1984) эндокардиальный интервал V—А в среднем равнялся 181±39 мс с колебаниями от 105 до 265 мс. У 20 из 22 больных V—A (R—Р) был больше 4 (R—R)Это значит, что общее время ретроградного движения тахикардического импульса превышало время его антероградного движения (R—Р> Р—R). Между тем на участке Н—А (через АВ узел) импульс у этих больных, по-видимому, распространялся ускоренно.

Интервал Н—А в среднем равнялся 65±27 мс (от 30 до 110 мс), т. е был несколько короче, чем в общей популяции людей, не страдающих приступами АВ реципрокной тахикардии [Shenasa M. et al. 1982]. Ретроградный ЭРП АВ узла часто оказывался ниже 300 мс, что тоже указывало на облегченное ВА узловое проведение, вероятно, способствующее возникновению антидромной АВ реципрокной ПТ у части больных с синдромом WPW. Для воспроизведения антидромной ПТ при ЭФИ не требуется удлинения интервала Р— R (AH).
«Аритмии сердца», М.С.Кушаковский
Антидромная АВ реципрокная (круговая) ПТ при синдроме WPW
Она изучена слабее, чем ортодромная ПТ. Только у 8% больных с синдромом WPW, обследованных в нашей клинике, приступы тахикардии носили антидромный характер. А. А. Киркутис (1983) наблюдал такой вариант ПТ почти у 14% больных с синдромом WPW. По данным G. Bаrdy и соавт. (1984), из 374 больных, имевших один ДП, лишь у 22 (6%) удалось при ЭФИ вызвать приступ АВ антидромной реципрокной тахикардии. Выявилась связь между возникновением этой тахикардии и локализацией ДП. У 21 из 22 больных ДП присоединялись к свободным стенкам желудочков (16 — слева и 5 — справа), причем у 12 больных они находились в удалении от АВ узла/пучка Гиса на 4 см и больше. Только у 1 больного ДП располагался в переднеперегородочной области. Не было ни одного больного с заднеперегородочными ДП, прилегающими к АВ узлу, у которого можно было вызвать приступ антидромной тахикардии

Воспроизведение приступа АВ реципрокной атидромной 1ахикардии у больного с синдромом WPW
После двух Стасовых комплексов — 8 стимулов с частотой 2,2.0 в 1 мин, выявляющих волны Д вслед за 8-м стимулом начинается (стрелка) приступ антидромной тахикардии с частотой 102 и 1 мин интервал R — Р’ — 310 мс (медленное ретроградное проведение), R — Р’ > Р’—R, или V — А’> А’ — V
ЭКГ. Тахикардия начинается с предсердной экстрасистолы, распространяющейся к желудочкам через ДП и блокированной у входа в АВ узел, что связано с более коротким ЭРП в ДП Регистрируются мономорфные широкие, деформированные комплексы QRS, отражающие максимальное предвозбуждение желудочков (рис 111) Полярность предельно большой волны А остается такой же, как и в период синусового ритма [Голицын С. П, 1981; Бутаев Т Д, 1985; Жданов А М, 1985; Гришкин Ю П. 1987; Groleau R еt а1, 1970; Zipes D еt а1, 1974]
Частота тахикардического ритма: от 169 до 250 в 1 мин, в среднем она составляет 207 в 1 мин [Баrdу G еt а1. 1984]. Инвертированные в отведениях II, III, аVF зубцы Р’ (если их удается распознать на ЭКГ) располагаются почти всегда с большим запаздыванием по отношению к началу комплексов QRS (рис 112). На ЭПГ или ЧПЭКГ легко заметить, что ретроградное возбуждение ствола пучка Гиса (осцилляция Н) и предсердия (волна А) происходит во второй половине цикла R—R.
В наблюдениях О. Вагёу и соавт (1984) эндокардиальный интервал V—А в среднем равнялся 181 ±39 мс с колебаниями от 105 до 265 мс У 20 из 22 больных V—А (К— Р’) был больше (К—К). Это значит, что общее время ретроградного движения тахикардического импульса превышало время его антероградного движения (К—Р’> Р’—К) (рис 113). Между тем на участке Н—А (через АВ узел) импульс у этих больных, по-видимому, распространялся ускоренно. Интервал Н—А в среднем равнялся 65 ± ±27 мс (от 30 до 110 мс), т. е был несколько короче, чем в общей популяции людей, не страдающих приступами АВ реципрокной тахикардии [Shenasа М. е! а1. 1982]. Ретроградный ЭРП АВ узла часто оказывался ниже 300 мс, что тоже указывало на облегченное ВА узловое проведение, вероятно, способствующее возникновению антидромной АВ реципрокной ПТ у части больных с синдромом WPW. Для воспроизведения антидромной ПТ при ЭФИ не требуется удлинения интервала Р— К (А-Н)

АВ реципрокная антидромная ПТ
Антидромная тахикардия
Пароксизмальные наджелудочковые тахикардии возникают по механизму повторного входа возбуждения. Контур его находится внутри синусового узла или предсердий либо, что бывает гораздо чаще, внутри АВ-узла. либо в нем участвуют дополнительные пути проведения между желудочками и предсердиями. Эти пути могут быть скрытыми ( ортодромная тахикардия ) либо явными. Явный дополнительный путь проведения, то есть такой путь, проведение по которому осуществляется и при синусовом ритме, ведет к синдрому WPW. При синдроме WPW возможны и ортодромная тахикардия (импульс проводится от предсердий к желудочкам через АВ-узел, обратно — по дополнительному пути), и антидромная тахикардия (от предсердий к желудочкам — по дополнительному пути, обратно — через АВ-узел).
При антидромной тахикардии наблюдаются широкие комплексы QRS. при всех остальных — узкие (если нет аберрантного проведения).
В отсутствие синдрома WPW более чем 90% наджелудочковых тахикардии — это либо АВ-узловая реципрокная тахикардия. либо ортодромная тахикардия с участием скрытого дополнительного пути проведения.
Ортодромная и антидромная тахикардия

Общая характеристика патологий
Тахикардия ортодромного типа по клиническим признакам мало отличается от других разновидностей нарушений сердечного ритма. В большинстве случаев подобное отклонение возникает по причине врожденных патологий строения сердца. Основной фактор риска сбоя в сердечном ритме заключается в механизме «круговой активации».
Тахикардия антидромного вида – это патологическое явление, возникновение которого проявляется при нестабильности или нарушениях в механизме задействования круговых путей. Но, в отличие от предыдущего вида, антидромная форма характеризуется наличием импульсов противоположной направленности. Этот вид патологии считается систематическим. QRS-данные на кардиографе отмечают признаки перевозбуждения.
Проявления антидромной тахикардии зачастую связывают с WPW (синдромом Вольфа-Паркинсона-Уайта) – аномалией врожденного характера, для которой характерно наличие дополнительных каналов проведения.
Как проявляются эти разновидности тахикардии?
Ощущения во время приступа одного из этих недугов носят весьма субъективный характер. На степень выраженности проявлений влияет физическое и психическое здоровье человека. При повышении частоты ударов до 140 пациенты практически ничего не ощущают. Когда частота сердечных сокращений достигает 160, что характерно ортодромному типу тахикардии, у больного появляется небольшая слабость и головокружение. Вегетативные симптомы проявляются только у особо чувствительных людей. Клинические проявления тахикардий следующие:
- боли в области сердца;
- обмороки;
- сердечно-сосудистая недостаточность;
- одышка при сильном недостатке кровообращения.
Примечательно то, что у двух людей с одинаковым типом тахикардии, возрастом и состоянием здоровья заболевания могут проявляться по-разному. У одного пациента приступы будут кратковременным. Он сталкивается с ними всего пару раз в год. Другой пациент может столкнуться с длительной тахикардией антидромного типа один раз в жизни без какого-либо вреда для здоровья.
Как лечат ортодромные и антидромные нарушения сердечного ритма?
Ортодромная тахикардия купируется с помощью стимуляции блуждающего нерва и приёма медикаментов. У некоторых пациентов приступ проходит после стимуляции рвотного рефлекса. Для нормализации сердечного ритма больным могут вводить Трифосаденин, Верапамил. Эффективность этих препаратов достигает 95%. Если облегчение не наступило, то пациентам показана радиочастотная абляция.
Антидромная тахикардия купируется с помощью чреспищеводной ЭКС. Сердечные глюкозоиды пациентам давать запрещено. Если ЭКС не помогает, начинают вводить медикаменты. Наиболее действенными препаратами считаются Прокаинамид, Амиодарон, Аймалин. Если в результате тахикардии у больного нарушилась гемодинамика, проводят электроимпульсную терапию.
Определен характер антероградного проведения возбуждения по АВ-соединению и дополнительным проводящим путям у больных с синдромом WPW и ортодромной АВ тахикардией. Обсуждается влияние типов АВ-проведения и других электрофизиологических показателей на возможность инициации пароксизмов тахикардии и их устойчивость.

Пароксизмальные реципрокные атрио-вентрикулярные тахикардии составляют от 75 до 85% от всех пароксизмальных наджелудочковых тахикардий [4] и включают в себя пароксизмальную реципрокную атрио-вентрикулярную (АВ) узловую тахикардию ПРАВУТ) и пароксизмальную реципрокную АВ ортодромную тахикардию (ПРОАВТ) с участием дополнитель ных проводящих путей (ДПП).
Ортодромные тахикардии с узкими комплексами QRS возникаютв тех случаях, когда антероградное проведение возбуждения осуществляется через АВ-соединение, а ретроградное — либо по одному из каналов АВ-узла, либо по аномальным путям — при манифестирую щем, латентном или скрытом синдромах WPW [7]. При антидромных тахикардиях c широкими комплексами QRS антероградное проведение возбуждения осуществляется через ДПП, а ретроградное — по АВ-соединению или парасептальному ДПП.
Успехи, достигнутые в последние годы в диагностике и лечении ПРАВТ обусловлены внедрением в практику инвазивных и неинвазивных методов электрофи зиологических исследований (ЭФИ). Раннее нами было показано [6], что c помощью неинвазивного метода чреспищеводного электрофизиологического исследования (ЧП ЭФИ) возможно изучение особенностей антероградного АВ-проведения возбуждения у больных с ПРАВУТ. Кривые АВ-проведения возбуждения, в большинстве случаев соответствовали кривым, выявленным с помощью инвазивного ЭФИ.
В задачу исследования входило изучение возможностей программированой чреспищеводной электрокар диостимуляции (ПЧП ЭКС) для определения особенностей антероградного проведения возбуждения по АВ-соединению и ДПП у пациентов с разной степенью устойчивости ПРОАВТ.
Материал и методы
Обследовано 274 больных в возрасте от 16 до 69 лет с различными заболеваниями сердечно-сосудистой системы, страдающих приступами ПРОАВТ. Первую группу составили 147 больных с манифестирующим синдромом WPW (WPWм) и ПРОАВТ. Среди них было 59 мужчин и 88 женщин, средний возраст которых составил 39,3±19,2 лет.
ИБС в этой группе диагностиро вана у 12,9% пациентов, миокардитический кардиосклероз — у 15,6%, гипертоническая болезнь — у 8,8%, пролапс митрального клапана II-III степени — у 6,8%, ревматические пороки сердца у 3,4%, дистрофии миокарда различной этиологии — у 12,9%, вегетососудистая дистония — у 8,8%. У 21,8% больных помимо нарушений ритма сердца, обусловленных аномалиями ПСС, других заболеваний не было обнаружено.
Давность аритмического анамнеза колебалась от двух месяцев до 23 лет. Частота пароксизмов у больных этой группы составила в среднем 11,3±5,7 приступов в месяц, а их продолжительность — 9,2±2,7 часа.
Вторую группу составили 127 больных с ретрограднопроводящим (скрытым) синдромом WPW (WPWc) и ПРОАВТ. Среди них было 52 мужчины и 75 женщин, средний возраст составил 44,1±21,6 лет. ИБС в этой группе диагностирована у 10,2% больных, миокардити ческий кардиосклероз — у 15%, гипертоническая болезнь у 5,5%, пролапс митрального клапана II-III степени — у 16,5%, ревматические пороки сердца у 4,7%, дистрофии миокарда разного генеза — у 15%, вегето-сосудистая дистония — у 11% и у 13,4% больных нарушения ритма сердца были расценены как идиопатические.
Давность аритмического анамнеза колебалась от 4 месяцев до 19 лет. Частота пароксизмов у больных этой группы составила в среднем 9,8±6,4 приступов в месяц, а их продолжительность — 8,6±3,1 часа.
Представляется, что обследованные группы больных были достаточно представительными для проведения анализа электрофизиологических параметров проводящей системы сердца (ПСС). Всем больным проведено комплексное клиническое обследование, регистрировалась стандартная ЭКГ в 12 отведениях, а также проводилось суточное мониторирование ЭКГ (ДЭКГ) с использованием кардиомониторного комплекса «Кардиотехника-4000» (Инкарт, Ст-Петербург). Выполнялось также двухмерное ЭхоКГ исследование на аппарате CFM-750 фирмы Сонатрон (Германия).
ЧП ЭФИ проводили по стандартному протоколу [1,5] с использованием универсального электрокардио стимулятора «Кордэлектро-4» (Литва) и проводов-элек тродов ПЭДСП-2 (Каменец-Подольск, Украина). При этом определялся ряд электрофизиологических параметров: время восстановления функции синусового узла (ВВФСУ), коррегированное время восстановления функции СУ (КВВФСУ), точка Венкебаха (ТВ), эффективные рефрактерные периоды (ЭРП) АВ-соединения и ДПП, зона тахикардии (ЗТ).
По аналогии с результатами инвазивного ЭФИ [3] было выделено 4 типа кривых: 1 тип — непрерывные кривые АВ-проведения, характеризующиеся тем, что на кривой АВ-проведения возбуждения однократный прирост времени St2-R2 не превышал 20 мс при «шаге» тестирующего стимула в 10 мс. Данный тип кривой чаще отмечается у пациентов с «единственным» путем проведения через АВ-соединение, но в ряде случаев, может регистрироваться и у больных при наличии двух проводящих путей.
2 тип — прерывистые кривые АВ-проведе ния возбуждения, характеризующиеся тем, что уменьшение интервала сцепления тестирующего стимула на 10 мс приводит к «скачкообразному» увеличению St2-R2 на 80-160 мс. Данный тип кривой чаще отмечается у пациентов с двумя и более АВ проводящими путями (диссоциация АВ-узла на альфа- и бета-каналы). 3 и 4 типы, по сути, являются вариантами непрерывного и прерывистого типов АВ- проведения возбуждения при наличии феномена Gap [3].
В группе больных с ПРОАВТ и синдромом WPW(м) преобладали непрерывные типы кривых (95%). Преобладание непрерывных кривых антероградного проведения возбуждения можно объяснить своеобраз ным механизмом возникновения ПРОАВТ. Этот вариант ПРАВТ обусловлен круговым движением импульса, при котором антероградным звеном re-entry является АВ-соединение, а ретроградным — ДПП.
У пациентов с WPW(м) при синусовом ритме (СР) антероградное проведение возбуждения на желудочки осуществляется одновременно через АВ-соединение и ДПП, то есть комплекс QRS является «сливным». Проведение возбуждения по ДПП при синдроме WPW отличается от проведения по АВ-узлу, поскольку, как правило, подчинено закону «все или ничего», который означает, что импульс либо проводится по аномальному пути, либо блокируется. Особенности проведения по ДПП представлены на рис. 1.
Больная Р. 19 лет. С детства регистрировались изменения на ЭКГ в виде WPWм. Один-два раза в год отмечала короткие приступы сердцебиения, проходившие самостоятельно. Последнее время отметила учащение и удлинение пароксизмов тахикардии. На стандартной ЭКГ — СР с ЧСС=86 уд/мин. PQ — 80 мс. за счет дельта-волны, QRS = 130 мс. (а).
При проведении учащающей стимуляции (St1 -St1 = 410 мс) отмечалась внезапная «нормализация» комплекса QRS за счет блокады дельта-волны. При увеличении частоты стимуляции регистрировалось прогрессивное замедление проведения по АВ-соединению (б). Изменения проведения по ДПП в данном случае объясняются тем, что частые предсердные импульсы проводились без задержки в ДПП (не менялась величина интервала ST-дельта-волна) до критической частоты;
В ряде случаев было отмечено наличие декрементного проведения в ДПП (увеличение интервала Р — дельта волна), как результат программированной и учащающей ЧП ЭКС. Один из этих случаев представлен на рис. 2
Больная Г. 30 лет. Около 10 лет назад во время профосмотра был выявлен феномен WPW. Приступы сердцебиения не беспокоили. В возрасте 25 лет во время родов возник пароксизм тахикардии, купированный в/в введением новокаинамида. В дальнейшем приступы сердцебиения возникали редко, но имели затяжной характер, купировались в/в введением новокаинамида.

Последний год отмечала учащение приступов сердцебиения, ААП не принимала. На серии ДЭКГ регистрировался синдром WPW(м), частая монотопная предсердная экстрасистолия. ЭКГ: СЦ — 800 мс, дельта-волна ( ), PQ — 90 мс, QRS — 130 мс (а). ЧП ЭФИ: ВВФСУ — 1150 мс, КВВФСУ — 350 мс. При проведении ПЧП ЭКС с интервалами сцепления от 500 до 420 мс регистрировалась постоянная величина St-дельта-волна (б).
В данном случае регистрировалось антероградное замедление проведения по ДПП (St-дельта-волна) при проведении ПЧП ЭКС. Данный феномен сохранялся и при проведении контрольного ЧП ЭФИ, что ставит под сомнение внутрипредсердную задержку проведения между зоной стимуляции и ДПП, как причину дискретного проведения.
Диагностика
Врожденные аномалии строения сердца могут быть не выявлены до самой старости, что несколько затрудняет процесс диагностики этих тахикардий. Разумеется, речь идёт не о пороках, а об анатомических отклонениях от нормы, не провоцирующих значительных изменений в гемодинамике. Обратиться к кардиологу нужно, если вы заметили у себя учащение сердцебиение в состоянии покоя или столкнулись с приступами слабости/одышки в аналогичных условиях. Для диагностики тахикардий применяют следующие методы:
- ЭКГ. Обращают внимание на состояние зубцов QRS, Р, интервал R-Р.
- Измеряют частоту сердечных сокращений. Оба вида тахикардии сопровождаются повышением количества ударов до 120-280 в минуту.
- Измерение артериального давления. При этих разновидностях тахикардии оно будет пониженным.
ЭКГ-исследование составляет основу диагностики. Некоторых пациентов направляют на нагрузочные пробы, но чаще этого не требуется.
Аномалии в строении сердца врожденного характера могут не проявить себя до преклонного возраста, что в некотором роде затрудняет диагностирование ортодромной и антидромной тахикардий. Для подробного диагностирования тахикардии определенного вида специалисты прибегают к следующим методам:
- электрокардиограмма: является основным методом при диагностировании, который поможет определить такие показатели, как состояние QRS зубцов, P, интервал R-P;
- измерение артериального давления (оба вида тахикардий характеризуются понижением показателей);
- измерение частоты сердечных сокращений (оба вида, как антидромная, так и ортодромная тахикардия, характеризуются повышением до 140-280 ударов в минуту).
Лечение
Избавиться от тахикардии ортодромного типа поможет стимуляция блуждающего нерва в совокупности с приемом медицинских препаратов. В некоторых случаях приступ удается подавить вызовом рвоты.
Чтобы стабилизировать сердцебиение, пациенту вводят Верапамил, Трифосаденин. Данные средства доказали свою эффективность в 95% случаев. При отсутствии положительного результата лечащий врач назначает радиочастотную абляцию.
Подавить проявление антидромной тахикардии можно при помощи электрокардиостимулятора, который вводится через пищевод. При заболевании подобного вида категорически запрещается прием сердечных глюкозоидов. Если ЭКС не в силах подавить отклонения, то вводятся инъекции. Наиболее эффективными медицинскими средствами являются Прокаинамид, Амиодарон, Аймалин. В случаях нарушения гемодинамики при отклонениях в сердечном ритме проводится электроимпульсное лечение.
Антидромная и ортодромная тахикардии – опасные патологи сердца, которые способны нанести существенный вред здоровью человека. Чтобы этого избежать, необходимо при первых проявлениях характерной симптоматики обращаться к врачу.