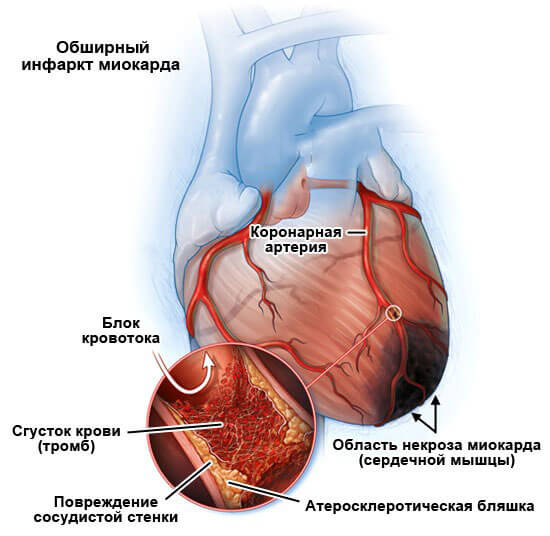
Аритмия
Аритмия – любое нарушение регулярности или частоты нормального сердечного ритма, а также электрической проводимости сердца. Аритмия может протекать бессимптомно или ощущаться в виде сердцебиения, замирания или перебоев в работе сердца. Иногда аритмии сопровождаются головокружением, обмороками, болями в сердце, чувством нехватки воздуха. Аритмии распознаются в процессе физикальной и инструментальной диагностики (аускультации сердца, ЭКГ, ЧПЭКГ, холтеровского мониторирования, нагрузочных тестов). В лечении различных видов аритмий используется медикаментозная терапия и кардиохирургические методы (РЧА, установка электрокардиостимулятора, кардиовертер-дефибриллятора).
Общие сведения
Термином «аритмии» объединяются различные по механизму возникновения, проявлениям и прогнозу расстройства зарождения и проведения электрических импульсов сердца. Они возникают в результате нарушений проводящей системы сердца, обеспечивающей согласованные и регулярные сокращения миокарда – синусовый ритм. Аритмии могут вызывать тяжелые нарушения деятельности сердца или функций других органов, а также сами являться осложнениями различных серьезных патологий. Проявляются ощущением сердцебиения, перебоев, замирания сердца, слабостью, головокружением, болями или давлением в груди, одышкой, обмороками. При отсутствии своевременного лечения аритмии вызывают приступы стенокардии, отек легких, тромбоэмболию, острую сердечную недостаточность, остановку сердца.
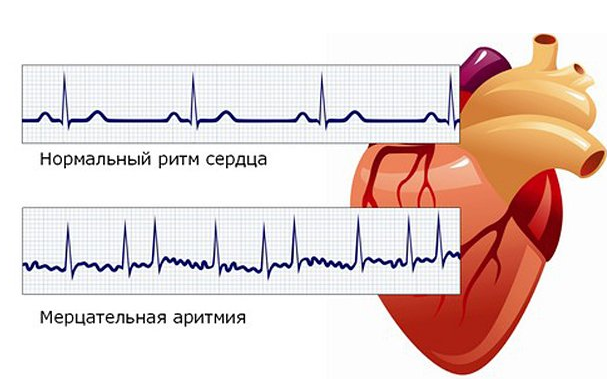
По статистике нарушения проводимости и сердечного ритма в 10-15% случаев являются причиной смерти от болезней сердца. Изучением и диагностикой аритмий занимается специализированный раздел кардиологии – аритмология. Формы аритмий: тахикардия (учащенное сердцебиение более 90 уд. в мин.), брадикардия (уреженное сердцебиение менее 60 уд. в мин.), экстрасистолия (внеочередные сердечные сокращения), мерцательная аритмия (хаотичные сокращения отдельных мышечных волокон), блокады проводящей системы и др.
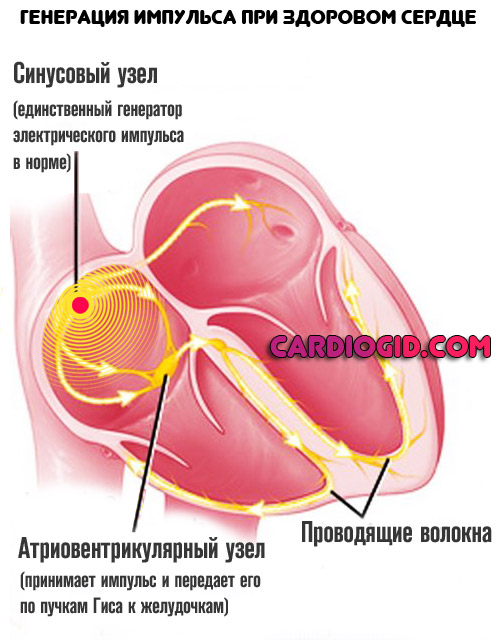
Ритмичное последовательное сокращение отделов сердца обеспечивается особыми мышечными волокнами миокарда, образующими проводящую систему сердца. В этой системе водителем ритма первого порядка является синусовый узел: именно в нем зарождается возбуждение с частотой 60-80 раз в минуту. Через миокард правого предсердия оно распространяется на атриовентрикулярный узел, но он оказывается менее возбудим и дает задержку, поэтому сначала сокращаются предсердия и только потом, по мере распространения возбуждения по пучку Гиса и другим отделам проводящей системы, желудочки. Таким образом, проводящая система обеспечивает определенный ритм, частоту и последовательность сокращений: сначала предсердий, а затем желудочков. Поражение проводящей системы миокарда ведет к развитию нарушений ритма (аритмиям), а отдельных ее звеньев (атриовентрикулярного узла, пучка или ножек Гиса) – к нарушению проводимости (блокадам). При этом может резко нарушаться координированная работа предсердий и желудочков.

Причины аритмий
По причинам и механизму возникновения аритмии условно делятся на две категории: имеющие связь с сердечной патологией (органические) и не связанные с ней (неорганические или функциональные). Различные формы органических аритмий и блокад являются частыми спутниками кардиальных патологий: ИБС, миокардита, кардиомиопатиий, пороков развития и травм сердца, сердечной недостаточности, а также осложнениями кардиохирургических операций.
В основе развития органических аритмий лежат повреждения (ишемические, воспалительные, морфологические) сердечной мышцы. Они затрудняют нормальное распространение электрического импульса через проводящую систему сердца к различным его отделам. Иногда повреждение затрагивает и синусовый узел – основной водитель ритма. При формировании кардиосклероза рубцовая ткань препятствует осуществлению проводящей функции миокарда, что способствует возникновению аритмогенных очагов и развитию нарушений проводимости и ритма.
Группа функциональных аритмий включает нейрогенные, дисэлектролитные, ятрогенные, механические и идеопатические нарушения ритма.
Развитию симпатозависимых аритмий нейрогенного генеза способствует чрезмерная активация тонуса симпатической нервной системы под действием стресса, сильных эмоций, интенсивной умственной или физической работы, курения, употребления алкоголя, крепкого чая и кофе, острой пищи, невроза и т. д. Активацию симпатического тонуса также вызывают заболевания щитовидной железы (тиреотоксикоз), интоксикации, лихорадочных состояниях, заболеваниях крови, вирусные и бактериальные токсины, промышленные и иные интоксикации, гипоксия. У женщин, страдающих предменструальным синдромом, могут возникать симпатозависимые аритмии, боли в сердце, ощущения удушья.
Вагозависимые нейрогенные аритмии вызываются активацией парасимпатичекой системы, в частности, блуждающего нерва. Вагозависимые нарушения ритма обычно развиваются ночью и могут вызываться заболеваниями желчного пузыря, кишечника, язвенной болезнью 12-перстной кишки и желудка, заболеваниями мочевого пузыря, при которых возрастает активность блуждающего нерва.
Дисэлектролитные аритмии развиваются при нарушениях электролитного равновесия, особенно магниевого, калиевого, натриевого и кальциевого в крови и миокарде. Ятрогенные нарушения ритма возникают в результате аритмогенного действия некоторых лекарств (сердечные гликозиды, β-блокаторы, симпатомиметики, диуретики и др.).
Развитию механических аритмий способствуют травмы грудной клетки, падения, удары, повреждения электрическим током и т. д. Идиопатическими аритмиями считаются нарушения ритма без установленной причины. В развитии аритмий играет роль наследственная предрасположенность.
Классификация аритмий
Этиологическая, патогенетическая, симптоматическая и прогностическая неоднородность аритмий вызывает дискуссии по поводу их единой классификации. По анатомическому принципу аритмии подразделяются на предсердные, желудочковые, синусовые и атриовентрикулярные. С учетом частоты и ритмичности сердечных сокращений предложено выделять три группы нарушений ритма: брадикардии, тахикардии и аритмии.
Наиболее полной является классификация, основанная на электрофизиологических параметрах нарушения ритма, согласно которой выделяют аритмии:
- I. Вызванные нарушением образования электрического импульса.
В эту группу аритмий входят номотопные и гетеротопные (эктопические) нарушения ритма.
Номотопные аритмии обусловлены нарушением функции автоматизма синусового узла и включают синусовые тахикардию, брадикардию и аритмию.
Отдельно в этой группе выделяют синдром слабости синусового узла (СССУ).
Гетеротопные аритмии характеризуются формированием пассивных и активных эктопических комплексов возбуждения миокарда, располагающихся вне синусового узла.
При пассивных гетеротопных аритмиях возникновение эктопического импульса обусловлено замедлением или нарушением проведения основного импульса. К пассивным эктопическим комплексам и ритмам относятся предсердные, желудочковые, нарушения атриовентрикуоярного соединения, миграция суправентрикулярного водителя ритма, выскакивающие сокращения.
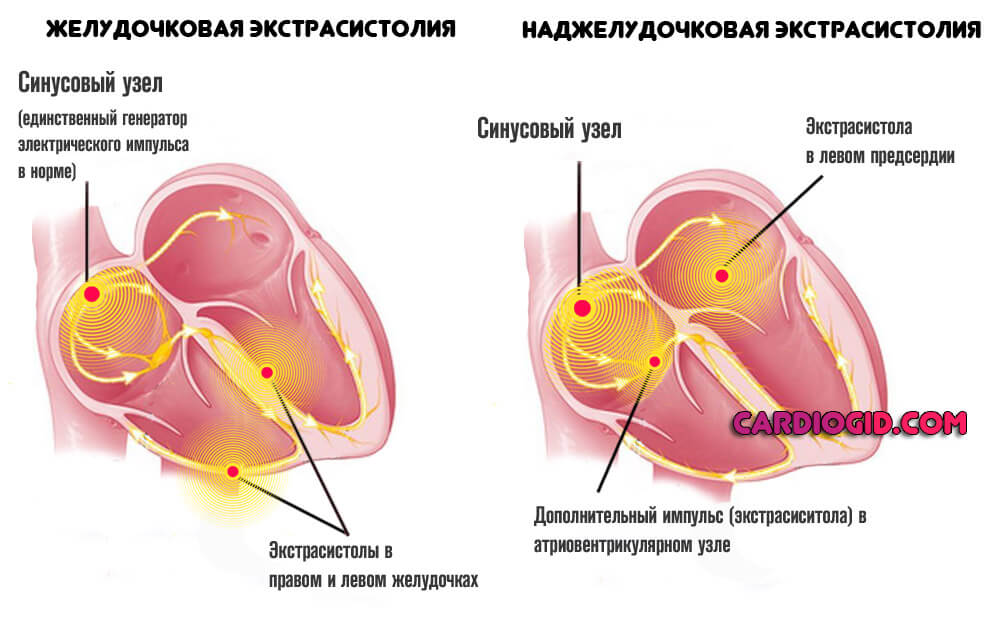
При активных гетеротопиях возникающий эктопический импульс возбуждает миокард раньше импульса, образующегося в основном водителе ритма, и эктопические сокращения «перебивают» синусовый ритм сердца. Активные комплексы и ритмы включают: экстрасистолию (предсердную, желудочковую, исходящую из атриовентрикулярного соединения), пароксизмальную и непароксизмальную тахикардию (исходящую из атриовентрикулярного соединения, предсердную и желудочковую формы), трепетание и мерцание (фибрилляцию) предсердий и желудочков.
- II. Аритмии, вызванные нарушением функции внутрисердечной проводимости.
Данная группа аритмий возникает в результате снижения или прекращения распространения импульса по проводящей системе. Нарушения проводимости включают: синоатриальную, внутрипредсердную, атриовентрикулярную (I, II и III степени) блокады, синдромы преждевременного возбуждения желудочков, внутрижелудочковые блокады ножек пучка Гиса (одно-, двух- и трехпучковые).
- III. Комбинированные аритмии.
К аритмиям, сочетающим нарушения проводимости и ритма относятся эктопические ритмы с блокадой выхода, парасистолия, атриовентрикулярные диссоциации.
Симптомы аритмий
Проявления аритмий могут быть самыми различными и определяются частотой и ритмом сердечных сокращений, их влиянием на внутрисердечную, церебральную, почечную гемодинамику, а также функцию миокарда левого желудочка. Встречаются, так называемые, «немые» аритмии, не проявляющие себя клинически. Они обычно выявляются при физикальном осмотре или электрокардиографии.
Основными проявлениями аритмий служат сердцебиение или ощущение перебоев, замирания при работе сердца. Течение аритмий может сопровождаться удушьем, стенокардией, головокружением, слабостью, обмороками, развитием кардиогенного шока. Ощущения сердцебиения обычно связаны с синусовой тахикардией, приступы головокружения и обмороков – с синусовой брадикардией или синдромом слабости синусового узла, замирание сердечной деятельности и дискомфорт в области сердца – с синусовой аритмией.
При экстрасистолии пациенты жалуются на ощущения замирания, толчка и перебоев в работе сердца. Пароксизмальная тахикардия характеризуется внезапно развивающимися и прекращающимися приступами сердцебиения до 140-220 уд. в мин. Ощущения частого, нерегулярного сердцебиения отмечается при мерцательной аритмии.
Осложнения аритмий
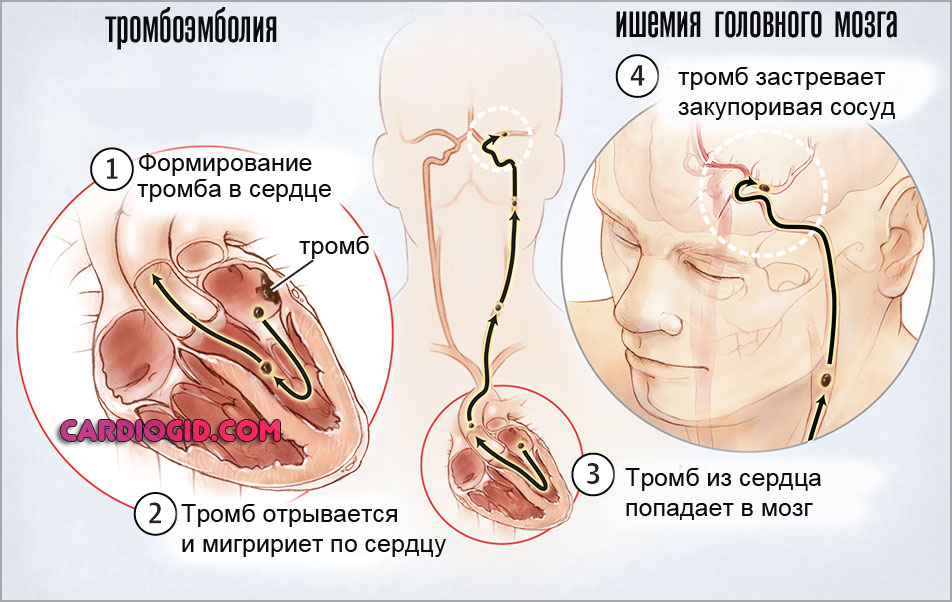
Течение любой аритмии может осложниться фибрилляцией и трепетанием желудочков, что равносильно остановке кровообращения, и привести к гибели пациента. Уже в первые секунды развиваются головокружение, слабость, затем – потеря сознания, непроизвольное мочеиспускание и судороги. АД и пульс не определяются, дыхание прекращается, зрачки расширяются – наступает состояние клинической смерти. У пациентов с хронической недостаточностью кровообращения (стенокардией, митральным стенозом), во время пароксизмов тахиаритмии возникает одышка и может развиться отек легких.
При полной атриовентрикулярной блокаде или асистолии возможно развитие синкопальных состояний (приступов Морганьи-Адемса-Стокса, характеризующихся эпизодами потери сознания), вызываемых резким снижение сердечного выброса и артериального давления и уменьшением кровоснабжения головного мозга. Тромбоэмболические осложения при мерцательной аритмии в каждом шестом случае приводят к мозговому инсульту.
Диагностика аритмий
Первичный этап диагностики аритмии может осуществляться терапевтом или кардиологом. Он включает анализ жалоб пациента и определение периферического пульса, характерных для нарушений сердечного ритма. На следующем этапе проводятся инструментальные неинвазивные (ЭКГ, ЭКГ-мониторирование), и инвазивные (ЧпЭФИ, ВЭИ) методы исследования:
Электрокардиограмма записывает сердечный ритм и частоту на протяжении нескольких минут, поэтому посредством ЭКГ выявляются только постоянные, устойчивые аритмии. Нарушения ритма, носящие пароксизмальный (временный) характер, диагностируются методом Холтеровского суточного мониторирования ЭКГ, который регистрирует суточный ритм сердца.
Для выявления органических причин возникновения аритмии проводят Эхо-КГ и стресс Эхо-КГ. Инвазивные методы диагностики позволяют искусственно вызвать развитие аритмии и определить механизм ее возникновения. В ходе внутрисердечного электрофизиологического исследования к сердцу подводятся электроды-катетеры, регистрирующие эндокардиальную электрограмму в различных отделах сердца. Эндокардиальную ЭКГ сравнивают с результатом записи наружной электрокардиограммы, выполняемой одновременно.
Тилт-тест проводится на специальном ортостатическом столе и имитирует условия, которые могут вызывать аритмию. Пациента размещают на столе в горизонтальном положении, измеряют пульс и АД и затем после введения препарата наклоняют стол под углом 60-80° на 20 – 45 минут, определяя зависимость АД, частоты и ритма сердечных сокращений от изменении положения тела.
С помощью метода чреспищеводного электрофизиологического исследования (ЧпЭФИ) проводят электрическую стимуляцию сердца через пищевод и регистрируют чреспищеводную электрокардиограмму, фиксирующую сердечный ритм и проводимость.
Ряд вспомогательных диагностических тестов включает пробы с нагрузкой (степ-тесты, пробу с приседаниями, маршевую, холодовую и др. пробы), фармакологические пробы (с изопротеринолом, с дипиридомолом, с АТФ и др.) и выполняются для диагностики коронарной недостаточности и возможности суждения о связи нагрузки на сердце с возникновением аритмий.
Лечение аритмий
Выбор терапии при аритмиях определяется причинами, видом нарушения ритма и проводимости сердца, а также состоянием пациента. В некоторых случаях для восстановления нормального синусового ритма бывает достаточно провести лечение основного заболевания.
Иногда для лечения аритмий требуется специальное медикаментозное или кардиохирургические лечение. Подбор и назначение противоаритмической терапии проводится под систематическим ЭКГ-контролем. По механизму воздействия выделяют 4 класса противоаритмических препаратов:
- 1 класс – мембраностабилизирующие препараты, блокирующие натриевые каналы:
- 1А – увеличивают время реполяризации ( прокаинамид, хинидин, аймалин, дизопирамид)
- 1B – уменьшают время реполяризации (тримекаин, лидокаин, мексилетин)
- 1C – не оказывают выраженного влияния на реполяризацию (флекаинид, пропафенон, энкаинид, этацизин, морацизин, лаппаконитина гидробромид)
- 2 класс – β-адреноблокаторы (атенолол, пропранолол, эсмолол, метопролол, ацебутолол, надолол)
- 3 класс – удлиняют реполяризацию и блокируют калиевые каналы (соталол, амиодарон, дофетилид, ибутилид, бБретилия тозилат)
- 4 класс – блокируют кальциевые каналы (дилтиазем, верапамил).
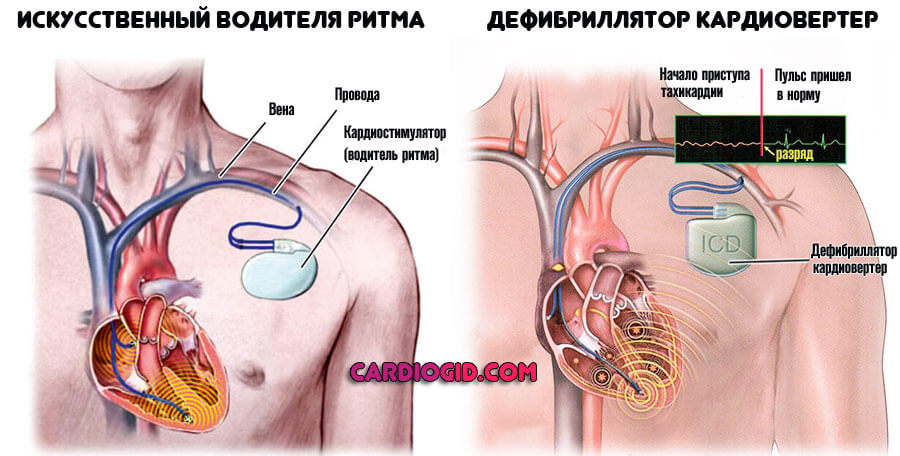
Немедикаментозные методы лечения аритмий включают электрокардиостимуляцию, имплантацию кардиовертера-дефибриллятора, радиочастотную аблацию и хирургию на открытом сердце. Они проводятся кардиохирургами в специализированных отделениях. Имплантация электрокардиостимулятора (ЭКС) – искусственного водителя ритма направлена на поддержание нормального ритма у пациентов с брадикардией и атриовентрикулярными блокадами. Имплантированный кардиовертер-дефибриллятор в профилактических целях подшивается пациентам, у которых высок риск внезапного возникновения желудочковой тахиаритмии и автоматически выполняет кардиостимуляцию и дефибрилляцию сразу после ее развития.
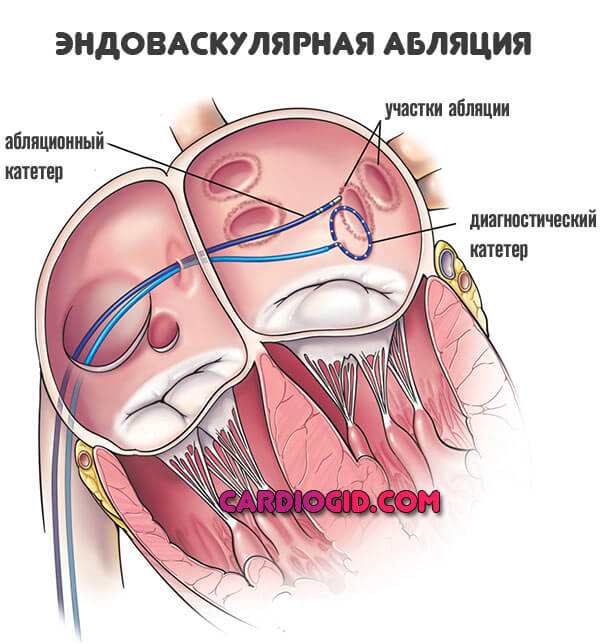
С помощью радиочастотной аблации (РЧА сердца) через небольшие проколы с помощью катетера проводят прижигание участка сердца, генерирующего эктопические импульсы, что позволяет блокировать импульсы и предотвратить развитие аритмии. Хирургические операции на открытом сердце проводятся при кардиальных аритмиях, вызванных аневризмой левого желудочка, пороками клапанов сердца и т. д.
Прогноз
В прогностическом плане аритмии крайне неоднозначны. Некоторые из них (наджелудочковые экстрасистолии, редкие экстрасистолы желудочков), не связанные с органической патологией сердца, не несут угрозы здоровью и жизни. Мерцательная аритмия, напротив, может вызывать жизнеугрожающие осложнения: ишемический инсульт, тяжелую сердечную недостаточность.
Самыми тяжелыми аритмиями являются трепетание и фибрилляция желудочков: они представляют непосредственную угрозу для жизни и требуют проведения реанимационных мероприятий.
Профилактика
Основным направлением профилактики аритмий является лечение кардиальной патологии, практически всегда осложняющейся нарушением ритма и проводимости сердца. Также необходимо исключение экстракардиальных причин аритмии (тиреотоксикоза, интоксикаций и лихорадочных состояний, вегетативной дисфункции, электролитного дисбаланса, стрессов и др.). Рекомендуется ограничение приема стимулирующих средств (кофеина), исключение курения и алкоголя, самостоятельного подбора противоаритмических и иных препаратов.
Что такое синусовая аритмия сердца и чем она опасна
Одна из распространенных форм изменения коронарного ритма. Развивается преимущественно у пожилых людей, страдающих кардиологическими заболеваниями. Может встречаться у подростков с врожденными пороками сердца. В некоторых случаях СА является физиологическим процессом и не свидетельствует о наличии негативных изменений в системе кровообращения. Тяжелые формы патологии становятся причиной нестабильности гемодинамики, уменьшения аортального выброса, гибели пациента. Код по МКБ-10 – I49 (другие нарушения ритма). При наличии первичных изменений могут применяться иные разделы международной классификации.

Что такое синусовая аритмия сердца
Синусовая аритмия – нарушение частоты и темпа сердечных сокращений, обусловленное сбоем в работе синусно-предсердного узла возбуждения миокарда. При этом его роль как водителя ритма не изменяется. Очаг образования импульсов по-прежнему находится между атриальным ушком и отверстием верхней полой вены, в субэндокардиальной зоне. Существует 4 разновидности СА:
- Тахикардия. Увеличение ЧСС до цифр, превышающих нормальные показатели. Согласно современным представлениям, допустимым считается пульс менее 90 ударов в минуту. Большие цифры – признак синусовой тахиаритмии. Время между систолами сокращается, однако остается одинаковым. Подобные явления обусловлены ростом нормального автоматизма водителя ритма на фоне гипоксии, физической нагрузки, химической стимуляции электрофизической активности, гипертермии.
- Брадикардия. ЧСС падает ниже 60 уд/мин, промежутки времени между сокращениями остаются одинаковыми. Ритм синусовый, признаки наличия дополнительных эктопических очагов отсутствуют. Развивается при уменьшении автоматизма синатриального узла, преобладании активности парасимпатической нервной системы. В норме встречается у спортсменов за счет хорошей тренированности ССС. Патологическая форма брадиаритмии диагностируется у пациентов с органическим или функциональным нарушением работы СА-узла.
- Непосредственно синусовая аритмия. Учащение сердечных сокращений во время вдоха и урежение при экспирации. Обычно страдают подростки с нейроциркуляторной дистонией, неврозами. При задержке дыхания самостоятельно купируется, однако вскоре возобновляется. Может не иметь непосредственной связи с газообменом. Колебания частоты пульса при этом не связаны с процессом дыхания, возникают вскоре после пробуждения или во время отхода ко сну. Подобная форма встречается у взрослых и пожилых пациентов.
- Синдром слабости СА-узла. Характеризуется снижением автоматизма водителя ритма и расстройством процесса проведения импульса в окружающие области. Может возникать как результат органического поражения тканей сердца или носить вторичный характер (вагусный тип). Прогностически наиболее неблагоприятен, может иметь тяжелые последствия в виде синдрома Морганьи-Адамса-Стокса, дискоординации, судорог, шока.
Чем она опасна
 Физиологические типы аритмии практически не таят в себе угрозы для человека. Ускоренное ЧСС после физических упражнений проходит самостоятельно в течение нескольких минут. Снижение частоты коронарных систол у спортсменов полностью компенсируется ростом силы сокращений и объема выброса крови в аорту. У нетренированных людей, страдающих атеросклеротическим поражением сосудов, тахиаритмия может приводить к декомпенсации состояния, развитию приступа ИБС, инфаркта миокарда. Патологическая брадикардия опасна снижением сердечного выброса и артериального давления, что приводит к ишемии всех органов и систем. Недостаточное кровоснабжение мозга становится причиной потери сознания. Уменьшение пульса до 35 ударов в минуту многократно повышает риск фибрилляции желудочков или асистолии, что оканчивается клинической смертью больного.
Физиологические типы аритмии практически не таят в себе угрозы для человека. Ускоренное ЧСС после физических упражнений проходит самостоятельно в течение нескольких минут. Снижение частоты коронарных систол у спортсменов полностью компенсируется ростом силы сокращений и объема выброса крови в аорту. У нетренированных людей, страдающих атеросклеротическим поражением сосудов, тахиаритмия может приводить к декомпенсации состояния, развитию приступа ИБС, инфаркта миокарда. Патологическая брадикардия опасна снижением сердечного выброса и артериального давления, что приводит к ишемии всех органов и систем. Недостаточное кровоснабжение мозга становится причиной потери сознания. Уменьшение пульса до 35 ударов в минуту многократно повышает риск фибрилляции желудочков или асистолии, что оканчивается клинической смертью больного.
Непосредственно синусовая аритмия сама по себе не несет рисков для жизни и здоровья. Прогноз зависит от основного заболевания, ставшего причиной появления нарушений. Дыхательная разновидность обычно диагностируется у подростков и новорожденных детей, сравнительно легко поддается лечению, не приводит к появлению отсроченных последствий. Недыхательные разновидности сопровождаются признаками ишемии миокарда и могут оканчиваться развитием инфаркта. Синдром слабости водителя ритма опасен приступами потери сознания, судорог, фибрилляции предсердий на фоне резкого снижения сердечного выброса. Это может стать причиной гибели больного, если помощь не будет оказана вовремя.
Симптомы синусовой аритмии
Клиническая картина, возникающая при различных видах патологии, может варьировать в достаточно широких пределах. При повышенной ЧСС люди жалуются на сердцебиение, нехватку воздуха, боль в груди. Возможна иррадиация ощущений в левую руку, что нередко становится причиной ошибочной диагностики приступа стенокардии. Психоэмоциональный статус изменен. Человек ощущает тревогу, беспокойство, может быть излишне активен.
Умеренная брадиаритмия практически не проявляется внешне. При существенном уменьшении числа систол у пациента возникает головокружение, резкая слабость, нарушение сознания. Возможны синкопальные эпизоды, тонические или клонические судороги, утрата самостоятельного дыхания. Кожа бледная, покрытая холодным липким потом, АД резко снижено. Пульс малого напряжения и наполнения, пальпируется с трудом. При вариантивной синусовой аритмии симптоматика выражена слабо. Может отмечаться сменяющаяся клиническая картина бради- и тахикардии.
Причины возникновения
Увеличение ЧСС возникает под действием стимуляторов: кофе, чай, некоторые лекарственные препараты. Аритмии подобного типа проходят самостоятельно в течение нескольких часов. Кроме того, рост коронарных систол отмечается на фоне гипертиреоза, повышенной температуры тела. Компенсаторная тахикардия присутствует у больных с дыхательной недостаточностью, анемией. К интракардиальным причинам относят ОИМ, миокардит, кардиомиопатии, ХСН.
Брадиаритмия и СССУ развивается при органическом поражении синатриального узла, отравлении бета-блокаторами, хинидином, сердечными гликозидами. Вторичные формы болезни определяются при повышении тонуса парасимпатической н/с, в первую очередь при раздражении блуждающего нерва. Возникновение непосредственной синусовой формы аритмии происходит под действием тех же причин, что и при тахикардии. В большинстве случаев патология определяется у людей с ХИБС, миокардитами.
Точная диагностика
Основным методом выявления болезней сердца считается ЭКГ. Кардиограмма позволяет обнаружить большое количество нарушений, в том числе практически все аритмии в их активном периоде. При отсутствии изменений на момент обследования, однако наличии кардиологических жалоб в анамнезе используется суточное мониторирование сердечной деятельности. Симптом тахикардии на пленке – уменьшение интервала «R-R» до показателей менее 0,78 секунды, сохранение правильного синусового ритма, положительный «P» в отведениях I, II, AVF, V4-V6. При ЧСС ≥ 150 ударов в минуту может наблюдаться незначительная косонисходящая депрессия «ST», но не более 1 мм ниже изолинии. Укорачивается интервал «PQ». При брадиаритмиях «R-R» увеличивается до 1 секунды и выше. Зубец «P» положительный в отведениях I, II, AVF, V4. Ритм синусовый, правильный. Наличие патологических очагов эктопии не выявляется.
Непосредственные СА-сбои проявляются в форме периодического изменения продолжительности интервалов между систолами желудочков с показателей, свойственных тахикардии, до цифр, возникающих при уреженном сердцебиении. Колебания всегда составляют ≥ 0,15 секунды. При респираторной разновидности болезни задержка дыхания приводит к исчезновению симптомов. В противном случае нарушения ритма сохраняются. Синдром слабости синусового узла проявляется стойкой брадикардией. Интервал «R-R» может достигать 1,3-1,6 секунды. Определяются признаки синатриальной блокады (выпадение части желудочковых комплексов, неправильный синусовый ритм), мерцания предсердий (отсутствие зубцов «P», волны «f»).
Дополнительную информацию получают с использованием таких методик, как проба с дозированной физической нагрузкой (дифференциация первичного и вторичного СССУ), чреспищеводная стимуляция предсердий (определение функционального состояния СА-узла). Важное значение имеют субъективные жалобы больного и результаты осмотра. Тщательный сбор анамнеза позволяет предположить причину возникновения патологии и определить дальнейшее направление диагностического поиска.
Синусовая аритмия при беременности
Нарушения работы сердца нередко встречаются во время вынашивания плода. Причины подобных явлений изучены недостаточно. Известно, что специфических электрофизических изменений в миокарде и зонах его возбуждения при этом не происходит. Специалисты считают, что развитие синусовой аритмии случается по следующим причинам:
- физиологическое увеличение ОЦК;
- повышение ударного объема и сердечного выброса;
- естественный рост концентрации некоторых гормонов: эстрогена, прогестерона, ангиотензиногена и прочих;
- усиление чувствительности адренергических рецепторов.
Наличие СА приводит к гемодинамической нестабильности, ухудшению состояния плода, его гипоксии. Повышается риск патологии формирования его центральной нервной системы, задержки внутриутробного развития. Со стороны женщины специалисты отмечают возможность преждевременной отслойки плаценты, нарушение сократительной способности матки, возникновение гипертонуса миометрия, риск патологического прерывания беременности.
Вопрос о назначении фармакологической терапии решается индивидуально, после тщательного анализа соотношения польза/риск. Практически все антиаритмические средства способны преодолевать трансплацентарный барьер, многие из них обладают тератогенным действием или изучены недостаточно. Наиболее безопасными считаются такие средства, как хинидин, дигоксин, аденозин. При крайней необходимости допустимо назначение верапамила, дилтиазема. Наиболее опасен амиодарон, вызывающий аномалии развития, преждевременные роды.
Аритмия у ребенка и подростка
На долю НСР приходится около 60% кардиологической педиатрической смертности. До определенного момента заболевание может протекать бессимптомно, проявляясь только на пленке ЭКГ. Преходящие нарушения нередко возникают у полностью здоровых детей, что затрудняет прогнозирование. В группу риска входят малыши в возрасте 4-5; 7-8; 12-13 лет. Наиболее частая форма нарушений – МВР (13.5%). Несколько реже отмечаются брадикардии (3.5%), тахиаритмии (2,7%), экстрасистолии (1.9%), WPW (0.5%). К числу причин патологического уменьшения ЧСС у детей и подростков относится:
- вегетососудистая дистония;
- нарушение вегетативной обеспеченности синатриального узла;
- ухудшение питания СА-зоны (склероз или стеноз артерии);
- воспалительные болезни сердца;
- синдром слабости СА узла;
- изменения со стороны ЦНС (менингоэнцефалит, опухоли, гематомы).
У ребенка синусовая аритмия в тахисистолической форме является результатом конституционных или наследственных изменений. Кроме того, она может свидетельствовать о наличии железодефицитной анемии, артериальной гипотензии, тиреотоксикоза, интоксикации и лихорадки при инфекционных заболеваниях. Непосредственное купирование аритмии проводится только при высокой степени опасности внезапной сердечной смерти. Основная терапия направлена на устранение причин болезни.
Лечение синусовой аритмии
Восстановление темпа работы сердца проводят с использованием лекарственных методик. Операция показана только при полной неэффективности консервативных мер. Немалое значение имеет соблюдение лечебно-охранительного режима, в некоторых случаях – ограничение физических нагрузок.
Медикаментозное
Для купирования приступов учащенного сердцебиения, спровоцированных психоэмоциональными реакциями, используют седативные препараты: пустырник, корвалол, настойка валерианы. При выраженном возбуждении допускается прием фенозепама, элзепама. Наличие органических изменений в сердце требует антиаритмиков: бета-блокаторы (пропранолол), гликозиды (дигоксин).

Умеренная брадикардия – повод для потребления холинолитиков (настойка красавки (беладонны), капли Зеленина) или стимуляторов бета-адренорецепторов (эфедрин, алупент).
Непосредственно синусовые аритмии не требуют специфического лечения. Показана терапия основного заболевания. Физиологические дыхательные изменения медикаментозной коррекции не подлежат. При СССУ больной получает такие средства, как атропин, беллоид, курантил, изадрин. Может потребоваться прием аллапинина. Синдром слабости синусового узла мало поддается лекарственному воздействию. Единственный эффективный метод лечения – оперативное вмешательство.
Хирургическое
Инвазивные манипуляции при синусовых аритмиях практически не показаны. Как было сказано выше, единственным показанием для хирургического восстановления коронарного ритма является СССУ. При этом пациенту устанавливают кардиостимулятор – прибор, берущий на себя функцию синатриального водителя ритма. Работу реализуют в условиях рентгеноперационной, наркоз не применяется. Способ обезболивания – местная анестезия. Само устройство монтируют в подкожной жировой клетчатке, электроды внедряют в полости сердца.
Что делать запрещено
При тахикардиях противопоказано употребление крепкого чая, кофе, энергетических напитков. Сложные нарушения требуют отказа от занятий тяжелыми видами спорта. С разрешения врача допускаются легкие динамические нагрузки, можно заниматься ходьбой или бегать трусцой несколько минут в день. Не следует длительно находиться на открытом солнце, в душных помещениях. Если патология обусловлена атеросклеротическим поражением сосудов или рубцовыми изменениями после ОИМ, больному противопоказаны жирные и чрезмерно калорийные продукты питания. Всем без исключения пациентам рекомендуют отказ от спиртного. Следует избегать стрессов, высоких психоэмоциональных нагрузок.
Берут ли в армию
Службу в вооруженных силах проходят молодые люди, страдающие идеопатической тахикардией. При этом у них не должно быть выявлено первичных заболеваний, ставших причиной увеличения ЧСС и являющихся противопоказанием для отправки в войска. Не является поводом для отсрочки и физиологическая брадикардия, возникающая у спортсменов. Время на восстановление получают призывники, страдающие излечимыми заболеваниями: миокардиты, грипп. Полностью негодными признают взрослых мужчин, имеющих неустранимые выраженные нарушения сердечного ритма, имеющими клинические проявления, снижающими качество жизни и ограничивающими физические возможности. Кроме того, в армию не берут людей с неизлечимыми тяжкими заболеваниями, сопровождающимися аритмией: ГБ, опухоли мозга, органические изменения тканей сердца, врожденные пороки.
Профилактика
Первичная профилактика включает в себя общие мероприятия, направленные на сохранение здоровья сердца. В их число входят занятия динамическими видами спорта, сбалансированное дробное питание, пребывание в психологически здоровом коллективе, регулярное профилактическое обследование с проведением электрокардиографии. Вторичные мероприятия – строгое выполнение врачебных назначений, своевременный прием лекарств, занятия разрешенными видами спорта, контроль состояния каждые 6 месяцев или при ухудшении.
Синусовые аритмии представляют собой нарушения сердечного темпа, обусловленные органической или функциональной патологией ССС. Самостоятельная диагностика и лечение невозможно. Терапию назначают с учетом причин, вызвавших болезнь. Поэтому при первых признаках негативных изменений со стороны сердца необходимо обратиться к кардиологу для проведения клинического обследования и определения оптимальной терапевтической схемы.
Сердечная аритмия: виды, причины, симптомы и лечение
А ритмия сердца — это изменение характера сердечной деятельности, отличное от нормальной, которое имеет множество видов. Согласно данным медицинской статистики, примерно 80% пациентов хотя бы раз в своей жизни сталкивались нарушением работы мышечного органа, у 20% это отклонение имеет стойкий характер. Но только 2-5% обращаются к врачу своевременно.
Это обуславливает высокую летальность среди «сердечников». Заранее не известно, какая форма аритмии имеет место в том или ином случае.
Разновидностей патологического процесса существует три группы.
- Первая — тахикардия. Ускорение частоты сокращений органа.
- Брадикардия — обратное явление.
- Последняя категория наиболее многочисленна и включает в себя перебои в работе органа (разные интервалы между ударами и тому подобные моменты).
Опасность представляют лишь некоторые формы аритмии, при этом даже сравнительно мягкие разновидности имеют тенденцию со временем перерастать в нечто большее. Так, наиболее распространенная синусовая тахикардия постепенно укореняется в организме, дополняется мерцательным компонентом.
Справиться с проблемой можно только под контролем кардиолога, лучше в условиях стационара.
Виды и симптомы аритмии
Существует несколько видов болезни, они имеют схожие проявления, но не идентичное происхождение.
Экстрасистолия единичная
Сопровождается кратковременным нарушением ритма сердца. Не несет большой опасности жизни и здоровью, но считается тревожным признаком. Существует риск трансформации процесса в сложную форму.
Выявить проблему трудно, поскольку перечень проявлений минимален, а у кого-то симптомов нет вообще.
Если прислушаться к собственному организму, можно отметить такие моменты:
- Плохая переносимость физической нагрузки. Еще не достигает значительной степени, но уже появляется одышка и ускорение ритма при подъеме по лестнице.
- Сонливость и слабость. Типичный симптом, особенно после физической активности. На нее редко обращают внимание, принимая проблему за банальную усталость.
В остальном, определить патологию по признакам не получится. Чаще всего экстрасистолия незначительного характера обнаруживается в процессе профилактической электрокардиографии. Это инцидентальная (случайная) находка.
Фибрилляция предсердий с низким ЧСС (не более 110)
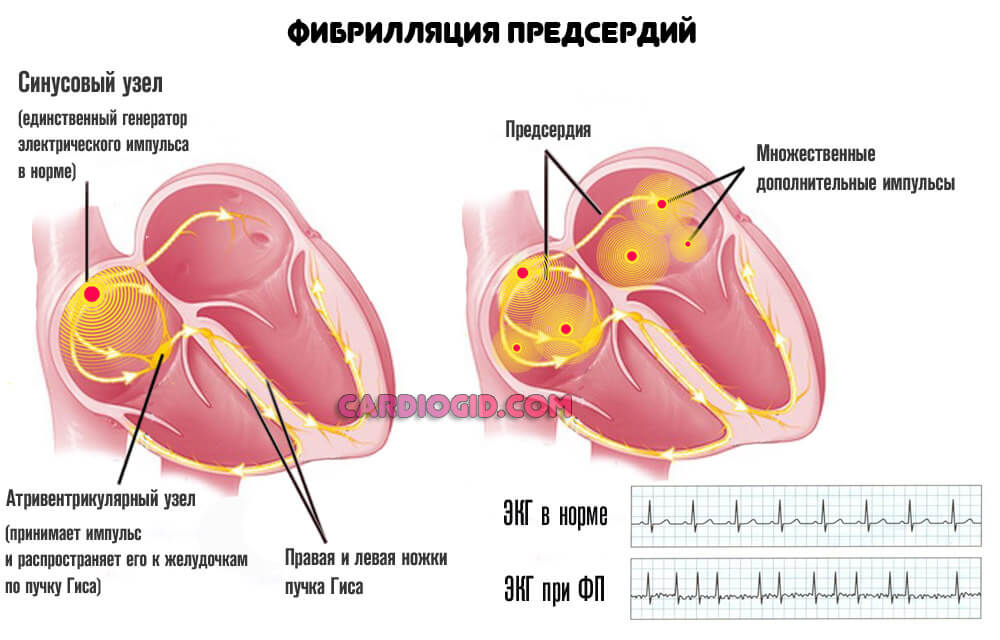
Развивается в качестве осложнения артериальной гипертензии и проблем с сосудами. Обычно это длительные процессы, не леченые.
Под рассматриваемым термином понимается хаотичное сокращение сердечной мышцы под воздействием множества стимулов, возникающих самих кардиальных структурах.
Симптомы аритмии по типу фибрилляции предсердий таковы:
- Боли и тяжесть в грудной клетке незначительного характера.
- Проблемы с дыханием после средней физической нагрузки. Этот признак аритмии сердца обусловлен нарушением питания легких и отклонениями со стороны газообмена.
- Сердце пропускает удары, замедляется или ускоряется.
Это промежуточный процесс, по мере движения вперед он трансформируется в мерцательную аритмию , которая смертельно опасна и приводит к летальному исходу в 90% случаев (без лечения).
Экстрасистолии множественные
Групповые патологические сокращения предсердий, либо желудочков. В отличие от единичных изменений протекают тяжелее, ощущаются субъективно, но все еще в недостаточной мере.
- Невозможность физической активности интенсивного характера.
- Незначительные боли в груди.
- Одышка.
Летальность состояния велика. Вероятность смерти пациента от остановки сердца составляет 40% в течение 3-х лет без медицинской помощи.
Атриовентрикулярная блокада, полная или частичная
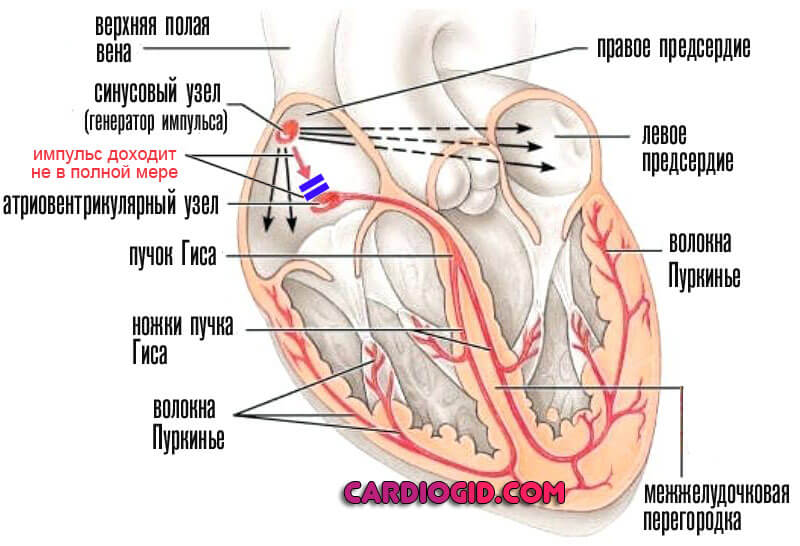
Нарушение проводимости особого промежуточного узла сердца, призванного направлять сигнал от синусовых структур далее по пучкам. На 2 стадии и выше (при полной блокаде) заканчивается летальным исходом. Лечение назначается в срочном порядке.
- Одышка.
- Нарушение деятельности мышечного органа (пропускаются удары).
- Головокружение.
- Потеря сознания в результате изменения характера питания мозга.
- Слабость и сонливость.
На фоне полной блокады происходит остановка сердца без предваряющих признаков.
Пароксизмальные тахикардии
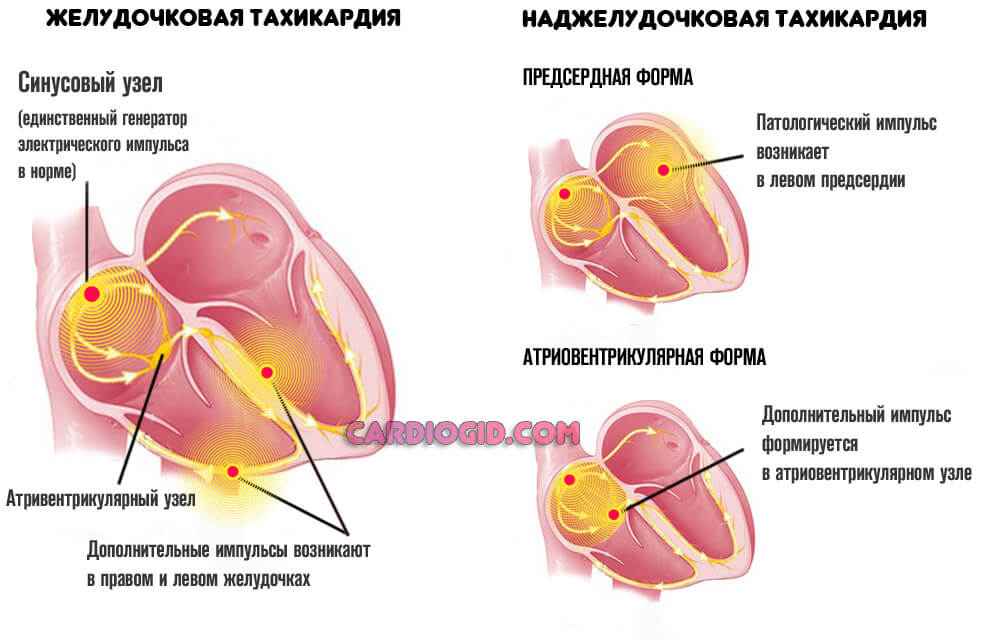
Имеют несколько форм, в зависимости от происхождения патологического процесса. Зачастую представлена наджелудочковая разновидность тахикардии. Она менее опасна. Иные типы летальны.
- Головная боль.
- Вертиго.
- Проблемы с дыханием, ночное апноэ.
- Субъективное ощущение биения сердца. Частота может достигать 200-300 ударов минуту.
- Непереносимость физической активности (невозможно даже пройтись по улице).
- Потеря сознания.
- Формирование отеков ног.
- По окончании приступа — обильное частое мочеиспускание, полиурия.
Пароксизмальная тахикардия имеет свойство укореняться в организме, переходя из временной формы в постоянную. Симптомы аритмии наблюдаются со стороны сердца, сосудов, выделительной системы. Существенно снижают качество жизни.
Синусовые отклонения
Ускорение ритма или его замедление. Процесс зарождается в соответствующем одноименном узле, развивается на фоне ослабления анатомической структуры. Опасности для жизни и здоровья не несет до определенного момента, время на диагностику и помощь есть.
- Изменение характера деятельности сердца.
- Боли в груди.
- Непереносимость физической нагрузки.
- Головокружение.
- Слабость и сонливость.
Причины аритмии
Элементы развития отклонений могут быть как кардиальными, так и иными, на связанными с работой мышечного органа. Причины возникновения аритмии в 40% случаев естественные, в 60% — патологические, сопряженные с болезнетворными процессами.
Физиологические
- Стрессовая ситуация. Как сиюминутного характера, так и длительно формирующаяся. Речь идет о выбросе некоторого количества катехоламинов и кортикостероидов, собственно гормонов, присущих перегрузке организма. Сказывается резкая стимуляция сердечной деятельности. Чем она может закончиться — предопределить сложно. У здоровых людей возникает классическая синусовая тахикардия. Проходит она через пару минут или по окончании тяжелой с психической точки зрения ситуации. Специфического лечения не требуется кроме случаев, когда пациент изначально страдает какой-либо патологией сердечнососудистой системы и есть подозрения на инфаркт или инсульт.
- Чрезмерная физическая нагрузка. Обычно неадекватная организму пациента. При большой механической активности возникает гиперстимуляция кардиальных структур. Отсюда ускорение, а затем и замедление ритма. У не тренированного человека все может закончиться кардиогенным шоком на фоне резкого падения уровня артериального давления. Основная рекомендация — дозировать физические нагрузки и наращивать интенсивность постепенно.
- Отравление химическими элементами. Сюда входят алкоголь (этиловый иные спирты), препараты для снижения артериального давления, гликозиды, соли тяжелых металлов, ртуть, мышьяк, кадмий, сурьма, никотин, психоактивные соединения (особенно кокаин).
- Наконец, может сказаться избыток или недостаток жидкости в организме (электролитический дисбаланс).
Патологические
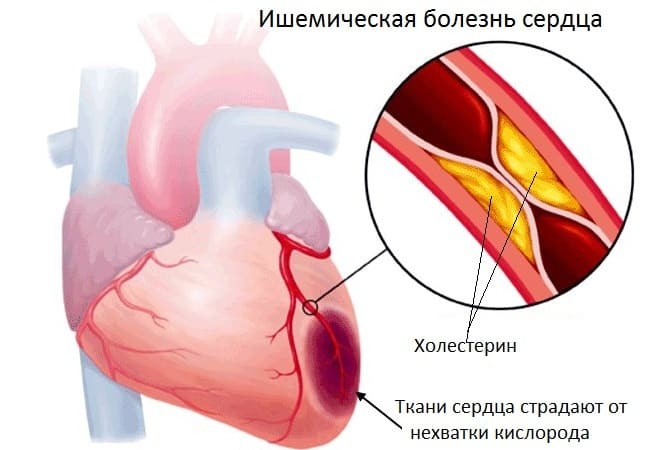
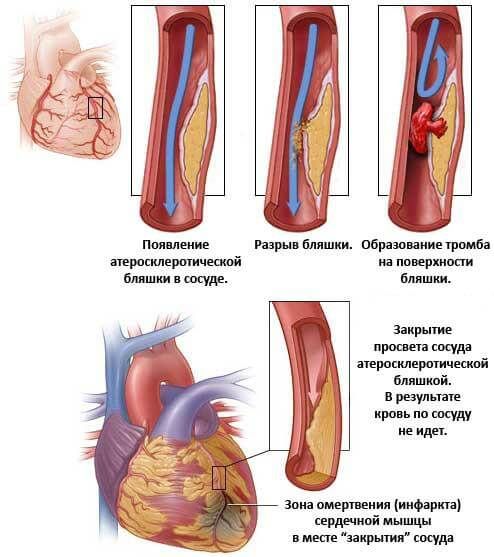
- Ишемическая болезнь сердца (ИБС) . Хроническое, малозаметное на первых этапах нарушение питания мышечного органа. Без специфического лечения в перспективе 3-5 лет заканчивается инфарктом миокарда.
- Стойкая артериальная гипертензия . Особенно часто аритмии различного типа (мерцательные, пароксизмальные) формируются у пациентов с приличным стажем ГБ. Цифры не играют большой роли, главное длительность. Если добавляется еще и качественная характеристика, вероятность осложнений подобного рода растет в разы.
- Инфаркт миокарда и следующий за ним кардиосклероз . В ходе патологического процесса наблюдается отмирание или некроз кардиальных структур. Функционально активные ткани замещаются рубцовыми, не способными ни к спонтанному возбуждению, ни к сокращению. Это своего рода заместители. Есть риск повторения инфаркта в будущем. Перспектива — 2-5 лет, бывает быстрее, в зависимости от агрессивности процесса и первопричины его развития.
- Врожденные и приобретенные пороки сердца. Не проявляют себя почти никак. Единственное, по чему можно заподозрить проблему — одышка, частично нарушение ритма незначительного характера. В остальных же случаях диагноз ставится постфактум, уже на столе у патологоанатома.
- Атеросклероз аорты или ее ветвей . Заканчивается сужением просвета сосуда, невозможностью нормального кровотока. Отсюда повышение артериального давления на фоне выраженной аритмии. Ситуация усугубляется по мере движения процесса вперед и приводит к инфаркту.
- Нарушение температурного показателя тела. Повышение приводит к ускорению работы сердца, падение — к ослаблению деятельности.
- Патологии желудочно-кишечного тракта . Обычно это язвенные дефекты различного рода, сопровождаются кровотечениями незначительного, но постоянного характера. Развивается вторичная анемия, приводящая к нарушению объема циркулирующей в организме крови. Среди возможных заболеваний — язва 12-и перстной кишки, желудка, реже раковые процессы.
- Повреждение головного мозга. Сотрясение, открытые ЧМТ. Приводит к формированию гематом или поражениям отдельных структур нервной системы.
- Травмы грудной клетки, затрагивающие сердце.
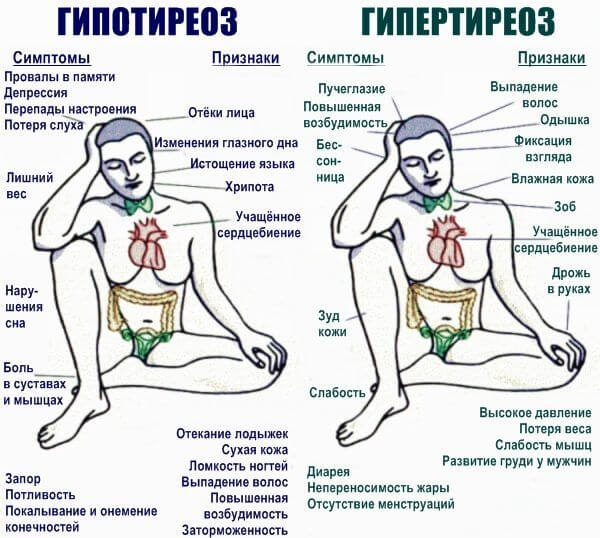
- Эндокринные патологии. Гипертиреоз, гиперкортицизм, сахарный диабет. Заканчиваются существенным нарушением обмена веществ. Коррекция проводится под контролем врача-эндокринолога.
- Инфекционные поражения организма. Может сказаться как банальная простуда, так и туберкулез, брюшной тиф, вирусные и бактериальные поражения органов дыхания и т.д.
- Проблемы с центральной нервной системой. Хроническая энцефалопатия, нарушение кровообращения, иные моменты схожего рода.
Не всегда представляется возможным установить причины патологического процесса. В такой ситуации говорят об идиопатическом генезе проблемы.
Сердечная аритмия — результат изменений со стороны сердечнососудистой, нервной, эндокринной или иных систем. Возможна смешанная этиология процесса.
Чем опасная патология?
Последствия аритмии таковы:
- Остановка сердца. Может не сопровождаться какими-либо предварительными проявлениями. Примерно в 15% случаев возникает спонтанно. Требует срочных реаниматологических мероприятий. Результат зависит от первопричины процесса.
- Кардиогенный шок. Резкое падение артериального давления на фоне снижения выброса крови. Это прямой путь к смерти, летальность варьируется в пределах 90% и более того.
- Инфаркт миокарда. Острое нарушение питания сердечных структур. Мышцы замещается рубцовыми тканями, фатальное осложнение развивается на фоне мерцательной или пароксизмальной тахикардии, реже в иных случаях.
- Инсульт. Дефицит трофики головного мозга. Приводит к формированию неврологической недостаточности, в зависимости от очага проблемы это может быть исчезновение речи, зрения, слуховая дисфункция, иные «сюрпризы».
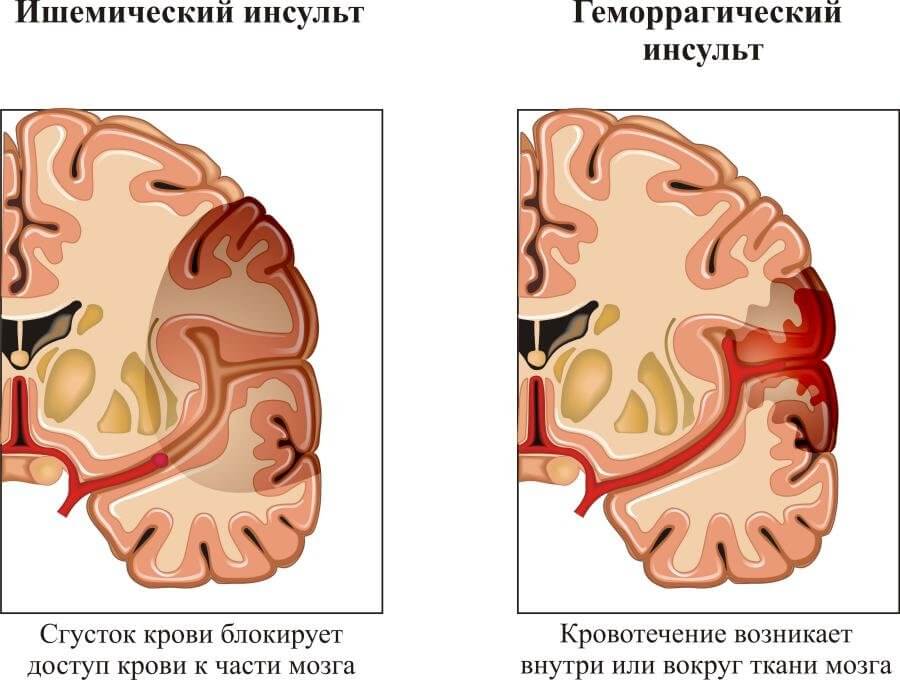
- Тромбоэмболия. Образование кровяных сгустков в результате слипания тромбоцитов.
Вероятность осложнений определяется формой процесса, длительностью, качеством лечения. Аритмия сердца опасна летальным исходом как основным фактором или тяжелой инвалидностью.
Оказание первой помощи при приступе
Приступ аритмии снимается комплексом действий. Необходимо проявить внимание. Алгоритм первой помощи следующий:
- Измерить артериальное давление. Оценить частоту сердечных сокращений.
- Принять таблетку антиаритмического средства (Амиодарон), при наличии тахикардии дополнительно выпить Карвелдилол или Анаприлин (1 таб.).
- Использовать легкие седативные средства на основе растительных компонентов или фенобарбитала (Корвалол, Валокордин, пустырник, валериана).
- Открыть окно или форточку для обеспечения нормального притока воздуха в помещение.
- Лечь и двигаться как можно меньше.
- Ослабить воротник или украшения. Все, что сдавливает шею.
- Выждать, примерно, 15 минут. Если улучшений не наступило, необходимо вызвать скорую медицинскую помощь.
Чего делать нельзя: ванны, контрастные души противопоказаны, также не стоит использовать незнакомые или не названные препараты, заниматься физкультурой, проявлять иную активность. Первичные мероприятия по помощи проводят врачи бригады неотложки.
Что необходимо обследовать
Оценка состояния пациента осуществляется под контролем кардиолога. В меньшей степени прибегают к консультациям других специалистов: по гормональным проблемам, патологиям нервной системы.
Схема диагностики такова:
- Устный опрос пациента о жалобах и их характере. Могут использоваться стандартные опросники. Объективизация симптомом играет наибольшую роль.
- Сбор анамнеза. Привычки, образ жизни, семейная история болезней и иные моменты.
- Измерение артериального давления, частоты сердечных сокращений.
- Выслушивание звука (обычно тона разной громкости, хаотичные).
- Суточное мониторирование с помощью программируемого аппарата Холтера.
- Электрокардиография. Основная методика. Направлена на оценку характера функциональной активности мышечного органа. В «правильных» руках это информативный способ.
- Эхокардиография. УЗИ-визуализация. Назначается в ограниченном числе случаев. Особенно часто на фоне предполагаемых пороков развития или приобретенных органических изменений.
- Анализ крови общий и биохимический.
- По мере необходимости ангиография, КТ или МРТ. Перечень подбирается врачами, исходя из предполагаемого патологического процесса. Нарушение ритма сердца определяется на ЭГК, ЭХО-КГ.
Методы лечения сердечной аритмии
Прибегают к медикаментозным и хирургическим способам.
- Антагонисты кальция. Верапамил, Дилтиазем и аналоги.
- Препараты для устранения проникновения ионов Ca+ в сосуды и ткани. Аллапинин, Этмозин.
- Средства для нормализации деятельности сердца. Амиодарон, Хиндин.
- Гликозиды. Настойка ландыша, Дигоксин.
- Препараты для восстановления работы миокарда. Кордалон и иные.
Антиаритмические медикаменты редко назначаются изолированно. Требуется комплексное терапевтическое воздействие несколькими группами, в зависимости от диагностированного вида патологического процесса.
Хирургические и малоинвазивные мероприятия:
- Радиочастотная абляция.
- Электрокардиоверсия.
- Постановки искусственного водителя ритма (кардиостимулятора) или дефибриллятора для установления нормальной активности.
Использование конкретных методик определятся врачом-специалистом, исходя из тяжести отклонений.
Идиопатическая аритмия не предполагает этиотропного лечения. Назначается симптоматическая терапия для устранения проявлений процесса. В остальном схема идентична.
Возможны иные методики. При эндокринных проблемах — заместительное воздействие, на фоне неврологического дефицита — прием цереброваскулярных средств и ноотропов.
Народные рецепты, физиотерапия, физкультура не применяются. Это пустая трата сил, эффекта не будет.
Лечение аритмии комплексное. Медикаменты + специфические хирургические методики.
Прогностические оценки
Вероятный исход определяется не сразу. Следует какое-то время пить препараты, только потом можно говорить что-то конкретное.
Нужно учитывать несколько моментов:
- Так называемые неопасные формы (единичные экстрасистолы, синусовая тахикардия или брадикардия) отличаются благоприятным прогнозом, лечение направлено на устранение первопричины.
- Угрожающие разновидности требуют быстрого воздействия, время не ждет.
На фоне терапии мягкие типы отличаются хорошей излечимостью, вероятность составляет от 80 до 90%, риск осложнений — не более 2-5%.
Тяжелые формы без курации характеризуются летальностью в 70% случаев и свыше, на фоне терапии — 15%.
Благоприятные прогностические факторы:
- Отклик на лечение.
- Отсутствие отклонений со стороны миокарда.
- Раннее начало терапии.
- Неорганическое поражение.
Аритмия — это нарушение нормальной деятельности сердца. Проявляется ускорением, ослаблением или изменением функциональной активности органа. Лечение проводится в комплексе. Под контролем кардиолога и ряда других специалистов.
Аритмия сердца
Что такое аритмия сердца?
Аритмией называется нарушение сердечного ритма. Основными причинами, вызывающими сбой, являются:
- интоксикация организма в результате употребления спиртного, наркотиков и табакокурения;
- стресс;
- сужение сосудов;
- недостаток гемоглобина в крови;
- сильный выброс адреналина;
- нарушение электролитного баланса;
- заболевания сердца (сердечная недостаточность, инфаркт, порок сердечной мышцы);
- гормональный дисбаланс;
- физическое и психическое истощение.
К основным причинам нарушения сердечного ритма относятся:
- Врожденный или приобретенный порок сердца.
- Наличие у человека хронической сердечной недостаточности.
- Ишемическая болезнь сердца.
- Наследственная кардиомиопатия.
- Гипертоническая болезнь.
Симптомы аритмии
Основными симптомами аритмии являются:
1. Тахикардия. Это учащенное сердцебиение (выше 90 ударов в минуту).
2. Брадикардия. Снижение частоты сердцебиений (менее 50 ударов).
3. Экстрасистолия. Неритмичное биение сердца (несвоевременное сокращение сердечных камер).
4. Мерцательная аритмия. Разновидность тахикардии, проявляющаяся фибрилляцией предсердий.
5. АВ-блокада. Разновидность брадикардии, характеризующаяся нарушением проведения импульса из предсердий в желудочки.
Профилактика аритмии сердца должна проводиться только после консультации с врачом, который точно определит, имеется ли сбой в ритме сердечной мышцы и чем он вызван.
При аритмии у человека изменяется частота сердечных сокращений. Нарушение ритма довольно редко является самостоятельным заболеванием. В большинстве случаев аритмия сигнализирует о наличии у человека различных болезней сердца.
Говоря об аритмии сердца важно помнить опасность данного заболевания. И лучшим решением будет своевременная профилактика аритмии сердца. При этом очень важно отнестись к данному мероприятию, так как около 35–40% внезапных смертей происходят из-за бессимптомной аритмии сердца.
Профилактику такого заболевания как аритмия сердца необходимо начинать с лечения сердечнососудистых заболеваний. Ведь зачастую расстройство ритма сердца начинается именно из-за более серьезных болезней. Начиная курс лечения важно навсегда отказаться от злоупотребления вредных привычек (алкоголь).
Аритмия сердца — это не приговор, а болезнь, представляющая собой нарушение частотности, последовательности и ритмичности сокращений сердца. Определить заболевание можно только после проведения обследования при помощи прибора ЭКГ и ультразвукового исследования сердца.
Причины аритмии. Провокаторами болезни для вполне здоровых людей могут являться чрезмерное употребление пищи, стесненная одежда, лекарственные препараты, запоры, укусы насекомых, стрессовые ситуации. Для людей, страдающих сахарным диабетом, избыточным весом и высоким артериальным давлением риск проявления аритмии сердца возрастает.
Симптомы аритмии. Как правило, заболевание аритмии сердца соответствует следующим симптомам: медленное, или наоборот, слишком частое сердцебиение; пропущенные или лишние удары сердца; частая утомляемость, состояние слабости организма, одышка, боль в сердце.
Народные средства для лечения аритмии. Врачи кардиологи не рекомендуют пользоваться советами народной медицины при аритмии. Почему? Не забывайте, что аритмия — это заболевание сердца, органа, жизненно важного для человека. Нужно оперативно поставить правильный диагноз и назначить грамотное лечение. Народные средства при аритмии, как показывает врачебная практика, бессильны.
Профилактика аритмии. Чтобы снизить вероятность заболевания аритмией, старайтесь поддерживать активный образ жизни: занимайтесь оздоровительной и лечебной физкультурой, проводите прогулки на свежем воздухе, старайтесь не перетруждать себя работой. Профилактикой аритмии также является своевременный визит к врачу. Как только вы почувствуете первые признаки заболевания, или у вас просто возникнут подозрения, обратитесь в медицинское учреждение.
Лечение аритмии. Лечение аритмии проводится в совокупности с противоаритмическими процедурами. Стоит помнить, что разновидностей аритмии выделяют большое количество. Именно от вида болезни и зависит тип лечения, применение различных препаратов и процедур.
Самое главное, не стоит отчаиваться и пессимистично настраиваться к лечению. Аритмия вылечивается. Нужно только лишь соблюдать рекомендации врача, вовремя употреблять лекарственные препараты, больше времени уделять физическим нагрузкам.
Спорт для профилактики появления аритмии
Человеку не надо изнурять себя непосильной физическими нагрузками. Можно заниматься плаванием или оздоровительным бегом на небольшие дистанции. При катании на лыжах или выполнении несложных гимнастических упражнений состояние сердечно-сосудистой системы заметно улучшается.
Можно делать такие простые физические упражнения, как отжимания или приседания. Приседания способствуют улучшению тонуса сосудов, активизируют кровообращение в организме. Главное правило заключается в том, что при выполнении упражнения надо держать спину ровно.
Организм должен адаптироваться к физической нагрузке. С течением времени человек сможет перейти к более сложным упражнениям.
Соблюдение сбалансированной диеты
При наличии нарушений сердечного ритма пересмотрите свое питание. Из пищи исключите жиры и слишком соленые, копченые, острые блюда. Отдайте предпочтение свежим овощам, фруктам, кашам из цельной крупы. В рационе почетное место отдается продуктам, содержащим необходимые сердечной мышце витамины и микроэлементы. Человеку надо отдавать предпочтение продуктам, содержащим калий и магний. Эти полезные микроэлементы оказывают благоприятное воздействие на сердечно-сосудистую систему.
Сердцу необходим калий, магний, цинк, кальций для полноценного перекачивания крови. Большое количество калия содержится в бананах, семечках подсолнечника, в картофеле, запеченном в «мундире».
Источником кальция считаются молочные и кисломолочные продукты. Полезно включать в рацион кунжутные семечки, богатые цинком, гречневую кашу, бобовые, разнообразные орехи, смородину, свеклу, запеченную в духовке, кукурузу. Все эти продукты положительно влияют на работу сердечной мышцы. Потребность организма в магнии и калии увеличивается под воздействием различных факторов. К ним относятся: тяжёлая физическая работа, переутомление, стресс, повышенное потоотделение, умственное перенапряжение.
Продукты, богатые калием и магнием, перечислены в таблице № 1
Продукты, содержащие много калия
В рационе человека должны преобладать овощи, фрукты и блюда из цельных злаков. Нужно избегать переедания.
Человеку, у которого имеется предрасположенность к аритмии, стоит отказаться и от спиртных напитков. Они способствуют резкому сокращению кровеносных сосудов: это негативно сказывается на работе органов сердечно-сосудистой системы.
Препараты для профилактики аритмии сердца
Народные средства и изменение привычек питания помогают нормализовать ритм сердца. Если нарушение сердечного ритма связано с психическими причинами, депрессивными состояниями, то для лечения назначают седативные препараты. В профилактических целях средства можно покупать без рецепта врача.
Амиодарон
Помогает быстро снять приступ аритмии и подходит в качестве поддерживающей терапии для профилактики возникновения перебоев сердечного ритма. Показан при трепетании предсердий, мерцательной аритмии, синусовой тахикардии.
Показан препарат при выраженной аритмии в сочетании с сердечной недостаточностью, ишемической болезнью сердца. Противопоказан препарат при аритмии в сочетании с атриовентрикулярной блокадой. Больные переносят лекарство хорошо, побочные эффекты возникают редко.
Применяют Амиодарон для профилактики по 200–400 мг в сутки, разделяя эту дозу на 3 приема. Курс составляет 7–14 дней.
Хинидин
Мембраностабилизирующий препарат предназначен для профилактики мерцательной аритмии, фибрилляции желудочков. Понижает артериальное давление, ослабляет работу миокарда. Суточная доза приема средства составляет 3 грамма. Ее разделяют на 4–5 приемов. Препарат не применяют при непереносимости хинина, а также совместно с Верапамилом и антикоагулянтами.
Прокаинамид
Принимают препарат для профилактики аритмии по 250–500 мг несколько раз в день (максимальная суточная доза составляет 4 грамма). Противопоказан при бронхиальной астме, тяжелых нарушениях в работе почек, печени, при атеросклерозе и после инфаркта миокарда.
Ибутилид Соталол
Бета-адреноблокатор. Подходит для профилактики тахиаритмии. Доза суточного приема составляет 80 грамм. Препарат имеет низкое распределение в тканях и органах, поэтому подходит для профилактики аритмии у пациентов, имеющих заболевания печени и почек.
Верапамил
Профилактика мерцательной аритмии сердца часто проводится с применением этого препарата. Принимают его несколько раз в сутки во время еды. Профилактическая доза составляет 48 мг. Не применяют препарат с другими противоаритмическими средствами, при наличии гипотонии, сердечной недостаточности в стадии декомпенсации.
Панангин
Применяется для профилактики аритмии, в том числе вызванной передозировкой сердечными гликозидами в качестве средства, восполняющего недостаток калия и магния. Назначают по 1–2 таблетки 3 раза в день. Профилактический курс составляет 3–4 недели. Противопоказаниями являются период беременности и лактации, пониженное давление, обезвоживание организма.
Анаприлин
Популярный антиаритмический адреноблокатор, в составе которого имеется пропранолол. Разовая доза средства не должна превышать 80 грамм. Принимают средство дважды в сутки. Противопоказаниями к приему препарата является брадикардия, хроническая сердечная недостаточность, непереносимость пропранолола.
Метопролол
Бета-блокатор, который назначается для профилактики аритмии, ишемической болезни сердца, повышенного давления. Для профилактики рекомендовано принимать по 1 таблетке дважды в день. Противопоказаниями являются: брадикардия, стойкая гипертензия, стенокардия, возраст до 18 лет, период вынашивания ребенка и лактации.
Лечение мерцательной аритмии необходимо проводить только под руководством врача, так как это состояние серьезно угрожает жизни больного. Для профилактики принимайте различные сердечные препараты в терапевтической дозе для поддержания нормальной работы сердечной мышцы.
Это нужно знать: что такое синусовая аритмия сердца и чем она опасна
Сердце – значимый орган, работа которого еще не до конца изучена, не взирая на успехи и прорывы современной медицины.
Это своеобразный насос, нагнетающий кровь, благодаря которому она циркулирует по системе кровообращения и питает весь организм.
Но иногда его работа дает сбой. Давайте разберемся, что это такое — синусовая аритмия сердца, опасно ли такое нарушение ритма и чем.
Общая информация
Синусовая аритмия подразумевает под собой сбои в работе сердца, когда разница между сердечными сокращениями более 10% (если этот показатель меньше, патологии нет). При этом пульс остается в нормальных пределах (60-80 ударов в минуту).
Синусовая аритмия должна присутствовать у человека, так как в спокойном состоянии сердце бьется умеренно, а в ответ на волнение или в момент физических нагрузок пульс учащается. Она позволяет увидеть уровень приспособленности сердечной мышцы к нагрузкам и является, в определенных пределах, признаком хорошего состояния здоровья.
По статистике, на долю аритмий приходится 10-15% от всех болезней сердца. В последние годы число заболевших растет. Синусовая аритмия чаще всего наблюдается у пожилых людей, а так же у тех, кто злоупотребляет алкоголем или наркотиками.

У детей синусовая аритмия присутствует довольно часто, но, в большинстве случаев не является патологией, так как нервная система просто не успевает за растущим организмом.
Заболевание не требует лечения, если развивается на фоне выраженных нервных переживаний. Как только человек расслабляется, она проходит сама по себе. Для успокоения в данном случае можно применять растительные лекарственные средства (валериана, пустырник).
Симптомы заболевания, особенно на ранних стадиях, не проявляются ярко. Человек может довольно длительное время не догадываться о существовании у него сложностей со здоровьем.
Классификация
Синусовая аритмия подразделяется на следующие виды, обусловленные частотой сердечных сокращений (ЧСС):
-
Тахиаритмия, при которой отслеживается частое сердцебиение свыше 80 ударов в минуту; кровь не наполняет сердце в полном объеме, из-за чего страдают все внутренние органы, нарушается кровоток.
Выявляется у людей с проблемами со щитовидной железой, вегетативной нервной системой;
Синусовая брадикардия – у больного ЧСС меньше 60 ударов в минуту; причиной может являться голодание или продолжительная диета, повышенное внутричерепное давление, проблемы со щитовидкой, прием определенных медикаментов.
Снижение ЧСС ниже 40 ударов в минуту может привести к обморочному состоянию или даже к остановке сердца и смерти;
Экстрасистолия – преждевременное сокращение сердечной мышцы, происходящее из-за нервных перегрузок и стрессов, вредных привычек, недостатка магния и калия в организме.
Причиной так же могут быть формы ИБС и дистрофия сердечной мышцы. Сердечный выброс непродуктивен. Больной испытывает чувство замирания сердца, глухие толчки в области сердца, чувство тревоги и недостатка воздуха;
Физиологическая (дыхательная) синусовая аритмия – не является отклонением от нормы, проявляется в замедлении ЧСС на выдохе и ускорении на вдохе.
Присуща детям и подросткам, у взрослых синусовая дыхательная аритмия иногда сопутствует вегето-сосудистой дистонии, заболеваниям мозга, появляется после перенесенных тяжелых инфекций.

Стадии
Выделяются следующие стадии заболевания:
-
Легкая (умеренная) синусовая аритмия – в большинстве своем никак не проявляет себя, может быть специфической особенностью конкретного организма, а так же сопутствовать пожилому возрасту.
Не является отклонением от нормы, если связана с гормональной перестройкой организма (у подростков). Необходимо проконсультироваться с врачом, чтобы установить точную причину и характер болезни.
Синусовая аритмия первой степени – симптомы возникают редко и, как правило, проходят сами, больной не испытывает дискомфорта.
Часто проявляются в нарушениях дыхания (дыхательная аритмия), выявляется у подростков в период полового созревания, у спортсменов, у людей пожилого возраста. Требуется консультация врача, особенно если присутствуют частые обмороки.
Синусовая аритмия второй степени – симптомы выражены наиболее четко и сосуществует с разными сердечными заболеваниями. У человека появляются сильная слабость, утомляемость, одышка.
Есть вероятность развития серьезных осложнений. Требуется обследование всех внутренних органов.
Причины возникновения
У детей и подростков:
- сильный стресс, психологическая подавленность;
- пороки внутриутробного развития;
- опухоли и пороки сердца;
- патологии внутренних органов;
- наследственность;
- отравления;
- длительные и тяжелые инфекции;
- заболевания миокарда.
У молодых людей и людей среднего возраста:
- повышенное артериальное давление;
- пороки сердца;
- хронические заболевания легких и щитовидки;
- алкоголизм и курение;
- вирусные инфекции;
- стресс;
- операции на сердце;
- нехватка калия и магния в организме.
У людей пожилого возраста синусовая аритмия, в дополнение к вышеперечисленным причинам,является почти всегда проявлением другого заболевания сердца, последствием других проблем со здоровьем, в том числе и возрастных. Факторами риска могут служить: прием лекарственных средств, обильная жирная еда, злоупотребление кофе и сигаретами.
Симптомы и признаки
Симптомы синусовой аритмии связаны с нарушениями сердечного ритма. Человек жалуется на «замирания» сердца, одышку, недостаток воздуха, головокружения, слабость и обмороки, у него бывают панические атаки, связанные с чувством страха и тревогой.
 Первыми признаками заболевания являются:
Первыми признаками заболевания являются:
- ощутимое сердцебиение;
- боль с левой стороны грудной клетки, отдающая в руку;
- невозможность сделать полный вдох;
- одышка;
- пульсация в височной области;
- приступы сильной слабости, головокружения, обмороки;
- похолодание конечностей.
Диагностика
Для диагностики синусовой аритмии используются следующие методы:
- ЭКГ (электрокардиограмма) – как первостепенно важный способ;
- ЭФИ (электрофизиологическое исследование);
- эхокардиограмма;
- мониторирование (эпизодическое, холтеровское);
- тест с нагрузкой;
- ортостатическая проба;
- лабораторные исследования (сдача общего анализа крови, кровь на гормоны Т3 и Т4);
- определение вариабельности сердечного ритма.
Что означает синусовая аритмия, мы разобрались, а вот как она выглядит на ЭКГ:

Дифференциальная диагностика заключается в том, чтобы вовремя распознать болезнь и не допустить осложнений. Вот почему врач всегда назначает ЭКГ при нарушениях ритма и в качестве профилактического терапевтического метода, который позволяет распознать патологию и работает как первоначальный метод диагностики.
Первая помощь
Приступ может застать врасплох, он внезапно начинается и так же заканчивается. Больному следует вызвать скорую помощь.
До приезда бригады нужно постараться успокоить человека, создать комфортные условия, открыть окно, можно дать седативное (пустырник, валериана, валокордин).
Если больной теряет сознание, нужно наклонить голову назад и расстегнуть воротник. При отсутствии дыхания и сердцебиения, необходимо до приезда бригады скорой помощи делать искусственное дыхание.
Лечение и реабилитации
Лечение должно проходить строго под контролем специалиста. Основные методики:

- здоровое сбалансированное питание (отказ от кофе, крепкого чая, алкоголя, жирной и сладкой пищи);
- отказ от курения;
- медикаментозное лечение (седативные лекарственные средства, транквилизаторы, антиаритмические препараты);
- установка кардиостимулятора (при тяжелой степени заболевания);
- хирургическая операция;
- средства народной медицины (только вместе с основным лечением и с разрешения врача): лечение спаржей, лимонами, грецкими орехами и медом, боярышником;
- лечение пиявками.
Как лечить синусовую аритмию сердца в каждом отдельном случае, определяет лечащий врач.
Реабилитация после приступа синусовой аритмии заключается в получении врачебной помощи, которая будет направлена на восстановление сердечного ритма (лекарственная или электростимуляция), обеспечении максимально спокойных условий.
Узнайте больше о том, что значит синусовая аритмия, из видео:
Прогноз, осложнения и последствия
Прогноз крайне неоднозначен. Физиологическая аритмия не несет угрозы здоровью человека. У людей молодого возраста прогноз в целом благоприятный. При остальных видах болезни сценарий развития определяется природой основного заболевания.
Осложнения и последствия:
Предотвращение рецидивов и методы профилактики:

- положительные эмоции и хорошее настроение;
- избегание стрессов;
- избегание больших нагрузок на сердце;
- щадящий режим и максимально спокойная обстановка;
- лечение сопутствующих болезней;
- правильное питание;
- отказ от вредных привычек.
Синусовая аритмия представляет собой грозное нарушение работы сердца, так как практически всегда она – симптом другой болезни. Очень важно вовремя и правильно диагностировать заболевание и принять соответствующие меры. Лечение необходимо проводить только под контролем специалиста.
No related posts.
у призывника нефроптоз 2 степени , вегетососудистая дистония , синусная аритмия , плоскостопие 2 степени . Была 1 отсрочка , когда учился в медколледже . Сейчас учится на первом курсе в мед.университете. Просили дать отсрочку на один год , чтобы он мог окончить 1 курс и после службы в Армии мог восстановиться в Университете . А если его призовут сейчас , то ему придётся поступать заново Тем более у него статус оставшегося без попечения родителей .
вы такое тут нагородили, при мед.институтах есть военная кафедра, пусть туда ходит и не пропускает, и тогда его никто в армию не заберет
Поставили диагноз сегодня, 2 дня назад перенервничала сильно. Вечером стало плохо, закружилась голова и потемнело в глазах, небольшая боль в сердце. Сделали ЭКГ и выписали трикардин, нейровитан, аспаркам. Если давление выше 140 то каптопрес пить. Через 4 дня на повторное обследование.
Среди причин отсутствует грыжа среднего отдела грудной клетки как дополнительный фактор . Спасибо за информативное раскрытие темы.
Добавить комментарий Отменить ответ
Этот сайт использует Akismet для борьбы со спамом. Узнайте как обрабатываются ваши данные комментариев.
Аритмия: что это такое, причины, симптомы, диагностика и лечение
 Кто из людей хотя бы раз не сталкивался с перебоями в работе сердца? Сердце бьется с самого рождения человека до самой его смерти, без покоя и отдыха. И если другие органы в той или иной степени могут отдохнуть, то сердцу это непозволительно. Конечно же, после такой напряженной работы случаются с ним и перебои в работе – это аритмии.
Кто из людей хотя бы раз не сталкивался с перебоями в работе сердца? Сердце бьется с самого рождения человека до самой его смерти, без покоя и отдыха. И если другие органы в той или иной степени могут отдохнуть, то сердцу это непозволительно. Конечно же, после такой напряженной работы случаются с ним и перебои в работе – это аритмии.
Что такое сердечная аритмия? Аритмия – это сборное понятие, которое включает в себя нарушение ритма сердца в виде сбоев образования ритма, сбоев проводимости или их комбинации.
Классификация
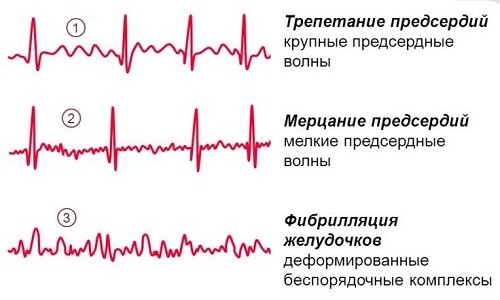
Можно выделить несколько основных классификаций аритмий. По скорости образования импульса аритмии можно разделить на тахиаритмии (учащения сокращения сердца) и брадиаритмии (урежение сердечных сокращений).
По месту образования выделяют следующие виды аритмии: наджелудочковые (предсердные), желудочковые и атриовентрикулярные.
В соответствии с типом нарушения классификация аритмий предусматривает деление на три основные группы:
I. Нарушение ритма.
- Нарушение автоматизма пейсмейкера (синусового узла):
- тахиаритмия;
- брадиаритмия;
- простая синусовая аритмия;
- синдром слабости синоатриального узла.
- Аритмии, обусловленные возникновением эктопических водителей ритма (не синусовый узел):
- медленные предсердные, желудочковые или атриовентрикулярные замещающие ритмы или комплексы;
- ускоренные предсердные, желудочковые или атриовентрикулярные замещающие ритмы или комплексы.
- Аритмии, возникающие из-за повторно возникающей волны возбуждения в проводящих путях:
- экстрасистолы (предсердная, желудочковая, атриовентрикулярная);
- пароксизмы тахикардии (может возникать в предсердиях, желудочках, в атриовентрикулярном узле);
- трепетание желудочков/предсердий;
- фибрилляция желудочков/предсердий.
II. Нарушение проводимости импульса.
- блокада синоатриального узла;
- блокада атриовентрикулярного соединения (трех степеней);
- внутрижелудочковая блокада пучка Гиса и его ножек;
- асистолия желудочков;
- синдром преждевременного сокращения желудочков.
III. Смешанные нарушения.
Причины возникновения
Теперь, когда с тем, что такое аритмия, стало все более-менее понятно, можно перейти к тому, почему они возникают.
Причины аритмий делятся на несколько основных групп:
- Экстракардиальные причины (не связанные с поражением сердца):
- длительное повышение температуры тела свыше 38 градусов;
- изменения в работе щитовидной железы – тиреотоксикоз (чрезмерное повышение тиреоидных гормонов в крови), гипотериоз (снижение продукции гормонов);
- острая сосудистая, дыхательная, почечная или печеночная недостаточность;
- нейроциркуляторная дистония;
- отравление различными веществами;
- повышение внутричерепного давления;
- передозировка медикаментами (сердечными гликозидами, блокаторами бета-адренорецепторов);
- курение (как активное, так и пассивное), чрезмерное употребление алкоголя, кофе;
- патологические рефлексы, возникающие в сердце, но обусловленные заболеваниями других органов и систем.
- Интракардиальные причины (непосредственно «кардиология аритмий» или поражение сердца):
- острая или хроническая сердечная недостаточность;
- острый инфаркт миокарда;
- тяжело протекающая стенокардия (остро возникший приступ);
- воспалительные заболевания сердечной мышцы – миокардиты;
- кардиосклероз (возникший в результате атеросклеротических изменений или после перенесенного инфаркта);
- системные заболевания соединительной ткани;
- прямое повреждение проводящих путей во время оперативного вмешательства;
- ревматические заболевания;
- гипоксическое поражение сердечной мышцы;
- электролитический дисбаланс.
- Врожденная патология проводящих путей, сердечной мышцы, водителя ритма.
- Физиологические причины:
- физиологическая брадикардия у спортсменов;
- сильная или длительная физическая нагрузка;
- эмоциональное перенапряжение.
Причины аритмии у женщин чаще всего включают в себя гормональные нарушения (изменение количества эстрогенов, прогестерона, лютеинизирующего и фолликулостимулирующего гормонов) и наступление климактерического периода.
В связи с этими особенностями, у мужчин аритмии возникают несколько реже. Таким образом, чтобы выяснить причины возникновения сердечных аритмий, необходимо провести тщательное обследование пациента.
Патогенез развития аритмий
 Патогенез аритмий включает в себя смену пейсмейкера. В норме водителем ритма в сердце является синоатриальный узел, который генерирует импульсы с частотой 50-60 импульсов в минуту. Под воздействием различных факторов главным в сердце может стать атриовентрикулярный узел, пучек Гиса, или непосредственно предсердия или желудочки.
Патогенез аритмий включает в себя смену пейсмейкера. В норме водителем ритма в сердце является синоатриальный узел, который генерирует импульсы с частотой 50-60 импульсов в минуту. Под воздействием различных факторов главным в сердце может стать атриовентрикулярный узел, пучек Гиса, или непосредственно предсердия или желудочки.
Второй механизм возникновения аритмии включает в себя два условия: нормального водителя ритма (синоатриальный узел), но поврежденные или дополнительные проводящие пути. В результате этого, узел генерирует нормальное количество импульсов, но они не могут пройти из-за возникшего на их пути блока, или проходят по дополнительным путям, которые сформировались внутриутробно, но проиннервировать сердце не в состоянии.
Третий механизм аритмий заключается в том, что синоатриальный узел генерирует либо импульсы с большей частотой, чем нужно, либо с меньшей. И в первом, и во втором случае будет наблюдаться блокада, так как при большем количестве импульсов, атриовентрикулярное соединение, через которое они проходят, задержит их.
Проще говоря, патогенез нарушений сердечного ритма и проводимости включает неправильное формирование импульса, патологию его проведения или комбинацию этих факторов. Брадиаритмии развиваются вследствие снижения функционирования внутреннего водителя ритма или блокады в проведении импульсов (в частности – в атриовентрикулярном узле или пучке Гиса). Большинство тахиаритмий вызваны механизмом re-entry (круговая циркуляция импульса по миокарду), некоторые из них являются следствием увеличения нормального автоматизма или патологических механизмов автоматизма.
Эксперт портала, врач первой категории Невеличук Тарас.
Клиника
В зависимости от того, почему возникает аритмия, будет наблюдаться различная клиническая картина. Можно выделить общие признаки аритмии, не зависящие от вида:
- ритм и частота сердечных сокращений резко изменены;
- в области сердца (слева в груди) ощущаются непонятные перебои, что субъективно воспринимается как
- неприятная болезненность;
- очень часто происходит изменение общего состояния и самочувствия.
В зависимости от того, какой вид нарушения сердечного ритма у данного человека, зависит и то, как проявляется аритмия.
Синусовая тахикардия
При синусовой тахикардии наблюдается учащение пульса свыше 90-95 ударов в минуту, при брадикардии – урежение частоты сердечных сокращений меньше 60 ударов в минуту. При этом больные жалуются на то, что «сердце сейчас как будто из груди выскочит», или же, наоборот, боятся, что оно вот-вот остановится.
Аритмии могут сопровождаться головокружением, слабостью, головными болями. Симптомы аритмии сердца у женщин включают также кратковременную потерю сознания, потемнение в глазах, повышенную утомляемость.
Мерцательная аритмия

Отдельно хочется поговорить о клинике пароксизмов мерцательной аритмии (фибрилляции предсердий). Во время приступа кожные покровы человека резко бледнеют, пульс неритмичный, в большинстве случаев – учащенный. Возможно выявление дефицита пульса (частота сердечных сокращений больше, чем частота пульса). Артериальное давление измерить достаточно трудно, так как оно очень вариабельно. Во время таких приступов, людям чаще всего кажется, что они вот-вот умрут, или смерть настигнет их в ближайшее время. Поэтому вопрос, сколько живут с мерцательной аритмией, остается достаточно актуальным.
В среднем, при правильно и вовремя подобранном лечении, люди доживают до 70-80 лет, в зависимости от наличия или отсутствия сопутствующих заболеваний. Признаки мерцательной аритмии у женщин отличаются большей выраженностью приступов и более частым их возникновением. Фибрилляция предсердий в большинстве случаев из пароксизмальной формы переходит в постоянную.
АВ-блокада
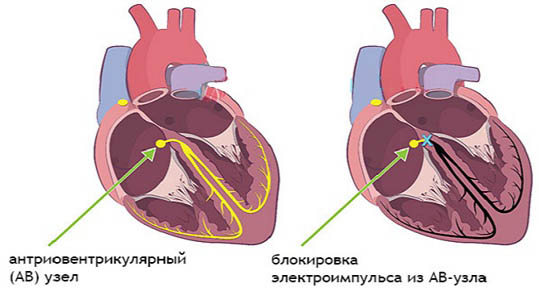
Симптоматика атриовентрикулярной блокады варьируется от полного отсутствия проявлений до развития сердечной недостаточности, синкопальных состояний и внезапной смерти.
Симптомы АВ-блокады I степени почти никак не проявляются или совсем отсутствуют. При этом можно отметить такие клинические проявления, как быстрая утомляемость, слабость, чувство нехватки воздуха при занятиях спортом, головокружение, предобморочные состояния с мельканием звездочек перед глазами, звоном в ушах и другими предвестниками того, что сейчас человек может упасть в обморок.
Симптомы заболевания II-III степени зависят от значения пауз ритма, исходной частоты сердечного ритма или активности гетеротопного ритма. Таким больным присущи приступы потери сознания (синдром МЭС, Морганьи-Адамса-Стокса) при сердцебиении менее 50 ударов в минуту. Причина потери сознания состоит в длительных периодах отсутствия эффективных сокращений желудочков сердца, что может привести к его остановке.
Приступ МЭС проявляется:
- отсутствием пульса;
- отсутствием как пульса, так и сердцебиений;
- судорогами мышц;
- нарастающей бледностью и синюшностью кожи по мере протекания приступа;
- малой продолжительностью приступа (обычно не более 1-2 минут), однако каждый приступ может стать причиной внезапной смерти пациента.
Диагностика
 Диагностика аритмии включает проведение комплексного обследования больного. Одним из самых простых и достоверных методов диагностики является электрокардиографическое исследование.
Диагностика аритмии включает проведение комплексного обследования больного. Одним из самых простых и достоверных методов диагностики является электрокардиографическое исследование.
Поскольку аритмии могут быть преходящими, и в течении суток они могут возникать и исчезать несколько раз, то для наиболее точного определения аритмий необходимо провести холтеровское мониторирование. Это то же электрокардиографическое исследование, только регистрация происходит в течение суток. При этом пациент должен в специальном блокноте отмечать по часам свои действия (поднялся по лестнице, поругался с другом и т. д.). Холтеровское мониторирование является наиболее точным видом исследования.
При расшифровке электрокардиограммы врачи могут оценить сердечный ритм (синусовый, предсердный, атриовентрикулярный, желудочковый), его регулярность или нерегулярность. Затем происходит оценка проводимости. Для этого измеряется длительность зубцов и интервалов, при их расширении отмечается замедленная проводимость. Далее определяется электрическая ось сердца, подсчитывается частота сердечных сокращений. После этого переходят к оценке каждого зубца и интервала в отдельности.
Для диагностики также проводят эхокардиографическое исследование, с целью выявления структурных изменений в сердце. Если причина аритмии неизвестна, то проводят комплексное исследование всех органов и систем, на основании жалоб и анамнеза для исключения сопутствующих заболеваний.
Лечение

Для лечения аритмии сердца чаще всего назначаются противоаритмические средства. Они могут способствовать снижению автоматизма синоатриального и предсердно-желудочковых узлов, урежают или учащают ритм сердца (в зависимости от группы препаратов) и ухудшают проводимость в предсердно-желудочковом узле, что удлиняет период невозбудимости сердечной мышцы.
В настоящее врачи для лечения симптомов аритмии сердца и самого заболевания в целом пользуются классификацией, включающей 5 основных групп противоаритмических средств. Классификация препаратов основана на том, какие вообще бывают аритмии, в соответствии с этим осуществляется выбор лекарств:
- Блокаторы натриевых каналов: также содержат три подгруппы и те же средства. Основной эффект их действия заключается в снижении автоматизма, замедлении проводимости, удлинении реполяризации и повышении эффективного рефрактерного периода. Подгруппа лидокаина ускоряет реполяризацию.
- Бета-адреноблокаторы – снижают автоматизм и замедляют проводимость.
- Блокаторы калиевых каналов – из дополнительных эффектов обладают свойством равномерно удлинять реполяризацию и потенциал действия.
- Блокаторы кальциевых каналов L-типа – значительно снижают проводимость в атриовентрикулярном соединении, тормозят деполяризацию клеток.
- Сердечные гликозиды – для лечения аритмии используются редко.
Все лекарственные препараты выпускаются в виде таблеток для наиболее удобного их использования.
Для оказания первой помощи возможно парентеральное введение (внутримышечное или внутривенное) этих лекарственных средств.
Для лечения аритмии также используют немедикаментозные методы лечения. К ним относятся:
- Электрическая кардиоверсия – восстановление нормального ритма при фибрилляции или трепетании желудочков и предсердий. Процедура является очень болезненной, поэтому пациенту перед этим проводят седацию, обезболивание или дают наркоз. Пациента подключают к монитору ЭКГ, накладывают на грудную клетку электроды и готовят набор для проведения реанимационных мероприятий. На дефибрилляторе выбирают необходимый заряд, кожу пациента для уменьшения электрического воздействия обрабатывают спиртовым раствором и накладывают марлевые салфетки. Уже после первого разряда в большинстве случаев ритм приходит в норму.
- Катетерная абляция – это нехирургический метод лечения, с хирургическими функциями, целью которого является источник аритмии, который необходимо разрушить. Используется при наличии тахикардий с высокими цифровыми значениями и при наличии у пациента дополнительных врожденных проводящих путей. При абляции пациенту к сердцу проводится электрод, по которому пускают радиочастотный импульс. Он и служит источником разрушения аритмических очагов.
- Имплантация кардиовертера-дефибриллятора является единственным способом профилактики при наличии у пациента аритмий, угрожающих жизни. В сердце имплантируется дефибриллятор, который связан с сердечной мышцей при помощи электродов. Имплантируемый прибор представляет собой небольшую коробочку, которая 24 часа в сутки регистрирует сердечный ритм и при наличии нарушений восстанавливает его. Используется преимущественно у пациентов с часто возникающими фибрилляциями. Прибор самостоятельно производит перезарядку сердца, и оно продолжает работать в нормальном ритме.
- Имплантация электростимулятора используется в лечении блокад сердца и выраженных брадикардий. Устройство состоит из блока, который генерирует импульсы и электрода, на который они посылаются. Электростимулятор помещают в сердечную мышцу под эндокард. В зависимости от степени блокады, возможно проведение одного или двух электродов соответственно в один или два желудочка.
Помните, что состояние вашего здоровья, в первую очередь, зависит от вас. При своевременном прохождении диагностики и при ведении здорового образа жизни многих заболеваний можно избежать.
- Март 2020 (4192)