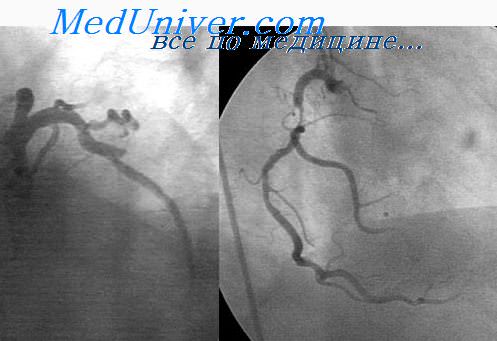
Ишемическая болезнь сердца. Острый инфаркт миокарда с подъемом сегмента ST передне-боковой стенки (История болезни пациента 46 лет)
Страницы работы





Содержание работы
Госпитализирован 25.09.2006 в экстренном порядке
На момент осмотра предъявляет жалобы на загрудинные боли умеренной интенсивности давящего характера, без иррадиации, возникающие при перемене положения тела (при подъеме с кровати; при ходьбе болей нет), продолжительностью 1-2 минуты, быстро проходящие в покое.
Опрос по системам и органам
До госпитализации отмечал одышку смешанного характера, возникающую при подъеме по лестнице (подъем на 2 этажа)
Аппетит не изменен.Боли в животе и диспепсические явления не беспокоят.
Жалоб нет. Мочеиспускание регулярное, количество и цвет мочи обычные.
За последний год отмечает снижение работоспособности, быструю утомляемость.
Считает себя больным с декабря 2005 года, когда впервые появились давящие боли за грудиной с иррадиацией в левую руку, возникающие при физической нагрузке (ходьба на расстояние более 100 метров и подъем по лестнице на 1 пролет). Боли были непродолжительными (до 5 минут), быстро проходили в покое. За медицинской помощью больной не обращался.
С течением времени приступы болей участились: стали возникать при меньшей физической нагрузке, появилась одышка смешанного характера, слабость, головокружение. Все это побудило больного с сентября 2006 года самостоятельно, без назначения врача, начать прием нитроглицерина.
25.09.2006 по дороге с работы (работа связана с ежедневным стрессом) внезапно почувствовал сильные давящие боли за грудиной с иррадиацией в левую ключицу, лопатку, левую руку. Боли сопровождались резкой слабостью, головокружением, тошнотой, профузным потом. Дважды принял нитроглицерин без эффекта, после чего вызвал скорую медицинскую помощь; по результатам клинической картины и данных ЭКГ на догоспитальном этапе была диагносцирована ИБС, ОИМ от 29.09.2006. После оказания неотложной медицинской помощи (наркотические анальгетики, антикоагулянты, дезагреганты) больной был госпитализирован в больницу Петра Великого в отделение реанимации и интенсивной терапии.
При поступлении выявлен нейтрофильный лейкоцитоз,подъем АлТ и АсТ, увеличение КФК за счет МВ-фракции, гипергликемия (11,3 ммоль/л). Тест на тропонин-Т положительный (0,13). На ЭКГ – синусовый ритм, горизонтальное положение ЭОС, смещение переходной зоны в V5, БПНПГ, бигимения, элевация сегмента ST в отведениях с V1 по V4, там же – патологический зубец Q.
По клинической картине, результатам анализов и инструментальных исследований установлен диагноз:
Основной: ИБС. ОИМ с элевацией сегмента ST передне-боковой стенки левого желудочка от 25.09.2006.
Назначено лечение: поляризующий раствор в/в, антикоагулянты (гепарин), препараты железа, диуретики.
25.09.2006 в ОРИТ – эпизод фибрилляции желудочков, купированный ЭИТ, в связи с чем дополнительно назначены антиаритмические препараты (лидокаин, кордарон).
26.09.2006 состояние больного оставалось тяжелым, при аускультации легких отмечено появление жесткого дыхания и влажных хрипов.
27.09.2006 проведено эхокардиографическое исследование; выявлены снижение фракции выброса левого желудочка до 50 %, расширение левых отделов сердца и правого желудочка, утолщение межпредсердной перегородки, глобальное снижение сократимости миокарда, акинезия передне-боковой стенки и верхушки, гипокинезия базальных сегментов всех стенок, косвенные признаки легочной гипертензии, диастолическая дисфункция по псевдонормальному типу.
На фоне проводимой терапии состояние больного стабилизировалось, он отметил субъективное улучшение самочувствия, снижение интенсивности и продолжительности болевых приступов.
29.09.2006 больной переведен на отделение терапии в общую палату с сохранением постельного режима. Лекарственная терапия заменена на пероральные средства: плавикс (75 мг/1 раз в день), престариум (1 мг/1 раз), эгилок (6,25 мг/3 раза), кордарон (200 мг/2 раза), фуросемид (40 мг), верошпирон (25 мг/2 раза), ампиокс (500 мг/4 раза), омепразол (20 мг). Состояние больного оставалось стабильно тяжелым; сохранялась слабость и головокружение.
01.09.2006 отмечено резкое улучшение состояния, уменьшение слабости и головокружения. Уровень гемоглобина – 110 г/л. Появились боли за грудиной, возникающие при подъеме с постели и проходящие в покое.
05.09.2006 – повторная эхокардиография: нормализация фракции выброса, дилатация левых отделов, акинезия перегородки и верхушки, гипокинезия базальных сегментов всех стенок. В области перегородки и верхушки выявлен свежий неподвижный тромб диаметром 1,4 см, между хордами. Диастолическая дисфункция по псевдонормальному типу. На ЭКГ существенной динамики не выявлено, сохраняется элевация ST. В клиническом анализе крови – нейтрофильный лейкоцитоз, увеличение СОЭ, гемоглобин 120 г/л. Нормализация биохимических показателей. Состояние больного тяжелое, сохраняются жалобы на боли за грудиной при подъеме с постели, головокружение, слабость.
История болезни ибс острый инфаркт миокарда с зубцом q
ИБС, передний Q инфаркт миокарда от 21.09.10 с рецидивом 23.09.10, осложненный ранней постинфарктной стенокардией.
Гипертоническая болезнь III стадии, IV риска.
НК по малому кругу кровообращения, легочная гипертензия IIIстепени.
СД II типа на стадии субкомпенсации.
Посттуберкулезный фиброз легкого.
Хроническая железодефицитная анемия легкой степени.
Паспортная часть
3. Год рожения 1935, возраст 75 лет
4. Постоянное место жительства г.Москва
4. Профессия партийный деятель
5. Дата поступления 21.09.2010
Жалобы при поступлении
На интенсивные давящие загрудинные боли без иррадиации, появившеся при нагрузке (подъем на 3-й этаж) продолжительностью более 30 мин., не купирующиеся нитроглицерином. Одышка. Отеки на ногах.
Anamnesis morbi
Страдает артериальной гипертензией примерно с 1957г, с 22 лет. Максимальное давление 230/120 мм рт.ст., при одном из трех гипертонических кризов. Привычное давление 160/100 мм рт.ст. Около 1975г, с 45 лет появилась одышка, возникающая вначале при избыточной, а затем и при умеренной физической нагрузке и проходящая в покое. Отеки нижних конечностей к вечеру появились в 1980г, с 50лет. В связи с гипертонией пациентка регулярно принимает эналаприл и кордафлекс.
СД II типа появился в 2008г, в 74 года, течение среднетяжелое, в настоящее время заболевание на стадии субкопенсации. В связи с сахарным диабетом пациентка регулярно принимает диабетон и глюкофаж.
В сентябре 2009 года впервые стала отмечать загрудинные боли без иррадиации, давящего характера, возникающие при незначительной физической нагрузке, проходящие в покое в течение 5-15мин. В январе 2010 года впервые купировала боли медикаментозно — прием нитросорбида сублигвально. Боли учащались и становились более продолжительными и интенсивными, в покое не проходили, купировались приемом нитросорбида.
В сентябре 2010 года проходила плановое обследование у кардиолога, и во время подъема пешком на 3-й этаж начались интенсивные давящие загрудинные боли без иррадиации. Госпитализирована по СМП в реанимационное отделение КБ №64.
Anamnesis vitae
Родилась в Москве 20.09.1935г. Замужем, имеет дочь, родила в 25 лет. Ребенок родился в срок, доношенный, роды без особенностей. Менархе в 14 лет, далее менструации проходили регулярно, без осложнений. Климакс без осложнений. Менопауза с 57 лет, протекала без осложнений.
Работа: партийный деятель, нервная, без вредностей, на пенсии с 55 лет.
Питание регулярное, сбалансированное, стол №9(диабетический).
Вредные привычки отрицает.
В 1955г в 20 лет туберкулез правого легокого, осложненный пневмотораксом, с диспансерного учета снята в 1965г в 30лет.
В 1957г в 22года язва 12-перстной кишки, в 1986г в 51 год проведена операция по поводу прободающей язвы 12-перстной кишки, с резекцией желудка и 12-перстной кишки.
С 19 лет остеохондроз шейного отдела позвоночника.
Аллергию на лекарственные препараты отрицает, сезонные аллергии отрицает.
Страховой полис №6433782.
Наследственность
Мать болела сахарным диабетом IIтипа, гипертонической болезнью, умерла в 83года от инфаркта миокарда. Отец умер от цирроза печени в 75 лет, работал на коксовом химпроизводстве.
Status praesens
Общий осмотр 23.09.10
Сознание ясное. Состояние тяжелое. Положение пассивное.
Кожа и видимые слизистые нежно-розовые, кожа сухая. Отеки нижних конечностей.
Щитовидная железа не увеличена.
Лимфатические узлы: шейные, надключичные, подчелюстные, подмышечные, паховые лимфоузлы не увелчены, при пальпации безболезненны.
Икроножные мышцы безболезненны, вены расширены.
Кости при поколачивании безболезненны, суставы не изменены.
Система органов дыхания
Голос ясный, грудная клетка правильной формы, ЧДД 18 в мин.
Перкуторный звук ясный легочный над всей поверхностью легкого за исключением нижних правых отделов, там легочный с притуплением. Дыхание жесткое над всей поверхностью легкого, в области нижней доли правого легкого выслушиваются пневмосклеротические хрипы.
Сердечно-сосудистая система
Шейные вены не изменены. Верхушечный толчок пальпируется в VI межреберье по среднеключичной линии, не усилен, разлитой.
Границы относительной сердечной тупости:
правая — VI межреберье по правому краю грудины или на 1 см кнаружи от него,
левая — VI межреберье по среднеключичной линии,
верхняя — III межреберье.
Аускультация сердца: 1й тон приглушен, акцент 2тона на аорте.
Ритм правильный, 70 уд/мин, пульс повышенного наполнения повышенного напряжения,
АД 180/100 мм рт.ст.
Пищеварительная система
Язык влажный, не обложен.
Живот не увеличен, при пальпации безболезненный, участвует в акте дыхания.
Печень пальпируется, при пальпации мягкая, безболезненная, нижний край печени не выступает из-под реберной дуги. Желчный пузырь не пальпируется, симптом Ортнера отрицательный.
Мочевыделительная система
Почки не пальпируются, симптом Пастернацкого отрицательный. Мочеиспускание безболезненное, регулярное.
Нервно-психическое состояние и органы чувств
Сознание ясное. Контактна. Слух, зрение сохранены. Параличи отсутствуют.
На ЭКГ: ритм синусовый, депрессия ST ̴2мм в V5-V6, что указывает на ишемию миокарда.
План обследования:
Общий анализ крови
| Категория: | Истории болезней |
| Рубрика: | Медицина |
| Размер файла: | 19 Kb |
| Количество загрузок: | |
| Количество просмотров: | |
| Описание работы: | история болезни на тему Инфаркт миокарда |
| Подробнее о работе: | Читать или Скачать |
| ВНИМАНИЕ: | Администрация сайта не рекомендует использовать бесплатные Истории болезней для сдачи преподавателю, чтобы заказать уникальные Истории болезней, перейдите по ссылке Заказать Истории болезней недорого |
 Смотреть
Смотреть Скачать
Скачать  Заказать
Заказать Московский Государственный Медико-Стоматологический Университет
Жалобы при поступлении на боли сжимающего характера за грудиной, иррадиирующие в левую руку, продолжительностью более 30 минут (не купирующиеся нитроглицерином), общую слабость, чувство нехватки воздуха, страха смерти, головную боль, повышенное потоотделение.
В течение длительного времени (около 10 лет) страдает гипертонической болезнью (отмечает эпизоды головных болей, головокружения, быструю утомляемость), с максимальными подъемами систолического АД до 220 мм рт. ст. Регулярного лечения не проводилось. Ранее проявлений ИБС не было. В течение последней недели стала отмечать боли за грудиной продолжительностью около 1 мин. Боли возникали после физической нагрузки и исчезали в покое самостоятельно, нитроглицерин и аналогичные препараты больная с целью купирования приступов не принимала. 27.02.2004 г. больная находилась на работе в состоянии покоя (физических и эмоциональных нагрузок не было), появились давящие, жгучие боли за грудиной, иррадиирующие в левую руку, длительностью более 30 мин, слабость, чувство нехватки воздуха, страха смерти, головная боль, повысилось потоотделение. Была вызвана СМП. Больную с диагнозом ИБС, острый инфаркт миокарда доставили в ГКБ №20, где она была госпитализирована с диагнозом ИБС, острый переднебоковой инфаркт миокарда.
Краткие биографические данные – родилась в селе, доношенным ребенком, в полной семье. Росла и развивалась соответственно возрасту.
Семейный анамнез – замужем, 2 детей.
Гинекологический анамнез – менструальный цикл продолжительностью 28 дней, менструации регулярные, дата последней – 10.02.04, количество беременностей – 5, родов – 2, аборты – 3.
Трудовой анамнез – закончила 8 классов средней образовательной школы с 1977 года обучалась в торговом училище по специальности товаровед, с 1981-1989 год работала в магазине продавцом, с 1989-1997 зав. отделом. С 1998 года работает в автопарке кондуктором. На работе умеренные физические нагрузки (работает сидя).
Бытовой анамнез – бытовые условия в детстве и на данный момент удовлетворительные. Ведет малоподвижный образ жизни.
Перенесенные заболевания – с 1994 – гипертоническая болезнь.
Аллергологический анамнез – аллергические реакции на пыль, пыльцу растений, шерсть животных, лекарственные препараты, бытовую химию отрицает.
Вредные привычки – не курит, алкоголем не злоупотребляет.
Наследственность – не отягощена.
Состояние больной средней степени тяжести, сознание ясное, ориентирована во времени и месте. Положение активное. Конституциональный тип – нормостенический. Температура тела – 37,2С, рост – 160 см, вес – 80 кг.
Кожные покровы – цвет розовый, напряжение и эластичность несколько снижены. Слизистые оболочки розовые, язык обложен по спинке белым налетом. Подкожно-жировая клетчатка излишне развита, толщина кожной складки на уровне пупка – 5 см. Отеков нет.
Лимфатические узлы – подчелюстные, шейные, затылочные, надключичные, подключичные, подмышечные, локтевые, паховые, забрюшинные не пальпируются.
Мышечная система – степень развития мышц достаточная, тонус несколько понижен, болезненности при пальпации нет.
Костная система – деформаций, искривлений нет, болезненности при пальпации и поколачивании нет. Суставы обычной конфигурации, движения в полном объеме во всех суставах, болезненности при пальпации и пассивных движениях нет.
Нервная система – обоняние, вкус, зрение, слух не изменены, координация движений не нарушена.
Осмотр грудной клетки
Дыхание через нос не затруднено. Тип дыхания – грудной. Дыхание ритмичное, ЧДД – 18 в минуту. Форма грудной клетки правильная, грудная клетка симметричная, обе половины равномерно участвуют в акте дыхания.
Пальпация грудной клетки
Болезненности при пальпации грудной клетки нет. Голосовое дрожание проводится одинаково на симметричных участках грудной клетки, не изменено. Грудная клетка при сдавлении упругая.
Сравнительная перкуссия – на всем протяжении слышен ясный легочный перкуторный звук.
Верхняя граница легких справа слева
Высота стояния верхушек спереди 3 см 3 см
Высота стояния верхушек сзади 7 шейный позвонок
Ширина полей Кренига 5 см 5 см
Нижняя граница легких
По окологрудинной линии VI ребро
По срединно-ключичной линии VI ребро
По передней подмышечной линии VII ребро VII ребро
По средней подмышечной линии VIII ребро VIII ребро
По задней подмышечной линии IX ребро IX ребро
По лопаточной линии X ребро X ребро
По околопозвоночной линии XI ребро XI ребро
Дыхательная экскурсия нижнего края легких
По средней подмышечной линии вдох 6 см 6 см, выдох 4 см 4 см
Основные дыхательные шумы – выслушивается везикулярное дыхание, равномерно проводится во все отделы.
Побочные дыхательные шумы – не выявлены
Бронхофония – ослаблена, над симметричными участками грудной клетки одинаковая с обеих сторон.
Система органов кровообращения
Осмотр области сердца
Грудная клетка в области сердца не деформирована. Верхушечный толчок визуально не определяется.
Сердечный толчок не определяется, верхушечный толчок расположен в V межреберье слева по срединно-ключичной линии, положительный, ослабленный, шириной 1 см, низкий.
Границы относительной тупости сердца
Правая – в IV межреберье на 1 см кнаружи от правого края грудины.
Левая – в V межреберье на 1 см кнутри от срединно-ключичной линии.
Верхняя – на уровне III ребра
Поперечник относительной тупости сердца
Ширина сосудистого пучка – 5 см
Конфигурация сердца – нормальная
Границы абсолютной тупости сердца
Правая – левый край грудины
Левая – на срединно-ключичной линии
Верхняя – на уровне IV ребра
Тоны сердца ритмичные, приглушенные, I тон ослаблен, II тон более громкий, выслушиваются III тон (ритм галопа), шумов нет. Ритм сердца правильный
Видимой пульсации артерий нет, симптом Мюссе отрицательный, артерии плотные.
Пульс на левой руке совпадает с пульсом на правой руке, полный, напряженный, нормальной величины, равномерный, частота 105 уд/мин, дефицита пульса нет. Капиллярный пульс отсутствует.
Двойные тоны Траубе и шум Дюрозье над бедренной артерией не выслушиваются.
Набухания и видимой пульсации шейных вен нет, венный пульс выражен слабо, отрицательный, при аускультации шум волчка отсутствует.
Артериальное давление – правая рука – 140/90 мм рт ст, левая рука – 140/90 мм рт. ст.
Полость рта – слизистая розовая, влажная, высыпаний нет. Язык розовый, влажный, обложен по спинке белым налетом. Слизистая мягкого, твердого неба, зева розовой окраски. Глотка розового цвета, влажная, гладкая. Миндалины средних размеров, припухлости и налета нет.
Живот – правильной формы, симметричный, грыжевые выпячивания не обнаруживаются. Видимой перистальтики кишечника нет. Подкожные вены не расширены. Отмечается избыточное развитие подкожно-жировой клетчатки. Окружность живота – 100 см.
Поверхностная пальпация – брюшная стенка мягкая, безболезненная, расхождения прямых мышц живота, грыж нет. Симптом Щеткина-Блюмберга отрицательный.
Глубокая пальпация – пальпация безболезненная.
Над всей поверхностью живота выслушивается тимпанический звук.
При аускультации кишечника выслушивается урчание, шума трения брюшины нет. Перитонеальные симптомы отрицательные.
Печень и желчный пузырь
Осмотр – видимого увеличения и пульсации печени нет, желчный пузырь не пальпируется.
Пальпация – нижний край не выступает из-под реберной дуги, гладкий, безболезненный, мягкой консистенции.
Перкуссия – границы печени по Курлову 9 – 8 – 7 см.
Система органов мочеотделения
Мочеиспускание свободное, безболезненное. Суточный диурез 1,5 л, дизурических расстройств нет.
Осмотр – поясничная область без изменений.
Пальпация почек – безболезненная, болезненности мочевого пузыря нет.
Перкуссия – симптом Пастернацкого отрицательный, болезненности мочевого пузыря нет.
1) Общий анализ крови
2) Биохимический анализ крови
3) Общий анализ мочи
6) Рентгенография грудной клетки
Данные дополнительного обследования
Общий анализ крови 27.02.04
Эритроциты 3,9 млн./л
Лейкоциты 10,2 тыс./л
Биохимический анализ крови 27.02.04
Холестерин 5,17 ммоль/л
Белок общий 75 г./л
Глобулины 26 г./л
Альбумины 46 г./л
Фибриноген 3 г/л
Билирубин общий 10 мкмоль/л
Креатинин 1,4 мг%
Мочевина 3,7 ммоль/л
Сахар 5,6 ммоль/л
Общий анализ мочи 27.02.04
Количество 100 мл
Реакция кислая (pH 6,0)
Удельный вес 1016
Эпителиальные клетки 1-2 в поле зрения
Лейкоциты 1-2 в поле зрения
Патологические зубцы Q, подъем сегмента ST, отрицательные зубцы Т в отведениях I, aVL, V2-V6
Рентгенография грудной клетки 04.03.04
Увеличение левого желудочка, удлинение и уплотнение аорты, артериальная гипертензия в легких.
Уплотнение аорты, умеренное утолщение межжелудочковой перегородки, расширение левых отделов сердца со снижением сократимости левого желудочка. Зоны гипокинезии в области переднебоковых сегментов.
Диагноз и его обоснование
Диагноз ИБС, острый трансмуральный переднебоковой инфаркт миокарда поставлен на основании.
– болевого синдрома – на момент поступления больная жаловалась на интенсивные боли сжимающего характера за грудиной, иррадиирующие в левую руку, продолжительностью более 30 минут, в покое.
– резорбтивно-некротического синдрома – плохое самочувствие, повышение t тела (37,2 С), нарастание уровня АСТ (0,75 мкмоль/л), лейкоцитоза (10,2 тыс/л), ускоренное СОЭ (43 мм/ч), повышение КФК-МВ (16 МЕ/л) и подъем ЛДГ1 (7 МЕ/л).
– гипертензионного синдрома – головные боли, головокружение, быстрая утомляемость, повышение САД до 220 мм рт ст, ЭКГ и ЭхоКГ – признаки гипертрофии миокарда левого желудочка.
– синдрома изменений на ЭКГ – патологические зубцы Q, подъем сегмента ST, отрицательные зубцы Т в отведениях I, aVL, V2-V6 – что свидетельствует об острой стадии переднебокового инфаркта миокарда. Возвращение сегмента ST на изолинию при сохраняющихся патологических зубцах Q и отрицательных Т – переход в подострую стадию.
– синдрома лабораторных изменений – повышение КФК-МВ (16 МЕ/л), подъем ЛДГ1 (7 МЕ/л).
– синдрома сердечной недостаточности – быстрая утомляемость, одышка ночью и при легкой физической нагрузке, при объективном исследовании – дилатация левого желудочка, ритм галопа, данные ЭхоКГ и РГ грудной клетки – гипертензия в малом круге кровообращения, снижение сократительной способности, дилатация левого желудочка.
1) Острый перикардит – боли связаны с фазами дыхания, движениями, усиливаются в положении лежа, при объективном исследовании сердца выявляется шум трения перикарда, на ЭКГ высокий Т и поднятие ST выше изолинии во всех отведениях.
2) Тромбоэмболия легочной артерии – начало заболевания после операции у больных с глубоким тромбозом вен нижних конечностей, наличие клинических и ЭКГ синдромов инфарктов легкого и инфарктной плевропневмонии с кровохарканием, шумом трения плевры, цианозом, отсутствие симптомов на ЭКГ, характерных для инфаркта миокарда.
3) Расслаивающая аневризма аорты – внезапные длительные загрудинные боли, отсутствие ЭКГ-признаков инфаркта миокарда, асимметрией пульса и АД на руках и ногах.
У данной больной нет симптомов характерных для данных заболеваний, но есть симптомы, подтверждающие диагноз острый инфаркт миокарда.
1) Режим – постельный с последующим расширением.
3) Фибринолитики (стрептокиназа 1,5 млн ЕД в/в капельно в 100 мл 0,9% раствора NaCl).
5) Антикоагулянты (гепарин 25000 ЕД п/к по 5000 ЕД 4 раза в день).
6) Антиагреганты (аспирин по 1/2 таблетки 1 раз в день).
7) Ингибиторы АПФ (энап по 1 таблетке 1 раз в день).
 Поляризующая смесь (5% глюкоза 250 мл, 4% хлорид калия 100 мл, инсулин 6 ЕД) в/в капельно 1 раз в день.
Поляризующая смесь (5% глюкоза 250 мл, 4% хлорид калия 100 мл, инсулин 6 ЕД) в/в капельно 1 раз в день.
11) ?-адреноблокаторы (метопролол).
Общее состояние удовлетворительное, жалобы на одышку при умеренных нагрузках, t тела 36,7 С. Объективно – тоны сердца ослаблены, пульс 75 уд/мин, АД 135/85 мм рт ст, ЧДД – 17 в минуту. В легких дыхание везикулярное, хрипов нет. Язык, слизистая полости рта влажные, розовые. Живот симметричный, не вздут, при пальпации безболезненный.
Общее состояние удовлетворительное, жалоб нет, t тела 36,9 С. Объективно – тоны сердца ослаблены, пульс 80 уд/мин, АД 140/85 мм рт. ст., ЧДД – 16 в минуту в легких дыхание везикулярное, хрипов нет. Язык, слизистая полости рта влажные, розовые. Живот симметричный, не вздут, при пальпации безболезненный.
Больная находится на стационарном лечении в кардиологическом отделении с 27.02.2004 г. по поводу ИБС, острый трансмуральный переднебоковой инфаркт миокарда Сопутствующие – гипертоническая болезнь III, ожирение II ст Осложнения – сердечная недостаточность II.
Больная поступила с жалобами на боли сжимающего характера за грудиной, иррадиирующие в левую руку, продолжительностью более 30 минут, общую слабость, чувство нехватки воздуха, страха смерти, головную боль, повышенное потоотделение.
Объективно-повышенная масса тела, повышение t тела (37,2С), тахикардия (105 уд/мин), при перкуссии – расширение границ сердца, при аускультации – ослабленный I тон над верхушкой, выслушивается III тон (протодиастолический ритм галопа).
Были произведены исследования – общий анализ крови, биохимический анализ крови, общий анализ мочи, ЭКГ, ЭхоКГ, рентгенография грудной клетки.
Были выделены клинические синдромы – болевой, резорбтивно-некротический, гипертензионный, синдром изменений на ЭКГ, синдром лабораторных изменений, синдром сердечной недостаточности.
Назначено лечение – тромболитики, антикоагулянты, дезагреганты, нитраты, ингибиторы АПФ, препараты калия.
На настоящий момент состояние больной удовлетворительное, исход заболевания в результате лечения – улучшение.
Рекомендации – лечебная физкультура, избегать тяжелых физических нагрузок, эмоционального напряжения, стрессов, диета с пониженным содержанием животных жиров, легкоусвояемых углеводов, богатая полиненасыщенными жирными кислотами, антиатерогенными веществами, растительной клетчаткой, продуктами моря, проживание в экологически чистой местности, частые прогулки на свежем воздухе, санаторно-курортное лечение. Периодически наблюдаться у кардиолога. При ощущении симптомов стенокардии принимать нитроглицерин.
Реферат: История болезни – терапия (ИБС)
| Название: История болезни – терапия (ИБС) Раздел: Рефераты по медицине Тип: реферат Добавлен 12:57:13 25 сентября 2005 Похожие работы Просмотров: 192 Комментариев: 17 Оценило: 4 человек Средний балл: 5 Оценка: неизвестно Скачать |